Разрезы на коже чем сделать
Обновлено: 28.04.2024
Абсцессы могут быть довольно болезненными и, если их не лечить, могут вызвать еще больше осложнений. Небольшие абсцессы можно лечить антибиотиками и теплыми компрессами, но иногда этого недостаточно. Поэтому ваш врач по женскому здоровью может порекомендовать процедуру дренирования абсцесса.
Продолжайте читать, чтобы узнать больше о том, что влечет за собой эта процедура, включая разрез абсцесса и время восстановления дренажа, а также есть ли вероятность рецидива.
Что такое абсцесс?
Абсцесс — это гнойный карман, который выходит под воспаленным участком кожи. Инфекция может вызвать отек и смерть близлежащих тканей. Когда образуется полость, она заполняется гноем (смесью мертвых тканей, бактерий и клеток крови), создавая абсцесс. Бактериальная инфекция обычно является основной причиной этих абсцессов.
Процедура, которая используется для удаления гноя и обеспечения заживления, — это дренирование абсцесса. В некоторых случаях вам может не понадобиться сливать гной из небольших карманов.
Как проводится операция по удалению абсцесса или жидкости и дренирования?
Врачи обычно прописывают антибиотики перед одной из этих процедур, чтобы помочь взять инфекцию под контроль и предотвратить ее распространение. Если причина заболевания не определена до начала процесса, будет взят образец гноя, чтобы помочь определить эту причину.
Ваш врач может назначить визуализацию в случае глубокого или большого абсцесса. Еще один предварительный шаг, который может предпринять ваш врач, — обновить вашу бустерную вакцину от столбняка.
В случае тяжелой инфекции вам может потребоваться госпитализация для наблюдения и более интенсивного лечения. В противном случае эта процедура обычно является амбулаторной.
Область, где будет выполняться процедура разреза и дренажа (I и D), всегда стерилизуется в первую очередь. В большинстве случаев будет использоваться местный анестетик, такой как бупивакаин или лидокаин. В более сложных случаях может потребоваться седация или общая анестезия. В любом случае после процедуры вам нужно будет попросить кого-нибудь отвезти вас домой.
После того, как местный анестетик подействует, врач сделает разрез и выведет гной. Стерильный физиологический раствор будет использован для очистки этой области, и на рану будет наложена повязка, чтобы помочь впитать жидкость. Если абсцесс широкий или глубокий, врач может вставить марлевый фитиль, чтобы помочь впитать жидкость и обеспечить заживление изнутри.
Как проходит процесс восстановления?
Уход после абсцесса I и D, а также время выздоровления будет зависеть от тяжести инфекции и места ее возникновения. По крайней мере, смена повязки потребуется в течение от нескольких дней до недели после процедуры.
Намокшую повязку нужно будет сменить. Когда материал фитиля окажется внутри полости, где был абсцесс, ваш врач либо упакует его, либо удалит его через несколько дней после процедуры.
В первые день или два после процедуры у вас может быть дренаж. Ваш врач может назначить антибиотики, а также обезболивающие.
Чего ожидать через неделю после?
Вы получите инструкции по принятию душа после дренирования абсцесса, чтобы избежать проблем, связанных с влажной повязкой. В идеале врач сможет снять повязку и внутреннюю упаковку, если все в порядке, а также проинструктирует вас о последующих действиях.
Перед наложением свежей повязки обычно рекомендуется аккуратная очистка с мылом и водой. Если речь идет о каких-либо актуальных продуктах, вы также получите инструкции по их использованию.
Теплые компрессы могут быть рекомендованы для снятия боли после дренирования абсцесса, обычно 3-4 раза в день. Используя эти компрессы, вы можете ожидать более быстрого процесса заживления.
При правильном заживлении полость абсцесса заживет изнутри. Вы можете разумно ожидать, что заживление займет 1-2 недели.
Может ли абсцесс вернуться?
В большинстве случаев вероятность рецидива абсцесса после надлежащего лечения минимальна. Прием всех прописанных антибиотиков — лучший способ избавиться от инфекции.
Абсцесс может появиться на том же месте или в другом месте, если инфекция не будет устранена. Одним из возможных осложнений может быть метициллин-резистентный золотистый стафилококк или инфекция MRSA.
Такие инфекции передаются в результате контакта с другим человеком, инфицированным MRSA, или пребывания в больнице, поэтому эти инфекции часто называют внебольничными. Антибиотики и дренирование — обычные способы лечения этих инфекций.
Насколько безопасна эта процедура?
Абсцесс или разрез жидкости обычно являются безопасной процедурой, решающей проблему. Однако выполнение предписаний врача — неотъемлемая часть результата. Шансы на полное выздоровление без повторения низки, если вы будете следовать наставлениям своего доктора.
На коже могут возникать как доброкачественные, так и злокачественные новообразования. В большинстве случаев их иссечение с применением различных методик является основным методом лечения. Отличить доброкачественную опухоль от злокачественной самостоятельно невозможно. Если вы обнаружили у себя на коже непонятное образование, лучше сразу обратиться к врачу-дерматологу. Он проведет дерматоскопию — осмотрит кожу под увеличением с помощью специального инструмента, дерматоскопа.


Новообразования кожи удаляют как по медицинским показаниям, так и по косметическим, по личному желанию пациента. Например, рак кожи и меланома — опасные злокачественные опухоли, которые нужно удалить в любом случае. Родинка (пигментный невус) или липома зачастую ничем не опасны, но человек может сам пожелать их удалить, потому что они находятся на видном месте и портят внешность.
Удаление доброкачественных новообразований кожи
К доброкачественным новообразованиям кожи относят пигментные невусы (родинки), папилломы, липомы, фибромы, гемангиомы, бородавки, контагиозные моллюски и др. Основные показания для их удаления:
- Высокий риск злокачественного перерождения. Например, родинка, которая выглядит «неправильно»: асимметричная, с неровными нечеткими краями, неоднородной окраской, если она быстро растет.
- Образование, которое находится в местах, где оно постоянно подвергается травмам, трению одеждой.
- Образование, которое находится в заметном месте, вызывает эстетический дефект.
Существуют разные методы удаления доброкачественных опухолей кожи. Врач подбирает подходящий, в зависимости от типа, размеров, локализации новообразования:
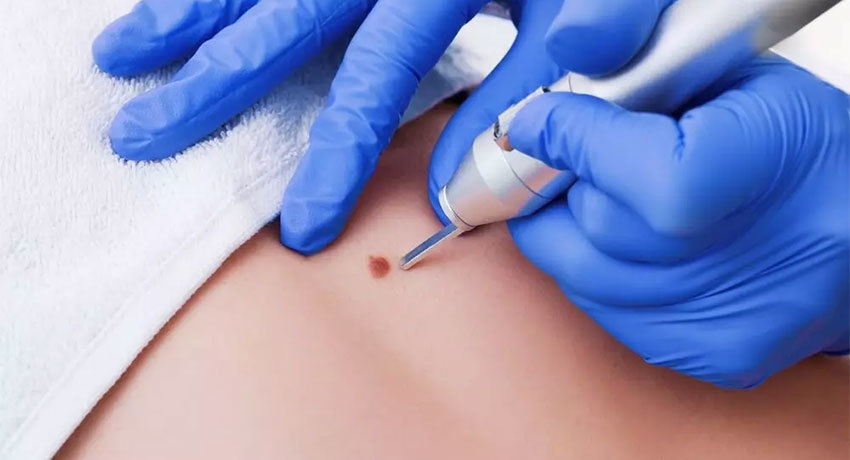
Иссечение опухолей кожи в среднем продолжается 15–20 минут. Его выполняют под местной анестезией, в амбулаторных условиях, без госпитализации в стационар.
При больших и множественных новообразованиях может потребоваться несколько операций, такой пациент может быть госпитализирован в стационар.
Какой метод удаления доброкачественных новообразований кожи самый лучший? На этот вопрос не существует однозначного ответа. Хирург выбирает подходящий метод, в зависимости от характера, локализации, размеров новообразования.
Запишитесь на прием к врачу в международной клинике Медика24. После осмотра и обследования он расскажет, какая методика наиболее предпочтительна в вашем случае.
Закажите обратный звонок. Мы работаем круглосуточно
Иссечение злокачественных новообразований кожи
При меланоме хирургическое удаление злокачественной опухоли является основным методом лечения на ранних стадиях заболевания. В большинстве случаев после операции можно достичь ремиссии — если опухоль операбельна, и отсутствуют множественные отдаленные метастазы. Однако, важно помнить: чем позже диагностирована меланома, тем выше вероятность того, что потребуется более обширное хирургическое вмешательство, и риск рецидива в будущем.
Широкое иссечение
Это хирургическое вмешательство применяется в большинстве случаев. Хирург удаляет злокачественную опухоль и некоторое количество окружающих тканей. Дефект ушивают: чем больше была меланома, тем более заметный останется шрам. Операцию, как правило, проводят под местной анестезией. Удаленные ткани отправляют в патоморфологическую лабораторию для гистологического исследования.
В патоморфологической лаборатории оценивают край резекции. Нужно проверить, нет ли опухолевых клеток рядом с линией разреза:
- Негативный край резекции означает, что рядом с разрезом нет злокачественных клеток. Меланома была удалена полностью.
- Позитивный край резекции означает, что рядом с линией разреза присутствуют опухолевые клетки. Значит, есть риск того, что меланома удалена не полностью, и в окружающих тканях могли остаться опухолевые клетки. Обычно в таких случаях требуется повторное хирургическое вмешательство.
Количество окружающих здоровых тканей, которое удаляют во время операции, может различаться в зависимости от локализации меланомы. Например, если она находится на лице, хирург сделает меньший отступ, потому что тут важен косметический эффект. Всегда важно придерживаться золотой середины: провести операцию максимально щадяще, при этом удалить достаточный объем тканей, чтобы не оставить опухолевых клеток.
Операция Мооса (Мохса, Mohs)
Операция Мооса чаще всего используется при других злокачественных опухолях кожи — базальноклеточном, плоскоклеточном раке. Но иногда ее проводят при меланоме, хотя не все эксперты согласны с целесообразностью такого подхода.
Суть вмешательство состоит в том, что злокачественную опухоль удаляют постепенно, тонкими слоями. Каждый слой исследуют под микроскопом. Когда в очередном слое перестают выявляться опухолевые клетки, вмешательство считается завершенным.
Операция Мооса — сложная и долгая, обычно она продолжается несколько часов. Ее могут выполнять только хирурги, прошедшие специальное обучение. Смысл этого хирургического вмешательства в том, что оно позволяет максимально сохранить ткани, окружающие опухоль. За счет этого достигается отличный косметический эффект.
Ампутация
В редких случаях, при больших меланомах, приходится полностью или частично ампутировать пораженный опухолью палец на руке или ноге.
Удаление регионарных лимфатических узлов
Меланома часто распространяется в регионарные лимфоузлы, и в таких случаях их тоже нужно удалить. Неизвестно, насколько эффективны такие операции в плане достижения ремиссии, но есть доказательства, что они, по крайней мере, помогают продлевать жизнь пациентов.
Выявить признаки поражения регионарных лимфоузлов можно путем пальпации (ощупывания), с помощью УЗИ, компьютерной томографии, томографии. Чтобы подтвердить опухолевое поражение, выполняют пункционную биопсию: в увеличенный лимфатический узел вводят иглу и получают ткань для гистологического исследования.
В сомнительных случаях может быть проведена биопсия сторожевого лимфоузла. В опухоль вводят радиофармпрепарат или флуоресцентный краситель, который распространяется по лимфатическим сосудам и помогает идентифицировать лимфатический узел, первым принимающий лимфу от этой области. Его удаляют и изучают под микроскопом. Если в нем обнаружены опухолевые клетки, нужно удалить остальные регионарные лимфоузлы. Если опухолевых клеток нет, значит, меланома не успела распространиться, и остальные лимфоузлы удалять не нужно.
Хирургическое лечение при меланоме с отдаленными метастазами
Если во время обследования врачи обнаружили всего 1–2 метастаза, скорее всего, на самом деле их уже намного больше: просто остальные настолько малы, что их не удается выявить. В таких случаях радикальная операция невозможна.
Тем не менее, в некоторых случаях имеет смысл удалить отдельные метастатические очаги: это поможет устранить боль и другие симптомы, продлить жизнь пациента.
Иссечение базальноклеточного и плоскоклеточного рака кожи
Базальноклеточный и плоскоклеточный рак кожи намного менее агрессивны по сравнению с меланомой. В большинстве случаев на момент постановки диагноза они не успевают ни прорасти в ткани, расположенные под кожей, ни распространиться в лимфатические узлы, ни метастазировать в другие органы. Как правило, их можно полностью удалить и добиться ремиссии.
В большинстве случаев, как и при меланоме, рак кожи иссекают с захватом некоторого количества окружающих нормальных тканей. Удаленный образец отправляют в лабораторию и оценивают край резекции.
При поверхностном раке кожи часто прибегают к кюретажу с электрокоагуляцией. Злокачественную опухоль выскабливают с помощью специального инструмента с острыми краями — кюретки. Затем дно раны обрабатывают электрокоагулятором, который разрушает и прижигает ткани электрическим током.
В ряде случаев выполняют операцию Мооса:
- при высоком риске рецидива злокачественной опухоли;
- когда не удалось точно установить стадию рака;
- если злокачественная опухоль находится в местах с тонкой кожей, где важен косметический эффект: на лице, в области глаз, на ушах, пальцах.
Операция Мооса позволяет максимально эффективно удалить злокачественное новообразование, после нее ниже риск рецидива, чем после обычного иссечения опухоли. Однако, это очень долгая и трудоемкая операция, не все хирурги умеют ее выполнять.
Если обнаружены опухолевые очаги в регионарных лимфатических узлах — их также удаляют.
Когда в организм проникают вредоносные бактерии, тот отвечает универсальной защитной реакцией — воспалением. При определенных обстоятельствах воспаление способно приобрести гнойный характер. Образуется гной — густая жидкость, в которой содержится много белка, погибших лейкоцитов и микробные клетки. Если в одном месте скапливается достаточно много гноя, возникает абсцесс, или, выражаясь простыми словами, гнойник.
Абсцессы могут появляться в любой части тела, даже в костях. Чаще всего они образуются под кожей, в области подмышки, паха, половых органов, ануса, в других местах. Встречаются гнойники под слизистой оболочкой (например, на десне, если долго не лечить кариозный зуб, или заглоточный абсцесс — воспаление жировой клетчатки позади глотки), во внутренних органах: в печени, селезенке, почках, легких и др.

Чаще всего врачам-хирургам приходится сталкиваться с подкожными абсцессами. Об их лечении мы и поговорим ниже.
Ни в коем случае нельзя пытаться «выдавить» абсцесс. Надавливая на полость с гноем, вы создаете в ней повышенное напряжение, это способствует распространению инфекции. Нельзя протыкать гнойник иголкой. Острый кончик иглы может повредить находящуюся под гноем здоровую ткань или кровеносный сосуд. Зловредные микробы не преминут воспользоваться такой возможностью и бросятся на освоение новых «территорий».
Если у вас на коже появилось нечто напоминающее гнойник, с визитом к хирургу лучше не медлить. Особенно если:
- абсцесс очень большой или их несколько;
- вы плохо себя чувствуете, температура тела повысилась до 38°C и больше;
- на коже появилась язва;
- от абсцесса «пошла» красная линия по коже — это говорит о том, что инфекция распространилась на лимфатический сосуд, и развился лимфангит.
Можно ли вылечить абсцесс без вскрытия?
Еще древнегреческий врач Гиппократ любил говаривать: «где гнойник — там разрез». С тех пор в принципах лечения абсцессов мало что изменилось.
Почему гнойник нужно обязательно вскрывать? Организм человека устроен очень мудро, обычно он сам избавляется от всего лишнего. Если где-то скопился гной, это говорит о том, что естественные механизмы оказались неэффективны. Организм не знает, как вывести его наружу. При этом полость с гноем становится похожа на бомбу замедленного действия. Болезнетворные микробы могут распространиться за пределы абсцесса, иногда это приводит к тяжелым осложнениям, вплоть до сепсиса.
Лучшее решение в подобной ситуации — выпустить гной через разрез. Как правило, после этого быстро наступает улучшение, начинается процесс заживления.
После вскрытия абсцесса хирург может назначить антибиотики, но они бывают нужны не всем пациентам.
Как вскрывают абсцесс?
Операцию обычно проводят под местной анестезией. Вы практически не почувствуете боли. Врач сделает разрез и очистит рану от гноя — при помощи специального отсоса, или вручную, вооружившись марлевой салфеткой.
Когда рана будет очищена, хирург введет в нее палец или хирургический зажим, чтобы проверить, не остались ли еще карманы, заполненные гноем. Иногда внутри абсцесса есть перегородки, которые делят его на две, три или больше «комнат». Все перегородки нужно разрушить и выпустить весь гной.
Рану промывают антисептическим раствором. Но ушивать её не торопятся. Под швами может снова скопиться гной. Полость нужно оставить открытой, чтобы она лучше очистилась и быстрее зажила. Для оттока лишней жидкости в ней оставляют дренаж — полоску из латекса, один конец которой выпускают наружу. Впоследствии проводят перевязки с растворами антисептиков, заживляющими и антибактериальными мазями.

Кожная пластика с использованием расщепленного кожного лоскута является самым простым способом заживить обширные раневые поверхности.
Смысл этой пластики заключается в использовании тонкого 0,1-0,8 мм поверхностного слоя кожи, который забирается специальным инструментом дерматомом. Этот кожный лоскут перфорируется, что позволяет увеличить его площадь в несколько раз.
После этого он укладывается на подготовленную воспринимающую рану и фиксируется отдельными швами.
В результате операции пересаженная кожа врастает в рану и закрывает ее. Участок, откуда кожа забиралась заживает самостоятельно, так как ростковая часть кожи остается на месте.
Преимущества лечения в ИСЦ
По сравнению с другими клиниками нашей страны Инновационный сосудистый центр имеет неоспоримые преимущества в применении методов пластической хирургии для лечения сосудистых больных. В нашей клинике закрытием кожных ран и трофических язв занимаются в специализированном отделении по лечению критической ишемии. Таким образом, лечением ран занимаются хирурги, которые и обеспечивают восстановление кровообращения, необходимое для успешного заживления раны.
Нам хорошо известно течение раневых процессов у пациентов и мы выбираем для каждого случая необходимое время и метод закрытия трофической язвы или раны. Для подготовки ран к пересадке кожи мы используем методы активной подготовки раневой поверхности . Перевязки и антибактериальные препараты назначаются с учетом чувствительности раневой микрофлоры.
Благодаря инновационным технологиям нам удается заживить такие раны, за которые не берется ни одна другая клиника в нашей стране!
Подготовка к лечению
Для успеха кожной пластики необходимо соблюсти ряд условий. Организм человека должен быть стабилизирован по показателям крови, синтеза белка. Необходимо остановить инфекционный процесс. Условия для выполнения кожной пластики должны быть местными:
- Хорошая кровоточивость краев раны, активные сочные грануляции.
- Рана в стадии грануляции (без признаков активной инфекции и гнойного воспаления).
- Рана должна хорошо кровоснабжаться (предварительно кровообращение должно быть восстановлено).
- Рана должна быть ощищена от омертвевших тканей с помощью физических и химических методов.
Общие условия для выполнения кожной пластики:
- Уровень белка в крови должен быть не менее 60 г/литр.
- Уровень гемоглобина не менее 90 г/литр.
- Пациент должен быть стабилизирован по общему состоянию
Непосредственная подготовка к операции предполагает бритье места забора кожного лоскута, катетеризация мочевого пузыря, установка эпидурального катетера для анестезии.
Обезболивание при лечении
При операциях на конечностях используется преимущественно эпидуральная или спинальная анестезия. Преимущество их заключается в локальном воздействии на организм. Эпидуральная анестезия позволяет осуществлять продленное обезболивание в послеоперационном периоде.
С целью контроля над функциями сердечно-сосудистой системы к пациенту подключается специальный слядящий монитор.
Как проходит метод лечения

Пациент помещается на операционном столе так, чтобы был обеспечен хороший доступ к ране. После обработки операционного поля и закрытия зоны операции стерильными простынями проводится хирургическая обработка трофической язвы или раны. Во время этой обработки удаляются все оставшиеся некротизированные участки тканей и обеспечивается точечное кровотечение из грануляций.
После этого производится забор расщепленного кожного лоскута. В толщу кожи нагнетается физиологический раствор, который приподнимает собственно кожу и облегчает ее разделение. После создания такой "водной подушки" производится забор лоскута с помощью специального инструмента - электродермотома. Это специальный дисковый нож, который выставляется на определенную толщину необходимого лоскута. После этого бритва этого дерматома снимает тончайший кожный лоскут нужного размера.
Для увеличения площади кожного лоскута его пропускают через специальный инструмент - перфоратор. Перфоратор в шахматном порядке наносит небольшие разрезы на лоскуте. Теперь лоскут при растягивании может покрыть площадь в несколько раз большую, чем его изначальная.
После перфорации лоскут размещают на раневой поверхности и моделируют по форме раны. С целью фиксации его подшивают тончайшими швами к краям раны и прижимают давящей повязкой.
Донорский участок закрывают конурной повязкой с антисептиком.
Возможные осложнения при лечении
Первую перевязку после пересадки лоскута желательно делать через 2-3 дня после операции. За это время большая часть лоскута прирастает к грануляционной ткани и не отрывается при смене повязки. В любом случае смену повязки надо проводить крайне аккуратно, снимая ее послойно с помощью инструмента.
Во время перевязки отмечается фиксация пересаженного лоскута к грануляциям, убираются не прихватившиеся кусочки кожи. Если отмечается локальная инфекция, то берется посев и используются повязки с антисептиками.
Донорскую рану можно не открывать, если не наблюдается признаков ее инфицирования. Достаточно поменять повязку сверху. Со временем кожа эпителизируется и повязка отойдет сама. Обычно через на 14 - 21 день после операции.
Прогноз после метода лечения
Если операция проводится по показаниям, при условии устранения причин развития некрозов и трофических язв, то результаты кожной пластики очень хорошие. Правильно проведенная операция заканчивается успехом в 95% случаев. В послеоперационном периоде происходит постепенная замена пересаженной кожи своим эпидермисом, что проявляется в появлении небольших корочек, под которыми заметна молодая кожа.
Аутодермопластика может являться окончательным методом закрытия ран, если эта рана не находится на опорной поверхности или в области крупного сустава. В таких местах молодая кожа может повреждаться при нагрузке с образованием трофических язв. Для опорных и костных поверхностей лучше использовать полнослойную кожную пластику лоскутами на сосудистой ножке.
Программа наблюдения после метода лечения
Оперирующий хирург должен наблюдать пациента до полной эпителизации трофической язвы или раны, на которую была пересажена кожа.
В послеоперационном периоде могут назначаться препараты, которые уменьшают процесс рубцевания кожи в области пластики. Эти мази (Контратубекс) могут втираться в рану на протяжении 3-6 месяцев и способствуют формированию мягкого нежного рубца.
Окончательный исход операции по пересадке кожи зависит от течения сосудистого заболевания, которое послужило причиной образования трофической язвы или некротической раны. Поэтому основное наблюдение проводится за результатами сосудистого этапа лечения.
Заболевания
Кожная пластика расщепленным лоскутом (аутодермопластика) является основным метом закрытия обширных гранулирующих ран, трофических язв и глубоких пролежней.
Операцию отличает простота выполнения и хорошие непосредственные результаты. Залогом успеха является хорошая подготовка раневой поверхности и общего состояния больных.

После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Причины появления келоидных рубцов
Есть люди, генетически предрасположенные к рубцам: это связано с повышенным синтезом коллагена при травмировании кожи. В месте заживления раны коллагеновых волокон образуется слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других имеют склонность к образованию келоидных рубцов.
Некоторые специалисты считают, что кожа, склонная к келоидным рубцам, чаще встречается у людей, имеющих определенные пищевые привычки. Потребление мяса большими порциями и протеина (спортивное питание) способствует активной выработке коллагена.
Чтобы уберечь себя от образования келоидного рубца, важно знать несколько важных правил.
Рассмотрим факторы, которые влияют на заживление раны, а значит, и на формирование шрама. Они бывают локальные и общие.
- Кровоснабжение. Чем лучше кровь поступает к поврежденным тканям, тем быстрее идет процесс заживления.
- Направление раны. Если разрез располагается параллельно частым движениям конечностей (например, рана на лодыжке неизбежно задевается при ходьбе), то риск образования келоида увеличивается.
- Попадание грязи или инфекции.
- Гематома.
- Количество и качество хирургической нити, с помощью которой накладывались швы.
- Возраст. В детстве и юности организм вырабатывает достаточно коллагена и эластина, чтобы раны затягивались быстро и практически без следов. В зрелые годы необходимые вещества вырабатываются с нарушениями в сторону дефицита либо переизбытка, последнее фактически означает склонность к образованию рубцов.
- Иммунитет. При травме иммунная система уничтожает инородные микроорганизмы. Слабая защита способствует инфицированию поврежденного участка.
- Истощение и дефицит витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования новых тканей. Кожа, склонная к образованию рубцов, как правило, заметно истощена либо отличается повышенной жирностью и угревыми высыпаниями.
- Ряд заболеваний, например, сахарный диабет и почечная недостаточность. При них нарушается углеводный обмен в тканях, снижается иммунитет, и вследствие этого появляется предрасположенность к келоидным рубцам.
- Онкологические заболевания, гормональные нарушения и необходимость проведения химиотерапии или лучевой терапии.
Виды келоидных рубцов
Келоиды — самые трудные в лечении шрамы. Они отличаются патологически высокой выработкой коллагена и способностью разрастаться со временем, поражая здоровые участки кожи.
Выделяют несколько типов келоидов:
- Истинные (спонтанные). Видимых причин для их возникновения, как правило, нет. Специалисты считают, что склонность к рубцам возникает из-за микротравм. Чаще всего истинные келоиды наблюдаются на лице и груди. Шрамы имеют причудливую форму с ветвящимися отростками, отходящими от основного шрама.
- Ложные (рубцовые). Ложный келоид образуется после операций, порезов, ожогов, фурункулеза и акне. Линейный, может появиться на любом участке тела. Такой рубец может образоваться после выдавливания воспалительного элемента (прыщика) и даже от небольшой царапины.
- Келоидные акне. Обычно встречаются у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются на затылке.
Также по времени и развитию рубцы классифицируются на активные (растущие) и неактивные.
Активный келоид увеличивается и вызывает зуд, боль, онемение, гиперемию.
Неактивный не беспокоит и находится в стабильном состоянии.
Келоиды классифицируют и по возрасту. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы образовались более 5 лет назад, их окраска приближается к цвету кожи, а поверхность неровная.

Профилактика келоидных рубцов
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, за счет давления на поврежденную область они препятствуют росту рубцовой ткани. Данный метод эффективен только в начале формирования рубца (первые полгода). Силиконовые средства улучшают гидратацию в рубцово-измененной коже и создают кислородное голодание, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.

Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение

Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером
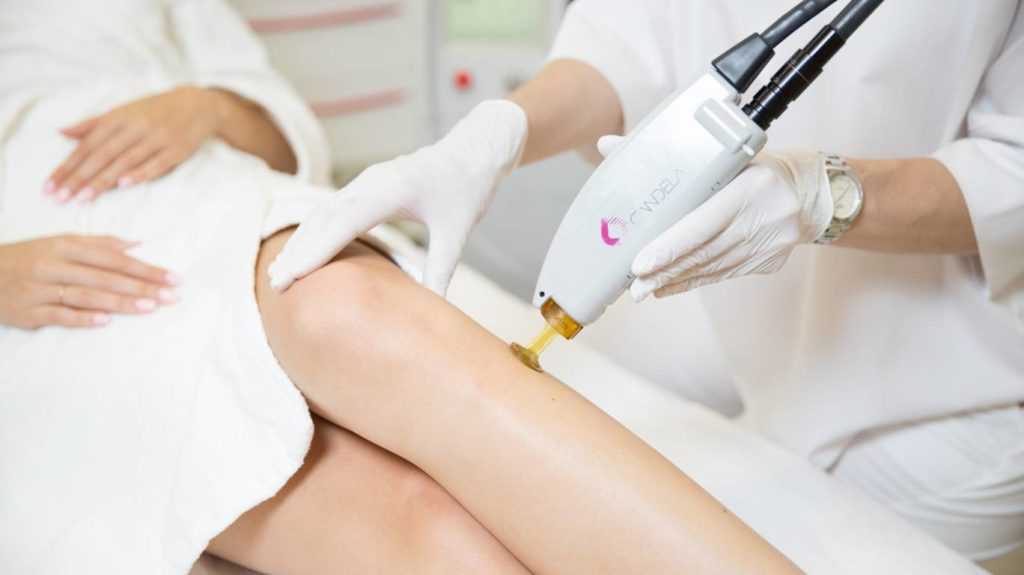
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение с Ферменколом

Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Помните! Молодые рубцы быстрее и проще поддаются коррекции, чем застарелые. Не упускайте время, начните заботиться о себе уже сегодня!
Читайте также:

