Раздражение от поноса у взрослого чем мазать
Обновлено: 22.04.2024
Местное лечение зуда заднего прохода. Мази при зуде заднего прохода.
Местно для устранения зуда заднего прохода можно применять различные медикаментозные средства. Мази и пасты могут быть высушивающие— цинковая 5—6%, дерматоловая 5—10%, йодоформная 3—5%, висмутовая 5—10%, резорциновая 1—2%, салициловокислая 1—2%; антисептические — борная 10%, пенициллиновая 200 000—300 000 ЕД на 100 г основы, 5% стрептоцидовая эмульсия и пр.; смягчающие, шелушащие, успокаивающие зуд — 0,5—3% ментоловая, мазь Вилькинсона, 2—5% ихтиоловая, 10—20% серная, 10—15% анестезиновая, 3—5% дегтярная, 2—3% кокаиновая, 2% карболовая, 1—2% гидрокортизоновая (Pobin a. Kepecs, 1957), анузоловые свечи (В. И. Филипчик, 1959) и пр.
Г. 3. Мухамедиаров (1960) с успехом применял у больных с зудящими дерматозами 12% прополиоовую мазь или повязки с 0,1—0,01% растворами прополиса.
При пользовании мазями нужно помнить два обстоятельства: 1) нельзя применять желтый, неочищенный вазелин, так как он может раздражать кожу, обладающую повышенной чувствительностью; мазь должна быть приготовлена на белом вазелине или на ланолине; 2) может иметься индивидуальная непереносимость некоторых из перечисленных составов мазей, поэтому, наблюдая у больного обострение, нужно немедленно переходить на использование мази другого состава и таким образом постепенно выработать для каждого больного индивидуальный, наиболее благоприятный для него состав мази.
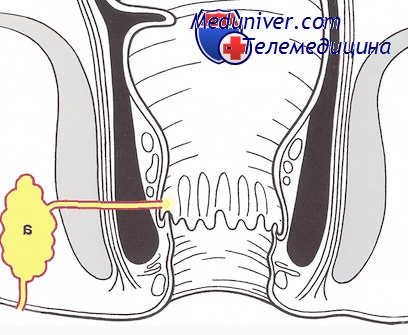
Присыпки применяются с использованием цинка, висмута, талька, крахмала и других ингредиентов в разных соотношениях.
Примочки можно применять из коагулянтов—свинцовая вода, буровская жидкость, раствор азотнокислого серебра 1:500, 1:1000 или антисептиков — сидячие ванны со слабым (1:3—5000) растворам марганцовокислого калия, 1:3000 фурацилина, 1:1000 риванола и пр.
От лечения мазями, присыпками, примочками при тяжелых формах заболевания можно ожидать успех только в том случае, если больной освобожден от работы и лучше всего помещен в больницу. Лечение на ходу, в амбулаторной обстановке, часто не приносит положительного результата. Поэтому мы амбулаторным больным рекомендуем применять мази, присыпки, примочки только на ночь, а днем пользоваться сухой ватной прокладкой, помещаемой в область наружной анальной воронки.
Из медикаментозных средств общего действия применяются бром, глюкоза и хлористый кальций внутривенно, подкожно—морфин, пантопон, внутрь — снотворные, особенно при нестерпимом зуде и на ночь. Терапия сном вполне оправдана в стационарных условиях.
У больных с повышенной нервной возбудимостью может принести пользу суггестио- и гипнотерапия. Для этого необходимо, чтобы врач владел методом гипноза.
При соответствующих показаниях применяется лечение сыворотками и вакцинами, гормонами и витаминами. Не следует забывать, что у этих больных с повышенной кожной чувствительностью анальгин, морфин и бром, белковые препараты, сыворотки, вакцины и другие средства могут сами по себе дать кожные высыпания и обострение заболевания. Кроме того, длительное применение морфина и других наркотиков может привести к наркомании.
Из физиотерапевтических средств используются токи УВЧ, соллюкс, красный и синий свет, местная дарсонвализация, диатермия, электрофорез с новокаином, с бромистым натрием, с хлористым кальцием, с ихтиолом. Иногда хороший эффект дают лучи кварцевой лампы, а также естественная инсоляция, так как они укрепляют кожу, придают ей загар. Диатермию и электрофорез можно применять на позвоночник. Положительный результат получают от рентгенотерапии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
На сервисе СпросиВрача доступна консультация проктолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, Ольга.
Сейчас стул нормализовался? Кровь, слизь в кале присутствует? Акт дефекации болезненный? Болезненные узлы определяются?
Ольга, добрый день. Ни крови, ни слизи не было. Частый стул прекратился , последние несколько раз были болезненные походы в туалет

На фоне частого стула может быть :(наиболее вероятные варианты, исходя из симптомов) :-обострение внутреннего геморроя, - микротрещины в области сфинктера прямой кишки.
Можно начать свечи релиф адванс 1св утро и вечер, а также перед дефекацией до 4х р сут 7дн. Свечу необходимо задержать в анальном канале, чтобы она не ушла в кишку и сработала локально.
Ванночки сидячие
с настоем ромашки 2р.д, с последующим нанесением на анус и перианальную область постеризан крем 2р.д до 10дн.
Диета, стол3 по Певзнеру.
При нарушении стула, начать энтерол 2к2р.д 10дн.
Здоровья Вам!

Здравствуйте,Ольга!
Говоря простым прнятным языком упрщенно " натерли" слизистую кишки каловыми массами и частой дефекацией.
Нет, не геморрой.
Жиарея уже полностью остановилась?
Свечи пастеризан по 1х 2 р в день- 7 дн

Вот и отлично!
Пока еще обязательно придерживайтесь диеты- ничего молочного, жирного, жареного, острого, копченостей, кофе, цитрусовых
И подлечить слизистую
Свечи пастеризан по 1х 2 р в день


Здравствуйте , Ольга !
Страшного ничего у Вас нет , на фоне ротавируса у Вас нарушился баланс флоры кишечника и от этого явления проктита !
Вам необходимо лечение :
- СВЕЧИ НАТАЛЬСИД ПО 1 СВЕЧЕ (250 МГ. ) 2 РАЗА В ДЕНЬ ,7 ДНЕЙ ;
- МАЗЬ БЕПАНТЕН , - ОБРПАБОТАТЬ УЗЛЫ 2 РЗА В ДЕНЬ , 7 ДНЕЙ;
- НЕ ПОЛЬЗОВАТЬСЯ ТУАЛЕТНОЙ БУМАГОЙ, ПОСЛЕ КАЖДОЙ ДЕФЕКАЦИИ ПРОМЫТЬ ЗАДНИЙ ПРОХОД ТЁПЛОЙ ВОДОЙ ;
- ПРОМЫВАНИЕ ЗАДНЕГО ПРОХОДА РАСТВОРОМ МИРАМИСТИНА 2 РАЗА В ДЕНЬ, 7 дней ;
Для того, чтобы диарея окончательно исчезла диарея не нужен приём препаратов , достаточно на неделю включить в рацион питания фрукты содержащие естественное вяжущее вещество , - танин : ГРАНАТ И СОК ГРАНАТОВЫЙ, АЙВА , ГРУША !
Повода для тревоги нет никакого , проблему можно быстро устранить !
Удачи Вам !
Причины зуда в прямой кишке и мазь от нее. От чего чешется попа?
Навязчивый зуд в прямой кишке - довольно неприятное состояние, которое не дает работать и просто жить полной жизнью. В конечном итоге он часто приводит к невротизации, а также вполне может быть признаком конкретных заболеваний. В чем причины такого зуда и как от него избавляться?
Если ребенок постоянно жалуется на зуд в прямой кишке и чешет промежность, практически любые родители верно предположат, что причиной тому является острица детская или, как говорят, глисты. Поскольку самка острицы активизируется именно в ночное время, зуд может усиливаться вечером и по ночам, лишая ребенка сна. Избавиться от такого зуда можно только уничтожив глистов при помощи лекарственного средства, которое назначит врач.
Заболевания прямой кишки нередко тоже сопровождаются зудом в ней. Анальная трещина может быть причиной таких неприятных ощущений. Иногда она осложняет воспалением в результате попадания в нее патогенных микроорганизмов. В ином случае зуд и жжение в заднем проходе появляются при геморрое, а именно на первой и второй стадиях заболевания, когда венозные сплетения прямой кишки увеличены лишь немного и подвергаются раздражению каловыми массами. Поэтому зуд может усиливаться при запорах или после дефекации, когда небольшие геморроидальные узлы немного воспаляются.
Если зуд в анальном отверстии беспокоит вас регулярно, а тем более сопровождается болью, стоит посетить проктолога. Пальцевым исследованием он определит состояние вен прямой кишки, установит наличие трещин. В таком случае требуется коррекция диеты: включите в рацион побольше овощей и фруктов, не забывайте о дневной норме употребляемой чистой воды. Обязательно соблюдайте гигиену, после похода в туалет для снятия зуда подмывайтесь прохладной водой или отварами лекарственных трав. Также для снятия зуда врач посоветует смягчающие и охлаждающие мази, а в случае начинающегося геморроя порекомендует ректальные свечи.
Самостоятельно можно смазывать задний проход облепиховым или миндальным маслом. Впрочем, не стоит списывать со счетов такую причину зуда в прямой кишке, как онкологические процессы. Раковые новообразования вполне могут сопровождаться постоянным зудом в заднем проходе, позже присоединяются боли и патологические выделения - гной, кровь или слизь.

Нарушения стула тоже приводят к зуду после дефекации. Запоры, равно как и диарея раздражают прямую кишку и анальное отверстие, поэтому после них обязательно нужно подмываться прохладной водой. Однако крайне необходимо установить причину этих нарушений стула и стараться устранить ее.
Говоря о причинах зуда, которые не затрагивают патологический процесс в прямом кишечнике непосредственно, стоит упомянуть о заболеваниях, передающихся половым путем. В частности подобный зуд могут вызывать хламидиоз, трихомониаз, гонорея и другие подобные инфекции. Чешется при этом промежность в целом, а также и прямая кишка. То же бывает и при молочнице у женщин. Поскольку влагалище и анус находятся очень близко, грибок легко распространяется по слизистым оболочкам, вызывая воспаление и в анальном канале.
Повышение уровня сахара в крови влияет на состояние слизистых оболочек, в результате чего появляются зуд в прямой кишке, также он может возникать и во влагалище. Если он возникает регулярно, возможно, имеет смысл сдать анализ крови и определить уровень глюкозы.
Заболевания поджелудочной железы иногда провоцируют появление зуда в заднем проходе. Нарушение работы поджелудочной железы приводит к ухудшению процессов пищеварения, из-за чего меняется характер кала, он может оказывать раздражающее действие на слизистую кишки.
Стоит также обратить внимание на свой рацион питания. Любители острых приправ чаще подвержены зуду в заднем проходе, поскольку пряности раздражают слизистую оболочку прямой кишки и анус. Зуд часто возникает в результате дисбактериоза, который становится следствием неправильного питания, перенесенных заболеваний, антибиотикотерапии.
Причиной зуда прямой кишки бывают аллергические реакции. Они могут быть вызваны различными пищевыми продуктами, лекарственными средствами. Точно так же может проявляться и псориаз.

Итак, что нужно сделать, чтобы избавиться от зуда в прямой кишке и установить его возможную причину?
- Очень важно соблюдать правила личной гигиены, подмываться чистой и прохладной водой с небольшим количеством мыла, можно также применять ополаскивания и примочки на основе отваров лекарственных трав - ромашки, шалфея.
- Включайте в меню фрукты, овощи и необходимое количество жидкости, при этом ограничьте употребление кофе, чая, острых приправ и спиртных напитков. Также избегайте потенциальных аллергенов - цитрусовых фруктов, куриных яиц, сладостей.
- Для устранения зуда можно пользоваться смягчающими кремами и мазями с косметическими маслами и охлаждающими веществами. Также можно прибегнуть к лекарственным мазям, которые назначаются проктологами при зуде в анусе - анестезиновая, гидрокортизованная - полный список представлен в данной статье на нашем сайте. Также не следует забывать о современных коммерческих препаратах от зуда в прямой кишке - мази ультрапрокт, ауробин или тотже синафлан. Но следует помнить, что последние содержат гормоны в тех или иных количествах, которые при длительном применении могут вызвать свои побочные эффекты, такие как грибковый дерматит и т.д., поэтому их мы не рекомендуем для регулярного использования.
- Целесообразно бывает восстановить нормальную микрофлору при помощи специальных препаратов, содержащих высушенные нормальные бактерии человека.
- Чтобы установить истинную причину зуда в заднем проходе нужно посетить врача, который осмотрит промежность и анальный канал, возьмет мазок на наличие микрофлоры, определит, есть ли в прямой кишке опухоли, полипы или увеличенные вены.
- В идеале бывает полезно также сдать биохимический анализ крови, чтобы определить уровень глюкозы в крови, работу поджелудочной железы (характеризуется уровнем амилазы) и желчного пузыря (характеризуется уровнем билирубина). Также может потребоваться сдача анализа кала на копрограмму, которая тоже позволит определить эффективность работы поджелудочной железы. Для исключения глистных инвазий берется мазок с перианальной области и производится анализ кала.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Жжение в заднем проходе - это смешанное чувство жара с покалыванием и пощипыванием в анальной области и вокруг заднепроходного отверстия. У здоровых людей неприятное ощущение возникает под действием внешних факторов: при несоблюдении или неправильной гигиене, диарее, особенностях питания. Жжение в заднем проходе в сочетании с болью, зудом, эпизодами кровотечений — признак проктологических заболеваний. Для устранения симптома назначают диету, ректальные свечи, гормональные препараты, физиотерапию. По показаниям используют хирургические методы лечения основного заболевания.
Причины жжения в заднем проходе
Жжение в анальной области бывает физиологическое и патологическое. В первом случае ощущение жара возникает под действием внешних неблагоприятных факторов:
нерегулярного проведения или несоблюдения требований личной гигиены;
нарушения процесса дефекации (запор, диарея);
ношения нижнего белья из синтетики;
повышенной сухости кожи;
чрезмерного употребления острой и пряной пищи;
приема некоторых лекарственных препаратов, гормональных контрацептивов;
удаления волос в анальной зоне;
раздражения грубой мочалкой, туалетной бумагой;
Другие факторы риска — ожирение, анальный секс, вредные воздействия в быту и на производстве (химическое влияние, действие радиации, высокая температура воздуха).
Физиологическое жжение в заднем проходе умеренное, и не сопровождается другими патологическими признаками. Симптом проходит спустя 3–5 дней после устранения причины.
Жжение в сочетании с другими симптомами позволяет заподозрить проктологические заболевания:
полип прямой кишки;
аноректальный свищ (патологический канал между прямой кишкой и другими органами);
кокцигодинию (беспричинные боли в прямой кишке и анусе);
злокачественные и доброкачественные новообразования заднепроходного канала;
проктит (воспаление прямой кишки);
проктосигмоидит (воспаление слизистой оболочки прямой и сигмовидной кишки);
Если жжение в заднем проходе - это проявление проктологического заболевания, пациенты предъявляют жалобы на зуд, боль, покалывания в анальной области. При длительном течении основной патологии в области ануса и вокруг образуются участки покраснения, расчесы, микротрещины.
Чувство жжения беспокоит постоянно или усиливается в ночное время. Как правило, максимальной выраженности достигает во время дефекации. При развитии воспаления ощущается боль в заднем проходе.
Ощущение жара в заднем проходе свойственно дерматологическим заболеваниям, как себорея, псориаз, экзема, плоский лишай. Редкие причины жжения — сахарный диабет, урологические патологии, половые инфекции. В детском возрасте чаще всего появление болезненно-щекочущего раздражения связано с заражением глистами.
Жжение в области анального отверстия возникает при дисбактериозе и заболеваниях ЖКТ, нарушении обмена веществ. Психические расстройства, психологические травмы, стресс, переутомление, неврозы также могут проявляться дискомфортными ощущениями в заднем проходе.
Диагностика причин жжения в заднем проходе
С подобной проблемой чаще всего обращаются к проктологу. При первичной консультации специалист изучает анамнез, анализирует жалобы пациента, проводит пальцевое ректальное исследование. Врач может нащупать геморроидальные узлы, новообразования.
Чтобы установить вероятную причину или выявить конкретное заболевание, используют лабораторные и инструментальные методы исследования:
Копрограмму. Расширенный лабораторный анализ кала, с помощью которого выявляют воспаление, гельминтозы, заболевания ЖКТ, дисбактериоз, новообразования.
Микроскопическое исследование соскоба с кожи вокруг заднего прохода для обнаружения остриц (глистов).
Ректороманоскопию. В процессе эндоскопического осмотра прямой и сигмовидной кишки оценивают состояние геморроидальных узлов, диагностируют инфекционные и воспалительные процессы, рубцовые изменения.
Аноректальную манометрию. Исследование тонуса аноректального мышечного кольца необходимо при подозрении на патологический спазм мышц заднего прохода, недержание кала.
УЗИ предстательной железы. Дает возможность исключить урологические заболевания.
Определение глюкозы в капиллярной крови. Показано при высокой вероятности нарушения обмена веществ, сахарном диабете.
Биопсия. При обнаружении подозрительных новообразований, берут биоптат для гистологии.
Консультация уролога, венеролога, дерматолога, эндокринолога, гастроэнтеролога и дополнительные методы исследования — по показаниям.
Лечение жжения в заднем проходе
Тактика лечения зависит от причин появления симптома, и направлена на устранение основного заболевания или провоцирующих факторов. Чтобы уменьшить интенсивность жжения, рекомендовано после каждого акта дефекации обмывать наружные половые органы и анус теплой водой. Не менее важно выбирать комфортное нижнее белье свободного кроя из натуральных тканей.
При проктологических заболеваниях назначают щадящую диету для нормализации стула и безболезненного опорожнения кишечника. В рационе ограничивают или полностью исключают жирные блюда, острую пищу, соль. Принимать какие-либо лекарства можно только по назначению специалиста.
Консервативная терапия
Препараты выбирают исходя из причин и стадии заболевания:
Гормоны. Помогают купировать воспаление и снять отек. Применение гормональных мазей местно помогает уменьшить анальное жжение и дискомфорт.
Антибиотики. Инфекционные заболевания лечат антибактериальными препаратами, грибковые инфекции — фунгицидными средствами. При диагностике паразитарных заболеваний пациенты нуждаются в антигельминтных препаратах.
Ректальные суппозитории. Уменьшают выраженность симптомов, облегчают акт дефекации, защищают слизистую прямой кишки от повреждений. Используют свечи с обезболивающим, заживляющим и противовоспалительным эффектом.
Флеботропные препараты. Назначают в комплексном лечении геморроя. Повышают тонус венозных стенок, улучшают микроциркуляцию, что профилактирует рост и кровотечение из геморроидальных узлов.
В качестве общей терапии назначают микроклизмы с отварами трав, маслами, местными анестетиками. В острый период облегчение приносит промежностный душ. Процедура активизирует кровообращение тазовых органов, способствует рассасыванию воспалительных очагов. Чтобы улучшить результаты терапии, подключают физиотерапию: ультразвук, лазерное излучение.
Хирургическое вмешательство
При наличии осложнений, неэффективности лечения или по показаниям выполняют хирургическое вмешательство.
На ранних стадиях геморроя используют малотравматичные методики — электрокоагуляцию (иссечение электрическим током) геморроидального узла и склеротерапию (введение специальных препаратов для склеивания узлов).
На второй стадии эффективно удаление геморроидальных узлов лазером или латексное лигирование. На ножку узла накидывают латексное кольцо, которое прекращает его кровообращение и вызывает отмирание. На третьей и четвертой стадии заболевания показано радикальное хирургическое иссечение узлов.
Злокачественные новообразования удаляют хирургическим путем вместе с лимфатическими узлами.
Прогноз напрямую зависит от причин анального жжения, раннего выявления и проведения терапевтических действий. Деликатность проблемы и чувство стыдливости приводит к тому, что пациенты своевременно не обращаются за медицинской помощью.
Профилактика жжения в заднем проходе
Профилактические меры заключаются в соблюдении правил личной гигиены, рациональном питании, сексуальной активности с использованием методов контрацепции.
выбирать качественное нижнее белье,
избегать переохлаждений и травм ануса,
белье и одежду стирать бесфосфатным нейтральным стиральным порошком,
вести здоровый образ жизни,
обеспечить ежедневную умеренную физическую активность.
Важно своевременно лечить хронические очаги инфекций, обращаться к проктологу при появлении первых подозрительных симптомов.

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 13.01.2022
- Reading time: 7 минут чтения
Инфекционная диарея – это инфекционное заболевание с дисбалансом в кишечном микробиоме. Этиологическим фактором могут быть вирусы, бактерии и паразиты. Патология включает в себя большинство случаев гастроэнтерита, диареи путешественников и острой диареи продолжительностью не менее двух недель.
Инфекционная диарея, после сердечно-сосудистых заболеваний, — вторая по значимости причина смерти в мире. Особенно это касается бедных стран с низким уровнем жизни. По статистике, ротавирусные инфекции вызывают 120-140 млн случаев заболеваний в год.
Инфекционная диарея – причины и источники инфекции
Наиболее распространенные причины инфекционной диареи:
- Вирусы: ротавирус, аденовирус, астровирус и др;
- Бактерии, например, сальмонелла, шигелла, кампилобактер;
- Паразиты: лямблии, амебы;
- Грибы.
Источником инфекции может быть вода или пища, загрязненная микроорганизмами. Резервуар патогенных микробов — больные люди и животные. Заражение происходит после приема пищи, загрязненной выделениями из пищеварительной системы инфицированного человека. Также заразиться можно от продуктов, полученных от больного животного, подвергшихся неправильной термической обработке: непастеризованное молоко, яйца, мясо. Иногда заражение происходит при прямом контакте.
Инфекционная диарея может протекать в виде единичных случаев или коллективного заражения, вызванного воздействием патогена, например, во время приема. Вид пищевого отравления связан с сезонностью:
- инфекции, вызванные Campylobacter jejuni, чаще возникают весной;
- инфекции, связанные с Shigella и Salmonella летом;
- ротавирусные и энтерокольные инфекции Yersinia фиксируются в основном в зимние месяцы.
Вирусная диарея
Острая диарея вирусной этиологии характеризуется повышенным количеством водянистого или полужидкого стула (обычно более трех раз в сутки). Наиболее частая причина этого заболевания в развитых странах, при хороших санитарных условиях, — вирусные инфекции желудочно-кишечного тракта.
Патология часто сопровождается другими симптомами, характерными для вирусной инфекции — рвотой и лихорадкой.
Заболевание передается фекально-оральным путем и легко распространяется в среде больного человека. Вирусная диарея очень заразна, и для заражения достаточно небольшого количества инфекционного материала, содержащего от 10 до 100 вирусных частиц. Заражение происходит через загрязненную воду или пищу, грязные руки.
Источником инфекции может быть больной человек, выздоровевший человек, который вместе с калом выделяет вирусы или человек, инфицированный бессимптомно. Основной этиологический фактор — несколько типов вирусов:
- ротавирусы (особенно у младенцев и маленьких детей, но могут вызывать инфекции и у взрослых);
- норовирусы;
- саповирусы (относятся к семейству калицивирусов);
- кишечные аденовирусы (тип 40, 41).
В умеренном климате наибольшая выраженность вирусных инфекций (около 80% случаев) отмечается в осенне-зимний период. Чаще всего болеют маленькие дети (6 месяцев – 2 года). У взрослых заболевание протекает реже, обычно бессимптомно или в легкой форме.
Независимо от типа вируса, течение болезни схоже. Заболевание характеризуется внезапным началом диареи или рвоты, сопровождающейся лихорадкой, болями в животе, отсутствием аппетита и недомоганием. Стул обильный и водянистый по своей природе, обычно не содержит слизи или крови.
Вирусы, чаще всего вызывающие диарею:
- Ротавирусы . Вызывают диарею у младенцев и маленьких детей до 2 лет, взрослые подвергаются легкой форме заболевания или бессимптомно; . Период инкубации составляет 8–10 дней. Вызывает диарею у детей младше 2 лет. Они не характеризуются сезонностью, встречаются круглый год;
- Астровирусы . Вызывают диарею у детей до 7 лет, период инкубации составляет 24-36 часов, короче, чем в случае с аденовирусами. Наибольший пик заболевания приходится на осенне-зимний период;
- Норавирусы. Характеризуются высокой инфекционной способностью. Заражение происходит в результате контакта с больным человеком, предметами или загрязненной пищей и водой. Чаще всего встречаются в больницах, столовых, домах престарелых, детских садах. Помимо диареи, наблюдаются сильные боли в суставах и головная боль. Продолжительность диареи у детей составляет неделю, а у взрослого 1–3 дня.
Бактериальная диарея
Причина бактериальной диареи — инфекции пищеварительной системы, вызванные болезнетворными бактериями. Чаще всего они вызваны плохими санитарными условиями или отсутствием гигиены. Заражение часто происходит в развивающихся странах с более низкими санитарными нормами и теплым климатом, где бактерии имеют благоприятные условия для размножения в воде и пище.
Место бактериальной инфекции чаще всего — толстая кишка, из-за чего стул менее обильный, чем при вирусной диарее. Кроме того, кал может содержать слизь, кровь или гной. Характерная черта бактериальной диареи — отсутствие рвоты.
Бактериальная диарея распространяется фекально-оральным путем. Однако она менее заразна, чем вирусная диарея. Чаще всего это зоонозные заболевания. Источник инфекции не только больной или носитель, но и больное животное или пища животного происхождения. Основные этиологические факторы кишечные бациллы:
- токсин-продуцирующие штаммы кишечной палочки;
- Salmonella enteritidis;
- Shigella;
- Yersinia;
- Campylobacter jejuni.
Бактериальная диарея — наиболее распространенное заболевание путешественников (80–85% случаев). Практически каждый человек, который путешествует в страны с более низкими гигиеническими стандартами, испытывает, по крайней мере, один эпизод инфекционной диареи. Инфекционная диарея, вызванная бактериями, возникает чаще всего в летний сезон.
Лечение диареи
Диарея — реакция организма на заражение патогенными микроорганизмами и обычно является самоограничивающейся. Проблема для больных – осложнения после диареи: электролитные нарушения или обезвоживание. Лечение инфекционной диареи направлено на противодействие обезвоживанию и восполнение электролитов.
Пероральная регидратация включает в себя прием большого количества жидкости, которая хорошо всасывается. Специализированные регидратационные жидкости содержат натрий (основной внеклеточный электролит) и глюкозу, что облегчает ее всасывание (независимо от механизма диареи). Жидкость не должна содержать слишком много осмотически активных веществ, сахаров и электролитов.
Помимо специализированных жидкостей, имеющихся в аптеках, можно принимать минеральную воду, чай, натуральные йогурты без добавления сахара. Взрослому человеку нужно пить примерно 100-200 мл жидкости на каждый стул. Также следует помнить о легкоусвояемой диете.
Дополнительное средство, не заменяющее лекарства, при лечении диареи — пробиотики, которые содержат в своем составе бактерии, благотворно влияющие на восстановление кишечного микробиома. Согласно текущим рекомендациям, пациентам с инфекционной диареей назначают пробиотики с документированными эффектами, содержащие штаммы Lactobacillus или Saccharomyces boulardii. Терапия с применением пробиотиков рекомендуется во время и после диареи. При выборе пробиотического препарата стоит обратить внимание, что он имеет статус лекарственного средства.
Чтобы быстро восстановить бактериальную флору, разрушенную после диареи, стоит использовать синбиотики. Это комбинации пробиотика с пребиотиком. Помимо бактерий, они содержат питательные вещества, которые поддерживают бактерии и позволяют им быстро размножаться.
Лекарственная противодиарейная терапия
Существует два основных класса противодиарейных средств, использующихся для уменьшения частоты стула, спазмов в животе и объема стула.
- снижающие моторику;
- антисекреторные агенты.
Чаще всего используются средства, снижающие моторику: лоперамид и комбинация дифеноксилат-атропин. Действуют за счет удлинения времени прохождения химуса через кишечник и повышения способности реабсорбции жидкости и электролитов. Оказывают умеренное влияние на сокращение потерь воды со стулом.
Лоперамид
Изобретен в 1969 г, внесен в перечень основных ЛС (ВОЗ). Производится с 1973 г под брендом Имодиум®. В РФ производится под торговыми наименованиями: Диара, Лопедиум, Веро-лоперамид, Лоперамид-Акри, Лоперамид.
Лоперамид обладает антисекреторной активностью, но этот вклад в его клиническую эффективность незначителен. Считается препаратом первой линии при самолечении. Изучался в различных рандомизированных контролируемых исследованиях, польза препарата установлена. Правда, в сочетании с антибиотиком, в одних испытаниях эффект есть, в других – нет.
Лоперамид, и другие агенты, снижающие моторику, не рекомендуются для детей и младенцев из-за потенциальных побочных эффектов со стороны ЦНС и теоретической возможности угнетения дыхания. Обычно не рекомендуются и при дизентерии из-за риска расширения толстой кишки, связанного с инфекционным колитом.
Тем не менее доказано, что лоперамид безопасен при лечении бактериальной дизентерии, если используется в сочетании с антибиотиками. Предполагается, что средства, снижающие моторику, увеличивают перенос кишечных энтеропатогенных бактерий в фекалиях, но доказательств мало.
Самые частые причины внебольничной инфекционной диареи – вирусы. Наиболее подходящий подход в большинстве случаев: консервативное лечение, включающее пероральную регидратацию с лоперамидом (или без него).
По клинико-фармакологической и фармакотерапевтической группам лоперамид относится к противодиарейным средствам.
- Снижение тонуса, моторики гладких мышц кишечника. Эффект достигается за счет связи с опиоидными рецепторами, расположенными в стенке;
- Снижение перистальтики, удлинение продолжительности прохождения химуса по кишечнику. Эффект достигается за счет ингибирования высвобождения ацетилхолина, простагландинов;
- Замедление секреции и жидкости, и электролитов. Эффект доказан in vivo и in vitro, на животных и на людях. Достигается различными путями. Например, лоперамид воздействует на простагландин Е2, а PGE2 способствует выведению воды и солей. Кроме того, лоперамид напрямую воздействует на эпителиальные клетки кишечника, что приводит к ингибированию ионов хлора (хлоридов);
- Урежение позывов и повышение тонуса анального сфинктера.
Действие наступает быстро, продолжается 4-6 часов.
- Фармакокинетика . Абсорбция – около 40%. При первом прохождении через печень, подвергается интенсивному метаболизму. Через ГЭБ (гематоэнцефалический барьер) не проникает. В системный кровоток поступает лишь незначительное количество. Основной метаболизм – через печень.
- Показания . Снятие симптомов диареи различного происхождения (вирусная, аллергическая, лекарственная, инфекционная). При бактериальной диарее назначают в комбинации с противомикробными средствами.
- Дозирование . Взрослым принимать первоначально однократно 4 мг, затем 2 мг после каждого опорожнения кишечника. Максимальная дозировка в сутки – 16 мг. Для применения у детей необходима предварительная консультация со специалистом, детям от 9 до 12 лет назначают 2 мг (кратность 4 раза в день), детям 4-8 лет по 1 мг (кратность 3-4 раза в день).
- Побочные действия . Со стороны ЖКТ: вздутие, тошнота, запоры. Также сонливость, головокружение, утомляемость (со стороны ЦНС). Иногда кожная сыпь.
- запор;
- метеоризм;
- кишечная непроходимость;
- язвенный колит (в фазе обострения);
- псевдомембранозный колит, вызванный антибиотиками широкого спектра действия;
- дети до 4 лет;
- беременность (I триместр);
- непереносимость.
- Во время беременности (II и III триместры) назначают, если польза превышает риск для плода. В период лактации не рекомендуется, поскольку проникает в грудное молоко.
- При нарушении функции печени назначают с осторожностью, особенно при недостаточности.
- Если эффект отсутствует в течение 1, максимум 2 дней, необходимо обратиться к врачу.
- колестирамин уменьшает эффективность (но предположительно);
- ко-тримоксазол, ритонавир при одновременном приеме повышают биодоступность лоперамида, поскольку его метаболизм при первом прохождении через печень замедляется.
Антисекреторные средства при инфекционной диарее
Поиск идеального антисекреторного агента, т.е. лекарства, способного напрямую ингибировать секреторные процессы в энтероците, продолжается. Начальной фармакологической мишенью были внутриклеточные сигнальные механизмы, особенно ассоциированные с кальцием и кальций-связывающим белком кальмодулином. Разработки были прекращены из-за отсутствия дополнительных преимуществ по сравнению со стандартными противодиарейными средствами.
В последнее время внимание сосредоточено на энтеральной или кишечной нервной системе (ЭНС). Точно установлено, что ЭНС участвует в стимулировании секреции. Ряд нейротрансмиттеров идентифицирован, многие участвуют в кишечной секреции и, следовательно, рассматриваются в качестве потенциальных фармакологических мишеней для лечения водянистой диареи.
Другой подход заключался в разработке ингибитора энкефалиназы. К веществу этой группы относится рацекадотрил. Рацекадотрил обладает проабсорбционной активностью за счет способности потенцировать эндогенные энкефалины в кишечнике. Это эффективное средство для снижения массы стула и частоты дефекации, его можно безопасно применять у детей, не вызывает запоров (в отличие от противодиарейных средств, снижающих моторику).
Гидрасек
Действующее вещество рацекадотрил 100 мг, выпускается в капсулах.
По клинико-фармакологической и фармакотерапевтической группам относится к противодиарейным средствам.
- Механизм действия . Пролекарство. Путем гидролиза превращается в активный метаболит тиорфан. Тиорфан относится к ингибитору энкефалиназы. Фермент энкефалиназа находится на клеточной мембране), локализован в разных тканях, особенно в эпителии тонкого кишечника. Отвечает за гидролиз экзогенных пептидов и эндогенных пептидов (называются энкефалины). В результате рацекадотрил пролонгирует их антисекреторное действие.
- Рацекадотрил ослабляет повышенную секрецию воды и электролитов, вызванную воспалением. Поэтому относится к антисекреторным средствам. На базальную секрецию отделов кишечника не влияет. Не вызывает вздутие.
- Фармакокинетика . Абсорбция быстрая. Прием пищи не влияет на биодоступность, но после еды активность замедляется примерно на 1,5 часа. Максимальная концентрация – через 2,5 часа.
- Показания . Диарея различного генеза.
- Дозирование . Взрослым первоначально 100 мг в любое время суток. Затем 100 мг три раза в день до еды. Курс до 7 дней. Длительный прием не рекомендуется.
- Побочные эффекты . Головная боль (часто). Эритема, кожная сыпь (нечасто). Были случаи отеков (лица, ангионевротический отек), токсического дерматита, папулезной сыпи, узловатой эритемы, кожного зуда. Данных для определения частоты этих побочных действий недостаточно.
- Противопоказания . Непереносимость, дети до 18 лет, беременность, лактация. Назначают с осторожностью при почечной и печеночной недостаточности.
Особые указания: при бактериальной диарее назначается в комбинации с антибиотиками.
Во время приема рацекадотрила пероральная регидратация, показанная для лечения инфекционной диареи, обязательна. Многократная рвота снижает биодоступность препарата.
Другие антисекреторные средства
Доказано, что салицилат висмута эффективен при лечении диареи путешественников. Это противодиарейное средство, уменьшающее количество несформированного стула примерно на 50%. Эффект объясняется антисекреторным действием его салицилатной составляющей, также он обладает антибактериальными и противовоспалительными свойствами.
Плюс висмута субсалицилата – кроме противодиарейного, обладает противоязвенным свойством. Однако, необходимо принимать большое количество таблеток (восемь), имеет отсроченное начало действия (до 4-х часов), мешает абсорбции других лекарств (доксицилин), имеет определенные неприятные побочные эффекты (шум в ушах, черный язык).
Читайте также:

