Расчет прогноза при ожоге
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ожоги: причины появления, симптомы, диагностика и способы лечения.
Определение
Ожоги - это травмы, возникающие в результате высокотемпературного, химического, электрического или радиационного воздействия, которое повреждает кожу и подлежащие ткани. Ингаляционной травмой называют повреждение слизистой оболочки дыхательных путей и/или легочной ткани за счет воздействия термических и/или токсикохимических факторов.
Причины появления ожогов
К наиболее частым относят термические ожоги, которые связаны с воздействием высоких температур. Обычно это ожоги горячими жидкостями и паром, реже – открытым пламенем. Контактные термические ожоги развиваются при контакте с горячими предметами или веществами, например, раскаленным металлом, горячей смолой, битумом, асфальтом и т.д.
Химические ожоги возникают вследствие агрессивного воздействия на кожу или слизистые оболочки химических веществ. Кроме ожогов эти вещества вызывают и другие поражения кожи - контактные дерматиты и экземы.
Электротравма (травма в результате действия на организм электрического тока) также может привести к ожогу и сопровождаться местной и общей реакцией. У взрослых электротравмы, как правило, связаны с профессиональной деятельностью, у детей - с использованием домашних электроприборов.
Поражения молнией встречаются с одинаковой частотой у лиц всех возрастных групп, чаще это происходит за городом у жителей сельской местности.
Лучевые ожоги вызывает ультрафиолетовое, инфракрасное и ионизирующее излучение. Солнечные ожоги кожи знакомы многим, они обусловленные чрезмерным воздействием на нее солнечных лучей. Ионизирующее излучение приводит как к местным, так и к общим изменениям в организме, получившим название «лучевая болезнь».
Ингаляционные травмы происходят при вдыхании горячего воздуха, пара и/или под действием токсичных химических соединений (продуктов горения), попадающих в дыхательные пути вместе с дымом.
Классификация ожогов
По этиологии (причинам) формирования:
- Термические ожоги (пламенем, кипятком, контактные).
- Электрические ожоги.
- Химические ожоги.
- Лучевые ожоги.
- Смешанные ожоги.
- Ингаляционные травмы:
- термические (термоингаляционное поражение дыхательных путей);
- токсикохимические (острые ингаляционные отравления продуктами горения);
- термохимические (смешанные).
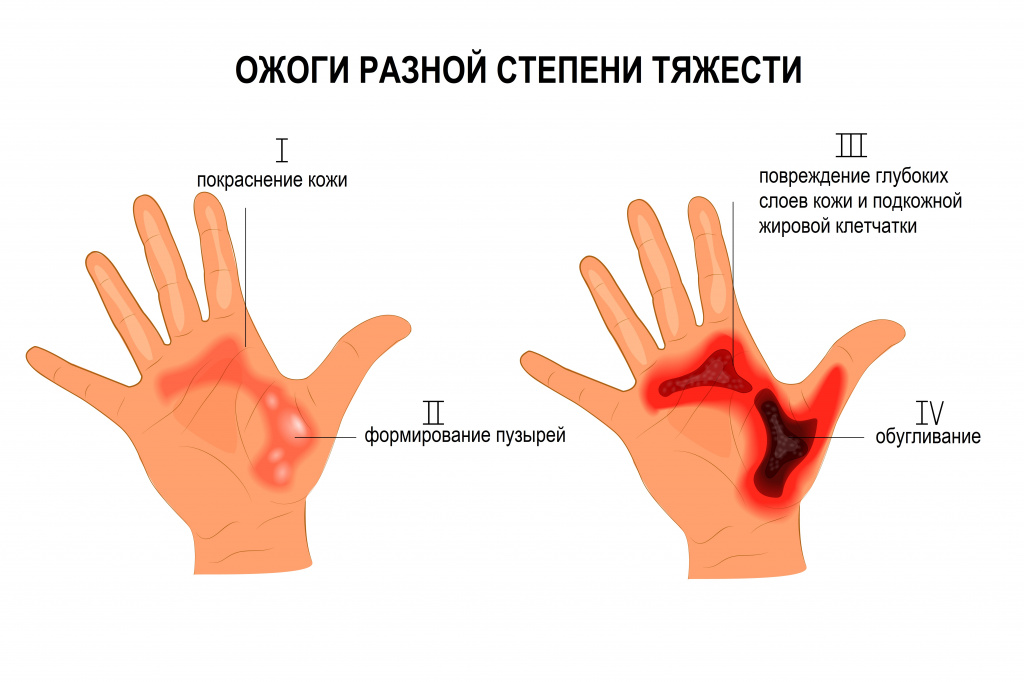
- I степень – ожоги на уровне верхних слоев эпидермиса.
- II степень – поражение на всю глубину эпидермиса.
- III степень – некроз (омертвление) поверхностных и/или глубоких слоев кожи, включая дерму.
- IV степень – некроз всех слоев тканей (обугливание).
По площади повреждения ожоги делятся на ограниченные (локальные) и обширные.
![Степени ожогов.jpg]()
Симптомы ожогов
Клиническая картина ожоговых состояний зависит от глубины и площади поражения и включает местные и общие проявления. Для поверхностных ожогов, площадь которых составляет менее 10% поверхности тела, характерны только местные проявления. Ожоги I степени проявляются отечностью, гиперемией (покраснением) кожи, выраженной болезненностью. При II степени образуются пузыри, заполненные прозрачной жидкостью. Для ожогов III и IV степени характерно появление пузырей с геморрагическим (кровянистым) содержимым, обугливание кожи, подкожной жировой клетчатки и подлежащих тканей вплоть до костей; болевая и тактильная чувствительность отсутствуют.
При поражении органов зрения больной жалуется на сильную резь в глазах, светобоязнь, отек и покраснение век и конъюнктивы.
При ингаляционных ожогах отмечается осиплость голоса, кашель со скудной вязкой, возможно, черной мокротой (копотью). Часто сопровождаются ожогами лица, шеи, передней поверхности грудной клетки.
Распространенные поверхностные ожоги (более 30% поверхности тела у взрослых) и глубокие ожоги (более 10% поверхности тела у взрослых), а также ожоги меньшей площади и глубины у детей и пожилых людей или у лиц с хроническими заболеваниями сопровождаются развитием ожоговой болезни.
Выделяют несколько стадий этого состояния.
Ожоговый шок продолжается от 12 до 72 часов и связан с нарушением кровообращения и водно-солевого баланса. Сразу после травмы пострадавший возбужден, у него может повышаться давление, учащаться пульс и дыхание, через 1-2 часа возбуждение сменяется заторможенностью, наблюдаются озноб, мышечная дрожь, повторяющаяся рвота, температура тела может как повышаться, так и снижаться. Отмечается уменьшение количества мочи, при этом моча приобретает темный цвет.
Следующая стадия – острая токсемия, которая развивается вследствие всасывания в кровь продуктов распада поврежденных тканей и длится до 10-15 дней. Эта стадия проявляется самыми разнообразными нарушениями психики (возбуждением, спутанностью сознания, галлюцинациями, нарушениями сна), а также поражением внутренних органов (сердца, легких, органов желудочно-кишечного тракта), поэтому у пациента наблюдаются перебои в работе сердца, кашель, одышка, боль в животе. Третий период – септикотоксемия, продолжающаяся от 2-3 недель до 2-3 месяцев. Проявления связаны с гнойными осложнениями (обильным гнойным отделяемым из раны, плохо заживающей раной), пациент испытывает вялость, отсутствие аппетита, снижается вес.
Прогноз в каждом конкретном случае определяется распространенностью поражения, исходным состоянием здоровья пострадавшего и адекватностью проводимого лечения.
Диагностика ожогов
Постановка диагноза, как правило, затруднений не вызывает. Для определения тактики лечения врач оценивает выраженность болевого синдрома, площадь и глубину ожогов, наличие признаков сочетанной травмы, поражения дыхательных путей, ожогового шока.Поскольку при обширных, глубоких ожогах в той или иной степени страдают все органы и системы организма, проводится расширенная лабораторная и инструментальная диагностика.
Лабораторная диагностика может включать самый разнообразный спектр анализов.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
БУЗ Воронежской области «Воронежское областное бюро судебно-медицинской экспертизы», Воронеж, Россия, 394068
Экспертная оценка случаев смерти от ожоговой болезни в отдаленном посттравматическом периоде
Журнал: Судебно-медицинская экспертиза. 2018;61(6): 8‑12
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
Проведен комплексный клинико-морфологический анализ случаев наступления смерти пострадавших от осложнений ожоговой болезни, включающий исследование медицинской документации, данных секционного исследования, гистологического и биохимического исследований объектов. На основании выполненного исследования определены наиболее характерные, достоверные и устойчивые прижизненные клинико-лабораторные, посмертные патоморфологические и биохимические признаки ожогового сепсиса, а также характерные для него осложнения, явившиеся непосредственной причиной смерти. Полученные результаты позволяют повысить объективность и доказательность экспертных выводов о причинах наступления смерти ожоговых больных в отдаленном периоде.
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
БУЗ Воронежской области «Воронежское областное бюро судебно-медицинской экспертизы», Воронеж, Россия, 394068
Ожоговой травме, как и любой другой, свойственны закономерности течения, выражающиеся в определенной последовательности развития посттравматических изменений (функциональных и морфологических), а также их исчезновение. Такой закономерностью при ожогах, превышающих определенную критическую степень глубины и распространенности (площади), является развитие ожоговой болезни (ОБ). Она развивается ориентировочно при поверхностных ожогах площадью более 10—30%, при глубоких — площадью более 5—10% [1—3].
В клинической практике используют следующую периодизацию ОБ: ожоговый шок (до 3 сут), острая ожоговая токсемия (до 10—15 сут), септикотоксемия (от 2—3 нед до восстановления кожного покрова) и период реконвалесценции [4—6].
В отечественной литературе [7] широко применяется термин «ожоговая болезнь». В иностранных медицинских источниках он практически не встречается. Вместо него используют понятие «тяжелая ожоговая травма» (severe burn injury), которая развивается при ожогах площадью более 20% от поверхности тела. Кроме того, зарубежные исследователи [8] к периодизации течения тяжелой ожоговой травмы подходят с позиции системного воспалительного ответа организма. Это предполагает деление ОБ на следующие стадии: ожоговый шок, системный воспалительный ответ (СВО), сепсис, полиорганная дисфункция (ПОД), полиорганная недостаточность (ПОН), при этом отмечается возможное изменение порядка перечисленных стадий.
В настоящее время клинико-лабораторная характеристика периодов течения тяжелой ожоговой травмы, патоморфологические изменения во внутренних органах, осложнения, непосредственные причины смерти и другие аспекты ОБ достаточно хорошо изучены. Знания в данной области клинической медицины продолжают пополняться.
Понимание патогенеза ОБ, прогностических оценок и исходов приобретает для эксперта особую ценность в свете современных подходов, связанных с необходимостью критической оценки информации, определении степени достоверности предлагаемых данных, а также выбором наиболее объективных, лишенных субъективной оценки, данных.
Информация, полученная из медицинской документации, в совокупности с патоморфологическими признаками, выявленными на вскрытии и в ходе дополнительных лабораторных исследований, при наличии соответствующих экспертных критериев объективной оценки причин смерти при ОБ позволит эксперту не только избежать ошибок при формулировании выводов и диагноза, но и обеспечит реализацию главных принципов экспертной работы — объективность, всесторонность и полнота исследований, проводимых с использованием современных достижений науки.
Цель исследования — разработка судебно-медицинских экспертных критериев объективной оценки причин смерти при ОБ в отдаленном периоде.
Материал и методы
Изучили архивные экспертные документы Воронежского областного БСМЭ за 2010—2016 гг. в отношении 63 умерших от ожоговой травмы: протоколы судебно-медицинского исследования трупа, судебно-гистологического и судебно-биохимического исследований, медицинские карты стационарного больного. Кроме того, проанализировали научную и специальную литературу о клинических проявлениях III стадии ОБ, особенностях течения ожогового сепсиса, его проявлений и патогенеза. Исследовали патоморфологические признаки и посмертные биохимические изменения, позволяющие верифицировать проявления сепсиса.
Умершие — лица мужского и женского пола в возрасте от 22 до 74 лет без клинически выраженных хронических заболеваний органов и систем. Смерть от ОБ наступила в медицинских организациях в сроки госпитализации более 5, но не более 30 сут, с клинико-лабораторными признаками сепсиса.
Выделили две возрастные группы: 1-ю группу составили 33 умерших (10 женщин 22–55 лет и 23 мужчины 22—60 лет), 2-ю — 30 умерших (17 женщин 56—74 лет и 13 мужчин 61—74 лет). Разделение произвели в соответствии с отечественной возрастной периодизацией с учетом относительно общих способов реагирования организма на факторы внешней среды в каждой из групп, схожим течением патологических процессов и влиянием сопутствующей патологии на течение травмы. Группы были сопоставимы по количеству наблюдений и тяжести ожоговой травмы.
Составили «Карту ретроспективной оценки случая смерти в медицинской организации», состоящую из нескольких блоков информации: 1) общие и регистрационные сведения (наименование медицинской организации, номер медицинской карты стационарного больного, номер экспертного документа, год исследования, пол и возраст умершего, срок госпитализации, площадь и степень ожогов, срок появления первых признаков сепсиса); 2) клинико-лабораторные признаки (данные физикального обследования, результаты прижизненного исследования крови и инструментальных методов исследования); 3) патоморфологические (макро- и микроскопические) признаки, характеризующие сепсис и его осложнения; 4) посмертные биохимические признаки, характеризующие осложнения ожогового сепсиса. Далее сравнили качественные и количественные показатели частоты встречаемости признаков в группах.
Клинико-лабораторные признаки сепсиса определяли с помощью международных диагностических критериев сепсиса [9], тяжесть ПОН оценивали по шкале SOFA (Sepsis-related Organ Failure Assessments Score/ Sequential Organ Failure Assessment), адаптированной и дополненной Т.Г. Спиридоновой [10].
Результаты и обсуждение
У подавляющего большинства пострадавших при поступлении в стационар прогноз исхода ожоговой травмы с учетом площади и глубины ожогов был сомнительный: в 1-й группе — у 84,8%, во 2-й — у 93,3%, а у остальных неблагоприятный — у 15,2 и 6,7% соответственно. Ожоги превышали 30% поверхности тела, при этом площадь глубоких ожогов составляла не более 10—15%.
Известно, что главным источником бактериемии и сепсиса являются длительно не заживающие ожоговые поверхности с влажным некрозом и воспалительным отеком [1, 11, 12]. Исследование показало, что во всех наблюдениях в медицинской документации отмечено гнойно-некротическое воспаление ожоговых ран, которое было подтверждено на вскрытии и при гистологическом исследовании.
В преобладающем большинстве случаев первые клинические признаки ожогового сепсиса наблюдались с 5-х по 14-е сутки: в 1-й группе у 97%, во 2-й у 83,3%, что соответствовало периоду раннего сепсиса [13]. Он начинался относительно остро, чаще на 5—7-е сутки ОБ, с повышения температуры тела (чаще до 39 °C или несколько выше), появления тахикардии (более 100 в 1 мин), тахипноэ (более 20 в 1 мин) и расстройства сознания (бред, галлюцинации и т. п.). В это же время в обеих группах при проведении рентгенологического исследования органов грудной клетки выявили признаки пневмонии. Наряду с этим у большей части пострадавших обнаружили характерные лабораторные признаки генерализации инфекционного процесса: снижение содержания гемоглобина (менее 90 г/л) и общего белка (менее 60 г/л), лейкоцитоз (более 12·10 9 /л), повышение СОЭ (более 60 мм/ч). Такая клинико-лабораторная картина совпадала по времени с выявлением повышенного количества С-реактивного белка (более 40 мл/л), а через 2—3 сут и диагностического маркера сепсиса — прокальцитонина (более 2 нг/мл).
Вместе с появлением признаков ожогового сепсиса последовательно нарастали изменения клинико-лабораторных параметров, характеризующих развивающуюся ПОН: легких, почек, системы крови, пищеварительного тракта и др. В большинстве случаев это проявлялось прогрессированием легочной недостаточности, снижением температуры тела (до 36 °C и ниже), нарушением сознания (от оглушения до комы) с последующим нарастанием или присоединением почечной недостаточности, нарушением функции печени, явлениями сердечно-сосудистой недостаточности и артериальной гипотензии. Изменения лабораторных показателей крови характеризовались следующими показателями: повышением содержания креатинина (более 44 мкмоль/л), мочевины (более 15 ммоль/л), трансаминаз (в 1,5 раза и более); в ряде наблюдений — повышением количества билирубина (более 70 мкмоль/л), гипергликемией (более 7,7 ммоль/л), снижением фибриногена (менее 1,5 г/л), тромбоцитопенией (менее 100·10 9 /л) и удлинением активированного частичного тромбопластинового времени (АЧТВ) более 60 с. При проведении инструментальных исследований (УЗИ, рентгенография, ЭКГ, ФГДС и др.) определялось наличие свободной жидкости в полостях тела, увеличение печени, отек легких, нарушение ритма, проводимости и других функций сердца, наличие эрозивно-язвенных поражений пищеварительного тракта и признаков кровотечения.
Непосредственной причиной смерти при тяжелом ожоговом сепсисе в значительном большинстве случаев стала ПОН (в 1-й группе — у 81,8%, во 2-й — у 90%) вследствие декомпенсации функций органов и систем, в остальных – септический шок. Критериями диагностики септического шока считали признаки полиорганной (более 3—4 органов) недостаточности, повышение содержания прокальцитонина в плазме крови более 10 нг/мл, артериальную гипотензию, не устраняющуюся с помощью инфузионной терапии.
![]()
Распределение диагностически значимых клинико-лабораторных признаков ожогового сепсиса и его осложнений представлено в табл. 1. Таблица 1. Диагностически значимые клинико-лабораторные признаки, характеризующие ожоговый сепсис и его осложнения
Результаты вскрытий и судебно-гистологического исследования тканей и органов выявили относительно схожую частоту встречаемости патоморфологических признаков ожогового сепсиса в разных возрастных группах.
Наиболее часто наблюдали следующие признаки:
— воспалительные изменения в тканях и органах, преимущественно в легких и верхних дыхательных путях, реже — в почках, печени, головном мозге, сердце, перикарде (в среднем 98,5% наблюдений в обеих группах);
— жидкое состояние крови в полостях сердца и сосудах трупа (100% случаев);
— дистрофические изменения и некрозы внутренних органов: дистрофия в сердце, печени, почках, головном мозге (в среднем в двух группах 85,9%); некроз преимущественно в почках (в 1-й группе — 60,6%, во 2-й — 46,7%), единичные изменения — в сердце, головном мозге, надпочечниках;
— наличие изменений в гипофизарно-адреналовой системе, связанных с повышением ее активности.
Остальные макро- и микроскопические признаки в виде вторичных септических очагов (гнойники и инфаркты), гиперплазии и других изменений селезенки, увеличения печени, желтушности кожного покрова и слизистых оболочек, изменений в гипофизарно-адреналовой системе, обусловленных ее истощением, респираторного дистресс-синдрома легких, геморрагического и ДВС-синдрома, лейкостазов и расстройства микроциркуляции во внутренних органах встречались значительно реже.
![]()
В заключительном клиническом диагнозе непосредственной причиной смерти указан септический шок, а морфологическими признаками в большинстве случаев являлись расстройства микроциркуляции и некрозы внутренних органов, ДВС-синдром, кровоизлияния в надпочечники (табл. 2). Таблица 2. Диагностически значимые патоморфологические признаки ожогового сепсиса и его осложнений
Посмертное биохимическое исследование крови и печени позволило оценить изменения, непосредственно предшествующие смерти, установить и объективизировать непосредственную причину смерти при ожоговом сепсисе.
Полученные данные свидетельствовали о наличии признаков почечной недостаточности, поражения печени и сердца, гипоксическом состоянии и лихорадке [14, 15]. Все эти признаки свойственны ПОН, развивающейся при ожоговом сепсисе: значительное повышение содержания креатинина, мочевины, АлАТ, АсАТ и гамма-ГТФ в крови, снижение содержания белка в крови, а также резкое снижение гликогена в печени.
![]()
Сравнительный анализ выявленных биохимических сдвигов, являющихся критериями диагностики ПОН, не выявил принципиально значимых различий в возрастных группах (табл. 3). Таблица 3. Диагностически значимые биохимические сдвиги, характерные для недостаточности функции органов и систем при ожоговом сепсисе
Полученные данные укладываются в изученные и описанные клинико-лабораторные и морфологические проявления сепсиса и его осложнений, а изменения посмертных биохимических показателей – предшествующим смерти патологическим процессам, свойственным ПОН.
Выводы
1. Сравнительный анализ установленных клинико-лабораторных, патоморфологических и посмертных биохимических признаков, являющихся критериями диагностики ожогового сепсиса и его осложнений, не выявил принципиально значимых различий в возрастных группах.
2. Секционное исследование случаев смерти от ОБ и забор биологического материала для дополнительных (гистологического, биохимического) лабораторных исследований должны производиться с обязательным учетом клинико-лабораторных признаков сепсиса, его осложнений и проявлений.
3. Морфологические изменения внутренних органов у лиц, умерших от осложнений ожогового сепсиса, характеризуются комплексом неспецифических проявлений в виде расстройства микроциркуляции, дистрофических и воспалительных изменений, явлений некроза и других признаков. Посмертные биохимические сдвиги отражают патологические процессы, предшествующие смерти, и не являются патогномоничными для осложнений сепсиса. В силу вышеизложенного диагностика ожогового сепсиса и его осложнений как причины смерти должна базироваться на комплексной экспертной оценке и анализе всех признаков, ведущими из которых являются клинико-лабораторные данные.
Ожог – повреждение тканей, вызванное местным воздействием высоких температур (более 55-60 С), агрессивными химическими веществами, электрическим током, световым и ионизирующим излучением. По глубине поражения тканей выделяют 4 степени ожога. Обширные ожоги приводят к развитию так называемой ожоговой болезни, опасной летальным исходом из-за нарушения в работе сердечно-сосудистой и дыхательной систем, а также возникновения инфекционных осложнений. Местное лечение ожогов может проводиться открытым или закрытым способом. Оно обязательно дополняется обезболивающим лечением, по показаниям - антибактериальной и инфузионной терапией.
МКБ-10
Общие сведения
Ожог – повреждение тканей, вызванное местным воздействием высоких температур (более 55-60 С), агрессивными химическими веществами, электрическим током, световым и ионизирующим излучением. Легкие ожоги – самая распространенная травма. Тяжелые ожоги занимают второе место по количеству смертельных исходов в результате несчастного случая, уступая только дорожно-транспортным происшествиям.
Классификация
По локализации:
- ожоги кожных покровов;
- ожоги глаз;
- ингаляционные повреждения и ожоги дыхательных путей.
По глубине поражения:
- I степень. Неполное повреждение поверхностного слоя кожи. Сопровождается покраснением кожи, незначительным отеком, жгучей болью. Выздоровление через 2-4 дня. Ожог заживает без следа.
- II степень. Полное повреждение поверхностного слоя кожи. Сопровождается жгучей болью, образованием небольших пузырей. При вскрытии пузырей обнажаются ярко-красные эрозии. Ожоги заживают без образования рубцов в течение 1-2 недель.
- III степень. Повреждение поверхностных и глубоких слоев кожи.
- IIIА степень. Глубокие слои кожи повреждены частично. Сразу после травмы образуется сухая черная или коричневая корка – ожоговый струп. При ошпаривании струп белесо-сероватый, влажный и мягкий.
Возможно формирование больших, склонных к слиянию пузырей. При вскрытии пузырей обнажается пестрая раневая поверхность, состоящая из белых, серых и розовых участков, на которой в последующем при сухом некрозе формируется тонкий струп, напоминающий пергамент, а при влажном некрозе образуется влажная сероватая фибринная пленка.
Болевая чувствительность поврежденного участка снижена. Заживление зависит от количества сохранившихся островков неповрежденных глубоких слоев кожи на дне раны. При малом количестве таких островков, а также при последующем нагноении раны самостоятельное заживление ожога замедляется или становится невозможным.
- IIIБ степень. Гибель всех слоев кожи. Возможно повреждение подкожной жировой клетчатки.
- IV степень. Обугливание кожи и подлежащих тканей (подкожно-жировой клетчатки, костей и мышц).
Ожоги I-IIIА степени считаются поверхностными и могут заживать самостоятельно (если не произошло вторичное углубление раны в результате нагноения). При ожогах IIIБ и IV степени требуется удаление некроза с последующей кожной пластикой. Точное определение степени ожога возможно только в специализированном медицинском учреждении.
По типу повреждения:
Термические ожоги:
- Ожоги пламенем. Как правило, II степени. Возможно поражение большой площади кожи, ожог глаз и верхних дыхательных путей.
- Ожоги жидкостью. Преимущественно II-III степень. Как правило, характеризуются малой площадью и большой глубиной поражения.
- Ожоги паром. Большая площадь и небольшая глубина поражения. Часто сопровождаются ожогом дыхательных путей.
- Ожоги раскаленными предметами. II-IV степень. Четкая граница, значительная глубина. Сопровождаются отслоением поврежденных тканей при прекращении контакта с предметом.
Химические ожоги:
- Ожоги кислотой. При воздействии кислоты происходит коагуляция (сворачивание) белка в тканях, что обуславливает небольшую глубину поражения.
- Ожоги щелочью. Коагуляции, в данном случае не происходит, поэтому повреждение может достигать значительной глубины.
- Ожоги солями тяжелых металлов. Обычно поверхностные.
Лучевые ожоги:
- Ожоги в результате воздействия солнечных лучей. Обычно I, реже – II степень.
- Ожоги в результате воздействия лазерного оружия, воздушных и наземных ядерных взрывов. Вызывают мгновенное поражение частей тела, обращенных в сторону взрыва, могут сопровождаться ожогами глаз.
- Ожоги в результате воздействия ионизирующего излучения. Как правило, поверхностные. Плохо заживают из-за сопутствующей лучевой болезни, при которой повышается ломкость сосудов и ухудшается восстановление тканей.
Электрические ожоги:
Малая площадь (небольшие ранки в точках входа и выхода заряда), большая глубина. Сопровождаются электротравмой (поражением внутренних органов при воздействии электромагнитного поля).
Площадь поражения
Тяжесть ожога, прогноз и выбор лечебных мероприятий зависят не только от глубины, но и от площади ожоговых поверхностей. При вычислении площади ожогов у взрослых в травматологии используют «правило ладони» и «правило девяток». Согласно «правилу ладони», площадь ладонной поверхности кисти примерно соответствует 1% тела ее хозяина. В соответствии с «правилом девяток»:
- площадь шеи и головы составляет 9% от всей поверхности тела;
- грудь – 9%;
- живот – 9%;
- задняя поверхность туловища – 18%;
- одна верхняя конечность – 9%;
- одно бедро – 9%;
- одна голень вместе со стопой – 9%;
- наружные половые органы и промежность – 1%.
Тело ребенка имеет другие пропорции, поэтому «правило девяток» и «правило ладони» к нему применять нельзя. Для расчета площади ожоговой поверхности у детей используется таблица Ланда и Броуэра. В специализированных мед. учреждениях площадь ожогов определяют при помощи специальных пленочных измерителей (прозрачных пленок с мерной сеткой).
Прогноз
Прогноз зависит от глубины и площади ожогов, общего состояния организма, наличия сопутствующих травм и заболеваний. Для определения прогноза используется индекс тяжести поражения (ИТП) и правило сотни (ПС).
Индекс тяжести поражения
Применяется во всех возрастных группах. При ИТП 1% поверхностного ожога равняется 1 единице тяжести, 1% глубокого ожога – 3 единицам. Ингаляционные поражения без нарушения дыхательной функции – 15 единиц, с нарушением функции дыхания – 30 единиц.
Прогноз:
- благоприятный – менее 30 ед.;
- относительно благоприятный – от 30 до 60 ед.;
- сомнительный – от 61 до 90 ед.;
- неблагоприятный – 91 и более ед.
При наличии комбинированных поражений и тяжелых сопутствующих заболеваний прогноз ухудшается на 1-2 степени.
Правило сотни
Обычно применяется для больных старше 50 лет. Формула расчета: сумма возраста в годах + площадь ожогов в процентах. Ожог верхних дыхательных путей приравнивают к 20% поражения кожи.
Прогноз:
- благоприятный – менее 60;
- относительно благоприятный – 61-80;
- сомнительный – 81-100;
- неблагоприятный – более 100.
Местные симптомы
Поверхностные ожоги до 10-12% и глубокие ожоги до 5-6% протекают преимущественно в форме местного процесса. Нарушения деятельности других органов и систем не наблюдается. У детей, пожилых людей и лиц с тяжелыми сопутствующими заболеваниями «граница» между местным страданием и общим процессом может снижаться вдвое: до 5-6% при поверхностных ожогах и до 3% при глубоких ожогах.
Местные патологические изменения определяются степенью ожога, периодом времени с момента травмы, вторичной инфекцией и некоторыми другими условиями. Ожоги I степени сопровождаются развитием эритемы (покраснения). Для ожогов II степени характерны везикулы (небольшие пузырьки), для ожогов III степени – буллы (большие пузыри с тенденцией к слиянию). При отслоении кожи, самопроизвольном вскрытии или снятии пузыря обнажается эрозия (ярко-красно красная кровоточащая поверхность, лишенная поверхностного слоя кожи).
При глубоких ожогах образуется участок сухого или влажного некроза. Сухой некроз протекает более благоприятно, выглядит, как черная или коричневая корка. Влажный некроз развивается при большом количестве влаги в тканях, значительных участках и большой глубине поражения. Является благоприятной средой для бактерий, часто распространяется на здоровые ткани. После отторжения участков сухого и влажного некроза образуются язвы различной глубины.
Заживление ожога происходит в несколько стадий:
- I стадия. Воспаление, очищение раны от погибших тканей. 1-10 сутки после травмы.
- II стадия. Регенерация, заполнение раны грануляционной тканью. Состоит из двух подстадий: 10-17 сутки – очищение раны от некротических тканей, 15-21 сутки – развитие грануляций.
- III стадия. Формирование рубца, закрытие раны.
В тяжелых случаях возможно развитие осложнений: гнойного целлюлита, лимфаденита, абсцессов и гангрены конечностей.
Общие симптомы
Обширные поражения вызывают ожоговую болезнь – патологические изменения со стороны различных органов и систем, при которых нарушается белковый и водно-солевой обмен, накапливаются токсины, снижаются защитные силы организма, развивается ожоговое истощение. Ожоговая болезнь в сочетании с резким снижением двигательной активности может вызывать нарушения функций дыхательной, сердечно-сосудистой, мочевыводящей системы и желудочно-кишечного тракта.
Ожоговая болезнь протекает поэтапно:
I этап. Ожоговый шок. Развивается из-за сильной боли и значительной потери жидкости через поверхность ожога. Представляет опасность для жизни больного. Продолжается 12-48 часов, в отдельных случаях – до 72 часов. Короткий период возбуждения сменяется нарастающей заторможенностью. Характерна жажда, мышечная дрожь, озноб. Сознание спутано. В отличие от других видов шока, артериальное давление повышается или остается в пределах нормы. Учащается пульс, уменьшается выделение мочи. Моча становится коричневой, черной или темно-вишневой, приобретает запах гари. В тяжелых случаях возможна потеря сознания. Адекватное лечение ожогового шока возможно только в специализированном мед. учреждении.
II этап. Ожоговая токсемия. Возникает при всасывании в кровь продуктов распада тканей и бактериальных токсинов. Развивается на 2-4 сутки с момента повреждения. Продолжается от 2-4 до 10-15 суток. Температура тела повышена. Больной возбужден, его сознание спутано. Возможны судороги, бред, слуховые и зрительные галлюцинации. На этом этапе проявляются осложнения со стороны различных органов и систем.
Со стороны сердечно-сосудистой системы - токсический миокардит, тромбозы, перикардит. Со стороны ЖКТ - стрессовые эрозии и язвы (могут осложняться желудочным кровотечением), динамическая кишечная непроходимость, токсический гепатит, панкреатит. Со стороны дыхательной системы - отек легких, экссудативный плеврит, пневмония, бронхит. Со стороны почек – пиелит, нефрит.
III этап. Септикотоксемия. Обусловлена большой потерей белка через раневую поверхность и реакцией организма на инфекцию. Продолжается от нескольких недель до нескольких месяцев. Раны с большим количеством гнойного отделяемого. Заживление ожогов приостанавливается, участки эпителизации уменьшаются или исчезают.
Характерна лихорадка с большими колебаниями температуры тела. Больной вялый, страдает от нарушения сна. Аппетит отсутствует. Отмечается значительное снижение веса (в тяжелых случаях возможна потеря 1/3 массы тела). Мышцы атрофируются, уменьшается подвижность суставов, усиливается кровоточивость. Развиваются пролежни. Смерть наступает от общих инфекционных осложнений (сепсиса, пневмонии). При благоприятном варианте развития событий ожоговая болезнь заканчивается восстановлением, во время которого раны очищаются и закрываются, а состояние больного постепенно улучшается.
Первая помощь
Необходимо как можно быстрее прекратить контакт с повреждающим агентом (пламенем, паром, химическим веществом и т. д.). При термических ожогах разрушение тканей из-за их нагрева продолжается некоторое время после прекращения разрушающего воздействия, поэтому обожженную поверхность нужно охлаждать льдом, снегом или холодной водой в течение 10-15 минут. Затем аккуратно, стараясь не повредить рану, срезают одежду и накладывают чистую повязку. Свежий ожог нельзя смазывать кремом, маслом или мазью – это может усложнить последующую обработку и ухудшить заживление раны.
При химических ожогах нужно обильно промыть рану проточной водой. Ожоги щелочью промывают слабым раствором лимонной кислоты, ожоги кислотой – слабым раствором питьевой соды. Ожог негашеной известью водой промывать нельзя, вместо этого следует использовать растительное масло. При обширных и глубоких ожогах больного необходимо укутать, дать обезболивающее и теплое питье (лучше – содово-солевой раствор или щелочную минеральную воду). Пострадавшего с ожогом следует как можно быстрее доставить в специализированное мед. учреждение.
Лечение
Местные лечебные мероприятия
Закрытое лечение ожогов
Прежде всего производят обработку ожоговой поверхности. С поврежденной поверхности удаляют инородные тела, кожу вокруг раны обрабатывают антисептиком. Большие пузыри подрезают и опорожняют, не удаляя. Отслоившаяся кожа прилипает к ожогу и защищает раневую поверхность. Обожженной конечности придают возвышенное положение.
На первой стадии заживления применяют препараты с обезболивающим и охлаждающим действием и лекарственные средства для нормализации состояния тканей, удаления раневого содержимого, профилактики инфекции и отторжения некротических участков. Используют аэрозоли с декспантенолом, мази и растворы на гидрофильной основе. Растворы антисептиков и гипертонический раствор применяют только при оказании первой помощи. В дальнейшем их использование нецелесообразно, поскольку повязки быстро высыхают и препятствуют оттоку содержимого из раны.
При ожогах IIIА степени струп сохраняют до момента самостоятельного отторжения. Вначале накладывают асептические повязки, после отторжения струпа – мазевые. Цель местного лечения ожогов на второй и третьей стадии заживления – защита от инфекции, активизация обменных процессов, улучшение местного кровоснабжения. Применяют лекарственные средства с гиперосмолярным действием, гидрофобные покрытия с воском и парафином, обеспечивающие сохранение растущего эпителия при перевязках. При глубоких ожогах проводится стимуляция отторжения некротических тканей. Для расплавления струпа используют салициловую мазь и протеолитические ферменты. После очищения раны выполняют кожную пластику.
Открытое лечение ожогов
Проводится в специальных асептических ожоговых палатах. Ожоги обрабатывают высушивающими растворами антисептиков (раствор марганцовки, бриллиантового зеленого и пр.) и оставляют без повязки. Кроме того, открыто обычно лечат ожоги промежности, лица и других областей, на которые сложно наложить повязку. Для обработки ран в этом случае используют мази с антисептиками (фурацилиновая, стрептомициновая).
Возможна комбинация открытого и закрытого способов лечения ожогов.
Общие лечебные мероприятия
У пациентов со свежими ожогами повышается чувствительность к анальгетикам. В раннем периоде наилучший эффект обеспечивается частым введением малых доз обезболивающих препаратов. В последующем может потребоваться увеличение дозы. Наркотические анальгетики угнетают дыхательный центр, поэтому вводятся травматологом под контролем дыхания.
Подбор антибиотиков осуществляется на основании определения чувствительности микроорганизмов. Профилактически антибиотики не назначают, поскольку это может привести к образованию устойчивых штаммов, невосприимчивых к антибактериальной терапии.
В ходе лечения необходимо возместить большие потери белка и жидкости. При поверхностных ожогах более 10% и глубоких более 5% показана инфузионная терапия. Под контролем пульса, диуреза, артериального и центрального венозного давления пациенту вводят глюкозу, питательные растворы, растворы для нормализации кровообращения и кислотно-щелочного состояния.
Реабилитация
Реабилитация включает в себя мероприятия по восстановлению физического (лечебная гимнастика, физиотерапия) и психологического состояния пациента. Основные принципы реабилитации:
- раннее начало;
- четкий план;
- исключение периодов длительной неподвижности;
- постоянное наращивание двигательной активности.
По окончании периода первичной реабилитации определяется необходимость дополнительной психологической и хирургической помощи.
Ингаляционные поражения
Ингаляционные поражения возникают в результате вдыхания продуктов горения. Чаще развиваются у лиц, получивших ожоги в замкнутом пространстве. Утяжеляют состояние пострадавшего, могут представлять опасность для жизни. Увеличивают вероятность развития пневмонии. Наряду с площадью ожогов и возрастом больного являются важным фактором, влияющим на исход травмы.
Ингаляционные поражения подразделяются на три формы, которые могут встречаться вместе и по отдельности:
Отравление угарным газом.
Окись углерода препятствует связыванию кислорода с гемоглобином, вызывает гипоксию, а при большой дозе и длительной экспозиции - смерть пострадавшего. Лечение – искусственная вентиляция легких с подачей 100% кислорода.
Ожоги верхних дыхательных путей
Ожог слизистой полости носа, гортани, глотки, надгортанника, крупных бронхов и трахеи. Сопровождается охриплостью голоса, затрудненным дыханием, выделением мокроты с копотью. При бронхоскопии выявляется покраснение и отек слизистой, в тяжелых случаях – пузыри и участки некроза. Отек дыхательных путей нарастает и достигает своего пика на вторые сутки после травмы.
Поражение нижних отделов дыхательных путей
Повреждение альвеол и мелких бронхов. Сопровождается затруднением дыхания. При благоприятном исходе компенсируется в течение 7-10 дней. Может осложниться пневмонией, отеком легких, ателектазами и респираторным дистресс-синдромом. Изменения на рентгенограмме видны только на 4 день после травмы. Диагноз подтверждается при снижении парциального давления кислорода в артериальной крови до 60 мм и ниже.
Лечение ожогов дыхательных путей
По большей части симптоматическое: интенсивная спирометрия, удаление секрета из дыхательных путей, вдыхание увлажненной воздухо-кислородной смеси. Профилактическое лечение антибиотиками неэффективно. Антибактериальная терапия назначается после бакпосева и определения чувствительности возбудителей из мокроты.
3. История, проблемы и современные методы хирургического лечения обожженных/ Федоров В.Д., Алексеев А.А., Крутиков М.Г., Кудзоев О.А.// Комбустиология - 1999 - №1
Ожоговая болезнь – комплексное нарушение деятельности органов и систем, развивающееся вследствие обширных ожогов. Причиной возникновения ожоговой болезни является выпадение всех видов функций кожного покрова, потеря плазмы, распад эритроцитов, а также нарушения обмена веществ. Вероятность развития, выраженность и прогноз при данной патологии определяются возрастом пациента, общим состоянием его организма и некоторыми другими факторами, однако ведущую роль играет площадь поражения. Лечение включает в себя антибиотикотерапию, инфузионную и дезинтоксикационную терапию, коррекцию работы всех органов и систем.
МКБ-10
![Ожоговая болезнь]()
Общие сведения
![Ожоговая болезнь]()
Патогенез
Внезапное образование обширного очага некроза и формирование значительного массива тканей, находящихся в фазе паранекроза, становится причиной выброса в кровь большого количества токсинов и элементов распадающихся клеток. В крови резко увеличивается уровень простагландинов, серотонина, гистамина, натрия, калия и протеолитических ферментов. Это приводит к повышению проницаемости капилляров. Плазма выходит из сосудистого русла, скапливается в тканях, в результате значительно уменьшается ОЦК. В ответ на это организм выбрасывает в кровь гормоны, вызывающие сужение сосудов – норадреналин, адреналин и катехоламины.
Запускается механизм централизации кровообращения. Периферические отделы тела, а затем и внутренние органы начинают страдать от недостатка кровоснабжения, что приводит к развитию гиповолемического шока. Наряду с этим наблюдается сгущение крови и расстройства водно-солевого обмена. Все перечисленное приводит к нарушениям функционирования различных органов. Развивается олигоанурия. В последующем патологические изменения усугубляются из-за истощения иммунной и эндокринной системы, а также токсического влияния продуктов распада тканей на внутренние органы. В сердце и печени возникают дегенеративные изменения, в желудочно-кишечном тракте образуются язвы, возможен парез кишечника, эмболии и тромбозы брыжеечных сосудов, в легких выявляются пневмонии.
Ожоговый шок
Может наблюдаться в течение первых 3 суток. В первые часы пациент возбужден, суетлив, склонен к недооценке своего состояния. В последующем на смену возбуждению приходит вялость и заторможенность. Возможны спутанность сознания, тошнота, икота, жажда, неукротимая рвота и парез кишечника. Отмечается прогрессирование гемодинамических нарушений и развитие гиповолемии. Больной бледен, пульс учащен, давление снижено, иногда – в норме, однако, нормальное давление в ряде случаев является прогностически неблагоприятным признаком.
На начальном этапе ожоговой болезни развивается олигурия, в тяжелых случаях – анурия. Моча коричневая, темно-вишневая или черная. Характерным признаком данного периода являются расстройства терморегуляции, при этом возможны как повышение, так и понижение температуры, сопровождаемые мышечной дрожью и ознобами. В анализах крови обнаруживается лейкоцитоз, гиперкалиемия и гипопротеинемия, повышение гематокрита и гемоглобина вследствие сгущения крови. В общем анализе мочи выявляется белок, относительная плотность мочи повышена.
Выделяют три степени ожогового шока. 1 степень или легкий ожоговый шок возникает при глубоком ожоговом поражении до 20%. АД в норме, электролитные нарушения незначительны, количество мочи не снижено, отмечаются колебания почасового диуреза с тенденцией к кратковременному снижению. 2 степень или тяжелый ожоговый шок развивается при глубоком ожоговом поражении 20-40%. Характерно возбуждение в первые часы, лабильность артериального давления, тошнота, рвота, снижение суточного диуреза до 600 мл, явления метаболического ацидоза и азотемии. 3 степень или крайне тяжелый ожоговый шок возникает при глубоком поражении 40 и более процентов тела. Наблюдается заторможенность, спутанность сознания, снижение АД, выраженная олигурия или анурия.
Острая ожоговая токсемия
Начинается на 3 сутки, продолжается от 3 до 15 суток. Обусловлена возвращением жидкости в сосудистое русло, а также всасыванием токсинов, поступающих из некротизированных тканей. Сопровождается нагноением ожогов и нарастающей интоксикацией. Характерны нервно-психические нарушения: бессонница, галлюцинации, двигательное возбуждение и элементы бреда. У многих пациентов возникают судороги. Возможно развитие токсического миокардита, сопровождающегося снижением АД, нарушениями ритма, расширением границ сердца, глухостью сердечных тонов и тахикардией.
Со стороны пищеварительной системы наблюдается метеоризм и боли в животе. У некоторых больных развивается токсический гепатит или динамическая кишечная непроходимость, вероятно возникновение острых язв желудка и кишечника. Нарушения со стороны дыхательной системы выражаются в пневмониях, экссудативных плевритах и ателектазах. Возможен отек легких. В анализах крови пациентов выявляется нарастающая анемия и лейкоцитоз со сдвигом влево. В анализах мочи определяется протеинурия, микро- и макрогематурия. Плотность мочи уменьшена.
Септикотоксемия и реконвалесценция
Продолжается 3-5 недель. Причиной развития являются инфекционные осложнения, которые возникают после отторжения струпа и обычно вызываются стафилококком, кишечной палочкой или синегнойной палочкой. Характерна продолжительная интермиттирующая лихорадка. На ожоговых поверхностях – большое количество гноя и атрофичные вялые грануляции. Пациенты истощены, выявляется мышечная атрофия, нередко возникают контрактуры суставов. На этой стадии ожоговой болезни часто развиваются септические осложнения, заканчивающиеся летальным исходом. Со стороны почек наблюдается полиурия. По анализам мочи и крови – гипербилирубинемия, гипопротеинемия, стойкая протеинурия.
В случае благополучного заживления ожоговых ран наступает следующая стадия ожоговой болезни – восстановление функций всех органов и систем. Продолжительность – 3-4 месяца. Отмечается улучшение общего состояния, нормализация температуры, увеличение массы тела и восстановление белкового обмена. Возможна тугоподвижность суставов, иногда наблюдаются поздние осложнения со стороны пищеварительной системы, легких и сердца: нарушение функций печени, токсический отек легких, пневмония, токсический миокардит.
Диагностика
Диагноз выставляется на основании глубины и площади ожогов, общего состояния пациента, гемодинамических показателей, лабораторных данных, а также оценки функции различных органов и систем. Больным назначают анализ мочи, общий и биохимический анализ крови, при необходимости проводят консультации различных специалистов: кардиолога, пульмонолога, гастроэнтеролога и т. д. При подозрении на патологические изменения со стороны легких выполняют рентгенографию грудной клетки, при подозрении на миокардит – ЭКГ, ЭхоКГ и МРТ сердца, при подозрении на нарушение функции органов пищеварительного тракта – контрастную рентгенографию, гастроскопию, и анализ кала на скрытую кровь.
Лечение
Тактика лечения ожоговой болезни определяется периодом данного патологического состояния и выявленными изменениями со стороны различных органов. На этапе первой помощи пациенту дают обильное питье, осуществляют обезболивание, внутривенно вводят кровезаменители и электролитные растворы. При возможности проводят оксигенотерапию или дают наркоз закисью азота. Транспортировка в специализированное мед. учреждение возможна после стабилизации состояния пациента.
При поступлении в стационар больному продолжают давать обильное питье. С целью обезболивания выполняют новокаиновые блокады, назначают ненаркотические и наркотические анальгетики. Дефицит ОЦК восполняют, производя массивные инфузии плазмы, плазмозамещающих жидкостей, кристаллических и коллоидных растворов. При необходимости проводят переливания цельной крови. Используют сердечные гликозиды, глюкокортикоиды, антикоагулянты, аскорбиновую кислоту и кокарбоксилазу. Проводят кислородотерапию. На раны накладывают повязки с антисептиками.
На стадии ожоговой токсемии и септикотоксемии продолжают дезинтоксикационную терапию, назначают антибиотики, витамины, анаболические стероиды, белковые препараты и стимуляторы регенерации. В периоде реконвалесценции осуществляют лечебные мероприятия по восстановлению работы всех органов и систем. По окончании этого периода выполняют реконструктивные операции для устранения контрактур, трофических язв и обезображивающих стягивающих рубцов. Прогноз в первую очередь зависит от глубины и площади ожогового поражения. В отдаленном периоде часто наблюдаются ограничения трудоспособности.
25.03.2022 Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава. 25.03.2022 !-->
Ежегодно в Беларуси регистрируется около 30 тысяч случаев ожогового травматизма. Среди них большинство — поверхностные ожоги с незначительной в 80 % случаев площадью поражения. В специализированных ожоговых отделениях республики пролечены около 6 тысяч человек (из них около 2 тысяч — дети). Показатель обеспеченности ожоговыми койками по состоянию на 1 января 2022 года составляет 0,35 койки на 10 тысяч населения и является одним из самых высоких на просторах СНГ.
![Chesnoyt]()
Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава Классификация ожогов по этиологическим факторамТермические. На них приходится до 75 % всех ожогов. Это повреждения кожи и слизистых оболочек в результате воздействия на них высокой температуры. Глубина поражения зависит от температуры повреждающего агента, экспозиции, устойчивости тканей к нагреванию.
В этой группе следует различать:
- ожоги пламенем;
- ожоги горячими предметами (контактные ожоги);
- ожоги горячими жидкостями;
- ожоги горячими газо- и парообразными веществами (горячий воздух, пар, продукты горения). Последние наряду с ожогами кожи нередко вызывают повреждения дыхательных путей (ожоги, дымовую токсическую ингаляцию, отравление продуктами горения).
Химические. Поражение веществами, способными в течение относительно короткого времени вызывать омертвение тканей в результате образования новых связей ионов повреждающих веществ с веществами, входящими в состав клеток. Глубина ожогов зависит от вида вещества, его концентрации и времени воздействия на ткани.
В этой группе различают:
- ожоги кислотами (серная, азотная, соляная, ортофосфорная, уксусная и другие);
- ожоги щелочами (едкий натрий, едкий калий, каустическая сода, негашеная известь, аммиак и другие);
- ожоги солями тяжелых металлов;
- термохимические ожоги (горячими кислотами, щелочами и т. д.);
- фитохимические ожоги (борщевик и другие растения);
Электрические (по МКБ-10 относятся к термическим). Повреждающее действие электротока при его прохождении через ткани проявляется в тепловом, механическом, биологическом и электрохимическом эффекте. Преодолевая сопротивление тканей, часть электрической энергии превращается в тепловую, что сопровождается прогреванием и гибелью тканей. Разрушающее действие электротока на организм зависит от силы, напряжения и экспозиции.
В зависимости от технической характеристики тока следует различать:
- поражения бытовым током (110–220 В);
- промышленным током (380 В);
- высоковольтным током (1 000 В и более).
Тяжесть общего воздействия на организм проявляется в зависимости от «петель» тока — пути его прохождения по организму. Эти «петли» необходимо учитывать в клинической практике. При электротравме нарушается деятельность органов кровообращения, дыхания, ЦНС, проницаемость сосудов, общий тонус, происходят сокращения групп мышц и изменения в крови. В тяжелых случаях наступает явление шока (потеря сознания, внезапная остановка дыхания, сердечной деятельности, фибрилляции желудочков сердца, мнимая (электрическая летаргия) смерть). Летальный исход может наступить мгновенно.
Кожа, обладающая наибольшим сопротивлением, страдает при электротравме прежде всего. Местные повреждения возможны от небольших (меток тока) до обширных разрушений с некрозом конечностей или сегментов тела, повреждений костей скелета и внутренних органов.
Световые — повреждения кожи мощным потоком световой энергии при ядерном взрыве либо под действием мощного лазерного луча.
Лучевые — возникают в результате воздействия на кожу проникающей радиации: ά, β, γ, рентгеновских лучей и нейтронов.
Причинами таких ожогов, по данным литературных источников, выступают:
- лучевая терапия злокачественных опухолей — 66,8 %;
- лучевая терапия доброкачественных опухолей — 13,8 %;
- лучевая терапия неопухолевых заболеваний — 12,3 %;
- аварийные ситуации — 3,8 %;
- профессиональные повреждения — 1,9 %;
- диагностические процедуры — 1,4 %.
Классификация ожогов по глубине поражения
Принята на 27-м съезде хирургов СССР в 1960 году и является наиболее клинически правильной классификацией, что подтверждается будущим внедрением ее аналога в МКБ-11.
I степень — поражение верхнего слоя ороговевающего эпидермиса. Проявляется гиперемией кожи, небольшим отеком и болью. Через 4 дня все симптомы проходят самостоятельно, наступает спонтанное выздоровление, возможно шелушение кожных покровов в месте заживления после полного заживления.
![ghhhfffy]()
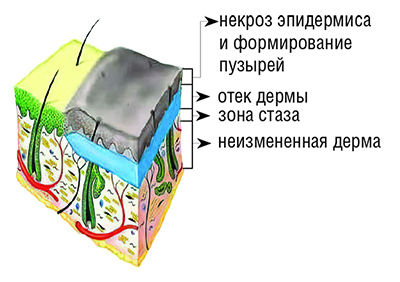
II степень — повреждения эпидермиса до росткового слоя (см. рисунок). При этом образуются небольшого размера пузыри, наполненные соломенно-желтого цвета серозным содержимым.
Достоверные признаки ожога II степени — резко выраженная болевая чувствительность и сохранение капиллярного пульса на дне ран, которые четко определяются после удаления пузыря во время туалета ожоговых ран или первичной хирургической обработки.
Ожоги II степени заживают самостоятельно путем естественной регенерации кожи из сохранившегося росткового слоя с образованием полноценного кожного покрова за 1–2 недели. Пигментация после заживления ран исчезает в течение нескольких недель.
![jfkbo]()
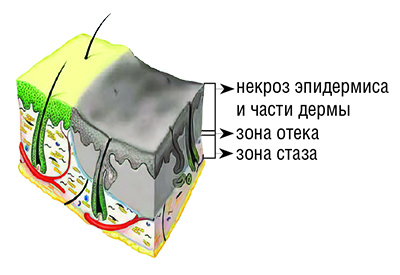
IIIА степень — частичное повреждение дермы (см. рисунок). Дном раны служит оставшаяся часть дермы с ее эпителиальными элементами (потовыми и сальными железами, их протоками и волосяными фолликулами). При этом могут наблюдаться пузыри большого размера (до десятков и сотен мл жидкости в одном пузыре), толстостенные, напряженные, нависающие, нередко имеют сливной характер.
Если пузыри разрушены или удалены, раневая поверхность имеет пестрый вид с чередованием серых и белых участков с розовыми вкраплениями, отмечается зернистость и мраморность раневого ложа. Болевая чувствительность резко снижена или отсутствует. Капиллярный пульс на дне раны очень вялый либо его нет.
В дальнейшем в течение 3–5 дней на ране формируется тонкий некротический струп, при сухом некрозе напоминающий пергаментную бумагу, при влажном — серую влажную фибриновую пленку.
Заживление ран происходит самостоятельно из сохранившихся эпителиальных элементов придатков кожи путем островной эпителизации в срок от 3 до 6 недель.
Ожоги I–IIIА степени (I–II степени по МКБ-10) называются поверхностными. Они имеют потенциальную возможность самостоятельного заживления в случае правильного лечения и применения лекарственных средств. Местная терапия консервативная, направлена на обеспечение самостоятельного заживления ран.
![jjjfkkoo]()
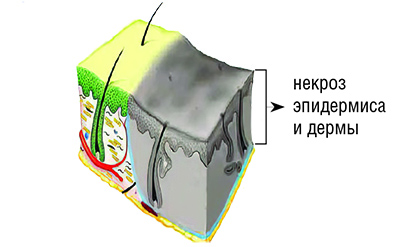
IIIБ степень — тотальная гибель кожи до подкожно-жировой клетчатки (см. рисунок).
IV степень — гибель не только кожи на всю глубину, но и глубже лежащих тканей (подкожно-жировой клетчатки, мышц, костей). Ожоги IIIБ–IV степени (III степени по МКБ-10) называются глубокими и подлежат хирургическому лечению — восстановлению утраченного кожного покрова путем кожной пластики. Некроз кожи может быть сухой и влажный.
Предварительный диагноз глубокого ожога, поставленный на основании внешнего вида обожженной поверхности, уточняется в процессе лечения. Точные глубина и площадь поражения в части случаев определяются лишь после заживления поверхностных ран и очищения их от некротических тканей.
Нередко на обожженной поверхности, кажущейся изначально эритемой, через несколько часов могут появляться пузыри. Диагноз, таким образом, уточняется через 1–2 дня. Пузыри могут располагаться на частично и тотально некротизированной дерме, что приводит нередко к гиподиагностике глубины поражения. Ранний диагноз глубины ожогов особенно важен в случаях необходимости ранней некрэктомии.
Определение площади ожоговых ран
Для правильной оценки тяжести состояния пострадавшего, выбора наиболее рациональных методов лечения, составления прогноза наряду с определением глубины ожога необходимо выяснить площадь поражения в процентах к площади тела.
Существует несколько способов:
Согласно ему, площадь отдельных областей тела взрослого человека равна 9 % и составляет:
- голова и шея — 9 %;
- каждая верхняя конечность — 9 %;
- каждая нижняя конечность — 18 % (бедро — 9 %, голень и стопа — 9 %);
- передняя поверхность туловища — 18 % (грудь — 9 % и живот — 9 %);
- задняя поверхность туловища — 18 % (грудная клетка — 9 %, поясница и ягодицы — 9 %);
- промежность и органы промежности — 1 %.
Правило ладони
Площадь ладонной поверхности кисти со сложенными пальцами конкретного человека (пациента) составляет примерно 1 % его кожного покрова и может использоваться для определения ограниченных и разбросанных по поверхности тела площадей ран у взрослых и детей.
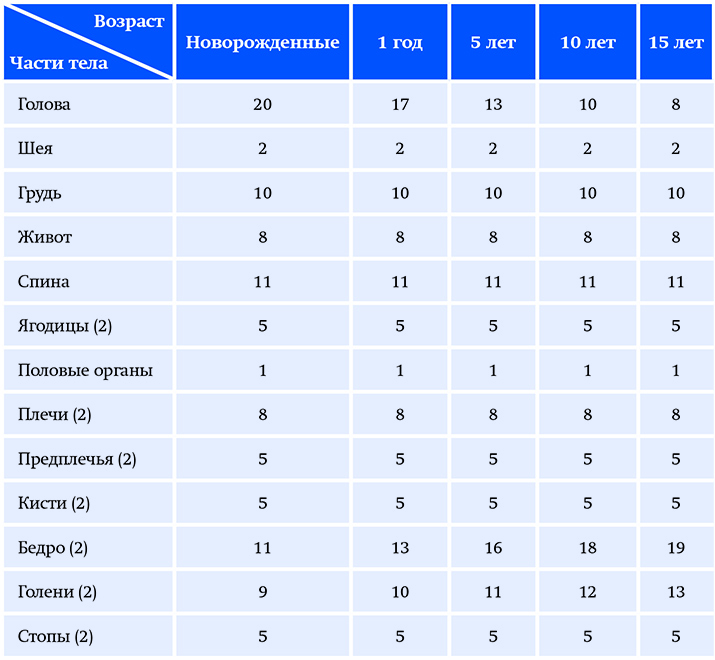
У детей соотношения между сегментами тела значительно отличаются от таковых у взрослых и изменяются в зависимости от возраста, поэтому «правило девяток» не может быть использовано. C. Lund и N. Browder предложили специальную таблицу площади поверхности отдельных анатомических областей тела у детей в зависимости от возраста (см. таблицу).
![jkglki]()
Таблица. Площадь поверхности отдельных анатомических областей тела у детей в зависимости от возраста (C. Lund и N. Brоwder, 1944).Прогноз выздоровления пациента является вторым важным моментом после установления диагноза.
Оформление диагноза и прогноз
При оформлении диагноза в медицинской документации необходимо отразить следующие моменты:
- этиологию ожога (термический, химический, электрический и т. д.) с указанием этиологического фактора (пламя, горячая жидкость, горячий предмет, параметры электротока, название химического вещества и др.);
- локализацию ожога (названия поврежденных анатомических областей). При повреждении слизистой дыхательных путей в диагнозе указывается термоингаляционная травма (ТИТ) и/или дымовая токсическая ингаляция.
В диагнозе отражаются такие тяжелые сопутствующие поражения, как отравление окисью углерода, другими ядами, ожоги роговиц, наличие тяжелых сопутствующих заболеваний и комбинированной травмы, отягощающих течение болезни и ухудшающих прогноз.
На тяжелых больных в стационаре рекомендуется заполнение скицц (графическое изображение диагноза). Глубина поражения на них отображается специальным символом. При необходимости коррекции диагноза в процессе лечения заполняется другая скицца.
В литературе обсуждается много прогностических признаков. С нашей точки зрения, наиболее целесообразными являются индекс тяжести поражения (ИТП) и индекс Baux («правило сотни»).
По ИТП, 1 % поверхностного ожога дает 1 единицу тяжести, 1 % глубокого — 3 единицы. Ингаляционная травма — до 15–45 единиц в зависимости от тяжести поражения. Сумма цифр и составляет ИТП.
Прогноз:
- до 30 единиц — благоприятный;
- 31–60 — относительно благоприятный;
- 61–90 — сомнительный;
- 91 и более — неблагоприятный.
ИТП приемлем во всех возрастных группах до 50 лет. Отягощающие обстоятельства (тяжелые сопутствующие и комбинированные поражения, заболевания) ухудшают прогноз на одну-две степени.
По «правилу сотни» (индекс Baux) прогноз определяется у лиц старше 50 лет. Индекс составляет сумму возраста в годах и площади ожоговых ран в процентах. Ингаляционная травма — 30 единиц тяжести поражения. У детей и молодых людей прогноз по индексу Baux недостоверен, пользоваться им не следует.
Прогноз:
- до 60 единиц — благоприятный;
- 61–80 — относительно благоприятный;
- 81–100 — сомнительный;
- свыше 100 — неблагоприятный.
Следует отметить, что прогнозирование течения и исхода ожогов позволяет сортировать пострадавших в идентичные по тяжести группы, унифицировать лечение, выделять в отдельный поток бесперспективных обожженных, что особенно важно при массовых поражениях во время чрезвычайных ситуаций мирного и военного времени.
(О показаниях для госпитализации в специализированные ожоговые отделения, принципах и методах лечения ожоговых ран читайте здесь ).
Читайте также: