Пятно на спине у новорожденного что это
Обновлено: 18.04.2024
Невус Беккера (волосяной эпидермальный невус) у ребенка
Невус Беккера (волосяной эпидермальный невус) типично развивается в форме крупного одностороннего пятна гиперпигментации на плече, груди или спине, хотя поражаться может любой участок кожи. В этом нередко наблюдаемом очаге, который чаще всего встречается у мальчиков, в последующие два года после возникновения обычно развивается гипертрихоз.
Пигментация, как правило, однородная и четко очерченная, но могут быть и сетчатые пятна. Жесткие длинные волосы иногда выходят за пределы участка гиперпигментации.
Гистологически в эпидермисе обнаруживается акантоз и удлинение эпидермальных выступов в сочетании с увеличением пигмента в базальноклеточном слое и меланофагов в верхней части дермы. В некоторых случаях пучки гладких мышц в дерме могут увеличиваться, напоминая изменения, наблюдаемые при врожденных гладкомышечных гамартомах.
Как и в случае других эпидермальных меланозов, мягкие деструктивные мероприятия могут привести к улучшению. Меры фотозащиты уменьшают потемнение кожи при воздействии солнца в летние месяцы. Также могут быть эффективными отбеливающие препараты, содержащие гидрохинон (например, Solaquin forte, Eldoquin, Glyquin, Melanex®) или азелаиновую кислоту.
Однако пациенты должны знать, что случайный контакт этих препаратов с нормальной, прилегающей к очагам кожей может привести к гипопигментации. Лазеры для пигментированных очагов эффективны также и для эрадикации избыточного пигмента в невусе Беккера, но в течение 1-2 лет могут произойти рецидивы.
Бритье, применение депиляторов и электроэпиляция могут помочь в случае невусов с выраженным оволосением.
Невус Беккера.
Прогрессирующая крапчатая гиперпигментация появилась в 13-летнем возрасте, после чего темные жесткие волосы стали расти на спине у этого 17-летнего подростка. Невус Беккера
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Почему они появляются, проходят ли самостоятельно и когда может потребоваться консультация педиатра? Родовые пятна у младенцев называют и «лососевыми», и «винными», и «поцелуем ангела», и «укусом аиста». Чем различаются эти «отметины» на коже ребенка и влияет ли на их появление способ родоразрешения?
Невус Унны
«Лососевые пятна» — это плоские розовые образования на коже. У них неправильная форма и относительно четкие края. Свое название получили за окрас, напоминающий по цвету филе красной рыбы.
Встречается простой невус на лбу, верхних веках, переносице, верхней губе, затылке, макушке и задней поверхности шеи. Даже в медицинской литературе в зависимости от локализации пятно у ребенка называют «укусом аиста», если оно на затылке или задней поверхности шеи (нес в клюве, остались следы). Если образования у детей на лбу или веках, их принято называть «поцелуями ангела».
Появляется невус задолго до родов и от способа появления на свет не зависит. Это участки кожи, в которых произошла закладка сосудов, и они оказались немного расширенными по сравнению с соседними участками, в них более интенсивный кровоток, и из-за этого кожа более насыщенного цвета.
Если невус Унны расположен в области крестца, необходимо показать ребенка неврологу для исключения spina bifida (расщепления позвоночника).
Когда проходят такие родовые пятна? Уже в первые месяцы жизни они начинают светлеть, а к двум годам их практически не видно. Так что специфического лечения или пластической операции эта косметическая особенность не требует. Иногда пятна на затылке не проходят до конца, просто бледнеют.
Пламенеющий невус («винные» пятна)
Иногда даже специалисты путают простой невус с огненным, в народе такие образования на коже называют «винными». У них более темный оттенок, четче контур, и главное, с возрастом они не становятся светлее.
Это пятно может проявиться в любом месте на коже ребенка и уже не исчезнет. Иногда «винные» пятна, расположенные в области лица, выступают проявлением редких синдромов: определить, так ли это, может только врач. При подозрении на эти синдромы проводится дополнительное исследование и консультация врача-невролога. «Винные» пятна без следа удаляются лазером. Удалять их следует как можно раньше, так как в период полового созревания они становятся ярче и могут даже возвышаться над поверхностью кожи.
Младенческие гемангиомы
Это сосудистые образования, чаще всего они заканчивают свой рост к 5 месяцам жизни, и только небольшой процент гемангиом растет до 9 месяцев и дольше. Это доброкачественные образования. которые чаще встречаются у девочек, у недоношенных детей и при многоплодной беременности. Ведущий фактор в развитии гемангиом — гипоксия (недостаточное поступление кислорода к органам).
Гемангиома растет максимально быстро в первые три месяца жизни. Чаще всего при рождении гемангиомы отсутствуют. До 90% гемангиом проходят самостоятельно к 9 годам. Но примерно в 70% случаев сохраняются остаточные явления.
Глубокие гемангиомы появляются позже и существуют длительнее. Чаще всего бесследно не исчезают, оставляют после себя фиброзную ткань или пигментацию.
В 80–90% случаев лечения гемангиом не требуется, но если гемангиома располагается на лице, затрагивает жизненно важные органы или представляет угрозу жизни для пациента, тогда требуется лечение.
В лечении гемангиом применяют пропранолол как в виде таблеток, так и в виде наружной терапии (тяжелые формы или гемангиомы на лице), но чаще они проходят самостоятельно без лечения. Лечение топическими стероидами, лазером и криодеструкцией (жидким азотом) на сегодняшний день не входит в протоколы лечения гемангиом.
Другие пятна
Среди прочих родовых пятен на теле новорожденного можно выделить:
Пигментные «кофейные» пятна — обычно небольшие, цвета кофе с молоком. Редко проходят сами. Обычно их удаляют по эстетическим соображениям. Если же таких пятен на теле ребенка 6 или более — это тревожный звонок, покажите их врачу.
Монгольские пятна — серые крупные образования, которые обычно встречаются у грудничков с азиатскими корнями. Появляются в области спины и ягодиц и по виду напоминают синяки, которые пропадают сами к 5 годам.
Гигантские пигментные пятна — по своей природе это родинки [4], которые могут быть черного или коричневого цвета, с волосами или без. За ними необходимо наблюдать и регулярно показывать дерматологу.
Пятно монгольское
Синонимы: наследуемый кожный меланоцитоз, сакральное голубое пятно новорожденных.
Определение. Врожденное серовато-синее пятно, обычно расположенное на коже поясничной и/или крестцовой области.
Историческая справка. Антропологи Эрвин Бельц (1849-1913), Отто Финш (1839-1917), Бунтаро Адахи (1865—1945) первыми обратили внимание на факт образования синих пятен на крестце новорожденных младенцев цветных рас. В силу частоты встречаемости именно у представителей монгольской расы они и получили свое название. Их возникновение у других цветных народов наблюдается реже, а у белых европеоидов они практически не встречаются. Английский ученый сэр Герберт Рисли в 1901 г. по заданию колониального правительства проводил расовое освидетельствование населения Индии и установил, что во множестве областей этой страны от 80 до 90% новорожденных младенцев имеют данный признак.
Известный русский гематолог Б. Н. Вишневский в книге «Человек как производительная сила» (1925) также писал: «Акушерки, фельдшерицы, врачи легко могли бы наблюдать новорожденных и отмечать у них частоту появления, главным образом, на крестце своеобразных сине-черных пятен. Этот признак считается характерным для новорожденных монгольской расы. Подобные «монгольские пятна» не остаются на всю жизнь и скоро проходят». В мире существует разное отношение к появлению данного образования. В Азии монгольское пятно называют еще «отметиной Чингисхана». Оказалось, что в каждом двухсотом жителе Азии присутствует особый ген, принадлежавший одному человеку, жившему в XII веке. Ученые назвали его «геном Чингисхана». Математическими расчетами и предположениями они доказывают, что сегодня в мире 16 млн человек являются потомками Чингисхана.
У мусульман монгольское пятно называют «шлепком аллаха». Буряты называют пятно «мэнгэ» и оно традиционно считается небесной отметиной. Аналогично рассуждают калмыки, считая себя особым, богом избранным народом. Во Франции после войны с Наполеоном рождались младенцы с монгольским пятном, что, конечно же, объясняется участием в войне 1812 г. астраханских и ставропольских калмыцких полков в составе русской армии. У большинства новорожденных хакасов и хакасок есть монгольское пятно. Такое же пятно есть у большинства корейцев и японцев, что является доказательством родства всех этих народов. В Эквадоре и Бразилии матери европейского происхождения воспринимают как неприятность наличие у новорожденного ребенка данного пятна («медаль на попе»). У эскимосов и полинезийцев сакральное пятно, наоборот, считается знаком «чистой породы».
Этиология и патогенез монгольского пятна. Клетки монгольского пятна являются меланоцитами, которые в процессе эмбриональной миграции из нервного гребня не достигли эпидермиса, а остались в дерме. Существует мнение, что у всех новорожденных детей (независимо от расы) в дерме присутствуют меланоциты. Различия существуют в количестве этих клеток в дерме. Данный кожный меланоцитоз развивается при наличии большого числа дермальных меланоцитов.
Возраст и пол. Существует с рождения. Пол значения не имеет.

Раса. Встречается у 90—100% детей-азиатов, у 63% детей-индийцев, у 65—96% детей негроидной расы, у 46% детей-испанцев, у 85—90% детей-южноамериканцев, у 1-13% белокожих детей, у 85—90% детей американских индейцев. Такие пятна имеют 99,5% японских годовалых детей, к 10 годам — эти пятна остаются только у 6% японцев. Монгольские пятна встречаются и в Европе, хотя и очень редко (например, в Болгарии — 0,6%). Распространены у монголов, китайцев, индонезийцев, казахов, киргизов, якутов, айнов, корейцев, бурятов, калмыков, тувинцев и эскимосов.
Элементы сыпи монгольского пятна. Обычно единичное образование, но бывает и несколько очагов поражения. Это отграниченное и обычно неправильной формы округлое плоское пятно. Размер варьирует от 1 см до целых анатомических областей (в 85% случаев вовлечено менее 5% поверхности тела и только в 5% — более 15% поверхности кожного покрова). Описываются случаи диффузного поражения кожного покрова. Так, у 9-месячного ребенка мужского пола было выявлено монгольское пятно, которое располагалось на туловище, голове, шее, ладонях и подошвах, в области половых органов. В возрасте 16 месяцев интенсивность серо-голубой пигментации существенно снизилась. Также опубликован случай обширного поражения у китайского ребенка. Отмечалось поражение волосистой части головы в области затылка. Кроме того, очаги имелись на шее, пояснице, крестце и ягодицах.
Цвет синюшный, зеленовато-синий, серовато-синий или реже коричневатый. Пятно напоминает кровоподтек в стадии инволюции.
Локализуется, как правило, в поясничной и крестцовой областях.
Гистология монгольского пятна. В дерме, особенно в ее средней части, имеются веретенообразные и звездчатые клетки, заполненные зернами коричневого пигмента. Эти клетки расположены как небольшими группами, так и рассеянно. Они являются меланоцитами.
Диагноз устанавливается клинически.
Дифференцируют с невусами Ота и Ито. Иногда монгольские пятна принимают за повреждение мягких тканей от жестокого обращения с детьми.
Течение и прогноз монгольского пятна. Данный меланоцитоз развивается внутриутробно и наиболее заметен при рождении. Образования являются более темными до одного года и могут увеличиваться в размере до двух лет. Монгольское пятно исчезает к 6—12 годам. Так, у нигерийских новорожденных детей кожный меланоцитоз наблюдался в 74,8% случаев, у детей дошкольного возраста — только в 13,6% случаев. У всех наблюдаемых детей пятна разрешились к 6-летнему возрасту. Только 3—4% этих образований остаются в течение жизни. При обширном распространении данного кожного меланоцитоза следует заподозрить наличие пигментоваскулярного факоматоза 2-го и 4-го типов. Меланома на месте данного образования не развивается.
Лечение монгольского пятна не проводится. Если монгольские пятна сохраняются после пубертатного периода, то эти образования можно скрыть с помощью косметических средств или осветлить лазером.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Врожденными невусами (родинками), принято считать те, с которыми ребенок рождается, либо появившиеся в первый год жизни. Они отличаются от привычных темных пятнышек, которые появляются у всех людей позднее, так как обладают довольно высокой активностью. Если у младенца есть образования на коже, их должен осмотреть дерматолог.
Клетки таких невусов могут располагаться глубоко — в нижней трети сетчатого слоя дермы, иногда в подкожно-жировой клетчатке, мышцах, и даже костях. А могут иметь поверхностное расположение. Поверхностные невусы чаще имеют темные оттенки коричневого цвета. Это может способствовать появлению меланоцитарной дисплазии (озлакочествлению).
Происходит этот процесс за счет воздействия внутренних факторов, таких как гормональная стимуляция, или внешних, например под действием ультрафиолетового облучения, из-за травматизации.
Риск опасного поведения врожденных невусов напрямую зависит от:
- размера
- наследственности, случаев меланомы в семейной истории
- фототипа кожи (1, 2, 3, 4, 5 или 6)
- вредных факторов окружающей среды
- гормональной стимуляции
- травматизации
Для каждого ребенка с врожденным невусом тактика ведения подбирается дерматологом/дерматоонкологом индивидуально, с учетом всех данных.
Наибольшее значение имеет размер образования. Поэтому рассмотрим классификацию по размеру и риски внутри каждой группы:
- Врожденный невус мелкий. Имеет размер менее 15 мм. Риск развития злокачественного процесса в этой группе по одним данным составляет менее 1%; по другим от 1 до 4% в течение жизни. В случае возникновения, меланома чаще появляется после возраста 20 лет. В детском возрасте характеризуется спокойным течением, поэтому обычно достаточно планового наблюдения дерматологом.
- Врожденный невус средний от 15 до 100 мм. До начала гормональных изменений пубертата, в среднем до 12 лет, риск озлокачествления низкий. Далее, в течение жизни, по разным данным, от значений менее 1% до 5%.
Тактика ведения таких невусов, удаление или наблюдение, определяется врачом с учетом наличия или отсутствия тяжелых соматических заболеваний, особенностей кожи, например склонности к формированию рубцов, эстетической задачи.
В целом, считаю более безопасным удаление в возрасте от 7 до 12 лет при отсутствии противопоказаний. Противопоказания могут быть, например, для использования общей анестезии или в виде тяжелой кожной патологии.
Также важно учитывать расположение невуса. После удаления невуса остается рубец, если он будет на лице, нужно очень взвешенно принимать решение об операции. На волосистой части головы, при глубоком расположении, в результате удаления может остаться безволосый участок.
- Особое место в классификации занимают крупные от 100 до 200 мм и гигантские, более 200 мм образования. Они могут занимать целую анатомическую область. Имеют наибольший риск озлокачествления, в сравнении с указанными выше. Основная отличительная особенность больших невусов заключается в том, что на их фоне меланома может формироваться в первые годы жизни ребенка. Средние риски появления злокачественных клеток в течение первых 20 лет жизни составляют порядка 5%. Поэтому считаю основной тактикой удаление.
Наблюдают такие невусы при невозможности удаления. Это может быть связано со сложностью расположения, либо с чрезмерно крупными размерами, когда недостаточно возможностей кожной пластики.
В тех случаях, когда невус расположен на волосистой части головы и области позвоночника дополнительно рекомендуется сделать МРТ для исключения поражения нервов. В некоторых из этих случаев необходимо исключать нейрокожный меланоз. Эта патология является отдельной темой.
Необходимо иметь в виду, что даже в случаях принятия нелегкого решения об удалении крупных и гигантских невусов, это не будет являться гарантированным фактом того, что меланома не появится на других участках.
Основное, что нужно запомнить родителям:
- Если у новорожденного ребенка или у малыша до года есть родинки, осмотр дерматологом/дерматоонкологом обязателен.
- Мелкие врожденные невусы нужно наблюдать у специалиста до 20 лет (если не возникнут причины удалить раньше). В случаях изменения характеристик невуса после 20 лет, может потребоваться его удаление.
- Средние врожденные невусы, удаляют в плановом порядке в возрасте от 7 до 12 лет, при отсутствии противопоказаний. Более раннее удаление может быть рекомендовано по результатам контрольных осмотров.
- Крупные и гигантские невусы нужно удалять, если это возможно, с участием пластического хирурга, под общим наркозом. В случае невозможности удаления – наблюдение, осмотр один раз в 3-6 месяцев. При появлении подозрительного участка, выполняется фрагментарное гистологическое исследование.
- Для кожи с врожденными невусами необходимо соблюдение общих мер защиты от ультрафиолетового излучения: избегать прямых солнечных лучей, не находиться на открытом солнце в период с 11 утра до 17 вечера, использовать средства фотозащиты с SPF 50+ и механическую защиту одеждой и головными уборами.
- Стараться не травмировать родинки.
- При назначении стимулирующих медикаментозных препаратов, обсуждать с врачом дерматологом целесообразность и безопасность их приема с учетом наличия врожденного невуса.
К счастью, крупные невусы встречаются редко. Родинки могут быть красивыми и даже пикантными, придавая внешности особую изюминку. Главное владеть информацией о возможных рисках и держать их под наблюдением грамотного специалиста. В нашем центре врачи готовы оказать квалифицированную помощь и ответить на все волнующие вопросы.

Так как непременным симптомом розеолы являются высыпания на коже, родители часто обращаются не только к педиатру, но и к дерматологу.
У детской розеолы много названий: внезапная экзантема, трехдневная лихорадка, псевдокраснуха. Во многих случаях ее не диагностируют как отдельное заболевание, при повышении температуры ставится диагноз ОРВИ, сыпь списывают на аллергию на лекарственные препараты, принимаемые во время болезни.
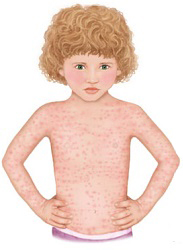
Что такое детская розеола?
Детская розеола это вирусное заболевание, для которого характерен резкий подъем температуры, а затем, после ее снижения, появление мелкой розовый сыпи, распространяющейся по всему телу. В первые три дня, до появления высыпаний, диагноз поставить сложно, так как кроме температуры нет никаких характерных симптомов. Именно появление сыпи помогает определить, что это именно розеола.
Передается эта инфекция предположительно воздушно-капельным путем, инкубационный период 9-12 дней. Лабораторного подтверждения диагноза не требуется, и, как правило, никаких анализов не проводится. Обычно болеют дети от 6 месяцев до 3 лет, преимущественно в весеннее-осенний период.
Какой возбудитель вызывает данное заболевание?
Специфической профилактики розеолы не существует, из общих мер, снижающих риск заболевания, можно отметить регулярные проветривания помещений, где находится ребенок, ограничения тесных телесных контактов с взрослыми (не стоит целовать маленького ребенка в губы, в носик, облизывать ложки и соски и так далее).
После перенесенного заболевания вырабатывается стойкий иммунитет, случаи повторного заражения довольно редки, но иногда встречаются. После 4 лет практически у всех обследованных детей определяются антитела к этому вирусу.
Характерные признаки болезни?
- Подъем температуры до 38°С-40°С без респираторных симптомов (насморк, кашель, боль в горле) и высыпаний. Повышение температуры это реакция организма на присутствие вируса в крови. В среднем температура держится 3 дня.
- Высыпание мелких бледно-розовых пятен преимущественно на шее и туловище, в меньших количествах на лице и конечностях, через 1-2 дня после прекращения лихорадки. Часто вокруг элементов сыпи можно увидеть бледный ободок.
- Сыпь не зудит и проходит самостоятельно в течение нескольких дней или недель.
Чем розеола отличается от краснухи?
При краснухе сыпь появляется одновременно с температурой, располагается в основном на конечностях, немного отличается по внешнему виду. Также для краснухи не характерен такой резкий и высокий подъем температуры.
Бывают ли осложнения?
В подавляющем большинстве случаев организм справляется самостоятельно и без последствий. Высокая температура при внезапной экзантеме может вызвать фебрильные судороги. Как правило, они не опасны, проходят без последствий для ребенка и не связаны с повреждениями нервной системы или мозга. Но, если это произошло в первый раз, ребенок должен быть осмотрен неврологом.
Иногда встречаются сопутствующие симптомы в виде воспалительных процессов в носоглотке и увеличения лимфоузлов. Крайне редко, при соответствующей предрасположенности, возможны неврологические осложнения болезни: энцефалит, менингит.
Как лечить розеолу?
Ребенок должен быть осмотрен педиатром, так как высокая температура может быть не только при розеоле, но и при других инфекционных заболеваниях, требующих лечения, например при отите, инфекции мочевыводящих путей.
Специфического лечения вируса вызывающего розеолу не существует, поэтому лечение симптоматическое: жаропонижающие средства при высокой температуре, чтобы облегчить состояние ребенка. Пока держится температура, важно следить, чтобы ребенок потреблял достаточно жидкости. Если ребенок отказывается от еды, не нужно кормить через силу, как только состояние улучшится, аппетит вернется.
Когда появляется сыпь, смазывать ее чем-либо или принимать противоаллергические препараты не нужно. Пятна проходят самостоятельно, не оставляя следов, возможно небольшое шелушение кожи, которое так же проходит без лечения. Ребенка в этот период можно купать. После купания может отмечаться увеличение яркости сыпи из-за протока крови к коже, это временное явление, которое не ухудшает течение заболевания.
Противовирусное лечение проводят при тяжелом течении болезни, как правило, у детей со сниженным иммунитетом. При лечении пациентов с иммунодефицитом необходима консультация детского инфекциониста.
Читайте также:

