Пузыри на коже как после ожога потом корка болячки
Обновлено: 28.04.2024
Дисгидроз кистей рук - симптомы и методы лечения
Кожные заболевания на сегодняшний день являются достаточно распространенными. Часто можно встретить людей, страдающих от дисгидроза кистей рук или стоп. Многие считают, что причиной возникновения такого заболевания является закупорка сальных желез, но это не так. Волдыри на ладонях и пальцах свидетельствуют о нарушениях внутри.
Возможно, у вас есть какие-либо проблемы с желудочно-кишечным трактом, также есть вероятность, что у вас аллергия, которая проявляется как раз таки в пузырьках на ладонях. Дерматологи утверждают, что причиной может быть обычный стресс и нервное перенапряжение. Вашему вниманию предлагается информация касательно того, как понять, что у вас дисгидроз кистей рук, и как можно решить данную проблему.
Симптомы дисгидроза кистей
- Зуд. Перед тем как у вас появятся высыпания на ладонях, кожа будет чесаться. Достаточно неприятное ощущение, бороться с которым очень сложно. Некоторые пациенты сильно расчесывают руки до крови, что категорически запрещено из-за опасности попадания инфекции.
- Образование пузырьков. Это небольшие бугорки с жидкостью, которые появляются достаточно быстро. Они могут появиться отдельными волдырями, а могут сливаться в единое пятно. Ни в коем случае нельзя их разрывать или давить, иначе может попасть инфекция. Внутри пузырьков находится прозрачная жидкость, поэтому визуально есть сходство с ожогами.
- Вскрытие пузырьков. Спустя какое-то время эти пузырьки начинают вскрываться, из них выделяется прозрачная жидкость, а кожа становится грубой. Появляются шелушения и трещинки, которые со временем проходят. Если попадает инфекция, то возможно появление покраснений, воспалений и нагноений.
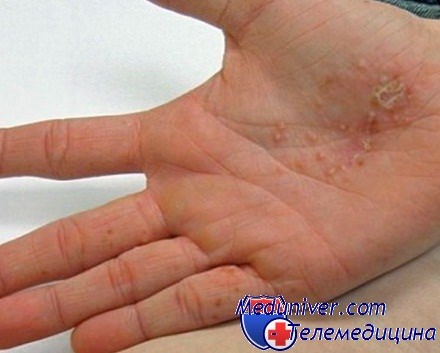
Если говорить о быстром процессе образования, то процесс выглядит так.
1. Появление зуда.
2. Появление пузырьков с жидкостью.
3. Небольшая отечность кистей рук.
4. Болевые ощущения в местах, где пузырьки лопнули.
5. Огрубение кожи, появление шелушений.
6. Процесс заживления и обновления клеток.
Достаточно сложный процесс для клеток, но занимает это несколько дней. Кожа может длительное время восстанавливаться, если вы не будете использовать различные мази. Для того чтоб четко прослеживать динамику заболевания необходимо регулярно проходить лечение у дерматолога, который вовремя выявит ваши проблемы и поможет грамотно подобрать оптимальные методы.
Как развивается дисгидроз рук у детей?
У детей дисгидроз появляется значительно реже, чем у взрослых, ведь они меньше контактируют с химией и иммунитет у них сильнее. На самом деле дисгидроз кистей рук и у взрослых и у детей проходит одинаково. Единственным недостатком является то, что дети чаще и сильнее расчесывают пузырьки с жидкостью и заносят инфекцию. Именно поэтому у них заболевание может прогрессировать сильнее, а процесс заживления может длиться до 1,5 недель. Позаботьтесь о том, чтоб ваш ребенок меньше трогал свои руки, обрабатывайте их мазью и не позволяйте ему их давить.

Методы лечения дисгидроза кистей рук
Многие считают, что избавиться от заболевания можно при помощи мази или таблеток, но стоит отметить, что в данном случае необходим комплексный подход. Это соблюдение диеты, режима дня, обработка пораженных участков кожи и медикаментозное лечение. Даже, если вы будете грамотно действовать и четко следовать инструкции дерматолога, могут быть обострения. Однако опускать руки не стоит, ведь чем раньше вы начнете бороться за чистую здоровую кожу, тем быстрее выздоровеете.
1. Диета. Этот метод уникальный тем, что помимо борьбы с дисгидрозом вы также оздоровите свой организм. В первую очередь стоит исключить из рациона продукты, которые у многих вызывают аллергию: все виды цитрусовых, шоколад, яйца, мед, жирное мясо и дрожжевую выпечку. Также ешьте меньше сладкого и забудьте о своих вредных привычках. Так вы очистите кожу не только на руках, но и на лице, что является плюсом. Перейдите на растительную пищу, употребляйте овощи и фрукты. Если сильно любите мясо и не можете от него отказаться, то в небольших количествах можете есть птицу и нежирную говядину. Благоприятно влияют кисломолочные продукты, поэтому больше ешьте творога, пейте кефир и домашние йогурты.
2. Режим дня. Если вы хотите быстрее выздороветь, то побеспокоиться нужно будет даже о режиме дня. Сон должен длиться не менее 8 часов в ночное время суток, важно, чтоб вам не мешал свет и посторонние звуки. Так вы сможете расслабиться и отдохнуть от дневной суеты. Исключите стрессы и конфликтные ситуации. Желательно, чтоб первые недели вашего лечения совпали с отпуском, так вы меньше будете волноваться. Людям, основная деятельность которых связана с физической активностью, необходимо дополнительно уделять отдыху пару часов в дневное время суток.
3. Общие методы лечения. Если дисгидроз развивается из-за нервного перенапряжения, то пациенту назначают успокаивающие. Ни в коем случае нельзя самостоятельно начинать медикаментозный курс без предварительной консультации врача. Если проблема в работе кишечника, то прописывают курс препаратов, которые выводят шлаки и токсины. Порой необходима дополнительная консультация эндокринолога и гастроэнтеролога для выявления возможных причин заболевания. Иногда для того, чтоб избавиться от дисгидроза кистей рук, необходимо полностью нормализовать обмен веществ.
4. Внешнее воздействие на заболевание. В первую очередь это мази, которые прописывает дерматолог. Необходимо четко следовать инструкции и систематизировать ваше лечение. Иногда это мази с антибиотиками, если есть вероятность того, что причиной заболевания стали бактерии. Дополнительно делайте ванночки с корой дуба, чередуя с ванночками с содой. Исключите моющие средства и стиральные порошки. Если вы используете крем для рук, обязательно проконсультируйтесь с дерматологом касательно состава продукта. Чистотел и цинковая мазь также отлично помогают избавиться от дисгидроза кистей рук за короткий промежуток времени.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Пузырьки - первичные морфологические элементы экссудативного характера, полостные, содержат жидкость и слегка возвышаются над уровнем кожи. В пузырьках различают полость, наполненную серозным, реже серозно-геморрагическим содержимым, покрышку и дно. Пузырьки могут располагаться под роговым слоем, в середине эпидермиса, и между эпидермисом и дермой. Могут быть однокамерными и иногда многокамерными. В этом случае создаётся впечатление, что у больного пузырь, но он не имеет перегородок.
Размер пузырька - от величины булавочной головки до чечевицы. Содержимое пузырька может быть прозрачным, серозным, реже - кровянистым. Часто мутнеет, становится гнойным, что происходит, при переходе пузырька в гнойничок. Отделяемая из пузырька жидкость засыхает в корочку либо его покрышка лопается, образуется эрозивная поверхность и возникает мокнутие.
Пузырьки могут располагаться на неизменённой коже, но чаще имеют воспалительное эритематозное основание. На слизистой полости рта, на соприкасающихся поверхностях кожи пузырьки быстро вскрываются, обнажая эрозивные поверхности. На местах с более толстой покрышкой, например, на ладонях при дисгидрозе существуют длительнее. Пузырьки проходят бесследно или оставляют после себя временную пигментацию, как, например, при герпетиформном дерматите Дюринга.
При образовании пузырьков гистологически наблюдаются спонгиоз (экзема, дерматиты), баллонирующая дегенерация (простой пузырьковый и опоясывающий лишаи, ветряная оспа), внутриклеточная вакуолизация (дисгидроз).
Пузыри на коже
Пузыри являются первичными морфологическими элементами кожи. Пузырь - экссудативный полостной элемент крупных размеров, от лесного ореха до куриного яйца и больше. Состоит из покрышки, полости, наполненной серозным содержимым, и основания. При расположении полости под роговым слоем пузырь называется субкорнеальным, в толще шиповидного слоя - интраэпидермальным, между эпидермисом и дермой - субэпидермальным.
Форма пузырей - круглая, полушаровидная, или овальная, содержимое - прозрачное, желтоватое, реже мутноватое или геморрагическое. В жидкости пузырей содержатся лейкоциты, эозинофилы, эпителиальные клетки.
Для диагностики некоторых дерматозов имеет практическое цитологическое исследование мазков-отпечатков или соскоба со дна пузыря, так как при ряде дерматозов клеточный состав имеет свои особенности. На соприкасающихся поверхностях кожи, как и на слизистых оболочках, пузыри быстро вскрываются, образуя при этом эрозивные поверхности с бортиком обрывков (бордюром) пузырных покрышек.
Пузыри возникают при вульгарной пузырчатке, буллёзном эпидермолизе, острой эпидемической пузырчатке новорожденных, многоформной экссудативной эритеме, медикаментозных дерматитах (например, при сульфаниламидной эритеме), ожогах и др. Чаще всего пузырь появляется на фоне эритематозного пятна, но может существовать и на видимо неизменённой коже (у больных вульгарной пузырчаткой).
Пузыри могут образовываться вследствие повреждения эпидермиса, например, стафилококками. При ожогах серозный экссудат приподнимает некротизированный участок эпидермиса. Образованию интраэпидермальных пузырей нередко способствуют различные внутренние факторы. При этом наблюдаются нарушение межклеточных связей (акантолиз) и дегенеративные изменения эпидермальных клеток.
При нарушении структуры базальной мембраны отёчная жидкость или экссудат, выступающие из сосудов, отслаивают весь эпидермис (эпидермолиз) и возникают субэпидермальные пузыри, например, при многоформной экссудативной эритеме. Для пузырчатки характерны интраэпидермальное расположение пузырей в шиповидном слое и наличие одиночных или расположенных скоплениями акантолитических клеток.
Сегодня лечение ожогов является актуальной проблемой. По данным госстата за 2018 год не менее 30000 людей подверглись термическим или химическим повреждениям. Это одна из самых распространенных бытовых травм. Однако часто ожог можно получить и на производстве, где не соблюдаются условия безопасности.
При возникновении ожогов надо суметь вовремя оказать правильную первую помощь. От того, как быстро вы окажете помощь себе или пострадавшему человеку, будет зависеть его дальнейшее состояние и скорость лечения.
Организм человека способен сам регенерировать и убирать легкие ожоги без серьезных последствий для здоровья. Более серьезные ожоги требуют неотложной медицинской помощи для предотвращения осложнений. За подобными ранами нужно следить, не допускать проникновения инфекции и регулярно обрабатывать противовоспалительными лекарствами или накладывать противоожоговые салфетки.
Если вы оказались рядом с обожженным, вам твердо нужно знать, как лечить ожог, иначе вы причините своими действиями больше вреда, чем пользы.
Причины ожогов
Ожог может произойти вследствие воздействия:
- огня;
- горячей жидкости или пара;
- горячего металла, стекла или других предметов;
- электрического тока;
- радиации (рентгеновское излучение или лучевая терапия);
- ультрафиолета (солнце или солярий);
- активных химических веществ.
Стоит отметить, что причины ожогов могут быть и иными, но все виды такого рода травм классифицируются в зависимости от степени нанесенного повреждения и симптоматики:
- Первая степень. Таким ожогом затрагивается только внешний слой кожных покровов. Травма характеризуется покраснением, отечностью и болевыми ощущениями. Пострадавшему оказывается первая помощь и назначается непродолжительный курс лечения.
- Вторая степень. Этот ожог ведет к поражению не только эпидермиса, но и подлежащего слоя – дермы. Повреждение характеризуется покраснением, побелением или пятнистостью кожи, болью и отечностью. Возможно развитие пузырей от ожогов и сильного болевого синдрома.
- Третья степень. При таком повреждении затрагивается жировой слой под кожными покровами. Обгоревшие участки тела обугливаются, чернеют или белеют. Часто ожогами третьей степени нарушается работа нервной и дыхательной системы.
Первые действия для нейтрализации термических ожогов
- как можно дальше убрать пострадавшего от источника тепла;
- если тлеет одежда или снаряжение, следует немедленно от нее избавиться. Если одежда прилипла к коже, надо аккуратно срезать ее или снять;
- к месту повреждений приложить сухой лед или использовать холодную воду;
- обработать поврежденные участки тела мазью от ожогов;
- в случае серьезных травм обратиться вызвать скорую.
Нейтрализация химических ожогов
- промыть пораженное место сильным потоком воды. Ни в коем случае не следует обрабатывать рану маслом.
- если получен ожог от негашеной извести или серной кислоты, его следует
- обработать сухой салфеткой, использование воды недопустимо;
- нанести стерильную антисептическую повязку.
Случаются ситуации, когда люди получают тяжелые ожоги. Лечение их вне стационара требует специальных знаний и навыков. Если человек ими не обладает - лучше немедленно обратиться к врачу.
Степень ожогов
Существует три основных степени ожогов: первая, вторая и третья. Оценка каждой степени основана на серьезности повреждения кожи: первая степень является самой незначительной, а третья - самой серьезной.
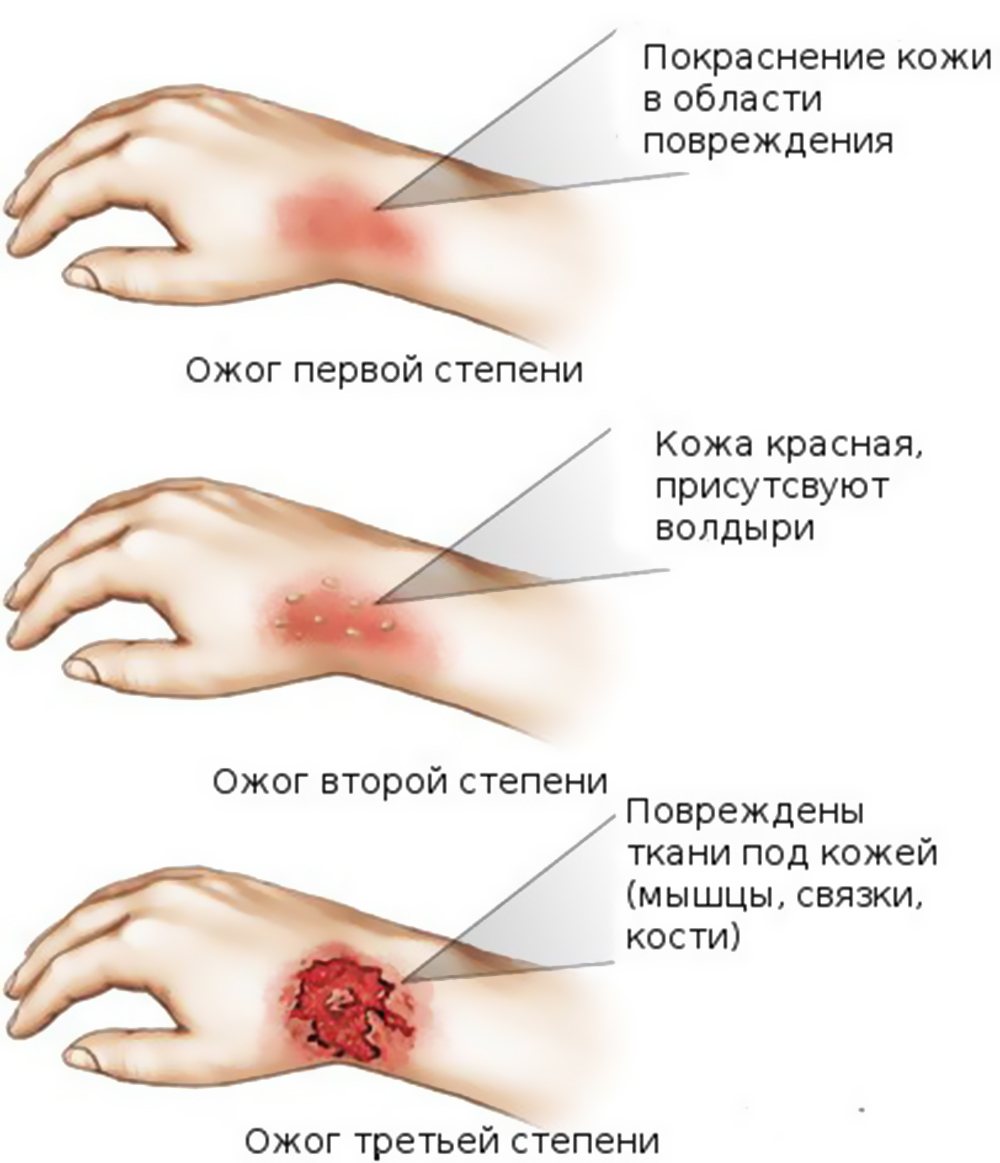
Признаки повреждений выглядят следующим образом:
- ожоги первой степени: происходит нарушение эпидермального слоя, кожа красная, чуть вздувшаяся;
- ожоги второй степени: появляются волдыри и наблюдается отслоение кожи;
- ожоги третьей степени: наблюдается некроз тканей, кожа становится белой, образуется корка;
Есть также ожоги четвертой степени. Эта степень включает в себя все симптомы ожога третьей степени. Повреждения проникают за пределы кожи и распространяются на сухожилия и кости. Именно в этом случае остаются шрамы после ожога.
Химические и электрические ожоги требуют немедленной медицинской помощи, поскольку они могут повлиять на внутренние органы, даже если внешние повреждения едва видимы.
Тип ожога не зависит от причины его возникновения. Ошпаривание, например, может вызвать все три типа ожога – термический, химический и физический, в зависимости от того, насколько горячая жидкость и как долго она остается в контакте с кожей.
Лечение после ожогов

Мазь или гель от ожога кипятком хорошо помогает при кухонных проблемах. Если были получены ожоги второй или третьей степени требуется стационарное лечение. Его следует проходить в клинике под присмотром врачей. Терапевт порекомендует, чем обработать ожог или как лечить ожог с волдырями.
Как лечить ожоги с волдырями в домашних условиях
- ни в коем случае не прокалывайте волдырь - это может привести к образованию инфекции;
- промыть ожог под прохладной проточной водой;
- нанесите противоожоговый крем или гель с обезболивающим эффектом тонким слоем;
- наложить бинт на место ожога после обработки;
- обрабатывать ожог с волдырем и менять повязку ежедневно.
Восстановление кожи после ожога
Что помогает от ожогов, так это точное соблюдение гигиены и регулярная обработка раны.
После получения травмы, на коже сразу же образуется волдырь, наполненный прозрачной плазмой, которая может просачиваться сквозь обожженные ткани. При правильной обработке можно избежать воспаления и нагноения, и регенерация пройдет быстрей.
Уже через несколько дней пузыри от ожогов начнут спадать и отшелушиваться, под волдырем начнет образовываться новая кожа. В это время раны могут чесаться, но прикасаться к пораженному участку нельзя - к концу первой недели зуд пройдет сам собой.
Если рану запустить в ней может развиться процесс нагноения. Он может сопровождаться повышением температуры, внезапной слабостью и ознобом. При таком анамнезе регенерация кожных покровов может затянуться на недели. В этом случае вероятно появление уплотненных наростов и валиков.
Как предотвратить появление рубцов после ожога?
Рубцы от ожогов появляются в зависимости от особенностей организма пострадавшего. В любом случае их появление можно предотвратить, своевременно используя противорубцовые гели и мази, а также специальные силиконовые покрытия для ран и увлажняющие кремы.
Лечение рубцов и шрамов после ожогов
Если вас интересует, как избавиться от внешних последствий ожога, нужно знать, что при серьезных нарушениях кожного покрова, шрам останется в любом случае. Здесь потребуется помощь косметолога, который поможет восстановить нормальный вид кожи.
Обычно для подобной операции используется методика иссечения рубца, после чего на ткани накладывается несколько косметических швов. Когда швы снимают, поврежденный участок обрабатывают мазями, которые препятствуют образованию новых шрамов на коже.
Для особо сложных случаев, например, при ожогах кипятком, используется методика лазерной шлифовки. Современное оборудование позволяет полностью удалить шрамы и достичь идеальной кожи. Если же сила ожога незначительна, рекомендуется химический пилинг с фруктовыми кислотами.
Средства от ожогов
Чем же лечить ожог, и какую оперативную помощь можно оказать самостоятельно в полевых или домашних условиях?

Использование кремов типа Левомиколя или Спасателя гарантированно помогает при незначительных повреждениях, таких как краткое прикосновения к горячей кастрюле. Декспантенол очень хорошо работает при ожогах первой степени. Если же степень повреждений более серьезна, кремы могут использоваться только как профилактическое средство и надеяться на них как не стоит.
Такие средства от ожогов, как спреи или гели - например, Гидрогель противоожоговый Burnshield, являются более эффективными, так они дисперсны и лучше впитываются кожей. Эти препараты сочетают в себе две функции – противовоспалительную и обезболивающую.
Есть еще один вид обработки – специальные противоожоговые повязки. Их рекомендуют, когда пациенту нужно быть на открытом воздухе. Такие повязки не допускают попадания в рану грязи и пыли.
Что нельзя использовать для лечения ожога
При получении ожога любой степени в лечебных целях не следует пользоваться:
- масло;
- мед и прополис;
- лед;
- зубная паста;
- химические вещества.
Чтобы снизить риск общих ожогов
В быту можно достаточно просто снизить риск ожогов, следует только соблюдать несколько рекомендаций:
- нельзя оставлять готовящуюся или уже приготовленную пищу на плите без присмотра;
- сковородки размещаются на плите рукоятками к ее задней части;
- любую горячую жидкость нужно размещать в недоступном для ребенка и животного месте – кипяток является частой причиной термического ожога;
- нельзя хранить электрические приборы рядом с водой;
- не стоит готовить в легковоспламеняющейся одежде;
- следует заблокировать ребенку доступ к электро- и газовым приборам;
- на розетки, которые не используются, нужно надеть защитные колпачки;
- не следует курить дома;
- датчики дыма требуют регулярного обслуживания и замены батареек;
- дом или квартиру нужно оснастить огнетушителем;
- причиной химических ожогов являются химикаты – их необходимо хранить в месте, которое недоступно для ребенка и животного.
Куда обратиться при ожоговых травмах?
У человека не всегда может получиться эффективно убрать волдыри от ожогов или оказать требуемую помощь дома, и тогда не нужно терять время и заниматься самолечением.
В случае осложнений следует незамедлительно обратиться к вашему лечащему терапевту. Специалист скажет, какие анализы требуется сделать, определит по признакам ожога степень и разработает курс лечения с учетом специальных средств.

Сухие пятна на коже — распространенный дерматологический симптом, который может говорить как о временном сбое и нарушении барьерных функций эпидермиса, так и о кожном заболевании. Все зависит от размера пятен, четкости их границ, а также от длительности присутствия на коже.
Причины сухости можно разделить на две большие группы:
- неспецифические — аллергические реакции на бытовую химию, хозяйственное мыло, косметические продукты, обезвоживание из-за холода и ветра;
- специфические — тогда пятна становятся проявлением дерматологических заболеваний.
Иногда человек может сам заметить, что на его коже появляются сухие пятна после наступления определенного события, например, после стирки белья руками. Тогда причина очевидна и ее легко ликвидировать. Но если сухие пятна на коже не проходят, чешутся, шелушатся, следует обратиться к врачу.
Сухие пятна с чешуйками
Розовые приподнятые сухие пятна на теле и голове могут говорить о псориазе. При этой дерматологической патологии у человека на коже возникают приподнятые бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают интенсивный зуд и шелушатся, имеют тенденцию к распространению и слиянию.
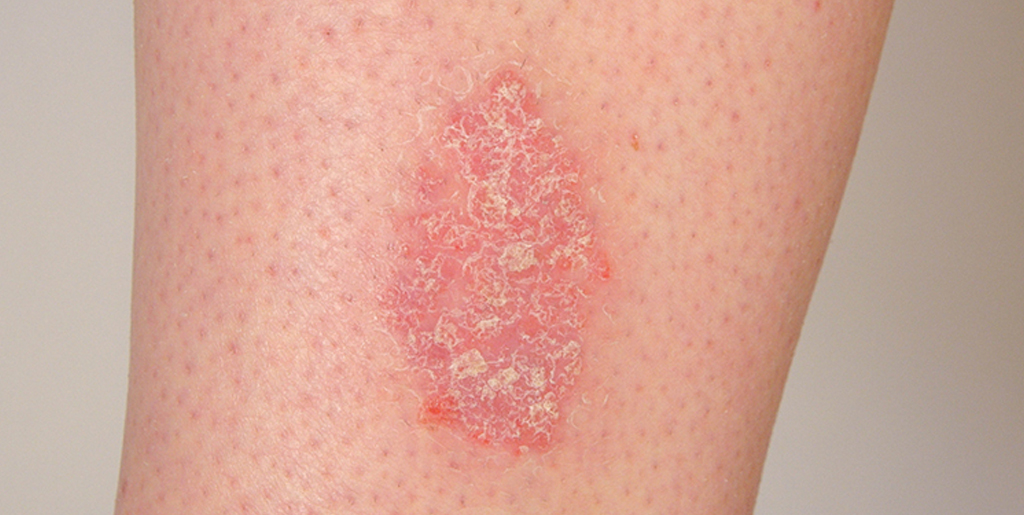
Псориаз — хроническое аутоиммунное заболевание, при котором высыпания чаще всего локализуются на локтях, голове, коленях и в паху. Сухие розовые пятна, покрытые белыми чешуйками, — очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате постоянно отделяются мелкие чешуйки из отмирающих клеток кожи.
Атопический дерматит и его отличия от псориаза
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.
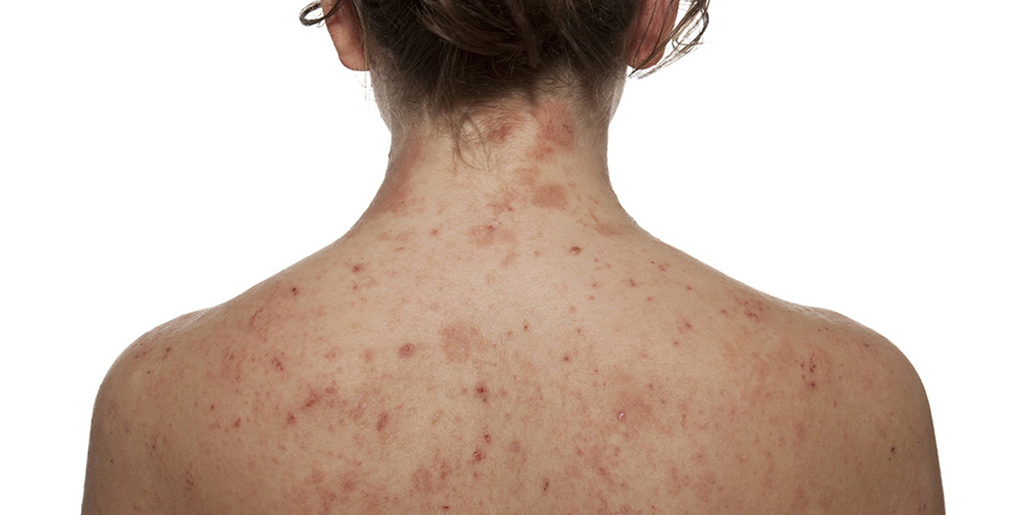
Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
- сухость кожи;
- шелушение и покраснение век;
- сухие бляшки телесного цвета на туловище и разгибательных участках тела;
- трещины.
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские. Также важно учитывать типичную локализацию.
Сухая экзема
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
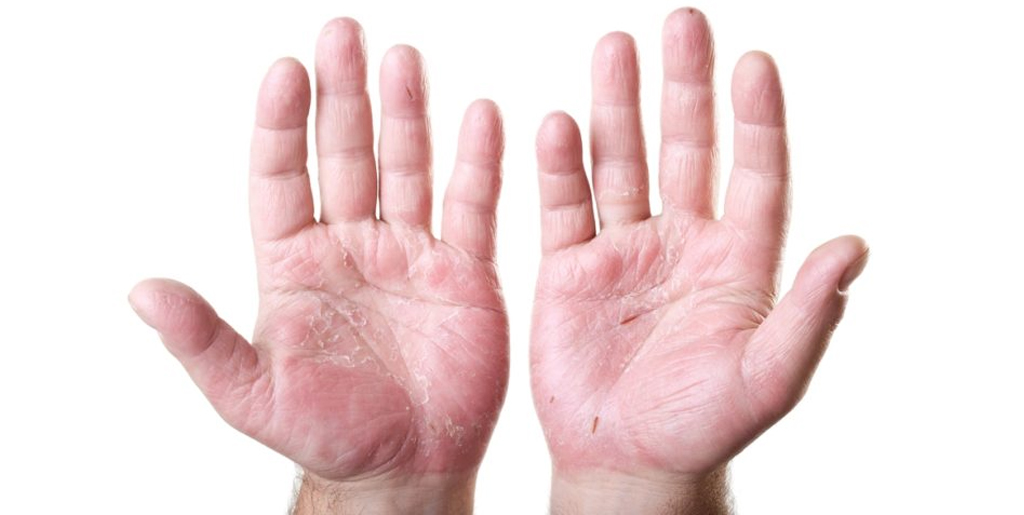
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям. Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.
Читайте также:

