Прыщи на лобке при беременности что это
Обновлено: 19.04.2024
Иногда пациенты приходят к врачу и жалуются, что у них болит лобок. Лобковая область содержит немало органов и анатомических структур.
Там много чего может болеть. Это кости, кожа, мочевой пузырь, простата, женские репродуктивные органы.
Существует множество причин появления этого симптома. Поговорим о том, почему болит лобок у мужчин и женщин.

Болит кость лобка
У некоторых женщин болит лобок при беременности. Это связано с тем, что кости таза расходятся.
Потому что им необходимо пропустить плод во время родов. Выделяются специальные гормоны.
Они размягчают кости таза.У некоторых женщин этот процесс не сопровождается субъективными ощущениями.
У других возникают боли.Они редко бывают интенсивными. В основном это постоянная ноющая монотонная боль.
Иногда незадолго до родов развивается симфизит. Это воспаление лобкового сочленения.
Основным симптомом являются боли по центру лобка.
Болевой синдром усиливается при:
- ходьбе по лестнице;
- повороте на бок во время сна;
- подъем из сидячего положения.
Иногда походка женщины меняется. Она становится «утиной». Женщина при ходьбе будто раскачивается из стороны в сторону.
У многих молодых мам болит лобок после родов. Причиной чаще всего становится симфизиолиз.
Патология развивается по причине повреждения лобкового симфиза. Это малоподвижный сустав.
Из-за чрезмерного механического воздействия на него во время родов он может становиться нестабильным.
Ещё одной причиной боли в костях может быть травма. Её получают в разных обстоятельствах.
Возможны падения с высоты, автомобильные травмы и т.д. В будущем боли могут время от времени ощущаться даже после срастания костей.
Прыщ на лобке болит
Чаще встречаются боли кожи на лобке. Симптом может спровоцировать появление элементов сыпи инфекционного происхождения.
В народе это называется прыщ.

На самом же деле это скорее фолликулит. Потому что появление на лобке обычных вульгарных угрей маловероятно.
Здесь нет повышенной выработки кожного сала. Но присутствует большое количество волосяных луковиц.
Иногда они могут воспаляться. В результате наблюдается боль в области лобка.
Если на нем много волос, пациент может визуальных признаков фолликулита и не заметить.
Но если сбрить волосы, обнаруживается крупный прыщ. Их может быть несколько.
Диаметр обычно не превышает нескольких миллиметров. Наблюдается покраснение.
При надавливании боль усиливается. Со временем на поверхности папулы появляется покрышка.
Морфологический элемент превращается в пустулу. Из него выходит гной.
В дальнейшем образуется корочка. Со временем проблемная зона заживает.
Несколько месяцев на лобке может сохраняться пигментация.
Если болят волосы на лобке и воспаляются фолликулы, желательно обратиться к врачу и получить лечение.
Иначе:
- фолликулы будут воспаляться постоянно;
- воспаление может быть тяжелым, а после него иногда остаются рубцы;
- возможно развитие осложнений.
Часто фолликулиты вызывает бактериальная гноеродная флора.
В этом случае не являются редкостью осложнения. Если уплотнение на лобке болит, лучше обратиться к врачу.
Здесь может развиться фурункул, абсцесс или флегмона. В тяжелых случаях формируются свищевые ходы в мочевой пузырь.
Такие осложнения требуют хирургического лечения. Чтобы не запускать болезнь, лучше вовремя пролечиться, обработав кожу антисептиками или приняв антибиотики.
При формировании крупных гнойников требуется их своевременное вскрытие, санация и дренирование.
Болит лобок перед месячными
Многие женщины отмечают тянущие боли в районе лобка перед менструациями.

Болит также в других местах. Это состояние называют дисменореей.
Ведущим признаком этого симптомокомплекса является ноющая боль над лобком.
Но возможны и другие проявления. Это нейровегетативные расстройства, психические и эмоциональные отклонения.
Чаще патология встречается в молодом возрасте. Причины дисменореи разные.
Она может быть первичной или вторичной. При первичной болит низ лобка, но никакие патологии мочеполовой системы не обнаруживаются.
Вторичная развивается на фоне органической патологии.
Это может быть эндометриоз, пороки развития репродуктивных органов, воспалительные заболевания малого таза, опухоли, спаечные процессы.
Дисменорея может быть компенсированной и декомпенсированной.
В первом случае боли имеют одинаковую интенсивность, могут в некоторые циклы отсутствовать.
При декомпенсированной боли нарастают каждым годом.
Причиной является прогрессирование органического заболевания репродуктивной системы.
Заметим, что далеко не всегда тянущие боли в лобке перед месячными говорят о болезни.
Незначительно выраженный болевой синдром может быть и в норме.
Перед менструацией начинаются некротические процессы в эндометрии.
Возможны спазмы мышечного слоя матки и фаллопиевых труб.
При появлении болей часто бывает достаточно принять спазмолитики, после чего они уменьшаются или исчезают.
Болит лобок после бритья
У некоторых людей возникает боль при пальпации лобка после бритья.
Причиной чаще всего становится механическое повреждение кожи. Боль чаще всего возникает, если человек побрился впервые.

Кожа здесь ещё тонкая и нежная. Она не привыкла к воздействию на неё лезвия.
Поэтому возникает раздражение.В результате механического повреждения кожа воспаляется.
Возникают боли и опухает лобок. Часто кожа краснеет или на ней появляются элементы сыпи.
Для предотвращения этого симптома необходимо пользоваться средствами после бритья.
Они обладают противовоспалительным эффектом. Поэтому уменьшают выраженность болевых ощущений.
Постепенно, если вы будете брить лобок регулярно, боль больше не будет появляться.
Потому что из-за постоянных механических повреждений произойдет утолщение эпидермиса.
Дерма будет лучше защищена от механического воздействия.
С другой стороны, утолщение эпидермиса может привести к возникновению других проблем, таких как вросшие волосы.
После бритья повышается риск гнойных воспалительных процессов в коже.
Чтобы предотвратить его, желательно обрабатывать проблемную область антисептическими растворами после бритья.
Боль в лобке при варикозе
Варикозная болезнь таза может вызывать сильные боли в лобке.
Они могут быть постоянными, ведут к потере трудоспособности. Расширение вен таза бывает первичным и вторичным.
В первом случае это результат несостоятельности функции яичниковых вен. Возникает рефлюкс крови.
Сосуды постепенно расширяются, клапаны становятся несостоятельными.
Есть наследственная предрасположенность к варикозу. Он поражает не только таз, но и зачастую нижние конечности, прямую кишку (геморрой).
Вторичное расширение тазовых вен развивается на фоне эндометриоза, опухолевых процессов.
У женщин с этой патологией болит низ лобка. Второй по частоте и значимости симптом – боль во время секса.
Он наблюдается у 75% пациенток с варикозом таза. На третьем месте нарушения менструального цикла.
У 37% женщин появляются межменструальные кровотечения. У 12% длительность менструацией увеличивается, иногда до 10 дней.
У 22% наблюдается возрастание длительности цикла до 50-80 дней. 35% женщин жалуются на слишком сильные менструальные кровотечения.
У них кровопотери превышают 200 мл.
Варикоз тазовых вен приводит к таким патологиям:
- бесплодие;
- замершие беременности;
- дизурия в результате полнокровия вен мочевого пузыря;
- повышенная тревожность и другие психические расстройства по причине хронической боли.
У 50% пациенток выявляют расширение поверхностных вен ягодичной и промежностной области.
Осложнением варикоза может быть разрыв вен или их тромбоз.
Болит лобок при невралгии тазовых нервов
Иногда возникает боль в лобке неврологического характера.
Подобного рода тазовая боль протекает по-разному.
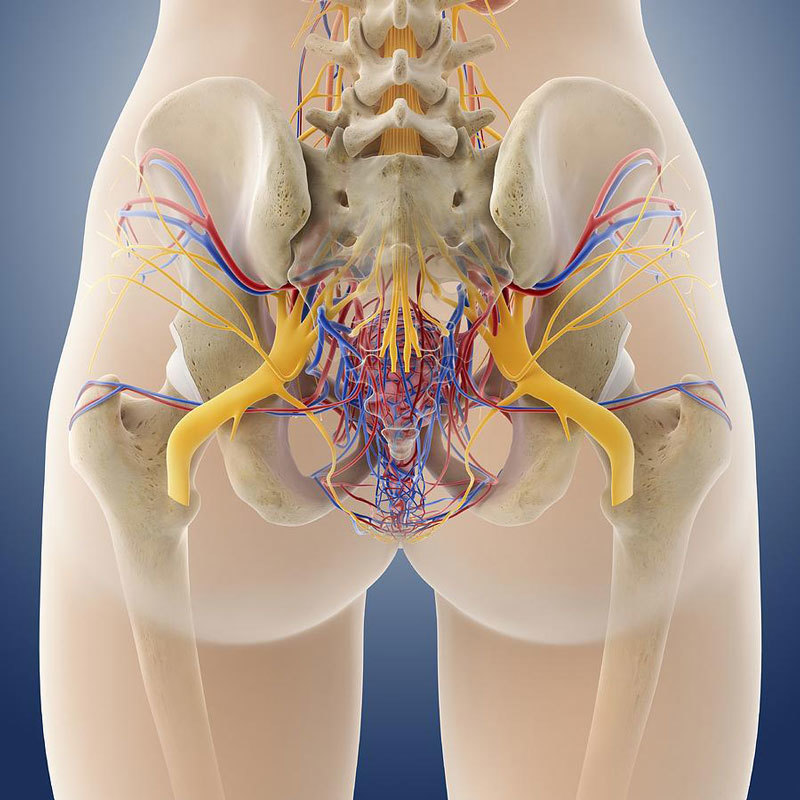
Возможны:
- гипералгезия – появление или усиление боли при незначительных раздражениях (движения, чихание и т.д.);
- аллодиния – болезненность при влиянии физиологических стимулов, которые в норме не должны вызывать болевых ощущений;
- спонтанные боли – видимой причины, без какого-либо воздействия.
В основе патологии может лежать нейрогенное воспаление. Оно поддерживается постоянной патологической нервной импульсацией.
Боль обусловлена пептидами, которые кодируются геном кальцитонина. Это факторы роста нейрокинов и нервов в пораженных органах.
Гиперестезия мягких тканей также обусловлена формированием триггерных точек.
Они усиливают чувствительность. Образуются такие точки в мышечной ткани и фасциях.
Неврологическая боль может быть связана с:
Подобные боли возникают у представителей обоих полов.
При этом мужчины нередко получают диагноз хронический простатит, хотя в предстательной железе могут отсутствовать воспалительные процессы.
Боль может сочетаться с неврологическими расстройствами.
Если источником её являются спинномозговые нервы, эти болевые ощущения обычно спровоцированы патологией позвоночного столба.
Одновременно могут развиваться ослабление тонуса мышц тазового дна, нарушение мочеиспускания, дефекации и эрекции.
Боли при герпесе на лобке
Если болят половые губы и лобок, это может быть герпес.
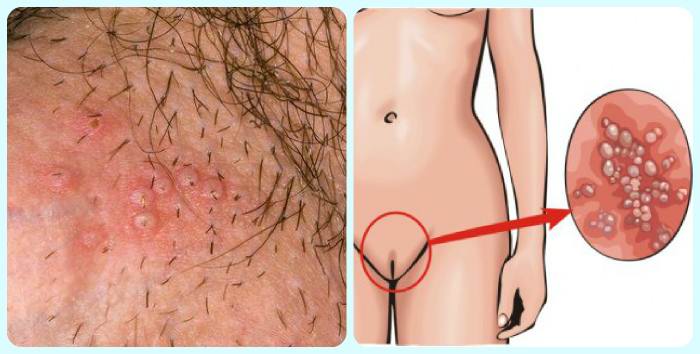
Он поражает кожу. На ней возникают пузырьки. Вначале появляется жжение без высыпаний на лобке.
Это продромальный период. Он чаще появляется при рецидиве герпеса, чем при первом заражении.
Потом присоединяется сыпь. Пузырьки чаще прозрачные, реже – наполнены мутным или кровянистым содержимым.
Боли в лобке и паху обычно жгучие. Они наблюдаются в покое.
Их интенсивность нарастает при прикосновении к проблемной области.
Боли часто сохраняются даже после разрешения сыпи. Болезнь передается половым путем.
Изначально симптомы ярко выражены. Но через 2 недели они проходят.
Наступает латентная стадия. Вирус сохраняется в организме, но симптомов больше нет.
Время от времени возможны рецидивы. Они происходят при снижении иммунитета.
Болит лобок при молочнице
Кожа возле гениталий, в том числе лобок, могут поражаться при кандидозе.
Это эндогенная инфекция.
Она возникает на фоне сниженного иммунитета, переохлаждения, длительной антибиотикотерапии или других неблагоприятных факторов.
Повышенный риск наблюдается при сахарном диабете. Способствуют росту грибков влажность и отсутствие гигиены.

Вместе с кандидозом может возникать и дерматофития.
Может ли болеть лобок в таком случае?
Обычно сильной боли не наблюдается. Но иногда она возможна.
При кандидозе могут появляться элементы сыпи. Нередко растрескивается кожа.
Формируются эрозии и изъязвления. Они бывают достаточно болезненны.
Источником боли является кожа. Лобок сильнее болит при нажатии на него пальцами.
Болит лобок при фтириазе
Лобковые вши провоцируют в первую очередь зуд.
Он обычно слабо выражен по сравнению с другими эктопаразитарными заболеваниями.
Но мучит человека постоянно. Он чешется, появляются раны.
Присоединяется бактериальный компонент воспаления.
Тогда начинаются боли. Кожа лобка отекает. На ней появляются красные пятна.
При осмотре врач обнаруживает засохшие корки. Они могут содержать гной.
Для лечения чесотки достаточно обработки лобковой области перметрином.
Но если патологический процесс запущенный, может присутствовать и бактериальная инфекция.
Её зачастую приходится лечить дольше.
Применяются местные антисептики и антибиотики внутрь.
Болит лобок при ЗППП
Если болит лобок, причина может заключаться в половой инфекции.
Воспаление соответствующей локализации вызывает не так много бактерий и вирусов.
Это герпес, сифилис, гонорея, кандидоз.

Большинство ЗППП поражают уретру, а не лобок.
Но и при уретрите боль может иррадиировать в лобковую область.
В этом случае происходит усиление боли в лобке при мочеиспускании, семяизвержении.
Из уретры инфекция нередко распространяется на мочевой пузырь.
Это усугубляет болевые ощущения.
Боли в лобке и дерматологические заболевания
Некоторые болезни кожи могут спровоцировать боль в лобке.
К ним относятся:
Симптом может вызывать большое количество различных патологий.
Нужен осмотр врача, чтобы выяснить, что именно спровоцировало боль.
Цистит и боли в лобке
Воспаление мочевого пузыря – вероятная причина боли в лобковой области у женщин.
Она может беспокоить в состоянии покоя. Усиливается при мочеиспускании.
Часто боль над лобком пропадает после мочеиспускания.
Хотя может сохраняться ощущение неполного опорожнения мочевика.
Дополнительные симптомы:
- мутная моча;
- её неприятный запах;
- примеси гноя в моче;
- частые позывы;
- слипание стенок уретры;
- слишком сильные позывы на мочеиспускание, которые нельзя сдерживать.
Иногда в моче появляются примеси крови. Цистит чаще бывает бактериальным.
Но может быть и других разновидностей: лучевой, химический, интерстициальный.
Если утром болит лобок после алкоголя, это признак химического цистита.
Если боль появилась после лучевой терапии, патология может быть обусловлена радиационным облучением.
Простатит и боли в лобке
У мужчин боли в лобке возможны при простатите.
Он может быть бактериальным и конгестивным. В первом случае воспаление вызывают бактерии.
Во втором случае источником боли служит тазовая конгестия. Это сосудистые нарушения.
Застой крови приводит к отекам, усилению чувствительности тканей таза, предстательной железы.
Часто болит не только лобок, но и промежность, поясница, мошонка.
Иногда мужчина не может точно указать место, которое болит.

Усиление болевого синдрома происходит часто при эякуляции. Мочеиспускание может быть затруднено.
Пальпация болезненная при пальпации через прямую кишку.
Болит лобок: какие анализы необходимы
Для успешного лечения боли лобка, необходимо обследование.
Потому что симптом могут вызывать патологии совершенно различного происхождения.
Вначале врач проводит осмотр пациента.
Он оценивает жалобы, объективные симптомы, задает ряд уточняющих вопросов.
Затем определяется с возможными диагнозами и берет анализы.

Могут потребоваться:
- соскоб кожи;
- анализы на инфекции (посев на бактерии, ПЦР на герпес);
- серологические исследования (при подозрении на сифилис);
- анализ мочи;
- УЗИ простаты, органов таза у женщин;
- гистероскопия;
- дерматоскопия;
- анализ крови на ПСА;
- анализы крови на гормоны;
- допплерография сосудов таза и т.д.
Это не значит, что каждому пациенту проводятся все эти исследования.
Врач назначает те их них, которые требуются для подтверждения или исключения предварительного диагноза.
Куда обратиться, если болит лобок
При появлении боли в лобке обращаться можно к таким специалистам:
Все они принимают в нашей клинике.
Мы оказываем такие услуги:
- клиническое обследование пациентов, жалующихся на боль в лобковой области;
- установление предварительного диагноза;
- составление плана диагностических процедур;
- забор материала для лабораторных исследований;
- проведение инструментальной диагностики;
- подбор эффективного лечения.
Опытный врач сможет установить причину боли в лобке.
После этого он назначит терапию, которая поможет избавиться от неприятного симптома и основного заболевания, которое его спровоцировало.
При болях в лобке обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Генитальным герпесом называют склонную к рецидивированию инфекционную патологию кожных и слизистых покровов, а иногда и других органов.
Провоцируется ВПГ (аббревиатура от «вирус простого герпеса»).
Данная патология может иметь серьезные последствия.
В числе прочего неблагоприятно сказывается на протекании беременности и здоровье родившихся детей.
Примерно каждый пятый человек – носитель этого вируса, но симптомы генитального поражения обнаруживаются всего лишь у 5% зараженных.

Возбудитель генитального герпеса
Различают ВПГ 1-го и 2-го серотипа.
Около 80% генитальных герпесных поражений обусловлено ВПГ-2, также возможно инфицирование обоими типами.
Вследствие генитально-оральных контактов встречается ВПГ-2-обусловленные поражения ротоглотки.
Специфические особенности этого возбудителя:
- располагается и размножается в нервных и лимфатических узлах
- распространяется по организму с током крови
- может вызывать лимфоцитарные, нейтрофильные и макрофагальные изменения, ослабляя иммунитет на клеточном уровне
Как передается генитальный герпес
Возбудитель легко проникает через слизистые покровы.
Взрослые, как правило, заражаются при поцелуях и половых контактах.
Вероятность передачи при контакте гениталий составляет 75%, если у партнера имеются проявления болезни.
Частота обнаружения вируса зависит от целого ряда факторов – возрастной категории, специфики половой жизни, уровня социально-культурного и пр.
Среди девочек возраста до 15-ти лет положительные результаты анализов выявляются меньше, чем в 1% случаев.
Тогда как у женщин с имеющимися ЗППП данный показатель может достигать 60%.
Дети чаще заражаются через контакт с предметами, загрязненными выделениями больного.
Генитальный герпес при беременности – частая причина инфицирования детей внутриутробно (ВПГ попадает в детский организм с материнской кровью).
Также происходит заражение малышей в процессе рождения через пораженные родовые пути.

Первичный генитальный герпес при беременности, развившийся за месяц до родоразрешения, может приводить к плодному заражению с вероятностью 50%.
Если же при беременности диагностируется рецидив генитального герпеса или инфекция имеет асимптомное течение, то риск инфицирования составляет до 4%.
Статистически пути инфицирования ребенка распределяются так:
- 5% приходится на внутриутробное заражение (пренатальный путь)
- 75-90% ‑ на заражение в процессе естественных родов (интранатальный)
- остальные случаи – на результат контакта с инфицированным ухаживающим лицом (постнатальный)
Также существует возможность передачи при переливании крови, медицинских манипуляциях, трансплантации органов.
Симптомы генитального герпеса
Инкубационный период варьируется от двух до 12-ти суток, в течение которых возбудитель размножается в кожных слоях.
Болезнь протекает в несколько стадий.
При инфицировании первичном появляются герпесные проявления (типичные или атипичные).
Варианты развития болезни:
- бессимптомное течение (субклиническая форма)
- локальная зона поражения (имеются только одни «входные ворота» возбудителя)
- поражение одновременно нескольких мест (возбудитель внедряется в нескольких областях).
Скрытая инфекция характеризуется отсутствием следов ВПГ в анализируемых биологических образцах, но сохранением возбудителя в нервных узлах.
Подобное состояние бывает итогом инфицирования первичного или развивается после первых симптоматических проявлений.
Рецидивирование – возобновление симптоматики после бессимптомного периода.
Для типичной формы заболевания характерны:
- начальный период, длящийся до двух суток, характеризуется болезненностью, ощущениями жжения, покалываний, зуда, иногда нарушениями мочеиспускания
- период высыпаний – на отекших и покрасневших половых органах появляются пузырьки, которые самопроизвольно лопаются с формированием эрозий; больные жалуются на усиление болей, зуда, появление мокнутий (длительность около недели)
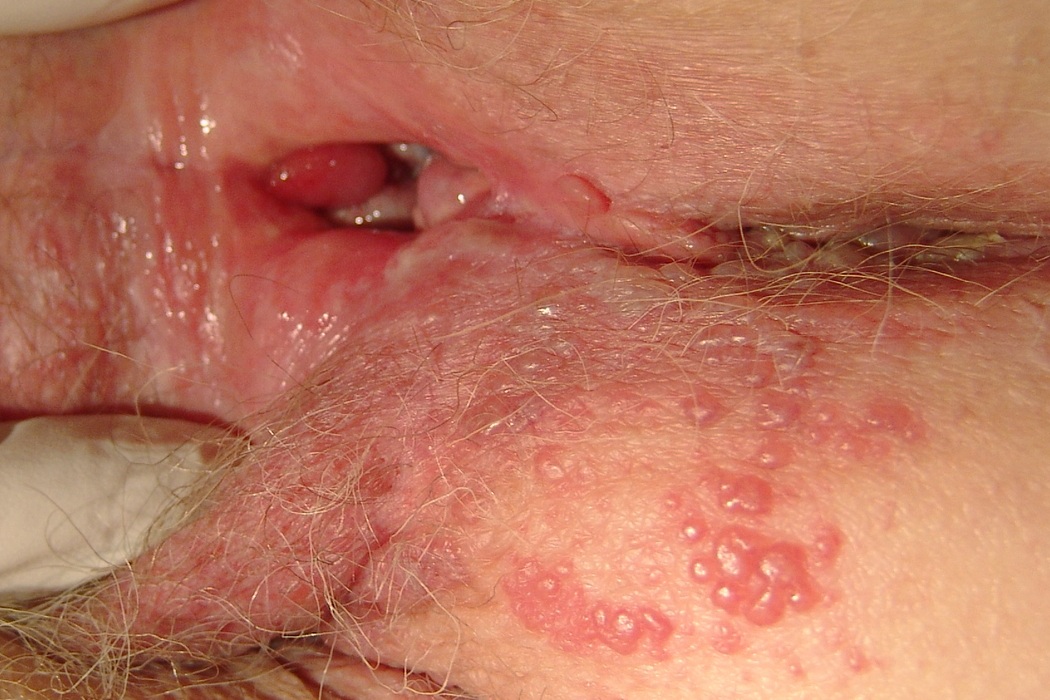
- регресс – на месте эрозий образуются корочки, после отпадания которых некоторое время сохраняются окрашенные участки (длительность около одной – двух недель)
Зачастую заболевание протекает без характерной сыпи.
При этом могут предъявляться жалобы только на умеренные отечность, покраснение.
Выраженные боли иррадиируют в близрасположенные органы и кожные участки без особых внешних проявлений.
Общая продолжительность проявлений при первичном заражении может достигать 6 недель.
Рецидив инфекции протекает менее выраженно.
Длительность до 15 суток, тяжесть симптомов менее интенсивная, корочки сходят примерно за 4 дня.
Помимо наружных половых органов вирус может поражать у женщин:
- влагалищные стенки с придатками (яичники, трубы)
- уретру
- мочевой пузырь
- лоханки почек
До 80% женщин с первичным инфицированием ВПГ-2 имеют проявления цервицита, в виде обширной эрозии (ярко-алой, с язвами) на шейке матки.

Особо сложное течение приобретает болезнь на фоне имеющегося состояния иммунодефицита (физиологического у новорожденных или приобретенного).
Какие особенности имеет генитальный герпес во время беременности
В общем случае, где-то у трети всех репродуктивного возраста женщин обнаруживаются антитела к ВПГ-2.
Но особую проблему представляет собой такой вариант болезни, как генитальный герпес, первичное заражение которым имело место во время беременности.
Такая форма обнаруживается у 2% инфицированных беременных.
Пациентки врача-гинеколога часто интересуются, опасен ли генитальный герпес при беременности?
Согласно статистическим данным каждый год регистрируется до 2000 эпизодов герпеса у новорожденных (неонатального герпеса).
Это состояние может стать причиной серьезных неврологических проблем и даже летального исхода.
Генитальный герпес опасен при беременности, вызывая:
- нарушения ее нормального протекания (прерывание/невынашивание/многоводие)
- патологические отклонения у плода: аборт самопроизвольный – например, в связи с такой причиной, как замершая беременность, которая может произойти в числе прочих причин и при генитальном герпесе (ответы врачей на консультациях часто включают подобный вариант); инфекцию внутриутробную; мертворожденность
- патологические отклонения у новорожденного: недоношенность; герпес врожденный; низковесность при рождении
Герпетическая инфекция у новорожденных может иметь следующие исходы:
- в 45% диагностируется локализованная форма (не приводит к смертельному исходу, может проявляться поражениями глаз, полости рта, кожи, вероятность заболеваний порядка 5%);
- в 35% обнаруживается поражение ЦНС (смертность при этой форме достигает 15%, вероятность проявлений болезни – 65%, может проявляться в виде менингоэнцефалитов, задержки умственного развития);
- в 20% выявляется диссеминированная (распространенная) форма (смертность составляет 60-80%, риск заболеваний – 40%, болезни – хориоретинит, микроцефалия, кальцификации внутричерепные, микрофтальмия).
Изучив все вышеуказанные моменты, становится ясным, почему при такой патологии, как генитальный герпес, планирование беременности играет весьма существенную роль.
Генитальный герпес: как устанавливают диагноз
Для исследования на герпес подходит практически любой материал:
- соскоб из влагалища, мочеиспускательного канала, маточной шейки
- слюна
- содержимое высыпаний
- моча
- кровь и др.
Для обнаружения вируса применяют:
- бакпосев – достаточно информативен, но в практических целях используется не рутинно из-за дороговизны и длительности проведения
- иммуноферментный анализ (ИФА) – применяют для обнаружения в крови антител к возбудителю (иммуноглобулинов классов M, G), не распространен широко, так как IgG – маркер контакта организма в прошлом с вирусом – обнаруживается у большинства взрослых здоровых людей
- полимеразная цепная реакция (ПЦР) – наиболее эффективный вариант с чувствительностью 95% и специфичностью около 100%
- цитологическое исследование – обнаруживает в образцах с зон высыпаний характерные клетки (многоядерные гигантские клетки Тцанка, продуцирующие антитела клетки Унна), в период обострения выявляет вирус у 75% больных
Исследование на антитела к ВПГ в рутинной практике не применяют.
Однако такое обследование проводится, если:
- на фоне отрицательных данных ПЦР, посева имеются симптомы болезни
- диагноз поставлен ранее по клиническим признакам и не имел лабораторного подтверждения
- болезнь обнаружена у полового партнера
Инфицирование вирусом простого герпеса увеличивает риск заражения ВИЧ.
В то же время ВИЧ может способствовать частому рецидивированию герпетической инфекции.
Поэтому при наличии свыше 6 обострений герпеса в год показано дополнительное обследование на ВИЧ.
Для подтверждения иммунодефицита, обусловленного ВИЧ, онкологией, аутоиммунными патологиями или болезнями крови, используется иммунограмма.
Как лечится генитальный герпес при беременности
Лечение генитального герпеса при беременности – прерогатива врача акушера-гинеколога.
Ведением инфицированных новорожденных занимаются педиатры и неонатологи.
В ситуации с регулярным рецидивированием и в случае иммунодефицитных состояний показана консультация иммунолога.
Первичный генитальный герпес на ранних сроках беременности – весьма серьезная проблема.
Его проявления весьма ярки из-за отсутствия в материнском организме защитных антител.
Состояние может закончиться плодной гибелью, выкидышем, патологическим изменением формирующихся органов ребенка.
Также опасно первичное заражение и в третьем семестре, чреватое патологиями печени, нервной системы, кожных покровов, селезенки у плода.
Все это определяет необходимость экстренной медицинской помощи в подобной ситуации.
При беременности единственными реально действующими препаратами при генитальном герпесе являются представители аномальных нуклеозидов: ацикловир и его производные.

Также назначаемый по жизненным показаниям, фармцикловир.
Врач определяет, чем лечить генитальный герпес при беременности и по каким схемам.
Принимается во внимание ряд факторов (иммунный статус пациентки, частота рецидивов, срок беременности и пр.).
Во время постановки на учет проводится подробнейший сбор анамнеза на предмет наличия у женщины и ее партнера генитального герпеса.
Если на стадии планирования у женщины обнаруживается обострение болезни, требуется подтверждение вирусологическое (культуральным методом) возбудителя.
К сожалению, выявить всех лиц с инфекцией, протекающей бессимптомно, невозможно даже лабораторными методами.
Поэтому тактика медицинской помощи определяется ситуацией.
Первичное заражение генитальным герпесом
Если первичный генитальный герпес возник во втором триместре беременности (также, как и в первом) или в прошлом имелась высокая частота обострений заболевания (свыше 6 эпизодов за год) назначается ацикловир в последние 4 недели перед родами.
Это позволяет снизить риск рецидива болезни.
Когда первичный генитальный герпес проявился после 34-й недели, например, на 37 неделе, беременности, с целью профилактики неонатальной инфекции планируется кесарево сечение.
Из-за того, что на момент родов может прийтись значительное выделение вируса, приводящее к заражению ребенка.
Если же первичный генитальный герпес возник при беременности (3 триместр, окончание периода) и невозможно избежать естественного родоразрешения, проводится лечение и матери и ребенка:
- матери назначается внутрь ацикловир в дозировке 200 мг 5 раз/сутки, периодом до 10 дней или по 400 мг, 3 раза/сутки
- новорожденному ацикловир назначается из расчета 20 мг/кг тела внутривенно 3 раза/сутки сроком до трех недель
Альтернативно может использоваться аналог ацикловира – валацикловир.

Кроме того, если при беременности произошло проявление такой патологии, как генитальный герпес, мази с ацикловиром в составе могут облегчить состояние беременной.
Поскольку средства наружного применения не всасываются в кровь, то они и не влияют на плод.
Согласно недавним исследованиям было установлено, что прием ацикловира и валацикловира в первом триместре беременности не повышает риск серьезных врожденных дефектов.
Признано, что ацикловир безопасен во время беременности и может назначаться по медицинским показаниям.
Относительным недостатком препарата является то, что он, возможно, снижает выработку антител на первичную вирусную инфекцию.
Также, как и любое лекарство, нуклеозиды могут приводить к развитию нежелательных эффектов (аллергическим реакциям, головным болям, нарушениям стула и др.).
При проявлении побочного действия необходимо обсудить с врачом дальнейшую тактику лечения.
Применение ацикловира строго обязательно в ситуациях с диссеминированными вариантами заболевания, сопровождающихся развитием у будущей матери энцефалита, гепатита и пр.
Использование иных медикаментозных средств (например, иммуномодуляторов и т.п.) не является оправданным.
Так как на сегодняшний день нет препаратов альтернативных по эффективности нуклеозидным производным.
Контроль после завершения лечения не требуется.
Рецидив генитального герпеса во время беременности
Инфицирование, эпизоды заболевания женщины могли иметь место задолго до задержки менструации (первого признака нового состояния организма).
Тогда при беременности вследствие физиологического снижения иммунитета генитальный герпес может обостриться.
Отличить рецидив ранее бессимптомной формы болезни от первичного инфицирования позволяет анализ крови на антитела.
При обнаружении IgG можно быть уверенным в том, что женщина встречалась с ВПГ ранее.
В ее организме есть защитные антитела, и угроза для будущего ребенка практически отсутствует.
В противной ситуации женщине необходима безотлагательная помощь специалиста.
Таким образом, если у беременной (либо ее партнера) имелся в анамнезе герпес генитальный, перед родами следует провести культуральное исследование.
А родоразрешение рекомендуется осуществлять без применения кесарева сечения.
В отсутствие симптоматики герпеса никаких мер, кроме стандартной профилактики ИППП, не принимается.
Если же у женщины инфекция в добеременный период носила бессимптомное течение, то риск заражения новорожденных достигает 0, 01%.
Хотя при этом составляет 2/3 всех эпизодов неонатального герпеса.
В связи с отсутствием достоверных данных предсказать развитие подобной ситуации весьма сложно.
В таком случае также рекомендуются лишь общие меры профилактики.
Особую категорию составляют беременные с ВИЧ.
Согласно исследованиям инфицирование герпесом увеличивает риск передачи ВИЧ ребенку.

Если инфицирование герпесом было первичным во время беременности, женщинам проводится в дополнение к антиВИЧ-терапии лечение против герпетической инфекции с 36-й недели.
Если же женщина была инфицирована до зачатия, решение о необходимости медикаментозного вмешательства принимает врач.
Профилактика генитального герпеса
На сегодняшний имеется экспериментальная вакцина Герпевак.
Проходит стадию клинических исследований и демонстрирует у женщин хорошую переносимость и высокую эффективность в отношении защиты от ВПГ.
Специфических методов профилактики инфицирования в период беременности не существует.
Рекомендуется придерживаться моногамных отношений, использовать презерватив.

Если установлено, что партнер женщины инфицирован, а сама беременная нет, то следует воздерживаться от половых отношений.
Либо постоянно пользоваться презервативом с одновременным приемом мужчиной 1 таблетки валацикловира каждый день на протяжении всей беременности (риск заражения снижается на 75%).
Следует также исключить орально-генитальные контакты.
Профилактика рецидивов при беременности проводится после 36й недели курсом ацикловира или валацикловира.
При подозрении на генитальный герпес при беременности обращайтесь к опытным специалистам нашего медицинского центра.

Во время беременности организм переживает множество физических изменений, которые отражаются на коже. Появляются изменения на лице и теле. Многие из этих состояний считаются нормальными и связаны с гормональными изменениями.
Кожные заболевания во время беременности
Виды и причины появления изменений:
- Темные пятна . Из-за увеличения уровня пигмента — меланина на коже появляются темные пятна.
- Мелазма . Форма гиперпигментации, также известна как «маска беременности».
- Растяжки . Могут появиться к третьему триместру и иногда остаются на всю жизнь.
- Прыщи. Даже у тех, у кого чистая кожа, могут развиться прыщи во время беременности, но некоторые формы лечения этой проблемы следует избегать, применяя препараты, прописанные исключительно гинекологом.
- Варикозное расширение вен . Патология может развиваться, но варикоз часто уходит после родов.
Гиперпигментация
Это появление темных пятен на лице или других участках тела. Явление вызвано увеличением выработки меланина и проходит после родов, но может сохраняться в течение нескольких лет.
Пример гиперпигментации при беременности — меланодермия, известная как «маска беременности», для которой характерны коричневые пятна на лице, щеках, носу и лбу. Для решения этой проблемы нужно проконсультироваться у дерматолога.
Для того чтобы пятен было меньше, рекомендуется выполнять простые правила:
- ограничить пребывание на улице в период солнечной активности с 10:00 до 14:00 часов;
- в жаркую погоду использовать солнцезащитный крем с коэффициентом 30 или выше;
- надевать широкополую шляпу.
Воспаление и зуд
Зудящие папулы и бляшки вызывают значительный зуд, жжение или покалывание. Они различаются по величине и месту локализации. Чаще всего высыпают на животе, ногах, руках, груди или ягодицах. Проходят после родов.
Для лечения воспаления и зуда применяются антигистаминные средства или местные кортикостероиды. В быту необходимо использовать теплую воду при стирке, применять прохладные компрессы, носить свободную и легкую одежду и избегать попадания мыла на кожу, на которой есть высыпания и пигментные пятна.
Все лекарства выписывает дерматолог, но принимать их можно, только после консультации с гинекологом.
Растяжки
Растяжки часто появляются на животе, ягодицах, груди или бедрах. Первоначально они красновато-фиолетового цвета, постепенно белеют. Частично рассасываются после родов.
Для уменьшения растяжек применяется лазерное лечение или кремы, но до конца эти дефекты убрать нельзя. Один из эффективных способов предотвращения растяжек — применение увлажняющих средств – кремов и гелей.
Родинки на коже
Родинки на коже во время беременности — обычное явление. Появляются они на шее, груди, спине, в паху и под грудью. Не стоит из-за них беспокоиться, потому что они не являются злокачественными.
Прыщи
При беременности происходят гормональные изменения, которые приводят к появлению прыщей. Есть много способов лечения этой проблемы.
Необходимо выполнять общие правила гигиены, такие, как умывание лица теплой водой с мягким средством два раза в день, обработка кожи неагрессивными средствами для предотвращения закупорки пор.
В этот период можно использовать препараты, которые включают бензоил пероксид или салициловую, азелаиновую или гликолевую кислоты.
При беременности запрещено:
- Проводить гормональную терапию из-за повышенного риска врожденных патологий плода;
- Применять Изотретиноин (форма витамина А, по-другому Ретинол). Это может привести к нарушениям психического и физического развития будущего ребенка.
- Использовать Тетрациклин , потому что он влияет на формирование костного скелета плода.
Изменения вен
Во время беременности часто развивается варикозное расширение вен.
«Паучьи» вены — это маленькие красные сосуды, которые чаще всего появляются на лице, шее и руках. Эти изменения кожи появляются из-за изменения гормонов и повышения нагрузки на ногах, во влагалище и прямой кишке. Они проходят после родов.
Чтобы свести к минимуму риск развития патологии и облегчить симптомы, нужно принять следующие меры предосторожности:
- не сидеть и не стоять длительное время, сочетать посильные физические нагрузки с отдыхом;
- раздвигать ноги при вынужденном долгом сидении;
- выполнять подъем ног в положении сидя, когда это возможно;
- с врачом подобрать комплекс физических упражнений для предотвращения застоя крови в сосудах;
- следить за пищеварением, не допуская запоров.
Другие заболевания кожи у беременных
Менее распространенные кожные заболевания во время беременности – пемфигоидная сыпь и внутрипеченочный холестаз.
- Пемфигоидная гестационная сыпь — это аутоиммунное заболевание, которое проявляется во втором или третьем триместре или после родов. Симптомы этого состояния включают волдыри на животе или других частях тела. Увеличивает риск преждевременных родов или рождение ребенка с маленьким весом.
- Внутрипеченочный холестаз беременности — это состояние печени, которое появляется в третьем триместре. Характеризуется сильным зудом на ладонях рук, подошвах ног или туловище, протекает без сыпи.
При появлении необычных ощущений на коже, зуде или высыпаниях необходимо обратиться к врачу, чтобы выяснить причину явления и вовремя начать лечение.

Кожа – это защитный барьер, не допускающий проникновение в организм патогенных бактерий и вирусов. В области половых органов эпидермис особенно чувствителен, поэтому именно здесь часто возникают высыпания и покраснения. Инфекционная сыпь опасна для жизни и полового здоровья женщины. Поэтому при первых признаках поражения кожи и слизистых оболочек в паху следует как можно скорее обратиться к врачу.
Специалисты медицинского центра «Диана» помогут выявить причину и назначить эффективное лечение высыпаний в области половых органов.
Причины высыпаний в интимной зоне
У женщин сыпь разного характера чаще всего появляется на лобке, половых органах, в промежности. Это могут быть язвы, пятна, прыщи и другие, визуально заметные поражения кожи. Эти проявления могут быть связаны с частым бритьем, легкой аллергией, плохой гигиеной. Однако довольно часто высыпания в интимной зоне требуют медицинской помощи, поскольку становятся ответной реакцией на проникновение инфекции.
Появление неприятной сыпи в интимной зоне связывают с такими факторами:
- Заражение инфекцией . Характер сыпи зависит от типа инфекции, которая активно размножается в организме. Заражение инфекцией, передающейся половым путем, обычно сопровождается дополнительными симптомами. Это могут быть гнойные выделения, зуд в паху, нарушения менструального цикла.
- Ослабление иммунитета . Этот фактор дает возможность условно-патогенной флоре активно размножаться. Серьезно ослабляют иммунную систему хронические болезни, лечение антибиотиками, химиотерапия, вынашивание ребенка, переохлаждение.
- Ожог химическими средствами . Агрессивные вещества разрушают верхние слои эпидермиса. На это организм отвечает появлением мелких болезненных прыщей.
- Синтетическое белье . Иногда становится причиной генитальной аллергии. Некачественная ткань не дает коже «дышать», что приводит к размножению болезнетворной флоры;
- Игнорирование правил гигиены . Это создает благоприятные условия для проникновения вирусов и бактерий в организм. Особенно важно тщательно соблюдать интимную гигиену в период месячных.
Виды сыпи у женщин
Высыпания на коже проявляются по-разному. Выделяют такие виды сыпи, которые поражают кожный покров в интимной зоне:
- Прыщ – небольшой бугорок или узелок, выступающий над общим слоем кожи. Образование часто наполняет серозная жидкость;
- Гнойник – крупный прыщ с водянистой текстурой. Образование наполнено гнойной жидкостью;
- Эритема – ярко-красные пятна с четкими границами. Сильно выделяются на фоне здоровой кожи;
- Волдырь – образование, наполненное жидкостью. Возникает при механических травмах, ожогах;
- Язва – незаживающая рана, которая чаще всего образуется на слизистых оболочках; – мелкие образования сосочкового типа на ножке. Локализуются на слизистой оболочке половых органов.
- Узел – плотное образование в глубоких слоях эпидермиса. Проявляется в виде бугорка, который выступает над здоровыми тканями;
- Бляшка – множественные образования в виде мелких пятен. Они возвышаются над здоровой кожей.
Сыпь в области паха у женщин может одновременно проявляться несколькими видами поражений кожи. Каждый из типов высыпаний – сигнал о развивающейся патологии, плохой гигиене, небезопасной половой жизни или других интимных проблемах.
Сыпь при сифилитической инфекции у женщин
Сифилис – инфекционное заболевание, передающееся половым путем. Это опасная и тяжела болезнь, которая поражает половые органы, печень, нервную систему. Без адекватной медицинской помощи человек становится инвалидом или умирает.
Половая инфекция проявляется через 1-2 месяца после заражения. Первый ее признак – образование плотного, твердого шанкра на половых губах или слизистой оболочке влагалища. Это главный симптом начала воспалительного процесса. Через 4-6 недель твердое образование исчезает. Появляется мнимое ощущение выздоровления.
На самом деле в это время инфекция уже распространяется по организму. Об это свидетельствует мелкая розовая сыпь в паховой области у женщин, которая появляется через 5-10 дней. Высыпания также поражают слизистые оболочки рта и глаз. При сифилисе в интимной зоне также появляются небольшие плотные кондиломы. Располагаются они преимущественно на половых губах и в области ануса.
Сыпь при сифилисе у женщин не зудит и не болит. Инфекция сопровождается патологическими выделениями из влагалища. Бели содержат примеси гноя, становятся более густыми, имеют неприятный запах. Беловатые папулы, язвочки и гнойные выделения – характерные признаки второй стадии сифилиса.
На третьей стадии характерная сыпь распространяется по всему телу. Иногда высыпания проходят, но уже через пару недель сифилитическая сыпь у женщин снова покрывают все тело.
Сыпь при ВИЧ у женщин
ВИЧ – вирус, разрушающий кровяные тельца, что приводит к атрофии иммунной системы. Сыпь при ВИЧ-инфекции у женщин становится ранним признаком заражения. Папулы и везикулы появляются по всему телу, в том числе на половых органах. Характер высыпаний всегда разный, поскольку она может иметь грибковую, бактериальную, папилломавирусную природу. Основной признак – появление патологических элементов на коже, которые отличаются по цвету, структуре, плотности от здоровых тканей.
Как проявляется сыпь при ВИЧ у женщин? На начальном этапе наблюдают крупные и малые эритемы или папулезные, уплотненные участки в интимной зоне. Эритематозная сыпь на половых органах у женщин быстро распространяется с зоны промежности на другие участки тела. Высыпания не шелушатся, не болят и не зудят. Такой тип сыпи характерен для активного развития общих инфекционных болезней (грипп, корь, краснуха). Кожные патологии на начальной стадии иммунодефицита сопровождаются кандидозом и повышением температуры.
С развитием болезни высыпания приобретают другой характер. Ослаблена кровеносная система, поэтому на месте капилляров появляются точечные кровоизлияния. В острой стадии болезни сыпь в паховой области у женщин проявляется в виде везикул и папул. Часто они сливаются, образуя крупные очаги поражения, мокнущие раны. Такие высыпания характерны для половых инфекций (генитальный герпес, гонорея). Иногда сыпь на половых губах у женщин проявляется в виде фолликулитов, которые внешне напоминают подростковые угри.
При иммунодефиците могут появляться другие типы высыпаний (себорейный дерматит, разноцветный лишай). Характер сыпи всегда зависит от типа возбудителя болезни.
Сыпь между ног у женщин: половые инфекции
Половые заболевания часто становятся причиной появления тревожного симптома – высыпаний в интимной зоне. Прыщиками, везикулами, гнойниками, эритемами сопровождается прогрессирование таких половых инфекций:
-
. Этот вирус присутствует в организме 99% женщин. Когда иммунитет ослаблен герпес 2 типа активно поражает кожу и слизистые оболочки половых органов. Пах женщины покрывается мелкими беловатыми пузырьками, наполненными жидкостью. На 2-3 день болезни прыщики лопаются, а на их месте образуются мокнущие язвы. Сыпь при генитальном герпесе может беспокоить месяцами. Терапия помогает достичь ремиссии, но вылечить заболевание невозможно. . Поражает внутренние и внешние мочеполовые пути. При инфицировании гонореей у женщин появляются мелкие язвочки на слизистых оболочках. Зачастую первые язвы образуются на малых половых губах. Язвенная сыпь сопровождается гнойными выделениями из влагалища, зудом и жжением в промежности. Иногда у женщины поднимается температура. Сыпь при гонорее красного цвета, болит при контакте с одеждой; . Это бактериальное поражение слизистой оболочки вульвы. Болезнь сопровождается язвенными высыпаниями на слизистых оболочках паха. Мелкие язвы покрывают половые губы, вульву, иногда распространяются на анальное отверстие. Дополнительные симптомы – зуд, жжение, отечность наружных половых органов, водянистые выделения из влагалища. . Это вирусное заболевание кожи. Проявляется после заражения вирусом оспы. На лобковой части у женщин при этом образуются мелкие узелки, уплотнения, которые располагаются единично или группами. Кожа гениталий принимает розовый цвет. Уплотнения и узелки практически не чувствуются на ощупь. При надавливании на высыпания появляется белая жидкость. Сыпь не болит и не чешется. При этой болезни высыпания поражают лобок, половые органы, внутреннюю поверхность бедер, анус.
Сыпь при гормональном сбое у женщин
Нарушение гормонального фона опасно для здоровья женщины. От неправильной выработки гормонов страдает репродуктивная функция, обмен веществ, волосы, ногти, кожа. Активное течение акне, которое плохо поддается терапии – яркий признак гормонального дисбаланса.
Гормональная сыпь у женщины проявляется в виде угрей и прыщей, характерных для подросткового периода. Образованию акне способствует закупоривание сальных желез отмершим эпителием. При этом в случае гормонального сбоя кожное сало вырабатывается более активно. Это провоцирует появление новых прыщей. Закупоренные протоки начинают гноиться. Часто к гнойникам присоединяется вторичная инфекция, что еще больше усложняет лечение.
Гормональные прыщи возникают по всему телу женщины. Но чаще акне наблюдают на лице, спине, затылке. Иногда угревая сыпь появляется в лобковой зоне у женщин. Происходит это из-за закупорки волосяных фолликул лобка. Гормональная сыпь с распространением на интимную зону требует комплексной диагностики. В отличие от подросткового периода гормональное акне у взрослой женщины не проходит самостоятельно. Необходимо заняться лечением.
Сыпь при молочнице у женщин
Кандидоз или молочница – это инфекционно-воспалительное заболевание, вызванное размножением грибков рода Candida. Патология встречается практически у каждой женщины, ведь Кандида входит в состав условно-патогенной флоры половых путей. Снижение иммунитета позволяет микроорганизмам активно размножаться, что приводит к появлению характерных симптомов.
Основной симптом развития молочницы – творожистые выделения белого цвета из влагалища. Затем появляется неприятная красная сыпь на коже и слизистых оболочках половых органов. Высыпания часто зудят, что сильно раздражает и провоцирует к чесанию пораженных участков. Женщина также ощущает жжение, которое усиливается при половом контакте и мочеиспускании. Прыщики на половых органах при молочнице всегда покрыты белым налетом. Это главный признак развития грибковой инфекции.
Желтые выделения у женщин и гнойная сыпь
На половых губах и слизистых оболочках вульвы могут появиться гнойные высыпания. Это признак заражения бактериальной инфекцией. Клиническая картина обычно дополняется выделениями из влагалища желтого цвета. Постепенно прыщи распространяются на лобковую зону, провоцируя фолликулит (гнойники у волосяных луковиц).
Патология лечится легко – антибиотики, местные антисептики, препараты для иммунитета. Однако заболевание опасно распространением инфекции на глубокие слои кожи. На месте поражения жировой клетчатки образуется фурункул. Образование плотное и болезненное. Боль отдает в область живота, прямой кишки.
Часто образование подкожного фурункула заканчивается бартолинитом. Это воспаление половой железы в преддверье влагалища. При бартолините у свода влагалища появляется крупное образование, которое болит и мешает двигаться. Бартолинит лечат хирургическим методом – образование вскрывают, удаляют гной и промывают антисептиком.
Сыпь в паху у женщин: генитальная аллергия
Генитальная аллергическая реакция – это ответ организма на контакт половых органов с раздражителем. Клиническая картина обычно протекает стремительно, доставляя сильный дискомфорт пациентке. Основные аллергены, которые вызывают генитальную реакцию:
- синтетическое нижнее белье;
- мужская сперма;
- презервативы и гормональные контрацептивы;
- длительная терапия гормонами, стероидными препаратами, антибиотиками;
- использование общих предметов гигиены;
- интимная косметика (дезодоранты, гели, лубриканты);
- местные антисептики (вагинальные свечи, таблетки).
Аллергия на половых органах проявляется в виде сыпи. Это мелкие точечные высыпания, которые зудят и болят. Иногда наблюдают образование везикул и мелких волдырей, наполненных жидкостью. Из-за постоянного зуда в паху пациентки часто травмируют кожу. В результате образуются мокнущие раны, которые болят при контакте с одеждой.
Аллергия в интимной зоне сопровождается другими симптомами:
- отек наружных половых органов;
- гиперемия кожных покровов в интимной зоне;
- жжение слизистых оболочек, которое усиливается во время секса, мочеиспускания.
При аллергической паховой сыпи у женщин выделяют такие патологические состояния:
- Синдром Лайелла . Вся интимная зона покрывается водянистыми пузырьками. Со временем прыщики лопаются, приводя к отмиранию и отслоению эпидермиса;
- Контактный вульвовагинит – высыпания поражают слизистые оболочки влагалища и половых губ. Женщину беспокоят мелкие красные точки и постоянный зуд в промежности. Вульвовагинит в большинстве случаев – реакция на гормональные противозачаточные препараты;
- Эритема – красное пятно с четкими границами. Пораженные участки не болят, и не чешутся. Пятна покрывают промежность, зону анального отверстия, лобок.

Заметив у себя любой из перечисленных признаков, следует немедленно записаться к врачу клиники «Диана».
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, Юлия.
Это фолликулит (или по другому фурункул).
На данный момент сформировался стержень и можно попробовать полечиться консервативно.
Обработайте салициловым спиртом, далее повязка с мазью Левомеколь. Перевязки 2р.д. На ночь с мазью кладите влажную повязку с раствором магния сульфата.
Наблюдайте за собой. Если в течение 2х суток гнойник не прорветься, будет боль и гиперемия - обратитесь к хирургу очно.
Здоровья Вам!

Здравствуйте,Юлия!
Малыш вне опасности.
Не переживайте.
Это воспалился укус песчаной блохи
Ничего страшного
Встаете под душ и мягкой губочкой с мыльной пеной обмываете вокруг укуса
Полсушиваете кожу.
Обтираете кожу вокруг укуса хлоргексидином
И накладываете повязку с мазью левомеколь на сутки.
Если беспокоит зуд, распирание- можете выпить нурофен или парацетамол

Здравствуйте. По мне так ничего критичного нет. Нужен покой и не трогать образование, само пройдет. Есть сомнение обратитесь очно к хирургу осмотрит руками и все скажет. Будьте здоровы

Здравствуйте.
Чтобы гнойник быстрее созрел приложите мазь Вишневского на покраснение (и даже чуть шире).
Когда гнойник вскроется, то сначала обрабатывайте его водным раствором хлоргекседина, затем повязки с Левосином.
Если не вскрывается, уплотнение и покраснение нарастают, то надо идти на прием к хирургу и скорее всего вскрывать гнойник.
Пока как то так.
Здоровья Вам.

Здравствуйте,Юлия! Идите на прием к хирургу, пусть вскроет фурункул.Перевязки с безобидным хлоргексидином и все пройдет за 5 дней.Будьте здоровы!

Юлия, здравствуйте.
Абсолютно безобидный гнойничок, который ни вам, ни ребенку не повредит. Сходите к хирургу для скорейшего удаления.
Антибиотики? Думаю не стоит, но сдайте общий анализ крови, если будут рекомендовать их.
Читайте также:






