Причины утолщения ногтей на ногах когда нет грибка
Обновлено: 17.04.2024
Причины утолщения ногтей (подногтевого гиперкератоза)
Подногтевой гиперкератоз — распространенное нарушение, которое наблюдается при многих состояниях, например при хронических воспалительных заболеваниях и хронической травме ногтевого ложа. Подногтевой гиперкератоз редко бывает специфичным, но в совокупности с другими признаками помогает при постановке диагноза. В составе подногтевого гиперкератоза часто содержатся различные компоненты сыворотки крови, воспалительные клетки и грибковые элементы.
Псориаз может вызывать подногтевой гиперкератоз разной степени. Гиперкератоз при псориазе обычно неплотный, с тенденцией к разрушению и явлениями онихолизиса. Через ноготь просвечивает желтоватый цвет. Фактически псориатический гиперкератоз дистального отдела ногтевого ложа сходен с таковым при симптоме масляного пятна. Выраженный подногтевой гиперкератоз, напоминающий врожденную пахионихию, редко встречается при псориазе. Биопсия из самой проксимальной части бывает весьма информативной и часто позволяет установить диагноз.
При псориазе в зоне гиперкератоза отмечается паракератоз, а также микроабсцессы Мунро. Это выраженный гистологический признак для дифференциальной диагностики псориаза с онихомикозами, так как некоторые микозы могут наблюдаться даже при псориатическом поражении ногтей.
а - Псориатический подногтевой гиперкератоз, поднимающий ногтевую пластинку.
б - Псориатический подногтевой гиперкератоз, поражающий все ногти.
Красновато-коричневый цвет проксимального края. а - Псориатический выраженный подногтевой гиперкератоз.
б - Псориатический подногтевой гиперкератоз с поражением кончика пальца.
Онихомикоз — самое распространенное заболевание ногтей. Дистальная форма онихомикоза часто приводит к реактивному подногтевому гиперкератозу, который при тяжелой грибковой инфекции может достичь матрикса. При гистологическом исследовании обычно выявляют грибы, но нейтрофилы и частички сыворотки крови часто могут имитировать псориаз ногтей. Установлено, что степень подногтевого гиперкератоза можетбыть прогностическим фактором влечении онихомикоза. Недавно был описан случай онихомикоза с массивным подногтевым гиперкератозом, в котором выявили книжную вошь (Liposcelis).
Онихомикоз, вызванный Malassezia furfur, проявляется подногтевым гиперкератозом с последующим онихолизисом.
Иногда при дистальном онихомикозе может развиться выраженный подногтевой гиперкератоз, а иногда и онихауксис.
При контактной аллергической экземе кончиков пальцев из-за сенсибилизации к адгезивному цианоакрилату отмечают значительный гиперкератоз ногтевого ложа на фоне онихолизиса и дистрофии ногтей. Подногтевой гиперкератоз часто встречается у людей, работающих с цементом или занятых в химической промышленности, особенно у тех, кто имеет дело с эпоксидной смолой.
Крустозная чесотка может проявляться гиперкератотическими псориазиформными скоплениями чешуек под ногтями. Такая дистрофия бывает наиболее важным маркером персистирующей инфекции.
Поражение ногтей при красном отрубевидном лишае Девержи обычно начинается с гиперкератоза дистального отдела ногтевого ложа. Желтовато-коричневый цвет, подногтевой гиперкератоз, утолщение ногтевой пластинки и точечные кровоизлияния указывают скорее на диагноз «красный отрубевидный лишай взрослых (тип 1)», чем на псориаз, который обычно характеризуется онихолизисом (особенно краевым), «масляными» пятнами, маленькими углублениями и большими выемками ногтевой пластинки. Изменения ногтей при красном отрубевидном лишае считаются реактивными, а не специфическими, так как похожие изменения наблюдаются у пациентов с затянувшейся эритродермией при синдроме Сезари.
Простые бородавки на гипонихиуме вызывают гиперкератоз и утолщение ногтевой пластинки. Они могут даже разрушать кость и вызывать боль. Описаны относительно плоские бородавки, формирующие обод вокруг гипонихиума обоих ногтей на больших пальцах ног, которые опухали после распаривания и становились белыми из-за воды. Гистологически был виден только легкий акантоз с несколькими койлоцитами и гранулами кератогиалина, но гибридизация in situ для диагностики папилломавируса человека типа III дала положительный результат.
Подногтевая кератоакантома часто начинается как мягкий, похожий на бородавки подногтевой гиперкератоз, который скоро становится характерно болезненным при давлении. Иногда встречается частично выраженная роговая пробка, заполняющая центральный кратер. Наблюдаются множественные поражения. Рентгеновский снимок может показать эрозию кончика кости дистальной фаланги.
Необычный тяжелый дистальный подногтевой гиперкератоз был описан в случае хронической дискоидной красной волчанки, которая позже трансформировалась в системную красную волчанку.
Подногтевой гиперкератоз, иногда в сочетании с онихолизисом, также наблюдается при красном плоском лишае.
Приобретенный буллезный эпидермолиз — аутоиммунный дерматоз с аутоантигенами против коллагена VII типа — редко может приводить к подногтевому гиперкератозу. При буллезном эпидермолизисе (дистрофичном, локальном или генерализованном) ногти бывают утолщены.
Подногтевой гиперкератоз часто встречается при изменениях ногтей, вызванных b-адреноблокаторами. В сочетании с коричневым цветом ногтей он также наблюдается при лечении высокими дозами клофазимина® при лепроматозной форме лепры.
Подногтевой гиперкератоз — типичный признак паранеопласгического акрокератоза Базекса. Он проявляется также при разных формах акропахии.
а - Дистально-латеральный онихомикоз (trichophyton rubrum).
б - Дистально-латеральный онихомикоз с гиперкератозом мягких тканей (trichophyton rubrum). а - Онихомикоз одной руки и обеих ног (trichophyton rubrum).
б - Дистально-латеральный подногтевой онихомикоз с сильным гиперкератозом (trichophyton rubrum). а - Контактный дерматит: подногтевой гиперкератоз из-за акриловых ногтей.
б - Ногти при работе с цементом.
в - Ногти при работе с химикатами.
г - Ногти при работе с эпоксидной смолой. Корковая чесотка а - Подногтевые бородавки.
б - Подногтевые бородавки, поднимающие ногтевую пластинку. Подногтевой гиперкератоз при красном плоском лишае. Ногти при дискоидной красной волчанке Ногти при буллезном эпидермолизисе Ногти при синдроме Сезари Паранеопластический акрокератоз
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение ногтей: причины, диагностика и способы лечения.
Описание
Красивые и ухоженные ногти, кожа, волосы и зубы – основные внешние показатели здоровья человека. Одним из распространенных симптомов поражения ногтей является их утолщение. Многие пренебрегают данным симптомом, хотя подобные изменения ногтей приносят существенный дискомфорт: появляется слоистость ногтевой пластины, ее ломкость и отталкивающий внешний вид.
Разновидности утолщения ногтей
В зависимости от причины утолщения ногтей можно выделить два вида:
- Наследственные утолщения ногтей, которые проявляются с раннего детства и сложно поддаются коррекции.
- Приобретенные утолщения ногтей, которые возникают при развитии различных заболеваний или в результате внешнего воздействия.
- Грибковые заболевания ногтей (онихомикозы) – самая частая причина утолщения ногтевой пластины. В зависимости от вида грибка и его способности разрушать структуру ногтя различается локализация грибка. Наиболее благоприятным местом для роста грибов является область сочленения ногтевой пластины и ногтевого ложа, то есть сбоку ногтя у кожных валиков. Внедрению грибков способствуют травмы ногтя и окружающей кожи (заусенцы, царапины и т.д.).
- утолщение ногтя;
- изменение цвета ногтя или его прозрачности;
- разрушение ногтя (слоение, крошение, истончение ногтевой пластины);
- подногтевой гиперкератоз (усиленное деление клеток рогового слоя эпидермиса);
- воспаление окружающих тканей (покраснение, припухлость, болезненность).
К факторам риска заражения грибком относятся:
- эндокринные заболевания (сахарный диабет);
- сосудистые заболевания;
- плоскостопие;
- использование обуви, перчаток и полотенец человека, больного онихомикозом;
- обморожения;
- чрезмерная потливость кожи конечностей или, наоборот, ее сухость.
К группе заболеваний, приводящих к нарушению кровообращения тканей нижних конечностей, относятся атеросклероз и хроническая венозная недостаточность.
Атеросклероз – хроническое, медленно прогрессирующее заболевание, проявляющееся очаговым утолщением внутреннего слоя артерий из-за отложения липидов и реактивного разрастания соединительной ткани.
- Травмы ногтевой пластины и окружающих тканей чреваты нарушением нормальных процессов роста ногтей и нередко их утолщением, а также изменением цвета ногтевой пластины.
- Утолщение ногтей может быть следствием воспалительных поражений ногтя и окружающих тканей. При повреждении зоны матрикса ногтя нарушаются нормальные процессы роста и формирования ногтевой пластины. Изменения могут происходить как в сторону утолщения, так и истончения.
- Сахарный диабет характеризуется сенсомоторной нейропатией и нарушением кровообращения в дистальных (крайних) отделах конечностей. Образуются участки гипоксии, которые приводят к формированию зон гиперкератоза и утолщению ногтей. В результате нарушения чувствительности нижних конечностей человек не замечает мелкие травмы.
Неправильно подобранная обувь меняет нормальное положение стопы и пальцев, что ведет к их сдавливанию и нарушению кровообращения ногтевой пластины и окружающих тканей.
К каким врачам обращаться при утолщении ногтей
Если проблема утолщения ногтей сохраняется длительное время и не связана с травмой ногтя, а также есть другие патологические симптомы, то не следует идти к мастеру ногтевого сервиса с целью коррекции внешнего вида ногтя, а нужно обратиться к дерматологу или терапевту для выяснения возможной причины появления симптомов. Может потребоваться консультация других узких специалистов: ревматолога, сосудистого хирурга, кардиолога, эндокринолога.
Самодиагностика и самолечение в данной ситуации могут привести не только к потере красоты ногтей, но и к более серьезным проблемам.
Диагностика и обследование при утолщении ногтей
После проведения первичного осмотра врач может назначить комплекс лабораторно-инструментальных методов диагностики для установления причин появления симптомов и уточнения диагноза.
-
Микроскопия и посев на паразитарные грибы с ногтевых пластин.
Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. Онихомикозы - это антропонозная инфекция. Заболевание может передаваться при тесном контакте с больным или опосредовано - через предметы, которыми он пользовался. Инфицирование мо.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онихомикоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Онихомикоз – это грибковое поражение ногтя, при котором наблюдается изменение его цвета, толщины и отделение от ногтевого ложа. Онихомикоз - часто встречающееся заболевание ногтевого аппарата (не менее 50% всех заболеваний ногтей), которым болеет около 5,5% людей во всем мире. Взрослые болеют чаще, чем дети, поскольку распространенность онихомикозов увеличивается с возрастом (поражение ногтевых пластинок грибком встречается почти у 50% лиц старше 70 лет).
Причины возникновения онихомикоза
Онихомикоз могут вызывать грибы-дерматофиты, дрожжевые грибы и плесневые грибы-недерматофиты.
Дерматофиты становятся причиной заболевания в 60-70% случаев, при этом до 50% приходится на Тrichophyton rubrum. Плесневые грибы-недерматофиты вызывают около 20% всех онихомикозов, а дрожжевые грибы, в том числе Candida spp., - 10-20%.
Достаточно часто обнаруживается ассоциированное поражение грибами и бактериями, а также одновременное инфицирование ногтевой пластинки двумя и более грибами.
Развитию онихомикоза способствуют травмы опорно-двигательного аппарата, нарушение кровоснабжения конечностей (например, вследствие сердечной недостаточности, облитерирующего эндартериита или варикозного расширения вен), сахарный диабет, ожирение, плоскостопие, деформация стоп, курение, псориаз, иммунодефициты. К другим предрасполагающим факторам относят ношение тесной обуви, повышенную потливость, травмы ногтей. Высокий риск приобрести грибок есть у тех, кто участвует в спортивных мероприятиях, посещает общественные бани и бассейны, проживает с родственниками, у которых диагностирован грибок, или у тех, кто уже болел онихомикозом ранее.
Ногти на ногах поражаются чаще, чем на руках, что, вероятно, связано с их более медленным ростом, худшим кровоснабжением и с тем, что ношение тесной обуви создает среду, благоприятную для размножения грибка.
Заражение патогенными грибками может происходить при непосредственном контакте с больным онихомикозом, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.). В условиях повышенной влажности (в бассейнах, банях, душевых) грибы длительное время сохраняются и размножаются, особенно на неокрашенных деревянных поверхностях.
При заражении возбудитель проникает в ногтевую пластинку, ложе, матрикс и проксимальный валик ногтя. Ноготь не обладает эффективным клеточным иммунитетом, поэтому очень восприимчив к инфекции. Грибы производят ферменты, разрушающие ногтевую пластину, что облегчает их проникновение вглубь.
Частые очаги онихомикоза - подошвы и межпальцевые промежутки. Обычно грибы поражают ногтевую пластинку, начиная со свободного края, таким образом основные патологические процессы протекают не в самой пластинке, а под ней - в ложе ногтя.
Классификация онихомикоза
Различают нормотрофический, гипертрофический и онихолитический (атрофический) онихомикоз.
При нормотрофической форме пораженный ноготь сохраняет свою толщину и блеск, но меняет цвет.
При гипертрофической форме помимо изменения цвета наблюдается нарастающий подногтевой гиперкератоз. Ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза (утолщения и искривления ногтя наподобие когтя мифической птицы грифона), частично разрушается, особенно с боков, нередко пациенты испытывают боль при ходьбе.
Для онихолитической формы характерна тусклая буровато-серая окраска пораженной части ногтя, ее атрофия и отторжение от ложа - обнаженный участок покрыт рыхлыми гиперкератотическими наслоениями; в то же время проксимальная часть ногтя долго остается без существенных изменений.
Кроме того, применяют классификацию, основанную на локализации поражения ногтя: выделяют дистальный онихомикоз (с поражением ногтя у свободного края), латеральный (с поражением боковых сторон), проксимальный (с поражением заднего валика) и тотальный (с поражением всего ногтя).
Симптомы онихомикоза
Основное проявление онихомикоза – изменение цвета ногтевой пластинки: она белеет или становится желто-коричневой, может приобретать фиолетовый, зеленоватый или черный цвет. К другим клиническим проявлениям относят утолщение и зуд кожи в области ногтевых валиков (подногтевой гиперкератоз), отслоение ногтя от ногтевого ложа (онихолизис) и утолщение ногтевой пластинки (онихауксис). Для грибкового поражения ногтя характерен такой признак как дерматофитома - продольная полоса желтовато-белого или коричневатого цвета, локализующаяся в глубине ногтевой пластинки.
Ногти пальцев ног поражаются в 7-10 раз чаще, чем рук, причем чаще всего поражаются большие пальцы. Как правило, грибок одновременно присутствует на нескольких ногтях, нередко у больных онихомикозом выявляется также микоз стоп.
Диагностика онихомикоза
Диагностика онихомикоза основывается на данных клинической картины и результатах лабораторных исследований.
-
Проведение микроскопического исследования пораженных ногтевых пластинок.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Расслоение ногтей: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Расслоение ногтей – это нарушение однородной структуры ногтевой пластины, приводящее к ее расщеплению на отдельные листовидные чешуйки. Данное состояние относится к дистрофиям ногтя, при которых изменения формы и структуры ногтевой пластины связанно с нарушением клеточного питания ногтя.
Ногти – это роговые (или кератиновые) образования, состоящие из β-кератина, который определяет их пластинчатую, или слоистую структуру. Кератин – один из самых прочных белков, уступающий лишь хитину - он стоек к воздействию кислот, щелочей, высоких и низких температур. В состав ногтей также входят вода, холестерин, сера, кальций, фосфор, цинк, селен. Здоровая ногтевая платина прозрачная, гладкая, блестящая, толщиной 0,3- 0,4 мм.
Ногтевые пластины на руках и ногах берут начало из области матрикса, расположенного в основании ногтя. Белый участок корня ногтя в форме полумесяца является видимой частью ногтевой матрицы. Рост ногтя осуществляется за счет деления зародышевых клеток в матриксе, которые постепенно «выталкивают» старую ногтевую пластину вперед. От состояния матрикса зависит структура, форма, толщина и скорость роста ногтя. На твердость и плотность ногтевой пластины влияет количество цистеина - серосодержащей аминокислоты. Между слоями кератина расположены прослойки воды и жира, придающие ногтям блеск и эластичность.
Разновидности расслоения ногтей
Та или иная разновидность расслоения ногтей не является характерной для определенного заболевания, поэтому при одной и той же патологии могут встречаться разные слоящиеся ногти. Например, при красном плоском лишае расслоение может проходить как в продольном, так и в поперечном направлении.
Экзогенными причинами расслоения ногтей могут быть химические и/или физические факторы: контакт с кислотами, щелочами, нефтью, неправильная техника выполнения маникюра и педикюра, тесная обувь.
У женщин, чрезмерно увлекающихся маникюром, дистрофия ногтей может стать следствием воздействия лака и ацетона; у музыкантов, играющих на струнных инструментах, при часто повторяющихся травмах свободного края ногтя происходит его стирание, изнашивание, образуются краевые дефекты.
Привычка грызть ногти (онихофагия) приводит к укорочению, растрескиванию и расслаиванию ногтей. Кроме того, нередко отмечается присоединение инфекции и развитие воспалительного процесса.
Несбалансированное питание, стресс, кожные и хронические заболевания, инфекции, грибковое поражение ногтей, гормональный дисбаланс, влияние некоторых лекарственных препаратов, недостаток витаминов и минералов могут являться эндогенными факторами возникновения расслоения ногтей.
При таких заболеваниях кожи как псориаз, экзема, красный плоский лишай помимо расслоения ногтей часто появляются ямки диаметром от нескольких десятых миллиметра до 1-1,5 мл и глубиной до 1 мм. При этом на дне продольных борозд, начиная от свободного края ногтя, формируются трещины, часто доходящие до проксимального его отдела. Могут поражаться как отдельные ногти, так и все ногти на пальцах кистей. Ногти на ногах поражаются реже.
При экземе нередко наблюдается шелушение ногтей мелкими тонкими пластинками. Деформация ногтевой пластинки зависит от степени поражения ногтевого валика и матрицы. Часто вследствие выраженных воспалительных процессов исчезает ногтевая кожица. При тяжелом течении может наблюдаться полное отторжение ногтевой пластинки от ногтевого ложа. При остро протекающей экземе кожи кистей или стоп отмечается болезненность, жжение и зуд в области ногтевого ложа и кожи ногтевых фаланг.
При псориазе поражение ногтей может манифестировать задолго до формирования псориатических бляшек на коже и до определенного времени служить единственным проявлением заболевания.
При буллезных дерматозах (истинной пузырчатке, врожденном буллезном эпидермолизе, хроническом акродерматите Аллопо и др.) ногти деформируются, могут иметь поперечные следы, исчерченность, продольные борозды, углубления и расщепления, начинающиеся от свободного края.
Изменение ногтей происходит в случае поражения грибком и характеризуется покраснением ногтевого валика – он становится подушкообразным и нависает над ногтем. Из-под ногтевого валика могут быть скудные, крошкообразные выделения, ногтевая пластинка приобретает буровато-коричневый цвет, ее поверхность имеет поперечные борозды, выпуклости и/или углубления. Могут появиться пятна беловато-серого, желтого или грязно-серого цвета округлой или неправильной формы. Ногти истончаются, становятся ломкими, частично отделяются от ногтевого ложа.
Поражение ногтевой пластинки часто имеет место у больных сифилисом. Изменения ногтевой пластинки зависят от выраженности поражения околоногтевого валика, которое возникает как в первичном периоде сифилиса, так на более поздних стадиях заболевания. Ноготь может иметь поперечные борозды различной глубины, быть бугристым, теряет прозрачность, истончается, растрескивается со свободного края, может отделяться от ногтевого ложа.
Расслаивание ногтей нередко указывает на недостаток питательных веществ в организме, который может возникать как в результате их недостаточного поступления с пищей, так и в результате заболеваний желудочно-кишечного тракта.
На расслаивание ногтей влияет дефицит витаминов группы В. Отсутствие ниацина (витамин В3) приводит к их медленному росту, недостаток витамина B6 вызывает хрупкость, сухость и шелушение, биотин (витамин В7) непосредственно влияет на расслаивание ногтей. Витамин С способствует образованию коллагена – основы соединительной ткани, обеспечивает прочность и эластичность ногтей, поэтому его нехватка также чревата их расслаиванием.
Недостаток витаминов Е и D также чреват ломкостью и расслаиванием ногтей.
Кроме витаминов для прочности ногтей необходим ряд микроэлементов (кремний, селен, железо, кальций, магний, цинк). При железодефицитном состоянии наблюдается дистрофия ногтевой пластины.
Эндокринные и обменные нарушения относятся к заболеваниям, клиническая картина которых может сопровождаться деформацией ногтей. Сахарный диабет, гипертиреоз (повышенная функция щитовидной железы), гипотиреоз (пониженная функция щитовидной железы), беременность, менопауза (прекращение менструальных циклов у женщин) вызывают изменения состояний ногтей.
К каким врачам обращаться при расслоении ногтей
Для выявления или исключения заболеваний, провоцирующих расслоение ногтей, может понадобиться консультация врача-терапевта , эндокринолога , гастроэнтеролога , хирурга , дерматолога, миколога.
Диагностика и обследования при расслоении ногтей
Часто для обнаружения точной причины расслоения ногтей требуется целый комплекс лабораторно-инструментальных методов диагностики, из которых врач выбирает необходимые.
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Что такое вросший ноготь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Костромин Р. А., хирурга со стажем в 6 лет.
Над статьей доктора Костромин Р. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вросший ноготь, или онихокриптоз — это заболевание, при котором ногтевая пластинка врастает в боковой край околоногтевого валика. Ткани вокруг ногтя воспаляются, краснеют, появляется болезненный отек с гноем. Чаще всего онихокриптозом поражаются большие пальцы стоп. В начальной стадии проявляется болью при ходьбе, а в дальнейшем неприятные ощущения не проходят и в состоянии покоя. При отсутствии специализированного лечения заболевание часто рецидивирует. Периоды воспаления сменяются периодами ремиссии годами, а лекарственное лечение (противовоспалительная, антибактериальная терапия) дает кратковременный эффект.
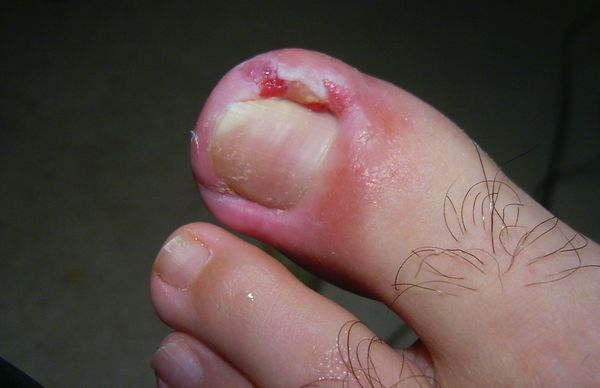
Основные причины возникновения заболевания:
- Неправильный уход за пальцами стоп:
- если углы ногтя выстригать слишком глубоко, это приведет к неправильному росту ногтевой пластины и врастанию в мягкие ткани околоногтевого валик;
- ношение тесной обуви с узким носком механически вдавливает кожный валик в ногтевую пластинку. Это провоцирует воспаление, которое в дальнейшем развивается в онихокриптоз. В молодом и трудоспособном возрасте тесная обувь — основная причина появления вросшего ногтя;
- длительное сдавливание пальцев стоп гипсовой лангетой, либо другой иммобилизующей или корригирующей повязкой также может привести к врастанию ногтя.
- Анатомические особенности строения стопы и пальцев[1]:
- врожденные и приобретенные костные деформации — плоскостопие, широкая стопа, вальгусная деформация первого пальца стопы;
- физиологически крупные, мясистые околоногтевые валики.
- Факторы, приводящие к вторичному развитию вросшего ногтя:
- грибковое поражение пальцев стоп (онихомикоз): ногтевая пластинка утолщается, деформируется и врастает в околоногтевой валик;
- травма стопы;
- сахарный диабет, подагра и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вросшего ногтя
Жалобы при обращении к врачу чаще всего одни и те же: боль в области большого пальца стопы, которая появилась либо без видимой причины, либо после травмы или ношения неудобной обуви. Для заболевания характерно усиление интенсивности боли, отёк и гиперемия околоногтевого валика, появление гноя и разрастание грануляций, называемых «дикое мясо» (в связи со схожестью по цвету с сырым мясом).
Клинически выделяют три стадии развития заболевания [3] :
- Умеренный, либо незначительный отёк и инфильтрация ногтевого валика без изменения ногтевой пластинки, выделения гноя и «дикого мяса». Боль чаще всего появляется при движении и ношении обуви.
- Выраженный отёк околоногтевого валика, его увеличение и деформация, «наплыв» тканей на ногтевую пластинку, появление гноя, уплотнение ногтевой пластинки, её тусклость;
- Резкий отёк и гиперемия околоногтевых валиков, выраженные гипергрануляции, «дикое мясо», гной. Ногтевая пластинка истончается, становится ломкой и подвижной.
Все стадии развития заболевания могут осложняться воспалительным процессом.
Патогенез вросшего ногтя
При разборе патогенеза (механизма появления и развития болезни) онихокриптоза важно учитывать особенности строения и роста ногтя [4] .
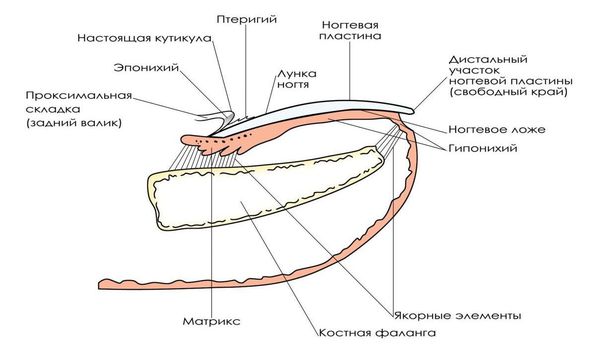
Рост ногтя происходит постоянно, в течение всей жизни человека. Скорость роста составляет около 0,1 мм в сутки, ноготь полностью обновляется через 100 дней.
Ногтевая пластинка образуется в герминативной зоне (матрикс) и в дальнейшем продвигается по ногтевому ложу. При удалении части ногтевой пластинки и сохранении матрикса ноготь вырастет вновь и вызывает те же проблемы, происходит рецидив заболевания.
Ногтевая пластина не растёт в ширину, и врастание ногтя возникает исключительно из-за воспаления околоногтевого валика. В процессе развития болезни мягкие ткани околоногтевого валика травмируются об острый край ногтевой пластины. Начинается воспалительный процесс с отёком мягких тканей, из-за которого они ещё больше вдавливаются в ноготь. В результате постоянной травматизации начинает разрастаться грануляционная ткань (довольно мягкая и пористая, воспринимаемая незнающим человеком как «лишняя кожа»). Постепенно отёк и воспаление нарастают, всё больше причиняя дискомфорт. Присоединяется грибковая и бактериальная среда, возникает изменение цвета пораженного околоногтевого валика, локальное повышение температуры и выделение гноя. Носить привычную обувь становится практически невозможно, попытки опереться на больной палец вызывают острую боль. Далее воспалительный процесс приобретает хроническое течение, грануляционная ткань уплотняется, ногтевая пластинка деформируется, и воспаление может распространиться на костную ткань [5] .
Классификация и стадии развития вросшего ногтя
Классификация Д.И. Муратова (1972) наиболее полно отражает причины и патогенез заболевания. Автор подразделяет течение заболевания на четыре степени тяжести [6] :
Первая степень: обычная форма ногтя, жалобы на боль в ногтевой фаланге пальца, умеренная отёчность и покраснение бокового валика на первом пальце стопы.
Вторая степень: форма ногтя выпуклая, его толщина колеблется в пределах 0,5-1 мм, виден врастающий край. Угол врастания ногтя варьирует от 15 до 30 градусов.
Третья степень: ноготь принимает башневидную форму, края глубоко врастают в окружающие ткани. Толщина ногтевой пластины составляет 2,5 мм, а угол врастающего края достигает 30-45 градусов.
Четвертая степень: форма ногтя приобретает вид рога или когтя, его толщина более 2,5 мм, угол искривления врастающего края более 45 градусов, наблюдаются клинические симптомы трофических изменений матрикса, тканей ногтевого ложа и ногтя.
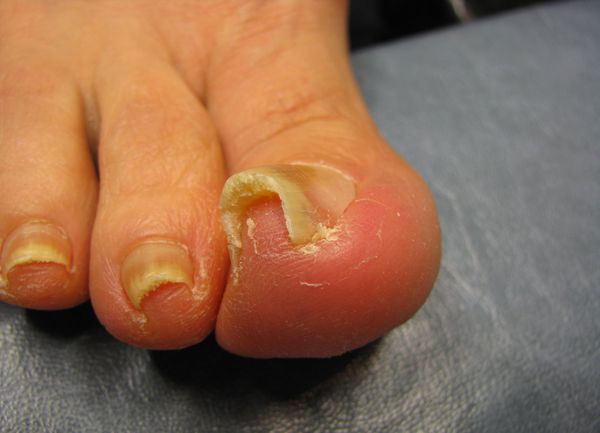
Осложнения вросшего ногтя
Осложнения при несвоевременном лечении вросшего ногтя связаны с развитием инфекционно-воспалительного процесса, который выражается в следующих патологических состояниях [7] :
- Абсцесс пальца стопы — формирование полости с гнойным содержимым, отёк и покраснение всей ногтевой фаланги. Требует хирургического вмешательства.
- Остеомиелит ногтевой фаланги пальца — инфекционный процесс переходит на кость, необходимо медикаментозное и оперативное лечение. При позднем обращении может потребоваться ампутация фаланги пальца.
- Гангрена пальца стопы — необратимое повреждение (некроз) мягких тканей стопы. Единственный способ лечения при таком состоянии — ампутация ногтевой фаланги или всего пальца.
- Лимфангиит или лимфаденит — распространение инфекции по лимфатической системе с поражением лимфатических сосудов или лимфатических узлов. Требует комплексного лечения с назначением противовоспалительной и антибактериальной терапии.
Сахарный диабет, облитерирующий атеросклероз сосудов нижних конечностей и иммунодефицит повышают вероятность развития осложнений. Также к факторам риска относят курение, ожирение, старческий возраст. Снижение местных защитных реакций приводит к более частому выявлению микозов. Кроме того, длительно существующий вросший ноготь может стать причиной формирования фибром и злокачественных новообразований.
Диагностика вросшего ногтя
Диагностика вросшего ногтя начинается с выявления характерных жалоб, причин развития заболевания и предрасполагающих факторов. При осмотре врач устанавливает наличие анатомических особенностей, стадию развития заболевания, наличие осложнений, проводит сравнительный осмотр другой конечности.
Характерный вид пальца, наличие предрасполагающих факторов и анатомических особенностей, признаки воспаления, гнойные выделения и грануляции позволяют без труда поставить диагноз и определить степень тяжести процесса [8] .
При подозрении на возможность осложнений, а также для уточнения причин развития заболевания врач использует дополнительные методы диагностики:
- Общий анализ крови — для исключения признаков общего воспалительного процесса.
- Рентгенологическое исследование стоп. Рентгенограмма предназначена для выявления распространения гнойного воспаления, перехода патологического процесса на кости фаланг, а также для уточнения анатомических особенностей стопы (степени отклонения первого пальца стопы, оценки степени плоскостопия).
- Посев гнойного отделяемого для изучения вида возбудителя. Это необходимо, чтобы определить чувствительность бактерий к антибиотикам при длительном рецидивирующем течении заболевания и неэффективности терапии.
Лечение вросшего ногтя
На начальном этапе развития заболевания назначается консервативное лечение с устранением предрасполагающих факторов заболевания. Рекомендуется уменьшение нагрузки на палец, ограничение ходьбы, ношение свободной обуви (по возможности ходьба без обуви), прикладывание холода к месту воспаления, гигиена стоп, исключение травматизации, компрессы с антисептическими растворами. Не рекомендуется применение мазей, таких как ихтиоловая мазь или мазь Вишневского. Если воспаление проходит, то больному рекомендуется соблюдать осторожность и при рецидиве воспаления снова обратиться к хирургу.
При неэффективности проводимой терапии, более поздней стадии заболевания или рецидивирующем течении показано хирургическое вмешательство.
В настоящее время известно более 150 способов хирургического и консервативного лечения вросшего ногтя [2] [9] . Однако желаемый результат (минимальный риск рецидива, высокий косметический эффект, высокая скорость восстановления) дают лишь некоторые из них.
Наиболее эффективные и часто применяющиеся хирургические операции:
- Краевая резекция ногтевой пластинки без резекции околоногтевого валика — включает в себя удаление 1-2 мм вросшего края ногтевой пластинки с разрушением ростковой зоны удалённого фрагмента для исключения рецидива. Операция выбора при незначительно и умеренно изменённом околоногтевом валике без выраженных грануляций и «дикого мяса».
- Краевая резекция ногтевой пластинки с резекцией околоногтевого валика (операция по Бартлетту, по Шмидену) — дополнена одним из вариантов резекции околоногтевого валика. Показана при выраженном изменении околоногтевого валика, обильных грануляциях и наличии «дикого мяса». В данном случае резецированный околоногтевой валик ушивается однорядными узловыми швами. Данный вид операции более травматичный, однако при проведении операции значительно снижается риск рецидива.
- Полное удаление ногтевой пластинки (операция Дюпюитрена) используют всё реже в связи с высоким риском рецидива, высокой интенсивностью боли после операции и низким косметическим эффектом. Операция выбора при сильном поражении ногтевой пластины, например, при онихомикозе.
- Радиоволновой и лазерный методы. В чистом виде применяются редко, однако могут дополнять краевую резекцию. После удаления вросшей части ногтя радиоволновым методом врач воздействует на фрагмент ростковой зоны с целью его разрушения и профилактике рецидива. Ту же процедуру хирург может сделать при помощи лазера.
Любая операция может производиться в условиях малой операционной, не требует длительной предоперационной подготовки и выполняется под местной анестезией. Раствор анестетика (новокаин, лидокаин) вводится в основание большого пальца. Полный анестезиологический эффект достигается через 7-10 минут после введения анестетика.
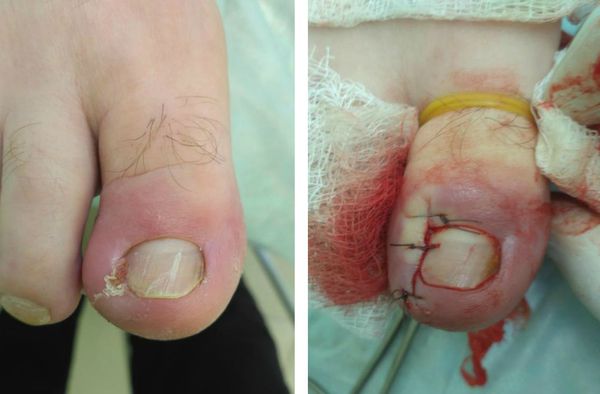
При правильном проведении анестезии операция по удалению вросшего ногтя абсолютно безболезненная и занимает от 10 минут, в зависимости от сложности и распространённости процесса. Перед анестезией врач обязан уточнить у пациента наличие аллергии на анестетик и другие лекарственные препараты. После операции накладывается тугая асептическая повязка с антисептиком. Перевязки в послеоперационном периоде достаточно проводить один раз в день под контролем врача. Швы снимаются на 7-14 сутки, в зависимости от объёма операции и способностей организма к восстановлению.
Вышеперечисленные методики требуют исключительно квалифицированного лечения. Если воздействие будет недостаточным, велика вероятность рецидива заболевания. В случае избыточного воздействия могут быть повреждены участки ростковой зоны, что вызовет стойкую деформацию ногтя на всю жизнь.
Существует большое количество научных работ, исследующих способы комбинированного лечения вросшего ногтя. Рассмотрены способы криодеструкции, динамической деструкции фенолом, озонотерапии, ультразвука, КВЧ-облучение и т. д., однако широкого распространения данные методики не получили [10] [11] [12] .
Отвечу на наиболее частые вопросы пациентов:
- После операции можно уйти домой на своих ногах, можно водить машину и вести привычный образ жизни.
- Эффект анестезии сохраняется до 2 часов, после чего появляется боль в области послеоперационной раны. Для послеоперационного периода заранее расписывается обезболивающая терапия с учётом аллергии и сопутствующих заболеваний пациента.
- После операции повязка может незначительно пропитаться кровью, но при сохранении признаков кровотечения необходимо в неотложном порядке обратиться к лечащему доктору.
Прогноз. Профилактика
При своевременном обращении к врачу, правильном проведении операции и соблюдении необходимых рекомендаций риск рецидива остается достаточно низким.
Хирургическое лечение — самый эффективный способ лечения данного заболевания. Консервативные методы способны устранить проблему лишь на самых начальных стадиях [2] и используются с операцией в комплексе.
Операция по удалению вросшего ногтя обычно не требует особой подготовки и может проводиться в условиях частных медицинских центров. При правильном выборе анестезии она абсолютно безболезненная, занимает от 10 минут и имеет низкий процент рецидива. Операция устраняет заболевание, улучшает косметический эффект и повышает качество жизни пациента, не ограничивая его повседневную активность.
Для профилактики вросшего ногтя необходимо устранить причины его возникновения:
- носить удобную обувь;
- соблюдать гигиену в уходе за ногтями;
- правильно подрезать ногти: по прямой линии, проходящей не ниже верхушки пальца;
- края ногтя подпиливать пилочкой по углам, чтобы они были гладкими и не травмировали кожу.
Помимо этого, рекомендуется корректировать сопутствующие заболевания: нормализовать сахар в крови при сахарном диабете, контролировать массу тела при ожирении, вылечить онихомикоз (грибок стопы), носить ортопедическую обувь при плоскостопии и силиконовые вкладыши при вальгусной деформации пальцев стопы.
Читайте также:

