При васкулите могут быть синяки
Обновлено: 19.04.2024
Рассмотрены первичные и вторичные системные васкулиты у детей, клинические проявления, частота встречаемости, подходы к лечению. Приведен клинический пример.
Primary and secondary systemic vasculitis in children were considered, as well as clinical manifestations, frequency and approaches to treatment. A clinical case was given.
Ангиит или васкулит у детей — первичное или вторичное воспаление стенок кровеносных сосудов.
Первичные системные васкулиты — группа заболеваний, характеризующихся поражением стенки сосудов различного калибра (от микроциркуляторного русла до аорты и ее ветвей) по типу очагового воспаления и некроза с последующим вовлечением в патологический процесс органов и тканей в зоне сосудистого повреждения.
Вторичные васкулиты развиваются при инфекционных, аутоиммунных, ревматических, онкогематологических и других заболеваниях [1, 2].
Этиология большинства первичных васкулитов неизвестна. Полагают, что их возникновению у ребенка могут способствовать частые острые инфекционные болезни, очаги хронической инфекции, лекарственная аллергия, наследственная предрасположенность к сосудистым или ревматическим заболеваниям. Бактериальные или вирусные инфекции (стрептококковая, герпесвирусная, парвовирусная, гепатит В или С), с одной стороны, аллергия или отягощенный аллергологический анамнез. с другой стороны, по мнению специалистов, служат двумя равновеликими факторами, формирующими фон для гиперсенсибилизации организма или выступающими как триггерные, провоцирующие факторы.
В настоящее время установлено, что вирусная инфекция Эпштейна–Барр (ЭБВ) и инфекция герпеса человека 6-го типа ассоциированы с целым рядом аутоиммунных заболеваний (классические ревматические болезни, васкулиты, неспецифический язвенный колит и др.). Известно, что вирус герпеса человека 6-го типа у детей при первичном инфицировании и при его реактивации вызывает инфекционную эритему с симптомами васкулита, который наблюдается в 3 раза чаще, чем при ЭБВ и цитомегаловирусной инфекции (ЦМВ) [3–5].
Эти вирусы могут вызывать хронические манифестные и стертые формы заболевания, протекающие по типу хронического мононуклеоза. При этом развитие аутоиммунного заболевания может манифестировать через большой промежуток времени после инфицирования.
Герпетическая инфекция гистологически манифестирует отложением фибрина в микрососудах, при этом меняется поверхностная конформация эндотелия; на инфицированном эндотелии в 2–3 раза повышается уровень выработки тромбина, уменьшается тканевая экспрессия тромбомодулина и активация белка С (G. M. Vercelotti, 1990).
Изменения в области поврежденного участка сосуда разнообразны — от ишемии до кровоизлияния, некроза, инфаркта. Степень сосудистых расстройств зависит от калибра пораженных артерий и состояния коллатерального кровообращения [2].
Большое значение в развитии васкулитов имеют формирование, циркуляция и осаждение на стенках сосудов иммунных комплексов, антинейтрофильных цитоплазматических антител, иммунное пролиферативно-деструктивное воспаление стенки артерий различного калибра, повреждение эндотелия сосудов, повышение сосудистой проницаемости, гиперкоагуляция с нарушением кровотока, ишемия в зоне повреждения сосудов.
В начальный период васкулитов наблюдают общие проявления неспецифического воспалительного синдрома: субфебрильная или фебрильная лихорадка, артралгии, похудание, симптомы периферических и висцеральных сосудистых расстройств, умеренная анемия, лейкоцитоз в периферической крови, увеличение СОЭ, признаки гиперкоагуляции, диспротеинемия, повышение уровня С-реактивного белка, IgA, циркулирующих иммунных комплексов и криоглобулинов [2].
Своеобразие клинических проявлений обусловлено локализацией васкулита, калибром пораженных сосудов, распространенностью патологического процесса, особенностями морфологических изменений (преобладание деструктивных или пролиферативных процессов), степенью расстройств гемодинамики и ишемии органов и тканей.
Доказан сосудистый генез массивных кровоизлияний и некрозов при герпесвирусных энцефалитах. Ярким свидетельством морфологических изменений сосудов, которые удается прижизненно визуализировать при этих инфекциях, являются данные зарубежных и отечественных исследователей, указывающие на развитие коронарита после острой и чаще на фоне хронически текущей ЭБВ-инфекции, а также системного васкулита (синдрома Кавасаки). Коронарные повреждения обнаружены у 55% детей, перенесших ЭБВ-инфекционный мононуклеоз c длительностью лихорадки свыше 5 дней.
Известно, что при герпесвирусной инфекции имеет важное значение способность вирусов к цитопатическому эффекту, проявляющих тропизм к кровеносным сосудам. Поражение сосудов при ЭБВ регистрируется в 7–30%, а при ЦМВ — у 8% [4, 6–8].
Вирус герпеса человека 6-го типа у детей при первичном инфицировании и при его реактивации вызывает инфекционную эритему с симптомами васкулита, который наблюдается в 3 раза чаще, чем при ЭБВ- и ЦМВ-инфекции.
В течение нескольких лет авторами изучалась частота встречаемости и клинических проявлений синдрома васкулита у детей при различных вариантах течения герпесвирусных инфекций. Исследования проводились у 202 больных в возрасте от одного года до 14 лет, из них — 160 детей с инфекционным мононуклеозом (ИМ) и 42 — с синдромом васкулита без признаков инфаркта миокарда, находившихся в соматических и инфекционных отделениях Морозовской городской детской клинической больницы г. Москвы.
Кроме того, при УЗДГ-исследовании оценивалось состояние комплекса интима-медиа и состояния сосудов головы и шейной области у 20 детей в возрасте от 6 мес до 14 лет с активно персистирующими герпесвирусными инфекциями (ЭБВ, ЦМВ и ВГЧ 6-го типа без признаков ИМ) в условиях многопрофильной клиники Vessel Clinic.
В клинико-лабораторном мониторинге наблюдения за больными проводились исследования:
- общих анализов периферической крови, мочи, биохимии крови, коагулограммы;
- бактериологические исследования микробиоценоза ротоглотки, кишечника, паразитарных инфекций, гельминтов;
- серологические исследования осуществлялись методами: реакция иммунофлуоресценции (РИФ) на респираторные вирусы и РИФ с моноклональными антителами к белкам ЦМВ pp 65, рр 72;
- непрямая реакция иммунофлуоресценции (НРИФ) на антигены герпесвирусов в клетках крови и иммуноферментный анализ (ИФА) на герпесвирусы 1-го, 2-го, 4-го, 5-го и 6-го типов; микоплазмы, хламидии, парвовирус 19-го типа и др.;
- полимеразная цепная реакция (ПЦР) на ДНК ЭБВ, ЦМВ, ВПГ 1-го типа, ВПГ 2-го типа; ВГЧ 6-го типа в крови, слюне и моче.
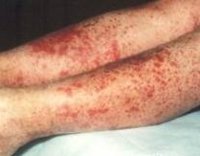
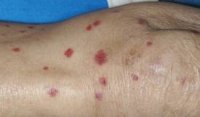
Проявления васкулита имели место при всех этиологических вариантах ИМ в виде пятнисто-папулезной или пятнисто-папулезной с геморрагическим компонентом сыпи, которая чаще расценивалась как токсико-аллергическая у больных, получавших антибиотики аминопенициллинового ряда и реже у не получавших подобных препаратов (рис. 1, 2).
Проявления васкулита в виде геморрагической сыпи, по типу кожной пурпуры, с признаками тромбоваскулита отмечались у большинства больных, страдающих герпесвирусной активно персистирующей инфекцией без признаков инфекционного мононуклеоза, при этом сыпь не имела характерной для геморрагического васкулита (по типу Шенлейна–Геноха) локализации, элементы которой появлялись на различных участках кожи: в области груди, живота, спины, подмышечной впадины, голенях, которые распространялись на фоне лихорадки, а затем стихали. В местах сыпи у некоторых больных появлялась пигментация.
При дуплексном сканировании сосудов головы и шеи при активно персистирующих герпесвирусных инфекциях выявлялись ЭХО-признаки затруднения венозного оттока или ангиоспазма артерий Виллизиева круга, при явном уплотнении комплекса интима-медиа (КИМ) сосудов, что косвенно указывало на эндотелиальную дисфункцию, развившуюся, вероятнее всего, в результате длительного цитопатического воздействия на сосудистый эндотелий непосредственно активно персистирующих герпесвирусов.
.jpg)
В качестве клинического примера представлена история болезни ребенка Елизаветы С., 2 г. 11 мес (28.10.2010 г. рождения).
Состояние при поступлении тяжелое. Температура тела — 37,2? С. Кожные покровы бледные, на коже нижних конечностей пятнисто-папулезная сыпь с геморрагическим пропитыванием, элементы разных размеров, склонные к слиянию на стопах, несколько элементов на верхних конечностях, в области локтей.
Ангионевротические отеки левой стопы, правой кисти, движения в правом голеностопном суставе затруднены.
Зев гиперемирован, миндалины — налетов нет. Передне- и заднешейные, подчелюстные лимфоузлы до 2 см, безболезненные, не спаянные с окружающими тканями.
По остальным органам без видимой патологии.
УЗИ органов брюшной полости, почек, селезенки от 24.10.2013: ЭХО-признаки умеренной гепатомегалии, мезаденита.
По другим органам без выраженных структурных изменений и патологических включений.
Осмотр ЛОР-врача от 24.10.2013 — диагноз: левосторонний острый средний катаральный отит.
Результаты анализов крови представлены в таблицах 1–3.
За время пребывания в отделении отмечалось три волны высыпаний с крупными геморрагическими сливными элементами в бедренных и подколенных областях обеих конечностей и ангионевротическими отеками (рис. 3).
Клинический диагноз: геморрагический васкулит, смешанная форма (кожно-суставной синдром), протекающий на фоне реактивации смешанной персистирующей герпесвирусной инфекции ЭБВ, ВГЧ 6-го типа и бактериальной инфекции.
.jpg)
Рекомендовано включить в лечение глюкокортикоиды и Виферон по 1 млн в суппозиториях.
- Режим боксовый.
- Стол 15.
- Цефтриаксон 550 мл 2 раза в день в/в капельно 25.10.2013–30.10.2013 г.
- Супрастин 0,3 2 раза в день на физрастворе в/в.
- Бифидумбактерин 5 доз 3 раза в день в рот.
- Преднизолон 25 мг в/в в 10:00 с 25.10.2013–28.10.2013 г.
- Преднизолон 3 раза в день, в рот после завтрака — 10 мг, после обеда — 7,5 мг, после ужина — 5 мг с 31.10.2013 г.
- Гепарин 0,3 подкожно 6:00, 14:00, 22:00 с 25.10.2013–11.2013 г.
- Курантил 25 мг в таблетках 3 раза в день в рот с 25.10.2013–11.2013 г.
- Орошение зева Мирамистином 3 раза в день.
- Туалет носа физраствором 3 раза в день.
- Нафтизин 0,05% 1 капля 3 раза в день в нос.
- Отипакс 3 капли 3 раза в день в левое ухо.
- Мукалтин 1 таблетка 3 раза в день в рот.
- Свечи Виферон 500 000 1 раз в день ректально.
- Лосек 5 мг 2 раза в день, в рот за 30 мин до еды, на ночь с 31.10.2013–11.2013 г.
- Инфузионная терапия.
Состояние ребенка при выписке удовлетворительное. Не лихорадит. Катаральные явления купированы. Кожа чистая. Зев рыхлый. В легких дыхание пуэрильное, хрипов нет. Тоны сердца умеренной громкости, ритмичные. Живот мягкий, безболезненный. Стул и диурез в норме. Менингеальных знаков нет. Ребенок выписан домой с улучшением под наблюдение участкового педиатра.
Таким образом, в практической деятельности врача педиатра инфекциониста, семейного врача необходимо определять маркеры активной репликации герпетических вирусов 4-го, 5-го и 6-го типов не только у больных с типичными клиническими проявлениями инфекционного мононуклеоза, у длительно лихорадящих, часто болеющих; у детей с лимфаденопатиями, но и с синдромом васкулита с целью уточнения триггерных факторов его развития, а также предупреждения часто неоправданного и длительного назначения антибиотиков при ИМ и обоснования адекватной противовирусной терапии.
Лечение назначают с учетом нозологического диагноза, фазы болезни и ее клинических особенностей.
Выбор методов лечения васкулита предполагает воздействие на возможную причину и основные механизмы развития болезни. Воздействие на триггерный инфекционный агент, подавление иммунного воспаления путем назначения препаратов противовоспалительного и иммунодепрессивного действия: глюкокортикоидов (преднизолон, метилпреднизолон), цитостатиков (циклофосфамид, метотрексат).
Удаление антигенов и циркулирующих иммунных комплексов с использованием внутривенного введения антител, плазмафереза синхронно с пульс-терапией глюкокортикоидами и/или цитостатиками. Коррекция гемостаза: назначение антикоагулянтов, антиагрегантов. Симптоматическая терапия.
Эффект лечения оценивают по динамике клинических синдромов и лабораторных показателей. Лечение в острую фазу заболевания проводят в стационаре, затем продолжают амбулаторно при обязательном диспансерном наблюдении и контроле.
Литература
- Лыскина Г. А. Системные васкулиты. В кн.: Детская ревматология. Руководство для врачей / Под ред. А. А. Баранова, Л. К. Баженовой. М.: Медицина, 2002. С. 221–270.
- Vanhoutte P. M., Mombouli J. V. Vascular endothelium: vasoactive mediators // Prog. Cardiovasc. Dis. 1996. V. 39. Р. 229–238.
- Yamashita S., Murakami C., Izumi Y. Severe chronic active Epstein- Barr virus infection accompanied by virus-associated hemophagocytic syndrome, cerebellar ataxia and encephalitis // Psychiatry Clin. Neurosci. 1998. Aug; 52 (4): 449–452.
- Kragsbjerg P. Chronic active mononucleosis // Scand. J. Infect. Dis. 1997. 29 (5): 517–518.
- Okano M. Epstein-Barr virus infecion and its role in the expanding spectrum of human diseases // Acta Paediatr. 1998. Jan; 87 (1): 11–18.
- Толстикова Т. В., Брегель Л. В., Киклевич В. Т., Субботин В. М. Коронариты у детей // Сиб. мед. журн. 2009. № 2. С. 67–69.
- Nakagawa A., Ito M., Iwaki T. et al. Chronic active Epstein-Barr virus infection with giant coronary aneurysms // Am. J. Clin. Pathol. 1996. Vol. 105. N6. P. 733–736.
- Егорова О. Н., Балабанова Р. М., Чувиров Г. Н. Значение антител к герпетическим вирусам, определяемых у больных с ревматическими заболеваниями // Терапевтический архив. 1998. № 70 (5). С. 41–45.
Ф. С. Харламова* , 1 , доктор медицинских наук, профессор
Н. Ю. Егорова*, кандидат медицинских наук
О. В. Шамшева*, доктор медицинских наук, профессор
Н. Л. Вальтц**
А. В. Денисова***
* ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
** ГБУЗ Морозовская ДГКБ ДЗМ, Москва
*** Многопрофильная клиника Vessel Clinic, Москва
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
Общие сведения
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название "аллергическая пурпура". Болезнь Шенлейн-Геноха встречается в основном в детском возрасте - от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.

Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
- Тяжелой степени. Имеет место тяжелое состояние больного, сливные обильные высыпания с некротическими участками, ангионевротические отеки, нефротический синдром, наблюдается макрогематурия и желудочно-кишечные кровотечения, возможно развитие острой почечной недостаточности.
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности - от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей - консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания – их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
Васкулиты у детей — это группа заболеваний, объединенных общим патофизиологическим механизмом: асептическим воспалением и некрозом эндотелия сосудов с вторичной ишемией органов и тканей. Симптомы васкулитов неспецифичны: повышение температуры тела, общее недомогание, кожный синдром, изменения со стороны сердца, почек, ЖКТ, нервной системы. Клиника зависит от типа пораженных сосудов, характера воспаления, вовлеченных анатомических областей. Диагностика основана на данных иммунологических, рентгеновских обследований, биопсии. Цитостатическая, гормональная терапия направлены на подавление иммунного воспаления.
МКБ-10

Общие сведения
Васкулиты у детей относят к редким заболеваниям, но в последние десятилетия наметилась тенденция к росту заболеваемости. Средняя встречаемость в популяции ‒ 0,4-14 случаев на 100 000 лиц в год. Летальность составляет 0,5-3%. Номенклатура системных васкулитов включает десятки патологий. В педиатрии нозологии располагаются в порядке убывания следующим образом: геморрагический васкулит Шенляйн-Геноха, узелковый полиартериит (УП), болезнь Кавасаки. Реже встречаются гранулематоз Вегенера (ГВ) и неспецифический аортоартериит (болезнь Такаясу).

Причины
Этиология многих форм васкулитов у детей на сегодня полностью не изучена. Ученые предполагают, что для ряда нозологий значение имеют инфекционные агенты: ВИЧ, вирусы гепатита В и С, Эпштейна-Барра, ЦМВ, микобактерия туберкулеза, золотистый стафилококк. Основную роль в развитии васкулита Шенляйн-Геноха играют аутоиммунные механизмы. Антигенами служат аллергены, бактериальная, вирусная флора, компоненты лекарственных препаратов.
Причины развития гранулематоза Вегенера, узелкового полиартериита, болезни Кавасаки неизвестны. В последнее время активно изучаются врожденные аномалии иммунной системы, генетический фактор. Например, для болезни Кавасаки отмечается связь с повреждением генов HLABw22, HLA-Bw51. Считается, что триггерами васкулитов у детей могут быть:
- вакцинация
- избыточная инсоляция
- переохлаждения
- иммуносупрессия
- инфекционные заболевания.
Патогенез
Основа патогенеза васкулита у детей ‒ это повреждение стенки сосудов с развитием воспалительного процесса, за которым следует разрушение сосуда или окклюзия просвета, ишемия соответствующего участка. Иммунный механизм развития воспаления имеет несколько ключевых этапов. Под действием триггерного фактора в кровеносном русле формируются циркулирующие иммунные комплексы (ЦИК), состоящие из компонентов «антиген-антитело».
Когда ЦИК фиксируются на сосудистой стенке, к очагу устремляются нейтрофилы. Поглощая ЦИК, нейтрофилы выделяют большое количество лизосомальных ферментов, которые разрушают эндотелий. С одной стороны, повышается проницаемость сосудистой стенки, с другой ‒ происходит обтурация просвета лейкоцитарными клетками. Клиника зависит от степени выраженности воспалительной реакции, области и тяжести нарушения кровотока.
Классификация
Сегодня используется классификацией васкулитов, утвержденная на 2-й международной конференции в Чапел-Хилл (2012 г.). За базис номенклатуры приняты этиопатогенетические механизмы, тип поврежденных сосудов, клинические особенности. Различают васкулиты:
- С повреждением крупных сосудов: гигантоклеточный артериит, болезнь Такаясу.
- С повреждением сосудов среднего калибра: болезнь Кавасаки, узелковый полиартериит.
- С повреждением мелких сосудов: геморрагический васкулит, гранулематоз Вегенера, болезнь Черджа-Стросса.
- С вовлечением сосудов разного калибра: болезнь Бехчета, синдром Когана.
- С изолированным поражением одного органа: изолированный аортит, кожный лейкоцитокластический васкулит, первичный васкулит ЦНС.
- На фоне системных патологий: васкулиты при саркоидозе, ревматизме, волчанке.
- С установленной этиологией: васкулит лекарственно-индуцированный, ассоциированный с гепатитом В, онкологическими новообразованиями.
Симптомы васкулитов у детей
Болезнь Шенляйн-Геноха
В основе геморрагического васкулита лежит процесс микротромбирования капилляров с асептическим некрозом, нарушением микроциркуляции. Различают несколько форм патологии:
- При кожной форме на разгибательных поверхностях рук, области суставов появляется папулезно-геморрагическая сыпь.
- Суставная форма характеризуется клиникой артрита: отечностью, болезненностью в крупных суставах.
- При абдоминальной форме васкулита у ребенка возникают боли по ходу кишечника, колики, кровавая рвота.
- У детей первых лет жизни возможна молниеносная пурпура: внезапно появившиеся обширные геморрагии сливаются, осложняясь некрозом.
Узелковый полиартериит
При заболевании поражаются мелкие и средние артерии органов ЖКТ, почек, ЦНС, сердца. Дебют васкулита у детей острый: лихорадка, мышечные, суставные и абдоминальные боли, мелко- или крупнопапулезная сыпь. Патогномоничный признак — сетчатое ливедо — окрашивание рук и ног по типу мраморности. В подкожно-жировой клетчатке появляются типичные «узелки» – аневризмы мелких сосудов.
В 80% случаев поражаются почки: появляется кровь в моче, болезненность поясничной области. Изменения в ЦНС проявляются невритами, расстройствами психики. Со стороны сердечно-сосудистой системы отмечаются стенокардитические боли, явления застойной недостаточности кровообращения.
Болезнь Кавасаки
Характеризуется воспалением эндотелия крупных, средних и мелких артерий, в том числе коронарных. Начало острое: высокая лихорадка, резистентная к терапии, продолжительностью до 7-14 суток. Вместе с лихорадкой появляются симптомы конъюнктивита, фарингита, стоматита, увеличиваются шейные лимфоузлы.
Возникают и прогрессируют кожные изменения: диффузная сыпь в виде эритемы, мелкоточечных элементов, иногда – пустул, отеки стоп, ладоней. Через 1–4 недели от начала васкулита формируются аневризмы в системе коронарных сосудов, коронарит, который проявляется выраженной бледностью, ослаблением пульса.
Гранулематоз Вегенера
Васкулит протекает с вовлечением сосудов верхних дыхательных путей, почек, орбиты глаз. У детей, больных локализованной формой, отмечается упорный насморк, носовые кровотечения, болезненность области носовых пазух. Прогрессирование васкулита приводит к некрозу и деструкции носовой перегородки, твердого неба. При гранулематозе орбит появляется экзофтальм, воспаление конъюнктивы, язвенное поражение роговицы глаза.
У пациентов с генерализованной формой наряду с очаговыми процессами имеются признаки системного воспаления сосудов: миалгии, артралгии, язвенно-некротические элементы на коже, нефрит, почечная недостаточность.
Болезнь Такаясу
Неспецифический аортоартериит поражает крупные сосудистые стволы – аорту, легочную артерию. В результате наступает сосудистая облитерация и ишемия разных систем и органов. У детей развивается синдром периферической недостаточности кровотока: боль, слабость и онемение пальцев, отсутствие пульсации на конечностях.
При вовлечении сонных артерий, дуги аорты ребенка беспокоят головные боли, синкопальные состояния, расстройства зрения. При воспалении брюшной части аорты на первый план выходят боли в животе, рвота с диареей.
Осложнения
При несвоевременном выявлении и лечении вакулита у детей возможно формирование необратимых процессов. Нарушение микроциркуляции ограниченных участков кожи влечет за собой некротические осложнения вплоть до гангрены рук, ног. Длительная ишемия сердца и почек опасна инфарктами данных органов. Как результат окклюзии почечных артерий развивается реноваскулярная артериальная гипертензия. Нарушение кровотока в кишечнике грозит кишечными кровотечениями, инфарктом отдельных участков, динамической непроходимостью.
Диагностика
Специфических диагностических тестов для большинства васкулитов у детей не существует. Сбор анамнеза жизни и заболевания играет большую роль для постановки правильного диагноза. Полисимптомная картина требует дифференциации со злокачественными процессами, системными заболеваниями соединительной ткани, инфекциями.
Общими жалобами при системных васкулитах являются лихорадка, артралгии, миалгии, кожные проявления разных характеристик. Первичной диагностикой занимается педиатр и детский ревматолог. Объем обследования зависит от предполагаемого диагноза. Алгоритм диагностики:
- Физикальный осмотр. Визуально определяют наличие и характер сыпи, отечность и болезненность суставов. При осмотре слизистых выявляют конъюнктивит, глоссит, стоматит. Пальпация живота болезненна при абдоминальном синдроме. О вовлечении коронарной системы говорит ослабление периферической пульсации, глухость сердечных тонов, кардиальный систолический шум.
- Лабораторное обследование. В общеклиническом анализе крови при васкулите определяется анемия, лейкоцитоз, тромбоцитоз. Типичны эозинофилия, ускоренная СОЭ. В ОАМ отмечается эритроцитурия, протеинурия. Из биохимических показателей характерно повышение креатинина, мочевины, СРБ, снижение альбуминов.
- Иммунологические исследования. При некоторых формах васкулита у детей в крови определяются положительные антинейтрофильные цитоплазматические антитела (АНЦА). Также проводится ИФА для верификации инфекций: Эпштейн-Барра, ЦМВ, вирусных гепатитов, ВИЧ.
- Рентгеновские методы. Для узелкового полиартериита характерны ангиографические изменения — аневризмы висцеральных артерий. Детям с болезнью Кавасаки проводят коронарографию, сцинтиграфию миокарда, КТ грудной клетки (типичны множественные аневризмы коронарных артерий, участки инфаркта). Рентгенография легких при гранулематозе указывает на инфильтрацию или фиброз легочной ткани. Аортография при болезни Такаясу визуализирует сужение диаметра аорты и ветвей.
- Биопсия. По показаниям осуществляется биопсия вен и артерий. Инфильтрация гранулоцитами подтверждает болезнь Вегенера, нейтрофилами и мононуклеарами — узелковый полиартериит.
Лечение васкулита у детей
Консервативная терапия
Постельный или полупостельный режим назначается до исчезновения болевого синдрома, регресса геморрагических высыпаний. При болях в брюшной полости, диарее рекомендован стол №1, №5 по Певзнеру, при поражении почек — стол №7. Фармакотерапия разных видов васкулитов у детей включает:
- Глюкокортикостероиды. Преднизолон и производные используются при многих формах заболевания: узелковом полиартериите, болезни Такаясу и Кавасаки, тяжелом течении ГВ.
- Дезагреганты и антикоагулянты. Препараты на основе гепарина, пентоксифиллина, дипиридамола применяются для профилактики тромбозов, улучшения микроциркуляции при геморрагическом васкулите, УП, болезни Кавасаки.
- Цитостатики. Химиотерапия проводится при гранулематозе, болезни Такаясу. Цитостатики эффективны в сочетании с системной стероидной терапией.
- Иммуноглобулины. Внутривенное введение показано пациентам с аортоартериитом, в острой стадии болезни Вегенера.
- Симптоматические средства. При лихорадке, выраженном болевом синдроме назначается ибупрофен, парацетамол. Ингибиторы АПФ (индалаприл, каптоприл) показаны при артериальной гипертензии.
Хирургическое лечение
Оперативное вмешательство показано пациентам с осложнениями васкулита, которые не подлежат консервативной терапии. При критических стенозах артерий выполняется сосудистая пластика. Аневризмы, угрожающие жизни, также подлежат оперативной коррекции: иссечению с протезированием сосуда. Пациенты с декомпенсированной почечной недостаточностью при васкулите нуждаются в гемодиализе, трансплантации донорской почки.
Прогноз и профилактика
При своевременно оказанной помощи при большинстве васкулитов прогноз для жизни детей благоприятный. Более половины пациентов полностью выздоравливают. У остальных при грамотном подходе удается достичь длительной многолетней ремиссии. Ухудшают прогноз развитие ХПН, СН, гломерулонефрита.
Специфической профилактики васкулитов у детей нет. Неспецифические методы — санация очагов хронической инфекции, предупреждение инфекционных заболеваний. Дети после перенесенного васкулита находятся на диспансерном учете у педиатра, раз в квартал требуют врачебного осмотра и контроля общеклинических анализов.
2. Системные васкулиты: новое в классификации, диагностике и лечении/ Шостак Н.А., Клименко А.А.//Клиницист ‒ 2005 ‒ №2.
Аллергический васкулит — это асептическое воспаление сосудистой стенки, обусловленное аллергической реакцией на воздействие различных инфекционно-токсических факторов. Выраженный полиморфизм высыпаний и вариантов течения аллергического васкулита привел к тому, что многие его формы выделены как отдельные заболевания, среди которых существует глобальное разделение на поверхностные и глубокие аллергические васкулиты. Диагностика аллергического васкулита требует комплексного подхода с учетом анамнеза, особенностей клинической картины, лабораторных и инструментальных данных, результатов гистологии. Лечение аллергического васкулита проводится антигистаминными, десенсибилизирующими и сосудистыми средствами, препаратами кальция, антибиотиками, глюкокортикоидами и пр.
МКБ-10
Общие сведения
Аллергический васкулит - иммунный васкулит мелких сосудов, ангиит кожи. В отличие от системных васкулитов, аллергический васкулит протекает с преимущественным поражением сосудов, расположенных в коже и подкожной клетчатке, зачастую без вовлечения в процесс сосудов внутренних органов. Точных данных о заболеваемости аллергическим васкулитом нет. Он может развиться у людей любого пола и в любом возрасте. Зависимость частоты случаев аллергического васкулита от возраста или пола пациентов наблюдается у отдельных клинических форм заболевания. Например, геморрагическим васкулитом чаще болеют дети до 14 лет, а дерматоз Шамберга встречается в основном у мужчин.

Причины
Аллергический васкулит относится к заболеваниям с мультифакторной этиологией. Наиболее часто к его развитию приводит сенсибилизация организма различными инфекционными агентами (стафилококками, стрептококками, патогенными грибами, вирусами), развивающаяся на фоне хронических инфекционных очагов ЛОР-органов (тонзиллита, отита, гайморита), мочеполовой сферы (аднексита, хронического пиелонефрита, цистита), частых ОРВИ, гриппа, герпетических инфекций, вирусного гепатита В, С, А. У многих пациентов с аллергическим васкулитом определяются высокие титры анти-атоксина стафилококка и антистрептолизина-0, повышение антистафилококковых гемагглютининов.
К следующей группе факторов, провоцирующих развитие аллергического васкулита, относятся медикаментозные препараты (сульфаниламиды, антибиотики, оральные контрацептивы, анальгетики, барбитураты и др.) и химические вещества (нефтепродукты, инсектициды). Причиной аллергического васкулита могут стать бытовые и растительные аллергены, длительные интоксикации, радиация. Благоприятным фоном для развития аллергического васкулита могут служить происходящие в организме обменные отклонения (сахарный диабет, подагра, ожирение, атеросклероз), сосудистые нарушения (гипертоническая болезнь, варикоз, сердечная недостаточность) и заболевания соматических органов, в первую очередь печени: билиарный цирроз печени, хронический гепатит, алкогольная болезнь печени.
Патогенез
В развитии васкулита выделяют два периода - ранний и поздний. В первом периоде инфекционно-токсические факторы вызывают образование ЦИК и их отложение в сосудистой стенке, активацию комплемента и тучных клеток с высвобождением воспалительных медиаторов. Это приводит к повреждению стенок с развитием асептического воспаления и повышенной проницаемости сосуда. Во втором (позднем) периоде отмечается активация Т-лимфоцитов с выделением цитокинов, что еще более усугубляет повреждающий эффект. Так появляется геморрагическая сыпь - патогномоничный признак аллергического васкулита. Многие исследователи этой проблемы указываю на взаимосвязь тяжести аллергического васкулита с количеством циркулирующих в крови иммунных комплексов.
Классификация
Клиническая классификация аллергического васкулита, которую использует современная ревматология, основана на калибре поражаемых сосудов. Согласно с ней выделяют:
- Поверхностный аллергический васкулит — характеризуется поражением капилляров, мелких венул и артерий кожи. К этой группе относятся гемосидерозы, геморрагический васкулит, узелковый некротический васкулит, аллергический артериолит Рутера, оспенновидный острый лихеноидный парапсориаз и геморрагический лейкокластический микробид.
- Глубокий аллергический васкулит — сопровождается поражением артерий и вен среднего и крупного калибра, проходящих в подкожной жировой клетчатке и на ее границе с дермой. Клинически проявляется различными формами острой и хронической узловатой эритемы.
Симптомы аллергического васкулита
Гемосидерозы
В группу гемосидерозов входят клинические разновидности аллергического васкулита, обусловленные поражением эндотелия прекапилляров и капилляров с отложением гемосидерина — железосодержащего пигмента, образующего после распада гемоглобина. Эти варианты аллергического васкулита характеризуются появлением на коже петехиальных высыпаний, мелких желто-коричневых пятен и сосудистых звездочек. Сыпь в большинстве случаев располагается в дистальных отделах конечностей, чаще — на ногах. Высыпания могут сопровождаться зудом различной интенсивности. Общее состояние пациентов, как правило, не нарушается. В некоторых случаях возможно образование трофической язвы.
К гемосидерозам относят следующие варианты аллергического васкулита:
- болезнь Майокки (кольцевидную телеангиэктатическую пурпуру),
- экзематоидную пурпуру (Дукаса-Капетана-киса),
- болезнь Шамберга,
- зудящую пурпуру (Левенталя),
- пурпурозный пигментный лихеноидный дерматит (синдром Гужеро-Блюма),
- дугообразную телеангиэктатическую пурпуру (Турена),
- белую атрофию кожи (Милиана),
- пурпурозный пигментный ангиодермит (синдром Фавра-Шэ),
- ортостатическую пурпуру и сетчатый старческий гемосидероз.
В диагностике гемосидерозов необходим дифференциальный диагноз с атопическим дерматитом, токсикодермией, экземой, красным плоским лишаем.
Геморрагический васкулит (болезнь Шенлейна-Геноха)
Этот вид аллергического васкулита проявляется поражением эндотелия не только сосудов кожи, но и внутренних органов. При этом асептическое воспаление сосудистой стенки сопровождается образованием микротромбов. Выделяют следующие формы геморрагического аллергического васкулита:
- кожно-суставную с высыпаниями в виде геморрагических и эритематозных пятен и поражением крупных суставов по типу артрита;
- абдоминальную с резкой болью в животе и кишечными кровотечениями; почечную, протекающую с симптомами острого или хронического гломерулонефрита;
- молниеносную некротическую, часто оканчивающуюся летальным исходом из-за множественного поражения внутренних органов с развитием миокардита, плеврита, полиартрита,
- желудочно-кишечных и носовых кровотечений, гломерулонефрита; смешанную.
Дифференциальный диагноз аллергического васкулита, протекающего по типу болезни Шенлейна-Геноха, проводят с многоформной экссудативной эритемой, медикаментозным дерматитом, узелковым периартериитом, геморрагическим синдромом инфекционных заболеваний.
Узелковый некротический васкулит
Данная разновидность аллергического васкулита отличается хроническим течением с ухудшением общего состояния. Кожные проявления характеризуются изъязвляющимися узелковыми элементами и эритематозными пятнами с геморрагическим компонентом. Требует дифференцировки от папулонекротической формы туберкулеза кожи.
Аллергический артериолит Рутера
Аллергический васкулит Рутера характеризуется полиморфизмом высыпаний, сопровождающихся нарушением общего самочувствия пациента (головные боли, недомогание, субфебрилитет, артралгии, иногда воспалительные изменения суставов). Высыпания могут быть представлены папулами, пятнами, пустулами, сосудистыми звездочками, волдырями, везикулами, участками некроза и изъязвления. По преобладающим элементам сыпи данный вид аллергического васкулита разделяют на узелково-некротический, геморрагический и полиморфно-узелковый.
Узловатая эритема
Узловатая эритема может иметь острый и хронический вариант течения. При этом виде аллергического васкулита происходит образование плотных болезненных подкожных узелков и узлов, локализующихся преимущественно на передней поверхности голеней. Разрешение узлов происходит без разрушения. На их месте длительное время могут сохраняться уплотнения. Заболевание протекает с нарушением общего состояния, появлением симметричных артралгий и артритов.
Диагностика
Пациенты с подозрением на аллергический васкулит нуждаются в консультации ревматолога. Из-за выраженного разнообразия проявлений и форм аллергического васкулита его диагностика является сложной задачей для врача. Учитываются данные анамнеза, клиническая картина заболевания, характер течения, возраст пациента, результаты лабораторных исследований и гистологического изучения взятого путем биопсии кожи материала.
Из лабораторных методов диагностики при аллергическом васкулите применяются клинический анализ крови и мочи, анализ крови на сахар, биохимические пробы печени, определение АСЛ-О и ЦИК. Гистологическая картина аллергического васкулита характеризуется набуханием и отечностью эндотелия кожных и подкожных сосудов, его разрастанием с сужением просвета пораженного сосуда, лейкоцитарной инфильтрацией сосудистой стенки, отложением в ней геморсидерина, микротромбозами и выходом элементов крови за пределы сосуда. Проведение РИФ позволяет выявить отложение в стенке пораженного сосуда иммуноглобулинов и комплексов антиген-антитело.
Для выявления хронических инфекционных очагов в организме в ходе диагностики аллергического васкулита проводится бакпосев мочи, кала и мазка из носоглотки, гинекологическое обследование женщин, ПЦР-исследования на различные инфекции, RPR-тест, обследование у фтизиатра. Диагностика сопутствующих сосудистых нарушений может потребовать консультации кардиолога, флеболога или сосудистого хирурга, проведения ЭКГ, ангиографии, УЗДГ артерий и вен.
Лечение аллергического васкулита
Терапия аллергического васкулита проводится десенсибилизирующими и антигистаминными средствами, препаратами кальция. Широко применяются сосудистые препараты, направленные на улучшение сосудистого тонуса, снижение проницаемости сосуда и тромбообразования в его просвете. К ним относятся: гидроксиэтилрутозид, этамзилат, аскорбиновая кислота+рутозид, пирикарбат, аминокапроновая кислота, экстракт каштана конского и пр. В тяжелых случаях аллергического васкулита показано применение глюкокортикостероидов и цитостатиков, экстракорпоральная гемокоррекция (гемосорбция, мембранный плазмаферез и др.). При наличии инфекционных очагов необходима их санация и системная антибактериальная терапия.
В лечении аллергического васкулита могут применяться и наружные средства, в основном это кремы и мази, содержащие троксерутин, клостридиопептидазу, хлорамфеникол, экстракт крови крупного рогатого скота и др. Если аллергический васкулит сопровождается суставным синдромом, местно назначают противовоспалительные мази, повязки с диметилсульфоксидом, ультрафонофорез и магнитотерапию.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — заболевания полиэтиологические. Наиболее часто наблюдается связь с фокальной инфекцией (стрептококки, стафилококки, микобактерии туберкулеза, дрожжевые грибы, вирусы и др.). Определенное значение имеет повышенная чувствительность к ряду лекарственных веществ, в частности к антибиотикам и сульфаниламидным препаратам. Нередко, несмотря на тщательно собранный анамнез и проведенное обследование, этиологический фактор остается невыясненным. Среди факторов риска при васкулитах следует учитывать: возраст (наиболее уязвимы дети и пожилые люди), переохлаждение, чрезмерную инсоляцию, тяжелые физические и психические нагрузки, травмы, операции, заболевания печени, сахарный диабет, гипертонию. Патогенетическим механизмом развития васкулитов кожи в настоящее время считается образование циркулирующих иммунных комплексов с последующей их фиксацией в эндотелии, хотя окончательно это доказано не для всех заболеваний данной группы.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Острая узловатая эритема — это панникулит, который характеризуется наличием болезненных розовых узлов на разгибательной поверхности нижних конечностей. Сопровождается лихорадкой, недомоганием, диареей, головной болью, конъюнктивитом и кашлем. Среди взрослых узловатая эритема в 5–6 раз чаще встречается у женщин, пиковый возраст — 20–30 лет. В основе заболевания гиперчуствительность к различным антигенам (бактерии, вирусы, грибы, новообразования и заболевания соединительной ткани). Половина случаев является идиопатическими. Диагностика основывается на данных анамнеза и физического осмотра. Необходимо провести полный анализ крови, рентгенограмму легких (выявляется двусторонняя аденопатия в области корней легких), мазок из зева или быстрый тест на стрептококки.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
- Классифицировать заболевание (характерная клиническая картина, анамнез, гистологическое исследование).
- Поиск этиологического фактора, но в 30% случаев его установить не удается (поиск очагов хронической инфекции, микробиологические, иммунологические, аллергологические и другие исследования).
- Оценка общего состояния и определение степени активности заболевания: общий анализ крови и мочи, биохимический анализ крови, коагулограмма, иммунограмма. Степень активности васкулитов: I. Высыпания не обильные, температура тела не выше 37,5, общие явления незначительные, СОЭ не выше 25, С-реактивный белок не более ++, комплемент более 30 ед. II. Высыпания обильные (выходят за пределы голени), температура тела выше 37,5, общие явления — головная боль, слабость, симптомы интоксикации, артралгии; СОЭ выше 25, С-реактивный белок более ++, комплемент менее 30 ед., протеинурия.
- Оценка признаков системности (исследование по показаниям).
- Определение вида и режима лечения в зависимости от степени активности: I ст. — возможно лечение в амбулаторных условиях; II ст. — в стационаре. Во всех случаях обострений васкулитов кожи необходим постельный режим, так как у таких больных обычно резко выражен ортостатизм, который следует соблюдать до перехода в регрессирующую стадию. Рекомендуется диета с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые).
- Этиологическое лечение. Если есть возможность устранить причинный агент (лекарство, химикаты, инфекции), то быстро следует разрешение кожных очагов и другого лечения не требуется. Но надо помнить, что при санации очагов инфекции может наблюдаться усиление сосудистого процесса.
- Патогенетическое лечение.
- Профилактические мероприятия: диспансеризация, предупреждение провоцирующих факторов (инфекции, переохлаждение, инсоляции, стрессы и др.), рациональное использование лекарственных средств, трудоустройство, лечебная физкультура, санаторно-курортное лечение.
Лечение геморрагического васкулита
- Глюкокортикостероиды (преднизалон до 1,5 мг/кг) — облегчают проявление кожно-суставного синдрома, но не укорачивают заболевание и не предотвращают поражение почек. Назначаются в тяжелых случаях и под прикрытием гепарина, т. к. повышают свертываемость крови.
- Нестероидные противовоспалительные средства (НПВС) в обычных терапевтических дозировках. Выбор конкретного препарата принципиального значения не имеет (индометацин, диклофенак, ацетилсалициловая кислота).
- Антикоагулянты и антиагреганты. Гепарин при распространенном процессе 300–400 ЕД/кг/сутки. Продолжительность курса должна составлять не менее 3–5 недель. Под контролем коагулограммы.
- Лечебный плазмаферез, когда проявления заболевания не устраняются перечисленными средствами.
- Никотиновая кислота в переносимых дозах в/в капельно.
- Не следует применять: антигистаминные препараты (возможно только в самом начале заболевания), препараты кальция, все витамины.
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;
8) методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Читайте также:

