При варикозе рожа чем ее лечить
Обновлено: 18.04.2024
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора. В исследовании приняли участие 44 больных
Настоящая работа посвящена исследованию возможности повышения эффективности комплексной терапии трофических язв и послеоперационных ран нижних конечностей с помощью топического иммуномодулятора.
В исследовании приняли участие 44 больных от 30 до 81 года (30 женщин, 14 мужчин) с хроническими трофическими язвами нижних конечностей. Трофические язвы развились из-за нарушения кровообращения в нижних конечностях по причине тромбофлебита или диабетической ангиопатии. У большинства больных тромбофлебит возник как осложнение варикозной болезни. Диагноз «варикозная болезнь, посттромбофлебитический синдром (ПТФС)» был постановлен 41 больному. На момент исследования признаки острого тромбофлебита на фоне ПТФС имелись у 9 человек, признаки рожистого воспаления кожи — у 5 человек. У 1 больного трофическая язва сочеталась с остеомиелитом большой берцовой кости, у двоих — с начинающейся гангреной пальцев ноги. В анамнезе трое больных перенесли флебэктомию, 1 больная — склерозирующую терапию по поводу варикозного расширения вен.
У подавляющего большинства исследованных больных имелась 1 трофическая язва и лишь у двоих больных были 2 язвы. В большинстве случаев язвы располагались на передней, внутренней или внешней поверхности голени, у 2 больных диабетической ангиопатией язвенный процесс локализовался на стопе. Размеры трофических язв варьировали от 0,5х0,5 см до 3х4,5 см. Кратер язвы был заполнен фибринозными массами у 30 больных, фибринозно-гнойными — у 6 больных, гнойно-некротическими фрагментами ткани — у 5 пациентов. В трех случаях на момент поступления больного язва выглядела чистой, без фибринозных, гнойных или некротических масс.
У 5 больных некротически-буллезной формой рожи на коже голени были признаки острого воспаления, пузыри с серозно-гнойным содержимым. У 2 других больных отмечались признаки начинающейся гангрены: соответственно I и III пальцы правой стопы были синюшно-черного цвета.
Лечение
При лечении всех 44 больных соблюдались следующие принципы лечения:
- постельный режим с приподнятым положением больной конечности для устранения застоя крови и лимфы;
- тщательный туалет кожи вокруг язвы;
- создание тока тканевой жидкости из язвы в повязку в начале лечения. Для этой цели использовали повязки с гипертоническим раствором NaCl в сочетании со спиртовым раствором хлорофиллипта, что обеспечивало очищение язвы, улучшение питания живых тканей дна и стенок язвы;
- активация регенеративных способностей организма после очищения кратера язвы.
Все больные ПТФС получали общее и местное лечение. Общими составляющими лечения были инфузионная (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней. В дополнение к вышеописанному лечению пациенты с признаками острого тромбофлебита получали инъекции раствора гепарина 5000 ЕД п/к 4 раза в сутки в течение 6 дней.
Местное лечение в первые дни (от 1 до 4 дней) — хлорофиллипт спиртовой в сочетании с гипертоническим раствором, перевязки делались каждый день. После очищения язвы накладывались повязки с мазью гепона или солкосерил (контрольная группа, 10 человек). Как отмечалось выше, у 3 больных язва не содержала фибринозных, гнойных или некротических элементов. У этих больных сразу начинали лечение мазью гепона — иммуномодулятора, обладающего способностью повышать эффективность иммунной защиты, а также прямым противовирусным действием.
Мазь изготавливалась непосредственно в аптеке ГКБ №1 и имела следующий состав: гепона 0,006; ланолина 10,0; масла оливкового 10,0; воды для инъекций 10,0. Готовую мазь хранили при +4°С, использовали в течение 10 дней.
Мазь наносили тонким слоем на поверхность трофической язвы, повязки с мазью гепона меняли через день. Лечение проводилось в течение 10 дней (5 перевязок).
Лечение неосложненных трофических язв
В контрольной группе 10 больных получали такую же общую терапию, но местное лечение после очищения язвы проводили мазью солкосерил. Заживление язв у больных этой группы происходило на 5–15 дней дольше, чем при применении мази гепона. У 1 больной контрольной группы в ходе лечения мазью солкосерил произошло ухудшение, развилось рожистое воспаление кожи (некротически-буллезная форма). Этой пациентке было назначено адекватное хирургическое лечение, в дополнение к общему лечению применялись антибиотик и бисептол, для местного лечения вместо солкосерила использовалась мазь гепона.
Лечение язвенных дефектов кожи после некрэктомии по поводу некротически-буллезной формы рожи
Больные с некротически-буллезной формой рожи в дополнение к инфузионной терапии получали инъекции цефазолина по 1 г в/м 3 раза в сутки в течение 7 дней, а также бисептол 480 мг по 1 табл. 3 раза в сутки в течение 10 дней. На фоне консервативного лечения проводили оперативное вмешательство — некрэктомию. Пузыри вскрывались, некротизированные ткани удалялись, открытая рана обрабатывалась раствором перманганата калия. Далее открывшиеся после некрэктомии большие дефекты кожи лечили гепоном, как трофические язвы. У всех больных отмечались хорошие результаты лечения. Через 3–4 дня после начала применения мази гепона наблюдался выраженный рост грануляционной ткани с последующим формированием соединительнотканного рубца в кратчайшие сроки.
Лечение послеоперационных ран нижних конечностей у больных диабетической ангиопатией
При лечении больных диабетической ангиопатией консервативное лечение дополняли адекватными дозами инсулина (п/к). В качестве антибиотика использовали линкомицин по 600 мг в/м 2 раза в сутки в течение 14 дней. При начинающейся гангрене пальца на фоне консервативного лечения проводили адекватное оперативное вмешательство — ампутацию или ограниченное иссечение некротизированных элементов. В послеоперационном периоде промывали рану и свищевые ходы раствором гепона (0,002 г в 10 мл физиологического раствора), а также накладывали повязки с мазью гепона, как описано выше. Результаты лечения свидетельствуют о значительной активации роста грануляционной ткани и ускоренном заживлении послеоперационной раны под влиянием гепона.
Очевидно, что применение гепона в описанных выше клинических случаях стимулировало активный рост грануляционной ткани. Обычно у больных диабетической ангиопатией проходимость капиллярного русла оказывается минимальной, во время хирургических манипуляций кровь выделяется, как правило, только из подкожных сосудов, внутренние ткани практически обескровлены, имеют бледно-розовый цвет. Рост грануляционной ткани у таких больных либо не отмечается вовсе, либо протекает очень вяло, послеоперационные раны хронически не заживают, остаются трофические язвы. Применение гепона позволило добиться ускоренного заживления послеоперационных ран и незаживающих язв у больных диабетической ангиопатией.
Литература
Клинический пример
Больная О. Л. О., 52 года (ИБ № 5039).
Диагноз при поступлении: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени.
Диагноз окончательный: варикозная болезнь, посттромбофлебитический синдром, трофическая язва правой голени. Рожистое воспаление правой голени (некротически-буллезная форма).
Жалобы при поступлении: боли в области правой голени, усиливающиеся при ходьбе, наличие трофической язвы на передней поверхности нижней трети правой голени.
Anamnesis morbi: считает себя больной в течение 20 лет, когда впервые появились варикозные расширения вен правой голени. Неоднократно лечилась по поводу данного заболевания у ангиохирурга по месту жительства, от оперативного лечения отказывалась. Трофическая язва появилась около месяца назад, попытки самостоятельно лечиться облегчения не принесли, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит, болезнь Боткина, туберкулез, наличие венерических заболеваний у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен.
Status praesens objectivus: общее состояние больной удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания, костно-мышечная система без патологии. Кожа и видимые слизистые обычной окраски. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких дыхание везикулярное, ЧДД 16 в 1 мин. Тоны сердца ритмичные, пульс 68 уд. в 1 мин, АД 130/80 мм рт. ст. Язык влажный, розовый, живот мягкий, безболезненный, печень — по краю реберной дуги, селезенка не пальпируется, симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: правая нижняя конечность отечна, голень синюшного цвета, болезненна при пальпации. На передней поверхности нижней трети голени трофическая язва 2х2 см, края гиперемированы, в кратере фибринозное отделяемое.
Анализы: кровь на RW — отрицательная; биохимический анализ крови — белок 54 г/л, креатинин 76 мкмоль/л, мочевина 5,5 ммоль/л, остаточный азот 25 ммоль/л, диастаза 20 г/(ч/л), билирубин 16 — 4 — 12 мкмоль/л, глюкоза 3,2 ммоль/л; коагулограмма — протромбин 85%, фибриноген 3,2 мкмоль/л, время рекальцификации 90 с; общий анализ крови: Э — 5,5 млрд./мл, Л — 6,4 млн./мл, Hb — 115 г/л, цветной показатель — 0,92, СОЭ — 25 мм/ч; общий анализ мочи — норма.
Лечение: раствор гепарина по 5000 ЕД п/к каждые 6 ч, аспирин 0,25 г по 1 табл. 1 раз в день; местно трофическую язву обрабатывали спиртовым раствором хлорофиллипта, поверхность язвы 2 раза в день смазывали мазью троксевазин, на ночь — мазью солкосерил. Через 5 дней лечения общее состояние пациентки значительно ухудшилось, температура тела повысилась до 39,5°С. Кожные покровы правой нижней конечности резко гиперемированы, гипертрофированы, болезненны. Установлен диагноз: рожистое воспаление правой нижней конечности.
Коррекция лечения: цефазолин по 1 г 2 раза в сутки, бисептол 480 мг по 1 табл. 3 раза в сутки. Через двое суток в области пораженной конечности появились пузыри с серозной жидкостью, под которыми впоследствии образовались участки некроза дермы (некротически-буллезная форма рожи).
Ввиду отсутствия положительного эффекта от предшествующей терапии, у больной проведено лечение с применением гепона.
Местно — произведено рассечение пузырей, удаление некротических элементов тканей. Были назначены ванны с перманганатом калия, инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + аскорбиновая кислота 5 мл в/в капельно, через день № 5), эскузан по 15 капель 3 раза в сутки, аспирин 0,5 г — по 1 табл. 1 раз в сутки, троксевазин по 2 капсулы 3 раза в сутки в течение 15 дней или диовенор 600 мг по 1 табл. 1 раз в сутки в течение 30 дней.
Locus morbi на момент начала терапии гепоном: по передней поверхности правой голени 3 язвенных дефекта кожи 10х10 см, раны заполнены фиброзно-гнойным отделяемым. После санации раневой поверхности раствором риванола применялись повязки с гепоном. Смена повязок проводилась через день. Уже после второй перевязки появился значительный рост грануляционной ткани, к концу лечения (всего 5 перевязок в течение 10 дней) раны очистились. Проведена операция аутодермопластики марочным способом (15 марок). Гепон в виде мази продолжали применять на всей послеоперационной поверхности. На фоне применения гепона «прижились» все 15 марок, в кратчайшие сроки сформировался рубец.
Клинический пример
Больная К. Л. Н. , 78 лет (ИБ № 6784).
Диагноз при поступлении: облитерирующий атеросклероз сосудов нижних конечностей. Сахарный диабет.
Диагноз окончательный: сахарный диабет III степени. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена III пальца (ногтевая фаланга) правой стопы.
Жалобы при поступлении на постоянные боли в нижних конечностях, особенно в области III пальца правой стопы, общую слабость, недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был обнаружен сахарный диабет. Неоднократно лечилась в эндокринологическом и хирургическом стационарах. Последнее обострение началось 3 недели назад, когда появились перечисленные выше жалобы. Попытки самостоятельного лечения оказались безрезультатными, обратилась в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: аппендэктомия в 1950 году. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Отмечает длительно протекающие гнойные процессы при любых незначительных травмах.
Status praesens objectivus: общее состояние средней тяжести, сознание ясное, положение в постели активное. Больная обычного питания, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца ритмичны, слегка приглушены, Ps 68 уд. в 1 мин, АД 130/90 мм рт. ст. Язык слегка суховат, живот правильной формы, участвует в акте дыхания, при пальпации безболезненный. Симптомы раздражения брюшины отрицательны. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» отрицателен с обеих сторон. Физиологические отправления в норме.
Locus morbi: кожные покровы обеих нижних конечностей бледные, сухие. На стопах кожа прохладная на ощупь. Кожа III пальца правой стопы в области ногтевой фаланги синюшно-черного цвета. Движения в пальце сохранены.
Анализы: RW — отрицательная. Общий анализ крови: Э — 4,2 млрд./мл, Л — 9,2 млн./мл, Hb — 105 г/л, цветной показатель — 0,95, СОЭ — 17 мм/ч. Биохимия крови: глюкоза (при поступлении) 18,5 ммоль/л, глюкоза (после коррекции) 5,4 ммоль/л; билирубин 20,3–5,8–14,5 мкмоль/л, АЛТ — 0,43 ммоль/(ч/л), АСТ — 0,3 ммоль/(ч/л). Общий анализ мочи — норма. Коагулограмма: протромбиновый индекс 90%, фибриноген 8,8 мкмоль/л, время рекальцификации 100 с.
Лечение: инъекции инсулина (п/к) 28 ЕД утром, 16 ЕД вечером, раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Инфузионная терапия (реополиглюкин 200 мл + трентал 5 мл + актовегин 5 мл в/в капельно, через день № 5).
Местно — в III палец правой стопы под жгутом ввели линкомицин. Ночью после инъекции в области III пальца появились «дергающие» боли. Утром в области некроза кожи произведен овальный разрез длиной около 2,5 см, иссечены некротические элементы в области лизированного участка ногтевой фаланги, удалены секвестры, поставлен резиновый выпускник, наложена асептическая повязка. Со следующего дня начали накладывать повязки с мазью гепона, перевязки проводили через день №5. Во время перевязок удалялись некротические элементы до «живой» ткани. Ампутации пальца удалось избежать. Последующее лечение прошло успешно по типу лечения костного панариция. Отмечались быстрое очищение раны, энергичный рост грануляционной ткани и формирование рубца из соединительной ткани.
Клинический пример
Больная Б. Л. А., 65 лет (ИБ № 4571).
Диагноз при поступлении: диабетическая ангиопатия сосудов нижних конечностей, начинающаяся гангрена I пальца правой стопы.
Диагноз окончательный: сахарный диабет II типа средней тяжести в стадии декомпенсации. Диабетическая ангиопатия нижних конечностей. Начинающаяся гангрена I пальца правой стопы. Диабетическая нефропатия I степени.
Жалобы при поступлении: постоянные боли в области правой стопы, черный цвет кожных покровов I пальца правой стопы, общая слабость и недомогание.
Anamnesis morbi: считает себя больной около 20 лет, когда впервые был выявлен сахарный диабет. Неоднократно лечилась в эндокринологическом отделении. Перечисленные выше жалобы появились около 2 недель назад. Пыталась лечиться самостоятельно — без результата. Обратилась за помощью в хирургическое отделение 1-й ГКБ.
Anamnesis vitae: детских болезней не помнит. Болезнь Боткина, туберкулез, венерические заболевания у себя и ближайших родственников отрицает. Аллергологический анамнез не отягощен. Периодически отмечает боли в области сердца, повышения АД.
Status praesens objectivus: общее состояние удовлетворительное, сознание ясное, положение в постели активное. Больная повышенного питания. Кожные покровы бледные, костно-мышечная система без патологии. Региональные лимфатические узлы не увеличены, подвижны, безболезненны. В легких — везикулярное дыхание, ЧДД 16 в 1 мин. Тоны сердца приглушены, ритмичны, Ps 82 удара в 1 мин, АД 140/80 мм рт. ст. Живот мягкий, при пальпации безболезненный. Печень по краю реберной дуги, селезенка не пальпируется. Симптом «поколачивания» с обеих сторон отрицателен. Физиологические отправления в норме.
Locus morbi: обе голени и стопы прохладные на ощупь. Пульсация на A.dorsalis pedis значительно ослаблена. I палец правой стопы в области ногтевой и средней фаланг синюшно-черного цвета, движения в пальце сохранены.
Анализы: RW — отрицательная; Э — 3,2 млрд./мл, Л — 13,5 млн./мл; Hb — 104 г/л, цветной показатель — 0,97; СОЭ — 56 мм/ч; протромбин — 100%, фибриноген 4,8 мкмоль/л, время рекальцификации 90 с: глюкоза крови 12,5 ммоль/л; общий анализ мочи — Л на все поле зрения.
Реовазография — общий кровоток правой голени снижен, левой голени достаточный. Тонус сосудов повышен. Затруднен венозный отток, больше справа.
Лечение: операция — ампутация I пальца правой стопы с головкой I плюсневой кости.
Режим II, диета 9. Инъекции инсулина (п/к) 26 ЕД утром, 16 ЕД вечером. Инъекции раствора линкомицина 600 мг в/м 3 раза в сутки в течение 14 дней. Местно — перевязки со спиртовым раствором хлорофиллипта, затем мазью левомиколь.
Locus morbi на момент начала лечения гепоном: послеоперационная рана в области I пальца правой стопы до 3 см в диаметре, имеется свищевой ход к культе плюсневой кости с гнойным отделяемым. Лечение препаратом гепон включало промывания свищевого хода и послеоперационной раны раствором гепона (0,002 г в 10 мл физиологического раствора). Процедуры с использованием гепона повторяли через день, всего 5 процедур в течение 10 дней. На 6-й день лечения гепоном из свищевого хода был извлечен секвестр. На 10-е сутки рана очистилась и уменьшилась в диаметре до 1,5 см. Края раны сцеплены лейкопластырем по типу наводящих швов. Продолжено лечение мазью гепона. К 14-му дню появилась грануляционная ткань, но из свищевого хода продолжали выделяться секвестры культи плюсневой кости. К 30-му дню рана зажила вторичным натяжением.
Рожа, рожистое воспаление — острое инфекционное заболевание, характеризующееся поражением верхних слоёв кожи, подкожной клетчатки и поверхностных лимфатических сосудов, вызываемое пиогенными стрептококками. Главным клиническим признаком болезни являются характерные очаги покраснения, что и дало название патологии, ἐρυσίπελας (греч.) - «красная кожа» с локальной гипертермией. Другим характерным симптомом является выраженная интоксикация (озноб, лихорадка до 39-40 градусов, слабость, тошнота, рвота).
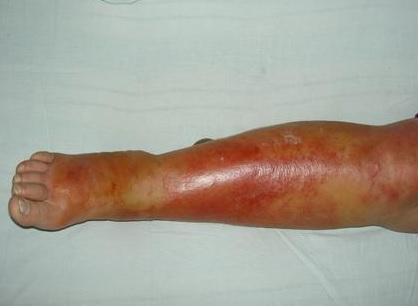
Характерная картина рожистого воспаления (рожи) на ноге
Любая ранка или царапина может послужить входными воротами инфекции и началом заболевания. Период инкубации 3-5 дней. Начало заболевания характеризуется симптомами общей интоксикации. Местные симптомы проявляются через 10-20 часов после начала болезни. Появляется ощущения дискомфорта, зуда, стягивания кожи. Спустя несколько часов развивается эритема, характерная для заболевания. Пятна гиперемии имеют чёткие контуры, по внешнему виду их нередко сравнивают с языками пламени, географической картой. Участки поражения имеют повышенную температуру, при пальпации болезненны.
Локальные проявления рожистого воспаления
По локальным проявлениям рожистое воспаление классифицируется на:
- Эритематозную — характеризуется покраснением и отёком, поражённый участок имеет чёткую линию демаркации от здоровой ткани.
- Эритематозно-буллёзную — на фоне эритемы появляются пузыри, наполненные прозрачным содержимым
- Эритематозно-геморрагическую — отличается от геморрагической наличием точечных кровоизлияний.
- Буллёзно-геморрагическую — характеризуется наличием пузырей и кровоизлияний.
Рожистое воспаление может поражать кожу любой локализации, но чаще поражаются участки на лице и голенях.
Как связаны варикозная болезнь и рожистое воспаления (рожа)
Варикозная болезнь, патология, характеризующаяся нарушением венозного оттока нижних конечностей. В силу особенностей кровоснабжения, трофические растройства при хронической венозной недостаточности (неотъемлемой спутнице варикозной болезни) возникают в нижней трети голени. Таким образом, частота развития рожистого воспаления в области голени резко повышается при ХВН. А пациенты с трофической язвой подвержены инфицированию в наибольшей степени.
Имеются следующие закономерности:
Диагностика и лечение рожистого воспаления (рожи)
Типичная клиническая картина рожистого воспаления редко вызывает трудности в диагностике. Гемолитический стрептококк сохранил чувствительность к пенициллинам, нитрофуранам, сульфаниламидам. Очень неплохо рожистое воспаление поддаётся и местному лечению (антисептики, ультрафиолет и др.). Лечение самого рожистого воспаления зачастую не вызывает сложностей. Однако, трофическую язву, возникшую на фоне хронической венозной недостаточности вылечить не так уж и просто. В данном случае следует заниматься лечением не только рожистой инфекции, но и корректировать рефлюкс крови в венозной системе. Как правило, борьба с инфекцией занимает не более 2-х недель. В этот период необходимо использовать компрессионный трикотаж, перевязки с растворами антисептиков, антибиотики. После купирования воспаления необходимо устранить патологический сброс крови по поверхностным венам, желательно, с минимальной травматичностью. Современные эндоваскулярные методики хорошо зарекомендовали себя в лечении варикозной болезни с трофическими растройствами. При сохранении патологического рефлюкса в венозной системе рецидива трофической язвы или рожистого воспаления долго ждать не прийдётся.
Часто задаваемые вопросы наших пациетов в интернете
Какой врач занимается лечение рожистого воспаления?
Рожа - это острое инфекционное заболевание, поэтому в первую очередь этой проблемой занимаются врачи инфекционисты. А вот после стихания воспаления, если у пациента имеется варикозное расширение вен нижних конечностей, им займутся флебологи, чтобы убрать варикоз и уменьшить риск рецидива рожистого воспаления.
Как вылечить рожу в домашних условиях самостоятельно?
Вылечить рожу в домашних условиях самостоятельно можно, при условии наличия у Вас специального медицинского образования. В противном случае, лечить рожу в домашних условиях необходимо строго под контролем врача инфекциониста. При грамотной и своевременной диагностике, как правило, лечение рожистого воспаления не составляет особого труда.
Как передается рожа от человека к человеку?
Рожистая инфекция является малоконтагиозной, то есть заражение от больного человека происходит достаточно редко. Передаётся рожа от человека к человеку, как правило, контактным способом.
Что делать при рожистом воспалении?
При рожистом воспалении необходимо обратиться к врачу инфекционисту за профессиональной помощью. Доктор подробно объяснит, что делать и как избежать осложнений.
Варикозное расширение вен нижних конечностей - что это такое?
Варикозное расширение вен нижних конечностей – что это такое? Почему оно появляется внезапно и так быстро прогрессирует? На сегодняшний день оно считается распространенным заболеванием, при котором наблюдается аномальное увеличение вен, которые видны через кожу и напоминают синие или фиолетовые узлы. Варикозное расширение вен – это патология, котоая может возникнуть в любой части тела, но чаще встречается на ногах.
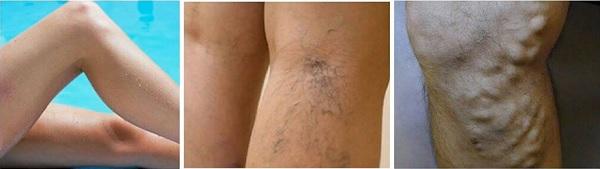
Так появляются варикозно расширенные вены на ногах
Ниже приведены наиболее распространенные признаки болезни. Тем не менее, каждый человек может замечать лишь некоторые из них.
Варикозное расширение вен нижних конечностей. Симптомы:
- изменение цвета кожи от светло-синего до коричневого
- сыпь
- ощущения в ногах тяжести и чувства жжения
- зуд, особенно в голени
- пульсирующая боль в ногах
- чувство сухости
Все признаки могут напоминать другие заболевания, поэтому всегда консультируйтесь со специалистами и не пытайтесь самостоятельно убрать варикозное расширение вен нижних конечностей. Лечение народными методами может усугубить ситуацию.
Причины варикозного расширения вен и факторы риска?
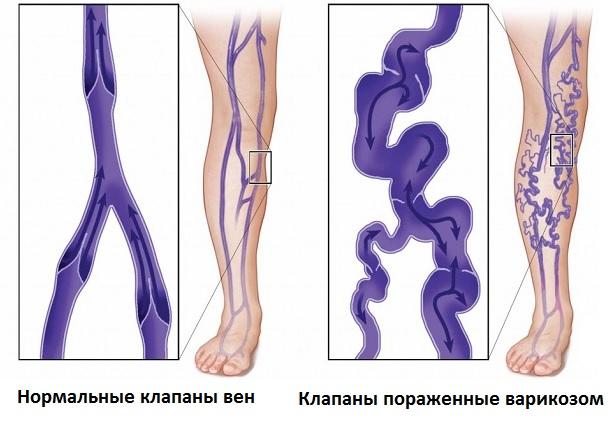
Кровеносные сосуды в организме обеспечивают канал для потока крови. С точки зрения кровеносных сосудов нижних конечностей, артерии несут кровь высокого давления, обогащенную кислородом от сердца к нижним конечностям. Вены, следовательно, имеют более тонкие и менее эластичные стенки, чем артерии. Если в венах поднимается давление по любой причине в течение длительного периода времени – это может стать основной причиной варикозного расширения вен нижних конечностей. Также заболеванию способствует нарушение работы или повреждение клапанов, которые помогают проталкивать кровь вверх.
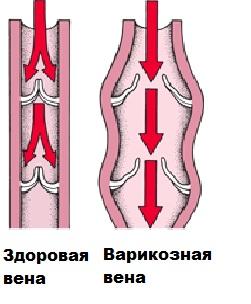
Работа венозных клапанов в норме и при варикозном расширении вен
Около 30% взрослых во всем мире страдают от болезни. Риск сильно зависит от возраста и пола. Ниже перечислены факторы риска:
- Ожирение. Ожирение является основным фактором риска развития варикозного расширения вен нижних конечностей. Чрезмерный вес повышает давление в венах и усугубляет их состояние.
- Наследственность. Наследственность играет важную роль в определении восприимчивости к расширению вен, но конкретные факторы, ответственные за это не были идентифицированы.
- Бездействие. Длительное бездействие или наоборот повышенная активность увеличивают давление в венах.
- Пол. Женщины особенно подвержены варикозному расширению вен нижних конечностей из-за влияния прогестерона на вены, а также последствия беременности. Женщины имеют в 3 раза выше риск к заболеванию.
- Беременность. Варикозное расширение вен нижних конечностей при беременности возникает вследствие гормонального влияния. Однако часто увеличенные вены возвращаются к норме в течение одного года после родов. Также может наблюдаться варикоз малого таза.
- Возраст. Варикозное расширение вен нижних конечностей обычно влияет на людей в возрасте от 30 до 70 лет. С возрастом, эластичная оболочка вены начинает ослабевать, что повышает шансы для увеличения вен.
Фактором риска является все, что может увеличить шансы человека к развитию болезни. Это может быть деятельность, например, курение, диета и многие другие причины.
Варикозное расширение вен нижних конечностей – стадии
- Первая. Проявляются сосудистые звездочки;
- Вторая. Видны узелки;
- Третья. Добавляется отек ног;
- Четвертая. Цвет кожи становится темнее, практически фиолетовым;
- Пятая и шестая. Образуются язвы, которые в результате могут не заживать.
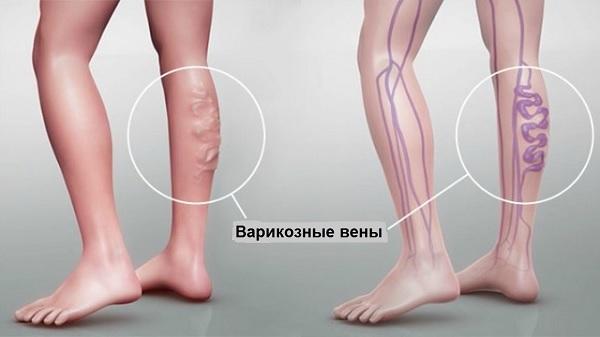
Так выглядят варикозные вены при II стадии заболевания
Варикозное расширение вен нижних конечностей - диагностика
В дополнение к изучению вашей истории болезни, а также физического обследования, тестирование заболевания вен может включать следующие действия:
- Дуплексное сканирование - тип процедуры, который определяет оценку кровотока и структуры вен на ногах.
- Триплекс УЗИ - процедура, аналогичная процедуре дуплекс УЗИ, которое использует цвет, чтобы выделить направление кровотока.
- Магнитно-резонансная флебография (МРФ) - это диагностическая процедура, которая использует магнитно-резонансную технологию и внутривенное контрастное вещество для визуализации вен.
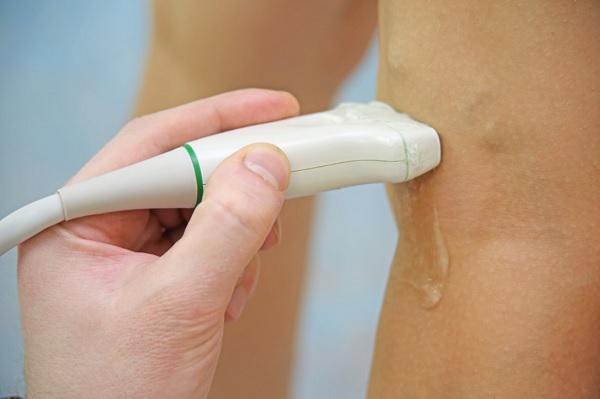
Диагностика варикозного расширения вен нижних конечностей проводится в положении пациента стоя
Диагностика нужна для того, чтобы врач смог назначить метод лечения, который наиболее подходит пациенту.
Варикозное расширение вен нижних конечностей – осложнения
Если не лечить варикоз на ногах, в дальнейшем могут возникнуть большие проблемы, как с венами, так и с кожей ног.
- Трофические язвы.
- Флебит - воспаление вен.
- Тромбоз глубоких вен (ТГВ), где сгустки крови образуются в глубоких венах ног. Это осложнение может быть смертельным.
В связи с этим заболевание может привести к значительному дискомфорту и даже инвалидности в зависимости от любых базовых задач и степени тяжести. Некоторые из этих осложнений могут быть очень опасными для жизни.
Варикозное расширение вен нижних конечностей – лечение в Москве
Как врач будет убирать варикозное расширение вен нижних конечностей? Лечение (Москва дает много возможностей для него) будет определяться врачом на основе возраста, общего состояния здоровья и стадии болезни.
Варикозное расширение вен нижних конечностей – лечение медикаментозное
Оно не всегда является необходимым, но, если беспокоит боль, язвы или просто дискомфорт, тогда, как правило, нужно обращаться в больницу. Но не стоит забывать об осложнениях, некоторые из которых приводят к смерти, поэтому, чтобы не ухудшать общее состояние, не игнорируйте лечение и обращайтесь за медицинской помощью, если у вас варикозное расширение вен нижних конечностей. Консервативное лечение и его суть объяснит врач.

Один из самых популярных венотонизирующих препаратов
Варикозное расширение вен нижних конечностей, лечение. Операция?
Не паникуйте, если диагностировано варикозное расширение вен нижних конечностей. Лечение склерозированием может помочь. Эта процедура основана на том, что применяется особый раствор, который вводят в варикозные вены. Довольно быстро исчезает варикозное расширение вен нижних конечностей. Лечение склеротерапией подходит для лечения мелких вен, таких как сосудистые звездочки. Боитесь ножа? Можно убрать варикозное расширение вен нижних конечностей (лечение без операции). Просто нужно найти достойного врача.
Варикозное расширение вен нижних конечностей. Лечение лазером в Москве
Жизнь не заканчивается, если у вас варикозное расширение вен нижних конечностей. Лечение лазером поможет. Врач вставляет крошечное волокно в варикозные вены через катетер. Волокно посылает энергию, которая разрушает пораженную часть.
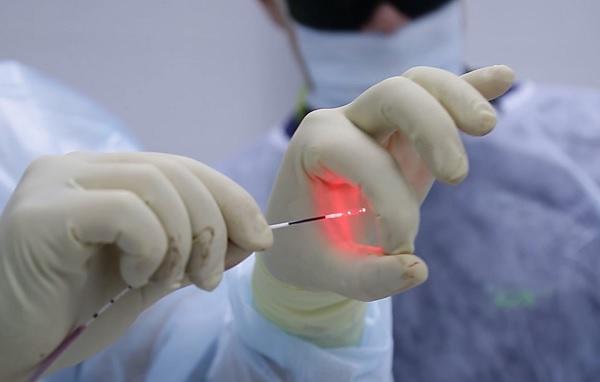
Это крошечное лазерное волокно, которое полностью избавляет от варикозного раширения
Остается ли варикозное расширение вен нижних конечностей? Лечение лазером, цена которого может показаться вам высокой, очень эффективно, поэтому ответ – нет. Не каждый пациент переживает, если у него имеется варикозное расширение вен нижних конечностей. Однако лечение лазером, отзывы оставляет только положительные. С ним будет побеждено варикозное расширение вен нижних конечностей! Лечение лазером (стоимость вы узнаете в клинике у администратора) недолгое и недорогое.
Варикозное расширение вен нижних конечностей. Лечение радиочастотой
Что делать, если у вас сильное варикозное расширение вен нижних конечностей? Лечение РЧА в Москве – наиболее безопасный метод, который включает в себя нагревание венозной стенки с помощью радиочастотной энергии. Безвозвратно уходит варикозное расширение вен нижних конечностей. Лечение РЧА очень удобно.
Быстро ли устраняется варикозное расширение вен нижних конечностей? Лечение РЧО в Москве убедит вас в быстром эффекте. Вы уберете варикозное расширение вен нижних конечностей. Лечение РЧО делается на высшем уровне. Посмотрите на фото и результаты – убедитесь в эффективности процедуры.
Варикозное расширение вен нижних конечностей – лечение после операции
Хирургическое вмешательство. Операция проводится только под общим наркозом и основывается на мелких надрезах, через которые будут удалены узелки. После операции будут некоторые неудобства и физические ограничения. Если можно выбрать метод лечения варикозного расширения вен без операции – реабилитация пройдет быстрее.
Инновационное лечение позволит в ближайшие сроки избавить вас от некрасивых увеличенных вен, которые так мешают в повседневной жизни.
Как лечить варикозное расширение вен нижних конечностей мазями
Сегодня современные препараты могут удивить своей эффективностью и быстрым результатом, однако, без совета врача не стоит ничего предпринимать.
- Антиварикозный крем для ног – расслабляет и снимает боль. Укрепляет стенки сосудов.
- Гепарин – разжижает кровь, способствует снижению образования тромбов.
- Лиотон 1000 – снимает отек, укрепляет стенки сосудов, но не убирает полностью варикозное расширение вен нижних конечностей. Лечение (стоимость Лиотона больше, чем у остальных кремов) таким способом все равное неполное.
Конечно же, проще всего пойти в аптеку и начать лечение самостоятельно, однако, не нужно тешить себя надеждами, что мазь или гель обеспечит вам надежное лечение и не вызовет осложнений. Обратитесь к врачу и не занимайтесь самообманом.
Варикозное расширение вен нижних конечностей – лечение в домашних условиях
Как же неприятно варикозное расширение вен нижних конечностей! Лечение народными средствами используют наши бабушки по сей день, и, зная действие лечебных трав, можно снять симптомы и укрепить стенки сосудов. Но не обольщайтесь – серьезно варикозное расширение вен нижних конечностей, лечение, цена, результаты – все взаимосвязано.
- Конский каштан. Засушенные цветки (50 г) заливаем водкой (500 мл). Даем настояться 20 -21 день и принимает внутрь, до приема пищи, по 25-30 капель 2 раза в день.
- Мазь из чеснока. Делаем кашицу из чеснока и сливочного масла. Втираем перед сном.
- Яблочный уксус. 2 ч.л. разводим в 200 мл воды. Принимаем перед приемом пищи. У этого средства хорошие отзывы.
Важно знать, что варикозное расширение вен нижних конечностей (цены, фото, результаты есть в сети) не убрать окончательно травками.
Как вылечить варикозное расширение вен навсегда?
К сожалению, если вы запустите заболевание, как вам, так и врачу придется хорошенько потрудиться, чтобы забыть о варикозном расширении вен на ногах. На первой стадии болезнь хорошо поддается любому методу лечения, а вот более поздние стадии могут вас огорчить. Не стоит думать, чем лечить варикозное расширение вен нижних конечностей дома. Обратитесь в наш центр и вам назначат правильное лечение, благодаря которому можно получить желаемый результат.
От вас потребуется лишь больше следить за своим здоровьем и придерживаться основных мер профилактики.
Варикозное расширение вен нижних конечностей - профилактика
Соблюдайте правила профилактики, чтобы не допустить варикозного расширения вен ног.
Основные из них:
- Не перегружайте себя тяжелой физической работой;
- Обратите внимание на свой вес, и если нужно придержитесь диеты;
- Откажитесь от тесной обуви;
- Регулярно делайте упражнения для ног.
Не забывайте, что активный образ жизни – это залог здоровья на долгие годы.
Варикозное расширение вен нижних конечностей - результаты
Современная медицина уже давно «шагнула» вперед. Обращение к врачу по первым же признакам заболевания – это будет верное действие, ведь самолечение может погубить ваше здоровье, которое уже трудно будет восстановить.
Часто задаваемые вопросы наших пациентов в интернете
Как бороться с варикозным расширением вен на ногах? Интересуется Дарья из Саратова :
Уважаемая Дарья! Бороться с варикозным расширением вен на ногах необходимо при помощи хороших специалистов. Как бы ни были многообещающи и пестры сайты с гайдами и советами по самолечению, помните, их пишут люди, далёкие от медицины.
Как проверить ноги на варикозное расширение вен? Спрашивает Светлана из Казани:
Уважаемая Светлана! Качественно проверить ноги на наличие варикозного расширения вен, как правило, получится только в клинике или медицинском центре, специализирующемся на лечении вен.
Как диагностировать варикозное расширение вен? Интересуется Любовь из Ставрополя:
У меня варикозно расширенные вены на ногах, как от них избавиться? Спрашивает Анна из Новосибирска:
Уважаемая Анна! Варикозно расширенные вены на ногах удаляется при помощи нескольких методов - это термальные методы абляции, минифлебэктомия или компрессионная склеротерапия. Эти процедуры помогут полностью избавиться, как телеангиэктазий, так и от варикозно расширенных вен.
Варикоз вен нижних конечностей. Причины заболевания (Википедия и официальный подход):
Существует первичный и вторичный варикоз вен нижних конечностей. Вторичный развивается вследствие травм, опухолей и т. д., когда венозная система не может полноценно выполнять свои функции.

Профессии, при которых чаще всего развивается варикоз
Первичный развивается вследствие слабости венозной стенки. Причины, которые способствуют развитию варикоза вен нижних конечностей:
- беременность;
- нарушения гормонального баланса;
- тяжелые статические нагрузки;
- курение;
- работа, связанная с длительным стоянием на ногах (например, парикмахеры, продавцы, официанты);
- сидение в неправильной позе, особенно закидывание ноги на ногу;
- обувь на высоком каблуке;
- малоподвижный образ жизни.
Все эти факторы способствуют ухудшению оттока крови с нижних конечностей, тем самым поверхностные вены переполняются, расширяются, образуется застой крови. Немаловажную роль в развитии заболевания играет наследственность.
Варикоз вен нижних конечностей - симптомы
Варикоз нижних конечностей сопровождается такими признаками:
- отечность ног к концу рабочего дня;
- чувство тяжести в ногах;
- судороги в икроножных мышцах преимущественно ночью;
- боль, чувство жжения в ногах;
- сосудистые звездочки на ногах;
- образование трофических язв.
Сосудистые звездочки – это небольшие узелки красно-синего цвета на коже, которые можно заметить на голенях в самом начале заболевания. Зачастую варикоз вен нижних конечностей при беременности доставляет особенный дискомфорт.
Варикоз вен нижних конечностей - стадии
Различают несколько стадий развития болезни:
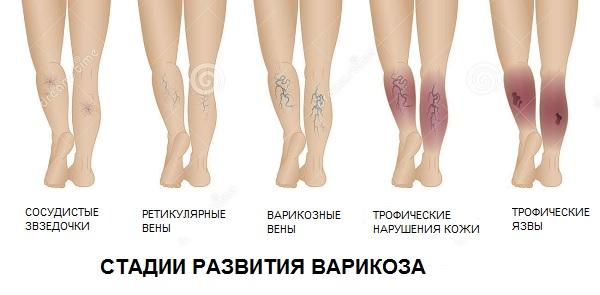
- компенсации – на ногах появляются сосудистые звездочки и извитые вены, жалоб нет
- субкомпенсации – возникают жалобы на отеки, судороги икроножных мышц, чувство тяжести, усталости в ногах, визуально определяются выраженные расширенные вены
- декомпенсации – добавляются дерматиты, мелкие кровоизлияния, кожа становится плотной, сухой, легкоранимой, появляются пигментные пятна
Чем раньше будет выявлено заболевание, тем легче его лечить.
Варикоз вен нижних конечностей – диагностика
Для точной диагностики заболевания необходимо обратиться к доктору. Варикозом вен нижних конечностей занимается сосудистая хирургия. Для постановки диагноза кроме жалоб и визуального осмотра необходимо применить специальные методы исследования.
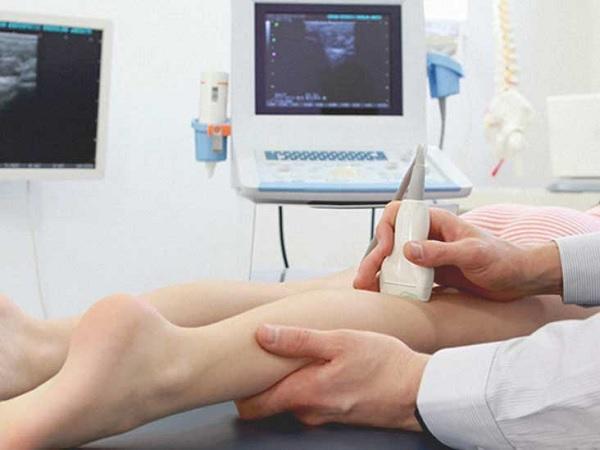
Ультразвуковая диагностика варикоза вен нижних конечностей
Золотым стандартом считается дуплексное ангиосканирование. Этот метод сочетает в себе ультразвуковое исследование и доплеровское сканирование. Таким образом, можно в режиме реального времени увидеть состояние сосудистой стенки и оценить скорость кровотока в венозной системе нижних конечностей.
Варикоз вен нижних конечностей - осложнения
Если есть варикоз вен нижних конечностей, лечение должно начаться быстрее, иначе заболевание будет прогрессировать, что чревато серьезными осложнениями. Застой крови в венах способствует образованию тромбов, развивается флеботромбоз, а если вена еще и воспаляется – тромбофлебит.
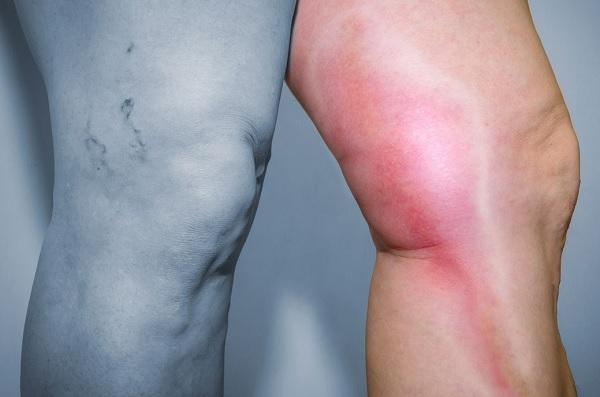
Острый тромбофлебит поверхностных вен
Образовавшиеся тромбы в любой момент могут сорваться со своего места и попасть в кровоток. В таком случае тромб попадает в вены легких, закупоривая их. При этом человек может умереть от удушья еще до приезда скорой помощи, ведь столь грозное осложнение лечить чрезвычайно сложно даже в условиях специализированного стационара, а времени на спасение жизни очень мало.
Помимо этого, из-за застоя крови нарушается питание нижних конечностей. На коже образовываются глубокие трофические язвы, которые плохо заживают и имеют тенденцию к распространению. Это может привести к ампутации конечности.
Исходя из того, что осложнения у варикоза вен нижних конечностей совсем не безобидны, необходимо как можно раньше обратиться к квалифицированному специалисту. Только доктор может назначить эффективное лечение и поможет избежать осложнений.
Варикоз вен нижних конечностей - как лечить мазями
В аптеке можно найти огромное количество мазей от варикоза вен нижних конечностей. В их основе лежат вещества, которые улучшают трофику тканей, снимают отеки и укрепляют сосудистую стенку. Варикоз вен нижних конечностей, фото и отзывы о мазях есть на страницах препаратов в сети.
Лечение варикоза мазями и гелями
На ранних этапах развития заболевания применение различных мазей позволяет улучшить состояние венозной системы и замедлить прогрессирование болезни, но окончательно так не удастся победить варикоз вен нижних конечностей. Результаты будут только после посещения врача.
Варикоз вен нижних конечностей – лечение в Москве
Опытные доктора нашего центра смогут подобрать оптимальное лечение. Варикоз вен нижних конечностей (Москва может предложить огромное количество методов хирургического лечения) поддается лечению!
Федоров Дмитрий Анатольевич - один из лучших флебологов нашего центра
Варикоз вен нижних конечностей - консервативное лечение
Оно основано на использовании компрессионного белья, чулок, гольф, колгот, а иногда диеты. Как вылечить варикоз вен нижних конечностей? Медикаментозное лечение без операции нельзя считать на 100% эффективным, когда проявления болезни довольно тяжелые. Если есть трофические язвы и запущен варикоз вен нижних конечностей, лечение без операции невозможно.
Варикоз вен нижних конечностей – лечение: операция или все же процедура?
- Внутрисосудистая коагуляция. У вас варикоз вен нижних конечностей? Лечение лазером в Москве – небольшая эндоваскулярная операция, во время которой проводят облитерацию вены лазером. Вам уберут варикоз вен нижних конечностей, лечение лазером основано на введении кровотока в нужную вену. Так и побеждается варикоз вен нижних конечностей. Лечение лазером, стоимость которого не так велика, занимает мало времени и хорошо переносится пациентами, и они забывают, что у них был варикоз вен нижних конечностей, лечение лазером (цена в нашем центре является доступной) очень эффективно. Окончательная цифра зависит от стадии болезни и объема работы врача. Не бойтесь, что потом опять атакует варикоз вен нижних конечностей. Лечение лазером (отзывы весьма многочисленны!) обязательно поставит вас «на ноги»!
- Короткий стриппинг – малоинвазивная методика, при которой удаляется небольшой участок пораженной магистральной вены. Таким образом, удается сохранить как можно больше здоровых участков вен.
- Криофлебэктомия – удаление вены с помощью криозонда. Операция малотравматична – однако, для введения зонда делают один небольшой разрез. После операции вы сразу видите результаты.
Варикоз вен нижних конечностей – лечение радиочастотой
Как убрать варикоз вен нижних конечностей? Лечение РЧА интересует пациентов в особенности. Почему же многие мечтают устранить варикоз вен нижних конечностей, лечение РЧО предпочитают?
Радиочастотная абляция (РЧА) – операция, которая может быть выполнена амбулаторно, если вы хотите забыть варикоз вен нижних конечностей. Лечение РЧА в Москве использует радиочастоту, которой «запаивают» вену и убирают варикоз вен нижних конечностей. Лечение РЧО в Москве быстрое и эффективное.
Варикоз вен нижних конечностей – лечение склеротерапией
Склеротерапия – метод лечения, при котором в пораженную вену вводится специальное вещество, которое вызывает ее склероз.
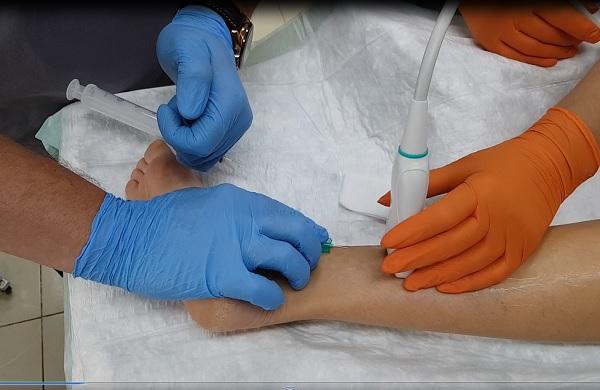
Пенная склеротерапия под УЗИ контролем в нашем центре
Варикоз вен нижних конечностей – лечение склерозированием
Склерозированием можно дополнить любое вмешательство на венах. Процедура практически безболезненна и проводится в условиях амбулатории.
Флебэктомия – традиционная операция по удалению пораженных вен нижних конечностей. Проводится в стационаре сосудистыми или общими хирургами, чтобы окончательно убрать варикоз вен нижних конечностей. Лечение после операции заключается в длительном приеме обезболивающих препаратов, антибиотиков и компрессионной терапии.
Варикоз вен нижних конечностей. Чем лечить?
Каждый метод лечения имеет свои показания и противопоказания. Чтобы выбрать оптимальный метод, необходимо проконсультироваться с доктором, он оценит ваш варикоз вен нижних конечностей, как вылечить – тоже скажет.
Варикоз вен нижних конечностей, лечение в домашних условиях
Вместе с хирургическим лечением, существуют вспомогательные методы, которые могут немного убрать варикоз вен нижних конечностей. Лечение народными средствами, которые можно проводить дома.
Осторожно - варикоз вен нижних конечностей
Лечение народными методами (цены на травки и крема отличаются), но все же не возлагайте слишком много надежд на зеленую аптеку.

Лишний вес провоцирует развитие варикоза
Важно обращать внимание на питание, если имеется варикоз вен нижних конечностей, лечение народными методами, цена которого – копейки. Необходимо ограничить употребление мяса, острой, соленой и копченой пищи, увеличить количество овощей и фруктов в рационе и исключить алкоголь и кофе.
Оптимальный режим дня и лечебная гимнастика помогут улучшить кровообращение в конечностях. Для этого потребуется 10-15 минут в день.
Простые народные методы лечения могут дополнить комплекс мероприятий для лечения варикоза. Растирание ног настойкой конского каштана, яблочным уксусом, сливочным маслом с чесноком и многие другие средства известны с древних времен. Они облегчат варикоз вен нижних конечностей, стоимость, фото и результаты можно посмотреть на нашем сайте в Интернете.
Варикоз вен нижних конечностей - профилактика
Для профилактики необходимо в первую очередь придерживаться режима труда. Нельзя постоянно находиться на ногах или сидеть в одном положении. Время от времени стоит делать небольшие перерывы, чтобы дать ногам отдохнуть.
После тяжелого рабочего дня можно делать массаж ног, после чего желательно положить ноги на возвышение. Так улучшается отток крови от конечностей.
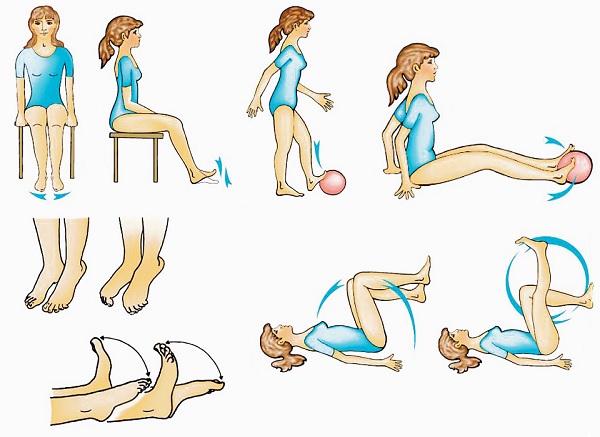
Упражнения для улучшения венозного кровотока в ногах
Нельзя увлекаться горячей ванной и сауной. Для профилактики варикоза намного полезнее принимать контрастный душ и ополаскивать ноги прохладной водой.
Важно следить за весом. Избыточная масса тела увеличивает нагрузку на венозную систему и способствует развитию заболевания.
Если есть предрасположенность к развитию заболевания, и нет возможности исключить все факторы риска, лучше заниматься профилактикой. Даже если заболевание уже началось, не стоит отчаиваться. Варикоз вен нижних конечностей – это не приговор. При своевременном обнаружении проблемы и обращении к специалистам можно избавиться от заболевания и избежать тяжелых осложнений.
Приглашаем Вас посетить нашего специалиста флеболога и избавиться от варикоза на ранних стадиях.
Часто задаваемые вопросы наших пациентов в интернете о варикозе вен нижних конечностей
Опасен ли варикоз вен нижних конечностей при беременности? Интересуется Анастасия из Белгорода :
Уважаемая Анастасия! Варикоз вен нижних конечностей при беременности несёт определённые риски вероятности развития тромбоэмболических осложнений. Поэтому, необходимо обратиться к флебологу и выполнять его рекомендации.
У меня достаточно давно варикоз вен нижних конечностей, какую операцию лучше сделать? СпрашиваетТамара из Уфы :
Уважаемая Тамара! Если у Вас имеется варикоз вен нижних конечностей, оптимальной будет современная миниинвазивная операция. Лучшими сегодня являются методики термооблитерации (лазерная и радиочастотная).
Мне поставили диагноз - варикоз вен нижних конечностей, как делается операция? Интересуется Борис из Санкт-Петербурга :
Уважаемый Борис! Вам установлен диагноз: варикоз вен нижних конечностей, а следовально, показана операция. В России нет единого подхода в выборе оперативного лечения. Есть классическая и морально устаревшая методика флебэктомии, с разрезами и наркозом. Такая операция делается, как правило, в государственных больницах. В специализированных флебологических центрах применяют инновационные методики через пункционные доступы (проколы). Такие операции выполняются амбулаторно, под местной анестезией, без разрезов и боли.
Варикоз вен нижних конечностей, что это такое? Интересуется Елена из Пскова :
Уважаемая Елена! Варикоз вен нижних конечностей – это хроническое прогрессирующее заболевание, проявляющееся патологическим расширением венозных сосудов, нарушением нормальной работы клапанов вен, что неблагоприятным образом сказывается на кровотоке. Такое состояние часто развивается у лиц, работа и образ жизни которых связаны с длительной статической нагрузкой.
Снижение атромбогенных свойств сосудистой стенки сопровождается затягиванием периода реконвалесценции и удлинением сроков стационарного лечения больных рожей нижних конечностей с хронической венозной недостаточностью. В таких случаях может быть оправдана
Reduction of athrombogenic properties of vascular walls is accompanied by delay in the recovery period and prolongation of outpatient treatment for patients with lower-limb erysipelas and chronic venous insufficiency. In such cases, substitutive therapy with protein С preparations can be approved.
Рожа лица и рожа нижних конечностей как острое стрептококковое заболевание встречается повсеместно, без тенденции к снижению в обозримом будущем. Чаще всего воспалительный процесс развивается на нижних конечностях (67%), реже — на лице (24%). Многие авторы указывают на связь рожи нижних конечностей с наличием соматических заболеваний, таких как ожирение, сахарный диабет 2-го типа и фоновая грибковая инфекция стоп и ногтей. Не менее часто фактором, предрасполагающим к развитию рожи, являются хроническая венозная недостаточность (ХВН) и хроническая лимфовенозная недостаточность (ХЛВН) [1–6].
В последние годы частота выявления геморрагических форм рожи заметно нарастает, что заставляет исследователей особое внимание уделять состоянию сосудистой стенки и системы свертывания крови в целом [7–10].
Протеин С, витамин К-зависимая протеаза, синтезируется в печени, откуда поступает в кровоток. В норме он находится в неактивном состоянии. При инфекционно-воспалительных процессах в крови наблюдается связывание протеина С с кофактором (протеином С) и дальнейшее его взаимодействие с тромбомодулином и эндотелиальным рецептором протеина С. Активированный протеин С (АПС) ингибирует каскадный механизм свертывания на ранней стадии тромбинообразования (за счет инактивации Va и VШа факторов свертывания). Другой важной его функцией является способность ускорять плазминоген-зависимый лизис тромба, что является прямым проявлением его ангиопротекторных свойств. Снижение протеина С коррелирует с уровнем плазминогена в крови при инфекционно-септических состояниях [11–19].
Различные исследования показали, что подавление реакций активации протеина С вызывает резкое увеличение продукции интерлейкина-6 и интерлейкина-8, фактора некроза опухоли и других цитокинов и снижает толерантность организма к различным эндотоксинам. Получены доказательства того, что протеин С не только блокирует активацию лейкоцитов, но и регулирует активность матричных металлопротеиназ, вызывающих деградацию экстрацеллюлярного матрикса и локальное изъязвление [18, 19, 22–26].
Предотвращение эндотелиальной дисфункции микроциркуляторного русла эффективно используется для профилактики и лечения многих заболеваний [18, 19]. На этом фоне роль протеина С (одного из ключевых эндотелий-зависимых антикоагулянтов) в формировании дисфункции сосудистой стенки при роже изучена слабо.
Мы попытались восполнить имеющийся пробел, изучив динамику протеина С у больных рожей нижних конечностей (с наличием и без наличия хронической венозной недостаточности) в сравнении с больными рожей лица и здоровыми добровольцами для уточнения патогенеза и определения целесообразности проведения заместительной (антитромботической) терапии.
Пациенты и методы исследования
Обследовано 60 человек в возрасте от 25 до 71 года с диагнозом «рожа нижних конечностей II степени тяжести» (36) и «рожа лица II степени тяжести» (24). Эритематозная форма рожи была установлена в 33% всех наблюдений (в 52% при роже лица), эритематозно-буллезная в 15%, эритематозно-геморрагическая в 22% и буллезно-геморрагическая в 30% случаев. Эритематозно-геморрагическая (11 случаев) и буллезно-геморрагическая (15 случаев) рожа развивались на нижних конечностях чаще, чем на лице (2 и 3 случая соответственно). Частота геморрагических нарушений была достоверно выше при местном воспалительном процессе (78%) на нижних конечностях по сравнению с лицом (20%); отношение шансов (ОШ) = 9,9 [2,8; 34,7].
Первичная рожа лица (16 женщин, 8 мужчин) диагностирована в 92% случаев и преобладала у женщин. При роже нижних конечностей случаи первичной рожи регистрировались в 50%, повторной в 31% и рецидивирующей в 19%; в отличие рожи лица: первичной (92%), повторной (4%) и рецидивирующей (4%). Риск рецидива рожи был статистически достоверно выше при локализации воспалительного очага на ногах по сравнению с лицом (ОШ) = 5,55 [1; 51,2], p = 0,009.
При роже нижних конечностей гендерное соотношение было сопоставимым (мужчин — 17, женщин — 19). Среди сопутствующих заболеваний обращала на себя внимание высокая (88%) частота микозов стоп и онихомикозов. У 11 больных было ожирение от 2-й до 4-й степени, у 5 больных субкомпенсированный сахарный диабет 2-го типа.
У больных рожей лица фоновая патология в 37,5% была представлена кожными заболеваниями (заушный дерматит, стрептодермия, псориаз) и в 29% — хронической ЛОР-патологией (отит, тонзиллит, ринит). Сахарный диабет 2-го типа — у четырех человек.
Пациенты находились на стационарном лечении в отделении рожи ИКБ № 2 г. Москвы. 32 больным назначена антибактериальная монотерапия: бензилпенициллина новокаиновая соль внутримышечно по 0,6 млн МЕ два раза в сутки (7–10 дней) и еще двум больным — цефалоспорины (цефазолин) внутримышечно по 1 г 3 раза в сутки (5 дней). Комбинированная терапия из двух антибиотиков (бензилпенициллина новокаиновая соль внутримышечно по 0,6 млн МЕ два раза в сутки (7–10 дней) и Ципролет per os по 0,5 г два раза в сутки (10 дней)) проведена 14 больным. 12 человек пролечены комбинацией из трех антибиотиков (бензилпенициллина новокаиновая соль внутримышечно по 0,6 млн МЕ два раза в сутки (7 дней) + ципрофлоксацин внутривенно по 800 мг в сутки (3 дня) с последующим переводом на 1 г в сутки per os (10 дней) + цефазолин внутримышечно по 1 г 3 раза в сутки (5 дней)). Дополнительно пациенты получали: антигистаминные препараты (Зодак, диазолин), местную физиотерапию и регулярную обработку рожистого очага нижних конечностях дубящим раствором перманганата калия. Пациенты, участвующие в исследовании, не получали лекарственные средства с направленным действием на состояние системы гемостаза. Средний срок пребывания больных в стационаре с рожей нижних конечностей составил 11,9 ± 4,1 дня; с рожей лица — 8,4 ± 1,6 дня.
Исследование ключевых показателей системы гемостаза проводили в начале заболевания (1–3 день — 1-я точка), в динамике (4–6 и 7–10 день — соответственно точки 2, 3) и в периоде реконвалесценции (11–15 дни болезни — 4-я точка исследования). Каждому третьему больному рожей нижних конечностей проводилось катамнестическое исследование (через 5 месяцев после выписки из стационара), позволяющее разграничить изменения, вызванные рожей, от фона сопутствующих заболеваний.
Контрольная группа состояла из 32 здоровых лиц в возрасте от 24 до 50 лет в равном соотношении мужчин и женщин.
Содержание протеина С в плазме крови определяли на автоматическом коагулометре SYSMEX CA-500 (Siemens Healthcare, США, реагенты Siemens AG, Германия) в экспресс-лаборатории детской городской клинической больницы № 13 им. Н. Ф. Филатова ДЗ г. Москвы совместно с врачом клинической лабораторной диагностики Н. К. Лагутиной. Всего обработано 90 образцов плазмы.
Полученные результаты
Исходные значения протеина С на 1–3 дни болезни (при поступлении) в группе больных рожей нижних конечностей были ниже (81,9 ± 4,9%), чем у больных рожей лица (94,1 ± 6,0%) и достоверно ниже контрольных значений (100 ± 5%, р < 0,05) (табл. 1).
По мере угасания рожистого очага уровень протеина С постепенно восстанавливался в обеих группах: 119,6 ± 3,1 на 4–6 день болезни, 129 ± 6,4% на 7–10 день болезни, 153 ± 4,4% на 11–15 день болезни — при роже лица (р < 0,05 между 1/4, 2/4 и 3/4 точками исследования) и 103 ± 3,2%, 134,5 ± 4,7%, 139 ± 6,7% при роже нижних конечностей (р < 0,05 между 1/4, 2/4 точками исследования).
Полученные значения протеина С логично укладывались в общую картину эндотелиальной дисфункции микроциркуляторного русла, ранее описанную нами у больных рожей [20, 21]. В то же время динамика протеина С у отдельных больных: с 49,7% (1-я точка исследования) до 112% (4-я точка) — прирост 125%; с 48,9% (1-я точка) до 110,7% (4-я точка) — прирост 126%; с 65,5% (1-я точка) до 119,7% (4-я точка) — прирост 86%, заслуживает внимания как эффективный механизм работы факторов саногенеза в кровеносном русле в периоде реконвалесценции (рис. 2, табл. 2).
У больных рожей нижних конечностей с сопутствующей хронической венозной недостаточностью активность протеина С оставалась ниже нормы в течение всего периода наблюдений (рис. 1).
Кроме того, период реконвалесценции у больных рожей нижних конечностей без признаков ХВН (и положительной динамикой протеина С) протекал более благоприятно, чем у больных рожей нижних конечностей с сопутствующей ХВН, что демонстрируют два клинических наблюдения.
Пациент К. (71 год), диагноз «буллезно-геморрагическая рожа правой нижней конечности, II степени тяжести, 2-й поздний рецидив, сопутствующая хроническая лимфовенозная недостаточность». Уровень протеина С при исследовании: 37,6% на 3-й, 39,9% на 4-й, 61,7% на 9-й, 85,8% на 15-й, 93,4% на 19-й день болезни. Даже после выписки, в катамнезе через 5 месяцев, уровень С-протеина оставался ниже уровня здоровых лиц — 82,1%. Status localis при поступлении представлен на рис. 2, status localis в динамике выздоровления — на рис. 3.
Аналогичный по тяжести клинический случай рожи (но без признаков ХВН) демонстрирует более благоприятное течение болезни в сочетании с восстановлением уровня протеина С на 11-й день болезни.
Пациент К. (40 лет), диагноз «эритематозно-геморрагическая рожа левой нижней конечности, II степени тяжести, повторная». Уровень протеина С: 74,5% на 2-й, 74,5% на 3-й, 119,7% на 11-й, 130,2% на 12-й день болезни. Клинические признаки лимфовенозной недостаточности отсутствуют (рис. 4–5).
Проведенное исследование позволило доказать, что при нормальных значениях протеина С (100,0 ± 5,0%) шансы благоприятного течения рожи нижних конечностей достоверно выше (ОШ = 2,89, [0,15; 55]), чем при роже нижних конечностей с хронической венозной недостаточностью и низким уровнем протеина С.
Как показали проведенные нами ранее исследования [20, 21], рожа сопровождается развитием скрытого внутрисосудистого гемолиза и ДВС-подобного синдрома. Исследование протеина С дополнило общую картину изменений системы гемостаза при роже, выявив дефицит одного из важнейших естественных антикоагулянтов.
Уровень протеина С при поступлении в группе больных рожей нижних конечностей был ниже, чем в группе больных рожей лица, и ниже значений, полученных в группе здоровых лиц. В периоде реконвалесценции активность эндотелий-зависимого антикоагулянта восстанавливалась у больных рожей лица и рожей нижних конечностей, за исключением пациентов с наличием хронической венозной недостаточности.
Было установлено, что уровень протеина С отличается рефрактерностью к стандартной терапии рожи у таких больных, а документально подтвержденный дефицит протеина С сопровождается затягиванием периода реконвалесценции и удлинением сроков стационарного лечения больных рожей нижних конечностей с признаками ХВН. Значения протеина С только у 7 из 8 больных с ХВН возвращались к норме через 5 месяцев после перенесенной рожи.
Отсутствие положительной динамики протеина С в процессе лечения рожи и затяжной период реконвалесценции у больных рожей нижних конечностей с сопутствующей ХВН требуют пересмотра существующей тактики лечебных мероприятий. Документально подтвержденный дефицит протеина С может служить показанием для проведения заместительной терапии, начинать которую целесообразно в остром периоде болезни [12, 13]. Согласно литературным данным эффективность заместительной терапии зависит от уровня снижения протеина С (не ниже 50–60% от нормы) [18, 19, 26].
Возмещение документированного дефицита протеина С при роже может быть перспективным направлением терапии, направленной на лечение хронической венозной недостаточности и уменьшение системного воспалительного ответа.
Читайте также:

