При тромбофлебите нижних конечностей и поверхностных вен может быть гангрена
Обновлено: 24.04.2024
Что такое гангрена влажная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Азатяна Кярама Арутюновича, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Азатяна Кярама Арутюновича работали литературный редактор Маргарита Тихонова , научный редактор Вячеслав Подольский и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Влажная гангрена — это процесс омертвения ткани, органа или части тела, вызванный нарушением кровообращения из-за травм или патологий сосудов. Выражается в побледнении кожи, появлении длительно заживающих язв и др. Отличается обильным отделяемым из раны и отёком органа или конечности.
По причине возникновения патологию разделяют на две группы:
- возникшую от внутренних причин (заболеваний сосудов);
- возникшую в результате внешнего воздействия (травмы, ранения, инфекции, ожогов или обморожения).
Механизм развития гангрены связан с острой ишемией — нарушением оттока крови и/или лимфы. Это может произойти при механическом сдавлении сосудов и воспалении мягких тканей, лёгких, кишечника, кожи, матки или молочной железы. Однако основной причиной влажной гангрены является флеботромбоз — закупорка венозной системы.
Тромбоз возникает при застое крови, повреждении внутреннего слоя сосуда, тромбофилии (повышенной свёртываемости крови), сепсисе или при сочетании этих причин.
Ключевую роль в формировании тромба играет активное свёртывание крови. В ходе этого процесса образуется белок фибрин, который становится "каркасом" для строительства тромба [3] .
Развитию влажной гангрены способствуют гнилостные микроорганизмы, разлагающие и разжижающие мёртвую ткань. К таким бактериям относят анаэробы, бактероиды, дизентерийную амёбу, фузиформные бактерии, палочку путрификус, палочку спорогенес и др. Такая гангрена встречается в тканях и органах с большим содержанием крови, лимфы и тканевой жидкости [11] .
К другим факторам риска, способствующим образованию влажной гангрены, относят:
-
; ;
- декомпенсацию сахарного диабета (повышение уровня глюкозы в крови, не поддающееся коррекции);
- эндокринные и онкозаболевания; ;
- хронические заболевания вен (например, варикоз, сосудистые звёздочки, венозная мальформация);
- снижение иммунитета [11][13] .
Ежегодно острая ишемия нижних конечностей, как основная причина гангрены, развивается у 140 млн человек в мире [17] . Среди женщин такой диагноз встречается в 2 раза реже, чем среди мужчин. Причём чаще этот диагноз устанавливают мужчинам 60-64 лет и женщинам 80-84 лет. 25 % таких пациентов проводится ампутация ноги, 25 % умирают, а у оставшихся 50 % в процесс вовлекается вторая нога [12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы влажной гангрены
Симптомы причинной болезни всегда предшествуют признакам гангрены.
Проявления тромбоза, как основной причины влажной гангрены, зависят от места расположения тромба, длительности болезни, характера и распространённости поражения венозного русла. Чаще тромб образуется в глубоких венах конечностей.
На начальных этапах тромбоза нижних конечностей симптоматика бывает стёртой или вообще не проявляется. К явным признакам болезни относят:
- отёк конечности или её части;
- синюшность кожи и выраженность подкожных вен;
- распирающую боль в ноге;
- боль по ходу магистральных сосудов [3] .
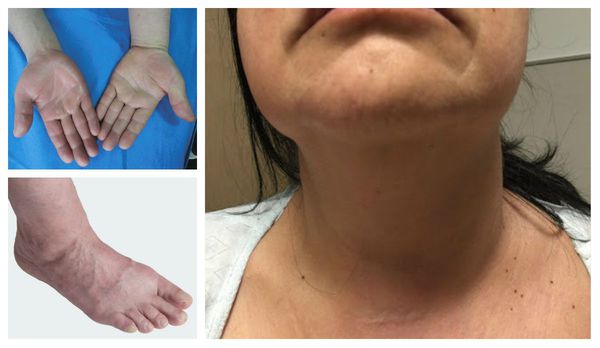
Отличительные признаки тромбоза глубоких вен верхних конечностей включают отёк руки, лица и шеи.
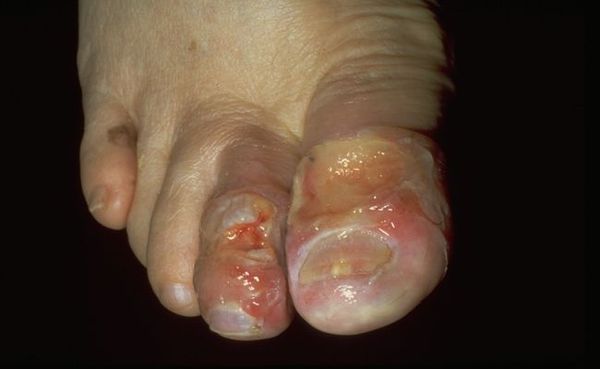
Характерные симптомы влажной гангрены:
Патогенез влажной гангрены
Жизнеспособность органа и ткани зависит от работы сердечно-сосудистой системы: её основной, транспортной функции [5] .
Сердце и кровеносные сосуды снабжают организм кровью. С её притоком к органам и тканям поступает кислород и питательные вещества, а при оттоке кровь переносит углекислый газ и продукты метаболизма в лёгкие, почки, печень и другие органы-фильтры.
Нарушение транспортной функции ведёт к нарушениям микроциркуляции. Это происходит под воздействием одного или нескольких факторов. Среди них большое значение имеют:
- коллапс — внезапная сердечно-сосудистая недостаточность из-за отёка (избыточного накопления межтканевой жидкости и набухания эндотелия), повышенного слипания эритроцитов и тромбоцитов;
- образование лейкоцитарных пробок;
- повышение вязкости крови;
- формирование тромбов (сгустков крови) и эмболов (фрагментов тканей, бактерий и продуктов их жизнедеятельности);
- различные внешние факторы, например бактериальные токсины при инфицировании трофических язв.
Все эти изменения нарушают обмен веществ в органе или части тела, что ведёт к гибели клеток, некрозу (омертвению ткани) и гангрене [9] .
При влажной гангрене в основном нарушается механизм оттока, поэтому наблюдается отёк конечности или органа и обильные выделения из ран.
Механизм развития влажной гангрены примерно такой:
- после травмы ноги (или другого фактора) возникает тромбоз и закупорка глубоких вен, по которым кровь должна отводиться из конечности;
- возникает застой крови в ноге, отёк конечности, боль, цвет кожи или органа сначала становится бледным, потом тёмно-синим, появляются дефекты, из которых сочится жидкость, иногда присоединяется инфекция;
- отёк тканей сжимает и сдавливает артерии, нарушая приток крови и питательных компонентов;
- развивается некроз клеток, тканей и органов [6] .
Классификация и стадии развития влажной гангрены
Выделяют три типа гангрены:
-
— некроз ткани без выраженной инфекции и воспаления;
- влажная (гнилостная) — некроз с гнилостным распадом тканей;
- газовая — серьёзное осложнение, вызванное анаэробными микробами, с признаками сепсиса и интоксикации (высокой температурой и артериальным давлением, одышкой, слабостью, спутанностью сознания и др.) [2] .
Согласно классификации российского хирурга А. В. Покровского, влажная гангрена является последней стадией нарушения кровообращения конечности или органа [1] .
Фактически речь идёт о декомпенсации кровообращения, поскольку на IV стадии в поражённые ткани поступает мало кислорода, который может обеспечить нормальное потребление питательных веществ.
Классификация WIfI (Wound — язва, Ischemia — ишемия, foot Infection — инфицирование стопы) позволяет соотнести степень трофических нарушений и гангрены с ориентировочным объёмом лечения [7] .
Осложнения влажной гангрены
Влажная гангрена — опасное состояние, угрожающее жизни пациента. Промедление лечения чревато серьёзными осложнениями: увеличением раны, распространением инфекции, бактериальным эндокардитом, лёгочной недостаточностью и сепсисом.
Распространение гангрены сопровождается разрушением глубжележащих тканей. Токсины и вредные вещества, которые высвобождаются при распаде и некрозе, отравляют организм. Если процесс не остановить, пациент может лишиться конечности или органа, став инвалидом, или вовсе умереть [9] .
Тромбоз вен, как причина нарушения оттока крови, может стать причиной другого серьёзного осложнения — тромбоэмболии лёгочной артерии (ТЭЛА). Такое нарушение связано с миграцией тромба в систему лёгочных артерий. Из-за периодического изменения венозного оттока во время ходьбы, кашля или акта дефекации тромб может оторваться и закрыть просвет важных сосудов полностью или частично.
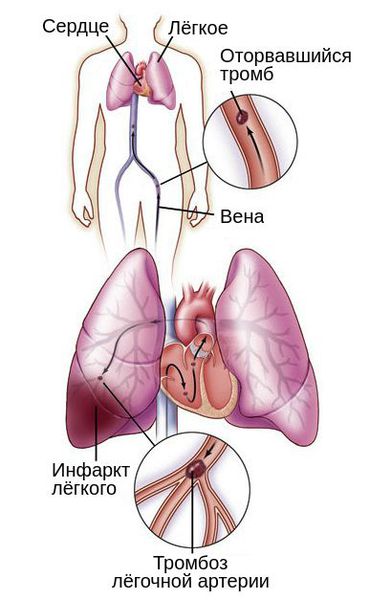
В зависимости от размера тромба закупориваются артерии различного диаметра: от сегментарных ветвей до лёгочного ствола. Тромбоз мелких веток обычно не приводит к расстройству кровообращения и дыхания, но может вызвать инфаркт участка лёгкого и пневмонию. Тромбоз лёгочного ствола заканчивается внезапной смертью.
Лёгочный инфаркт, который вызывает боль в груди, кашель, кровохарканье и образование жидкости в грудной клетке, развивается не всегда. Это осложнение относится к поздним проявлениям ТЭЛА и проявляется через несколько дней после дебюта болезни [3] .
Диагностика влажной гангрены
Диагноз влажной гангрены основывается на данных опроса, объективного осмотра, оценки распространённости процесса, состояния периферического кровотока и нервной передачи.
При опросе пациенты жалуются на длительно незаживающие раны стопы или голени с обильным выделением жидкости, образование волдырей с бурым или светлым содержимым и иногда неприятным запахом.
Важно уточнить, как давно возникли раны: они могут не заживать от нескольких недель до 2-6 лет. На скорость заживления влияют сопутствующие болезни: сердечная и дыхательная недостаточность, сахарный диабет, онкозаболевания и др. [10]
При осмотре врач обращает внимание на:
- состояние и цвет кожи (сухая или влажная, бледная, розовая или синюшная);
- объём конечностей (есть ли отёк);
- их температуру (холодные, тёплые или горячие);
- состояние ногтей — онихомикоз может являться дополнительным источником инфекции.
Периферическое кровоснабжение первично оценивается по пульсу: чем слабее удары, тем хуже состояние поражённой области.
Периферическая иннервация оценивается путём определения тактильной, вибрационной чувствительности и/или сухожильных рефлексов: чем слабее реакция пациента на раздражители, тем хуже прогноз для сохранения органа или конечности [10] .
О состоянии костных структур сложно судить без дополнительных методов исследования. Изначально можно определить только форму суставов, деформацию конечностей, объём движений и боль, возникающую в суставе.
Дополнительные методы исследования расположены в порядке значимости:
- УЗГД — ультразвуковое дуплексное сканирование артерий и вен. Безвредный метод диагностики. Позволяет выяснить, нарушено ли кровообращение в конечности или органе. Проводится в кабинете ультразвуковой диагностики. Во время процедуры пациент лежит на спине или стоит.
- Лабораторное обследование. С его помощью можно выявить системные заболевания, оценить общую тяжесть состояния и предполагаемый объём лечения. Для диагностики необходим клинический анализ крови, определение скорости оседания эритроцитов (СОЭ), развёрнутая коагулограмма (состояние свёртывающей системы крови), общий (клинический) анализ мочи и развёрнутый биохимический анализ крови. Для влажной гангрены характерны системные изменения: повышение СОЭ, лейкоцитов, D-димера и фибриногена, снижение АЧТВ, МНО, общего белка и т. д.
- Электрокардиограмма. Позволяет оценить состояние сердца. Проводится лёжа. На грудную клетку пациента накладываются специальные электроды, которые регистрируют электрическую активность сердечной мышцы — миокарда. Эта информация распечатывается на бумажной ленте в виде кардиограммы, отражающей работу сердца.
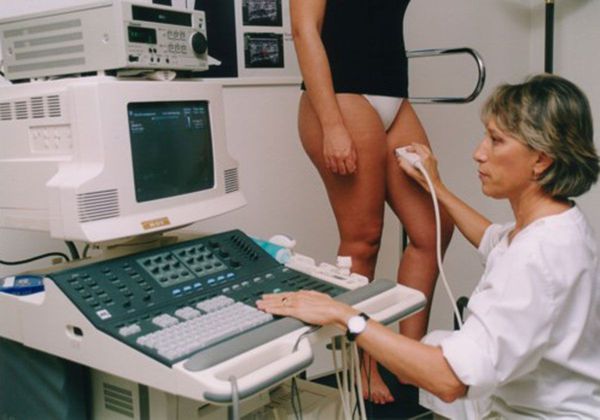
По данным этих исследований врач принимает решение о тактике лечения, его объёмах и необходимости других дополнительных методов исследования:
- МСКТ — мультиспиральная компьютерная томография. Может потребоваться для уточнения уровня и степени поражения сосудов при выявлении проблемы на УЗИ.
- Ангиография — определяет проводимость сосудов.
- Бактериологическое исследование раневой инфекции. Позволяет установить тип бактерий и их чувствительность к антибиотикам [10] .
- Рентгенография — оптимальный метод оценки состояния костей и суставов. С его помощью выявляются очаги разрушения [10] .
Дифференциальную диагностику влажной гангрены нужно проводить с другими состояниями:
- лимфатическим отёком и лимфедемой (слоновостью);
- хронической сердечной и почечной недостаточностью в стадии декомпенсации;
- острой печёночной недостаточностью и циррозом печени;
- липедемой ("жировым отёком").
Лечение влажной гангрены
Лечение влажной гангрены всегда комплексное. Оно состоит из ряда важнейших задач, которые формируются на этапах диагностики. По показаниям может потребоваться реваскуляризация — восстановление притока и оттока крови по артериям и венам. Выбор метода реваскуляризации зависит от типа сосудистой недостаточности — артериальной и/или венозной.
Одной из причин влажной гангрены является нарушение венозного оттока, а именно тромбоз глубоких вен конечности. Такая проблема чаще требует консервативной антикоагулянтной терапии — приёма таблеток, которые рассасывают тромб. Если причина в эмболизации артерий, восстановить кровоток позволяют реконструктивные операции:
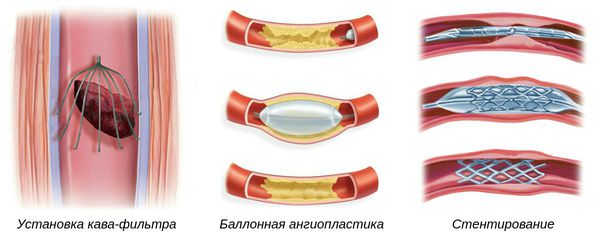
- Установка кава-фильтра — специальной системы, которая препятствует миграции тромбов из нижних конечностей к лёгким. Устанавливается в нижнюю полую вену.
- Баллонная ангиопластика — способ ликвидации суженных участков артерий, препятствующих нормальному току крови. Выполняется при помощи специальных систем.
- Стентирование — установка специальных имплантов (стентов) в область артерии, поражённой атеросклеротической бляшкой, чтобы восстановить её проходимость.
Такие операции выполняются под местной анестезией через прокол, т. е. малоинвазивным и малотравматичным способом [1] .
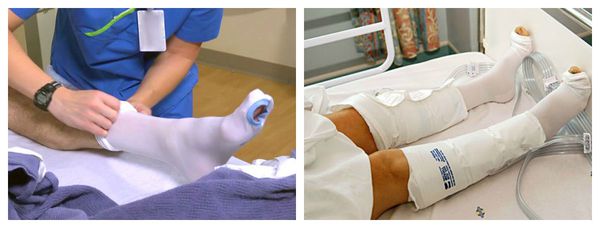
После восстановления кровообращения и купирования инфекционного процесса наступает восстановительный период. Он предполагает компрессионное лечение:
- Ношение трикотажа 2-3 класса компрессии в течение дня. Это могут быть бинты, чулки, перчатки, рукава и пр.
- Прерывистая пневмокомпрессия, или прессотерапия. Используется как противоотёчная терапия [3] . На пациента надеваются манжеты, в которые подаётся воздух. Манжеты постепенно нагнетают давление от периферии к центру, т. е. от пальцев стопы, усиливая отток лимфы.
Одновременно с перечисленными мерами проводится обработка раны. Она направлена на очищение и подготовку дефекта к заживлению.
Выбор метода обработки зависит от состояния раны и организма в целом. Возможны несколько вариантов:
- хирургический метод — иссечение омертвевших тканей;
- ферментный метод — наложение препаратов, расщепляющих омертвевшие ткани, например трипсина или химотрипсина;
- ультразвуковой метод — физический способ размельчения и удаления омертвевших тканей;
- комбинация нескольких методов очищения раны [10] .
При адекватной обработке и разгрузке поражённой конечности дефект начинает заживать в течение двух недель [10] .
Правильно выбрать повязку для раны — не менее важно. Чтобы поспособствовать заживлению, она должна отвечать четырём требованиям:
- поддерживать влажную среду в ране;
- контролировать объём воспалительного выпота;
- предотвращать повреждение краёв раны;
- хорошо фиксироваться, оставаться неподвижной.
Современные многокомпонентные повязки содержат все необходимые компоненты для заживления раны:
- гидрогели для создания оптимальной влажной среды на поверхности раны;
- альгинаты для устранения избыточной жидкости;
- гидроколлоиды для очищения раны от омертвевших тканей;
- ионы серебра для обеззараживания и т. д.
Для каждой стадии заживления раны существуют свои повязки. Они накладываются на 1-5 дней. На поверхности современных повязок имеются индикаторные метки, которые сигнализируют о том, что повязку пора сменить.
Прогноз. Профилактика
Если не лечить влажную гангрену или поздно обратиться к врачу, то в течение первого года 20 % больных умирают, 25 % пациентов проводится ампутация и лишь у 55 % больных есть шанс сохранить конечность или орган. Эти показатели отражают весь драматизм ситуации: угроза здоровью и жизни больных очень высока [8] .
Ампутация, как единственно возможный способ сохранения жизни пациента, показана при неэффективности комплексного лечения, увеличении раны, невозможности проведения операции, ухудшении состояния пациента и позднем обращении к врачу — развившейся гангрене.
Во избежание осложнений, связанных с ампутацией, операцию следует выполнять в два этапа:
- первичная ампутация — удаление омертвевших тканей, попытка восстановить кровоток и сохранить конечность;
- вторичная ампутация — проводится при неэффективности мероприятий по сохранению конечности и отсутствии положительной динамики: рана после первичной ампутации не заживает [9][14] .
При наличии гнойно-некротического очага и риске заражения крови его первичная санация должна быть выполнена до операции [10] .
Другие осложнения, связанные с лечением, возможны при критической ишемии конечности. Проводить хирургическую обработку раны в этом случае опасно: это может расширить зону некроза. Перед этим требуется провести реваскуляризацию конечности, например стентирование.
При реваскуляризации возможно развитие осложнения в виде нефропатии — нарушения работы почек. Особенно рискуют пациенты с генерализованным атеросклерозом, кальцификацией почечных артерий и хронической болезнью почек II стадии и выше [8] [15] [16] . Чтобы предупредить нефропатию, накануне и после операции пациентам из группы риска необходимо отменить метформин, петлевые диуретики и по каплям внутривенно ввести 1 л физраствора.
Профилактика влажной гангрены заключается в регулярном обследовании, контроле имеющихся заболеваний и раннем обращении к врачу при первых симптомах тромбоза или ишемии конечности. Даже небольшая на первый взгляд ранка может привести к утрате конечности.
При наследственной предрасположенности к варикозной болезни необходимо каждый год выполнять УЗИ вен нижних конечностей и консультироваться с флебологом. В профилактических целях врач может назначить ношение компрессионного белья: это позволит избежать образования тромбов и прогрессирования хронических заболеваний вен.
При сахарном диабете важно корректировать уровень глюкозы в крови, ежегодно выполнять УЗИ органов брюшной полости, артерий и вен нижних конечностей, а также правильно ухаживать за кожей ног:
Заболевание, которое сопровождается острым воспалением стенок вены с образованием в её просвете тромба, называется тромбофлебит. В хирургии различают понятия «флебит» и флеботромбоз»». Флебит – это воспаление стенки вены вследствие местного или общего инфекционного процесса. Флеботромбоз развивается по причине изменения способности крови к свёртыванию, повреждения стенки венозного сосуда, замедления тока крови. Флебологи Юсуповской больницы диагностируют тромбофлебит с помощью современных методов исследования.

Лечение пациентов, страдающих тромбофлебитами
Флебологи Юсуповской больницы проводят комплексную терапию больных с тромбофлебитами. Лечение включает консервативные и хирургические методы. С помощью консервативной терапии врачи достигают следующих целей:
- Улучшения микроциркуляции и физико-химических характеристик крови;
- Угнетения способности тромбоцитов к склеиванию;
- Коррекции венозного кровотока;
- Ликвидации воспаления в стенке вены;
- Предотвращение продолженного тромбообразования, фиксации тромба к стенкам сосуда;
- Воздействие на микроциркуляцию и обмен в тканях.
С целью обеспечения конечности функционального покоя и профилактики тромбоэмболических осложнений пациентам в раннем периоде заболевания назначают постельный режим с возвышенным положением нижней конечности. Проводят антикоагулянтную терапию под строгим лабораторным контролем показателей системы гемостаза. В начале заболевания флебологи применяют прямые антикоагулянты (гепарин или гепарин низкомолекулярной массы – фраксипарин). За 2 дня до отмены терапии гепаринами врачи назначают пациентам с тромбофлебитом непрямые антикоагулянты, а суточную дозу гепарина снижают в 1,5–2 раза за счет уменьшения разовой дозы. Для улучшения микроциркуляции пациентам, страдающим тромбофлебитом, внутривенно капельно вводят пентоксифиллин (трентал).
Операции при остром тромбофлебите
Операция при остром тромбофлебите нижних конечностей проводится в случае, когда тромб увеличивается в длину, поднимается по большой подкожной вене выше уровня средней трети бедра. Классическим вариантом оперативного вмешательства является операция Троянова– Тренделенбурга или её модификация – кроссэктомия.
Как проходит операция при тромбофлебите? Операция Троянова-Тренделенбурга заключается перевязке большой подкожной вены возле устья и пересечении её ствола в пределах раны. Это предотвращает распространение тромботического процесса на бедренную вену. Во время операции кроссэктомия сосудистые хирурги дополнительно выделяют и перевязывают все приустьевые притоки большой подкожной вены, в результате чего устраняется возможность обратного сброса крови через сафено–феморальное соустье.
Показанием к хирургическому лечению пациентов с острыми тромбозами глубоких вен нижних конечностей является наличие признаков флотации (свободного движения) головки тромба в просвете вены, выявленное при ультразвуковом исследовании. Выбор операции в этом случае зависит от уровня проксимальной (верхней) границы тромба. Перевязку бедренной вены выполняют при выявлении флотирующего тромба в подколенной вене. В случае локализации флотирующего тромба в общей бедренной вене его удаляют. Пациентам с флотирующим тромбозом подвздошных вен или нижней полой вены ниже уровня почечных вен устанавливают кава-фильтр в нижнюю полую вену.

Операция по поводу тромбоза глубоких вен ноги
Тромбоз глубоких вен – острая сосудистая патология, которая характеризуется образованием тромба в венах нижних конечностей, которые расположены ниже глубокой фасции. Свежий тромб в глубокой вене ноги может оторваться от стенки сосуда или фрагментироваться и вызвать тромбоэмболию легочной артерии. При неэффективности тромболизисной терапии флебологи для профилактики осложнений устанавливают временный фильтр в нижнюю полую вену.
У большинства больных происходит организация тромба и частичное восстановление кровотока по вене. Иногда развивается хроническая венозная недостаточность и трофическая язва. Операция Линтона выполняется при наличии на протяжении длительного периода трофических изменений мягких тканей голени. После этого вмешательства часто развиваются осложнения. В настоящее время флебологи при трофической язве отдают предпочтение операции субфасциальной эндоскопической диссекции перфорантных вен.
Для того чтобы пройти курс лечения тромбофлебита, выполнить операцию по умеренной цене, записывайтесь на приём к флебологу, позвонив по номеру телефона контакт центра. Врачи Юсуповской больницы индивидуально подходят к выбору метода лечения каждого пациента.

Гангрена — это патологический процесс, при котором часть ткани отмирает. Некроз может затронуть не только наружные, но и внутренние органы. Тем не менее, чаще всего гангрене подвержены именно конечности, в особенности ноги, что объясняется человеческой анатомией. Крови сложнее двигаться снизу вверх, а плохое кровообращение ведет к застою, повреждению стенок сосудов и тромбообразованию. Мы расскажем, как начинается гангрена нижних конечностей, какие меры необходимо предпринять и как избежать ампутации.
Как начинается гангрена конечностей
Некротический процесс может начаться внезапно или быть вялотекущим. Основные причины гангрены:
- Длительное нарушение кровотока (сухая гангрена).
- Стремительное развитие ишемии из-за внезапного ухудшения кровоснабжения (влажная).
- Присоединение инфекции, когда в рану попадают анаэробные бактерии (газовая).
Если вы находитесь в группе риска, нужно особенно внимательно относиться к своему самочувствию, знать, как начинается гангрена ног, а при появлении подозрительных изменений на коже сразу обращаться к врачу. Причинами гангрены могут стать не только нарушения кровоснабжения. Осторожными нужно быть следующим группам пациентов из-за повышенного риска образования тромбов:

- Больным с сахарным диабетом.
- Принимающим оральные контрацептивы.
- Пациентам с аутоиммунными болезнями.
- Онкобольным.
- Лежачим пациентам.
- Больным атеросклерозом.
- Людям с заболеванием почек.
- Пожилым людям.
- Беременным.
- Имеющим лишний вес.
- Людям с сердечно-сосудистыми заболеваниями.
- Перенесшим операции, особенно на тазобедренном суставе.
- Женщинам в период менопаузы.
- Больным инфекцией COVID-19, т.к. повышается риск инсультов, сердечных приступов и других опасных осложнений.
- Курильщикам.
Но только перечисленным группам необходимо знать, как начинается гангрена, ведь риску подвержены и другие пациенты. Поскольку тромбоз не единственная причина некроза, внимательным нужно быть:
- Людям, у которых возникает высокий иммунный ответ, а как следствие — воспалительная реакция.
- Пациентам с обморожениями или ожогами (химическими, термическими, электрическими).
- Тем, у кого наблюдалось долгое пережатие сосудов конечности из-за гипса, наложения жгута.
В военное время риск гангрены повышается у раненых в сражениях. Но и в мирное время сохраняется опасность занесения инфекции из-за ножевых или огнестрельных ранений.
Как выглядит гангрена ноги

Лечить необходимо любую форму некроза. Хотя сухая гангрена не представляет немедленной опасности для жизни, но и эта форма малоприятна: интоксикации организма не происходит, но боль никуда не девается, а риск перехода во влажную форму высок. Кроме того, из-за способности организма избавляться от мертвых тканей может произойти самоампутация (отпадание).
Как начинается гангрена нижних конечностей при сухой форме:
- Вначале начинается болевой синдром, продолжающийся до момента отмирания тканей.
- Пульсация на больной ноге не обнаруживается.
- Обычно потемнение наблюдается на кончике пальцев. Кожа может иметь коричневый, темно-синий, черный цвет.
- Граница между некротической и здоровой тканью заметна невооруженным глазом.
- Больная область уменьшается в размерах.
- Со временем возникает нечувствительность, иногда больной не может пошевелить ногой.
- Температуры и ухудшения общего самочувствия нет.
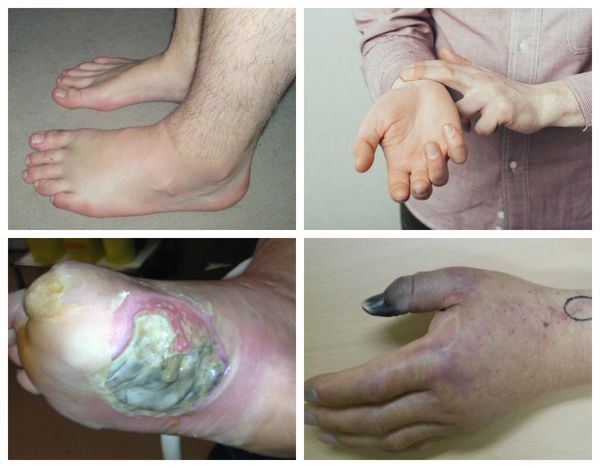
Как проявляется влажная гангрена:
- Больная область становится холоднее здоровой.
- Сосудистая сетка становится ярко выраженной.
- На поверхности кожных покровов возникают темно-красные пятна.
- Некроз быстро прогрессирует.
- Граница между здоровой и пораженной областью не имеет четких границ.
- Конечность опухает и чернеет.
- Повышается АД, увеличивается пульс.
- Состояние больного тяжелое, поскольку токсины проникают в кровь.
Газовая гангрена — это наиболее опасная форма некроза с высоким риском сепсиса и летального исхода. Патологический процесс стремительный, конечность за считанные часы приобретает вид разлагающейся ткани с выходом газа при нажатии.
Отдельно стоит отметить, как начинается гангрена при сахарном диабете. При заболевании может возникнуть ангиопатия или нейропатия. Из-за снижения защитных функций любая ранка опасна, а т.к. нередко чувствительность снижается, пациент может пропустить первые симптомы.
Действия пациента
Если вы обнаружили на коже темные пятна и заметили, что нога болит больше обычного, появилась хромота, обратитесь к врачу для постановки диагноза. В таком важном вопросе как здоровье не бывает чрезмерных действий. Будьте внимательны, если у вас высокая свертываемость крови — это основная причина закупорки сосудов тромбами.
Успейте вовремя распознать симптомы гангрены и обратиться за помощью. К сожалению, при тяжелых формах речь идет не о сохранении конечности, а о спасении жизни пациента. Но даже влажную форму сейчас успешно лечат с помощью эндоваскулярных методов — малотравматичных операций без разрезов.
«Чеховский сосудистый центр» — это профильное медицинское учреждение, где можно получить квалифицированную помощь. Мы сделаем все возможное, чтобы сохранить ваше здоровье, но помните, что прогноз во многом зависит от бдительности пациента. Довольно часто при раннем обращении можно предотвратить тяжелые последствия гангрены.

Тромбофлебит — это вид тромбоза, при котором воспаляется внутренняя стенка сосуда. Болезнь поражает как поверхностные, так и глубокие вены. Признаки тромбофлебита глубоких вен не так очевидны, как симптомы тромбофлебита поверхностных вен. Попробуем разобраться, как выявить болезнь и предотвратить негативные последствия.
Симптомы тромбофлебита вен нижних конечностей
Тромбофлебит может протекать в острой, подострой и хронической форме. В первом случае симптомы тромбофлебита вен наблюдаются в течение менее двух недель. Второй вид протекает в течение 2 недель – 1 месяца. Наиболее опасны флотирующие тромбы, имеющие только одну точку прикрепления к стенке сосуда: в любое время они могут превратиться в эмбол и вызвать тромбоэмболию легочной артерии — опасное состояние, угрожающее здоровью и жизни. При ТЭЛА оторвавшаяся часть кровяного сгустка закупоривает артерию, вызывая патологическое ухудшение кровоснабжения тканей.

Для тромбофлебита поверхностных сосудов характерно покраснение кожных покровов, проявление венозного рисунка, появление боли при прощупывании сосудов. Симптомы тромбофлебита глубоких вен в основном выражаются в отечности. К симптомам могут добавляться разница температуры на здоровой и больной (более холодной) ноге, ознобы, боли, ощущения распирания в мышцах, напряжение тканей. При нагрузках боли усиливаются.
Такие симптомы тромбофлебита глубоких вен нижних конечностей как замедление кровотока, окклюзия, повышение вязкости крови, утолщение сосудистой стенки, дисфункция клапанов можно обнаружить только при врачебной диагностике.
Причины и последствия заболевания
В пораженном участке ускоряется процесс слипания тромбов, поэтому просвет быстро сужается, нарушается питание тканей. Можно обозначить ряд факторов, которые вызывают тромбофлебит:
- Неправильное введение инъекций.
- Травмы ног.
- Пренебрежение физическими нагрузками.
- Длительное сидение или стояние в неудобном положении.
- Варикозная болезнь.
- Гормональная терапия или контрацепция.
- Опухолевые процессы в пищеварительной системе.
- Низкий уровень гепарина.
- Перенесенные операции.
- Ожирение.
- Употребление алкоголя и курение.
- Аутоиммунные процессы.
- Беременность.
Из-за высокого уровня эстрогенов женщины страдают от болезни чаще, особенно в период вынашивания ребенка. Установлено, что коронавирус у 70 % заболевших вызывает чрезмерную реакцию иммунной системы, а как следствие — образование большого числа тромбов.
Если оставить проблему без внимания, рано или поздно тромбоз вызовет инсульт, тромбоэмболию легкого или инфаркт, поскольку оторвавшиеся сгустки разносятся с током крови по организму.
Какие меры принять
Обнаружив у себя симптомы заболевания, не нужно заниматься постановкой диагнозов и самолечением. Как лечить тромбофлебит глубоких вен нижних конечностей, объяснит только квалифицированный медик. Диагностика включает УЗИ (дуплексное, триплексное сканирование), КТ, анализы крови, рентгенографическую ангиографию.
Особого внимания требуют пациенты с варикозным расширением — у 60 % заболевших на фоне варикоза развивается тромбофлебит. Частота обнаружения — 1,5-2,2 случая на 1000 человек. Если у вас уже обнаруживали тромбы, есть генетическая предрасположенность, были постановки катетеров или стентов, случались травмы, были тяжелые инфекционные заболевания, то стоит записаться на прием ко врачу.

Как лечить тромбофлебит глубоких вен
Лечение тромбофлебита необязательно предполагает проведение сложной хирургической операции. Пациент может находиться на амбулаторном лечении и принимать препараты, выписанные врачом. Важно не назначать себе медикаменты самостоятельно, поскольку неверная тактика может усилить симптомы. В зависимости от состояния организма подбираются эластичные бинты и компрессионные чулки 1-4 класса. Медикаментозная терапия может включать применение противовоспалительных препаратов и антикоагулянтов.
Помимо традиционного хирургического вмешательства и установки кава-фильтра активно применяется малотравматичная эндоваскулярная хирургия. Все меры направлены на избежание отрывание тромба. По показаниям применяется лечение лазером – эндовазальная стволовая лазерная коагуляция.
После терапии
Прогноз всегда зависит от конкретного случая: наследственности, стадии заболевания, наличия других хронических болезней. В целом прогноз благоприятный, если соблюдать все врачебные рекомендации, придерживаться диеты, отказаться от курения, заниматься легкими видами спорта, носить компрессионное белье, особенно при беременности и во время перелетов.
Необходимо наблюдение у врача каждые полгода. УЗИ рекомендуется проводить 1 раз в год, но сроки могут быть сокращены в зависимости от тяжести каждого конкретного случая. Обязателен контроль за свертываемостью крови.
Как лечить тромбофлебит глубоких вен ног наиболее щадящим способом знают в отделении флебологии «Чеховского сосудистого центра». У нас работают опытные врачи ультразвуковой диагностики, флебологи, ангиохирурги с опытом практики не менее 10 лет. К выбору наркоза в нашем центре также подходят тщательно с учетом возраста и сопутствующих состояний. В ЧСЦ любой пациент получает квалифицированную адресную помощь, центр оснащен современным оборудованием производства Швейцарии. Обращайтесь, и мы поможем.

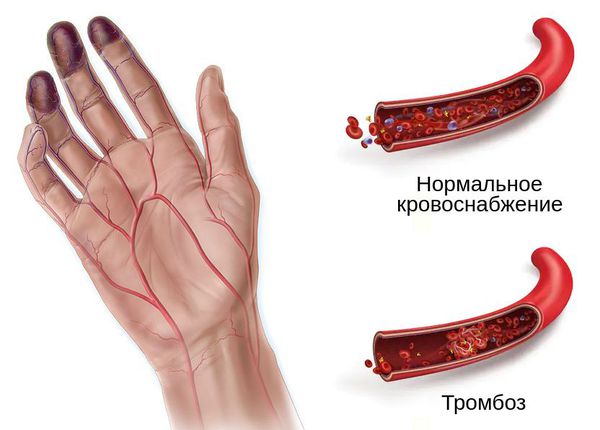
Тромбоз — это опасное состояние, нередко угрожающее жизни, при котором кровяной сгусток полностью или частично перекрывает вену. При отрыве тромба возможно возникновение тромбоэмболии, когда сгусток попадает в легкое, вызывая угрожающие жизни последствия. Отрыв тромба и его попадание с током крови в сердце провоцирует инфаркт. Попадая в мозг, сгусток вызывает инсульт. Таким образом, тромбоз может привести не только к параличу, но даже смерти. К сожалению, тромбоз — это распространенное заболевание, встречающееся у 10 % взрослого населения. До половины случаев тромбоза и тромбофлебита связаны с течением варикозной болезни. Хроническая венозная недостаточность становится причиной инвалидности уже через 3 года после начала образования тромбов.
Тромбоз глубоких вен: симптомы
Чаще всего при заболевании страдают сосуды голени. Из-за образования тромба сужается просвет сосуда, нарушается кровоток и трофика тканей. Если процесс длительное время остается без внимания, может образоваться некроз. Симптомы тромбоза глубоких вен конечностей порой невозможно распознать, так как болезнь не дает внешних признаков, а дискомфорт люди предпочитают игнорировать. Первый признак, на который стоит обратить внимание, это изменение цвета и текстуры кожных покровов, отечность ног.

Симптомы тромбоза глубоких вен нижних конечностей:
- Кожа на ногах становится глянцевой и бледной или синюшной.
- В зависимости от места образования сгустка может отечь голень, бедро, лодыжка. Иногда припухает вся нога.
- Болезненность конечности.
- Нарушение подвижности.
- Тяжесть или скованность.
- Уплотнение сосудов.
- По мере прогрессирования заболевания усиливаются болевые ощущения.
Иногда симптомы тромбоза глубоких вен нижних конечностей проявляются внезапно: на утро нога резко отекает, мешая подняться с кровати. Такое состояние наиболее опасно, так как следом может начаться эмболия и закупорка легкого. Если отечность сопровождается повышением температуры и болью в груди, требуется немедленная медицинская помощь. Длительное нарушение кровообращения приводит к отмиранию тканей — гангрене.
Однако симптомы тромбоза глубокой вены голени или бедра на ранних стадиях неспецифичны, и могут быть результатом других заболеваний. Так как распознать тромбоз глубоких вен можно только после диагностики, лучше обратиться к флебологу для выяснения точного диагноза.
Причины тромбоза глубоких вен
Перед тем как лечить тромбоз глубоких вен, врачу необходимо установить причину патологии. С этой целью проводятся различные исследования. К основным причинам тромбоза глубоких вен нижних конечностей относится застой крови, который может быть вызван рядом факторов. Причины возникновения тромбоза глубоких вен:
- лишний вес;
- очень высокий и, напротив, низкий рост;
- заболевания крови (повышенная свертываемость);
- наследственная предрасположенность;
- использование оральной гормональной контрацепции;
- малая физическая активность;
- длительная неподвижность (в течение 4 и более часов);
- повышение сосудистого давления вследствие беременности;
- курение;
- травмы и операции;
- инфекционные заболевания;
- пожилой возраст;
- онкология;
- болезни печени;
- аутоиммунные заболевания.
Симптомы тромбоза глубоких вен ноги нередко проявляются у лежачих больных. Также был проведен ряд исследований о наличии связи между заболеванием и частотой поездок, как авиаперелетов, так и путешествий наземным транспортом. Пол также влияет на то, как проявляется тромбоз глубоких вен. Чаще он обнаруживается у женщин: количество пациенток составляет 66 %. При этом средний возраст заболевших обоих полов — 46 лет.
Как определить тромбоз глубоких вен
Существует множество методик, как диагностировать тромбоз глубоких вен. Опытный флеболог может сделать предварительное заключение по клинической картине. При обнаружении симптомов тромбоза глубоких вен диагностика играет решающую роль, поэтому на квалификацию врача нужно обращать пристальное внимание.
Прежде всего, сбор анамнеза и анализ крови (на D-димер) позволят врачу сделать предварительное заключение. Для получения точных данных о состоянии вен делают дуплексное сканирование, флебографию (ангиографию вен). Это помогает установить локализацию и протяженность тромба, оценить скорость кровотока и состояние стенок сосудов.

Как лечится тромбоз глубоких вен
Только полноценное исследование помогает определиться с лечебной тактикой. Мероприятия по устранению тромбов включают как консервативную терапию, так и непосредственное удаление тромба разными способами. Важно восстановить нарушенный кровоток, устранить воспаление, предотвратить повторное образование кровяных сгустков. Из малоинвазивных методов широко применяется тромбоэктомия — операция по удалению тромба, как традиционным хирургическим способом, так и с помощью эндоваскулярной хирургии, а также лазером. Проводится ангиопластика — расширение просвета за счет катетера. К стентированию прибегают с целью предотвращения повторного сужения вены.
Как долго лечится тромбоз глубоких вен, во многом зависит от стадии заболевания и выбранной методики лечения. Постельный режим требуется в течение 3-12 дней. Если состояние стабилизируется, пациента выписывают через несколько дней после операции, в дальнейшем нужна медикаментозная поддержка.
Важно не только знать, как вылечить тромбоз глубоких вен, но и какой образ жизни вести после терапии. УЗИ необходимо делать раз в полгода, так же, как и сдавать лабораторные анализы для определения свертываемости крови.
Если вы нуждаетесь в качественном лечении опытными высококвалифицированными врачами, ждем Вас в отделении флебологии «Чеховского сосудистого центра» — передового медицинского учреждения, работающего по мировым стандартам.
Читайте также:

