При скарлатине сыпь на какой день появляется сыпь
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ветряная оспа: причины появления, симптомы, диагностика и способы лечения.
Определение
Ветряная оспа (ветрянка) - острое инфекционное заболевание, характеризующееся доброкачественным течением, умеренной лихорадкой, появлением на коже и слизистых оболочках мелких пузырьков с прозрачным содержимым. Возбудителем заболевания является вирус герпеса 3-го типа Varicella Zoster (семейство вирусов Herpesviridae). Из-за высокой контагиозности (заразности) заболевания и восприимчивости человеческого организма к вирусу (90-95%) большинство людей успевают переболеть ветряной оспой до 10 лет (80-85% случаев). У взрослых заболевание протекает значительно тяжелее, чем у детей.
Varicella Zoster является причиной развития двух заболеваний - ветряной оспы при первом контакте человека с вирусом и опоясывающего лишая при реактивации (повторной активации) вируса в организме. Больной опоясывающим лишаем может стать источником заражения в очень редких случаях и при очень близком и длительном контакте.
Инфекция распространяется воздушно-капельным или контактным путем через различные предметы (детские игрушки). Вспышки ветряной оспы отмечаются в период с января по май.
После заболевания у человека формируется стойкий, пожизненный иммунитет. Повторные случаи заболевания ветряной оспой встречаются исключительно редко.
Классификация заболевания
По типу:
- Типичная.
- Атипичная:
- рудиментарная;
- пустулезная;
- буллезная;
- геморрагическая;
- гангренозная;
- генерализованная (висцеральная).
- легкая (температура тела не превышает 38°С, симптомы интоксикации практически отсутствуют, высыпания необильные);
- среднетяжелая (температура повышается до 39°С, симптомы интоксикации умеренные, высыпания обильные, в том числе на слизистых оболочках);
- тяжелая (температурой тела повышается 39,5-40°С, высыпания очень обильные, крупные, застывшие в одной стадии развития).
- гладкое;
- негладкое (с наслоением вторичной инфекции и/или обострением хронических заболеваний).
- общий анализ крови (при скарлатине наблюдаются отклонения от нормы в показателях эритроцитов и лейкоцитов);
- мазок слизистой горла и носоглотки для определения наличия и типа инфекции, уточнения чувствительности бактерий к антибиотикам;
- мазок слизистой горла на антигены.
- прием осенью, зимой и весной витаминов и микроэлементов в виде свежих овощей, фруктов и витаминных комплексов;
- при вспышке инфекции в детском заведении воздержитесь от посещения, избегайте общественных мест в эпидемические периоды;
- обучение ребенка правилами личной гигиены (не трогать лицо грязными руками);
- если среди членов семьи есть заболевший, выделите ему отдельную посуду, приборы, полотенца и постельные принадлежности;
- регулярно проветривайте помещения и делайте влажную уборку;
- необходимы занятия спортом и закаливание;
- до конца долечивайте отиты, тонзиллиты, синуситы.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
К концу инкубационного периода (на 11–21-й день, чаще на 13–17-й день) появляются недомогание, снижение аппетита, раздражительность, у детей - плаксивость. Отмечаются единичные высыпания, температура тела незначительно повышается. Элементы сыпи проходят закономерную эволюцию: розовое/красное пятно (розеола) – папула (узелок) – везикула (пузырек) – корочка.
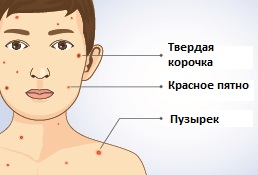
Пятна диаметром 2–4 мм в течение нескольких часов превращаются в папулы и везикулы, наполненные прозрачным содержимым. В течение нескольких дней идет «подсыпание» новых элементов. Элементы сыпи возникают у больных ветряной оспой как бы отдельными толчками с интервалом 24-48 ч. Новые элементы появляются между старыми, и их общее число увеличивается.
Обычно высыпания фиксируют сначала на туловище, затем на лице, волосистой части головы и минимально на стопах и кистях. В это же время может появляться сыпь на слизистых оболочках полости рта, половых органов, на конъюнктиве и роговице. У одного и того же больного одновременно присутствуют и пятна, и папулы, и везикулы, и корочки. Сыпь при ветряной оспе обычно сопровождается зудом. От появления первых элементов до образования корочек на месте лопнувших везикул проходит 2–3 дня. Корочки отпадают через 5-10 дней без следа, но при их «срывании» этот срок удлиняется еще на 1–2 недели, а на их месте могут сформироваться рубцы.

Проявления общей интоксикации в период высыпаний выражены слабо. Иногда кратковременные повышения температуры тела совпадают с появлением новых высыпаний. Температура держится от 3 до 6 дней, лимфатические узлы имеют тенденцию к увеличению. К характерным симптомам ветрянки нередко добавляется неспецифическое ее проявление - кашель. При легком течении болезни его провоцируют высыпания во рту, на слизистой оболочке глотки и трахеи. С их исчезновением в дыхательных путях проходит и кашель. При тяжелом течении заболевания может наблюдаться пневмония, кашель становится влажным, в отдельных случаях отмечается выделение гнойной мокроты с кровью.
Если заболевание характеризуется высыпаниями с единичными, недоразвитыми, едва заметными пузырьками при нормальной температуре тела, и общее состояние пациента не страдает, говорят о рудиментарной форме ветряной оспы.
Везикулы могут быть наполнены гнойным содержимым (пустулезная форма) или геморрагическим (геморрагическая форма). При буллезной форме ветряной оспы одновременно с типичными везикулами на коже образуются крупные дряблые пузыри диаметром 2-3 см с мутноватым содержимым. После спадания пузыря остается мокнущая поверхность. Гангренозная форма характеризуется тем, что в окружении геморрагических пузырьков появляется воспалительная реакция, затем образуются некрозы, покрытые кровянистым струпом, после отпадения которых обнажаются глубокие язвы с грязным дном и подрытыми краями. Язвы увеличиваются в размерах, сливаются между собой.
Если болезнь проявляется высокой температурой, тяжелой интоксикацией и поражением внутренних органов (печени, легких, почек и др.), говорят о висцеральной форме ветряной оспы.
Во время беременности в связи с физиологическим снижением иммунитета возрастает вероятность инфицирования ранее не болевших ветряной оспой женщин (5-6%) или активации латентной инфекции в виде появления опоясывающего герпеса. При этом опасность для беременной представляет не сама инфекция, а ее осложнения. Вероятность влияния инфекции на плод зависит от срока беременности и тяжести течения заболевания. Опасно инфицирование беременной накануне родов, когда достаточный титр защитных специфических антител не успевает через плаценту передаться плоду. В отличие от ветряной оспы при заболевании опоясывающим герпесом осложнений со стороны плода не наблюдается, так как у матери имеются специфические защитные антитела.
Диагностика заболевания
Ветряная оспа диагностируется на основании выявления типичной клинической картины. При нетипичных случаях и с целью дифференциации от других заболеваний (везикулезного риккетсиоза, стрептодермии, генерализованной формы герпетической инфекции и др.) используют лабораторные методы исследования – серологические тесты определения специфических антител классов IgG и IgM (антитела к вирусу Varicella Zoster появляются в течение 4–5 суток от начала сыпи при ветряной оспе).
Синонимы: Анализ крови на антитела к вирусу ветрянки; Ветряная оспа; Вирус герпеса человека 3-го типа; ВГВ-3 типа; Вирус varicellae-zoster; Опоясывающий герпес. Chickenpox; Human herpesvirus 3 IgG; Varicellazoster virus IgG; Herpeszoster IgG. Краткое описание исследования Ант.
Скарлатина — это заболевание, вызванное, как правило, бактерией стрептококка группы A. Болезнь чаще поражает детей 2-10 лет. Без своевременного лечения и при слабом иммунитете возможно появление осложнений в виде отита, синусита и т.д. Также возможны поздние осложнения, обусловленные иммунными нарушениями (ревматизм и др.). Как правило, осложнения возникают при неправильном лечении.
Причины заболевания
Заражение ребёнка скарлатиной чаще всего происходит воздушно-капельным путём. Иногда и контактно-бытовым, особенно при наличии на коже порезов и ссадин.
Стрептококк является возбудителем не только скарлатины, но и ангины, кишечных инфекций и пр. Непосредственно же скарлатина развивается у детей, не имеющих иммунитета к возбудителю. К подростковому возрасту у большинства людей этот иммунитет возникает, поэтому случаи скарлатины у взрослых крайне редки.
Симптомы скарлатины
Инкубационный период может оставлять до 12 дней. Симптомы скарлатины у детей следующие:
Диагностика болезни
Врач делает предварительное заключение о заболевании скарлатиной на основании осмотра пациента и выявления характерных признаков, среди которых:
Доктор уточняет, болел ли ребенок раньше, имелся ли контакт с заболевшим. Для подтверждения диагноза берут анализы:
Лечение скарлатины
Необходимо комплексное лечение, включающее: строгий постельный режим, прием антибиотиков и соблюдение диеты. Для быстрого выздоровления постельный режим должен длиться не меньше недели и в течение 20 дней не рекомендуется выходить на улицу. Источник:
В.Н. Тимченко, Е.Б. Павлова, Н.В. Павлова, З.Л. Сертакова
Особенности клиники и лечения современной скарлатины
// Детские инфекции, 2004, №3
Нужно исключить общение больного со здоровыми детьми. Заболевание быстро распространяется воздушно-капельным путем и через вещи, прикосновения. После постельного режима физическая активность должна быть минимальной, увеличивайте нагрузку постепенно к 20-му дню. Далее можно переходить к прогулкам на улице, но без бега и активных игр. Необходимо избегать переохлаждения и перегрева, которые могут привести к активности еще не уничтоженной инфекции.
Лечение проводится дома.
Врач выписывает курс антибиотиков пенициллинового типа длительностью 5-7 дней. Терапия антибиотиками не должна быть дольше 7 дней. После курса проводят мероприятия для восстановления микрофлоры кишечника, чтобы избежать дисбактериоза.
Также назначают противоаллергические средства, не допускающие интоксикации, и препараты для укрепления иммунитета. Для вывода токсинов из организма прописывают обильное питье, полоскание рта и носоглотки.
Профилактика
Для недопущения и предотвращения заражения принимают следующие превентивные меры:
Профилактика в детском саду
При выявлении скарлатины группа ставится на карантин, а малыши, имевшие контакт с заболевшим, наблюдаются в течение недели. Исключают контакты с детьми из соседних групп. Проводится обработка помещения специальными растворами, включают кварцевые лампы для уничтожения микробов. Детей осматривают, измеряют температуру.
Инкубационный период составляет 2-7 дней, иногда – до 12.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
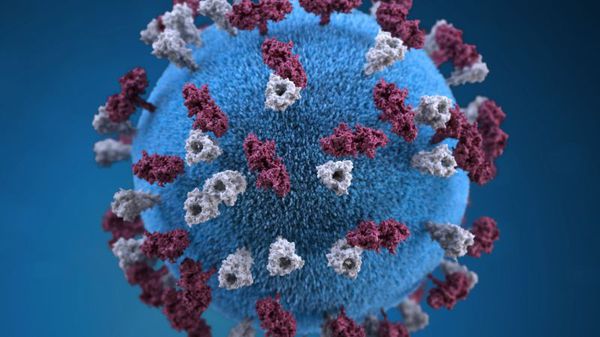
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Описана так называемая ранняя диагностика кори, включающая:
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).
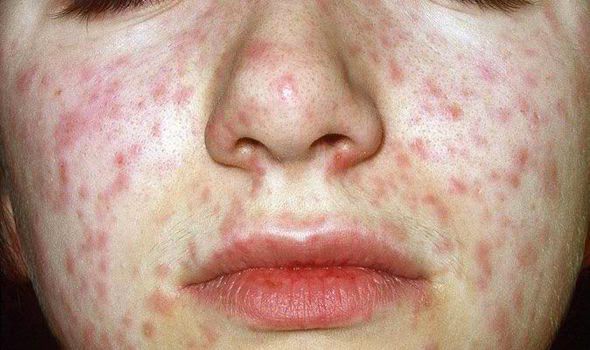
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
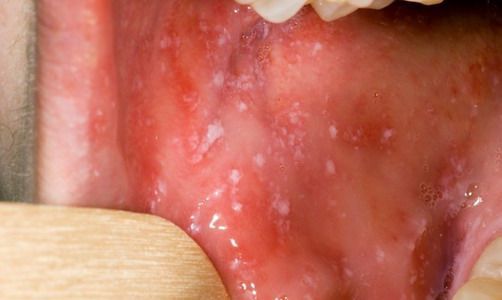
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
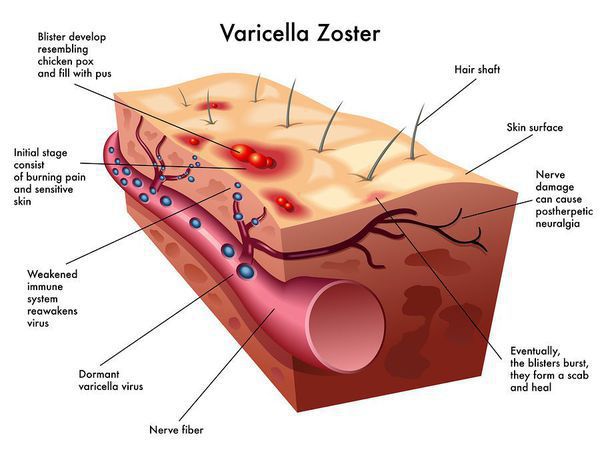
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай). [1]
Классификация и стадии развития ветряной оспы
1. По клинической форме:
2. По степени тяжести:
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
Неспецифические осложнения:
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
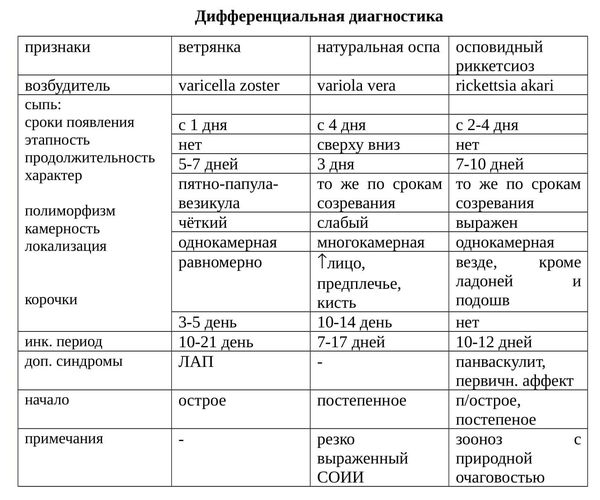
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Скарлатина (лат. scarlatina) — острая антропонозная инфекция с аэрозольным механизмом передачи возбудителя, которой свойственны острое начало, лихорадка, интоксикация, тонзиллит (экссудативный фарингит), и мелкоточечная сыпь.
Исключая: J02.0 Стрептококковый фарингит
Период протекания
Минимальный инкубационный период (дней): 1
Максимальный инкубационный период (дней): 12
Инкубационный период чаще всего 2-5 дней. Длительность заболевания варьируется в зависимости от формы и тяжести. При нетяжёлых, неосложнённых формах все симптомы проходят через 2-4 недели.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Единая классификация отсутствует. Существующие варианты классификации не имеют клинического преимущества друг перед другом.
Пример классификации 1.
По типу
1 Типичные.
2 Атипичные (экстратонзиллярные):
-ожоговая;
-раневая;
-послеродовая;
-послеоперационная.
По тяжести:
1.Легкая форма.
2.Среднетяжелая форма.
3.Тяжелая форма:
-токсическая;
-септическая;
-токсико-септическая.
3.1.Критерии тяжести:
-выраженность синдрома интоксикации;
-выраженность местных изменений.
По течению (по характеру)
1. Гладкое.
2. Негладкое:
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
Пример классификации 2.
I. Типичные формы
По тяжести:
а) легкая;
б) среднетяжелая.
II. По течению
1. Без аллергических волн и осложнений.
2. С аллергическим волнами.
3. С осложнениями:
а) аллергического характера (нефрит, синовит, реактивный лимфаденит, миокардит);
б) гнойными.
4. Абортивное течение
Атипичные формы
1. Стертая
2. С агравированными симптомами (гипертоксическая, геморрагическая) при которых процесс происходит так бурно, как разовьется типичная клиника скарлатины (ангина, сыпь и т. д.).
3. Экстрабуккальная (ожоговая, раневая, послеродовая) начинаются бурно, с отсутствием ангины, либо ее слабой выраженностью.
Этиология и патогенез
Возбудитель — β-гемолитический стрептококк группы А (S. pyogenes).
Возбудитель проникает в организм человека через слизистую оболочку зева и носоглотки; в редких случаях возможно заражение через слизистую оболочку половых органов или повреждённую кожу (экстрабуккальная скарлатина). В месте адгезии бактерий формируется воспалительно-некротический очаг. Развитие инфекционно-токсического синдрома обусловлено поступлением в кровоток эритрогенного токсина (токсина Дика), а также действием пептидогликана клеточной стенки стрептококков. Вследствие токсинемии происходит генерализованное расширение мелких сосудов во всех органах, в том числе в кожных покровах и слизистых оболочках, и возникает характерная сыпь. В результате выработки, накопления антитоксических антител при развитии инфекционного процесса и связывания ими токсинов ослабевают симптомы интоксикации и постепенно исчезает сыпь. Одновременно возникают умеренные признаки периваскулярной инфильтрации и отёка дермы. Эпидермис пропитывается экссудатом, и клетки эпидермиса ороговевают, что приводит к шелушению кожи после угасания скарлатинозной сыпи. Крупнопластинчатый характер шелушения в толстых слоях эпидермиса на ладонях и подошвах можно объяснить сохранением прочной связи между ороговевшими клетками в этих местах.
Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан, белок М) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНКаза и др.) обусловливают развитие реакций ГЗТ, аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза. Во многих случаях их можно считать причиной развития миокардита, гломерулонефрита, артериитов, эндокардита и других осложнений иммунопатологического характера. Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где происходит их накопление, сопровождающееся воспалительными реакциями с очагами некроза и лейкоцитарной инфильтрации. Последующая бактериемия может вызвать попадание микроорганизмов в различные органы и системы и формирование гнойно-некротических процессов в них (гнойный лимфаденит, отит, поражения костной ткани височной области, твёрдой мозговой оболочки, височных синусов и др.).
Эпидемиология
Резервуар и источник инфекции — больной ангиной, скарлатиной и другими клиническими формами респираторной стрептококковой инфекции, а также здоровые носители стрептококков группы А. От больных скарлатиной стрептококки начинают выделяться с первого дня заболевания. Максимальное выделение возбудителей отмечается на первой неделе заболевания, а затем по мере угасания клинических симптомов происходит уменьшение выделения стрептококков и к 3-5 неделе заразительность резко снижается, если больной не становится носителем. Носительство стрептококков группы А широко распространено в популяции (15-20% здорового населения); многие из носителей выделяют возбудитель на протяжении длительного времени (месяцы и годы). Реконвалесцентное носительство стрептококков формируется в среднем у 3-5% лиц, переболевших скарлатиной. Длительное носительство (несколько месяцев) встречается относительно редко – у 1-2% перенесших скарлатину. Период носительства может удлиняться при наличии сопутствующих заболеваний – ринита, синусита, тонзиллита и др. Наличие здорового носительства стрептококков подтверждено многочисленными наблюдениями. Особенно часто такие носители выявляются в окружении больного, а также во вновь сформированных организованных коллективах. Отмечается увеличение частоты здорового носительства в осенний период. В отдельных ситуациях здоровые носители стрептококков могут представлять реальную опасность. Однако эпидемическую значимость этой категории источников инфекции при скарлатине не следует переоценивать. Это связано с тем, что массивность выделения стрептококков у здоровых носителей значительно меньше, чем у больных скарлатиной и подавляющее большинство здоровых носителей освобождается от стрептококков уже в течение первой недели.
Механизмы передачи — аэрозольный (воздушно-капельный путь) и контактный (пищевой и контактно-бытовой). Заражение происходит при тесном длительном общении с больным или носителем.
Пол. Различий не выявлено.
Раса.Различий не выявлено.
Возраст. Основное число заболевших составляют дети (около 96%). Наиболее часто встречается в возрасте 3-8 лет. Заболеваемость детей в возрасте менее 2 лет невысока (наличие материнских антител, пребывание дома и пр.).
Естественная восприимчивость людей высока. Скарлатина возникает у лиц, не имеющих антитоксического иммунитета, при их инфицировании токсигенными штаммами стрептококка, продуцирующими эритрогенные токсины типов А, В и С. Индекс контагиозности – 40% (не учитываются стертые и иннапарантные формы).
Постинфекционный иммунитет типоспецифический; при инфицировании стрептококками А другого серовара возможно повторное заболевание.
Факторы и группы риска
- Детский возраст
- Пребывание в организованных коллективах
- Контакт с больным или носителем стрептококковой инфекции
Клиническая картина
Клинические критерии диагностики
лихорадка, мелкоточечная сыпь, боль в горле, фарингит, тонзиллит, лимфаденит, язык малинового цвета, шелушение кожи после исчезновения сыпи.
Cимптомы, течение
Типичным считают острое начало. В некоторых случаях уже в первые часы болезни температура повышается до высоких цифр, возникают озноб, слабость, недомогание, головная боль, тахикардия, иногда — боли в животе и рвота. При высокой лихорадке в первые дни заболевания больные возбуждены, эйфоричны, подвижны или, наоборот, вялы, апатичны, сонливы. Следует подчеркнуть, что при современном течении скарлатины температура тела может быть невысокой.
Уже с самого начала больные предъявляют жалобы на боль в горле при глотании. При осмотре — яркая разлитая гиперемия миндалин, дужек, язычка, мягкого нёба и задней стенки глотки («пылающий зев»). Гиперемия выражена сильнее, чем при обычной катаральной ангине, и резко ограничена в месте перехода слизистой оболочки на твёрдое нёбо. Возможно развитие фолликулярной или лакунарной ангины: на увеличенных, резко гиперемированных и разрыхлённых миндалинах возникают слизисто-гнойные, фибринозные или некротические налёты в виде отдельных мелких или, реже, глубоких и распространённых очагов. Одновременно развивается регионарный лимфаденит: переднешейные лимфатические узлы при пальпации плотные и болезненные. Язык обложен серовато-белым налётом, а к 4-5-м суткам болезни очищается, приобретает ярко-красную окраску с малиновым оттенком («малиновый» язык); сосочки языка гипертрофированы. В тяжёлых случаях скарлатины подобную «малиновую» окраску отмечают и на губах. К этому времени симптомы ангины начинают регрессировать, но некротические налёты исчезают гораздо медленнее. Со стороны сердечно-сосудистой системы определяют тахикардию на фоне умеренного повышения АД.
Скарлатинозная экзантема на фоне гиперемии кожного покрова возникает в 1-2-е сутки болезни. Сыпь — важный диагностический признак заболевания. В начале мелкоточечные элементы возникают на коже лица, шеи и верхней части туловища, затем сыпь быстро переходит на сгибательные поверхности конечностей, боковые стороны груди и живота, внутренние поверхности бёдер. Во многих случаях отчётливо выражен белый дермографизм. Важный признак скарлатины - сгущение сыпи в виде тёмно-красных полос в местах естественных сгибов, например в локтевых, паховых (симптом Пастиа), подмышечных областях. Иногда обнаруживают обильные сливные мелкоточечные элементы, что создаёт картину сплошной эритемы. На лице сыпь расположена на ярких гиперемированных щеках, в меньшей степени — на лбу и висках, в то время как носогубный треугольник свободен от элементов сыпи и бледен (симптом Филатова). При надавливании на кожу ладони сыпь в этом месте временно исчезает (симптом ладони ). В связи с повышенной ломкостью сосудов можно обнаружить мелкие петехии в области суставных сгибов, а также в местах, где кожа подвергается трению или сдавлена одеждой. Помимо точечных, возникают отдельные милиарные элементы в виде мелких, с булавочную головку пузырьков, заполненных прозрачной или мутноватой жидкостью. Эндотелиальные симптомы (жгута Румпеля-Лееде, «резинки», симптом Кончаловского) положительные.
Наряду с типичной скарлатинозной сыпью можно отметить мелкие везикулы и макулопапулёзные элементы. Сыпь может возникать поздно, лишь на 3-4-й день болезни, или отсутствовать. К 3-5-м суткам самочувствие больного, улучшается, температура начинает постепенно снижаться, сыпь бледнеет, постепенно исчезает и к концу 1-2-й недели сменяется мелкочешуйчатым (на ладонях и подошвах — крупнопластинчатым) шелушением кожи.
Интенсивность экзантемы и сроки её исчезновения различны. Иногда при лёгком течении скарлатины скудная сыпь исчезает через несколько часов после возникновения. Выраженность и длительность шелушения кожи прямо пропорциональны обилию предшествующей сыпи.
Типичные формы делятся на:
-легкие;
-среднетяжелые;
-тяжелые (токсические, септические, токсико-септические)
Критерием тяжести является выраженность симптомов интоксикации и местных воспалительных явлений в ротоглотке.
В современных условиях легкая форма скарлатины встречается наиболее часто (80-90%) и характеризуется:
-слабой выраженностью интоксикационного синдрома, лихорадкой не выше 38,5оС в начальном периоде
-катаральной ангиной;
-необильной, неяркой мелкоточечной сыпью, исчезающей к 3—4-му дню;
-отсутствием фазности вегетативных изменений со стороны сердечно-сосудистой системы;
-клиническое выздоровление – к концу первой недели болезни.
Среднетяжелая форма (10-20%) характеризуется:
-выраженными симптомами интоксикации, лихорадкой до 39°С, повторной рвотой;
-фолликулярной или лакунарной ангиной;
-регионарным лимфаденитом;
-яркой, обильной мелкоточечной сыпью на гиперемированном фоне кожи, которая держится 5-6 суток;
-выражена фазность вететативных изменений сердечно-сосудистой системы;
-токсические изменения со стороны печени проявляются нарушениями белкового обмена и гиперферментемией;
-выздоровление наступает через 2-3 недели.
Тяжелая форма (0,5%) встречается в настоящее время редко и характеризуется:
-резко выраженными явлениями токсикоза (токсическая форма);
-преобладанием септических поражений (септическая форма);
либо протекает как токсико-септическая форма (сочетанием указанных явлений).
Токсическая форма характеризуется:
-гипертермией 40°С и выше, многократной рвотой, бредом, спутанностью сознания, судорогами, менингеальными симптомами;
-яркой сыпью, нередко с геморрагиями,
-быстро нарастающими расстройствами со стороны сердечно-сосудистой системы (изменения на ЭКГ, соответствуют токсическому миокардиту);
-возможным развитием симпатикопареза (резко падает АД, сыпь цианотичная);
С первых часов болезни возможно развитие шока (при молниеносной гипертоксической форме), при которой гибель больного может наступить в течение нескольких часов или первых су ток на фоне развития ДВС-синдрома и ОПН.
При септической форме:
-резко выражены воспалительные (гнойно-некротические) изменения, исходящие из первичного очага, в виде глубоких некрозов в области миндалин, дужек и основания язычка;
-регионарные лимфоузлы резко болезненны, увеличены и уплотнены;
-возможно развитие некроза тканей, окружающих шейные лимфоузлы (периаденита и аденофлегмоны), а также этмоидита, отита, мастоидита, остеомиелита.
Токсико-септическая форма характеризуется выраженной тяжестью общих и местных проявлений скарлатины.
К атипичным относят: стертые (легчайшие) формы со слабой и кратковременной выраженностью клинических симптомов болезни, в т.ч. с отсутствием сыпи, которые могут диагностироваться только в очаге скарлатины;
-экстрабуккальную (экстрафарингеальную) скарлатину — раневую, ожоговую, послеродовую, при которой отсутствуют симптомы ангины, нo насыщеннее сыпь в месте входных ворот инфекции;
-аггравированные формы (самые тяжелые) — геморрагическую и гипертоксическую (с развитием ДВС-синдрома и инфекционно токсического шока).
По течению скарлатина может быть:
-гладкое (без аллергических волн и осложнений);
-с осложнениями (аллергическими, гнойными);
-с аллергическими волнами;
-рецидив скарлатины.
Гнойные осложнения могут быть ранними (1 неделя) и поздними (2-3 неделя) - см. осложнения
Особенности течения скарлатины у детей грудного и раннего возраста
У детей грудного возраста с остаточным трансплацентарным иммунитетом заболевание протекает:
-как рудиментарная (стертая) форма с минимальной выраженностью интоксикации;
-с необильной и быстро исчезающей сыпью
-при мало заметном шелушении или без него
У неиммунных к скарлатине детей раннего возраста заболевание может протекать:
-по типу септической формы с гнойно-некротическими осложнениями;
-редко встречаются проявления аллергического синдрома.
Читайте также:

