При сахарном диабете опухают губы
Обновлено: 18.04.2024
Острые осложнения сахарного диабета — это угрожающие жизни состояния, обусловленные значительными изменениями уровня сахара в крови и сопутствующими метаболическими нарушениями. Острые осложнения сахарного диабета: гипергликемические комы - кетоацидот
Острые осложнения сахарного диабета — это угрожающие жизни состояния, обусловленные значительными изменениями уровня сахара в крови и сопутствующими метаболическими нарушениями.
Острые осложнения сахарного диабета:
- гипергликемические комы - кетоацидотическая, гиперосмолярная;
- гипогликемическая кома.
Диабетический кетоацидоз и некетоновая гиперосмолярная кома характеризуются разными степенями инсулиновой недостаточности, избыточной продукцией контринсулиновых гормонов и обезвоживанием. В некоторых случаях признаки диабетического кетоацидоза и гиперосмолярной комы могут развиваться одновременно.
Гипогликемия связана с нарушением равновесия между лекарственным средством, применяемым для лечения диабета (инсулин или таблетированные сахороснижающие средства), и приемом пищи или физической нагрузкой.
Быстрота и своевременность оказания помощи больным в коматозном состоянии во многом определяют прогноз. Поэтому правильное ведение пациентов на догоспитальном этапе представляется весьма важным.
В структуре ком на догоспитальном этапе гипогликемическая кома занимает третье место (5,4%), а диабетическая (3%) — пятое (данные ННПОСМП).
Диабетическая кетоацидотическая кома (ДКА)
ДКА представляет собой очень серьезное осложнение сахарного диабета, характеризующееся метаболическим ацидозом (рН меньше 7,35 или концентрация бикарбоната меньше 15 ммоль/л), увеличением анионной разницы, гипергликемией выше 14 ммоль/л, кетонемией. Чаще развивается при СД 1 типа. На ДКА приходится от 5 до 20 случаев на 1000 больных в год (2/100). Смертность при этом составляет 5—15%, для больных старше 60 лет — 20%. От кетоацидотической комы погибают более 16% пациентов с СД 1 типа. Причина развития ДКА — абсолютный или резко выраженный относительный дефицит инсулина вследствие неадекватной инсулиновой терапии или повышения потребности в инсулине.
Провоцирующие факторы: недостаточная доза инсулина или пропуск инъекции инсулина (либо приема таблетированных сахароснижающих средств), самовольная отмена сахароснижающей терапии, нарушение техники введения инсулина, присоединение других заболеваний (инфекции, травма, операции, беременность, инфаркт миокарда, инсульт, стресс и др.), нарушения диеты (слишком большое количество углеводов), физическая нагрузка при высокой гликемии, злоупотребление алкоголем, недостаточное проведение самоконтроля обмена веществ, прием некоторых лекарственных препаратов (кортикостероиды, кальцитонин, салуретики, ацетазоламид, β-блокаторы, дилтиазем, изониазид, дифенин и др.).
Часто этиология ДКА остается неизвестной. Следует помнить, что примерно в 25% случаев ДКА отмечается у пациентов со вновь выявленным сахарным диабетом.
Различают три стадии диабетического кетоацидоза: умеренный кетоацидоз, прекома, или декомпенсированный кетоацидоз, кома.
К осложнениям кетоацидотической комы относят тромбозы глубоких вен, легочную эмболию, артериальные тромбозы (инфаркт миокарда, инфаркт мозга, некрозы), аспирационную пневмонию, отек мозга, отек легких, инфекции, редко — ЖКК и ишемический колит, эрозивный гастрит, позднюю гипогликемию. Отмечаются тяжелая дыхательная недостаточность, олигурия и почечная недостаточность. Осложнения терапии — отек мозга и легких, гипогликемия, гипокалиемия, гипонатриемия, гипофосфатемия.
Диагностические критерии ДКА
- Особенность ДКА - постепенное развитие, обычно на протяжении нескольких суток.
- Наличие симптомов кетоацидоза (запах ацетона в выдыхаемом воздухе, дыхание Куссмауля, тошнота, рвота, анорексия, боли в животе).
- Наличие симптомов дегидратации (снижение тургора тканей, тонуса глазных яблок, мышечного тонуса, сухожильных рефлексов, температуры тела и АД).
При диагностике ДКА на догоспитальном этапе нужно выяснить, страдает ли пациент сахарным диабетом, была ли ДКА в анамнезе, получает ли пациент сахароснижающую терапию, и если да, то какую, когда последний прием препарата, время последнего приема пищи, отмечались ли чрезмерная физическая нагрузка либо прием алкоголя, какие недавно перенесенные заболевания предшествовали коме, были ли полиурия, полидипсия и слабость.
Терапия ДКА на догоспитальном этапе (см. таблицу 1) требует особого внимания во избежание ошибок.
Возможные ошибки терапии и диагностики на догоспитальном этапе
- Инсулинотерапия на догоспитальном этапе без контроля гликемии.
- Акцент в лечении на интенсивную инсулинотерапию при отсутствии эффективной регидратации.
- Введение недостаточного объема жидкостей.
- Введение гипотонических растворов, особенно в начале лечения.
- Применение форсированного диуреза вместо регидратации. Применение диуретиков одновременно с введением жидкостей только замедлит восстановление водного баланса, а при гиперосмолярной коме назначение мочегонных средств категорически противопоказано.
- Начало терапии с введения бикарбоната натрия может привести к летальному исходу. Доказано, что адекватная инсулинотерапия в большинстве случаев помогает устранить ацидоз. Коррекция ацидоза бикарбонатом натрия сопряжена с исключительно большим риском осложнений. Введение щелочей усиливает гипокалиемию, нарушает диссоциацию оксигемоглобина; углекислота, образующаяся при введении бикарбоната натрия, усиливает внутриклеточный ацидоз (хотя рН крови при этом может повышаться); парадоксальный ацидоз наблюдается и в спинно-мозговой жидкости, что может способствовать отеку мозга; не исключено развитие "рикошетного" алкалоза. Быстрое введение бикарбоната натрия (струйное) может вызвать смерть в результате скоротечного развития гипокалиемии.
- Введение раствора бикарбоната натрия без дополнительного назначения препаратов калия.
- Отмена или неназначение инсулина при ДКА больному, который не в состоянии принимать пищу.
- Внутривенное струйное введение инсулина. Лишь первые 15-20 мин концентрация его в крови поддерживается на достаточном уровне, поэтому такой путь введения неэффективен.
- Трех-четырехкратное назначение инсулина короткого действия (ИКД) подкожно. ИКД эффективен в течение 4-5 ч, особенно в условиях кетоацидоза, поэтому его надо назначать не менее пяти-шести раз в сутки без ночного перерыва.
- Применение для борьбы с коллапсом симпатотонических препаратов, которые, во-первых, являются контринсулиновыми гормонами, и, во-вторых, у больных диабетом их стимулирующее влияние на секрецию глюкагона выражено значительно сильнее, чем у здоровых лиц.
- Неправильная диагностика ДКА. При ДКА нередко встречается так называемый "диабетический псевдоперитонит", который симулирует симптомы "острого живота" - напряжение и болезненность брюшной стенки, уменьшение или исчезновение перистальтических шумов, иногда повышение сывороточной амилазы. Одновременное обнаружение лейкоцитоза может привести к ошибке в диагностике, вследствие чего больной попадает в инфекционное ("кишечная инфекция") или хирургическое ("острый живот") отделение. Во всех случаях "острого живота" или диспепсических явлений у больного сахарным диабетом необходимо определение гликемии и кетотонурии.
- Не проводимое измерение гликемии любому больному, находящемуся в бессознательном состоянии, что нередко влечет постановку ошибочных диагнозов - "нарушение мозгового кровообращения", "кома неясной этиологии", в то время как у пациента наблюдается острая диабетическая декомпенсация обмена веществ.
Гиперосмолярная некетоацидотическая кома
Гиперосмолярная некетоацидотическая кома характеризуется выраженной дегидратацией, значительной гипергликемией (часто выше 33 ммоль/л), гиперосмолярностью (более 340 мОсм/л), гипернатриемией выше 150 ммоль/л, отсутствием кетоацидоза (максимальная кетонурия (+)). Чаще развивается у пожилых больных СД 2 типа. Встречается в 10 раз реже, чем ДКА. Характеризуется более высокой летальностью (15—60%). Причины развития гиперосмолярной комы — относительный дефицит инсулина и факторы, провоцирующие возникновение дегидратации.
Провоцирующие факторы: недостаточная доза инсулина или пропуск инъекции инсулина (либо приема таблетированных сахароснижающих средств), самовольная отмена сахароснижающей терапии, нарушение техники введения инсулина, присоединение других заболеваний (инфекции, острый панкреатит, травма, операции, беременность, инфаркт миокарда, инсульт, стресс и др.), нарушения диеты (слишком большое количество углеводов), прием некоторых лекарственных препаратов (диуретики, кортикостероиды, бета-блокаторы и др.),охлаждение, невозможность утолить жажду, ожоги, рвота или диарея, гемодиализ или перитонеальный диализ.
Следует помнить, что у трети пациентов с гиперосмолярной комой не имеется предшествующего диагноза сахарного диабета.
Клиническая картина
Нарастающие в течение нескольких дней или недель сильная жажда, полиурия, выраженная дегидратация, артериальная гипотония, тахикардия, фокальные или генерализованные судороги. Если при ДКА расстройства функции ЦНС и периферической нервной системы протекают по типу постепенного угасания сознания и угнетения сухожильных рефлексов, то гиперосмолярная кома сопровождается разнообразными психическими и неврологическими нарушениями. Кроме сопорозного состояния, также нередко отмечающегося при гиперосмолярной коме, психические нарушения часто протекают по типу делирия, острого галлюцинаторного психоза, катотонического синдрома. Неврологические нарушения проявляются очаговой неврологической симптоматикой (афазией, гемипарезом, тетрапарезом, полиморфными сенсорными нарушениями, патологическими сухожильными рефлексами и т. д.).
Диагностические критерии
- Гиперосмолярная некетоацидозная кома развивается медленнее (в течение 5-14 дней), чем ДКА. Более выражена дегидратация (снижение тургора тканей, тонуса глазных яблок, мышечного тонуса, сухожильных рефлексов, температуры тела и АД) с неврологической симптоматикой, отсутствуют кетоацидоза, кетонурия, чаще возникают анурия и азотемия, в пожилом и старческом возрасте.
Среди возможных ошибок в терапии (см. таблицу 2) и диагностике принято выделять введение гипотонических растворов на догоспитальном этапе, длительное введение гипотонических растворов.
Гипогликемическая кома
Гипогликемическая кома развивается вследствие резкого снижения уровня глюкозы в крови (ниже 3-3,5 ммоль/л) и выраженного энергетического дефицита в головном мозге.
Провоцирующие факторы: передозировка инсулина и ТСС, пропуск или неадекватный прием пищи, повышенная физическая нагрузка, избыточный прием алкоголя, прием лекарственных средств (β-блокаторы, салицилаты, сульфаниламиды и др.).
Клиническая картина
Симптомы гипогликемии делятся на ранние (холодный пот, особенно на лбу, бледность кожи, сильный приступообразный голод, дрожь в руках, раздражительность, слабость, головная боль, головокружение, онемение губ), промежуточные (неадекватное поведение, агрессивность, сердцебиение, плохая координация движений, двоение в глазах, спутанность сознания) и поздние (потеря сознания, судороги).
Диагностические критерии
- Внезапное развитие симптомов, обычно на протяжении нескольких минут, реже часов.
- Наличие характерных симптомов гипогликемии.
- Гликемия ниже 3-3,5 ммоль/л.
На догоспитальном этапе нужно выяснить: на протяжении какого времени пациент страдает сахарным диабетом, получает ли больной сахароснижающую терапию, и если да, то какую, когда был последний прием препарата, имели ли место нарушение диеты, отмечались ли какие-нибудь эпизоды гипогликемии в прошлом, допускалась ли чрезмерная физическая нагрузка и алкогольная интоксикация.
Терапия гипогликемической комы на догоспитальном этапе (см. таблицу 3) включает применение тиамина, преднизолона, глюкозы, раствора адреналина, магния сульфата.
После выведения больного из гипогликемической комы рекомендуется применять средства, улучшающие микроциркуляцию и метаболизм в клетках головного мозга (глютаминовая кислота, аминолон, стугерон, кавинтон) в течение трех—шести недель.
Повторные гипогликемии могут привести к поражению головного мозга.
Возможные диагностические и терапевтические ошибки
- Попытка ввести углеводсодержащие продукты (сахар и т. п.) в ротовую полость пациенту, находящемуся без сознания. Это часто приводит к аспирации и асфиксии.
- Применение для купирования гипогликемии непригодных для этого продуктов (хлеб, шоколад и т. п.). Эти продукты не обладают достаточным сахароповышающим действием или повышают уровень сахара в крови, но слишком медленно.
- Неправильная диагностика гипогликемии. Некоторые симптомы гипогликемии могут ошибочно расцениваться как эпилептический припадок, инсульт, "вегетативный криз" и др. У больного, получающего сахароснижающую терапию, при обоснованном подозрении на гипогликемию ее купирование следует начинать сразу же, еще до получения ответа лаборатории.
- После выведения пациента из состояния тяжелой гипогликемии часто не учитывается опасность рецидива.
У пациентов, находящихся в коматозном состоянии неизвестного генеза, всегда необходимо предполагать наличие гликемии. Если достоверно известно, что у пациента сахарный диабет и в то же время трудно дифференцировать гипо- или гипергликемический генез коматозного состояния, рекомендуется внутривенное струйное введение глюкозы в дозе 20–40—60 мл 40% раствора в целях дифференциальной диагностики и оказания экстренной помощи при гипогликемической коме. В случае гипогликемии это значительно снижает выраженность симптоматики и, таким образом, позволит дифференцировать эти два состояния. При гипергликемической коме такое количество глюкозы на состоянии пациента практически не скажется.
Во всех случаях, когда невозможно измерение гликемии немедленно, эмпирически следует ввести высококонцентрированную глюкозу. Если гипогликемию не купировать в экстренном порядке, она может быть смертельной.
Базовыми препаратами для пациентов, находящихся в коме, при отсутствии возможности уточнения диагноза и скорой госпитализации, считаются тиамин 100 мг в/в, глюкоза 40% 60 мл и налоксон 0,4—2 мг в/в. Эффективность и безопасность этой комбинации неоднократно находили подтверждение на практике.
Х. М. Торшхоева, кандидат медицинских наук
А. Л. Верткин, доктор медицинских наук, профессор
В. В. Городецкий, кандидат медицинских наук, доцент
ННПО скорой медицинской помощи, МГМСУ
Сегодня мы познакомим вас с признаками сахарного диабета. Это важная информация, ведь сахарный диабет — серьезное и тяжелое заболевание, ранняя диагностика которого позволит избежать страшных осложнений, среди которых: инсульт и ишемическая болезнь сердца.
Если вы обнаружили у себя несколько из перечисленных признаков — это повод незамедлительно обратиться к врачу.
Частые позывы к мочеиспусканию могут быть связаны с сахарным диабетом, так как из-за повышенного содержания глюкозы в крови возникает повышенная нагрузка на почки.
Второй признак вытекает из первого. Частые мочеиспускания обезвоживают организм, поэтому он испытывает постоянную жажду. Если чувство голода не покидает вас даже после приема пищи — это серьезный сигнал. При наличие излишков глюкозы в крови организм запускает повышенную выработку инсулина, благодаря чему уровень глюкозы после еды падает, а вам хочется снова поесть, особенно выпечки и сладостей.
Ещё один признак — сухость во рту, который наблюдается в результате всего того же обезвоживания организма.
Идем дальше — головная боль. Реакцией организма на скачки уровня глюкозы станет головная боль, так как возникает дополнительная нагрузка на кровеносные сосуды мозга.
Двоение в глазах также может стать признаком сахарного диабета, ведь глюкоза накапливается в хрусталике глазного яблока, что сопровождается нечетким зрением или двоением в глазах.
Повышенный сахар в крови создает отличные условия для размножения грибков, поэтому молочница и грибок на ногах могут стать признаками диабета.
Если повреждение кожи в виде синяков, порезов, царапин очень долго заживают и не проходят, то это может говорить о том, что сосуды сужены и кровь с кислородом не могут в достаточном объеме достигнуть пораженный участок для заживления.
Судороги, слабость, ночная боль в мышцах, нарушение координации — признаки диабетической невропатии, которые требуют безотлагательного обращения к врачу.
Поскольку при сахарном диабете повреждаются кровеносные сосуды и страдает нервная система, в большом количестве случаев это вызывает эректильную дисфункцию мужчин и неприятные ощущения при половом акте у женщин из-за повреждений слизистой стенок влагалища.
Неожиданное снижение веса у больных сахарным диабетом происходит по причине выведения большого количества жидкости из организма, а тело получает энергию за счет сжигания подкожного жира и мышечной массы, поскольку глюкозу из крови уже получать не может.
Обнаруженные черные пятна на теле, шее, локтях, под коленным суставом, под мышками — результат активного размножения клеток из-за высокого уровня инсулина в организме.
Специфический признак диабета — сладкий фруктовый запах изо рта. Наличие даже одного этого признака — повод сходить к врачу.
Люди, страдающие сахарным диабетом, испытывают одышку при даже небольших физических нагрузках.
Повышенное давление — также один из спутников сахарного диабета.
Постоянное состояние усталости у диабетиков — следствие того, что клетки не получают глюкозу и не могут выработать энергию, ведь когда мы принимаем пищу с помощью инсулина, она преобразуется в глюкозу, а инсулина из-за болезни стало мало либо организм приобрел устойчивость к нему.
Глюкоза — это топливо для головного мозга в том числе. Частые и необъяснимые перепады настроения могут быть обусловлены излишком либо недостатком глюкозы. Если вы обнаружили у себя такой тревожный симптом, нужно сдать анализы на уровень глюкозы в крови.
Сахарный диабет — достаточно часто встречающееся заболевание, и чем ранее оно будет выявлено, тем ниже риск возникновения осложнений и перехода диабета в более тяжелую форму.
Поэтому каждый должен знать все эти признаки наличия сахарного диабета и иметь их на вооружении.
Наверное, вы много раз слышали о гиперурикемии — избыток мочевой кислоты в крови. Но знаете ли вы, о чем конкретно идет речь? Почему возникает такое состояние? И как это угрожает здоровью?
Повышенный уровень мочевой кислоты: причины, симптомы и лечение
Мочевая кислота — это вещество, которое наше тело производит в результате собственного метаболизма. Хотя ее небольшая часть образуется в процессе разложения пурина, типа белка, присутствующего в пище, которую мы потребляем. Чем больше белков мы получаем, тем больше мочевой кислоты вырабатывает организм. Обычно мочевая кислота не вызывает никаких проблем со здоровьем, если она функционально выводится почками. Проблема возникает, когда ее уровень повышается. То есть, когда организм вырабатывает слишком много МК или не выводит ее должным образом.
В таком случае, образуются твердые кристаллы, которые оседают на суставах, вызывая сильную боль.
Основные причины повышенного содержания МК:
- Избыточное производство МК самим телом
- Проблемы с выводом через почки
- Неадекватное питание с избытком продуктов, богатых белками
- Употребление алкоголя и других вредных для здоровья веществ
Кроме этого, существует несколько факторов риска, которые повышают вероятность заболевания:
- Регулярное употребление большого количества кофеина
- Постоянное употребление алкоголя
- Семейный анамнез подагры
- Стрессовые ситуации
- Мужской пол
- Гипертония, диабет, ожирение и высокий холестерин
Высокое содержание МК может и не вызвать симптомов. Хотя одним из основных последствий этой проблемы является появление подагры, из-за накопления кристаллов кислоты они откладываются в суставах.
Другие симптомы:
- Боль, припухлость и покраснение суставов
- Трудности в движении сустава, особенно в пальцах, коленях, щиколотках, пятках и пальцах ног
- В сильно пораженных суставах появляются деформации
- Появление камней в почках — вызывает боль в пояснице и затрудненное мочеиспускание
Лечение направлено на доведение мочевой кислоты до нормального уровня. Оно основано на диете: минимизации или исключении продуктов с высоким содержанием пурина и потреблении большого количества воды с низким содержанием минералов. Чтобы облегчить боль, вызванную воспалением суставов, можно принимать ибупрофен или противовоспалительные средства, не содержащие стероидов. Врачи часто назначают препараты, которые блокируют всасывание уратов.
Что касается профилактики подагры, то тут применяются ингибиторы ксантиноксидазы. Хотя их не рекомендуется использовать только при возникновении боли в суставах, поскольку состояние может ухудшиться. Очень важно соблюдать диету, чтобы снизить уровень МК.
Вот некоторые из продуктов, на которые нужно обратить внимание:
• Артишок • Лук • Сельдерей • Тыква • Морковь • Хлопья • Яблоки • Клубника • Цитрусовые • Черника • Курица • Яйца • Вода с низкой минерализацией
А это продукты, которые под запретом:
• Красное мясо • Моллюски • Красная рыба • Шпинат • Грибы • Цветная капуста • Спаржа • Мороженое • Сливочное масло • Промышленная выпечка • Алкогольные напитки • Газированные напитки
Чтобы избежать повышения уровня МК, нужно следовать некоторым советам:
- Если у вас есть факторы риска, обращайтесь к врачу один раз в год, чтобы контролировать свое состояние.
- Дважды в неделю пейте противовоспалительные и мочегонные настои. Рекомендуются ромашка и хвощ.
- Выпивайте не менее двух литров воды в день.
- Не ешьте много или слишком часто морепродукты или красное мясо.
Эта статья несет информационный характер. Не занимайтесь самолечением и любые советы обсуждайте с врачом.
Что такое диабетическая ретинопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Перовой Татьяны Юрьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Перовой Татьяны Юрьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Диабетическая ретинопатия (Diabetic retinopathy) — это наиболее тяжёлое осложнение сахарного диабета первого и второго типа , которое связано с поражением сосудов сетчатки глаза. Чаще всего оно приводит к снижению зрения и слепоте [1] .
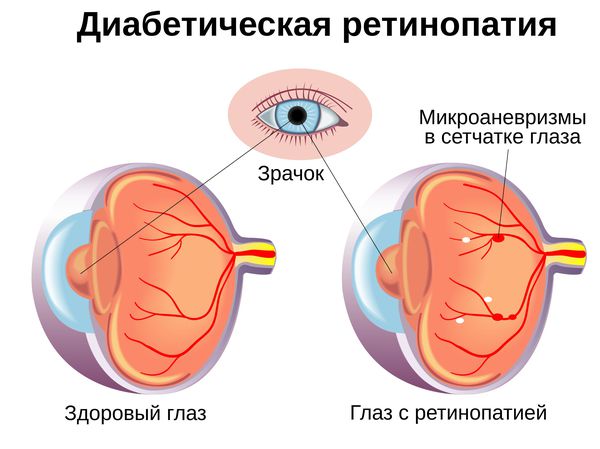
У диабетиков первого типа ретинопатия возникает в более раннем возрасте, у больных вторым типом диабета — на поздних сроках заболевания. Спрогнозировать время появления ретинопатии сложно, так как у каждого пациента оно индивидуально, но чаще всего при диабете второго типа ретинопатия развивается на 3-5 году болезни.
По данным Сент-Винсентской декларации 1992 года, которая была посвящена исследованию эпидемиологии диабетической ретинопатии при сахарном диабете первого типа, она возникает в 90 % случаев, при сахарном диабете второго типа — в 38,9 % [15] .
Проблемы сахарного диабета сегодня выходят на первое место во всём мире. Этим заболеванием страдают примерно 5 % населения Земли всех национальностей и возрастов. В России число больных превышает 8 млн, причём ежегодно их число увеличивается на 5-7 % [15] .
К факторам риска, которые приводят к ухудшению сахарного диабета, можно отнести:
- уровень глюкозы крови (показатели гипергликемии); ;
- хроническую почечную недостаточность ; ;
- молодой возраст;
- период беременности;
- генетическую предрасположенность (наследственность);
- вредные привычки ( курение ).
Но в первую очередь частота развития диабетической ретинопатии связана со стажем заболевания:
- при стаже сахарного диабета до 5 лет ретинопатия возникает в 9-17 % случаев;
- от 5 лет до 10 лет — в 44-80 % случаев;
- от 15 лет — в 87-99 % случаев [15] .
Во время беременности риск появления ретинопатии отсутствует, так как срок гестационного диабета очень короткий, чтобы позволить ретинопатии развиться. Если же диабетическая ретинопатия развилась ещё до зачатия, то беременность может усугубить течение болезни [16] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической ретинопатии
Внешне диабетическая ретинопатия никак себя не проявляет. Она начинает прогрессировать безболезненно и малосимптомно — в этом и есть её главное коварство. Только с течением времени проявляется первый признак заболевания — ухудшение чёткости зрения, из-за чего ретинопатию чаще всего выявляют уже на пролиферативной, т. е. самой поздней стадии болезни. Но при этом стоит помнить, что даже при запущенном заболевании зрение может оставаться в пределах нормы [16] .
Когда отёк затрагивает центр сетчатки, пациент ощущает нечёткость зрения, ему становится трудно читать, писать, набирать текст, работать с мелкими деталями на близком расстоянии. При кровоизлияниях возникают плавающие серые или чёрные плотные пятна, которые движутся вместе с глазом, ощущение пелены или паутины перед глазами. Эти симптомы появляются из-за поражения сосудов на глазном дне.

Когда после лечения кровоизлияния рассасываются, пятна исчезают. Однако симптомы могут возникнуть вновь при нестабильном уровне глюкозы или скачке артериального давления. Поэтому пациент должен держать под контролем эти показатели и при появлении признаков болезни обратиться на приём к окулисту [2] .
Патогенез диабетической ретинопатии
Сахарный диабет — это заболевание, при котором в организме возникает нехватка инсулина из-за невосприимчивости к нему тканей . Данное состояние в первую очередь влияет на внутренний слой сосудистых стенок — эндотелий. Он выполняет множество важных функций: участвует в процессе обмена веществ, обеспечивает непроницаемость сосудистой стенки, текучесть и свёртывание крови, появление новых сосудов и пр.
Изменения эндотелия на фоне сахарного диабета происходят из-за каскада нарушений, спровоцированных длительной гипергликемией — высоким уровнем глюкозы в крови. В избыточной концентрации глюкоза быстро вступает в химические реакции, которые пагубно воздействуют на клетки, ткани и органы. Такой длительный процесс называется глюкозотоксичностью [3] .
Гипергликемия и глюкозотоксичность со временем приводят к гибели клеток в сосудах — перицитов, которые контролируют обмен жидкости, сужая и расширяя капилляры. После их разрушения проницаемость кровеносных сосудов сетчатки повышается, они становятся тоньше и растягиваются в связи с давлением скапливающейся жидкости под слоями сетчатки. Это приводит к образованию микроаневризм — небольших локальных расширений капилляров сетчатки, которые способствуют развитию ишемии (снижению кровоснабжения сетчатки) и появлению новых сосудов и тканей на глазном дне.
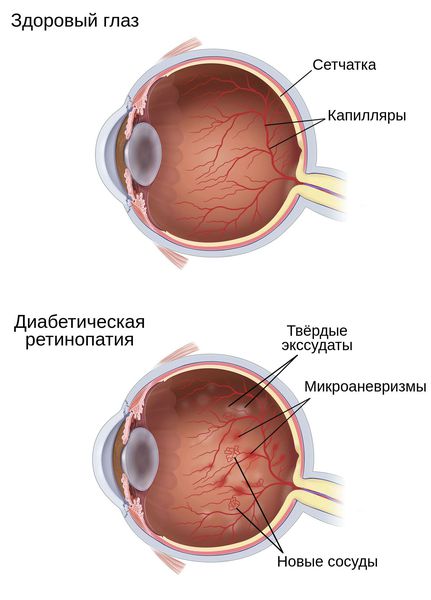
Таким образом, в развитии диабетической ретинопатии и её прогрессировании наиболее важное значение имеют два основных патогенетических механизма:
- Нарушение внутреннего барьера, который составляет эндотелий капилляров сетчатки. Из-за повышенной проницаемости стенок сосудов появляются отёки, твёрдые экссудаты (скопления жидкости) и кровоизлияния на глазном дне.
- Образование микротромбов и закупорка сосудов сетчатки. По этим причинам нарушается обмен веществ между кровью и тканью через стенки капилляров, появляются зоны ишемии и гипоксии сетчатки. Всё это, в свою очередь, приводит к появлению новых кровеносных сосудов на глазном дне.
Классификация и стадии развития диабетической ретинопатии
Согласно общепринятой классификации E. Kohner и M. Porta [14] , в зависимости от патологических изменений выделяют три стадии диабетической ретинопатии:
- I стадия — непролиферативная;
- II стадия — препролиферативная;
- III стадия — пролиферативная.
Непролиферативную стадию диабетической ретинопатии ещё называют фоновой [16] . Её обычно диагностируют у диабетиков с большим стажем заболевания (от 10 до 13 лет). Она сопровождается закупоркой сосудов (чаще артерий) и повышением проницаемости капилляров (микрососудистой антипатией). В сетчатке образуются мелкие аневризмы (локальные расширения сосудов), отёки, экссудат и точечные кровоизлияния в центре или глубоких тканях сетчатки. Экссудат может быть мягким или твёрдым, белым или желтоватым, с чёткими или смазанными границами. Чаще всего он располагается в центре сетчатки и свидетельствует о наличии хронического отёка [16] . Качество зрения при этом не страдает.
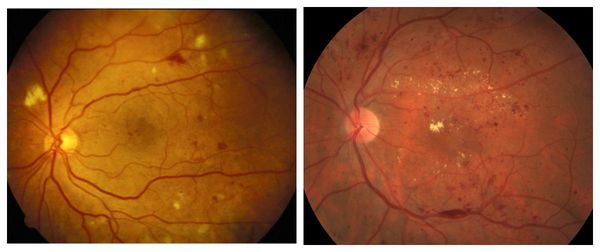
Препролиферативная стадия сопровождается аномалиями сосудов, появлением экссудата различной консистенции, а также больших ретинальных кровоизлияниями. Она отличается тем, что:
- количество признаков, имеющихся на первой стадии, увеличивается;
- появляются субретинальные и преретинальные кровоизлияния;
- возникает гемофтальм — кровоизлияние в стекловидное тело;
- появляется макулопатия — поражение центральной зоны сетчатки;
- в макулярной зоне образуются участки ишемии и экссудации.
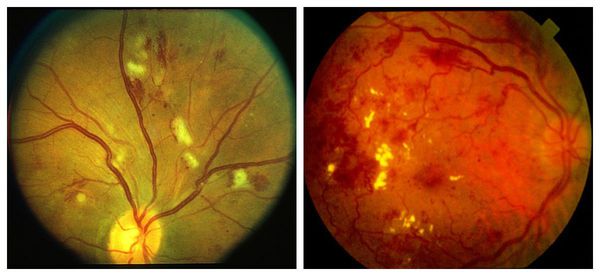
На препролиферативной стадии требуется тщательное обследование, чтобы обнаружить ишемические поражения сетчатки. Их наличие будет указывать на прогрессирование болезни и скорый переход к более тяжёлой стадии диабетической ретинопатии.
Пролиферативная стадия развивается при закупорке капилляров. Она приводит нарушению кровоснабжения в отдельных зонах сетчатки. Отличается появлением новых кровеносных сосудов в сетчатке или на диске зрительного нерва, обширными кровоизлияниями, наличием фиброзных спаек и плёнок.
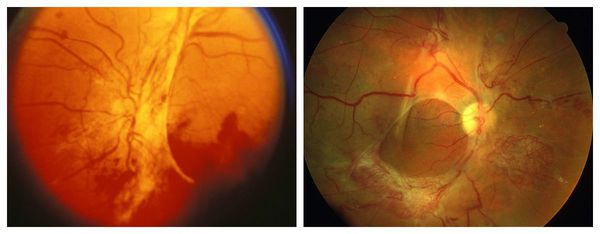
Также существует классификация тяжести диабетической ретинопатии . Она чётко отражает стадии прогрессирования и распространённость болезни. Согласно ней, выделяют четыре степени тяжести:
- I степень — изменения только в зоне одной сосудистой аркады;
- II степень — фиброзные изменения диска зрительного нерва;
- III степень — наличие изменений I и II степени;
- IV степень — распространённые фиброзные поражения всего глазного дна [11] .
Осложнения диабетической ретинопатии
Диабетическая ретинопатия приводит к возникновению следующих осложнений:
-
— потеря прозрачности хрусталика из-за образования плотных непрозрачных структур в его содержимом. Вследствие помутнения он не пропускает достаточное количество света, и человек перестаёт видеть отчётливую картинку. Из-за мутности хрусталика зрение становится как бы "затуманенным", очертания объектов — нечёткими и размытыми.
- Вторичная глаукома — повышение внутриглазного давления и поражение зрительного нерва, развивающееся на фоне другого заболевания — катаракты, кератита, травмы глаза, тромбоза вен сетчатки и др. При этом наблюдается прогрессирующее снижение остроты зрения и болевой синдром.
- Гемофтальм — кровоизлияние в полость стекловидного тела. Кровь так же, как и помутневший хрусталик, мешает попаданию света на сетчатку, из-за чего снижается чёткость зрения.
- Ретиношизис — расслоение сетчатки из-за нарушения кровообращения. Возникает чаще всего при сосудистых заболеваниях глаз, воспалительных процессах (хронических формах увеита, иридоциклита), онкологических заболеваниях сосудистой оболочки, в результате воздействия некоторых лекарств.
- Отслойка сетчатки — отделение сетчатки от сосудистой оболочки глаза. При этом возникает резкое снижение зрения, появляется пелена, "занавеска" перед глазом, сужаются поля зрения, появляются мушки, искры, молнии.
- Слепота . Она является необратимой и становится причиной инвалидизации.
Все эти состояния приводят к постоянному контролю со стороны эндокринолога, офтальмолога, терапевта и невропатолога. А такие осложнения, как катаракта, вторичная глаукома, гемофтальм и отслойка сетчатки, требуют проведения операции [12] .
Диагностика диабетической ретинопатии
Диагноз диабетической ретинопатии выставляется на основании нескольких составляющих: анамнеза, результатов офтальмологического обследования и особенностей клинической картины глазного дна.
Для первичного обследования (скринига) проводятся определённые виды исследований:
- визометрия — проверка остроты зрения;
- периметрия — оценка состояния периферического зрения;
- биомикроскопия — изучение переднего отрезка глаза (роговицы, передней камеры, хрусталика, конъюнктивы и век);
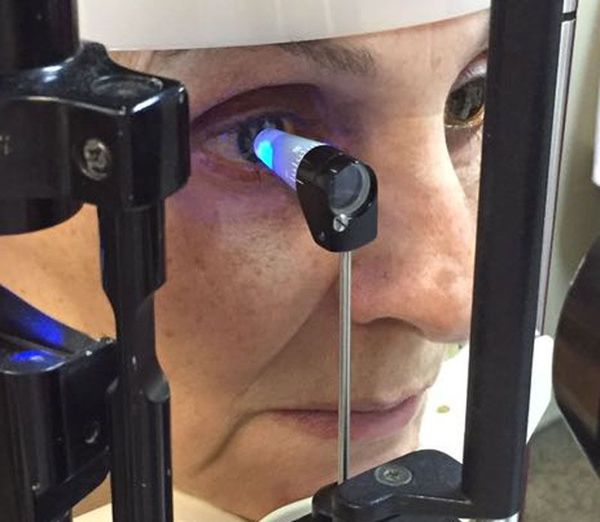
- офтальмоскопия под мидриазом — осмотр глазного дна через расширенный зрачок с использованием линзы Гольдмана;
- контактная тонометрия — измерение внутриглазного давления тонометром Маклакова.
Данные обследования должны проходить все пациенты с сахарным диабетом любого типа минимум раз в год, а беременные пациентки — раз в триместр. Это позволит вовремя выявить ретинопатию и не допустить развитие осложнений [16] .
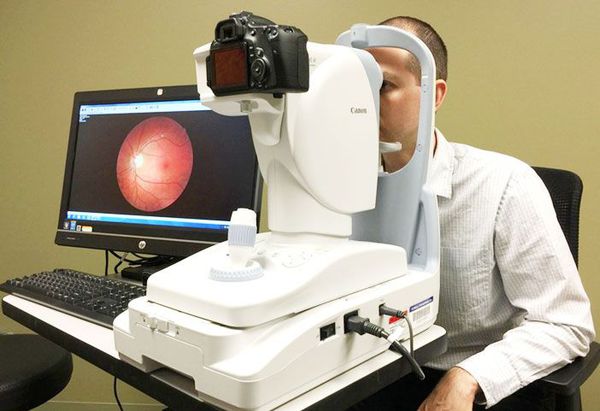
Для отслеживания динамики изменений на сетчатке выполняется фотографирование глазного дня с помощью фундус-камеры. Иначе её называют ретинальной камерой. Она также помогает определить степень диабетической ретинопатии [16] .
При наличии помутнений хрусталика и стекловидного тела показано проведение УЗИ глаза , чтобы оценить состояние этих структур. Для выявления признаков глаукомы выполняется гониоскопия , которая позволяет осмотреть переднюю камеру глаза.
Наиболее информативным методом визуализации сосудов сетчатки является флуоресцентная ангиография . Она помогает оценить состояние капилляров и качество кровообращения, благодаря чему можно обнаружить начальные проявления диабетической ретинопатии, а также закупорку капилляров, зоны ишемии сетчатки и образование новых сосудов. Эти данные позволяют определить степень тяжести диабетической ретинопатии и определиться с тактикой лечения [16] .
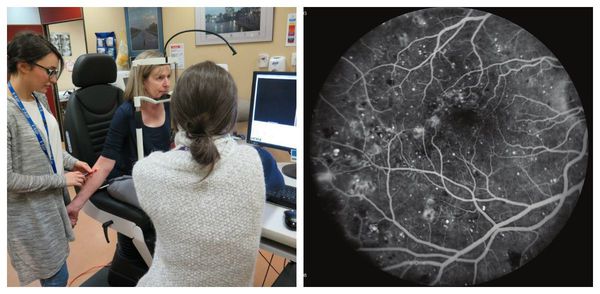
Совместно с ангиографией проводят оптическую когерентную и лазерную сканирующую томографию сетчатки [13] . Эти исследования предназначены для оценки выраженности макулярного отека и эффективности проводимого лечения [16] .
Лечение диабетической ретинопатии
Диабетическая ретинопатия при тяжёлой форме сахарного диабета неизбежно возникает и прогрессирует. Поэтому основная цель лечения ретинопатии заключается в том, чтобы как можно дольше избегать осложнений сахарного диабета и замедлить переход начальных проявлений ретинопатии к более серьёзным (пролиферативным) изменениям, которые приводят к значительному снижению зрения и инвалидизации [8] .
Независимо от стадии диабетической ретинопатии необходимо провести соответствующее лечение основного заболевания, нормализовать артериальное давление и липидный обмен. Поэтому лечением ретинопатии занимаются сразу несколько специалистов: эндокринолог, офтальмолог, невролог и терапевт [9] .
Медикаментозное лечение диабетической ретинопатии включает использование нескольких лекарственных групп:
- препараты, воздействующие на артериальную гипертензию, диабетическую нефропатию и ретинопатию;
- ангиоретинопротекторы и антиоксиданты, укрепляющие сосудистую стенку и иммунитет, препятствующие образованию микротромбов;
- препараты, улучшающие микроциркуляцию крови, её вязкость и текучесть;
- гиполипидемические препараты, нормализующие липидный обмен в организме;
- глюкокортикоиды, которые вводят в стекловидное тело для устранения отёка;
- ингибиторы VEGF, которые также вводят в стекловидное тело, чтобы не допустить или приостановить образование новых сосудов (например, афлиберцепт, ранибизумаб, бевацизумаб ) [16] .
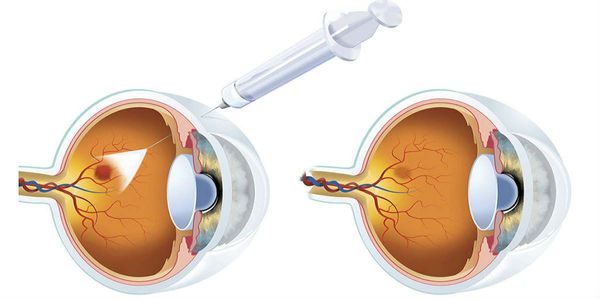
При развитии третьей стадии диабетической ретинопатии, угрожающей жизни пациента, терапевтические возможности очень ограничены. В таких случаях может потребоваться лазерная коагуляция сетчатки . Показаниями к её выполнению служат:
- экссудативная (отёчная) макулопатия;
- ишемия сетчатки;
- появление новых сосудов на сетчатке или передней поверхности радужной оболочки;
- прогрессирование патологических изменений на глазном дне через 3-6 месяцев после компенсации сахарного диабета.
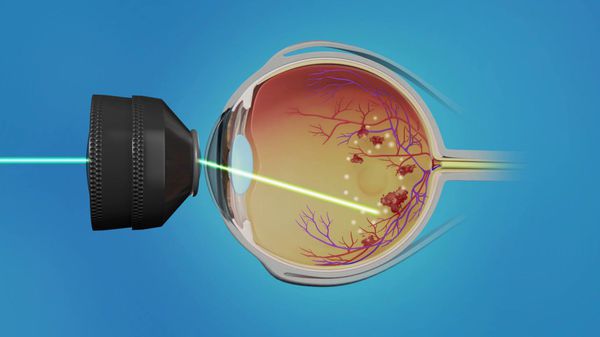
На данный момент существует три основных метода лазерной фотокоагуляции:
- Фокальная лазеркоагуляция (ФЛК) — нанесение коагулянта (вещества, "склеивающего" сетчатку с сосудистой оболочкой) на участки просачивания красителя (флуоресцеина), расположения микроаневризм, кровоизлияний и твёрдых экссудатов. Чаще применяется при макулярном отёке с повышенной проницаемостью сосудов.
- Барьерная лазеркоагуляция — нанесение коагулянтов на околомакулярную зону в несколько рядов. Чаще применяется при первой стадии диабетической ретинопатии в сочетании с макулярным отёком.
- Панретинальная лазеркоагуляция (ПРЛК) — нанесение коагулянтов на все зоны сетчатки, избегая макулярной области. Чаще применяется при второй стадии диабетической ретинопатии с обширными зонами ишемии. Правильно выполненная ПРЛК на ранних стадиях пролиферации является достаточно эффективным методом лечения диабетической ретинопатии.
В далеко зашедших случаях показано хирургическое вмешательство , а именно субтотальная витрэктомия (почти полное удаление стекловидного тела) с удалением задней пограничной мембраны, которая прикреплена по окружности диска зрительного нерва [6] .
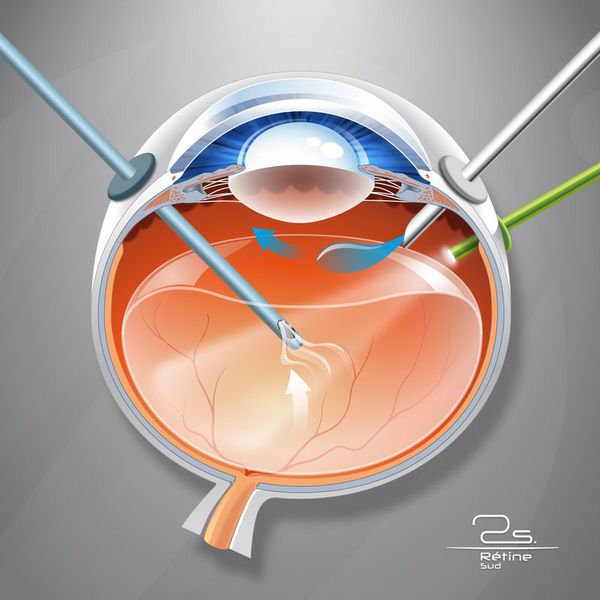
Показаниями для витрэктомии служат:
- витреальное кровоизлияние (постоянно кровоточащие сосуды);
- наличие спаек;
- отслойка сетчатки.
Для многих пациентов с тяжёлым течением диабетической ретинопатии витрэктомия является единственным вариантом сохранения зрения.
Прогноз. Профилактика
Во многом прогноз зависит от стадии диабетической ретинопатии и степени тяжести сахарного диабета. Наиболее неблагополучный вариант будущего возможен при пролиферативной стадии заболевания, так как на этом этапе возникают различные осложнения, которые приводят к значительной потере остроты зрения и слепоте.
Для сохранения зрения пациенту с сахарным диабетом крайне важно следить за основным заболеванием и артериальной гипертензией, строго следовать всем назначениям эндокринолога и терапевта, постоянно наблюдаться у офтальмолога. Если внезапно стала снижаться острота зрения или появились другие жалобы на состояние глаз, то необходимо незамедлительно обратиться к специалисту [10] .

Сахарный диабет – группа заболеваний эндокринной системы, развивающихся из-за недостатка или отсутствия в организме инсулина (гормон), в результате чего значительно увеличивается уровень глюкозы (сахара) в крови (гипергликемия).
Сахарный диабет является в основном хроническим заболеванием. Он характеризуется нарушением обмена веществ – жировой, углеводный, белковый, водно-солевой и минеральный. При сахарном диабете нарушаются функции поджелудочной железы, которая собственно и вырабатывает инсулин.
Инсулин – белковый гормон, вырабатываемый поджелудочной железой, основной функцией которого является участие в процессах обмена веществ — переработке и преобразования сахара в глюкозу, а дальнейшей транспортировке глюкозы в клетки. Кроме того, инсулин регулирует уровень сахара в крови.
При сахарном диабете клетки недополучают необходимого питания. Организму сложно удерживать воду в клетках, и она выводится через почки. Происходят нарушения в защитных функциях тканей, поражаются кожа, зубы, почки, нервная система, снижается уровень зрения, развивается атеросклероз, гипертоническая болезнь.
Помимо человека, данное заболевание также способно поражать некоторых животных, например собак и кошек.
Сахарный диабет передается наследственным путем, но его можно приобрести и другими путями.
Как развивается сахарный диабет
Гормон инсулин превращает сахар в глюкозу, которая является энергетическим веществом, необходимым для нормальной работы клеток организма. Когда происходит сбой в выработке поджелудочной железой инсулина, начинаются нарушения в процессах обмена веществ. Глюкоза не доставляется в клетки, и оседает в крови. Клетки в свою очередь, голодая, начинают давать сбой, что внешне проявляется в виде второстепенных заболеваний (болезни кожи, кровеносной системы, нервной и других систем). В это же время, происходит значительное увеличение глюкозы в крови (гипергликемия). Качество и действие крови ухудшаются. Весь этот процесс и называется сахарным диабетом.
Чем вреден высокий уровень сахара в крови?
Высокий уровень сахара в крови способен вызвать дисфункцию практически всех органов, вплоть дол летального исхода. Чем выше уровень сахара в крови, тем очевиднее результат его действия, которое выражается в:
- ожирении;
- гликозилировании (засахаривании) клеток;
- интоксикации организма с поражением нервной системы;
- поражении кровеносных сосудов;
- развитии второстепенных заболеваний, поражающих головной мозг, сердце, печени, легких, органов ЖКТ, мышц, кожи, глаз;
- проявлениях обморочных состояний, комы;
- летальном исходе.
Симптомы сахарного диабета
Сахарный диабет в большинстве случаев развивается постепенно, и лишь изредка происходит стремительное развитие болезни, сопровождающееся повышением уровня глюкозы до критического уровня с различными диабетическими комами.
Первые признаки сахарного диабета
- постоянное чувство жажды;
- постоянная сухость во рту;
- повышенное выделение мочи (повышенный диурез);
- повышенная сухость и сильный зуд кожи;
- повышенная предрасположенность заболеваниям кожи, гнойнички;
- длительное заживление ран;
- резкое снижение или увеличение массы тела;
- повышенная потливость;
- мышечная слабость.
Признаки сахарного диабета
- частые головные боли, обморочные состояния, потеря сознания;
- ухудшение зрения;
- боли сердца;
- онемение ног, боль в ногах;
- снижение чувствительности кожи, особенно на стопах;
- отеки лица и голеней;
- увеличение печени;
- длительное заживление ран;
- повышенное артериальное давление;
- пациент начинает издать запах ацетона.
Осложнения сахарного диабета
Диабетическая нейропатия — проявляется болями, жжением, онемением конечностей. Связана она с нарушением процессов обмена веществ в нервной ткани.
Отеки. Отеки при сахарном диабете могут распространятся локально — на лице, ногах, или же по всему телу. Отечность указывает на нарушение в работе почек, и зависит от степени сердечной недостаточности. Несимметричные отеки указывают на диабетическую микроангиопатию.
Боли в ногах. Боль в ногах при сахарном диабете, особенно при ходьбе и других физических нагрузках на ноги могут указывать на диабетическую микроангиопатию. Боль ног во время отдыха, особенно по ночам указывает на диабетическую нейропатию. Часто боль в ногах при диабете сопровождается жжением и онемением стоп или некоторых мест голеней.
Трофические язвы. Трофические язвы при сахарном диабете, после болей в ногах, являются следующей стадией развития диабетической ангио- и нейропатии. Вид ран сильно отличаются друг от друга, поэтому лечение трофических язв при диабете назначают после точной диагностики, отмечая мельчайшие симптоматические детали. Негативное воздействие язв заключается в снижении чувствительности пораженных стоп, что происходит за счет поражения нервов при деформации стопы. В некоторых местах при этом возникают натоптыши, под которыми образуются гематомы с их дальнейшим нагноением. Все эти процессы часто происходят малозаметно, поэтому к врачу, как правило, обращаются люди, у которых уже нога сильно отекла, покраснела, и на ней появилась трофическая язва.
Гангрена. Гангрена при сахарном диабете в большинстве случаев является результатом диабетической ангиопатии. Начало гангрены происходит из-за поражения мелких и крупных кровеносных сосудов в области нижней конечности, чаще всего большого пальца стопы. При этом пациент чувствует сильную боль в стопе. Происходит покраснение области повреждения, которое со временем сменяется посинением кожи, а еще через некоторое время, этот участок покрывается черными пятнами и пузырями с мутным содержимым. Процесс необратимый – необходима ампутация конечности. Оптимальный уровень ампутации конечности – голень.
Высокое и низкое давление. Высокое и низкое давление при сахарном диабете отмечается одновременно в двух точках тела. В верхней части туловища (в плечевой артерии) — повышенное давление, которое указывает на поражение почек (диабетическая нефропатия). В нижней части тела (в сосудах ног) – пониженное давление, которое указывает на степень диабетической ангиопатии нижних конечностей.
Кома. Кома при сахарном диабете наступает крайне быстро. Предзнаменованием комы при диабете является заторможенность пациента и его обморочное состояние. До этого, человек может пахнуть ацетоном, исходящим изо рта при дыхании, что обусловлено крайней интоксикацией организма. Кроме того, больного может кидать в холодный пот. Если у пациента наблюдается хотя бы один из этих признаков, его необходимо немедленно доставить в медицинское учреждение.
Причины сахарного диабета
Причин сахарного диабета может быть достаточно много, поэтому выделим наиболее значимые:
- наследственность;
- возраст (чем старше человек, тем больше вероятности заболеть); ;
- нервное перенапряжение;
- заболевания, разрушающие бета-клетки поджелудочной железы, вырабатывающих инсулин: рак поджелудочной железы, панкреатит и др.;
- вирусные инфекции: гепатит , ветряная оспа , краснуха, грипп и др.
Кроме того, сахарный диабет может развиться на фоне:
- гиперфункции надпочечников (гиперкортицизм);
- опухолей органов ЖКТ;
- повышения уровня гормонов, блокирующих инсулин; ;
- гипертиреоза;
- плохой усвояемости углеводов;
- кратковременного повышения уровня сахара в крови.
По тяжести течения заболевания:
Сахарный диабет 1 степени (легкая форма). Характерен невысокий уровень гликемии (сахара в крови) – не более 8 ммоль/л (натощак). Уровень суточной глюкозурии – не более 20 г/л. Может сопровождаться ангионейропатией. Лечение на уровне диеты и приема некоторых медицинских препаратов.
Сахарный диабет 2 степени (средняя форма). Характерно относительно небольшое, но уже с более очевидным эффектом повышение уровня гликемии на уровне 7-10 ммоль/л. Уровень суточной глюкозурии – не более 40 г/л. Периодически возможны проявления кетоза и кетоацидоза. Грубые нарушения в работе органов не происходят, но в тоже время, возможны некоторые нарушения и признаки в работе глаз, сердца, сосудов, нижних конечностей, почках и нервной системы. Возможны признаки диабетической ангионейропатии. Лечение проводится на уровне диетотерапии и пероральном приеме сахаропонижающих препаратов. В некоторых случаях, врач может назначить инсулиновые инъекции.
Сахарный диабет 3 степени (тяжелая форма). Характерно средний уровень гликемии 10-14 ммоль/л. Уровень суточной глюкозурии – около 40 г/л. Отмечается высокий уровень протеинурии (белок в моче). Усиливается картина клинических проявлений органов-мишеней — глаза, сердце, сосуды, ноги, почки, нервная система. Снижается зрение, проявляются онемение и боли в ногах, повышается артериальное давление.
Сахарный диабет 4 степени (сверхтяжелая форма). Характерно высокий уровень гликемии – 15-25 ммоль/л и более. Уровень суточной глюкозурии – свыше 40-50 г/л. Протеинурия усиливается, организм теряет белок. Поражаются почти все органы. Пациент подвержен частым диабетическим комам. Жизнь поддерживается сугубо на уколах инсулина – в дозе 60 ОД и больше.
Диагностика сахарного диабета
Для диагностики сахарного диабета установлены следующие методы и анализы:
- измерение уровня глюкозы в крови (определение гликемии);
- измерение суточных колебаний уровня гликемии (гликемический профиль);
- измерение уровня инсулина в крови;
- тест на толерантность к глюкозе;
- анализ крови на концентрацию гликозилированного гемоглобина; ;
- анализ мочи для определения уровня лейкоцитов, глюкозы и белка; брюшных органов;
- проба Реберга.
Кроме того, при необходимости проводят:
- исследование электролитного состава крови;
- анализ мочи для определения наличие ацетона;
- исследование глазного дна; .
Лечение сахарного диабета
Перед началом лечения, необходимо провести точную диагностику организма, т.к. от этого зависит положительный прогноз выздоровления.
Лечение диабета направлено на:
- снижение уровня сахара в крови;
- нормализацию обмена веществ;
- предупреждение развития осложнений диабета.
Далее, лечение, в зависимости от типа диабета различается. Рассмотрим их по отдельности.
Лечение диабета 1 типа (инсулинозависимый)
Как мы уже и упоминали в средине статьи, в разделе «Классификация сахарного диабета», пациенты с диабетом 1 типа постоянно нуждаются в инсулиновых уколах, поскольку организм не может сам выработать этот гормон в достаточном количестве. Иных методов доставки инсулина в организм, кроме уколов, на данный момент не существует. Таблетки на инсулиновой основе при диабете 1 типа не помогут.
Кроме инсулиновых уколов, лечение диабета 1 типа включает в себя:
- соблюдение диеты;
- выполнение дозированных индивидуальных физических нагрузок (ДИФН).
Лечение диабета 2 типа (инсулинонезависимый)
Лечение диабета 2 типа лечится с помощью соблюдения диеты и при необходимости, приема сахаропонижающих средств, которые выпускаются в виде таблеток.
Диета при сахарном диабете 2 типа является основным методом лечения в связи с тем, что данный тип диабета как раз и развивается из-за неправильного питания человека. При неправильном питании нарушаются все виды обмена веществ, поэтому, меняя свой рацион, диабетик во многих случаях получает выздоровление.
В некоторых случаях, при стойких видах диабета 2 типа, врач может назначить инсулиновые уколы.
Диета при сахарном диабете
При лечении любого типа диабета, обязательным пунктом является диетотерапия.
Диетолог при сахарном диабете, после получения анализов, учитывая возраст, массу тела, пол, образ жизни, расписывает индивидуальную программу питания. При диете, пациент должен рассчитывать количество употребляемых калорий, белков, жиров, углеводов, витаминов и микроэлементов. Меню должно соблюдаться строго по предписанию, что минимизирует риск развития осложнений данного заболевания. Более того, соблюдая диету при диабете, есть возможность победить данную болезнь без дополнительного приема лекарственных средств.
Общий же акцент диетотерапии при диабете делается на употреблении пищи с минимальным содержанием или отсутствием в ней легко усвояемых углеводов, а также жиров, которые легко преобразуются в углеводные соединения.
Что едят при сахарном диабете?
Меню при сахарном диабете состоит из овощей, фруктов, мясной и молочной продукции. Диагноз «Сахарный диабет» не означает, что необходимо полностью отказать от глюкозы в пище. Глюкоза является «энергией» организма, при недостатке которой, происходит распад белка. Пища должны быть богата на белок, витамины и микроэлементы.
Что можно есть при сахарном диабете: фасоль, гречка, овсянка, перловка, пшеничная и кукурузная крупы, грейпфрут, апельсин, лимон, яблоки, груши, персик, абрикос, гранат, сухофрукты (чернослив, курага, сушенные яблоки), вишни, чернику, ежевику, смородину, крыжовник, грецкие орехи, кедровые орехи, арахис, миндаль, черный хлеб, сливочное или подсолнечное масло (не более 40 г в день).
Что нельзя есть при сахарном диабете: кофе, алкогольные напитки, шоколад, кондитерские изделия, конфеты, варенье, сдобу, мороженное, острые блюда, копчености, соленые блюда, жир, перец, горчицу, бананы, изюм, виноград.
От чего лучше воздержаться: арбуз, дыня, магазинные соки. Кроме того, старайтесь не употреблять тот продукт, о котором Вы ничего или мало что знаете.
Условно разрешенные продукты при сахарном диабете:
Мёд: употреблять мед лучше всего утром, натощак, не более 1-2 ст. ложек в сутки, запивая 1 стаканом воды.
Финики: употреблять только при легкой (1 степени) форме диабета, но не более 100 г/сутки.
Сахар: только по разрешению врача.
Физическая нагрузка при сахарном диабете
В нынешнее «ленивое» время, когда мир захватили телевидение, интернет, сидячая, и при этом часто высокооплачиваемая работа, все большее число людей все меньше и меньше двигаются. К сожалению, это не лучшим образом сказывается на здоровье. Сахарный диабет, гипертония, геморрой, сердечная недостаточность, ухудшение зрения, болезни позвоночника – лишь малая часть недугов, в которых косвенно, а иногда и прямо виновен малоподвижный образ жизни.
Когда человек ведет активный образ жизни – много ходит, катается на велосипеде, делает зарядку, играет в спортивные игры, обмен веществ ускоряется, кровь «играет». При этом все клетки получают необходимое питание, органы находятся в тонусе, иммунная система работает на отлично, и организм в целом, менее подвержен различным заболеваниям.
Именно поэтому, умеренная физическая нагрузка при сахарном диабете оказывает благотворное влияние. Когда вы делаете физические упражнения, в тканях мышц происходит усиленное окисление глюкозы, поступающей из крови, в связи с чем, уровень сахара в крови понижается. Конечно же, это не значит, что Вам сейчас резко переодеться в спортивную форму, и пробежать несколько километров в неизвестном направлении. Необходимый комплекс упражнений Вам пропишет лечащий врач.
Профилактика сахарного диабета
Для предотвращения появления сахарного диабета, специалисты рекомендуют придерживаться профилактических правил:
- следить за своим весом – не допускать появления лишних килограммов;
- вести активный образ жизни;
- правильно питаться – питаться дробно, а также стараться избегать в употреблении продуктов, богатых на легко усвояемые углеводы, но делать акцент на пищу, богатую на витамины и минералы;
- контролировать артериальную гипертензию (гипертонию) и липидный обмен;
- не упускать из виду не долеченные заболевания;
- не употреблять алкогольные напитки;
- периодически контролировать уровень сахара в крови, и если что, предпринимать превентивные меры, чтобы не допустить переход гипергликемии в среднюю и тяжелую степень.
23.06.2022 В соответствии с утверждённым планом-графиком, в среду, 22 июня 2022 года, в ГБУЗ «Башмаковская РБ» осуществлялся выезд областных специалистов: Принято: 99 пациентов.ГБУЗ «ООД» врач-онколог-26 человекГБУЗ «ПОКБ им.Н.Н.Бурденко» врач-эндокринолог - 32 человека.ГБУЗ «ПОКБ им.Н.Н.Бурденко» врач-неврол .
22.06.2022 Во вторник, 21 июня на базе поликлинического отделения №7 ГБУЗ «Городская поликлиника», заместитель главного врача по медицинскому обслуживанию населения ГБУЗ «Башмаковская РБ» Левкин Михаил Юрьевич, старшая медицинская сестра Машошина Елена Александровна приняли участие в оперативно-тактическом уч .
Читайте также:

