При подкожной инъекции надувается пузырь
Обновлено: 23.04.2024
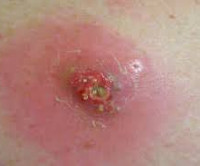
Постинъекционный абсцесс – это ограниченный гнойно-воспалительный очаг в месте инъекционного введения лекарственного препарата. Для абсцесса характерно появление локального отека и покраснения кожи, постепенно увеличивающегося в объеме уплотнения, нарастание болей распирающего характера, флюктуация. Диагноз ставится на основании анамнеза и клинической картины (появление гнойно-воспалительного очага в месте проведения внутримышечных и внутривенных инъекций), данных УЗИ, МРТ мягких тканей. На стадии инфильтрации эффективно консервативное лечение. Сформировавшийся абсцесс вскрывают хирургическим путем и дренируют.
МКБ-10
Общие сведения
Случаи постинъекционного абсцедирования мягких тканей встречаются у лиц всех возрастов, чаще у тучных, полных пациентов. Большая часть постинъекционных гнойников развивается в области ягодиц, так как для парентерального введения лекарственных средств ягодичную мышцу используют чаще всего. У детей велика доля абсцессов плеча как следствие проведения прививок. Внутривенное введение наркотиков – наиболее частая причина формирования очага нагноения в области локтевой ямки. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркозависимых.

Причины
- Высокая патогенность микроорганизмов. Разные виды бактерий имеют различную скорость деления клеток и способность противостоять иммунной системе. Золотистый стафилококк или синегнойная палочка чаще вызывают формирование постинъекционного абсцесса, чем условно-патогенные виды, составляющие микрофлору кожи.
- Ослабление иммунитета. Может быть следствием банального сезонного ОРВИ или серьезного сопутствующего заболевания. Вероятность развития абсцессов выше у больных сахарным диабетом, тяжелыми сердечно-сосудистыми, эндокринными, инфекционными заболеваниями.
- Локальное нарушение кровообращения. Этому способствует одномоментное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком абсцедирования является значительное уплотнение в месте уколов. Риск постинъекционного нагноения повышается у лежачих больных, пациентов с пролежнями.
- Местнораздражающее действие лекарств. Спровоцировать гнойное расплавление тканей способны не только бактерии, но и химические вещества. Ошибочное внутримышечное введение препаратов, предназначенных для внутривенных или подкожных вливаний, может вызвать некроз и воспаление. Индивидуальную реакцию может дать препарат, который разрешен для внутримышечного применения, но не подходит конкретному пациенту.
- Нарушение техники инъекций. Факторами развития постинъекционных осложнений служат несоблюдение правил асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость разных лекарственных средств. Одним из последствий неправильной техники может стать повреждение сосудов различного диаметра иглой. Сгустки крови являются субстратом для размножения микроорганизмов и формирования постинъекционного абсцесса.
Патогенез
В основе развития воспалительной реакции лежит выход из поврежденных и погибших клеток во внеклеточную среду большого количества лизосомальных ферментов, которые изменяют обмен веществ в патологическом очаге. В зоне некроза обмен веществ замедляется, а в прилегающих к нему областях резко усиливается, что приводит к повышению потребления кислорода и питательных веществ, развитию ацидоза вследствие накопления недоокисленных продуктов: молочной, пировиноградной и других кислот.
Кровоснабжение патологического очага изменяется: усиливается приток крови и замедляется отток. Этим объясняется покраснение пораженной области. Кровеносные сосуды расширяются, повышается проницаемость капилляров для плазмы крови и клеток. В ткани выходят лейкоциты, макрофаги. Локальный приток жидкости приводит к формированию отека. Сдавливание нервных окончаний провоцирует болевые ощущения. Это этап инфильтрата, когда в очаге воспаления гноя еще нет. При благоприятных условиях на этапе инфильтрации изменения обратимы.
На этапе абсцедирования отмершие ткани и погибшие клетки иммунной системы образуют гной. Постинъекционный абсцесс располагается в центре очага воспаления. Сгустки гноя отграничены от здоровых тканей грануляционным валом. Гной не рассасывается. Устранить воспаление можно лишь в том случае, если создать условия для оттока содержимого абсцесса.
Симптомы постинъекционного абсцесса
Патологический очаг формируется в течение нескольких дней. Начало заболевания может пройти незамеченным для пациента в связи с незначительной степенью выраженности симптомов. Замаскировать первые проявления развивающегося гнойного воспаления могут боли и припухлость мест инъекции, обусловленные физиологической реакцией на введение лекарств. Разграничить формирование воспалительного инфильтрата и нормальную для внутримышечных инъекций реакцию можно при внимательном отношении к своим ощущениям.
Боль после укола сразу резкая распирающая, затем ноющая. Интенсивность ее достаточно быстро уменьшается. Боль при зреющем абсцессе постоянно усиливается. В норме уплотнение после уколов достаточно равномерное, температура его не отличается от температуры окружающих областей, кожа над уплотнением обычного цвета. Присоединение воспалительной реакции знаменуется заметным локальным повышением температуры. Нарастание отека и болей в ягодице приводит к тому, что на пораженной стороне невозможно сидеть. Неприятные ощущения усиливаются при ходьбе и выполнении других движений. Надавливание на область абсцесса резко болезненно, тогда как обычное уплотнение можно ощупать, не провоцируя у пациента выраженных неприятных ощущений.
Для постинъекционного абсцесса характерна лихорадка с повышением температуры тела до 39-40 о С. Однако ориентироваться только на этот симптом не стоит. Если воспалительный очаг развивается на фоне продолжающихся инъекций нестероидных противовоспалительных средств, обладающих обезболивающим и жаропонижающим действием, то гипертермия отсутствует.
Осложнения
Бурное развитие инфекции в очаге может спровоцировать образование затеков гноя в межмышечные пространства. Распространение бактерий в тканях вызывает развитие обширных флегмон ягодицы, бедра, плеча. Существует опасность формированием длительно незаживающих свищей мягких тканей и прямокишечных фистул. Прорыв гноя в кровеносное русло становится причиной сепсиса, перикардита, остеомиелита, ДВС-синдрома - в этих случаях даже при назначении адекватного лечения исход для пациента может быть неблагоприятным.
Диагностика
Постановка диагноза не вызывает у консультирующего хирурга сложностей. Характерная пентада признаков воспаления (покраснение, отек, боли, повышение температуры, нарушение функции) в месте выполнения инъекций позволяет быстро определиться с характером патологического процесса. Положительный симптом флюктуации свидетельствует о наличии жидкости в очаге, что является показанием к проведению хирургической операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях проводят:
- УЗИ абсцесса. В трех случаях из четырех скопление гноя локализуется в толще мышцы и межмышечных промежутках и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Ее наибольший радиус расположен параллельно оси тела. УЗИ мягких тканей позволяет разграничить инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявить затеки и «карманы», которые могут остаться незамеченными в ходе хирургической операции.
- МРТ пораженной области. Назначается в тех случаях, когда информативность УЗИ недостаточна для постановки правильного диагноза. На снимках, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет обнаружить патологические изменения, провести дифференциальную диагностику, выявить осложнения.
- Лабораторные тесты. С целью подбора эффективного антибактериального препарата может быть выполнен посев содержимого гнойника на флору и ее чувствительность к антибиотикам. В обязательном порядке выполняется общий и биохимический анализы крови, общий анализ мочи для исключения патологии со стороны внутренних органов.
Лечение постинъекционного абсцесса
Подходы к лечению абсцессов на этапах инфильтрации и нагноения кардинально различаются. В первом случае показана консервативная терапия, во втором - хирургическая операция. Основные принципы консервативного местного лечения инфильтратов могут быть с успехом применены для быстрого рассасывания постинъекционных уплотнений, не имеющих признаков воспаления.
- Общее лечение. Его объем определяется врачом исходя из клинической картины. Противовоспалительные препараты и антибиотики нацелены на разрешение воспалительного процесса. Дополнительно может быть назначена инфузионная терапия для борьбы с интоксикацией.
- Местная терапия. Предполагает нанесение на пораженную область мази Вишневского или использование компрессов с димексидом. На начальных этапах допускается выполнение йодной сетки. Если улучшения состояния не наступает в течение суток, целесообразно использовать более эффективные препараты.
- Физиотерапия. Все тепловые воздействия под запретом. Эффективны электрофорез противовоспалительных средств, диадинамические токи. Физиотерапевтические процедуры назначаются одновременно с местным и общим противовоспалительным лечением.
- Хирургическая операция.Вскрытие и дренирование гнойной полости проводится под местным обезболиванием. Под общим наркозом операция выполняется при расположении постинъекционного абсцесса глубоко в тканях. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз и профилактика
Прогноз постинъекционного нагноения благоприятный при условии своевременного обращения за медицинской помощью. В противном случае возможно развитие осложнений заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, а без эвакуации гноя из полости выздоровление не наступает. Хирургическое вскрытие гнойника позволяет решить проблему за один день.
Профилактика постинъекционных осложнений предполагает введение лекарств парентерально в условиях лечебных учреждений медицинским персоналом, отказ от самолечения. Места введения растворов при курсовом назначении целесообразно менять: если на ягодицах уже сформировались уплотнения, можно вводить лекарства в мышцы передней поверхности бедра. Нельзя вводить средства для в/в инфузий в мышцы, даже если вены тонкие и ломкие. Инъекционный курс желательно сделать максимально коротким, продолжив лечение приемом таблеток.
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И.В. - 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А.Л., Уракова Н.А.// Современные проблемы науки и образования. - 2012 - №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание - инъекционная болезнь/ Уракова Н.А., Ураков А.Л.// Проблемы экспертизы в медицине. - 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л.И.// Военная медицина. - 2009 - №1.
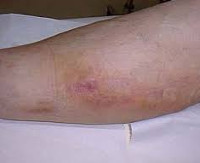
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
МКБ-10
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.

Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
- Механические. Движение постороннего предмета (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Особенно часто это происходит при использовании широких инъекционных игл, некачественной их фиксации (проксимальной, дистальной), введении рядом с венозными клапанами или суставами. Риск флебита увеличивают повторная катетеризация, частые инъекции (25–30 раз в неделю), длительное нахождение канюли (2 суток и более).
- Химические. На частоту развития патологии существенное влияние оказывают pH (менее 5,0) и осмолярность (более 450 мОсмоль/л) вводимых веществ. Повышенный риск наблюдается при вливании антибиотиков (бета-лактамов, ванкомицина, амфотерицина B), гипертонических растворов (глюкозы, кальция хлорида), химиопрепаратов. Повреждающее действие оказывают бензодиазепины, барбитураты, вазопрессорные амины и другие медикаменты.
- Инфекционные. Хотя воспаление обычно носит асептический характер, нарушение правил и техники инъекционного введения лекарств способствует проникновению инфекционных агентов, поддерживающих и усугубляющих его течение. Отмечено, что катетеры из поливинилхлорида и полиэтилена более подвержены контаминации условно-патогенной микрофлорой (стафилококками, дрожжеподобными грибами).
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
- Эндофлебит. Развивается при поражении внутреннего слоя вены (интимы). Это наиболее частый вариант воспаления, ассоциированного с инъекционным введением лекарств или эндоваскулярными вмешательствами.
- Перифлебит. Проникновение инфузионных растворов в паравазальную клетчатку ведет к химическому повреждению и воспалению наружной оболочки сосуда. Обычно возникает при введении раздражающих лекарств, наркотиков.
- Панфлебит. Наиболее тяжелая разновидность патологического процесса. Характеризуется вовлечением всех слоев венозной стенки, часто осложняет течение эндо- или перифлебита.
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
- Анализ крови на уровеньD-димера. Исследование полезно при низком или среднем клиническом риске тромбоза для уточнения коагуляционных изменений. Однако D-димер не позволяет отличить патологический процесс в поверхностных и глубоких сегментах. Обладая высокой чувствительностью, тест имеет низкую специфичность, поэтому в ряде случаев может давать ложные результаты.
- Ультразвуковое ангиосканирование вен. Рекомендуется для подтверждения диагноза и исключения флеботромбоза. УЗДС позволяет оценить состояние внутренней стенки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия лучевой нагрузки или воздействия контрастных веществ, высокую доступность.
- Контрастная флебография пораженных зон. В случаях, когда ультрасонография дает отрицательный результат при высокой вероятности патологии, в качестве «золотого стандарта» могут использовать контрастную флебографию. Исследование показано при воспалении глубоких вен, ассоциировано с рентгеновским облучением и введением контраста.
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
- Общие мероприятия. Начальные действия при любом флебите заключаются в прекращении инфузии и удалении катетера (или его замене новым, если пациент гемодинамически нестабилен). Пораженной конечности рекомендуют придать возвышенное положение с целью улучшения оттока крови и уменьшения воспалительной реакции. К воспаленному участку прикладывают холод.
- Медикаментозная коррекция. Направлена на предупреждение распространения процесса на глубокие сегменты, ослабление воспаления, улучшение кровотока и купирование болевого синдрома. Используют антикоагулянты, нестероидные противовоспалительные средства, ангиопротекторы. На пораженную область накладывают повязки с гепариновой мазью и НПВС, после стихания острых явлений – согревающие компрессы.
- Хирургические методы. Оперативное лечение необходимо при гнойном тромбофлебите. Оно включает флебэктомию, некрэктомию, постановку дренажа и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, установка кава-фильтра) находят применение в ситуациях с флеботромбозами.
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
1. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений// Флебология. - 2010 - №4(2).
2. Эпидемиология и профилактика постинъекционных осложнений: Автореферат диссертации/ Чернова О. Э.— 2006.
3. Структура постинъекционных осложнений у больных наркоманией в хирургическом стационаре/ Сажин А.В. и др.// Российский медицинский журнал. – 2012 - № 4.
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, похоже у вас постиньекционный инфильтрат. Сдесь 2 варианта исхода либо рассасется, либо нагноится тогда придется вскрывать хирургическим путем. Чтобы не пришлось идти по второму варианту рекомендую полуспиртовые (водочные) компрессы 3 р. в. день. Следите за температурой. Как вариант если будет беспокоить то УЗИ мягких тканей ягодицы, если будет жидкость тогда надо вскрывать. Удачи вам!
Роман, поняла, а какая температура может быть? Я просто болею ковид 26 день у меня субфебрильная темпервтура 10 дней ,но она началаст с начала антибиотиков, можкт тогда обратится к хирурну, чтобы он посмотрел?

Я думаю что к хирургу надо показаться если температура будет 38 и выше ну или появится краснота, боли в этом месте. А так наблюдение, водочные компрессы, остальное думаю будет лишним.
Роман, а троксевазином или гепариновой мазюю можно мазать? Или лучше компрессы водочные лучше? И сеолько раз день?

Обычные водочные компрессы 3 р. день, больше ничего не нужно. Не накручивайте себя. На моей практике было много постиньекционных инфильтратом. Какие-то нагнаивались, приходилось вскрывать, какие-то разрешались. Но все выздоровили. И у вас пройдет.
Роман, я сделала узи и вот высылаю сказали гноя нет, не правильно делали уколы не глубоко, поверх мышцы

Ну да обычно когда уколы делают самостоятельно, не внутримышечно а подкожно вот и появляются такие проблемы, не переживайте, делайте как описал выше.
Роман, т.епросто компресы с водкой? А гепариновую мазь, траксевазин? Не надо? И если за 6 дней не нагноилось, то все нормально будет?

Да я посмотрел, размеры не большие, вскрывать ничего не надо. Обычные водочные компрессы, будем надеяться что рассосётся.

Роман, подскажите пож просто взять водку 40 градусов и проложить на 10 минут и закрыть чем то тепоым? А при субфебрильной температуре можно?

На несколько слоев марли налить водку, приложить, прикрыть целофаном, так 3 р. в день. Греть нельзя, а компрессы можно.

Я не рекомендую мазь Вишневского, т. к может натянуть, перейти во флегмону. Обычный водочный компресс.







Это желательно конечно. Сперва нужно ответить на вопросы написанные выше чтобы получить ответ на свой первый вопрос.
Владислав, я просто болею ковид 27 день, вроде состояние лучше, но температура субфебрил к вечру утром спадает, сплю плохо про шишеу если честно вчера вспомнила, начала всера щупать и смотрю не уменьшилась , но боли сильной нет, но на ощупь ощутимо как ядро, ничем не мазвла эти дни. Вот, завтоа сделааю узи

Все понятно. Если это история недельная то делайте УЗИ а все остальное потом. С большой долей вероятности инфильтрат без нагноения (завтра вам скажут ) достаточно не ходить в горячую ванну и делать водочные примочки 2 раза в день 5-10 минут. Будьте здоровы!

Здравствуйте!
Это постиньекционный инфильтрат.
Надо сделать зороший компресс на сутки : смешайте мазь Вишневского, магнезию и водку. Меняйтеикомпресс раз в сутки, пока инфильтрат полностью не рассосется


Здравствуйте! Если кроме наличия шишки и небольшого болевого синдрома вас ничего не беспокоит (нет покраснения, повышения температуры, как местной, так и общей) переживать не стоит. Делайте полуспиртовые компрессы и можете дополнительно смазывать гепариновой мазью или же троксевазином.





Здравствуйте.
Да, УЗИ делать надо. Если напишут инфильтрат, то лечение пока консервативное. А именно - на уплотнение мазь Фуцидин. Если не проходит, то идти на прием к хирургу.
Я в таких случаях пунктирую инфильтрат. И если получаю гной, то значит это абсцесс. И лечение только одно - вскрытие абсцесса. Затем ежедневные перевязки.
По другому никак.
Здоровья Вам.
Андрей, я прикрепила узи посмотрите, написали гноя нет, сделаны уколы неправильно, не глубоко не в мышцу, чем лечить?

УЗИ посмотрел.
Ничего нового к своему ответу я пока добавить не могу.
Все написал.
Придерживайтесь этой тактики.
Далее по ситуации.
Фуцидин 5-6 дней. если эффекта нет, то идете на прием к хирургу.

Конечно можно. Но прошла уже неделя.
Воспалительный инфильтрат уже есть. Это что значит? Это означает, что инфекция (бактерии, микробы) уже "сидят" там.
Водочные компрессы могут помочь организму усилить кровообращение в инфильтрате и тем самым "разогнать" инфекцию. Но не убить ее.
Фуцидин же сможет убить микробы.
Но на деле все гораздо проще - инфильтрат или пропадет или нагноится. Другого нет. Или могут остаться шишки после уколов, которые будут с Вами годами. Могут мешать, а могут и не беспокоить.
Ну вот, приблизительно так.
В лечении заболеваний кожи наряду с другими лекарственными средствами используют глюкокортикоиды. Эти препараты вводят местно, непосредственно в патологический участок.
Когда целесообразно проводить внутриочаговые инъекции?

Глкюкокортикоиды или глюкокортикостероиды – это гормоны, выделяемые корой надпочечников. Созданные на их основе синтетические аналоги зарекомендовали себя как отличные противовоспалительные средства. Однако использование этих лекарств ограничено из-за выраженных побочных эффектов со стороны внутренних органов, обмена веществ. По этой причине глюкокортикоиды противопоказаны при многих сопутствующих заболеваниях.
Особенно выражены негативные последствия глюкокортикоидов при их продолжительном приеме внутрь, внутримышечном или внутривенном введении. В этой связи предпочтительны местные инъекции непосредственно в патологический очаг. Во-первых, здесь создается максимальная концентрация препарата. А во-вторых, нет побочных эффектов, или они минимальны.
Глюкокортикоидом, предназначенным для местного инъекционного введения, является Дипроспан. Действующее вещество здесь – Бетаметазон в виде двух солей. Одна соль Бетаметазона легко растворимая, быстро всасывается, и препарат начинает действовать в первые часы после введения. Другая соль наоборот, всасывается медленно, но действует дольше. Благодаря этому создается пролонгированный (удлиненный) эффект Дипроспана, и нет необходимости в его частом введении.
- укрепляет клеточные мембраны, снижает их проницаемость;
- суживает капилляры кожи;
- блокирует вещества, ответственные за развитие воспалительных реакций;
- препятствует экссудации – появлению воспалительного выпота;
- угнетает аллергические реакции.
Поэтому к местным инъекциям Дипроспана прибегают при болезнях кожи и при многих заболеваниях с кожными проявлениями. Среди них:
- атопические и аллергические дерматиты;
- экземы;
- псориаз;
- системная красная волчанка;
- гипертрофический плоский лишай.
Эффективен Дипроспан и при других кожных заболеваниях, сопровождающихся мокнутием, зудом, отеком и покраснением кожи.
Внутриочаговая терапия на основе глюкокортикостероидов показана для лечения различных патологий кожи, в числе которых отмечаются следующие:

Методика подкожного введения препаратов
Форма выпуска Дипроспана – суспензия в ампулах по 1 мл. Для подкожного введения используют инсулиновые шприцы, снабженные тонкими иглами. После предварительной обработки кожи антисептиками суспензию Дипроспана вводят подкожно так, чтобы обколоть патологический участок. Болезненность инъекций незначительна, поэтому обезболивание не требуется. Внутривенно вводить суспензию Дексаметазона нельзя.
Количество подкожно введенного препарата зависит от вида патологии и от площади поражения, но не должно превышать 2 мл. У многих пациентов клинический эффект в виде уменьшения симптомов воспаления отмечается уже на 2-3 день после инъекций. При необходимости инъекции повторяют, но не ранее чем через 7-12 дней. Обычно на курс лечения приходится от 1 до 3 сеансов подкожных инъекций. При правильной дозировке побочные эффекты не развиваются.
Тем не менее, следует учитывать, что Дипроспан замедляет регенерацию кожи. Его нельзя использовать, если воспаление носит острый инфекционный бактериальный характер, сопровождается образованием гноя. Нельзя его вводить и при грибковых поражениях (микозах) кожи. Среди других противопоказаний: остеопороз, сахарный диабет, гипертоническая болезнь, туберкулез, герпетическая инфекция в стадии обострения. Дипроспан противопоказан беременным и кормящим.
Немедленные побочные реакции инъекций в очаг поражения кожи
- Болевые ощущения. Процедура доставляет определенную боль, однако степень ее выраженности незначительная. Наибольший дискомфорт пациент испытывает при проведении инъекций в такие участки тела, как стопы и ладони.
- Кровотечение. В местах введения инъекций могут выступать капли крови. Это вполне закономерная реакция, не требующая каких-либо мер реагирования.
- Аллергическая реакция. Диагностируется крайне редко. Возникает при наличии у пациента индивидуальной непереносимости к компонентам вводимых медикаментов.
Возможные последующие осложнения

Внутренние побочные эффекты
При внутриочаговой глюкокортикостероидной терапии вероятность развития внутренних побочных эффектов, как например, стремительный набор массы тела, излишний рост волос крайне низка. Это объясняется тем, что в кровоток стероид поступает в очень малой концентрации, не провоцирующей развития никаких негативных реакций.
Эффект от инъекционного введения глюкокортикостероидов
Терапия на основе глюкокортикостероидных средств проводится при необходимости купирования кожных патологических проявлений, облегчения жжения, зуда, иных ощущений пациента, когда менее агрессивные способы лечения оказываются не результативными. Лечебный эффект от проведения инъекций в очаг поражения кожи достигается благодаря способности глюкокортикостероидов вступать во взаимодействие с особыми рецепторами, расположенными в эпидермисе и фибробластах кожного покрова. При этом медикаменты проявляют множество различных эффектов:
- противовоспалительный эффект. Достигается, прежде всего, за счет подавления активности процесса высвобождения фосфолипазы А2, которая выступает в роли главного фермента для образования лейкотриенов и простагландинов, являющихся медиаторами воспаления;
- иммунносупрессивное действие. Глюкокортикостероиды подавляют активность лейкоцитов, мигрирующих к очагу воспаления, а также непосредственно вторгаются в работу фибробластов, тучных клеток, гранулоцитов;
- антипролиферативный эффект. Глюкокортикостероиды препятствуют чрезмерному размножению отдельных клеток, что делает их результативными в лечении таких заболеваний как экзема или псориаз. Эффект достигается за счет ингибирования митоза и синтеза ДНК, образования коллагена и активности фибробластов;
- Сосудосуживающий эффект. Глюкокортикостероидные средства проявляют высокую активность при патологиях кожи, которые сопровождаются гиперемией и отечностью;
Какие препараты используются для инъекций в очаг поражения кожи?

Среди всего многообразия глюкокортикостероидов для инъекционного введения в лечении дерматологических заболеваний особо востребованными являются такие лекарственные средства, как:
- Гидрокортизон;
- Преднизолон;
- Медроп;
- Флостерон;
- Кеналог.
Основные принципы терапии
- Инъекционное введение глюкокортикостероидов целесообразно проводить при отсутствии терапевтического эффекта от применения других средств, характеризующихся меньшей активностью.
- Начинать рекомендуется с наименьшей терапевтической дозы с последующим ее увеличением до требуемого объема.
- Доза глюкокортикостероидных средств для проведения инъекций в очаг поражения должна подбираться индивидуально в каждом конкретном случае и зависеть от тяжести заболевания, характерных особенностей организма, возраста пациента и массы его тела.
Особенности проведения
Внутриочаговые инъекции глюкокортикостероидами проводятся в условиях медицинского центра. Подготовительные мероприятия, специальная подготовка не требуется. До начала выполнения инъекции специалист выясняет у пациента наличие аллергической реакции в анамнезе, состояние его здоровья (наличие тяжелых патологий, хронических заболеваний). Основная задача врача на данном этапе – удостоверится в отсутствии у пациента противопоказаний к проведению инъекционного введения глюкокортикостероидных препаратов в область поражения кожи. Пациент должен сообщить медицинскому работнику обо всех принимаемых им на момент проведения манипуляции лекарственных препаратах, в особенности о средствах, разжижающих кровь (варфарин, аспирин и т.п.). Указанные мероприятия направлены на достижение терапевтического эффекта при минимизации вероятности развития возможных осложнений и негативных побочных действий.

Во время укола в мышцу воздушные пузырьки попадают туда вместе с раствором из шприца. А вот как они в шприц-то попадают? Шприц и игла – предметы полые, и, так или иначе, в них присутствует воздух. Также он присутствует в ампулах с лекарственным порошком или готовым раствором для инъекций. В момент приготовления раствора и набирания его в шприц неизбежно попадание пузырьков воздуха внутрь. Перед постановкой укола медработник обязан избавиться от большей части воздуха (убрать его абсолютно весь не получится все равно – законы физики). Делается это путем небольших манипуляций со шприцами и выпусканием мимо небольшой дозы лекарственного препарата. Только после этого можно сделать укол пациенту.
В правилах техники безопасности уточняется, какую опасность воздух может нести после попадания в сосуды и клетки организма. Страшные слова «летальный исход» и «эмболия» касаются лишь уколов в венозные сосуды и образования закупорки в результате попадания воздуха в них. И речь идет о большом пузырьке воздуха – 200мл, детям – от 70 мл. Сделать это случайно, учитывая объем, очень тяжело. А маленькие пузырьки успевают рассосаться еще в кровеносных сосудах и ничем не навредят человеку.
Нужна помощь с внутримышечным уколом?
Поставим укол у вас на дому через 1 час
Окончательная цена зависит от удаленности пациента от центра Москвы и времени суток.
Последствия попадания воздуха при уколе в мышцу
В случае с попаданием воздуха во время внутримышечного укола достаточно помнить, что опасность для вашей жизни может представлять лишь воздушный укол в вену и то в количестве 70-200 мл (70-200 «кубиков»), а это очень много. Внутримышечный укол с воздухом, скорее всего, даже не отличите от правильной инъекции. Воздушные пузырьки растворяются постепенно в клетках и не приносят ухудшения здоровью. В самом худшем случае пациент отметит в месте укола:
- Болезненность;
- Жжение;
- Образование гематомы (синяка);
- Уплотнение, которое может переходить в образование нарывов и абсцесс (тут больше проблема в стерильности иглы, чем в самом воздухе);
- Если во время укола игла задела сосуд, то воздух может перекрыть проточную часть и образует небольшой некроз.
Симптомы попадания воздуха при уколе в мышцу
Если во время укола вы не заметили или не увидели воздушные пузырьки в шприце, как можно узнать об их попадании в мягкие ткани? Если их было мало, и они успели все рассосаться в клетках тканей, то вы никогда об этом и не догадаетесь. Но если что-то пойдет «не так», организм известит вас:
- Лекарство (раствор) под давлением воздушного пузыря активно выходит наружу из места укола;
- Появляется гематома и уплотнение в месте укола, болезненность при нажатии;
- Развивается абсцесс, который переходит в открытый нарыв, или же пациенту может потребоваться помощь хирурга.

Приедем в течение часа
- внутримышечный
- внутривенный
- подкожный
Цены дешевле конкурентов!
Ваши действия, если попал воздух при уколе в мышцу
Спокойствие, только спокойствие – этот совет давал известный мультперсонаж нам и был совершенно прав. Трезвый взгляд и отсутствие паники – залог любого успеха. В случае с попаданием воздуха во время внутримышечного укола достаточно помнить, что опасность для вашей жизни может представлять лишь воздушный укол в вену, и то в количестве двухсот кубиков. Такие большие уколы редко делают, какая бы терапия вам не была назначена, и не заметить такое количество воздуха в шприце просто нереально.
Внутримышечный укол с воздухом, скорее всего, даже не отличите от правильной инъекции. Воздушные пузырьки растворятся постепенно в клетках и не принесут особого ухудшения здоровью. Не стоит это место усиленно тереть, прикладывать к нему грелку или лед, или по совету бабушки – листья капусты или лопухов с приусадебного участка.
Никаких особых мероприятий и действий в случае попадания воздуха вовремя укола в мышцу не нужно делать. Но будет не лишним обратиться к медперсоналу за консультацией, если на месте укола образовалась пугающая вас гематома, нагноение (попала инфекция) и вы ощущаете сильную боль (задеты нервы).
Профилактические меры
Одним из последствий неправильно поставленной инъекции даже в мышцу является летальный исход. Хотя, в данном случае, виновен никак не воздух, но это не означает, что придерживаться правил постановки уколов не стоит.
Каждый, кто берет в руку шприц, должен помнить: в случае с уколами в вену случайно попавший в сосуд пузырек воздуха провоцирует воздушную эмболию и опасность развития инфаркта и инсульта. Попадание воздуха в мышцу может закончиться максимум воспалением и нарывом, но приятным эти два состояния не назовешь.
Чтобы сделать внутримышечный укол правильно и не допустить попадание в мягкие ткани воздушных пузырьков, нужно следовать инструкции:
- Следить, чтобы в момент набора лекарства в шприц раствора игла не была в воздушной прослойке ампулы, и в процессе в него не набирался воздух;
- Набирать лекарственный препарат необходимо медленно, при хорошем освещении;
- Набранный шприц легонько постучать пальцем по стенкам, чтобы мелкие пузырьки поднялись к основанию иглы;
- Нажать поршень, давая возможность через отверстие иглы выйти воздуху и первой порции (струйке) лекарства, смешанного с воздушными пузырьками.
Таким образом удастся минимизировать количество воздуха в лекарстве во время внутримышечных инъекций.

Специалисты Medinhome:

Левадий Игорь Анатольевич Врач нарколог стаж 15 лет
Читайте также:

