При ожоге к урологу
Обновлено: 19.04.2024
Согласно статистике, доля ожогов полового члена составляет 3,5-12,5% от общего количества ожоговых травм. Изолированные химические ожоги пениса встречаются крайне редко. Обычно травмируются и прилегающие ткани: мошонка, промежность, кожа в области паха.
Причины
Химический ожог полового члена у мужчин часто является следствием неосторожного обращения с агрессивными веществами:
- уксусной и соляной кислотами,
- щелочами — барием, гидроксидом калия,
- бензином и пестицидами,
- солями тяжелых металлов — азотнокислого серебра, хлористого цинка,
- летучими маслами — битумом и фосфором,
- бытовой химией.
Эти химические реагенты оказывают сильное воздействие на кожу и глубокие ткани полового члена. Даже при коротком контакте с химикатами возможные серьезные травмы. Чтобы не допустить развития осложнений и получить квалифицированную медицинскую помощь, при ожогах сразу обращайтесь к врачу.
Степени повреждения тканей
Выделяют несколько степеней поражения полового члена при химическом ожоге.
- Первая — травмируется только эпидермис, возникает покраснение кожи.
- Вторая — характеризуется повреждением дермы до сосочкового слоя. Сосуды остаются незатронутыми, в области повреждения появляются волдыри.
- Третья — сопровождается повреждением элементов, участвующих в циркуляции крови.
- Четвертая — наиболее тяжелая. Поражение охватывает все ткани.
Чтобы минимизировать повреждение, необходимо сразу же прекратить воздействие реагента и обратиться к врачу. Даже небольшие на первый взгляд травмы могут привести к эректильной дисфункции и другим проблемам, поэтому не стоит откладывать визит к специалисту.
Методы лечения
Лечение химических ожогов полового члена подбирают индивидуально с учетом следующих факторов:
- степени повреждения,
- площади пораженного участка,
- вида реагента и длительности его воздействия на ткани.
При ожогах первой-второй степени используют заживляющие гели и аэрозоли. При более серьезных травмах тщательно очищают рану от участков некроза, иссекают рубцы, проводят системную антибактериальную терапию, назначают инъекции с витаминами.
При тяжелых ожогах выполняют дермопластику, при необходимости восстанавливают мошонку и мочеиспускательный канал. Чем раньше будет оказана помощь, тем выше вероятность избежать импотенции.
Специалисты нашей клиники андрологии в Москве проводят диагностику и лечение химических, термических, электрических ожогов полового члена, помогают решить другие урологические проблемы. Подробная информация — по телефонам.
Из-за наружного расположения, половые органы мужчин травмируются чаще, чем женские.
Одна из разновидностей ранения – ожог члена: термическое или химическое повреждение органа.
Подобные травмы возникают по разным причинам, отличаются тяжестью поражения, распространенностью и последствиями.

Соответственно, и лечатся по-разному.
Мужские половые органы в повседневной жизни прикрыты одеждой и при осторожном поведении, обжечь их непросто.
Тем не менее в урологической практике, такие случаи не редкость.

Ожог члена: причины
Повреждающие факторы типичные:
- Горячие жидкости и нагретые предметы.
- Чрезмерная солнечная инсоляция.
- Химически агрессивные вещества.
- Открытое пламя.
- Радиационное поражение.
Достаточно частыми являются обращения с маленькими детьми, которые по неосторожности (своей или родителей) ошпарились кипятком.
Такой механизм ожоговой травмы наиболее распространен в быту.
Термический ожог полового члена горячими жидкостями – чаем, кофе – нередко и взрослых мужчин приводит в больницу.

Ультрафиолетовое облучение изолированной области половых органов практически никогда не бывает изолированным и сочетается с поражением других частей тела.
Химические ожоги чаще всего встречаются при работе с концентрированными кислотами и щелочами.

Поражение открытым пламенем может произойти при неосторожном обращении с огнем или на пожаре.
Ионизирующее излучение – весьма экзотическая причина ожоговой травмы, но очень тяжелая в плане прогноза для пациента.
Может отмечаться при лучевой терапии онкологических заболеваний области таза.
Определение тяжести ожоговой травмы играет определяющую роль в плане тактики в отношении пострадавшего человека.
Поверхностные повреждения можно вести амбулаторно, а глубокие и/или распространенные ожоги, требуют госпитализации.
Точную оценку состояния и рекомендации относительно лечения, необходимо доверить врачу – пострадавшего необходимо показать медику как можно скорее.
- І степень – покраснение и отек. При ограниченном ожоге головки члена, выраженного отека может не быть.
- ІІ степень протекает с появлением пузырей. Они могут возникать не сразу, что затрудняет точную оценку тяжести ожога.
- При ІІІ степени уже отмечается некроз кожи и тканей головки.
- IV степень сопровождается гибелью (обугливанием) поверхностных слоев органа и повреждением губчатых тел.
Начиная с третьей степени, ожоговая травма в острой фазе может приводить к нарушениям мочеиспускания.
Если лечение проводить неквалифицированно, то рубцы после ожогов III способны привести к стойким нарушениям диуреза и в дальнейшем снизить качество жизни пострадавшего.
Наиболее тяжелая IV степень.
Практически никогда не ограничивается областью полового члена, за редким исключением самоповреждения или криминальной травмы.
Изредка попадаются психически нездоровые люди, которые наносят повреждения сами себе.
Если аутоагрессия направлена на детородный орган, то стоит ожидать тяжелейший термический или химический ожог члена, зачастую – и мошонки.
Ожог члена: как поступать при повреждениях?
Любая травма половых органов требует обращения к специалисту.
Это необходимо, чтоб пострадавшему сразу оказали медицинскую помощь и помогли уберечь от возможных проблем в отдаленной перспективе.
Первое, что нужно сделать – прекратить действие повреждающего агента: вынести пострадавшего из очага возгорания, отбросить подальше емкость с кислотой или щелочью и так далее.
Термические поражения требуют немедленного и длительного (10-15 минут) охлаждения поврежденной части тела.
Сразу обрабатывать поверхность антисептиками не следует: популярный в быту перманганат калия необходимо тщательно растворять, что в условиях ожоговой травмы не всегда удается.
Как следствие, возникает ожог члена марганцовкой – не растворившиеся кристаллы вызывают точечные химические повреждения и требуют смывания водой.

Ожоги от кислот и щелочей также долго промываются холодной водой.
Раньше считалось, что кислоту нужно поливать содовым раствором, а щелочь – уксусом.
Врачи использовать нейтрализующие жидкости не рекомендуют по двум причинам.
Точно установить природу повреждающей жидкости удается не всегда, и к тому же при нейтрализации выделяется тепло, что может отяготить химическую травму термической.
Затем нужно включить здравый смысл и, если тяжесть визуально больше I степени, есть смысл немедленно доставить пострадавшего в больницу.
Разумно будет вызвать неотложную помощь, так как, скорее всего, потребуется медикаментозное обезболивание.
Своевременно оказанная медицинская помощь без преувеличения, может спасти жизнь, так как половые органы – рефлексогенная зона.
Это значит, что термический или тяжелый химический ожог слизистой члена или его ствола способны привести к болевому шоку.
Поэтому своевременное и адекватное обезболивание крайне важно.
Отдаленные последствия чреваты рубцовыми изменениями.
Грубые соединительнотканные рубцы способны деформировать половой орган, нарушать эрекцию, эякуляцию и мочеиспускание.
Квалифицированная помощь врачей ожогового отделения поможет предотвратить или хотя бы уменьшить такие расстройства.
Возможно, потребуется консультация у пластического хирурга.
Игнорирование медицинской помощи при ожогах мужского полового органа способно сделать человека инвалидом.
Такие ситуации, увы, не редкость, так как визуально определить степень поражения неопытному глазу сложно.
Другой рискованный сценарий – самостоятельное лечение.
Причем не полученной ожоговой травмы, а другого заболевания.
Попадаются советы «выжигать» генитальные бородавки прикладыванием особых трав.
Не удивительно, что следствием такого «лечения» будут ожоги члена чистотелом, которые быстро переходят в некроз.
Бороться с их последствиями очень сложно даже специалистам.
Так что при ожогах или любых других проблемах с мужскими половыми органами, нужно обязательно получить консультацию врача.
При ожоге полового члена обращайтесь к автору этой статьи – урологу, дерматовенерологу в Москве с 15 летним опытом работы.
Химический ожог уретры у мужчин — это повреждение тканей из-за краткосрочного или длительного контакта с тем или иным химическим веществом. При такой травме клетки в пораженной области частично погибают. Сроки восстановления зависят от степени и характера поражения.
Факторы риска и проявления
Основная причина химического ожога уретры у мужчин — неосторожное обращение с лекарственными средствами при самостоятельной обработке мочеиспускательного канала. Факторами риска травмирования являются:
- использование спирта, нитрата серебра, керосина;
- применение медицинских препаратов для промывания уретры в неправильной дозировке.
Первыми проявлениями ожога уретры могут стать:
- гиперемия наружного отверстия уретрального канала,
- жжение, рези и боли при мочеиспускании.
Симптомы поражения тканей могут проявиться сразу после обработки уретры химическим составом или дать о себе знать через некоторое время. Многие мужчины не обращают на них внимания и не обращаются к врачу. Без своевременной медицинской помощи могут развиться тяжелые осложнения.
При легком повреждении тканей погибшие клетки отторгаются, выздоровление занимает от 1 до 3 недель. При агрессивном воздействии препаратов возможно присоединение вторичной инфекции. В отдельных случаях образуются дивертикулы уретры, что требует более длительной реабилитации.
Игнорировать даже незначительные ожоги уретры мужчинам нельзя, так как легко недооценить тяжесть поражения тканей. Самолечение может не только привести к инфицированию, но и стать причиной развития стриктуры уретры.
Помощь при ожогах
При химических ожогах уретры мужчине нужно немедленно прекратить обработку используемым препаратом и сразу же обратиться к врачу. Чем раньше будет проведен осмотр, тем выше шанс на быстрое выздоровление. Специалист проведет комплексную диагностику, в соответствии с обширностью поражения назначит лечение.
При незначительных повреждениях проводят динамическое наблюдение или назначают медикаментозную терапию. В сложных ситуациях может потребоваться пластика уретры. Она необходима для замещения дефектов тканей, которые не могут быть восстановлены в процессе естественной регенерации.
Лечение химических ожогов уретры проводят опытные специалисты нашей клиники андрологии в Москве. Запись на прием и дополнительная информация — по телефонам. Обращайтесь — поможем решить возникшую проблему.
Медицинский термин «ожог» означает повреждение тканей организма, возникшее от местного теплового (термического), химического, электрического или лучевого воздействия. Клетки тканей при этом погибают, а затем происходит постепенная регенерация (восстановление) обожженных участков.
Характер регенерации зависит от глубины поражения по данным уролога Зайцева В.В.. При значительных повреждениях регенерация происходит не з счет первоначальных клеток, а за счет соединительной ткани в виде грубых, деформирующих рубцов. Могут быть ожоги кожи, слизистой, глаз и т.д., в том числе и ожоги уретры – мочеиспускательного канала. Ожоги уретры встречаются, как правило, у мужчин. Это связано как с двойным предназначением мужской уретры (мочевыделение и выделение спермы), так и со сложным её строением. Длина уретры у мужчин – около 18 см. в ней различают заднюю часть, окруженную простатой, и переднюю, – входящую в состав полового члена. При незащищенных половых контактах в мужскую уретру может попасть инфекция и вызвать воспаление. Симптомы такого воспаления мужчины ощущают достаточно остро. В такой ситуации не все мужчины обращаются к врачам. Боясь огласки или еще по каким-то причинам, некоторые из пациентов предпринимают попытки самолечения, так сказать, «дезинфицируя» уретру различными доступными средствами. При этом, учитывая строение уретры, в нее вводятся самые различные растворы: спирт, концентрированный раствор перманганата калия, растворы нитрата серебра и многое другое. Описан даже случай введения в уретру керосина. Введение таких агрессивных растворов повреждают клетки слизистой уретры и приводит к химическому ожогу, а впоследствии – к рубцеванию и сужению уретры. Ожоги уретры могут быть не только химическими, но и термическими.
Термические ожоги уретры также могут быть связаны с самолечением, когда пациент, прибегая к «народной медицине», использует отвары или настои лечебных трав перед введением такого настоя не проверяет его температуру.
Между тем, при температуре раствора выше 50-52 С происходит необратимая коагуляция белков и гибель клеток слизистой уретры, – т.е. термический ожог. Тяжесть повреждений при этом зависит от температуры раствора и длительности воздействия.
Надо признать, что не всегда ожоги уретры бывают связаны с самолечением. Иногда могут быть результатом неквалифицированного выполнения медицинских назначений. В последние года иногда встречаются термические ожоги уретры как осложнение трансуретральной эндоскопической операции на простате (ТУР). Ятрогенные (связанные с медициной) ожоги уретры, хоть и редко, но все же могут образоваться и в силу чисто «человеческого» фактора, когда по ошибке вместо назначенного раствора вводится другой, более агрессивный.
Иногда ожоги уретры могут возникнуть даже от средств, приобретенных в аптеке и предназначенных для профилактики половых инфекций, таких, как растворы хлоргексидина или мирамистина. Такое может быть связано с индивидуальной непереносимостью пациента. Поэтому не все врачи советуют пользоваться этими средствами.
Следует сказать, что, в целом, ожоги уретры, связанные с самолечением, сейчас встречаются гораздо реже, чем несколько десятилетий назад, когда не было широкого выбора доступных антибиотиков, а посещение врача с диагнозом «гонорея» означало обязательную постановку на учет в вендиспансер. Возможность анонимного лечения, доступность антибиотиков (с большим разбросом по ценам – от недорогих до более дорогих) сводят нужду в самолечении к минимуму, а следовательно, и резкому снижению осложнений такого самолечения. Надо еще подчеркнуть, что результатами самолечения являлись не только ожоги уретры, но и переход инфекции в хроническую форму.
Первые проявления ожога уретры – это жжение, боли, покраснение в области наружного отверстия мочеиспускательного канала, дискомфорт и боли при мочеиспускании.
Эти симптомы могут проявиться сразу же резко, с началом манипуляции, или же вначале могут быть выражены слабо, так что пациент может связать небольшое жжение и болезненность с «дезинфицирующим» воздействием раствора и не обращаться сразу же к врачам.
Как уже упоминалось в результате неблагоприятного воздействия клетки слизистой уретры повреждаются и погибают. В тех случаях, когда ожог был легким, погибшие клетки отторгаются, слизистая уретры регенерирует, и в течение 1-3 недель происходит полное восстановление без каких-либо последствий.
Если же воздействие было более агрессивным, как правило, присоединяются осложнения, и выздоровление затягивается. Основными осложнениями являются: на ранних этапах – присоединение инфекции и развитие уретрита (воспаления мочеиспускательного канала), а на более поздних этапах – появление рубцов (стриктур), сужающих, а иногда перекрывающих просвет уретры и мешающих нормальному выделению мочи. Такие рубцы образуются при глубоком поражении стенки уретры, когда восстановление происходит не за счет обычных клеток эпителия, а за счет грубой соединительной ткани, которая и формирует эти рубцы.
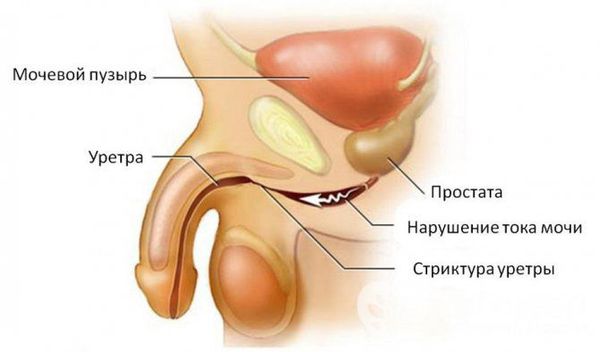
Образование стриктур – достаточно серьезное осложнение, ухудшающее качество жизни пациента. При развитии стриктур пациента беспокоят слабая струя мочи, болезненность при мочеиспускании, прерывистое мочеиспускание, задержка мочи или учащенное мочеиспускание малыми порциями, ощущение неполного опорожнения мочевого пузыря. Но опасность стриктур заключается не только в нарушении нормального мочеиспускания, но и в том, что в верхних мочевых путях при задержке мочи создаются условия для размножения микроорганизмов. Развиваются воспалительные процессы – вплоть до пиелонефрита, а иногда и хронической почечной недостаточности. Поэтому при появлении первых же симптомов, позволяющих предполагать образование стриктур, необходимо немедленное медицинское вмешательство.
Что делать при ожогах уретры?![]()
1. При появлении любых неприятных симптомов немедленно прекратить введение раствора в уретру. Внимательно проверить, что же именно вводилось, в какой концентрации и какой температуры, не было ли элементарной ошибки при выборе раствора.
2. Сразу после этого промыть уретру. Ряд врачей рекомендует использовать для промывания растворы противоположного действия, т.е. при ожогах кислотой – использовать слабые растворы чайной соды, а после ожогов щелочами – слабые растворы, например, лимонной кислоты. Но на практике пациент не всегда может понять, что же именно вводилось. Поэтому лучше всего в таких ситуациях промывают уретру обычной водой комнатной температуры.
3. Пить больше воды (до 2-2,5 л. в сутки), чтобы моча была менее концентрированной и не раздражала пораженную слизистую уретры.
4. Немедленно обратить к урологу – только врач может оценить степень поражения и назначить квалифицированное лечение. В легких случаях может быть назначено только наблюдение, в других случаях – противовоспалительное лечение, иногда – введение у уретру препаратов типа синтомициновой эмульсии.
5. При тяжелых ожогах даже своевременная медицинская помощь не всегда может предотвратить развитие стриктур. При развитии стриктур не оттягивать лечение.
Необходимо провести обследование (уретрография, уретроскопия и др.) и уточнить характер и размеры стриктур. Затем принимается решение и выбирается способ лечения:
1. Наблюдение – при отсутствии жалоб на нарушения мочеиспускания, если выделение мочи идет нормально, – может быть назначено просто наблюдение, но при этом необходимо постоянно и регулярно посещать врача;
2. Бужирование – очень старый способ, который, тем не менее, применяется и сейчас. При этом в уретру вводятся специальные металлические бужи, которые разрушают стриктуры. Этот способ достаточно болезненный, требует терпения от пациента, не гарантирует полного излечения. Назначается обычно в тех случаях, когда стриктуры очень небольшие, короткие, или же когда операции противопоказаны по тем или иным причинам.
3. Внутренняя оптическая (визуальная) уретротомия – эндоскопическим методом рассекают стриктуры внутри уретры. Также не всегда эффективна, иногда требует после себя бужирование.
4. Стент – установка в уретру специальной пружинки, расширяющей уретру и облегчающей мочеиспускание; может давать осложнения, такие, как инфекция, пролежни, миграция стента и некоторые другие.
5. Пластика уретры – восстановление канала уретры из других тканей самого пациента. Обычно применяется при обширных и грубых стриктурах, значительном повреждении уретры. Достаточно эффективный метод, но операция сложная и требует высокой квалификации врачей. Кроме того, как и при любой другой операции, могут быть противопоказания со стороны здоровья самого пациента.
Профилактика.
– Помнить, что «легче предупредить болезнь, чем ее лечить». Не забывать о стандартных правилах гигиены половой жизни, избегать незащищенного секса в сомнительных ситуациях;
– Не заниматься самолечением! Не пользоваться методами, полученными от друзей, знакомых или вообще каких-то непонятных источниках, тем более, введение различных растворов в переднюю часть уретры не предупреждает распространения инфекции;
– Своевременное посещение врача и квалифицированное медицинское лечение – залог предупреждения различных повреждений, в том числе ожогов и стриктур, связанных с ожогами.
Что такое уретрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барашикова Дмитрия Викторовича, уролога со стажем в 20 лет.
Над статьей доктора Барашикова Дмитрия Викторовича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1] .
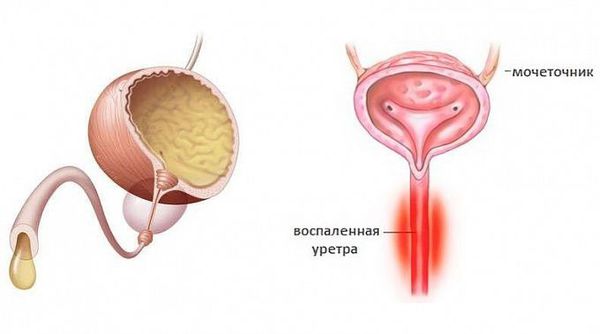
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1] . Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2] .
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины уретрита
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
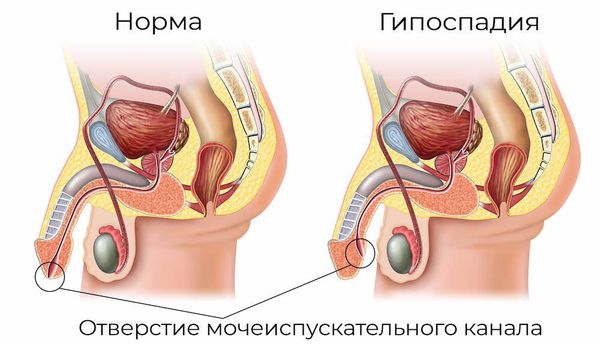
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, "резь" или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала.
При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3] . В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
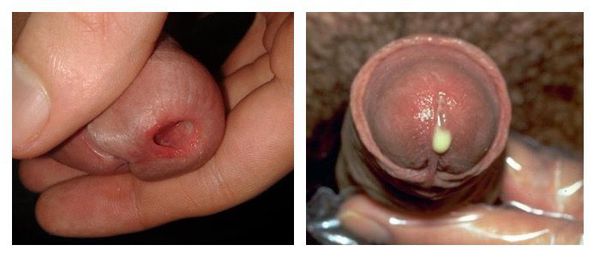
Уретрит у мужчин
У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания.
Уретрит у женщин
У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно "склеивание" и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15] .
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков уретрита.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный уретрит.
- Негоноррейный:
- инфекционный, в том числе бактериальный уретрит (бактериальный-патогенная и условно-патогенная флора, например хламидийный уретрит, а также вирусный, спирохетный, кандидомикотический уретрит, амебный, микоплазменный, трихомонадный уретрит);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4] .
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют следующие виды уретритов (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
- острый;
- хронический;
- торпидный.
Осложнения уретрита
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5] . В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
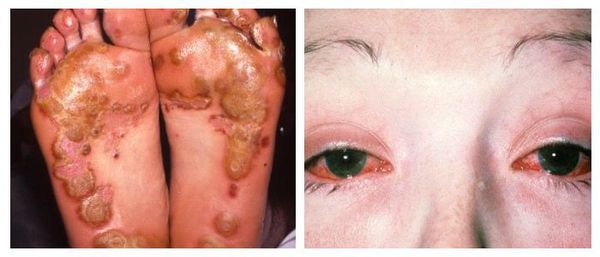
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6] .
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7] [8] .
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3] .
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9] .
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10] . Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11] . К ним относятся исследования "Андрофлор" у мужчин и "Фемофлор" у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
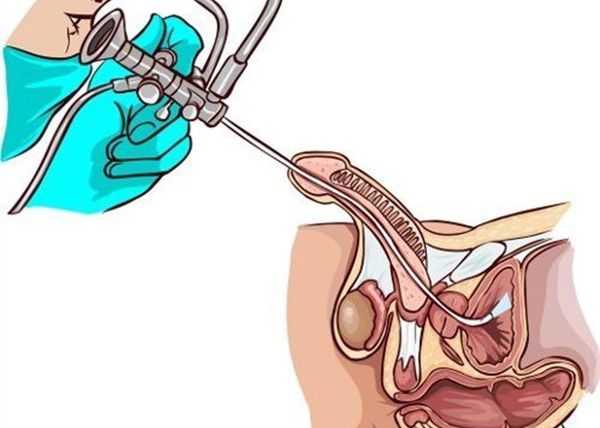
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Чем лечить уретрит
Лечение уретрита — медикаментозное. Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Основные препараты для лечения уретрита — это антибиотики. Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12] .
Физиотерапия при уретрите
В современных рекомендациях Европейской ассоциации урологов и публикациях в качественных научных журналах физиотерапия для лечения уретртита не упоминается. Это говорит о том, что эффективность физиопроцедур не доказана и их можно использовать только в дополнение к основному лечению.
Фитотерапия при уретрите
Фитотерапия может облегчить симптомы уретрита на этапе диагностики и в комплексе с верно подобранным антибиотиком. Однако нет убедительных доказательств о её влиянии на уропатогены в отличие от антибактериальных препаратов, которые являются основой лечения. В рекомендации Европейской ассоциации урологов фитотерапия не входит.
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых актах с инфицированным партнером. Поэтому при уретритах, вызванных ИППП, для профилактики рецидивов лечение обязательно должен проходить и половой партнёр.
Учитывая распространенность и многогранность клинической картины уретрита, а также риск развития осложнений, для профилактики рекомендуется придерживаться определенных правил поведения:
- Барьерный метод контрацепции с непостоянным половым партнером (при выявлении патогенной микрофлоры рекомендуется обследование полового партнёра).
- Соблюдение личной гигиены: для женщин — вытирать интимную зону, начиная спереди и по направлению назад. Использование мыла может привести к дисбалансу полезных бактерий, что может вызвать присоединение инфекции. Мужчинам во время принятия душа необходимо сдвигать крайнюю плоть и тщательно обрабатывать головку полового члена.
- Адекватная физическая активность, укрепление иммунитета.
- Правильное питание.
- Своевременное лечение сопутствующих заболеваний, регулярные осмотры специалистов (1-2 раза в год у гинеколога или уролога).
- При появлении даже незначительных симптомов необходимо обратиться к урологу либо гинекологу. Перед этим важно исключить самостоятельный прием препаратов, так как это сгладит клиническую картину и затруднит диагностику [12] .
За дополнение статьи благодарим Александра Комарова — уролога, научного редактора портала « ПроБолезни » .
Читайте также:


