При обработке пролежней используют перманганат калия
Обновлено: 28.04.2024
Это тема актуальна, так как пролежниодна из главных причин ухудшения качества жизни пациентов, находящихся на длительном постельном режиме и нуждающихся в уходе.
Пролежень — омертвение (некроз) мягких тканей в результате постоянного давления, сопровождающегося местными нарушениями кровообращения и нервной трофики. Давление часто встречается у лежачих больных, которые не двигаются (послеоперационные пациенты, длительное пребывание на аппарате ИВЛ, повреждения спинного мозга, седация, когнитивные нарушенияи др.). В результате питание клеток нарушается, образуется некроз.
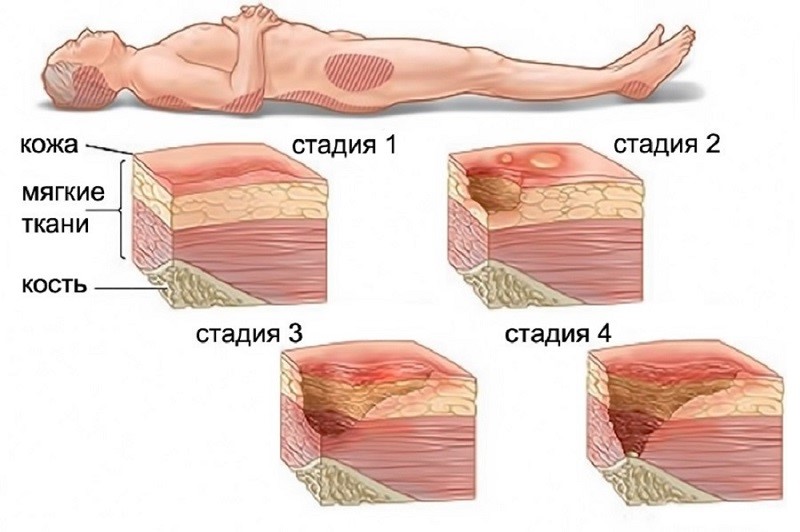
Стадии пролежней:
*I стадия – заметное покраснение кожи (эритема), которая не исчезает после смены положения тела пациента.
*II стадия – видимое истончение кожи на фоне эритемы, возникновение пузыря.
*III стадия – повреждение кожи и мышечной ткани.
*IV стадия – обширное повреждение кожных покровов и глубжележащих тканей: мышечной ткани, сухожилий и даже костной ткани, сопровождаемое некрозом. При пролежнях IV степени пациент подвержен серьезному риску инфицирования и сепсиса.
Нестадируемые пролежни характеризуются полной утратой эпидермиса и тканей, при которой степень повреждения ткани не может быть определена, так как она скрыта продуктами разложения, омертвевшими тканями или струпами. При удалении омертвевшей ткани и струпов выявляется III или IV стадия пролежней. Однако стабильные, без флуктуации, поражения с сухим струпом никогда не следует очищать с целью определения стадии.
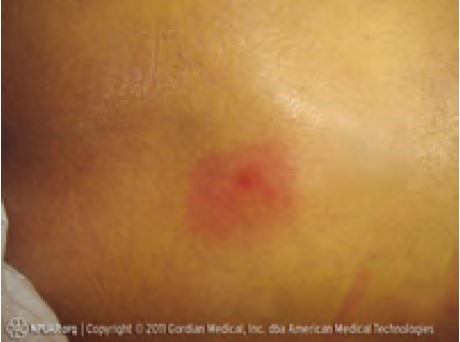
Первые признаки пролежней:
*Покраснение кожи в рисковых областях тела, которые не исчезают с освобождением от давления.
*По сравнению с неповрежденными областями покрасневшая область может быть более болезненной, уплотненной, более теплой или наоборот, холодной.
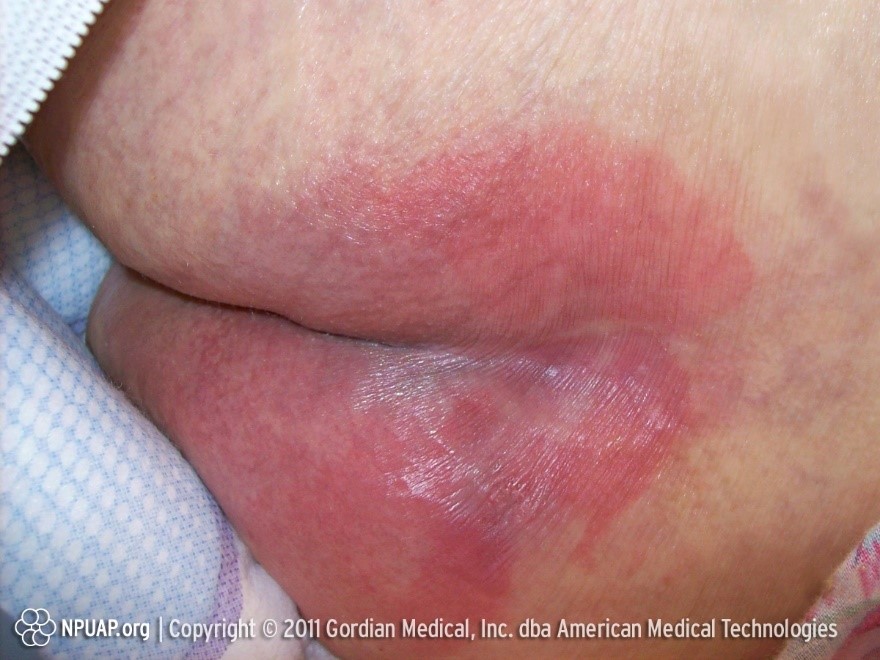
*Затем Кожа лопается, возникает поверхностная язва или волдырь.
Поскольку у лежачих больных часто бывает и повреждение нервов, то они могут и не жаловаться на боль. Из-за этого зачастую повреждение остается незамеченным. При появлении первых признаков пролежней нужно немедленно обратить на них внимание, чтобы избежать ухудшения состояния.Скорость развития пролежня зависит от общего состояния пациента и методов ухода, и поэтому очень индивидуальна. От начала покраснения кожи до глубоких повреждений тканей может пройти как несколько часов, так и недели.
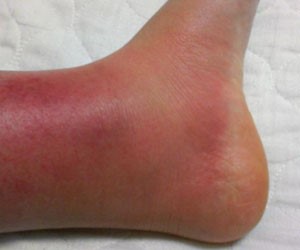
Лечение и профилактика:
*Уход за покраснениями, опрелостями, ранами (промывание, санация раневой полости). Для этой цели используют 1% раствор перманганата калия, 0,5% водно-спиртовый раствор хлоргексидина и 1% раствор алмазного зеленого цвета.
* Облегчение боли (мази, кремы, гидрогелевые повязки и другие ранозаживляющие средства,частое изменение положения тела, специальные кровати, лечебные матрасы, наматрасники, валики и подушки, протекторы для пяток)
*Инфекционный контроль (рану несколько раз в день обрабатывают антисептическими средствами)
*Оценкапотребностейвпитании (правильное здоровое питание,диета должна содержать не менее 120 г белка и 500-1000 мг аскорбиновой кислоты в сутки. Суточный рацион должен быть достаточно калорийным для поддержания идеальной массы тела пациента)
Нередко пролежни осложняются присоединением вторичной инфекции, и тогда необходимо использование антисептических и антибактериальных средств, таких как борная кислота, белый стрептоцид в порошке, 3% раствор перекиси водорода, раствор фурациллина 1:5000, мазей "Левомиколь", "Левосин". В тяжелых случаях, у ослабленных и пожилых пациентов показано применение антибактериальных препаратов внутрь. Большие по площади и трудно заживающие пролежни иногда удается вылечить только хирургическим путем - пересадкой тканей.
Пролежни это дистрофические или язвенно – некротические изменения тканей, возникшие у лежащих, ослабленных больных, на участках тела, подвергающихся длительному систематическому давлению.
Что такое пролежни?
Пролежни это дистрофические или язвенно – некротические изменения тканей, возникшие у лежащих, ослабленных больных, на участках тела, подвергающихся длительному систематическому давлению.
Следует помнить, что пролежни нередко возникают даже у неослабленных больных. Например, они могут формироваться под гипсовой повязкой, при сдавлении тканей протезом, корсетом, фрагментами аппарата наружного остеосинтеза (аппаратом Илизарова). В каждом случае «безобидное» локальное сдавление может перейти в стадию некротических изменений с последующим интенсивным нагноением. Для формирования пролежня иногда бывает достаточно 2-6 часов неподвижного положения больного в постели.
Как формируются пролежни?
При осмотре области, которая подверглась длительному сдавлению, независимо от ее расположения, в первые часы выявляется бледность и незначительное уплотнение тканей. Болезненность в этой области отсутствует. Очень быстро кожные покровы приобретают синюшный оттенок, на коже появляется множество пузырьков с жидкостью или формируется стойкое пятно красного цвета с четким ободком по окружности. Затем на этом месте выявляется нарушение по типу содранной кожи. Через несколько дней формируется очаг некроза с последующим образованием гноя. Формируется глубокий пролежень, поражающий не только кожу и подкожную клетчатку, но и мышцы, и даже костные структуры. Иногда процесс идет не с поверхности кожи вглубь мягких тканей, а наоборот – и в этих случаях нарушения целостности кожных покровов проявляются значительно позже. Это можно наблюдать, когда с профилактической целью кожные покровы в проблемных анатомических точках обрабатывают концентрированным раствором марганцовки (перманганат калия).
Почему нельзя применять марганцовку?
Это ошибочная тактика, так как под слоем пересушенной марганцовкой кожи постепенно образуется плотный струп - так называемый «панцирь», создающий благоприятные парниковые условия для размножения микроорганизмов в глубине тканей. Недопустимо использование у таких больных зеленки или спиртового раствора йода, так как они также пересушивают ткани и тем самым создают новые предпосылки для формирования пролежня. Возбудителями гнойных процессов, сопровождающих пролежни, как правило, бывают аэробные и анаэробные микроорганизмы (S. Auereus, S.pyogenes, Enterococcusspp., P. Aeruginosa, Enterobacteriaceae, Bacteroidessp.). Инфекция также может проникнуть с кожи пациента при недостаточном соблюдении личной гигиены, а также гигиены постельных принадлежностей, рук медицинского персонала и т.д.
Профилактика пролежней
Успех лечения пролежней в самом начале предопределен профилактическими мероприятиями, направленными на предупреждение длительного сдавления отдельных участков тела, а также формирования очагов инфекции.
Прежде всего, больного необходимо укладывать на абсолютно ровную, жесткую поверхность, покрытую тщательно расправленными простынями. В течение суток (днем и ночью) больного необходимо многократно переворачивать, можно использовать специальные противопролежневые матрасы. Категорически нельзя подкладывать под больного клеенки, резиновые надувные круги, так как все это вызывает сдавление тканей и нарушает микроциркуляцию. Нельзя допускать длительный контакт кожи с мокрым бельем (при непроизвольном мочеиспускании и т.д.).
С профилактической целью необходимо ежедневно обрабатывать камфорным спиртом кожные покровы проблемных точек: крестец, копчик, лопатки, область позвоночника, локти, пяточные области, затылок (желательно с этой области убрать волосы), лодыжки, коленные суставы.
При выявлении покраснения участков кожи в области проблемных точек необходима обработка растворами йодофоров (1% раствор йодопирона, бетадин). Йодофоры хорошо проникают через неповрежденную кожу в подкожную клетчатку и подавляют рост большинства патогенных микроорганизмов.
Местные средства при пролежнях
При начальных проявлениях нарушения целостности кожных покровов (по типу содранной кожи) целесообразно использовать другие местные средства. В этих случаях хорошо зарекомендовал себя крем Аргосульфан, этот препарат содержит 2% ионизированное серебро, которое обладает высокой антимикробной активностью по отношению к широкому кругу возбудителей и стимулирует заживление поврежденной кожи. Специально разработанная гидрофильная основа Аргосульфана увлажняет и защищает молодую эпителиальную ткань. Крем наносится тонким слоем на поврежденную поверхность ежедневно 1 раз в день. Такая тактика позволяет в течение 7 – 10 суток остановить процесс формирования пролежня и добиться полного восстановления кожных покровов.
К чему могут привести пролежни?
Важно вовремя начать лечение, т.к. может начаться углубление пролежня с гнойным поражением мышц и костных структур. Прежде всего это наблюдается в области крестца и, как правило, сопровождается нарастающей интоксикацией, повышением температуры тела, общей слабостью. В этих случаях уже необходима хирургическая обработка гнойного очага с тщательным удалением всех нежизнеспособных тканей и последующим лечением раны. У таких пациентов также проводят антибактериальную терапию препаратами широкого спектра действия, назначаемую врачом. Длительность системной антибактериальной терапии зависит от тяжести течения гнойного процесса. Обычно достаточно 7 – 10 дневного курса лечения.
Таким образом, у пациентов с высоким риском развития пролежней (ослабленные, длительно лежащие в постели) необходимо уделять большое внимание профилактике этого грозного осложнения, а при появлении первых признаков формирования пролежня, незамедлительно начинать местное лечение.
Пролежни — это патология мягких тканей, связанная с их омертвением в результате нарушения иннервации и кровообращения. Причинами возникновения пролежней могут стать сухость кожи, недостаточный или избыточный вес, анемия, патология центральной нервной системы и ряд других. Обычно в борьбе с пролежнями применяют антибактериальные и антисептические средства, а также специальные повязки.
Общие сведения
Пролежнями называется омертвение участков мягких тканей, чаще всего в проекции костных авступов - седалищных бугров, крестца, больших вертелов бедренных костей, локтей, пяток и т.д. Образуются пролежни в результате длительного трения или сдавливания у лежачих больных из-за ненадлежащего ухода, в результате травм или сопутствующих заболеваний, например диабета или инсульта. Большему риску подвергаются пожилые люди, потому что их кожа более тонкая, люди с инвалидностью и те, у кого замедленная регенерация кожи. Начинать лечение пролежней необходимо на начальных стадиях, когда мягкие ткани еще не разрушены и не образовались глубокие раны, иначе избежать хирургического вмешательства будет сложно.
Стадии развития
Пролежни классифицируют по-разному, но обычно выделяют 4 стадии, в зависимости от степени поражения кожных покровов:
- Стадия 1. Покров кожи не нарушен, но кожа огрубела, видна покрасневшая область, может выглядеть как солнечный ожог. Появляется зуд, а кожа может болеть. На этой стадии язв еще не наблюдается.
- Стадия 2. Кожа отчётливо красная, могут быть волдыри, открытые раны. Верхние слои кожи истончаются и начинают отмирать, появляется легкий отек.
- Стадия 3. Рана распространяется до более глубоких слоев кожных покровов, но без повреждения мышц. Пролежень становится похожим на воронкообразную рану, становится уязвимее перед инфекциями.
- Стадия 4. Разрушается большинство слоев кожи, процесс распространяется в костную, мышечную и жировую ткани — развивается некроз. Значительно возрастает вероятность летального исхода от гнойно-септических осложнений.
Осложнения пролежней
Уже на второй стадии образуются пролежневые раны. Осложнения очень опасны: могут быть поражены кости, суставы, а также мышцы. Всё это чревато развитием гнойных заболеваний. Самым серьёзным осложнением пролежней является гнойный сепсис, который поражает весь организм больного, в результате чего человек может погибнуть.
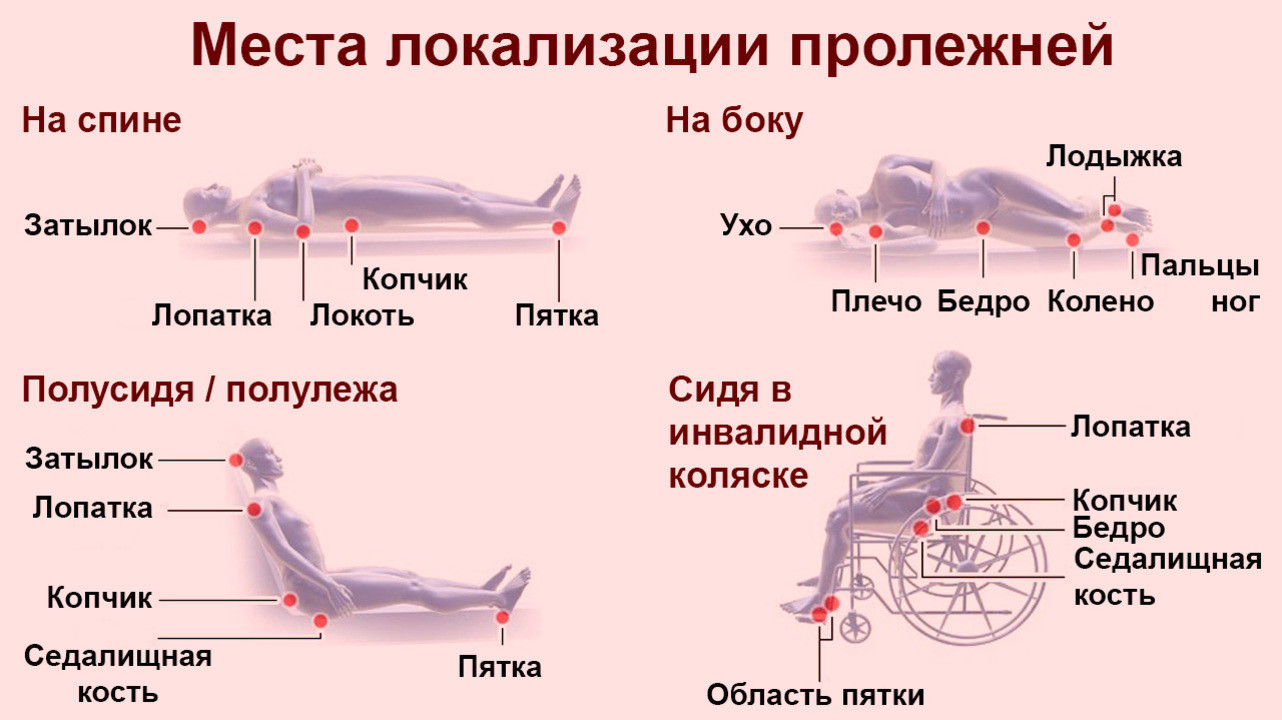
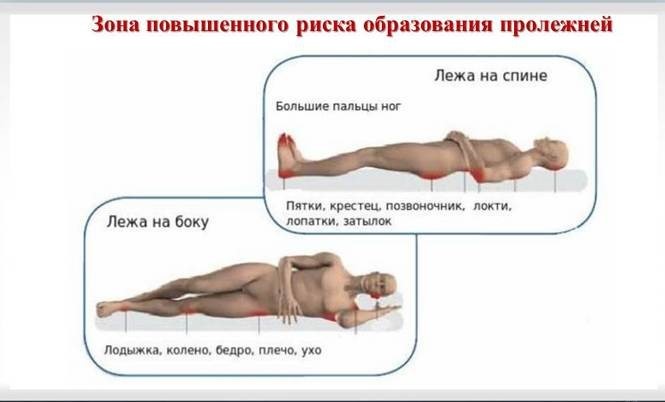
Где могут образоваться пролежни. Источник: NCBI
Как и какими препаратами обрабатывают пролежни
В борьбе с пролежнями выделяют 2 компонента терапии — устранение инфекций и усиление регенерации тканей. В качестве профилактики возникновения пролежней требуется применение средств для обработки поврежденных участков кожи с помощью антисептических и ранозаживляющих средств. Для обработки ран следует исключить марганцовку, перекись водорода, йод и зелёнку. Чаще всего используют средства, содержащие в себе повидон-йод в качестве антисептика, так как в нём не содержится спирт и он обладает более длительным действием по сравнению со спиртовым раствором йода.
Пролежни также обрабатывают мазями, образующими активный метаболит — пантотеновую кислоту. Эффективными препаратами в качестве ухода за пролежнями являются серебросодержащие и коллагеносодержащие мази. Сами раны не стоит трогать руками, а обрабатывать поврежденные поверхности прямо из флакона. Важно использовать средства, которые требуют редкой смены повязок (не чаще раза в сутки).
Важно! Некоторое время назад лечение пролежней у лежачих больных по ошибке проводилось ионообменными средствами, такими как хлоргексидин, йодинол и другие. Но эти средства изменяют проницаемость мембран клеток, уменьшают клеточное противостояние к бактериям и убивают лейкоциты — что не способствует эффективному лечению пролежней.
Повязки
На поврежденную область накладывают специальные повязки, чтобы защитить рану и ускорить заживление или удалить небольшие участки отмерших тканей. Также они поддерживают оптимальный «микроклимат» раны. При необходимости большие участки отмерших тканей могут быть удалены хирургически либо устраняются специальным антисептическим раствором.
Существует 2 типа повязок:
- из гидрофильных полимеров — содержат в себе индивидуальный гель, стимулирующий рост новых клеток кожных покровов, при этом здоровая кожа остаётся сухой;
- состоящие из водорослей (альгинаты) — содержат в себе кальций и натрий, которые ускоряют процесс заживления тканей.
Хирургическое лечение
Большие раны 3 и 4 стадии требуют хирургического вмешательства. Операция может заключаться в очистке раны и сшиванием ее краев, либо с помощью кожных лоскутов, взятых с другого участка тела. Данная операция весьма сложная, так как у пациентов с пролежнями чаще всего ослаблен иммунитет и присутствует основное заболевание. Поэтому велик риск осложнений, среди них: кровоизлияния, тромбоз глубоких вен, отмирание кожного лоскута, инфекции и другие. Несмотря на это, операция необходима, чтобы спасти человека от более серьезных осложнений, например, от гангрены.
Кожные лоскуты используют зачастую для поверхностных больших ран. Но так как лоскуты лишены собственного кровоснабжения, то им необходимы меры профилактики — чтобы не нарушалось кровообращение и не произошло отторжения. При этом, кожно-мышечные лоскуты являются методом выбора при защите крупных выступов костей. Хирургическое лечение может сильно улучшить качество жизни людей, столкнувшихся с такой проблемой, как пролежни. Хирургическое вмешательство является благотворным, если было соблюдено оптимальное дооперационное лечение.
Лечение пролежней в домашних условиях
Даже немного движения поможет избежать пролежней. Источник: Michigan Medicine / YouTube
В домашних условиях можно лечить пролежни только на первой и второй стадии. Для этого важно строго соблюдать рекомендации врача и не заниматься самолечением, ведь доктор знает, как обеспечить уход за пролежнями безопасно и эффективно, чем помазать и какую повязку наложить. В основе лечения пролежней на ранних этапах лежит восстановление кровообращения в поврежденных кожных покровах. Кровообращение может улучшить массаж, либо его можно стимулировать с помощью разогревающих мазей.
В домашних условиях необходимо регулярно следить за возможным развитием признаков пролежней. Если этого не делать, то могут возникнуть тяжелые осложнения даже на начальных стадиях пролежней. Если не учитывать мероприятия для предотвращения пролежней, то мази, повязки и противопролежневые матрасы не всегда смогут помочь с лечением. А методы народной медицины могут лишь усугубить ситуацию с лечением.
Как быстро вылечить пролежни
Быстро вылечиться от пролежней возможно не всегда, но существует ряд методов, благодаря которому можно эффективно избавиться от них на начальных стадиях.
Для этого необходимо:
- аккуратно промывать пролежни, чтобы в рану не попала инфекция;
- пролежень на первой стадии можно смазать защитным кремом, в составе которого содержится цинк, а также накладывать повязки с использованием ранозаживляющего крема;
- вовремя менять повязки, но не чаще одного раза в день, чтобы действующие вещества успели впитаться в пораженную часть раны.
Медицинские повязки благоприятно влияют на повреждение. Они защищают от загрязнений и очищают от гноя. А также увеличивают скорость регенерации тканей и поддерживают наилучшие условия для влажного заживления ран.
В случае невыполнения данного ряда методов эффективного лечения от пролежневых ран, терапия может затянуться на долгое время.
Профилактика пролежней

Источник: Wavebreakmedia / Depositphotos
Пролежни появляются у людей, не контролирующих работу своих мышц и тех, людей, кто не может оперативно реагировать на сдавливание своих частей тела или конечностей. Можно предугадать возникновение этой проблемы у людей с недостаточной двигательной функцией, если соблюдать рекомендации по предупреждению возникновения пролежней. Непрерывное наблюдение за кожей больного, подверженного риску, является необходимым условием профилактики.
Современная медицина предлагает множество средств, помогающих снять давление с незащищенных частей тела. Основными являются специализированные матрасы и подушки. Их следует выбирать по рекомендации лечащего врача.
Следует приобретать матрас пациентам с подверженностью к пролежневым ранам и лежачим больным на начальных стадиях по индивидуальным меркам. Матрас должен быть наполнен специальной пеной, чтобы помочь смягчить давление на тело и силу трения. Людям с пролежнями третьей и четвертой стадии необходим матрас с более сложной защитной системой.
Комплекс мер по предупреждению пролежней:
- побуждать больного к реализации разнообразных действий, ему необходимо менять положение при пролежнях;
- не выполнять за человека действия, которые ему под силу;
- плавно увеличивать разнообразие его жизнедеятельности;
- аккуратно очищать кожу больного и не забывать уделять время гигиене;
- массировать кожу с помощью активизирующего крема или геля;
- следить за диетой больного, питание должно обеспечить организм нужными питательными веществами, следует ограничить употребление соли и животных жиров.
Чтобы предотвратить повторного развития пролежней, необходимо тщательно следить за здоровьем больного, вовремя распознавать признаки пролежней, не рисковать и не заниматься самолечением, а также консультироваться со специалистами.
Заключение
Пролежни могут стать проблемой в некоторых случаях, но зачастую они поддаются контролю и лечению. Главное, помните, что нельзя оставлять всё на самотёк и необходимо вовремя предугадать появление этой проблемы у людей с ограниченной двигательной функцией. Также важно не забывать, что пролежни необходимо промывать так, чтобы в рану не попала инфекция, нужно вовремя накладывать и менять повязки, побуждать больного к выполнению разнообразных двигательных функций, следить за его или её диетой.
Помните, что пролежни не появляются у здоровых людей. Таким повреждениям кожного покрова подвержены, прежде всего, люди, которые не в состоянии двигаться самостоятельно в полной мере: пожилые, люди с инвалидностью и медленной регенерацией кожи.

У людей с ограниченной подвижностью поврежденная давлением кожа становится добычей инфекции, и в итоге образуются печально известные пролежни. К счастью, в наше время есть действенные средства борьбы с ними.
Пролежни или язвенное поражение кожи у обездвиженных пациентов – это повреждения кожи и подлежащих тканей в результате длительного давления на кожу. Эту патологию довольно сложно лечить, развивается она быстро.
Что такое пролежни у лежачих больных?
Наиболее подвержены риску пациенты, которые длительное время пребывают в вынужденном лежачем положении. Пролежни чаще всего возникают на коже, которая покрывает кости – это пятки, голеностопные суставы, бедра и копчик.
Пролежни могут быть и у людей, которые длительное время используют инвалидную коляску в связи с состоянием здоровья и долго находятся в одном положении.
Причины пролежней
Пролежни возникают из-за давления на кожу вышележащих тканей. Это ограничивает приток крови и нарушает иннервацию.
Факторы риска развития пролежней
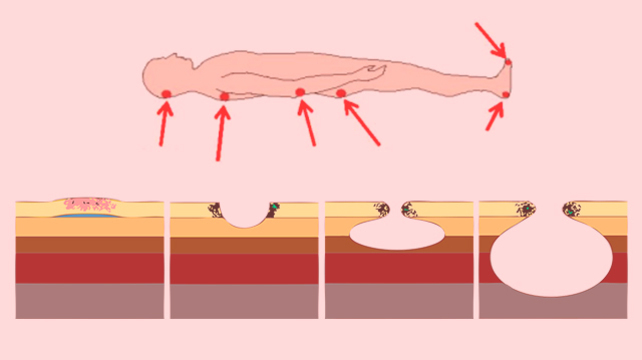
- Постоянное давление. При длительном лежании кожа и подкожные ткани попадают в “ловушку”, так как расположены между костью и другой твердой поверхностью – кроватью или инвалидным креслом. Сила сдавливания больше, чем давление в мелких кровеносных сосудах. По капиллярам, т.е. сосудам малого диаметра, к тканям поступают кислород и питательные вещества. Без этих необходимых компонентов жизнедеятельность клеток кожи нарушается, и они в результате погибают. Такая ситуация нередка в анатомических областях без прослойки жира и мышц, где кость покрыта кожей. Частые места возникновения пролежней: области позвоночника, копчика, лопаток, бедер, пяток и локтей.
- Трение. Возникает, когда кожа движется по какой-то поверхности. Это может произойти при смене положения, движении пациента. Трение делает хрупкую, тонкую кожу более восприимчивой к повреждению. Процесс интенсивнее идет на влажной поверхности.
- Разнонаправленное движение. Например, такая ситуация возникает, если сильно приподнят головной конец кровати и пациент “съезжает” вниз. В этом случае идет смещение копчика вниз, но кожа над ним стоит на месте, а по сути движется в обратном направлении. Такой вид смещения тканей повышает риск их повреждения из-за микротравм сосудов.
Классификация пролежней
По степени тяжести выделяют 4 стадии пролежней :
1 стадия. Целостность кожи не нарушена. Есть видимое покраснение в месте пролежня, от прикосновения кожа не приобретает светлого оттенка. По сравнению со здоровыми тканями кожа более чувствительна, тверда, прохладна или горяча.
2 стадия. Возникает повреждение наружного слоя (эпидермиса) и расположенной под ним дермы. Рана неглубокая, розоватого или красноватого цвета. Повреждение может иметь вид волдыря, заполненного жидкостью или лопнувшего.
3 стадия. Это глубокая рана, в которой видна подкожная жировая клетчатка. Сама язва выглядит как кратер, дно ее покрыто мертвой тканью желтоватого цвета. В процесс вовлечены соседние участки кожи.
4 стадия. Массивное повреждение тканей. Рана может достигать мышц, сухожилий, кости. Её дно желтоватое или темное, покрыто коркой. Повреждение захватывает новые участки здоровой кожи.
Симптомы пролежней
Трудно устанавливать стадию пролежней, если поверхность прикрыта омертвевшей тканью и глубину поражения оценить невозможно. Косвенные признаки тяжелых пролежней:
- окрашивание кожи в фиолетовый или бордовый цвет без повреждения самой кожи
- волдырь, наполненный кровянистым содержимым
- площадь под пролежнем болезненная, твердая или, наоборот, мягко-податливая
- понижение или, наоборот, повышение температуры кожи над пролежнем
- у людей с темной кожей – появление блестящих участков на коже либо или изменения её тона.
Локализация пролежней
При использовании инвалидного кресла типичными считают пролежни на ягодицах, пролежни на копчике, а также в местах соприкосновения задней части рук и ног с твердыми элементами кресла.
Для лежачих пациентов характерны пролежни:
- на пятках, лодыжках, под коленями
- на спине и бокам головы
- плечах и лопатках
- ободках ушей
- на бедрах, нижней части спины, копчике.
Диагностика пролежней
Оценку повреждениям кожи дает врач. При расспросе он узнает историю заболевания, длительность пребывания в вынужденном положении. При осмотре оценивает:
- размер и глубину повреждения
- наличие кровотечения, жидкости или мертвых масс тканей в ране
- запах (гнилостный, кисловатый и т.д.)
- возможность распространения на здоровые ткани, инфицирование.
Так как пролежни имеют характерный вид, то дополнительных исследований обычно не нужно. При необходимости могут быть назначены:
- клинический анализ крови
- посев содержимого раны для выявления бактериальной либо грибковой инфекции
- исследование образца ткани под микроскопом при подозрении на озлокачествление процесса.
Лечение пролежней
На первой и второй стадиях при правильном уходе выздоровление наступает менее чем за месяц, а на 3-4 стадиях – более.
Из-за сложности ухода за пациентом в лечении могут участвовать:
- врач, который составляет общий план лечения
- медсестра, имеющая опыт в обработке ран и уходе за пациентом с пролежнями
- социальный работник, который помогает наладить взаимодействие между членами семьи и помочь в уходе за пациентом
- физиотерапевт, организующий двигательную активность
- диетолог
- хирург, ортопед, пластический хирург – в зависимости от того, нужна ли операция.
В самом лечении есть несколько методов:
Уменьшение давления на ткани. Этого можно достичь:
• репозиционированием, т.е. сменой положения тела. Пациенту нужно регулярно придавать правильные и разные позы. Использующим инвалидную коляску рекомендуют сдвигать центр тяжести тела каждые 15 минут. Полностью менять положение стоит каждый час, для этого необходима помощь извне. Лежачим пациентам менять положение тела нужно каждые 2 часа. Если пациент может двигать руками, над кроватью крепят подвесные трапециевидные держатели над кроватью. В подъёме больному ассистирует помощник, тянущий за жгут из простыни.
• использованием поддерживающих матрасов, подушек, специальных кроватей. Они помогают сохранять правильную позу, попеременно снижая давление на уязвимые части тела. В инвалидной коляске применяют валик. Вспомогательные подушки для пациентов могут быть наполнены водой, пеной или воздухом. Необходимо подобрать тот вариант, который соответствует телосложению, состоянию и уровню подвижности. Особо эффективны надувные матрасы с геометрией, периодически меняющейся под управлением программы.
Очистка и перевязка раны. Уход для скорейшего заживления включает:
• очищение. Для предотвращения инфекции важно содержать кожу в чистоте. Если кожа не повреждена, ее нужно осторожно промыть водой с мягким мылом, затем просушить. Для открытых ран используют стерильный физиологический раствор.
• перевязку со специальными гелями, растворами, пенками и покрытиями. Они помогают держать рану увлажненной, а окружающую кожу – сухой. Повязка создает барьер для защиты ран от инфицирования. Выбор препарата зависит от размера и глубины раны, наличия выделений, простоты смены повязки. Используют гидроколлоидные повязки – они содержат специальный гель, который стимулирует рост новых клеток кожи, сохраняя окружающие здоровые участки в сухости. Альгинатные повязки сделаны из морских водорослей и содержат соли натрия, кальция. Они стимулируют заживление. В состав мазей от пролежней иногда входят антибиотики. Их наносят непосредственно на раневую поверхность.
Удаление омертвевших тканей. Для заживления важно освободить рану от поврежденных и/или инфицированных нежизнеспособных тканей. Возможны:
- хирургическое удаление
- механическое удаление струей жидкости под давлением или с помощью ультразвуковых аппаратов
- аутолитическое растворение детрита с помощью естественных ферментов, метод предпочтителен для небольших, неинфицированных ран
- удаление лазером
- ферментативная обработка, когда используют химические растворители для тканей.
Обезболивание. Пролежни могут быть болезненными. В этом случае используют нестероидные противовоспалительные средства (ибупрофен, напроксен). Обычно препараты дают больным после хирургической обработки раны или после перевязки.
Антибиотикотерапия. При неэффективности местного лечения и инфицировании назначают антибиотики.
Лечение недержания кала и мочи. Загрязнение кожи выделениями провоцирует инфицирование. Для поддержания чистоты используют мочевые катетеры, ректальные трубки. Также важно обрабатывать здоровую кожу защитными лосьонами, часто менять дайперсы.
Уменьшение мышечного спазма. Обусловленное спастическими сокращениями мышц трение можно уменьшить, применяя расслабляющие мышечную ткань средства (миорелаксанты). Назначают диазепам, тизанидин, баклофен, дантролен.
Вакуум-дренирование. Рану очищают специальным устройством.
Хирургическое лечение с пластикой. Пролежни, которые нельзя вылечить консервативными методами, лечат оперативным путем. Это снижает риск инфицирования, озлокачествления, потери жидкости через рану. После иссечения тканей проводят реконструкцию с помощью жира, мышц, кожи, взятых из других участков организма.
Лечение народными средствами
Альтернативой хирургической обработке считают лечение путем подсадки в рану опарышей. Для этого используют специальных личинок мясных мух, выращенных в лабораторных условиях.
Опарыши питаются мертвыми тканями, не трогая здоровые, и выделяют в рану вещества, стимулирующие заживление. В начале терапии личинки помещают в рану, накрывают марлей и оставляют на несколько дней, затем удаляют. Метод достаточно отталкивающий, но в исследованиях он показал хорошие результаты.
Осложнения
- Сепсис, то есть проникновение инфекции в системный кровоток. Эта быстро прогрессирующая, угрожающая жизни патология может привести к полиорганной недостаточности.
- Флегмона – инфицирование кожи и мягких тканей. Основные симптомы – сильная боль, покраснение, отек. При повреждении нервных окончаний боли может не быть.
- Инфекция костей или суставов. Поражение суставов (септический артрит) приводит к разрушению хрящей. Повреждение костей (остеомиелит) нарушает функцию суставов и конечности.
- Развитие рака. Плоскоклеточный рак возникает в долго не заживающих, хронических ранах (язвах Маржолена). Этот тип рака агрессивен и требует хирургического лечения.
Профилактика
Изменение положения тела. Регулярная и частая смена позы – это самый эффективный метод профилактики. Если пролежни уже появились, регулярное перемещение поможет снизить давление на опасные зоны и стимулирует кожу к заживлению. Пациенту в инвалидной коляске желательно изменять положение каждые 15-30 минут. Лежачим пациентам нужно менять позу каждые 2 часа. Головной конец кровати должен быть поднят не более, чем на 30%, это предотвратит соскальзывание вниз. Если пациент полностью обездвижен, то рекомендуют найти помощника или сиделку. Эффективно применение противопролежневых матрасов и подушек, наполненных водой, воздухом или специальной пеной.
Правильное питание. Сбалансированная диета обеспечивает адекватное поступление белка, витаминов и минералов. Это помогает поврежденной коже быстрее восстановить свои функции. Если аппетита нет, то можно попробовать:
- Есть малыми порциями часто, до 6-8 раз в день. Питание должно быть по расписанию, а не по требованию. Это даст уверенность, что пациент получил достаточное количество калорий.
- Не пить много жидкости перед едой. Это дает ложное чувство сытости.
- При затруднении глотания можно использовать специальные питательные напитки, пищу в виде пюре или супов, детское питание.
- Для вегетарианцев важно найти альтернативу животному белку. Это могут быть арахисовое масло, йогурты, сыр, бобы, орехи, сливки.
Регулярная проверка состояния кожи. Если есть факторы риска, кожу нужно осматривать ежедневно для обнаружения слабо окрашенных областей. При повреждении нервных окончаний болей нет, поэтому осмотр делают, даже если никаких жалоб нет. Если пациент проводит осмотр самостоятельно, нужно использовать зеркало для того, чтобы проверить состояние кожи пяток, ягодиц, спины.
Прекращение курения. Это один из самых эффективных способов предупреждения пролежней. Курение снижает уровень кислорода в крови и ослабляет иммунитет.
Сохранение активности. Ограниченную мобильность считают ключевым фактором риска. Пациенту желательно двигаться, даже в малом объеме. Идеальными считают ежедневные физические упражнения по программе, разработанной реабилитологом или физиотерапевтом.

Пролежнями называют участки омертвевшей кожи и расположенной под ней мышечной ткани, которые образуются у лежачих больных. Причины возникновения пролежней — постоянное давление тела на определенные области, приводящее к нарушению в них кровообращения и нервной трофики.
При этом сначала на коже образуются багровые пятна. Затем кожа начинает слоиться. Появляются трещины. Постепенно в процесс вовлекаются более глубокие слои мягких тканей. Это приводит к образованию обширных и глубоких ран. Они причиняют больному страдания, а также являются вратами для любой инфекции извне.
Причины образования пролежней

Образованию пролежней мягких тканей способствуют:
• длительный период неподвижности (постельный режим);
• плохой уход за больным, пренебрежение здоровьем кожи;
• избыточный либо недостаточный вес пациента;
• скудное питание , недостаток в рационе белка;
• заболевания, вызывающие проблемы с трофикой: диабет, венозная недостаточность, анемия;
• недержание мочи/кала, постоянная мацерация и травмирование кожи промежности;
• сниженная чувствительность кожи и мышц вследствие повреждения спинного мозга или инсульта .
Почти в 90% случаев встречается комплекс причин. Больной может длительное время пребывать в неподвижности. При этом иметь лишний вес и страдать диабетом . Такой комплекс негативных факторов в разы повышает риск возникновения трофических язв.
Пролежни чаще всего образуются на задней поверхности тела: на крестце, ягодицах, лопатках, лодыжках, пятках, затылке. Эти области испытывают максимальное давление при положении пациента лежа на спине. Недостаточный уход за больным может привести к появлению ран также в области промежности, на ушах и других частях тела.
Читайте также:



