При лечении почесухи рекомендуется исключить из пищи
Обновлено: 18.04.2024
Вирус иммунодефицита человека (ВИЧ) имеет глобальные масштабы распространения и представляет собой одну из самых серьезных социальных и медицинских проблем. Эпидемическая ситуация с ВИЧ-инфекцией в мире и Российской Федерации остается напряженной.
Abstract. The human immunodeficiency virus (HIV) is a globally spreading virus that represents one of the most serious social and health problems. The epidemic situation of HIV (human immunodeficiency virus) infection in the world and, in particular, in the Russian Federation remains tense. In HIV-positive patients, specific lesions of the skin and mucous membranes are often noted. Skin processes in HIV-positive patients are usually atypical, have a torpid course, may occur in unusual age groups and are extremely difficult to respond to standard treatment. Lesions of the skin and mucous membranes in HIV-infected can be divided into several groups: allergic reactions, infectious, paraneoplastic processes and dermatoses with unknown pathogenesis. In the modern literature, the issue of the group of «dermatoses with an unclear pathogenesis» against the background of HIV infection, in particular about prurigo, is insufficiently illuminated. In the described clinical case, an HIV-positive patient with a rare manifestation of nodular prurigo is presented. The history of the issue, etiology, clinical manifestations, and treatment methods are covered. The presented case illustrates the manifestation of prurigo against the background of systemic causes (HIV infection) and initiation of highly active antiretroviral therapy without a previous atopic history. Contrary to the literature data, the CD4+ count in a patient with prurigo was more than 200 cells/?L, although pruritus is known to be a dermatoses with a low CD4+ cell count. The role of the immunodeficiency state in the pathogenesis of prurigo remains unclear. Perhaps, in this case, the development of dermatosis is provoked by a direct viral effect or the toxic effect of antiretroviral drugs. An interesting fact is the rapid positive response of the skin process to traditional therapy. For citation: Efanova E. N., Rusak Yu. E., Vasilyeva E. A. Clinical observation of a prurigo nodularis in a HIV-positive patient // Lechaschi Vrach. 2021; 11 (24): 7-10. DOI: 10.51793/OS.2021.24.11.001
Резюме. Вирус иммунодефицита человека (ВИЧ) имеет глобальные масштабы распространения и представляет собой одну из самых серьезных социальных и медицинских проблем. Эпидемическая ситуация с ВИЧ-инфекцией в мире и Российской Федерации остается напряженной. У ВИЧ-положительных больных нередко отмечаются особенности поражения кожных покровов и слизистых оболочек. Кожные процессы у ВИЧ-позитивных пациентов протекают, как правило, атипично, имеют торпидное течение, могут возникать в несвойственных для них возрастных группах и нередко резистентны к стандартному лечению. Поражения кожных покровов и слизистых оболочек у ВИЧ-инфицированных можно условно разделить на несколько групп: аллергические реакции, инфекционные, паранеопластические процессы и дерматозы с неизвестным патогенезом. В современной литературе недостаточно освещен вопрос о группе «дерматозов с неясным патогенезом» на фоне ВИЧ-инфекции, в частности о пруриго. В описанном клиническом случае представлена ВИЧ-позитивная пациентка с редким проявлением узловатого пруриго. Освещены история вопроса, этиология, клинические проявления, методы лечения. Представленный случай иллюстрирует манифестацию пруриго на фоне системных причин (ВИЧ-инфекции) и начала высокоактивной антиретровирусной терапии без предшествующего атопического анамнеза. Вразрез с данными литературы, количество CD4+ у пациентки с почесухой составляло более 200 клеток/мкл, хотя, как известно, почесуха относится к дерматозам с низким числом клеток CD4+. Остается неясной роль иммунодефицитного состояния в патогенезе пруриго. Возможно, в данном случае развитие дерматоза спровоцировано прямым вирусным эффектом или токсическим влиянием антиретровирусных препаратов. Интересным является факт быстрого положительного ответа кожного процесса на традиционную терапию.
Хронические вирусные инфекции до сих пор являются серьезной проблемой как в Российской Федерации, так и во всем мире. Наиболее значимыми из них являются заболевания, вызываемые вирусами гепатитов В и С, иммунодефицита человека (ВИЧ). Вирус иммунодефицита имеет глобальные масштабы распространения и представляет собой одну из самых серьезных социальных и медицинских проблем [1, 2].
Первыми клиническими проявлениями ВИЧ-инфекции и развивающегося на ее фоне синдрома приобретенного иммунодефицита (СПИДа), которые заставляют обращаться ВИЧ-инфицированных пациентов за медицинской помощью, как правило, являются поражения кожных покровов и слизистых оболочек.
Чаще всего спутниками ВИЧ-инфекции являются вирусные гепатиты и туберкулез. Кожные проявления более разнообразны и связаны с несостоятельностью иммунного ответа. К наиболее распространенным кожным проявлениям ВИЧ-инфекции можно отнести опоясывающий герпес, распространенные вторичные пиодермии и микозы, чесотку [3]. У ВИЧ-инфицированных пациентов с зудящими дерматозами (экземой, крапивницей, почесухой) необходимо проводить дифференциальную диагностику с чесоткой [4, 5].
К тяжелому течению заболевания может привести не только иммунодефицитное состояние (ИДС), но и недооценка сопутствующих патологий, неполноценно проведенное обследование и нерациональное лечение [5]. Поэтому необходимо помнить о важности системного диагностического подхода к пациентам. Определенные сложности представляет терапия дерматозов у ВИЧ-позитивных пациентов, например, сочетание псориаза и ВИЧ-инфекции [6].
Поражения кожных покровов и слизистых оболочек у ВИЧ-инфицированных можно условно разделить на несколько групп: аллергические реакции, инфекционные, паранеопластические процессы и дерматозы с неизвестным патогенезом. В настоящее время известно, что при выраженной иммунодепрессии развиваются инфекционные и неопластические процессы [7]. Однако в современной литературе недостаточно освещен вопрос о группе «дерматозов с неясным патогенезом» на фоне ВИЧ-инфекции, в частности об узловатой почесухе.
Пруриго (почесуха) – полиэтиологический рецидивирующий хронический дерматоз, относящийся к группе нейроаллергодерматозов [8]. Первичным морфологическим элементом являются различного размера и очертаний папулы, как правило, полушаровидные, папуло-везикулы и уртикарии. Помимо клинических проявлений больных беспокоит выраженный зуд. Данных о заболеваемости почесухой нет [8].
В литературных источниках описаны заболевания, ассоциированные с почесухой, такие как атопический дерматит или системные причины кожного зуда. Основным триггерным фактором в развитии почесухи как у детей, так и у взрослых является сенсибилизация к различным видам аллергенов. К пусковым факторам можно отнести укусы насекомых, аутоиммунные заболевания, различные заболевания желудочно-кишечного тракта, в том числе ферментопатии, врожденные заболевания нервной системы, глистные инвазии и различного рода интоксикации. Нередко пруриго может проявляться как неспецифическая реакция и развиваться на фоне сопутствующей патологии или как паранео-пластический процесс, включая болезни крови (лейкозы, лимфогранулематоз). Пруриго также может развиваться на фоне беременности и фотосенсибилизации [8, 9].
Установлено, что у пациентов с ВИЧ-инфекцией при уровне СD4+ менее 200 клеток/мкл пруриго является частым кожным заболеванием, как и у больных, никогда не получавших антиретровирусную терапию [9].
В России пруриго классифицируют на детскую почесуху (строфулюс) и почесуху взрослых (почесуха Гебры простая). Отдельный вид – это узловая почесуха (крапивница папулезная стойкая, узловатая почесуха Гайда). В зарубежной литературе используется термин «узловатое (нодуллярное) пруриго» [8, 9].
Клиническая картина характеризуется появлением распространенных полушаровидных папул плотной консистенции, величиной с чечевицу, не склонных к слиянию, красно-бурого цвета. В период появления сыпи возникает выраженный зуд [7, 8]. Диагностика основывается на данных анамнеза и клинической картине заболевания [7]. В лечении применяют антигистаминные препараты первого и второго поколений, топические глюкокортикостероиды (ГКС) и анилиновые красители. При упорном течении используют ГКС системного действия, физиотерапевтическое лечение [7, 8].
Клинический случай
Пациентка А., 50 лет, обратилась на прием к дерматовенерологу самостоятельно. Предъявляла жалобы на высыпания на коже туловища, верхних и нижних конечностей, сопровождающиеся выраженным пароксизмальным зудом, возобновляющимся несколько раз в сутки, усиливающимся в ночное время.
Анамнез заболевания: считает себя больной с июня 2018 г., когда впервые появились высыпания на коже голеней. Появление эффлоресценций связывает с укусами насекомых (комаров). За медицинской помощью по данному поводу не обращалась. Самостоятельно использовала мазь бензилбензоат с временным положительным эффектом. В течение нескольких месяцев сыпь распространилась на кожу верхних конечностей и туловища. К дерматовенерологу обратилась лишь в конце 2019 г. (спустя 1,5 года от начала заболевания). В связи с распространенностью кожного процесса была госпитализирована в стационарное отделение кожно-венерологического диспансера.
Анамнез жизни: в условиях Севера проживает с 1995 г. Профессиональных вредностей не имеет. Гемотрансфузии не проводились. Туберкулез, вирусные гепатиты в прошлом отрицает. Со слов пациентки, 25 лет назад болела сифилисом, получила полноценное лечение, снята с диспансерного учета по окончании наблюдения. Состоит на учете у инфекциониста «Центра Анти-СПИД» с июня 2018 г. по поводу ВИЧ-инфекции, получает высокоактивную антиретровирусную терапию (ВААРТ) с июля 2018 г. В «Центре Анти-СПИД» наблюдается нерегулярно, приверженности к ВААРТ нет. Операции, травмы в прошлом отрицает. Аллергологический анамнез не отягощен. Гинекологический анамнез: начало менструаций с 14 лет, менопауза с 47 лет. Вредные привычки: табакокурение, прием алкоголя и наркотических веществ отрицает.
Объективный статус. Общее состояние удовлетворительное, положение активное, телосложение правильное. Конституция нормостеническая, движения в суставах не ограничены, отеков нет. Дыхание через нос свободное, число дыхательных движений – 20 в минуту. Дыхание в легких везикулярное, хрипы при аускультации не прослушиваются. Тоны сердца ясные, ритм правильный, число сердечных сокращений – 69 в минуту, артериальное давление – 110/70 мм рт. ст. Язык влажный, чистый. Живот обычной формы, не вздут, пальпаторно мягкий, безболезненный. Стул регулярный, оформленный. Мочеиспускание свободное, безболезненное. Симптом поколачивания в области проекции почек безболезненный справа, слева.
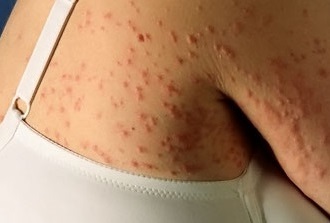
Локальный статус. Патологический кожный процесс носит распространенный характер. Локализуется диффузно на коже туловища, верхних и нижних конечностей. Представлен множественными плотными полушаровидными папулами размером с горошину, резко возвышающимися над окружающей кожей, красно-коричневого цвета с синюшным оттенком. В центре отдельных элементов визуализируются геморрагические корочки. Тенденции к слиянию папул не отмечается. Отдельные элементы на коже спины склонны к группировке. Признаков вторичного инфицирования не наблюдается. На слизистой оболочке щек, миндалин скудный творожистый налет на умеренно гиперемированном фоне. Отделяется легко при помощи шпателя. Дермографизм красный, стойкий. Ногтевые пластины кистей имеют «отполированный» вид. Других высыпаний нет (рис. 1, 2).
_575x.jpg)
Дополнительные методы обследования
Общий анализ крови (09.11.2019): лейкоциты – 3,5 × 10 9 /л, нейтрофилы – 60,7%, лимфоциты – 16,7%, моноциты – 9,3%, эозинофилы – 12,1%, базофилы – 1,2%, эритроциты – 3,66 × 10 12 /л, гемоглобин – 125 г/л, тромбоциты – 126 × 10 9 /л, скорость оседания эритроцитов (СОЭ) – 48 мм/час.
Биохимические исследования крови (09.11.2019 г.): аланинаминотрансфераза (АЛТ) – 30,8 ед/л, аспартатаминотрансфераза (АСТ) – 43,9 ед/л, глюкоза – 4,49 ммоль/л, альбумин – 37,2 г/л, креатинин – 61,8 мкмоль/л, холестерин – 3,9 ммоль/л, мочевина – 5,69 ммоль/л, триглицериды – 1,86 ммоль/л, фосфотаза щелочная – 128,33 ед/л, билирубин общий – 18,44 мкмоль/л.
Иммуноферментный анализ (ИФА) на гепатит HBs-Ag (09.11.2019 г.) отрицательный.
Кал на яйца глистов методом Като (09.11.2019 г.) – не обнаружены.
Общий анализ мочи (09.11.2019 г.): уробилиноген – 3,2, pH – 6, удельный вес – 1020, эпителиальные клетки – 3-5 в поле зрения, лейкоциты – 0-1 в поле зрения.
ИФА (IgM, IgG) к описторхам (13.11.2019 г.): IgM и IgG – отрицательные.
Иммунограмма (20.10.2019 г.): лейкоциты – 3,6 × 10 9 /л, лимфоциты (абс.) – 2,05 × 10 9 /л, лимфоциты (отн.) – 31,5%, CD3+ (Т-лимфоциты) (отн.) – 70%, Т-хелперы (СD3+/СD4+) (отн.) – 49,4%, CD3+/СD8+ (отн.) – 20,1%, CD4+/CD8+ – 1,96%. Вирусная нагрузка (20.10.2019 г.) – 55 000 копий/мкл.
Бактериологический посев на грибы рода Candida со слизистой оболочки ротовой полости (09.11.2019 г.) – рост Candida albicans.
Микроскопия чешуек гладкой кожи на чесоточного клеща (09.11.2019 г.) – не обнаружено. Консультирована инфекционистом.
На основании жалоб, анамнеза, клинической картины заболевания, результатов дополнительных методов исследования выставлен заключительный диагноз: «Узловатое пруриго, распространенная форма, обострение (L 28.2)». Сопутствующий диагноз: «Болезнь, вызванная ВИЧ, с проявлением кандидоза (B 20.4). ВААРТ с 03.07.2018 года».
Назначена терапия: раствор бетаметазона – по 1 мл 1 раз в 2 недели внутримышечно № 2, таблетки левоцетиризин, 5 мг, внутрь по 1 таблетке 1 раз в сутки 14 дней; капсулы флуконазол, 150 мг, внутрь по 1 капсуле 1 раз в неделю № 2. Наружно – Фукорцин (краска Кастеллани), мазь бетаметазона дипропионат – наносить на высыпания на коже 2 раза в сутки в течение 14 дней.
На фоне лечения отмечалась выраженная положительная динамика в виде уменьшения интенсивности зуда, уплощения элементов сыпи, отсутствия новых высыпаний. Выписана с улучшением для продолжения лечения и наблюдения у дерматовенеролога в амбулаторно-поликлинических условиях.
Представленный случай иллюстрирует манифестацию пруриго на фоне системных причин (ВИЧ-инфекции) и начала ВААРТ без предшествующего атопического анамнеза. Вразрез с данными литературы, количество CD4+ у пациентки с почесухой составляло более 200 клеток/мкл, хотя, как известно, почесуха относится к дерматозам с низким числом клеток CD4+. Остается неясным роль ИДС в патогенезе пруриго. Возможно, в данном случае развитие дерматоза спровоцировано прямым вирусным эффектом или токсическим влиянием антиретровирусных препаратов. Интересным является факт быстрого положительного ответа кожного процесса на традиционную терапию. Однако прогноз в целом неблагоприятен, принимая во внимание низкую приверженность больной ВААРТ.
Заключение
Наиболее ранние клинические симптомы ВИЧ-инфекции нередко проявляются поражением кожи и слизистых оболочек. Диагностика кожных проявлений имеет важное практическое значение, так как способствует более раннему установлению диагноза ВИЧ-инфекции, своевременному назначению антиретровирусной терапии, улучшению качества и продолжительности жизни пациента. При атипичной клинической картине дерматозов, неэффективности стандартной терапии целесообразно проводить обязательное обследование на ВИЧ-инфекцию. Дерматовенерологам необходима настороженность в отношении ВИЧ-инфекции, тем более что заболевания кожи в ряде случаев являются СПИД-индикаторными. А больным ВИЧ-инфекцией с поражениями кожи и слизистых оболочек, в свою очередь, требуется постоянное наблюдение дерматовенеролога.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
БУ ВО ХМАО – Югры СурГУ, 628412, Россия, Ханты-Мансийский автономный округ – Югра, Сургут, пр. Ленина, 1
Сведения об авторах:
Information about the authors:
Клиническое наблюдение узловатого пруриго у ВИЧ-позитивной пациентки/ Е. Н. Ефанова, Ю. Э. Русак, Е. А. Васильева
Для цитирования: Ефанова Е. Н., Русак Ю. Э., Васильева Е. А. Клиническое наблюдение узловатого пруриго у ВИЧ-позитивной пациентки // Лечащий Врач. 2021; 11 (24): 7-10. DOI: 10.51793/OS.2021.24.11.001
Теги: вирус иммунодефицита человека, поражение кожи, дерматоз
Почесуха (пруриго) — хроническое заболевание из группы нейроаллергодерматозов, характеризующееся папулезными, папуловезикулезными, узловатыми высыпаниями, сопровождающимися сильным зудом.
Почесуха (пруриго) — хроническое заболевание из группы нейроаллергодерматозов, характеризующееся папулезными, папуловезикулезными, узловатыми высыпаниями, сопровождающимися сильным зудом. Выделяют почесуху детскую (строфулюс, крапивница детская), почесуху взрослых (почесуха простая), почесуху узловатую (крапивница папулезная стойкая, нейродермит узловатый) [2, 4, 5, 8]. Помимо указанных форм, представляющих собой самостоятельные нозологические единицы, различают симптоматические формы простого пруриго: пруриго беременных, летнее пруриго, зимнее пруриго, лимфатическое (лейкозное) и лимфогранулематозное пруриго.
Почесуха детская (строфулюс, детская крапивница) развивается у детей в возрасте от 6 месяцев до 3 лет (иногда до 5 лет) и является одним из проявлений аллергического диатеза, чаще в период начала прикорма. Патогенез связан с сенсибилизацией к пищевым продуктам (коровье молоко, шоколад, мед, цитрусовые, клубника и т. д.). Реже болезнь вызывается лекарственной сенсибилизацией или глистной инвазией [5, 8]. В развитии строфулюса имеют значение некоторые анатомо-физиологические особенности строения детской кожи. В младшем детском возрасте дерма тоньше и отличается по своему строению. В ней преобладают клеточные элементы, а волокнистые структуры недостаточно дифференцированные и морфологически незрелые. Лимфатические сосуды и канальцы у детей функционально лабильны, часто образуют лимфатические озера, что приводит к легкому возникновению отечности кожи. Значительное количество тучных клеток, активно вырабатывающих биологически активные вещества, способствует тому, что кожа детей становится органом-мишенью, участвующим в аллергических и псевдоаллергических реакциях [3]. Несомненно, ведущую роль в формировании аллергодерматозов и в частности строфулюса играет психоэмоциональное развитие ребенка. На тесную взаимосвязь между состоянием нервной системы, эмоциональным фоном и заболеваниями кожи детей обращали внимание многие ученые еще в конце XIX века. Так, основоположник отечественной школы дерматологии А. Г. Полотебнов постоянно указывал на ведущую роль нервной системы в патогенезе многих кожных заболеваний.
Последние исследования указывают, что в развитии аллергодерматозов наибольшее значение имеет синдром вегетовисцеральных дисфункций. Научные исследования, посвященные изучению роли различных отделов вегетативной нервной системы (ВНС) в формировании заболеваемости у детей, выявили, что чаще всего у младенцев с аллергическими заболеваниями преобладает тонус парасимпатической нервной системы. Парасимпатикотония является фактором, потенцирующим реакцию генетически предрасположенного к атопии организма на введение аллергена. Как правило, при выраженных вегетовисцеральных изменениях присутствуют функциональные нарушения со стороны желудочно-кишечного тракта (ЖКТ) (учащение стула, усиление перистальтики кишечника), затем наслаивается вторичная ферментная недостаточность, дисбактериоз, нарушения всасывания, расстройства питания, что, в свою очередь, ухудшает течение заболевания. Частым спутником вегетовисцеральных дисфункций является синдром повышенной нервно-рефлекторной возбудимости, который поддерживается упорным зудом при строфулюсе [3]. У детей с пруриго присутствуют невротические расстройства: плохой сон, раздражительность, плаксивость [8].
Таким образом, у ребенка с аллергодерматозом создается порочный круг: гиперсенсибилизация — зуд — нервно-рефлекторная возбудимость — вегетовисцеральные нарушения — дисфункция ЖКТ [3].
Детская почесуха клинически проявляется множеством ярко-розовых отечных узелков размерами с булавочную головку, в центре которых формируется маленький пузырек (папуло-везикула или серопапула), в основании которого нередко обнаруживается волдырь. В результате расчесов пузырек срывается и образуется узелок, покрытый в центре кровянистой корочкой. Высыпания локализуются на туловище, разгибательных поверхностях конечностей, ягодицах, лице. На месте экскориаций у детей обычно развивается пиогенная инфекция, чаще всего в форме вульгарного импетиго. Заболевание протекает хронически с небольшими ремиссиями и обычно при достижении 3–5-летнего возраста самостоятельно проходит или происходит трансформация в нейродермит [8].
Почесуха у взрослых — заболевание, встречающееся чаще у женщин среднего и пожилого возраста, нередко в связи с нарушением функции ЖКТ, эндокринными (сахарный диабет и др.), нервно-психическими или онкологическими заболеваниями. Развитию почесухи у взрослых может способствовать алиментарный фактор (чрезмерное употребление меда, шоколада, кофе, алкоголя и других аллергогенных продуктов) [5, 8].
На коже разгибательных поверхностей конечностей, а затем на туловище появляются пруригинозные высыпания, в виде полушаровидных папул красно-бурого цвета, плотной консистенции, покрытые кровянистой корочкой, величиной с чечевицу, обычно их диаметр не превышает 3 мм. Узелки располагаются рассеянно, не склоны к слиянию, сопровождаются сильным зудом. Течение хроническое, рецидивирующее, от нескольких недель до нескольких месяцев и лет [5, 8]. Дифференциальный диагноз проводят с чесоткой, дерматитом Дюринга.
Почесуха узловатая Гайда — полиэтиологическое редкое заболевание, в патогенезе которого имеют значение метаболитические расстройства, аутоинтоксикации, эндокринная патология, атопия, глистные инвазии. Среди причинных факторов некоторые авторы отмечают влияние нервных стрессов и укусов москитов [8].
Последние исследования указывают на роль иммунных сдвигов в развитии дерматоза, так как у больных часто обнаруживают повышение уровня IgE в сыворотке крови, дисбаланс между Т- и В-лимфоцитами [2]. Зарубежные авторы выявили факт, что при почесухе Т-лимфоциты вырабатывают значительное количество медиаторов воспаления (гистамин, лейкотриены, интерлейкин-31) и обладают повышенной миграционной активностью, причем повышение их числа коррелирует с интенсивностью зуда [10].
Почесуха узловатая Гайда встречается чаще у женщин после 40 лет. Заболевание начинается с сильнейшего зуда, возобновляющегося несколько раз в сутки. Клинически характеризуется наличием твердых полушаровидных папул буровато-красного цвета величиной от горошины до лесного ореха, которые обычно локализуются в области конечностей. Папулы, вначале бледно-розовые, из-за грубых экскориаций постепенно становятся коричнево-красными или синюшными. Вследствие расчесов из-за интенсивного приступообразного зуда поверхность папул покрывается кровянистыми корками или веррукозными разрастаниями. Высыпания в одних случаях одиночные, в других — множественные, иногда с тенденцией к группировке, но не к слиянию [2]. Высыпания персистируют длительное время, затем разрешаются с образованием рубцов, пигментированных по окружности.
Таким образом, со временем характер высыпаний принимает полиморфный характер, что придает почесухе Гайда сходность с поздней кожной порфирией. Однако при порфирии наблюдаются связь с инсоляцией, нарушения пигментации и наличие пузырей при обострении дерматоза. Течение заболевания при узловатой почесухе длительное, может достигать десятков лет. Лишь очень редко отдельные папулы разрешаются, чему предшествует исчезновение зуда на этом участке. По мнению некоторых авторов, стойкость элементов сыпи связана с гиперплазией нервных окончаний [5, 8].
Дифференциальный диагноз проводят с бородавчатой формой красного плоского лишая, бородавчатым туберкулезом, мелкоузелковой формой саркоидоза, почесухой Гебры [2]. Наиболее часто приходится дифференцировать с веррукозной формой красного плоского лишая, учитывая, что при этих заболеваниях часто поражаются голени. Следует иметь в виду, что при узловатой почесухе элементы сыпи обычно не многочисленные, более крупные, плотные, имеют полушаровидную, овальную форму. В отличие от пруриго, при красном плоском лишае вокруг крупных очагов, а нередко и на других участках кожного покрова обнаруживают типичные для данного заболевания полигональные папулы. Кроме того, при почесухе высыпания на слизистых отсутствуют [1].
Диагностика и лечение. Тактика ведения больных пруриго предусматривает комплексное обследование пациентов с целью исключения очагов хронической инфекции, онкологических заболеваний, эндокринных нарушений, санацию очагов хронической инфекции [4].
Согласно клиническим рекомендациям (2007) больным пруриго необходимо провести следующие лабораторные исследования: общие анализы крови и мочи, определение глюкозы в периферической крови, биохимический анализ крови (общий белок, общий билирубин, аланинаминотрансферазу (АЛТ), аспартатаминотрансферазу (АСТ), щелочную фосфатазу (ЩФ), креатинин, мочевину), анализ кала на дисбактериоз кишечника. Обязательным является определение антител к антигенам лямблий, аскарид, токсокар, описторх [4].
Началом лечения почесухи у взрослых и детей является соблюдение строгой гипоаллергенной диеты: исключение облигатных пищевых аллергенов, продуктов с красителями, консервантов, острораздражающих блюд, алкоголя, ограничение поваренной соли, углеводов [4].
Основу терапии заболевания составляют антигистаминные препараты, длительность приема которых зависит от степени тяжести дерматоза. Зуд — основной ориентир для назначения антигистаминных препаратов, поскольку от уровня гистамина зависит интенсивность раздражения чувствительных нервных окончаний в коже. Действие гистамина опосредовано различными типами рецепторов, через Н1-рецептор гистамин увеличивает тонус гладких мышц бронхов, следствием чего может быть астматическое удушье, усиливает перистальтику кишечника и в случае пищевой аллергии приводит к диарее, повышает проницаемость кровеносных сосудов, вследствие чего между эндотелиальными клетками венул образуются промежутки, через которые выходит плазма и формируется внутриэпидермальный отек.
Через Н2-рецептор гистамин замедляет сердечный ритм и стимулирует образование соляной кислоты в ЖКТ. В ЦНС гистамин действует как нейротрансмиттер: он необходим для поддержания состояния бодрствования [6, 7]. Н1- и Н2-рецепторы могут быть заблокированы с помощью селективных антагонистов. Первые антигистаминные средства (Н1-гистаминные препараты) являются неспецифическими и блокируют другие рецепторы, например, М-холинорецепторы. Эти препараты использовались в качестве противоаллергических, противорвотных, неспецифических седативных и снотворных средств. Побочными действиями таких препаратов являются сонливость и эффекты, напоминающие действие атропина (сухость во рту, запоры). Новые средства («препараты второго и третьего поколения») не проникают в ЦНС и поэтому не имеют седативного эффекта. Возможно, в эндотелии гематоэнцефалического барьера они транспортируются обратно в кровь и не обладают атропиноподобным эффектом [7].
Рекомендуемые препараты для приема внутрь: хлоропирамин, мебгидролин, хифенадин, клемастин, диметинден, лоратадин, дезлоратадин, цетиризин. Заслуживает внимания антигистаминный препарат III поколения, являющийся активным метаболитом, — цетиризин (Зодак). Действующее вещество препарата — избирательный блокатор периферических Н1-рецепторов, значит, препарат не имеет значительного антисеротонинового и антихолинергического действия, что важно при назначении больным с хроническими аллергодерматозами. Действующее вещество Зодака в незначительном количестве проникает через гематоэнцефалический барьер, поэтому развитие седативного эффекта, включая сонливость, не выражено или выражено в очень легкой степени. Важно, что действующее вещество Зодака влияет как на гистаминзависимую — раннюю фазу аллергических реакций, так и на позднюю клеточную фазу. Под действием цетиризина происходит угнетение высвобождения гистамина из базофилов и тучных клеток, снижение миграции эозинофилов и других клеток. Биодоступность действующего вещества одинакова для всех лекарственных форм препарата: сиропа, капель и таблеток.
Кроме антигистаминных препаратов рекомендуется назначать дополнительное лечение: гипосенсибилизирующие средства (глюконат кальция, пантотенат кальция, глицерофосфат кальция, тиосульфат натрия) и энтеросорбенты (лигнин гидролизный, диосмектит, энтеросгель, лактофильтрум). При необходимости включают ферментные препараты курсом на три недели (панкреатин, энзистал), седативные фитопрепараты (настойки валерианы или пиона). Наружно в виде аппликаций назначаются 2% борно-нафталановая, 2% борно-ихтиоловая, антисептик стимулятор Дорогова (АСД) III фракция в сочетании с глюкокортикостероидными мазями. При тяжелой степени течения пруриго или отсутствии тенденции к регрессу высыпаний необходимо провести дезинтоксикационнцю терапию, присоединяются глюкокортикостероиды системно (преднизолон 15–20 мг в течение 14–25 суток, с дальнейшим снижением), транквилизаторы. При отсутствии противопоказаний можно использовать ПУВА-терапию — 15–25 сеансов 4 раза в неделю [4].
Альтернативным подходом могут быть хирургические методы: обкалывание элементов сыпи дексаметазоном, гидрокортизоном, целестоном, раствором метиленового синего в новокаине, орошение хлорэтилом, жидким азотом; криодеструкция, диатермокоагуляция [4].
Физиотерапия. Электросон ежедневно рекомендуется детям с 4 лет с выраженной неврастенией и нарушением сна. Ультразвук или фонофорез гидрокортизона на область позвоночника продольно паравертебрально детям можно применять с 6–7 лет. Из других физических методов используют диадинамотерапию области шейных симпатических узлов, димедрол-электрофорез эндонозально, микроволновую терапию области проекции надпочечников паравертебрально, индуктотермию [8, 9]. Хороший эффект оказывает селективная фототерапия — 20–30 сеансов 4–5 раз в неделю [4]. Не следует забывать о действенности радоновых и сульфидных ванн, которые оказывают рассасывающее, спазмолитическое действие. Под влиянием сульфидных ванн улучшается обмен веществ в коже, ее трофика, усиливается секреция сальных и потовых желез, стимулируются окислительно-восстановительные процессы. Радоновые ванны оказывают выраженное седативное, тормозящее действие на ЦНС, углубляют сон, уменьшают боли, блокируя пути проведения болевых импульсов, благоприятно воздействуют на периферическую нервную систему [8, 9].
Заключение
Больные почесухой, как и все пациенты с хроническими заболеваниями из группы нейроаллергодерматозов, требуют планомерной лечебно-профилактической помощи. Тактика ведения такого контингента больных предусматривает комплексное обследование с целью исключения очагов хронической инфекции, онкологических заболеваний, эндокринных нарушений, санацию очагов хронической инфекции. Базисная терапия заключается в назначении пролонгированных антигистаминных препаратов III поколения. Необходимо объяснить больному целесообразность тщательного обследования, длительной терапии и профилактического лечения.
Литература
Беренбейн Б. А., Студницин А. А. Дифференциальная диагностика кожных болезней. М.: Медицина, 1989. 672 с.
Елькин В. Д., Митрюковский Л. С. Избранная дерматология. Редкие дерматозы и дерматологические синдромы. Справочник по диагностике и лечению дератозов. Пермь, 2000. 699 с.
Клинические рекомендации. Дерматовенерология / Под. ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2007. 300 с.
Почесуха (пруриго) — зудящий дерматоз, основными элементами сыпи при котором являются небольшие узелки с маленькими пузырьками в центре. Выраженный зуд приводит к расчесыванию мест высыпаний и появлению глубоких экскориаций. Отличительной чертой почесухи является расположение сыпи на разгибательных участках конечностей без вовлечения сгибательных поверхностей. Диагностика почесухи проводится путем дерматологического осмотра, исследования органов ЖКТ и исключения схожих кожных заболеваний. Лечение заключается в назначении диеты, витаминов, физиотерапии, антигистаминных и седативных средств.
Общие сведения
Современная дерматология различает три клинические разновидности почесухи: почесуха взрослых, детская и узловая почесуха. Детская почесуха развивается в основном в течение первого года жизни ребенка, но может встречаться у детей до 5-ти лет. Почесухой взрослых болеют люди пожилого возраста. Узловая почесуха наблюдается, как правило, после 50 лет и чаще у женщин.
Причины возникновения почесухи
Основной причиной развития почесухи считается сенсибилизация организма, приводящая к развитию в коже процессов аллергического воспаления. К основным сенсибилизирующим организм агентам относятся пищевые продукты. У грудных детей это белок коровьего или материнского молока, в более старшем возрасте — грибы, мучные продукты, яйца, цитрусовые, шоколад, клубника, некоторые виды рыбы. У взрослых в качестве пищевых сенсибилизаторов могут выступать копчености, мед, кофе, алкоголь, острые продукты и пряности.
Важное значение в развитии почесухи у детей имеет конституциональная склонность к аллергическим реакциям, проявляющаяся в виде экссудативного диатеза, а также различные ферментопатии пищеварительного тракта. Предрасполагающим фактором, как у детей, так и у взрослых, может выступать аутосенсибилизация и аутоинтоксикация организма из кишечника при дисбактериозе, глистной инвазии, дискинезии желчевыводящих путей. У взрослых провоцирующими факторами в развитии почесухи могут быть нервно-эмоциональные расстройства (нарушения сна, неврастения) и некоторые заболевания общего характера (сахарный диабет, опухоли внутренних органов, лимфогранулематоз, хронический гепатит, цирроз печени, холецистит и др.).
По мнению некоторых авторов возникновение почесухи обусловлено укусами насекомых (комаров, клещей, блох) и заболевание следует отнести к эпизоонозам. Эту гипотезу подтверждает большая распространенность заболевания в сельской местности, его сезонность и положительные результаты аллергической пробы с антигенами насекомых у большинства заболевших.
Симптомы почесухи
Детская почесуха начинается с появления на коже рассеянных и обильных высыпаний в виде узелков размером 3-5 мм, на поверхности которых со временем появляются небольшие пузырьки. Пузырьки лопаются с образованием точечных эрозий, покрытых серозными корочками. Наряду с наличием сыпи на коже туловища и лица, типично расположение большого количества высыпаний на разгибательных поверхностях конечностей. Папуловезикулы при почесухе могут располагаться на коже ладоней и подошв. При этом они имеют больший размер (5-7 мм), отечное основание и воспалительный ободок. Отличительной чертой почесухи является интенсивный зуд. В результате расчесывания в местах высыпаний появляются множественные экскориации.
У заболевших почесухой детей наряду с высыпаниями наблюдаются нервно-психические нарушения: капризность, плохой сон, плаксивость, повышенная раздражительность. Эти симптомы могут быть обусловлены как самим заболеванием (сильным зудом и аутоинтоксикацией организма), так и врожденной лабильностью нервной системы в следствие особенностей конституции.
Во многих случаях наблюдается самостоятельный регресс симптомов почесухи после исключения из питания ребенка коровьего молока и детских смесей. Но может происходить переход детской почесухи в атопический дерматит, пруригинозную экзему или почесуху взрослых. Признаками подобной трансформации являются появление белого дермографизма, уменьшение брюшного рефлекса и исчезновение подошвенного. У таких детей отмечается сухость кожи, ангидроз, увеличение бедренных и паховых лимфоузлов.
Почесуха взрослых характеризуется интенсивно зудящими узелковыми высыпаниями на коже живота, ягодиц, спины и разгибательной поверхности рук и ног. Лицо и сгибательная поверхность конечностей обычно не затрагиваются. Для почесухи взрослых типичны плотные полушаровидные или конические папулы буровато-красной окраски размером до 5 мм. Наряду с этим могут наблюдаться папулы, отличающиеся ярко-красным цветом и наиболее сильным зудом. Отмечаются множественные экскориации, покрытые геморрагическими корками.
Почесуха взрослых может иметь острое и хроническое течение. В последнем варианте к кожной симптоматике постепенно присоединяется невротический синдром: нарушения сна, раздражительность, выраженная эмоциональная лабильность.
Узловая почесуха отличается хроническим и длительным течением. Высыпания представлены плотными папулами полушаровидной формы. Их размер колеблется от 6 до15 мм. При узловой почесухе высыпания располагаются в основном на коже разгибательной поверхности ног, реже — на руках и туловище. Инфицирование элементов почесухи в процессе расчесывания часто может привести к развитию остиофолликулита, фолликулита, пиодермии или фурункулеза.
Диагностика почесухи
Диагностируя почесуху, дерматолог должен провести осмотр и дерматоскопию высыпаний. При подозрении на присоединение вторичной инфекции проводится бакпосев соскоба для выявления возбудителя и его чувствительности к антибактериальным препаратам. Возникновение почесухи на фоне нарушений желудочно-кишечного тракта или эндокринной патологии требует консультации гастроэнтеролога или эндокринолога. Проводится исследование кала на яйца гельминтов и анализ на дисбактериоз. При необходимости пациентам с почесухой назначается УЗИ печени и поджелудочной железы, печеночные пробы, исследование ферментов поджелудочной железы.
Важным моментом в диагностике почесухи является исключение дерматологических заболеваний, которые имеют сходную клиническую картину. Расположение сыпи и морфологические особенности элементов почесухи в большинстве случаев позволяют отличить ее от атопического дерматита, чесотки и токсикодермии.
При атопическом дерматите, в отличие от почесухи, высыпания локализуются на сгибательных поверхностях конечностей. При чесотке дерматоскопия позволяет обнаружить типичные ходы, а положительный результат исследования на чесотку подтверждает диагноз. Для токсидермии характерна связь с высыпаний с употреблением лекарственных препаратов. Узловую почесуху необходимо дифференцировать от красного плоского лишая.
Лечение почесухи
Немаловажное место в лечении почесухи принадлежит диете. У детей грудного возраста для снижения сенсибилизации организма к материнскому молоку рекомендовано за 15 мин до кормления давать 10 капель сцеженного молока. При почесухе необходимо ранее включение в рацион творога, кефира и морковного сока. Беременным и кормящим женщинам следует избегать употребления большого количества цитрусовых, яиц, рыбы, свинины, солений.
Детям старшего возраста и взрослым, страдающим почесухой, рекомендованы кисло-молочные продукты (ряженка, творог, кефир), отварная говядина, подсолнечное масло, фрукты и овощи (особенно морковь, капуста, шпинат и горох). При обнаружении гельминтной инвазии проводят дегельминтизацию. Также необходима санация очагов хронической инфекции: кариозных зубов, отита, синусита, хронического тонзиллита, лечение заболеваний ЖКТ и дисбактериоза.
В лечении почесухи применяют улучшающие пищеварение ферменты (панкреатин и др.), витамины группы В, витамины А и С, антигистаминные средства (фенкарол, лоратадин, дезлоратадин, клемастин, хлоропирамин и др.), препараты кальция и седативные медикаменты (настойка пиона, валериана). Хороший эффект оказывают лечебные ванны с отрубями, отваром коры дуба, череды или ромашки. В качестве дополнительных средств при почесухе возможно применение мазей и кремов с глюкокортикоидами. В тяжелых случаях назначают малые дозы глюкокортикостероидов внутрь.
Из физиотерапевтических методов при почесухе применяют субэритемные дозы УФО, электросон, фонофорез с гидрокортизоном, индуктотермию, микроволновую терапию на область надпочечников, лекарственный электрофорез, ДДТ на область шейных симпатических узлов.

Почесуха – полиэтиологическое заболевание кожи нейроаллергической природы. Иное название патологии – пруриго, что в переводе с латыни означает «чешусь». Болезнь не зря так названа, поскольку основными проявлениями является высыпание, которое сопровождается интенсивным, навязчивым зудом.
Различают детскую почесуху (строфулус, детская крапивница), взрослую и узловатую (нейродермит узловатый). Последних две могут иметь острое и хроническое течение. Почесуха у взрослых достаточно редкое явление. Статистика говорит, что около 2% пациентов, обратившихся к дерматологу, имеют такую проблему.
Что это такое?
Почесуха (пуриго) – является зудящим дерматозом, у которого основными элементами сыпи выступают небольшие узелки с мелкими пузырьками в центре. Сильный зуд провоцирует расчесывание тех мест, где есть высыпания, вследствие чего появляются глубокие экскориации.
Причины возникновения
Основной фактор – сенсибилизация организма. Результат – аллергическое воспаление кожных покровов.
- у младенцев – белок коровьего или грудного молока;
- у детей старшего возраста – яйца, сдоба, клубника, шоколад, некоторые виды рыбы, грибы;
- провоцируют почесуху у взрослых – мёд, копчёности, пряности, острая пища, алкоголь.
Другие причины почесухи:
- нарушение деятельности желчевыводящих путей;
- неврастения;
- расстройство сна;
- наследственная склонность к аллергическим реакциям; ; ;
- опухоли внутренних органов; ;
- хронический гепатит;
- лимфогранулематоз.
Учёные обратили внимание на сезонность заболевания в сельской местности. Многие исследователи уверены: почесуха возникает при укусах насекомых – клещей, комаров, блох.
Классификация
У этого нейродерматоза выделяют четыре основные разновидности:
- Взрослая (пруриго, почесуха Бенье) – вид дерматоза, который наиболее часто встречается в пожилом возрасте. Нередко это заболевание проявляется и у взрослых людей, которые в детстве страдали от диатезов или крапивницы. Провоцируют появление сыпи в большинстве случаев пищевые продукты или аутоинтоксикация организма, возникающая при неправильной работе ЖКТ или вследствие других заболеваний.
- Детская почесуха (строфулюс, папулезная крапивница) – аллергическое заболевание кожи, наиболее часто встречающееся у малышей в возрасте от года до 5 лет, но может возникнуть и раньше: во время прорезывания зубов или как реакция на новый продукт. К почесухе особенно склонны дети, имеющие экссудативный диатез, дисбактериоз или патологии ЖКТ. Проявляется болезнь в виде плотных волдырей, наполненных серозной жидкостью, или сильно зудящей мелкой сыпи с плотными папулами.
- Старческая (сенильный зуд) – поражает людей после 70 лет, страдающих различными патологиями эндокринной системы, атеросклерозом, нарушением обменных процессов. С возрастом и вследствие различных заболеваний, большинство из которых уже перешло в хроническую форму, кожа становится сухой и шелушащейся, появляются приступы ночного зуда, а затем – и характерная для почесухи сыпь.
- Узловатая (второе название — почесуха Гайда) — редкая форма дерматоза, к которой предрасположены женщины с неустойчивой психикой или сниженным иммунитетом. Чаще всего провоцирующим фактором развития болезни становятся регулярные стрессы или сильное нервное потрясение. К группе риска можно отнести и людей, страдающих эндокринными патологиями, заболеваниями желчевыводящей системы и печени.

Детская почесуха — симптомы
Детский вид почесухи обычно начинается с характерных появлений на коже высыпаний, которые могут иметь вид узелков, размером не более 5 мм. Спустя какое-то время на поверхности таких высыпаний могут появляться пузырьки небольшого размера.
Если такие пузырьки лопаются, то на их месте образуются точечные эрозии, которые покрыты особым видом корочек — это серозные корочки. Также следует сказать, что помимо сыпи, расположенной на кожи лица и туловища, такие высыпания могут быть сосредоточены и на поверхности разгибательных конечностей. Интересно, что расположение папуловезикул может быть как на коже ладоней, так и коже стоп. Их размер может достигать около 5-6 мм, они могут иметь основание отечного вида и особый воспалительный ободок. Главной отличительной особенностью почесухи будет очень сильный характерный только для нее зуд. Если расчесывать пораженные почесухой места, то могут появляться в большом количестве экскориации.
Помимо главных симптомов, у детей могут наблюдаться различные нервно-психические нарушения, например, плохой сон, нехарактерная ранее капризность, повышенный уровень раздражительности, плаксивость. Такая симптоматика может быть объяснима как самой почесухой, сопровождающейся сильным зудом и общей аутоинтоксикацией организма, так и лабильномтью нервной системы врожденного типа.
Очень часто для пациентов, страдающих почесухой, характерно то, что симптомы могут сойти на нет после того, как из питания будет исключено, к примеру, молоко. Однако бывают и случаи, когда происходит трансформация детской почесухи в пруригинозную экзму или в атопический дерматит. Главным признаком такого изменения может быть появление дермографизма белого типа или уменьшенного типа брюшного рефлекса, а также возможное исчезновение подошвенного. У детей, страдающих почесухой, может отмечаться характерная сухость кожи, увеличение бедренных (или паховых) лимфоузлов или ангидроз.
Симптомы у взрослых
Почесуха у взрослых характеризуется наличием папул, образующихся на разгибательных поверхностях рук и ног. Папулы имеют буровато-красный оттенок. их размер составляет около пяти миллиметров. Форма плотных на ощупь образований — коническая или полушаровидная.
Острые зудящие ощущения вызывают другие элементы ярко-красного оттенка. Когда больной расчесывает их, образования трансформируются в специфические ранки, покрытые геморрагическими корочками.
Когда почесуха развивается в хроническую форму, наблюдаются следующие симптомы:
- бессонница;
- раздражительность без особых на то причин;
- нестабильность на эмоциональном фоне.
Старческая почесуха встречается крайне редко и поражает в основном пожилых женщин. Симптомы заболевания в этом случае мало чем отличаются от признаков «взрослой» почесухи. Больные жалуются на зуд, спровоцированный образованием плотных папул буровато-серого оттенка, диаметр которых составляет около одного сантиметра.
Узловая почесуха характеризуется сильным, приступообразным зудом. По мере развития заболевания зудящие ощущения становятся сильнее. Нередко аномалия развивается у лиц, страдающих нейроциркулярной дистонией или сахарным диабетом.
Как выглядит почесуха: фото
На фото ниже показано, как проявляется заболевание у взрослых.

Диагностика
Диагностирует почесуху дерматолог, который проводит осмотр и назначает дерматоскопию высыпаний. В случае присоединения уже вторичной инфекции делается бакпосев соскоба, который выявляет возбудителя, а также чувствительность к антибактериальным препаратам. Если почесуха возникает на фоне заболеваний ЖКТ, а также эндокринной патологии, то требуются консультации эндокринолога и гастроэнтеролога. Назначается дополнительное исследование кала на гельминты, а также анализ на дисбактериоз.
По показаниям врач назначает УЗИ поджелудочной железы, печени, печеночные пробы. Важно при диагностике почесухи исключить дерматологические заболевания, имеющие сходную клиническую картину. Узловая почесуха тяжела в дифференциации от красного плоского лишая. Особенности расположения сыпи при почесухе позволяют выделить ее от чесотки, атопического дерматита и токсидермии.
В случае атопического дерматита, высыпания будут локализоваться, как правило, на сгибательных поверхностях. В случае чесотки проведенная дерматоскопия поможет обнаружить типичные для нее ходы, тогда как положительный результат ее исследования подтвердит диагноз. Следует также сказать, что для токсидермии характерным будет связь высыпаний и приемом лекарственных препаратов.
Лечение почесухи
Проводиться лечение почесухи у взрослых и детей обязательно должно начинаться с диагностических мероприятий – необходимо установить провоцирующий фактор в каждом конкретном случае болезни, устранить его и только в таком случае лечение будет успешным.
Если почесуха возникла в детском возрасте или у женщины в период беременности и кормления грудью, то им обязательно нужно пройти обследования на присутствие/отсутствие гельминтов в организме. Именно глистная инвазия чаще всего сопровождается аллергической реакцией, поэтому внезапное развитие почесухи может быть связано именно с этим фактором. Если же рассматриваемое заболевание развилось на фоне патологий органов желудочно-кишечного тракта или других систем организма, то сначала врач назначает курс лечения их, а затем уже предпринимаются терапевтические меры по отношению к почесухе.
Основными препаратами в схеме лечения почесухи являются антигистаминные средства, которые позволяют устранить аллергическую реакцию и уменьшают ощущения зуда. Длительность их приема зависит от степени тяжести заболевания.
В качестве десенсибилизирующих средств могут назначаться:
- пантотенат кальция;
- глюконат кальция;
- тиосульфат натрия;
- энтеросорбенты: Сорбекс, Жидкий уголь, Смекта, Лактофильтрум, Энтеросгель и др.
Рекомендуемые при почесухе антигистаминные препараты:
- Диметинден;
- Дезлоратадин;
- Хифенадин;
- Хлорапирамин;
- Клемастин;
- Мебгидролин;
- Лоратадин;
- Цетиризин.
Для устранения дисбактериоза рекомендуются пробиотики:
- Бифи-форм;
- Линекс;
- Ацилакт и др.
Для улучшения процессов пищеварения рекомендуется курсовой прием ферментов поджелудочной железы:
- Панкреатин;
- Мезим;
- Креон;
- Энзистал и др.
При тяжелом течении почесухи или отсутствии регресса со стороны высыпаний используется ПУВА-терапия и назначаются системные глюкокортикостероиды:
При тяжелых нарушениях психоэмоционального состояния больному назначаются седативные средства или транквилизаторы:
- настойка пиона;
- валериана;
- Ново-пассит;
- Адаптол и др.
Для местного лечения элементов сыпи проводятся такие мероприятия:
- глюкокортикостероидные мази;
- аппликации с 2%-й борно-ихтиоловой или 2%-й борно-нафталановой мазями;
- ванны с отрубями и настоями ромашки, коры дуба или череды.
В некоторых случаях для лечения сыпи могут использоваться такие альтернативные способы лечения:
- диатермокоагуляция;
- орошение жидким азотом или хлорэтилом;
- инъекции (обкалывание) с гидрокортизоном, целестоном, дексаметазоном или раствором метиленового синего с новокаином.
В зависимости от результатов диагностических обследований больному с почесухой может понадобиться проведение лечения следующих заболеваний и состояний:
- кариес;
- заболевания органов желудочно-кишечного тракта;
- хронические заболевания ЛОР-органов;
- глистные инвазии;
- дисбактериоз;
- эндокринные заболевания;
- онкологические заболевания.

Правила питания
Врачи считают, что важным моментом в лечении рассматриваемого заболевания является питание – оно должно быть сбалансированным и витаминизированным.
Рацион питания взрослого пациента должен состоять из овощей и фруктов, рыбы и кисломолочных продуктов. В принципе, каких-либо строгих ограничений в пище нет, но нужно придерживаться следующих правил:
- животные жиры лучше заменить подсолнечным маслом;
- отдать предпочтение не жирным продуктам, пище, приготовленной на пару или путем запекания;
- отказаться от пищи, богатой углеводами – выпечка, макаронные изделия, картофель;
- ограничить количество употребляемой соли, а желательно и вовсе отказаться от нее.
Почесуха достаточно неприятное заболевание, которое не только меняет внешность человека, но и оказывает непосредственное влияние на психоэмоциональный фон, ритм жизни. Только грамотное лечение и соблюдение всех рекомендаций лечащего врача позволят полностью избавиться от этой патологии.
Физиотерапия
Из физиотерапевтических методов при почесухе применяют субэритемные дозы УФО, электросон, фонофорез с гидрокортизоном, индуктотермию, микроволновую терапию на область надпочечников, лекарственный электрофорез, ДДТ на область шейных симпатических узлов.
Читайте также:

