При лечении герпетических кератитов назначаются инстилляции
Обновлено: 02.05.2024
Кератит – воспаление роговой оболочки глазного яблока в результате воздействия экзогенных (предшествующая травматизация, местное инфицирование) либо эндогенных факторов (общие инфекционные, системные заболевания). Сопровождается роговичным синдромом [1, 2].
Название протокола: Кератит
Код(ы) МКБ-10 и 9:
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| Н 16.0 | Кератит | 11.7101 | Фототерапевтическая кератэктомия (ФТК) |
| Н 16.1 | Другие поверхностные кератиты без конъюнктивита | 11.4901 | Кросслинкинг роговичного коллагена |
| Н 16.3 | Интерстициальный (стромальный) и глубокий кератит | ||
| Н 16.8 | Другие формы кератита | ||
| Н 16.9 | Кератит неуточненный | ||
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| ИФА | – | иммуно-ферментный анализ |
| ВПГ | – | – вирус простого герпеса |
| ЦМВ | – | цитомегаловирус |
| ОРВИ | – | острая респираторно-вирусная инфекция |
| КЛ | – | контактная линза |
| МКЛ | – | мягкая контактная линза |
| с/х | – | сельско-хозяйственный |
| УЗИ | – | ультразвуковое исследование |
| ЭФИ | – | электрофизиологические исследования |
| ФТК | – | фототерапевтическая кератэктомия |
Пользователи протокола: офтальмологи, врачи общей практики.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация кератитов [1, 2]:
I. По этиологии:
А. Экзогенные кератиты
1. Эрозии роговицы.
2. Травматические кератиты, обусловленные механической, физической или химической травмой.
3. Инфекционные кератиты бактериального происхождения.
4. Кератиты, вызванные заболеванием конъюнктивы, век, мейбомиевых желёз.
5. Грибковые кератиты или кератомикозы.
В. Эндогенные кератиты
1. Инфекционные кератиты:
– туберкулёзные;
– сифилитические;
– герпетические;
– гематогенные (глубокий диффузный кератит, глубокий ограниченный кератит, склерозирующий кератит);
– аллергические (фликтенулезный кератит, пучочковый или странствующий кератит, паннозный фликтенулезный кератит).
2. Нейропаралитические кератиты.
3. Авитаминозные кератиты.
4. Акантамебные поражения
С. Кератиты невыясненной этиологии.
II. По течению:
- острый
- подострый
- хронический
- рецидивирующий
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
- слезотечение;
- светобоязнь;
- чувство инородного тела;
- снижение зрения;
- болевой синдром.
- указания на предшествующую травматизацию;
- попадание/удаление инородного тела;
- пользование контактными линзами;
- перенесенные ОРВИ, инфекционные и другие заболевания;
- несоблюдение гигиены.
Лабораторные обследования*: бактериологический посев из конъюнктивальной полости с выявлением возбудителя и определением чувствительности к антибиотикам при бактериальных кератитах, на среде Сабуро – при офтальмомикозах.
*При вирусных, нейротрофических, акантамебных кератитах диагноз ставится по типичной клинической картине, анамнезу. Бактериологический посев при отсутствии отделяемого, признаков вторичной бактериальной инфекции (микст-инфекции) – не требуется.
Инструментальные исследования:
- низкая острота зрения / отсутствие зрения, с неэффективностью оптической коррекции – при центральной локализации инфильтрата;
- острота зрения может не меняться при периферической локализации инфильтрата
• наличие или отсутствие отделяемого в конъюнктивальной полости;
• наличие, размер деэпителизации;
• наличие, интенсивность отека роговицы;
• наличие, локализация, глубина, характер края, цвет инфильтрата;
• наличие/отсутствие изъязвления;
• отсутствие/наличие новообразованных сосудов – глубина, локализация;
• передняя камера – наличие, размер, влага передней камеры;
• состояние зрачка, размер, фотореакция;
• состояние хрусталика, стекловидного тела*;
• рефлекс с глазного дна, глазное дно*;
* при периферической локализации процесса с возможностью визуализации зрачковой зоны и глублежащих сред.
- внутриглазное давление в пределах нормы / повышено при сопутствующей глаукоме. Измеряется бесконтактно (транспальпебрально, пальпаторно)
- наличие отека роговицы локального / диффузного – увеличение толщины роговицы свыше 500-600 мкм в центральной зоне;
- наличие истончения – уменьшение толщины роговицы менее 450 мкм
- бактериологический посев из конъюнктивальной полости с определением чувствительности к антибиотикам;
- бактериологический посев из конъюнктивальной полости на среде Сабуро для диагностики офтальмомикоза с определением чувствительности;
- микроскопическое исследование отделяемого конъюнктивы для диагностики офтальмомикоза.
- Определение Ig G к вирусам простого герпеса, цитомегаловируса методом ИФА
Дифференциальный диагноз
| Анамнез | Экзогенные кератиты | Эндогенные кератиты | Нейротрофические кератиты | |||
| Бактериальные | Герпетические | Грибковые | Акантамебные | |||
| инфицирование при несоблюдении гигиены, травматизация, попадание / удаление инородного тела | предшествующая ОРВИ, переохлаждение, стресс, перемена климата, общее снижение иммунитета | Любая с/х травма; попадание в глаз дерева, растений, земли; пребывание пациента в бане. Гормональные нарушения у женщин. | ношение контактных линз; нарушение режима пользования КЛ: включая ночное время, контакт с водопроводной водой, бассейн, баня, водоем. | перенесенные или имеющиеся инфекционные заболевания, общесоматические заболевания | неврологическая патология: перенесенные ОНМК, невриты, поражения лицевого, тройничного нерва, нейрохирургический анамнез | |
| Выраженность роговичного синдрома | резко выражен | может отсутствовать | умеренно выражен | резко выражен | умеренно выражен | может отсутствовать |
| Характеристики инфильтрата | ||||||
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Атропин (Atropine) |
| Ацетазоламид (Acetazolamide) |
| Ацикловир (Acyclovir) |
| Бетаметазон (Betamethasone) |
| Бримонидин (Brimonidine) |
| Гиалуронат натрия (Sodium hyaluronate) |
| Дексаметазон (Dexamethasone) |
| Декспантенол (Dexpanthenol) |
| Левофлоксацин (Levofloxacin) |
| Офлоксацин (Ofloxacin) |
| Повидон - йод (Povidone - iodine) |
| Проксиметакаин (Proxymetacaine) |
| Рибофлавин (Riboflavin) |
| Сульфацетамид (Sulfacetamide) |
| Тимолол (Timolol) |
| Тобрамицин (Tobramycin) |
| Тропикамид (Tropikamid) |
| Фенилэфрин (Phenylephrine) |
| Флуконазол (Fluconazole) |
| Хлоргексидин (Chlorhexidine) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Медикаментозная терапия: купирование воспалительного процесса, отека роговицы, резорбция инфильтрата, достижение полной эпителизации, повышение зрения, устранение угрозы перфорации роговицы.
МКЛ с целью эпителизации роговицы при рецидивирующей, длительно сохраняющейся эрозии, деэпителизации.
- Режим: III;
- Диета: Стол №15.
- длительно существующие эрозии, резистентные к медикаментозной терапии.
Медикаментозное лечение: кератопротекторная терапия.

Алгоритм лечения эрозии роговицы:
*При наличии МКЛ инстилляции сульфацил натрия нецелесообразны.
**МКЛ – силикон-гидрогелевая, длительного ношения, со сменой каждые 2-3 недели. При наличии признаков вторичной инфекции, инфильтрата – замена МКЛ каждые 7-10 дней + инстилляции антибиотика 6 раз в день – 7-10 дней.
NB! При наличии/подозрении на вторичное инфицирование, противопоказаны местные инстилляции: раствор глюкозы, витаминные, ферментные, пептидные препараты.
- фототерапевтическая кератэктомия, кросслинкинг.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- купирование роговичного / болевого синдрома;
- состоятельность эпителия роговицы;
- резорбция инфильтрата полная, частичная
- восстановление прозрачности роговицы полное, частичное / формирование помутнения.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Купирование воспаления, резорбция инфильтрата полная либо с формированием помутнения. Профилактика развития угрозы перфорации / перфорации роговицы.
Карта наблюдения пациента, маршрутизация пациента (схемы, алгоритмы):

Схема – Маршрутизация пациента с кератитом
Немедикаментозное лечение
• Режим: III;
• Диета: стол №15.
Медикаментозное лечение: этиотропная терапия в случае установленной микрофлоры и чувствительности либо по клинической картине: антибактериальные, противовирусные, противогрибковые, керато-протекторные, слезозаместительные препараты, мидриатики.
Перечень основных лекарственных средств (имеющих 100% вероятность применения)
Декспантенол 5% гель
| Лекарственная группа | международное непатентованное название | Способ применения | Уровень доказательности |
| Противомикробное бактериостатическое средство, сульфаниламид | Сульфацетамид капли глазные 20%, 30% 15 мл | Инстиляции в конъюнктивальную полость | УД – C |
| Противомикробный препарат группы фторхинолонов | Ципрофлоксацин 0,3% 5 мл | Инстиляции в конъюнктивальную полость | (УД - В) |
| Противомикробный препарат группы группы аминогликозидов | Тобрамицин 5 мл | Инстиляции в конъюнктивальную полость | (УД - В) |
| антибиотик фторхинолон | Офлоксацин мазь глазная | Инстиляции в конъюнктивальную полость | (УД - В) |
| противовирусный препарат | ацикловир таблетки | per os | (УД - В) |
| противовирусный препарат | ацикловир мазь | Инстиляции в конъюнктивальную полость | (УД - С) |
| антисептик |
- фототерапевтическая кератэктомия, кросслинкинг.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- выраженность и купирование роговичного синдрома
- эпителизация роговицы
- выраженность и купирование отека роговицы
- резорбция инфильтрата: глубина, протяженность, характер края
- повышение остроты зрения
- предотвращение перфорации
- выраженность и купирование роговичного синдрома
- эпителизация роговицы
- выраженность и купирование отека роговицы
- резорбция инфильтрата: глубина, протяженность, характер края
- формирование помутнения
- повышение (не всегда) / сохранение остроты зрения
- предотвращение перфорации
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
- Неэффективность амбулаторного лечения с развитием осложнений
- Отрицательная динамика лечения
Показания для экстренной госпитализации:
- Неэффективность амбулаторного лечения с развитием осложнений
- Отрицательная динамика лечения
- Угроза перфорации роговицы / десцеметоцеле
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
- Исергепова Ботагоз Искаковна – кандидат медицинских наук, врач высшей категории, старший преподаватель Отдела постдипломного образования, АО "Казахский научно-исследовательский институт глазных болезней", Алматы.
- Жакыбеков Руслан Адилович – кандидат медицинских наук, врач высшей категории, зав. отделением филиала АО "Казахский научно-исследовательский институт глазных болезней", Астана.
- Изтелеуова Аида Айбековна – врач-офтальмолог 1 категории, консультативно-реабилитационное отделение АО "Казахский научно-исследовательский институт глазных болезней", Алматы.
- Саят Малик – врач филиала АО "Казахский научно-исследовательский институт глазных болезней", Астана.
- Ульданов Олег Галимович – доцент кафедры офтальмологии РГП на ПХВ «Национальный медицинский университет», Алматы.
Конфликт интересов: нет.
Рецензенты:
Утельбаева Зауреш Турсуновна – профессор кафедры офтальмологии РГП на ПХВ «Национальный медицинский университет»
Указание условий пересмотра протокола: Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
В течение длительного периода времени лечение язв роговицы, вызываемых вирусом простого герпеса, оставалось сложнейшей проблемой и арсенал офтальмолога практически ограничивался проведением каутеризации или криовоздействия, аппликации йодина или других весьма неспецифических средств. Поистине пионерским решением было предложение Kaufman и соавт. [1] использовать антагонист тимидина - йоддезоксиуридин. В дальнейшем клинические испытания прошли другие важнейшие противовирусные средства - аденина арабинозид и трифлюоротимидин.
Особое внимание исследователей привлекал интерферон - гликопротеин, образуемый клетками млекопитающих в ответ на воздействие вирусных и опухолевых антигенов. Было показано, что при раннем назначении препарат клинически эффективен. Новым селективным антивирусным препаратом для лечения герпетических поражений глаз является ацикловир, хотя появились работы, в которых выявлена резистентность инфекции вируса герпеса к данному препарату [2 - 4].
Идоксуридин
Трифлюридин
Рис. 4. Аденовирусный коньюнктивит.
Идоксуридин
(Idoxuridinе)
По химической структуре идоксуридин почти полностью совпадает с тимидином. Данная нуклеиновая кислота является одной из четырех, составляющих ДНК вируса герпеса. Сходство структур настолько велико, что идоксуридин способен заменить тимидин в ходе построения вирусной ДНК. Последующее образование измененной таким образом ДНК приводит к тому, что новая псевдоструктура не причиняет вреда клеткам и не вызывает деструкцию тканей организма.
Показанием к применению идоксуридина является кератит, вызванный вирусом простого герпеса (herpes simplex). Следует иметь в виду, что существуют штаммы вируса простого герпеса, устойчивые к идоксуридину, поэтому при отсутствии эффекта от лечения данным препаратом следует использовать другие средства.
Препарат является цитотоксическим, следовательно, должен рассматриваться и как потенциально канцерогенное соединение. Идоксуридин способен встраиваться в ДНК не только вирусных частиц, но и клеток организма человека.
Для получения оптимальных результатов идоксуридин следует назначать таким образом, чтобы инфицированные ткани постоянно были в контакте с препаратом. Возможно назначение закапываний идоксуридина каждый час в пораженный глаз в течение дня и каждые 2 ч в течение ночи. Для инстилляций используется 0,1% раствор идоксуридина.
Трифлюридин
(Trifluridine)
Трифлюридин является фторированным пиримидиновым нуклеозидом, способным проявлять активность в отношении вируса простого герпеса in vivo и in vitro. Описано также подавление активности in vitro некоторых штаммов аденовируса.
Несмотря на то что точный механизм противовирусного действия данного соединения окончательно не выяснен, показано, что трифлюридин воздействует на синтез ДНК в культуре клеток млекопитающих. Способность трифлюридина проникать даже через неповрежденную роговицу обнаружена в экспериментах с проведением перфузии in vitro роговиц кроликов. Так, сам препарат и его важнейший метаболит 5-карбокси-2-дезоксиуридин выделены из клеток эндотелия роговиц. Однако в отличие от исследований in vitro в водянистой влаге глаза человека трифлюридин и его метаболит обнаружены не были. Следует иметь в виду, что при повреждении эпителиального покрова роговицы проницаемость для трифлюридина возрастает почти в 2 раза.
Системная абсорбция препарата при назначении его в виде инстилляций в терапевтических дозах незначительна. Показано, что при инстилляции препарата здоровым добровольцам 7 раз в день в течение 2 нед в сыворотке крови трифлюридин и его метаболит определить не удалось.
Показания. Инстилляции 1% раствора трифлюридина показаны при лечении первичного кератоконъюнктивита и рецидивов эпителиального кератита, вызванного вирусом простого герпеса типов 1 и 2. Клинические исследования показали, что у 92 (95%) из 97 больных (у 78 из 81 с древовидным кератитом и у 14 из 16 с географическим кератитом) на фоне лечения трифлюридином отмечен клинический эффект, который выражался в полной эпителизации поверхности пораженной роговицы в течение 2 нед. В контрольной группе больных, получавших идоксуридин, клинический эффект отмечен у 56 (75%) из 75 больных (у 49 из 58 больных с древовидным кератитом и у 7 из 17 больных с географическими язвами роговицы). Среднее время эпителизации роговицы при древовидном поражении составило 6 дней и в случаях географического кератита - 7 дней и было одинаковым при лечении как трифлюридином, так и идоксуридином.
Трифлюридин противопоказан при наличии гиперчувствительности к препарату. Эффективность препарата при стромальных герпетических кератитах или увеитах, вызванных вирусом простого герпеса, не установлена.
Из побочных реакций следует отметить слабое местное раздражающее действие при инстилляции раствора, которое носит транзиторный характер.
Несмотря на отсутствие экспериментальных данных о резистентности вируса простого герпеса к трифлюридину, нельзя исключить ее развитие в ряде случаев.
Инстилляции трифлюридина назначают по одной капле каждые 2 ч с момента утреннего пробуждения и до максимальной дневной дозы 9 капель в течение всего периода эпителизации поверхности роговицы. После завершения эпителизации инстилляции продолжают еще 7 дней по одной капле каждые 4 ч (всего 5 раз в день). В том случае если не наблюдается эффекта через 7 дней с момента начала лечения или через 14 дней с момента начала лечения не наступила полная эпителизация, рекомендуется использование других средств.
Видарабин
(Vidarabine)
Препарат представляет собой пуриновый нуклеозид, полученный путем ферментации культуры Streptomyces antibioticus. Видарабин обнаруживает антивирусную активность в отношении вируса herpes simplex типов 1 и 2 varicella zoster и vaccinia в исследованиях как in vitro, так и in vivo.
Точный механизм противовирусной активности не установлен, хотя показано, что препарат влияет на образование вирусной ДНК на самых ранних этапах синтеза.
Основной метаболит видарабина - арабинозил гипоксантин - образуется после реакции дезаминирования. Оказалось, что этот метаболит также обладает противовирусными свойствами, хотя и менее выраженными, чем видарабин. Препарат обнаруживается во влаге передней камеры после назначения в инстилляциях только в том случае, если поврежден эпителиальный покров роговицы. Если эпителий роговицы цел, то во влаге передней камеры удается обнаружить лишь следы указанного метаболита. Явления системной абсорбции видарабина после его местного применения практически отсутствуют. В лабораторных условиях при системном назначении препарата кроликам показано, что видарабин очень быстро дезаминируется в желудочно-кишечном тракте до арабинозил гипоксантина. В экспериментах показано менее выраженное токсическое воздействие видарабина на регенерирующий роговичный эпителий кроликов по сравнению с таковым идоксуридина.
Видарабин в виде 3% глазной мази показан при лечении острого кератоконъюнктивита и рецидивов эпителиального кератита, вызванного инфекцией вируса простого герпеса типов 1 и 2. Возможно применение препарата в тех случаях поверхностного кератита, когда идоксуридин оказался неэффективным. Эффективность 3% глазной мази видарабина при стромальном кератите или увеите, вызванном вирусом простого герпеса, не установлена.
Клинические исследования показали, что более чем у 70% больных герпетическим кератитом наступила эпителизация роговичного повреждения в течение 3 нед лечения 3% мазью видарабина. При этом у 75% больных этой группы идоксуридин либо оказался неэффективным, либо вызывал реакцию гиперчувствительности.
Видарабин противопоказан при развитии гиперчувствительности к препарату.
Несмотря на отсутствие данных о развитии резистентности вируса герпеса к видарабину, такая возможность не исключается.
Из побочных реакций отмечаются появление инъекции конъюнктивы, ощущение присутствия инородного тела, жжение, раздражение, слезотечение, боль и светобоязнь, хотя возможно объяснение этих жалоб и самим заболеванием.
Глазную мазь видарабина назначают 5 раз в день с интервалом 3 ч.
Если на фоне лечения мазью видарабина через 7 дней не отмечено улучшения или через 3 нед с момента начала терапии не произошло полной эпителизации, то следует использовать другие препараты.
Для предотвращения рецидива рекомендуется продолжить закладывания мази 2 раза в день в течение 7 дней после полной эпителизации дефекта роговицы.
1. Kaufman H, Martola E, Dohlman C. Herpes simplex treatment with IDU and corticosteroids. Trans Am Acad Ophthalmol Otolaringol 1963;67:695-701.
2. Sonkin P, Baratz K, Frothingham R, et al. Acyclovir-resistant herpes simplex virus keratouveitis after penetrating keratoplasty. Ophthalmology 1992;99:1805-8.
3. Liesegang T. Diagnosis and therapy of herpes zoster ophthalmicus. Ophthalmology 1991;98:1261-29.
4. Hoang-Xuan T, Buchi E, Herbort C. Oral acyclovir for herpes zoster ophthalmicus. Ophthalmology 1992; 99:1062-71.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Диагноз герпетического конъюнктивита довольно сложно поставить только по симптоматике. Лечение в этом случае должно проводиться по схеме лечения конъюнктивита неясной этиологии, а эта схема включает в себя и противовирусную терапию интерферонами.
Древовидный кератит лечится довольно просто, но длительно. При этом, получив пусть и медленную, но положительную динамику от терапии, врачу важно не переусердствовать и не усиливать лечение, назначая дополнительные лекарства.
Картообразный кератит развивается, как правило, после нескольких герпетических атак. Подобный вид кератита говорит о неправильном или недостаточном лечении, что и приводит к рецидиву заболевания.
При поверхностном кератите эпителий обычно сохранен, помутнения носят субэпителиальный характер, а дифференциальная диагностика проходит между герпесом и дистрофическим поражением роговицы.
Дисковидный кератит очень плохо поддается лечению. Похожие инфильтраты бывают при токсико-аллергических процессах, при аденовирусном кератите (но в меньшем размере) и при аллергии на контактные линзы.
У детей до 6-12 лет поражение роговицы герпесвирусами, цитомегаловирусами или вирусами Эпштейна-Барр может возникать вследствие дисбактериоза кишечника. Дисбактериоз способствует развитию блефарита и бактериальной инфекции вплоть до язвы роговицы, а затем присоединяется и вирусная инфекция. При этом лечение должно быть комплексным, включая лечение век и консультацию гастроэнтеролога, иначе возможны рецидивы заболевания.
Каков же механизм действия герпесвирусов на клетки организма? Вирус герпеса фиксируется на стенке эпителиальной клетки, и вирусная ДНК высвобождается внутрь клетки. Далее вирусная ДНК мигрирует в клеточное ядро, а затем встраивается в ДНК клетки хозяина и использует механизм дупликации человеческой ДНК для своей репликации, то есть если в дальнейшем клетка делится, то она продуцирует еще большее количество вирусов.
Один из способов воздействия на герпесвирусы – это подавление ДНК-полимеразы и предотвращение репликации ДНК вируса при помощи препарата Зирган. Второй путь – воздействие на вирусы посредством интерферона.
Пораженная вирусом клетка выделяет эндогенный интерферон, а он затем оседает на поверхности других клеток, связываясь со специфическими рецепторами. Интерферон проникает внутрь этих клеток и активирует продукцию аденилатсинтетазы, которая вызывает синтез веществ, разрушающих вирусную РНК, и протеинкиназу, которая разрушает фактор инициации синтеза белка с матричной нуклеиновой кислоты. В результате вирус теряет способность к репликации. То есть за счет поражения и, возможно, гибели одних клеток, другие клетки оказываются предупреждены интерфероном об опасности и готовы к борьбе с вирусом.
При помощи препарата Офтальмоферон мы можем повысить местный иммунитет, доставив клеткам извне уже готовый интерферон. Терапия этим препаратом должна проводиться в острую фазу заболевания, а также для профилактики в опасный период или при болезни окружающих лиц.
Для производства рекомбинантного человеческого α-2 интерферона, входящего в состав Офтальмоферона, участок ДНК человека, ответственный за синтез интерферона, встраивается в ДНК живой бактерии. Полученный продукт очищается и стабилизируется полимерами. Димедрол, входящий в состав Офтальмоферона, вызывает легкий мидриаз, полезный при терапии воспалительных заболеваний.
Итак, лечение любых герпетических поражений глаз должно включать в себя следующие мероприятия.
Противовирусная терапия: местно назначаем Зирган 5 раз в день 14 дней, затем 3 раза в день 7 дней, и Офтальмоферон 6 раз в день 7 дней. Зирган не обладает той токсичностью, которой отличался ацикловир, и его можно назначать на срок в 21 день – то время лечения, которое требуется для профилактики рецидива. Этот препарат эффективен также и в отношении цитомегаловирусов и вирусов Эпштейна-Барр. Внутрь назначаем Валтрекс или Зовиракс 5 таблеток в день на 5 дней, при необходимости терапию можно пролонгировать до 1 месяца.
В первые 7-10 дней в качестве дополнительной терапии можно использовать НПВС – лучше Броксинак, так как его применяют 1 раз в день, репаративные препараты (Корнерегель), один из антибиотиков или антисептик 4 раза в день, мидриатики (Ирифрин 2 раза в день) и антигистаминные средства внутрь. Спустя 7-10 дней, даже если не произошла эпителизация, но есть пусть даже небольшая положительная динамика, назначаем кортикостероиды с осторожностью: 3 дня один раз в день, затем обязательно проводим осмотр. Если эпителизация не ухудшилась, увеличиваем дозу до 2 раз в день, затем выходим на плато 3-4 раза в день, а потом также постепенно отменяем препарат по убывающей схеме, доводя курс лечения до 4-6 недель. Для репаративной цели теперь можно перейти на более легкие препараты – Хилозар-Комод или Визмед-гель. Можно назначить таблетки Траумель С 3 раза в день до 1 месяца, а на кожу при необходимость мазь Герпферон или Гидрокортизон-Пос.
Острая атака герпеса лечится довольно успешно. Однако герпесвирусные инфекции склонны к рецидивированию, и предупредить новые обострения бывает очень сложно. К рецидивирующим эрозиям относятся собственно древовидный, географический кератит, и при наличии любых точечных эрозий также стоит искать герпетическую природу. Рецидива эрозии следует ожидать при рубцовых изменениях стромы роговицы или эпителиальных вакуолях. Даже при полной эпителизации после обострения кератита строма роговицы под эпителием значительно изменена, эпителий держится неплотно, и вероятность его срыва очень высокая.
Назначать противогерпетическую терапию пациентам с рецидивирующими эрозиями неясного генеза рекомендуется, если в анамнезе уже когда-то был герпетический кератит, если пациент упоминает о гепетическом поражении кожных покровов, если вирусы обнаруживаются с помощью ПЦР при соскобе с конъюнктивы или анализ крови на антитела к вирусам герпеса, цитомегаловирусам или вирусам Эпштейна-Барр условноположительный (рис. 2). Видя подобную картину, врач должен назначить полный курс лечения как с чистого листа. Пациенту необходимо первым этапом пройти противовирусную, антибактериальную и репаративную терапию, а вторым этапом, который и поможет предотвратить рецидивирование, иммуномодулирующую и слезозаместительную терапию.
Первый этап лечения при рецидивирующих эрозиях герпетической природы повторяется каждые 3 месяца в течение года. Против вирусов назначается Офтальмоферон 4-5 раз в день 7 дней, ганцикловир (Зирган) 5 раз в день 14 дней, затем 3 раза в день 7 дней, а также Валтрекс 2 таблетки в день до 1 месяца. В дополнение во время первого этапа используют антибиотик 7 дней и Корнерегель 4 раза в день 10-30 дней. Через три месяца, даже если у пациента нет никаких признаков герпеса, схему надо повторить – в этом заключается залог успеха лечения рецидивирующих герпетических эрозий.
После того как закончился прием Зиргана, начинается второй этап терапии. Проводится длительная иммуносупрессивная терапия разведением дексаметазона. Сначала в течение трех недель по убывающей схеме используется 0,02% дексаметазон (разведение препарата в 5 раз), а затем 3 недели по убывающей схеме 0,01% дексаметазон (разведение в 10 раз). В тяжелых случаях и при частых рецидивах можно назначить Рестазис, но только после полностью проведенного этапа противогерпетического лечения.
Слезозаместительную терапию назначают не менее чем на год. Лучше использовать препараты низкой вязкости (Искусственная слеза, Визмеды), на ночь назначить Визмед-гель или Вит-А-Пос, так как действия Корнерегеля на всю ночь не хватает. В случае развития лекарственной аллергии применяют левокабастин.
При эрозиях с бандажной целью можно применить контактные линзы (например, Johnson Acuvue Oasis с диаметром кривизны 8,8 или 8,4 мм). Смена линз производится раз в неделю, но их ношение обязательно нужно сочетать с инстилляциями Витабакта 4 раза в день непосредственно на линзу.
В качестве альтернативных методик лечения можно рассматривать кросс-линкинг, но его эффективность еще недостаточно изучена, или фототерапевтическую кератэктомию. Однако перед операцией опять-таки необходимо проведение полного курса противогерпетической терапии.
Для цитирования: Каспаров А.А. Современные аспекты лечения герпес-вирусного кератита. Клиническая офтальмология. 2000;1(2):59.
В странах умеренного пояса вирусные кератиты доминируют среди различных проявлений патологии роговицы. Наиболее часто это заболевание роговицы вызывает вирус простого герпеса. Герпес-вирусный кератит (ГК) прочно занимает первое место среди причин корнеальной слепоты. Клиническая тяжесть заболевания, высокая функциональная ценность глаза и социальные последствия во многом объясняют тот факт, что ГК человека, как правило, был первой мишенью для испытания новейших противовирусных средств, включая ИДУ (5-йод-2-дезоксиуридин), человеческий интерферон, и вирусный индуктор интерферона интерфероноген [1–3]. За прошедшие 30 лет сформировались три основных направления противовирусной терапии ГК:
1) химиотерапия;
2) неспецифическая (индукторы интерферона, иммуномодуляторы, интерфероны);
3) специфическая (герпетическая вакцина, противогерпетический иммуно- глобулин).
Исследования, проводившиеся в ряде научных центров нашей страны (Клиника глазных болезней ММА им.
И.М. Сеченова, НИИ глазных болезней, НИИ вирусологии им.Д.И. Ивановского, НИИ полиомиелита и вирусных энцефалитов, МНИИ глазных болезней им.Гельмгольца Минздрава РФ), впервые привели к разработке и внедрению в клиническую практику трех новых эффективных направлений в лечении ГК [4–10].
1. Метод неспецифической противовирусной терапии, высокоэффективный в лечении различных проявлений офтальмогерпеса, основан на местном и системном введении индукторов интерферона интерфероногенов, обладающих широким спектром противовирусного иммуномодулирующего действия. Налажен производственный выпуск первого отечественного высокоактивного интерфероногена полудана (комплекс поли А: поли У). В настоящее время полудан выпускается в виде ампул и флаконов-капельниц.
2. В основу не существовавшей ранее эффективной методики противорецидивной терапии положен принцип специфической иммунокоррекции посредством системного курсового введения герпетической вакцины в сочетании с кратковременными инстилляциями интерферонoгeнов. Организован производственный выпуск вакцины в Одессе и Санкт-Петербурге. Предложена очаговая аллергическая проба с герпетической вакциной, впервые открывшая возможность неинвазивной этиологической диагностики внутриглазного герпеса. На Международной конференции по глазным инфекциям (Иерусалим, 1995 г.) [5] указанные методики получили название “Русский метод иммунодиагностики и иммунотерапии” (J. Gordon).
3. Система щадящих микрохирургических методик, адаптированных к лечению активного ГК и его исходов (аргонлазеркоагуляция, микродиатермокоагуляция, внутриглазная инфузия полудана, бесшовный метод кератопластики, эксцентричная неперфорирующая миникератопластика, полная стромэктомия + кератопластика, тройная процедура и др.). Разработаны рациональные методы послеоперационной терапии, микродиатермокоагулятор для лечения язв роговицы и набор инструментария для лечебной кератопластики (совместно с Казанским медико-инструментальным заводом).
Учитывая характер данного офтальмологического издания, представляется целесообразным сделать акцент на практических аспектах лечения ГК. Лечение типичной формы ГК – эпителиального древовидного кератита – мы начинаем с частых инстилляций (6–8 раз в день) одного или двух из нижеследующих противовирусных средств: полудана, пирогенала в концентрации 20 мг в 1 мл дистиллированной воды, рекомбинантного интерферона реаферона либо 3–5 разовых аппликаций 3% мази ацикловира.
Рандомизированные исследования, проведенные в группах больных древовидным кератитом (общая численность 700 человек), показали, что большая часть приведенных противовирусных препаратов, включая 0,25–0,5% мази флореналь и теброфен, обладает примерно одинаковым терапевтическим потенциалом с Офтан ИДУ (0,1% 5-йод-2-дезоксиуридин). Первое противовирусное средство Офтан ИДУ приводит к выздоровлению 2/3 больных древовидным кератитом, и при использовании его в сроки до 3 нед дает меньше побочных реакций, чем мази флореналь, теброфен и бонафтон. Определенными преимуществами перед Офтаном ИДУ обладают полудан и ацикловир. Они заключаются в лучшей переносимости, возможности более длительного применения, а также использования других путей введения (периокулярные инъекции для полудана и пероральное применение для ацикловира), что особенно показано в случаях сочетанного поражения эпителия, стромы и наличия сопутствующего иридоциклита у больных древовидным кератитом.
Целесообразно комбинированное применение интерферона или интерфероногенов с химиотерапевтическими препаратами (Офтан ИДУ, ацикловир), обеспечивающее синергидный эффект. При этом число местных аппликаций каждого из препаратов снижают вдвое (см. таблицу).
Согласно данным Центра по офтальмогерпесу, работающему на базе НИИ глазных болезней РАМН, наилучшим образом отвечают современным требованиям, предъявляемым к лечению активных проявлений герпетической болезни глаз, два химиотерапевтических противовирусных препарата: полудан и ацикловир. Характерно, что оба препарата наряду с выраженным ингибирующим воздействием на вирус простого герпеса обладают минимальным побочным действием (токсико-аллергические реакции). Это позволяет применять их достаточно длительно не только местно в виде инстилляций и аппликаций, но и системно, что является основной предпосылкой для успешной терапии тяжелых проявлений офтальмогерпеса.
Полудан – биосинтетический полирибонуклеотидный комплекс, обеспечивающий при субконъюнктивальном введении выработку интерферона не только в тканях глаза, но и в крови (рис. 1, 2). Ацикловир – ациклический аналог дезоксигуанозина. В эксперименте на модели экспериментального герпетического кератита кроликов, а также в клинике установлено возрастание терапевтического эффекта при комбинированном применении этих двух базовых препаратов, обладающих различным механизмом ингибирующего воздействия на внутриклеточный вирус. Это выразилось в достоверном сокращении сроков лечения и увеличении числа вылеченных больных при снижении дозы каждого из препаратов. Сравнительные контрольные исследования показали, что совместное применение этих двух базовых препаратов представляется наиболее эффективным.
Третий базовый препарат – это герпетическая вакцина, ставшая основой впервые разработанной противорецидивной терапии офтальмогерпеса. Препарат создан в Институте вирусологии им. Д.И. Ивановского РАМН, а новые его возможности раскрыты в НИИ глазных болезней РАМН.
Препарат используют у больных, страдающих частыми обострениями офтальмогерпеса, применяя в межрецидивный период в виде повторяющихся каждые полгода курсов внутрикожных инъекций. Противорецидивный эффект вакцинации, заключающийся в активации клеточного иммунитета, усиливается при сочетании с местным применением индуктора интерферона полудана и системным использованием средств неспецифической иммунотерапии (тималин, тактивин и др.).
При отсутствии четких признаков ремиссии процесса при лечении противовирусными медикаментами в течение первых 3–5 дней, а нередко и в первый день обращения мы прибегаем к микродиатермокоагуляции – соскобу. Комбинированное лечение способствует существенному сокращению среднего срока лечения. Процедуру проводят с использованием специально созданного для роговицы электрохирургического высокочастотного аппарата АХВЧ-5-1-O (НПО “Экран”), обладающего плавной регулировкой, звуковой и световой сигнализацией, набором микроэлектродов. Данная методика эффективна в лечении вирусных и гнойных язв роговицы, обладает рядом преимуществ перед другими микрохирургическими приемами (механический соскоб, криопексия, лазеркоагуляция и др.), учитывая доступность прибора по цене, а также возможность использования в глазном кабинете поликлиники. Использование эксимерного лазера не решает проблему излечения активных стромальных кератитов, однако является весьма успешным в устранении поверхностных помутнений в центральной зоне роговицы после вирусных кератитов.
Лечение стромального ГК требует не только местного (инстилляции, аппликации), но и системного введения противовирусных средств. К ним в первую очередь могут быть отнесены обладающие противовирусной и иммуномодулирующей активностью полудан и реаферон, а из химиотерапевтических средств – ацикловир и его производное вальтрекс в таблетках. Следует отметить широту противовирусного спектра полудана, реаферона, оказавшихся эффективными в лечении аденовирусных кератоконъюнктивитов [9, 11].
Полудан в течение последних 10 лет зарекомендовал себя как эффективное и нетоксичное противовирусное средство. Препарат, применяемый для лечения герпетических кератоиридоциклитов в виде повторных периокулярных и внутриглазных инъекций, позволяет получить выраженный терапевтический эффект у 50–60% больных. По своей эффективности полудан не уступает ацикловиру, при этом стоимость курсовой дозы полудана (20 ампул по 10 ед.) в 2–3 раза ниже таковой при использовании ацикловира перорально (40–50 таблеток по 200 мг). Комбинированное применение обоих препаратов позволяет добиться успеха у 70% больных с признаками герпетического кератоиридоциклита (увеакератита). Исследования, проведенные НИИ глазных болезней РАМН совместно с кафедрой иммунологии РГМУ (Л.В. Ковальчук, А.С. Павлюк, Т.Ю. Ульянова), показали, что введение полудана приводило к значительному усилению активности естественных киллеров, исходно сниженной у больных офтальмогерпесом. Исследования влияния полудана на иммунологические показатели в системе in vitro показывают, что препарат стимулирует не только естественную цитотоксичность (рис. 3), но и функционирование других иммунокомпетентных клеток, в регуляции активности которых существенную роль играет интерферон [7, 9]. Впервые установлено антиапоптозное влияние полудана на культуру лимфоцитов [12]. На основе соединения полудана с аутокровью больного разработана (совместно с Е.А. Каспаровой) экспресс-аутоцитокинотерапия, позволившая повысить эффективность лечебных мероприятий при тяжелых формах герпес-вирусного кератоиридоциклита [8] (рис. 4).
Методика применения реаферона сходна с таковой при использовании полудана, терапевтическая эффективность ее несколько ниже, однако побочные аллергические реакции встречаются чаще.
В комплексном лечении стромальных форм ГК с определенным успехом используют иммуномодуляторы – тималин, тактивин, левамизол, ликопид, нуклеинат натрия и др.
В процессе изучения находятся следующие отечественные интерфероногены и иммуномодуляторы: ридостин, циклоферон, амиксин, ларифан, xeлeпин, актимол и дp. [5]. Клинические испытания первого отечественного химиопрепарата для перорального применения бонафтона не подтвердили его терапевтическую эффективность, но свидетельствовали о токсичности препарата [7].
Наш опыт подтверждает необходимость использования при лечении ГК минимума лекарственных средств помимо противовирусных препаратов: инстилляций мидриатиков, растворов антибиотиков или антисептиков при наличии патогенной микрофлоры в мазке с конъюнктивы или профилактически при обширных язвенных дефектах. Опыт показывает, что медикаментозная аллергия развивается как вследствие индивидуальной непереносимости противовирусных средств, так и при перегруженности лечения антибиотиками, витаминными препаратами и т.д. В этих случаях необходимо определить минимум хорошо переносимых противовирусных средств (растворы пирогенала или полудана), внутрь назначить антигистаминные препараты, местно – примочки с раствором борной кислоты и инстилляции кромогликата натрия (лекролина). Применение кортикостероидов противопоказано при язвенных формах ГК. В то же время, учитывая, что герпес-вирусная инфекция роговицы сопровождается целым рядом местных иммунных реакций, применение кортикостероидов показано в качестве патогенетической терапии при стромальных формах, протекающих без изъязвления. Мы предпочитаем в таких случаях применять инстилляции 0,01% дексаметазона “под зонтиком” противовирусной терапии через 1–2 нед после ее начала. Использование больших доз кортикостероидов (субконъюнктивальные инъекции) без должного противовирусного прикрытия способно привести к тяжелейшим последствиям вплоть до гибели глаза (перфорация роговицы, вторичная глаукома, гнойный иридоциклит, эндофтальмит).
При всех успехах противовирусной терапии у 30–35% больных с герпетическими кератоиридоциклитами не удается добиться излечения медикаментозным путем. В этих случаях лечение необходимо дополнять микрохирургическими методами. Наш опыт, включающий свыше 1000 операций при активном ГК и его исходах, свидетельствует о высокой эффективности ранней послойной лечебной кератопластики. Успех операции во многом определяется использованием щадящих методик операции, радикальным иссечением зоны воспаления с помощью усовершенствованного инструментария и рациональной послеоперационной терапией (интерфероногены, ацикловир, противогерпетическая вакцинация). Купирование процесса удается у 92% больных, повышение остроты зрения в пределах 0,2–1,0 с переносимой коррекцией – у 60% больных (рис. 5).
Основой противорецидивного лечения является противогерпетическая вакцинация, показанная двум группам риска: 1) больным с наличием частых обострении ГС (1 раз и более в год); 2) больным, перенесшим лечебную кератопластику. Для вакцинации используют культуральную инактивированную герпетическую вакцину, выпускаемую Санкт-Петербургским НИИ вакцин и сывороток. Схемы вакцинации подробно описаны в нашей монографии “Офтальмогерпес”. В сочетании с вакциной местно и системно применяют интерфероногены и иммуномодуляторы. Комплексное противорецидивное лечение проводится в течение 3–5 лет, способствует прекращению (60%) рецидивов или их урежению (26% больных). Лишь у 10–11% больных частота рецидивов не изменялась.
В последние годы с целью профилактики рецидивов генитального герпеса и офтальмогерпеса предпринимаются попытки длительного лечения (свыше 1 года) ацикловиром перорально. Применение такого рода лечения при ГК нам представляется весьма проблематичным как с медицинской, так и с экономической точки зрения.
В заключение хотелось отметить, что дифференцированное и своевременное использование представленных методов и средств лечения ГК во многом решеют проблему успешного контроля и управляемости герпес-вирусной инфекции роговицы.
Литература
1. Куничева Г.С., Каспаров А.А., Вильнер Л.М., Зейтленок Н.А. Клинический опыт применения интерфероногена при лечении аденовирусных и герпетических поражениях глаз // Вестн.офтальмол. 1966; 6: 17–20.
2. Kaufmnan H.E. Nesburn А.В., Maloney S.D. DU therapy of herpes simplex // Arch.Ophthalmol. 1962; 67 (5): 583–91.
3. Tommila V. Treatment of dendritic keratitis with interferon // Aсta Ophthalmol. 1963; 41 (5): 478–82.
4. Баринский И.Ф., Шубладзе А.К., Каспаров А.А., Грибенюк В.Н. Герпес (этиология, диагностика, лечение), М., Медицина, 1986; 269.
5. Ершов Ф.И. Антивирусные препараты. М., Медицина, 1998; 192.
6. Каспаров А.А. Значение индукторов интерферона в современной противовирусной терапии герпетической болезни глаз // Вести.офтальм. 1972; 2: 63–7.
7. Каспаров А.А. Офтальмогерпес. М., Медицина, 1994; 224.
8. Каспаров А.А., Каспарова Евг.А. Локальная экспресс-ауто-цитокинотерапия (ЛЭАКЦТ) – перспективное направление в противовирусной иммунотерапии заболеваний глаз // В кн.: Актуальные проблемы инфекционной патологии глаз, Уфа, 1999; 28–30.
9. Краснов М.М., Каспаров А.А., Воробьева О.К. и др. Полудан в лечении вирусных заболеваний глаз // Вестн. офтальмол. 1997; 5: 35–9.
10. Майчук Ю.Ф. Вирусные заболевания глаз. М., Медицина, 1982; 272.
11. Каспарова Е.А. Клинические особенности и иммунотерапия осложненных форм аденовирусного кератоконъюнктивита: Автореф. дис. канд.мед.наук, М., 1998.
12. Митягина О.Н., Павлюк А.С. Влияние иммуномодулятора “полудана” на клеточную регенерацию и состояние апоптоза в эксперименте// Тезисы 1-го российского симпозиума по рефракционной хирургии, М., 1999; 66.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Более 50% случаев воспалений роговицы составляют герпесвирусные заболевания. Роговица — самая выпуклая часть глазной оболочки, которая преломляет свет, выполняя функцию линзы. Герпетическое поражение глаз или офтальмогерпес — одно из проявление герпесной инфекции. Вирус может поражать роговицу, вызывая герпетический кератит.
Носителями вируса герпеса считается почти 90% населения. По статистике, офтальмогерпесом в России в год заболевает 200 тысяч людей. Болезнь поражает как взрослых, так и детей. Разберемся, что это такое — герпес глаз, чем и как лечить инфекцию и ее последствия.
Причины

Возбудителями инфекции являются вирусы герпеса 1 и 2 типа, вирус ветрянки или опоясывающего лишая. Все они относятся к семейству герпесвируса. Заразиться вирусом герпеса 1 типа можно воздушно-капельным путем, при контакте с больным, при поцелуе. Заражение наблюдается еще в детском возрасте. Второй тип проникает в организм через половые пути или передается время родов от матери к ребенку.
После внедрения в организм или после первого эпизода герпетической инфекции, вирус сохраняется либо на роговице, либо в тройничном нерве в неактивном состоянии.
Повторная активация вируса происходит, если есть следующие факторы риска:
- Острые респираторные вирусные инфекции.
- Переохлаждение или перегревание.
- Воздействие ультрафиолетовых лучей.
- Снижение сопротивляемости организма.
- Лазерное воздействие на глаза.
- Использование некоторых глазных капель для лечения глаукомы.
- Прием антибиотиков, кортикостероидов и противовирусных средств.
- Микротравмы роговицы, особенно при ношении линз.
- Нервное напряжение или хронический стресс.
- Гормональный дисбаланс или беременность.
- Злоупотребление алкоголем.
После первого случая воспаления, герпесный кератит развивается повторно в течение года в 25% случаев. Если человек болел офтальмогерпесом уже два раза, вероятность повтора в течение года увеличивается до 50%, если более двух — до 75%.
Специфика заболевания
Вирус простого герпеса 1 типа поражает кожу, особенно по ходу нервов, и слизистые оболочки. Выраженность офтальмогерпеса зависит от свойств вируса и иммунного ответа. Герпес поражает глазные оболочки после того как преодолеет их защитный барьер, состоящий из веществ в составе слезной жидкости: естественного противовирусного вещества интерферона и защитных иммунных частиц — секреторных иммуноглобулинов слизи (IgA).
Герпесвирус попадает в ткани глаза из внешней среды, по нервным волокнам или с током крови. На роговице он активно размножается, вызывает повреждение клеток и запускает воспалительную реакцию. Роговичные клетки подвергаются дистрофии, разрушаются и слущиваются. Если поражен только поверхностный слой клеток, дефект тканей восстанавливается, а вирус переходит в спящий режим.
Если в процесс вовлекается соединительная ткань роговицы, что наблюдается при глубоком кератите, происходит прямое повреждение клеток самим вирусом и дополнительное повреждение иммунными клетками. Вирус способен имитировать структуру клеток роговицы, поэтому иммунная система атакует не только вирусные частицы, но и клетки роговицы.
Воспаление, вызванное вирусом простого герпеса 2 типа, развивается у 1 из 500 младенцев в возрасте до 6 месяцев, поскольку мать передает ребенку во время беременности антитела к вирусу.
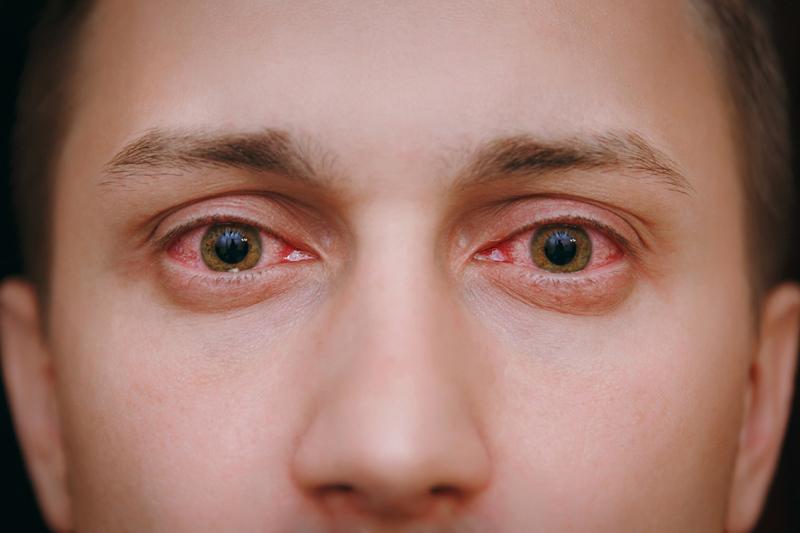
Симптомы заболевания
Для кератита типичен так называемый роговичный синдром, то есть признаки раздражения роговичной оболочки. Симптомы герпетического кератита в начале болезни трудно отличить от признаков бактериального воспаления. У больного возникает:
- Слезотечение.
- Светобоязнь.
- Спазм века.
- Покраснение глазных оболочек.
- Ощущение инородного тела в глазу.
- Дискомфорт, резь или боль.
На этом этапе может наступить излечение без изменения структуры тканей. Если болезнь прогрессирует или часто повторяется, вирус проникает в глубокие слои. Кожа вокруг глаз и веки покрываются пузырьковыми высыпаниями. Поражается, как правило, один глаз. Пузырьки быстро вскрываются, а на их месте образуются изъязвления.
Часто герпесный кератит сочетается с острым конъюнктивитом — воспалением наружной оболочки глаза. При таком течении могут увеличиваться околоушные лимфатические узлы.
Формы герпетического кератита
Воспаление роговицы, вызванное вирусом герпеса, бывает первичным и повторным или послепервичным. Первичный офтальмогерпес возникает, когда в организме еще нет противовирусных антител. Как правило, впервые инфекция развивается у детей до 5 лет, реже первичная форма возникает в возрасте от 16 до 25 лет.
Особенность первичного офтальмогерпеса — тяжелое течение, склонность к общей интоксикации организма и сопутствующее поражение кожи или полости рта. Послепервичные герпетические кератиты протекают вяло.
Различают поверхностную и глубокую формы повторного воспаления роговицы, вызванного герпесом. Поверхностная включает везикулярный и древовидный кератиты. Глубокий или стромальный — метагерпетический и дисковидный.
Везикулярная форма
При везикулярном кератите образуются сероватые пузырьки. Из-за появления язв на месте вскрывшихся пузырьков отслаивается эпителий. При этом резко ухудшается питание тканей, процесс регенерации протекает медленно, в результате чего чувствительность роговицы уменьшается, она становится мутной. Поражение обычно одностороннее, но инфекция часто повторяется.
Древовидный кератит
При этой форме сильная боль развивается в начальной стадии. Больного беспокоит выраженная светобоязнь, иногда появляются «мушки» перед глазами. Постепенно на роговице образуются пузырьки. На месте слившихся пузырьков образуются серые борозды. Из-за них в поле зрения появляются молнии и пятна.
Воспаление провоцирует отслоение поверхностного слоя, образуя изъязвление. Дреоводиное воспаление протекает длительно и в вялой форме, осложняясь воспалением других глазных оболочек, ухудшая зрение и вызывая значительное помутнение роговицы.
Метагерпетический кератит
Обычно развивается после древовидного поражения, особенно если болезнь не лечат вовремя или назначают неверные дозы гормональных препаратов. При этом глубоком варианте офтальмогерпеса участок, изъязвленный при древовидном воспалении, отторгается, а зона воспаления постепенно увеличивается и углубляется.
Роговица опухает, уплотняется, становится мутно-серой, а затем покрывается многочисленными эрозиями или язвами. Постепенно на месте эрозий образуются белые рубцы.
Дисковидный тип
Этот вариант протекает медленно, симптомы выражены умеренно. Но в роговице накапливается жидкость, которая инфицируется. Из-за этого центральная часть оболочки повреждается, что вызывает боль в глазном яблоке.
Постепенно отек уплотняется, а на его месте образуется серо-белые очаги с четкими контурами, состоящие из рубцовой ткани, язвочек не бывает. Чем плотнее становится роговица, тем меньше ее чувствительность и сильнее боль. Уплотненная ткань хуже преломляет свет, что приводит к нарушению зрения.
Кератоиридоциклит
Этот вариант характеризуется одновременным воспалением роговицы и радужной оболочки, от которой зависит цвет глаз. У больного появляются покалывания и внезапные приступы глазной боли. Боль связана с раздражением тройничного нерва, поэтому она может распространяться на лоб или виски.
Поражается мелкая сеть сосудов, а при прогрессировании из глаза может вытекать гнойная жидкость. Если процесс продолжается, повышается внутриглазное давление. Зрачок расширен, а при рассмотрении вокруг него виден ореол.
Диагностика
Диагностика герпетического кератита начинается с осмотра. Наличие характерных пузырьков предполагает поражение, вызванное герпесом. Поскольку болезнь может протекать вяло, без характерных проявлений, диагноз уточняют при помощи лабораторных и инструментальных исследований. Чтобы обнаружить возбудителя, берут соскоб с пораженных тканей или слезную жидкость.
Лабораторная диагностика офтальмогерпеса включает:
- Исследование соскоба с конъюнктивы методом флюоресцирующих антител.
- Иммуноферментный анализ.
- Анализ крови или слезной жидкости на противогерпетические антитела.
- Полимеразная цепная реакция (ПЦР) биологических жидкостей, выявляющая вирус.
Инструментальное исследование помогает оценить степень и глубину анатомических изменений. В инструментальную диагностику входит передняя оптическая когерентная томография, биомикроскопия и флюоресцеиновая проба.
Тест с флюоресцеином проводят, чтобы выявить язвы или пленки на роговице, оценить площадь и степень поражения. После нанесения раствора на глаз офтальмолог осматривает ткани с помощью щелевой лампы с синим фильтром.
Методы лечения
Способ терапии зависит от тяжести болезни, формы и времени обращения к врачу. На начальных стадиях эффективно можно устранить симптомы, предупредить повторы с помощью консервативного или неоперативного лечения.
В тяжелых случаях проводят хирургическую коррекцию последствий офтальмогерпеса. Главная цель терапии — остановить распространение дефекта роговицы и стимулировать заживление язв.
Консервативное лечение
Консервативная терапия включает медикаменты и физиотерапию. Подходит для ликвидации поверхностных форм болезни. При легких формах можно лечиться дома, при среднетяжелых и тяжелых формах лечение проводят в отделении офтальмологии.
При герпетическом кератите глаза лечат с помощью следующих медикаментов:
- Противовирусные препараты.
- Ранозаживляющие средства.
- Антиоксиданты.
- Антибиотики.
Антибиотики используют, если есть риск присоединения бактерий, на что указывают гнойные выделения из глаз. Поскольку герпес вызывает аутоиммунную реакцию, проводят противоаллергическую и противовоспалительную терапию, особенно при частых обострениях. Основа иммунологической коррекции — кортикостероиды или аналоги гормонов коры надпочечников.
При острой инфекции местно используют инстилляции, мази и очищающие растворы для промывания. При этом важно увлажнять слизистую оболочку, чтобы предупредить синдром «сухого» глаза, возникающий при использовании гормональных, противовоспалительных или антибактериальных средств.
К средствам против сухости глаз относят увлажняющий раствор Гилан Ультра комфорт. Он идентичен натуральной слезной жидкости, не оказывает токсического действия на ткани. Его можно закапывать до 6 раз в сутки.
Чтобы вернуть прозрачность роговицы, препараты вводят с помощью физиотерапии. При герпетических кератитах используют электрофорез с лекарственными растворами.
Хирургическое лечение
Операцию проводят, если медикаменты и физиотерапия не помогают, а роговичная язва не заживает, поражает глубокие слои или есть риск ее разрыва. При невыраженных изменениях врач удаляет поврежденные слои методом соскабливания. Но при тяжелых структурных изменениях проводят кератопластику.
Под местным или общим наркозом полностью или частично заменяют поврежденную роговицу на донорскую. После пришивания новой роговицы требуется правильных уход. Реабилитация длится около месяца, но процесс восстановления тканей можно ускорить с помощью местных средств. Чтобы инфекция не проникла в прооперированный глаз, необходимо поддерживать его влагу.
Как правило, после перенесенных инфекций или операций временно нарушается выделение слезной жидкости. Сухость глаз устраняется с помощью «искусственных слез», например, глазных капель Гилан, в составе которых есть натрия гиалуронат. Он способен связывать молекулы воды, предупреждая высыхание глазных оболочек.
Осложнения
При герпетическом кератите инфекция осложняется врастанием сосудов в роговицу или ее помутнением. В тяжелых случаях пораженная ткань отслаивается. Глубокая язва может разорвать ткани, а помутнение — резко снизить остроту зрения.
При тяжелом течении за 1−2 дня глазные ткани могут сильно деформироваться, а человек лишиться зрения. Но в большинстве случаев процесс протекает подостро, постепенно разрушая ткани. Воспаление может привести к поражению переднего отдела сосудистой оболочки и отеку макулы — центральной части сетчатки.
После хирургического лечения новая роговица может не прижиться. Есть риск развития катаракты после операции. Но почти в 90% случаев кератопластика не вызывает осложнений.
Профилактические меры
Профилактика герпетического поражения глаз включает укрепление иммунитета и введение вакцин. Чтобы избежать повторных эпизодов воспаления, рекомендуют избегать переохлаждения, эмоционального или физического перенапряжения, в сезон острых вирусных инфекций принимать иммуностимуляторы и витамины.
При ношении контактных линз, важно правильно ухаживать за ними: снимать на ночь, очищать растворами и не ставить на глаза после истечения срока годности.
Самым эффективным методом профилактики, все же, остается вакцинация.
Заключение
Вирус герпеса присутствует в волокнах тройничного нерва у 90% населения. При ослаблении иммунных сил организма или дефиците защитных факторов слезной жидкости, вирус вызывает герпетический кератит. Болезнь склонна к хроническому течению, частым обострениям и иногда приводит к серьезным осложнениям, вплоть до потери зрения.
Лечение герпетического кератита включает противовирусные препараты, средства, стимулирующие заживление язв, и иммунокоррекцию. При неэффективности проводят операцию — заменяют изъязвленные ткани новой роговицей, взятой у донора.
Как при медикаментозном, так и хирургическом лечении часто наблюдается синдром «сухого» глаза. До полного восстановления используют слезозаменители, например, глазные капли Гиллан. Средство увлажняет роговицу, снимает неприятные синдромы ее раздражения и предупреждает инфицирование бактериями.
Читайте также:

