При климаксе может быть фурункул
Обновлено: 28.04.2024
Фурункулы – это болезненные, воспаленные, заполненные гноем полости в коже. Размер фурункула может быть от горошинки до грецкого ореха. Хотя фурункулы могут возникать на любом участке тела, чаще всего они возникают в тех областях, где есть волосяной покров и где происходит трение, например: шея, подмышки, пах, лицо, грудь, ягодицы и т.д.
Карбункулы – это особенно крупные фурункулы или несколько рядом расположенных фурункулов, которые обычно более глубокие и болезненные. При подозрении на карбункул обязательно проконсультируйтесь с врачом, т.к. воспаление может проникнуть в кровоток, и тогда вам могут понадобиться антибиотики.
Причины возникновения фурункула
Фурункулы возникают, когда бактерии проникают в волосяной фолликул. Кожная ткань вздувается и появляется красная, наполненная гноем, болезненная припухлость. Пока фурункул не вскроется и не опорожнится (содержащийся в нем гной не выйдет), фурункул будет болеть, и к нему будет неприятно прикасаться.
Cимптомы
Если у фурункула не формируется головка или не наблюдается улучшения в течение трех дней, или если фурункул очень болезненный, с большим количеством гноя, если возникающая боль мешает движению, или если фурункул возник в области лица, позвоночника или в ректальной зоне, если при этом повышается температура или видны красные полоски, расходящиеся от фурункула (лимфангит), а также при частом появлении (фурункулез) даже небольших фурункулов следует обязательно обратиться к врачу
Осложнения
- распространение фурункулов на другие части тела;
- септицемия (заражение крови).
Что можете сделать Вы
Мойте руки с антибактериальным мылом, прежде чем прикасаться к фурункулу и после контакта с фурункулом (неважно, с ранкой или гнойной головкой).
Мягко нанести на пораженную область антибактериальное средство 3-4 раза в день. Наложите теплый компресс на 15 минут 3-4 раза в день для облегчения боли и ускорения созревания гнойной головки. Затем следует закрыть фурункул толстым слоем марли и держать повязку сухой. Ни в коем случае не царапайте и не ковыряйте фурункул, не выдавливайте и не вскрывайте фурункул самостоятельно, т.к. это может разнести инфекцию. Если фурункул открылся сам, осторожно удалите гной, затем тщательно обработайте это место перекисью водорода. Потом наложите сухую повязку. Повторяйте процедуры каждый день до полного заживления. Примите обезболивающее, чтобы облегчить боль и уменьшить воспаление. Не используйте безрецептурные препараты (кремы, мази), содержащие антибиотики без консультации врача. Никогда не пытайтесь сами вскрыть фурункул без разрешения врача.
Тщательно мойте руки перед приготовлением пищи, т.к. бактерии из фурункула могут вызвать заражение пищи. Диабетикам при возникновении фурункула следует немедленно обратиться к врачу.
Что может сделать врач для лечения фурункула
Ваш врач может вскрыть фурункул, сделав небольшой надрез хирургическим лезвием, так, чтобы гной мог выйти, удалить гной и наложить сухую повязку. При необходимости выписать подходящие антибиотики (в т.ч. и мази). При частых фурункулах (фурункулез) назначить анализы (в т.ч. чтобы убедиться, что у вас нет сахарного диабета).
Профилактические меры
Принимайте ванну или душ хотя бы раз в день. Не царапайте зудящее место на коже, т.к. это может спровоцировать попадание инфекции в поврежденное место.
Наносите антисептический лосьон, чтобы не допустить попадания инфекции.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.

Врач гинеколог-эндокринолог. Стаж 23+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 27.05.2020
- Reading time: 2 минут чтения
В среднем женщины вступают в менопаузу в возрасте 51 года, это означает, что большинство из них живут в постменопаузальном периоде около 30 лет.
Почему в период менопаузы возникает угревая сыпь
Изменения кожи во время менопаузы могут быть неожиданными и неприятными.
Гормональная перестройка, стресс, генетика – вот несколько возможных причин появления угревой сыпи в период менопаузы. Как правило, виновен круг причин, которые действуют в совокупности.
В большинстве случаев акне вызвано гормональным дисбалансом, при котором либо организм вырабатывает слишком много андрогенов (мужских половых гормонов), либо развивается повышенная чувствительность к нормальным уровням андрогенов на уровне рецепторов кожи. У некоторых женщин меняется голос, который становится более грубым, появляются волосы на лице (гирсутизм), а волосы на голове редеют и выпадают (андрогенная алопеция).
Изменение гормонального фона женщины средних лет вызывают не только андрогены, но и падение уровня эстрогенов. Эстроген – это мощный гормон. Он стимулирует развитие всех органов репродуктивной системы девушки в период полового созревания. Затем обеспечивает своевременные регулярные ежемесячные кровотечения, защищает от атеросклероза, помогает сохранить кости сильными. Именно эстроген стимулирует образование коллагена и регулирует работу сальных желез.
Падение содержания эстрогенов приводит к тому, что организм испытывает относительное усиление действия «мужских» гормонов, в первую очередь одного из самых сильных андрогенов – тестостерона. Когда уровень тестостерона повышается, сальные железы стимулируются, вырабатывая избыток кожного сала – маслянистого вещества, которое может блокировать поры.
Эта проблема еще более усугубляется замедленной регенерацией клеток в старой коже. По мере накопления избыточных клеток кожи они блокируют поры, уже забитые кожным салом, что приводит к воспалению и инфекции. Иммунный ответ организма вызывает накопление лейкоцитов в зараженной области, в результате чего появляются пятна или угри.
Лечение угревой сыпи у женщин в период менопаузы: самостоятельный уход за кожей
В домашних условиях и без рецепта варианты лечения акне у женщин включают:
- Ежедневное очищение . Мойте лицо два раза в день с помощью мягкого, моющего средства, которое не сушит кожу, а затем нанесите легкое увлажняющее средство – крем или гель. Иногда можно использовать средства, содержащие салициловую кислоту, это помогает лучше очистить поры.
- Мягкий подход к коже. Не применяйте жесткие скрабы и энергичную чистку. Эти способы очищения определенно не подходят для зрелой кожи, которая таким способом может быть легко раздражена или повреждена. Не выдавливайте угри, поскольку кожа, которая становится более хрупкой в период менопаузы, может более легко травмироваться.
- Защита от солнца. Избегайте загара и наносите солнцезащитный крем на лицо, когда проводите время на свежем воздухе.
- Смена косметики . Замените старую косметику, особенно если она на масляной основе, поскольку она усиливает жирность кожи и может усугубить развитие угревой сыпи. Ищите косметику на водной или минеральной основе, и будьте особенно осторожны в ее применении – по возможности не наносите яркий макияж и тщательно удаляйте его перед сном.
Лекарственные средства для лечения угревой сыпи
Варианты лечения акне у женщин в период менопаузы включают: антибактериальные наружные средства, витаминно-минеральные препараты для приема внутрь, ЗГТ.
Наружные средства для лечения угревой сыпи
Дерматологи часто рекомендуют безрецептурные местные препараты, такие как гель Базирон АС (бензоила пероксид 2,5 и 5%) и Эффезел (бензоила пероксид+адапален), которые оказывают кератолитическое и противомикробное действие.
Назначается также местный антимикробный гель, содержащий антибиотик эритромицин (бензамицин), для борьбы с вызывающими прыщи бактериями. Например, Акнемикс, который обладает антибактериальным действием и способствует очищению сальных желез.
Ретиноиды, производные витамина А, считаются еще одним эффективным классом местных препаратов, назначаемых для лечения угрей или небольших пятен. Например, Адаклин, содержащий метаболит ретиноида адапален, обладает противовоспалительным действием и растворяет комедоны. Используются также комбинированные средства – Клензит С (адапален+клиндамицин).
Ретиноиды повышает чувствительность кожи к солнечному свету, поэтому необходимо ежедневное применение солнцезащитного крема при использовании этих продуктов.
Препараты для лечения акне для приема внутрь
В дополнение к местному лечению дерматологи могут также назначать таблетированные препараты, такие как антибиотики, низкодозированный изотретиноин (лекарство для лечения угрей, широко известное под торговой маркой Роаккутан или Акнекутан) или спиронолактон, антиандрогенный диуретик.
Но стоит понимать, что антибиотики лишь временно устраняют акне, так как проблема, вызывающая угри, остается. Поэтому при появлении угревой сыпи в менопаузе нужно обратиться к гинекологу-эндокринологу.

Лечение угревой сыпи
Заместительная гормональная терапия (ЗГТ)
Наиболее эффективным методом лечения акне у взрослых обычно является та или иная форма гормональной терапии. Для женщин в период менопаузы это означает назначение ЗГТ гинекологом или эндокринологом.
Женщины, которые принимают препараты в рамках заместительной гормональной терапии, отмечают не только исчезновение угрей, но и улучшение цвета лица. Дополнительный эстроген, обеспечиваемый при приеме гормонов, помогает коже сохранять упругость и мягкость, а также предотвращает появление пятен и угревой сыпи.
Важно знать, что гормональные препараты не применяются только для лечения дерматологических проблем. ЗГТ обычно назначается гинекологами для устранения всех симптомов менопаузы, и при отсутствии противопоказаний успешно с ними справляется.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
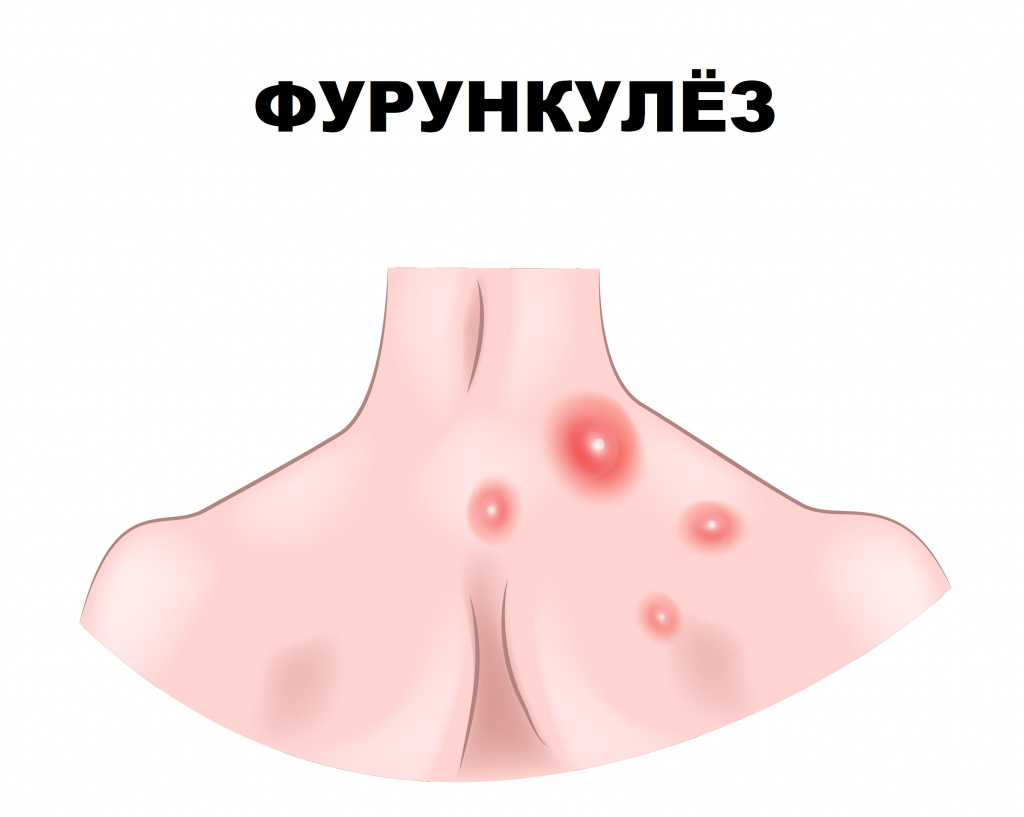
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Климакс: причины появления, симптомы, диагностика и способы лечения.
Определение
Климакс, или климактерический синдром – это комплекс вегетативно-сосудистых, психических и обменно-эндокринных нарушений, возникающих у женщин на фоне угасания (или резкой потери) гормональной функции яичников и общего старения организма.
Причины появления климакса
Женские яичники выполняют эндокринную функцию (продукция половых гормонов) и репродуктивную (формирование яйцеклетки). Главным половым гормоном женщины репродуктивного возраста, вырабатываемым главным образом именно яичниками, является эстрадиол - он готовит женский организм к зачатию, контролирует развитие тканей, необходимых для имплантации зародыша, время овуляции, участвует в нормальном течении беременности и гормональной регуляции родов, лактации и пр. Под влиянием эстрадиола в период полового созревания происходит окончательное формирование яичников, матки, маточных труб, влагалища и наружных половых органов. Он стимулирует развитие молочных желез, влияет на формирование костного скелета, воздействует на периферические кровеносные сосуды, вызывая их расширение и повышенную теплоотдачу, усиливает образование жира и его распределение, типичное для женской фигуры.
По мере старения женского организма функция яичников угасает, соответственно, постепенно уменьшается продукция эстрадиола. В них отмечается разрастание соединительной ткани, они уменьшаются в размерах почти в два раза. У женщин 50–60 лет поверхность яичников становится крупнобугристой, формируется склероз сосудов.
Рецепторы, чувствительные к эстрогенам, расположены в тканях матки, влагалища и молочных желез, в мочевом пузыре, мочеиспускательном канале, костной и мышечной тканях, коже, слизистых, сердце и сосудах. Поэтому при дефиците эстрогенов в этих органах наблюдаются изменения. Снижение выработки эстрадиола сначала приводит к нарушениям менструального цикла (удлинению цикла, нерегулярным менструациям), а затем и к полному прекращению менструаций. Уменьшаются размеры матки и ее полости, стенка тела матки истончается, а эндометрий атрофируется.
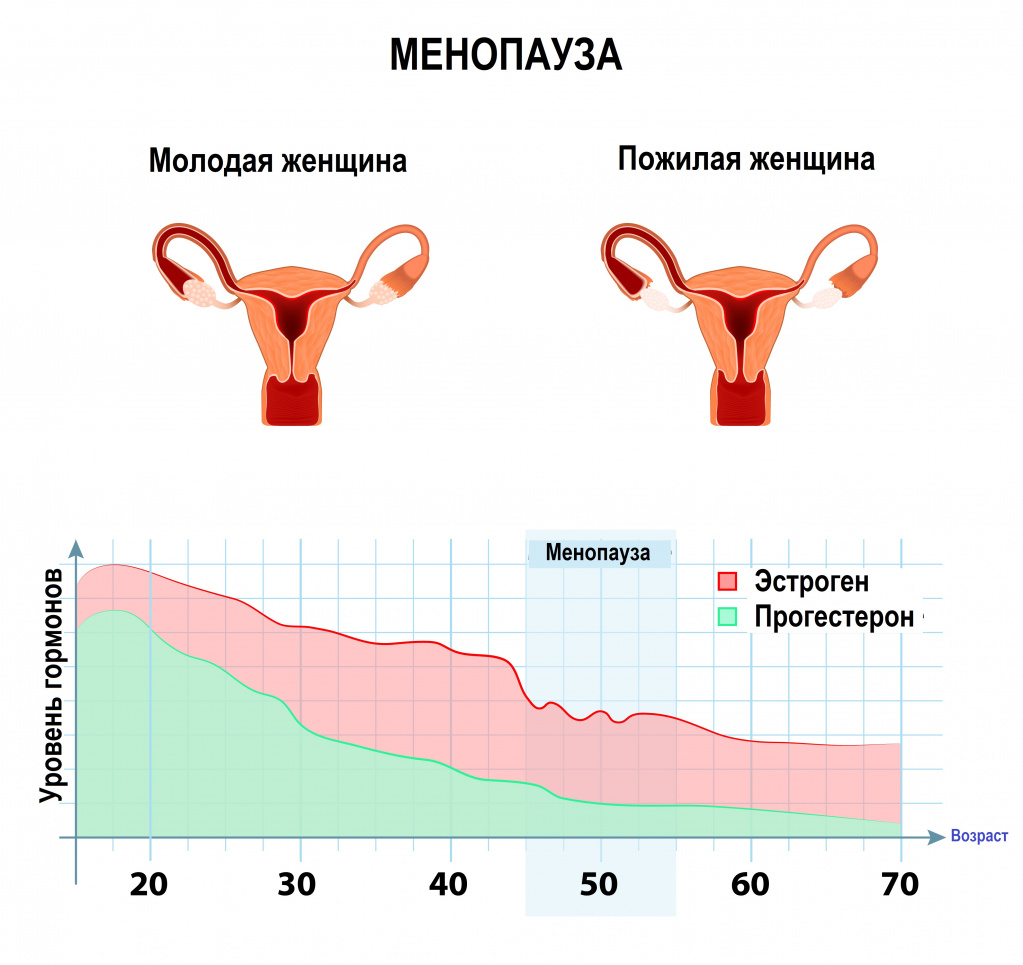
Согласно научным данным, только 20% женщин не испытывают проблем в климактерический период, у остальных же снижение и прекращение продукции эстрогенов вызывает различные расстройства.
Классификация
Клинико-гормональные этапы старения репродуктивной системы:
Пременопауза начинается в 40–45 лет и характеризуется вариабельностью циклов.
Менопауза - отсутствия менструации в течение 12 мес.
- преждевременная менопауза (до 40 лет),
- ранняя (40-44 года),
- своевременная (45-55 лет),
- поздняя (старше 55 лет),
- ятрогенная (вторичная), наступившая в результате двусторонней овариоэктомии (удаления яичников), а также лучевой или химиотерапии.
Поздняя постменопаузальная фаза - вазомоторные симптомы становятся менее выраженными.
Симптомы климакса
Процесс старения организма и постепенное снижение функции яичников у разных женщин может отличаться по продолжительности и сопровождаться различными проявлениями.
Различают специфические проявления, к которым относятся сексуальные, урогенитальные, скелетно-мышечные, психоэмоциональные, вазомоторные, и системные проявления - потеря костной массы, висцеральное ожирение, нарушение соотношения липидов крови, нарушение толерантности к глюкозе и т.д.
В связи с недостатком эстрогенов женщины жалуются на приливы жара, повышенную потливость, озноб. Внезапное ощущение жара, возникающее в верхней части туловища и продолжающееся до 5 минут, часто сопровождается покраснением кожи, потоотделением, иногда учащенным сердцебиением. Врачи утверждают, что во время прилива у значительного числа женщин снижается мозговой кровоток.
Женщины отмечают нарушения сна – частые пробуждения, бессонницу, трудности засыпания и ранние пробуждения. Появляется повышенная тревожность, лабильность настроения.
В слизистой влагалища, вульвы, мочевого тракта, соединительной ткани и мышцах малого таза развиваются атрофические изменения. Женщина может чувствовать сухость, зуд, дискомфорт, иногда болезненные ощущения во влагалище, сексуальные дисфункции. Нередко возникают расстройства мочеиспускания (учащенное мочеиспускание, преобладание ночного мочеиспускания, боль в области мочевого пузыря, непроизвольное выделение мочи при нестерпимом позыве к мочеиспусканию).
Изменяющийся метаболизм костной ткани с преобладанием разрушения над процессами ее формирования приводит к снижению прочности костей, что повышает риск переломов.

Диагностика климактерического синдрома
Диагноз устанавливается на основании совокупности жалоб и сведений, полученных от пациентки, данных физикального обследования, лабораторных и инструментальных данных.
Сбор анамнеза включает информацию о наличии:
- наследственных патологий (онкологических заболеваний, тромбоэмболических событий, сахарного диабета, сердечно-сосудистых заболеваний, остеопороза, переломов);
- осложнений беременности (гестационного сахарного диабета, преэклампсии, артериальной гипертензии);
- вредных привычек;
- сопутствующих соматических, эндокринных и системных заболеваний;
- хирургических вмешательств;
- гинекологической патологии;
- текущей или проводимой ранее лекарственной терапии.
В случае затруднений при определении стадии репродуктивного старения проводят гормональное обследование:
-
лютеинизирующий гормон (ЛГ);
Синонимы: Гликопротеидный гонадотропный гормон; Лютеотропин; Лютропин. Luteinizing hormone; LH; Lutropin; Interstitial cell stimulating hormone; ICSH. Краткая характеристика определяемого вещества Лютеинизирующий гормон Гликопротеиновый гонадотропный гормон вырабатывается в .
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
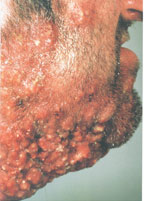
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
Иммунная защита от бактерий-патогенов включает два взаимосвязанных компонента — врожденный (носящий преимущественно неспецифический характер) и адаптивный (характеризующийся высокой специфичностью к чужеродным антигенам) иммунитет. Возбудитель ХРФ при попадании в кожу вызывает «каскад» защитных реакций.
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Диагностика и лечение ХРФ
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
- Обязательное лабораторное исследование:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, белковые фракции, общий билирубин, мочевина, креатинин, трансаминазы - АСТ, АЛТ);
- RW, ВИЧ;
- анализ крови на наличие гепатита В и С;
- посев содержимого фурункула на флору и чувствительность к антибиотикам;
- гликемический профиль;
- иммунологическое обследование (фагоцитарный индекс, спонтанная и индуцированная хемилюминесценция (ХЛ), индекс стимуляции (ИС) люминолзависимой хемилюминесценции ЛЗХЛ), бактерицидность нейтрофилов, иммуноглобулины A, M, G, аффинность иммуноглобулинов);
- бактериологическое исследование фекалий;
- анализ кала на яйца глистов;
- посев из зева на флору и грибы.
- Дополнительное лабораторное исследование:
- определение уровня гормонов щитовидной железы (Т3,Т4, ТТГ, АТ к ТГ);
- определение уровня половых гормонов (эстрадиол, пролактин, прогестерон);
- посев крови на стерильность трехкратно;
- посев мочи (по показаниям);
- посев желчи (по показаниям);
- определение базальной секреции;
- иммунологическое обследование (субпопуляции Т-лимфоцитов, В-лимфоциты);
- общий IgE.
- Инструментальные методы обследования:
- гастроскопия с определением базальной секреции;
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы (по показаниям);
- УЗИ женских половых органов (по показаниям);
- дуоденальное зондирование;
- функции внешнего дыхания;
- ЭКГ;
- рентгенография органов грудной клетки;
- рентгенография придаточных пазух носа.
- Консультации специалистов: отоларинголога, гинеколога, эндокринолога, хирурга, уролога.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
- При наличии изменений фагоцитарного звена иммунитета целесообразно назначение полиоксидония по 6-12 мг внутримышечно в течение 6-12 дней.
- При снижении аффинности иммуноглобулинов - галавит 100 мг № 15 внутримышечно.
- При снижении уровня В-лимфоцитов, нарушении соотношения CD4/CD8 в сторону уменьшения показано применение миелопида по 3 мг в течение 5 дней внутримышечно.
- При снижении уровня IgG на фоне тяжелого обострения ХРФ при клинической неэффективности применения галавита используются препараты иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин).
В период ремиссии возможно назначение следующих иммуномодуляторов.
- Полиоксидоний 6-12 мг внутримышечно в течение 6-12 дней - при наличии изменений фагоцитарного звена иммунитета.
- Ликопид 10 мг в течение 10 дней перорально - при наличии дефектов образования активных форм кислорода.
- Галавит 100 мг № 15 внутримышечно - при снижении аффинности иммуноглобулинов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
Неоген является синтетическим трипептидом, состоящим из L-аминокислотных остатков изолецитина, глютамина и триптофана. Неоген применялся в составе комплексной терапии, проводимой больным хроническим фурункулезом. Внутримышечные инъекции препарата неогена проводились по 1 мл 0,01% раствора 1 раз в сутки ежедневно, курс — 10 инъекций. Применение неогена в комплексной терапии больных хроническим фурункулезом на стадии ремиссии заболевания вызывает достоверную нормализацию изначально измененных иммунологических показателей (относительного и абсолютного количества лимфоцитов, относительного количества CD3 + , CD8 + , CD19 + , CD16 + -лимфоцитов, поглотительной способности моноцитов по отношению к St. aureus) и увеличение показателей спонтанной ХЛ и аффинности анти-ОАД-антител, количества HLA-DR+-лимфоцитов, а следовательно, позволяет продлить период ремиссии заболевания по сравнению с группой контроля.
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор
Читайте также:

