При герпесе могут быть запоры
Обновлено: 18.04.2024

Взаимосвязи между процессами, протекающими в организме человека, часто оказываются более разветвлёнными и обширными, чем нам представлялось вначале. Так, исследователи из Йельского университета обнаружили, что вирусы генитального герпеса «виноваты» не только, собственно, в герпесе, но к тому же способствуют нарушениям функций ЖКТ – в частности, появлению у больного регулярных запоров.
Как оказалось, попадая в организм через половые органы, вирус в дальнейшем распространяется по нервным окончаниям и попадает в спинной мозг. Оттуда он перемещается по другим нервным волокнам, ведущим к кишечнику, вызывая в них изменения. Из-за этого сигналы, управляющие кишечной перистальтикой, доходят от спинного мозга к соответствующим отделам кишечника намного хуже, чем обычно.
Ослабление перистальтики приводит к замедлению продвижения перевариваемых масс внутри организма. Ухудшается пищеварение, формируются условия, способствующие развитию заболеваний пищеварительного тракта в целом, а особенно – толстого кишечника. Замедление продвижения пищевой массы становится причиной развития запоров: переваренные остатки накапливаются в кишечнике, который после блокирования нервных окончаний теряет возможность вывести их наружу, так как его естественные сокращения резко ослабевают.
Именно по этой причине люди, инфицированные вирусом герпеса, часто страдают от запоров. В дальнейшем у них могут развиваться воспалительные процессы и другие неприятные состояния, вплоть до геморройных шишек и даже свищей прямой кишки.
Учёные обнаружили, что некоторые другие виды вирусов обладают аналогичными свойствами и тоже способствуют запорам. Наиболее активны в этом отношении вирусы ветряной оспы, цитомегаловирусы и возбудители болезни Эпштейна-Барра.
Исследователи проверили свои предположения экспериментальным путём. Лабораторных крыс инфицировали вирусом генитального герпеса, после чего наблюдали за состоянием животных. Несмотря на определённые отличия в строении тела, в целом реакция организма крыс на вирус была аналогичной человеческой: у животных наблюдались нарушения акта дефекации. Тщательное изучение процесса помогло раскрыть в подробностях механизм заражения и распространения вируса по организму, а также специфику негативного воздействия на пищеварительный тракт.
Полученные сведения позволили учёным с новой стороны взглянуть на причины развития отклонений в работе кишечника. Теперь гастроэнтерологам рекомендовано проверять людей с частыми запорами на наличие в организме вируса герпеса, и при его обнаружении назначать адекватное лечение.

Поражение толстой кишки, обусловленное вирусами семейства Herpesviridae.
Аникина М.С. врач-эндоскопист ГБУЗ НСО «ГНОКБ»
Распространенность герпесвирусных инфекций неуклонно возрастает во всем мире. Считается, что к 18 годам 60 - 90% жителей городов инфицируются одним или несколькими типами клинически значимых герпесвирусов. Рост заболеваемости в значительной мере связан с распространением бессимптомной и недиагностированной герпетической инфекции. Это вызвано легкостью распространения инфекции (возможны контактно-бытовой, половой, воздушно-капельный, вертикальный, трансфузионный и трансплантационный механизмы передачи). Универсальный тропизм герпесвирусов обусловил значительный полиморфизм клинических проявлений, которые попадают в поле зрения врачей различных специальностей. [5]
В настоящее время известно около 200 в разной степени изученных герпесвирусов. Это крупные оболочечные ДНК-содержащие вирусы. Из них патогенными для человека являются 8 типов:
1.Вирус простого герпеса – ВПГ тип 1 (Herpes simplex virus тип 1 – HSV-1), или герпесвирус человека ГВЧ-1.
2. Вирус простого герпеса – ВПГ тип 2 (HSV-2), или ГВЧ-2.
3. Вирус ветряной оспы – опоясывающего герпеса (Varicella-zoster virus – VZV), или ГВЧ-3.
4. Вирус Эпштейна-Барр – ВЭБ (Epstein-Barr virus – EBV), или ВГЧ-4.
5. Цитомегаловирус – ЦМВ (CMV), или ГВЧ-4.
6. Герпесвирус человека тип 6 – ГВЧ-6 (Human herpesvirus – HHV6).
7. Герпесвирус человека тип 7 – ГВЧ-7 (HHV7).
8. Герпесвирус человека тип 8 – ГВЧ-8 (HHV8).
Все они относятся к семейству Herpesviridae, которое делится на три подсемейства: α-herpesviruses, β-herpesviruses и γ-herpesviruses, в зависимости от характера поражения вирусом клетки, скорости репликации, места латенции и персистенции.
Альфа-вирусы (вирус простого герпеса 1 и 2 типа, вирус варицела Зостер). Характеризуются быстрой репликацией, 4—8 часов), способностью к цитолизу и бессимптомным персистированием в нейрональных клетках.
Бета-вирусы (цитомегаловирус, герпесвирус человека тип 6, герпесвирус человека тип 7) Медленно реплицируются, вызывают цитомегалическую трансформацию клеток, а основными очагами латенции являются моноциты и их предшественники, эндотелиальные клетки сосудов микроциркуляторного русла, альвеолярные макрофаги, Т-лимфоциты и стромальные клетки костного мозга.
Гамма-вирусы (вирус Эбштейн-Барр (синоним ВГЧ4), ВГЧ-8). Трансформирующие вирусы человека, способствующие развитию злокачественного перерождения клеток. Пожизненно персистируя в В-лимфоцитах или находясь в латентном состоянии, обладают способностью делать их злокачественными.
Персистенция бета- и гамма-вирусов в иммунокомпетентентных клетках может приводить к развитию вторичной иммунной недостаточности с выраженной депрессией клеточного иммунитета.
Формы взаимодействия герпесвирусов с организмом хозяина различны. Инфекционный процесс может протекать:
1 В острой форме.
2 В хронической форме (более 6 месяцев).
3 В инаппарантной (бессимптомной) форме.
4 В форме медленной вирусной инфекции — длительный инкубационный период (месяцы и годы) с последующим медленным прогрессирующим течением, с развитием тяжелых клинических симптомов и в итоге — смертью больного.
Уникальным биологическим свойством всех ГВ человека является их способность к персистенции и латенции в организме инфицированного человека. Персистенция представляет собой непрерывное и цикличное размножение (репликацию) вируса в инфицированных клетках тропных тканей, что является причиной развития инфекционного процесса. Латенция герпесвирусов клинически себя не проявляет, а диагностируется только при наличии специфических IgG против вируса (серопозитивность) в невысоких титрах, а сам вирус в этот период в периферической крови не определяется даже таким высокочувствительным методом, как ПЦР. В состоянии латенции нарушается полный цикл репродукции вируса, и он находится в клетках хозяина в виде субвирусных структур. [4; 5]
Таблица 1 Классификация клинических форм заболеваний, обусловленных герпесвирусами [4]
Первичная инфекция
Реактивация после латенции
Вирус простого герпеса I типа — ВПГ-1-ВГЧ-1 —
Герпес кожи. Лабиальный герпес. Гингивостоматит. Офтальмогерпес. Генитальный герпес. Неонатальный герпес. Энцефалит (редко). Невропатии
Рецидивирующий орально-лабиальный герпес. Рецидивирующий аногенитальный герпес.
Вирус простого герпеса II типа — ВПГ-2-ВГЧ-2 — HSV-2
Генитально-ректальный герпес. Неонатальный герпес. Менингоэнцефалит. Крестцовый
Генитальный герпес. Менингоэнцефалит. Хроническая кожно-слизистая форма
Вирус варицелла зостер-ВВЗ — вирус герпеса человека III типа — ВГЧ3-VZV
Опоясывающий герпес. Постгерпетическая невралгия
Вирус герпеса человека IV типа — ВГЧ-4 — Эпштейна-Барр вирус —
Инфекционный мононуклеоз. Саркома мышц. Энцефалит у новорожденных. Лимфоидная интерстициальная пневмония у детей
Лимфома Беркитта. Назофарингиальная карцинома.
Волосатая лейкоплакия языка.
EBV-ассоциированный лимфопролиферативный синдром.
Синдром хронической усталости и иммунной депрессии.
Вирус герпеса человека V типа — ВГЧ-5 — Цитомегаловирус — ЦМВ-СМV
CMV-колит/холангит. CMV-адреналовая недостаточность.
Реакция отторжения трансплантата. Атеросклероз
Летальный энцефаломиелит при инфицировании людей
Вирус герпеса человека VI типа —
Внезапная экзантема у детей. Гетерофильно-негативный мононуклеоз. Васкулит
Интерстициальная пневмония у лиц с иммунодефицитом.
Синдром хронической усталости и иммунной депрессии.
Аутоиммунная патология. Психозы
Вирус герпеса человека VII типа — ВГЧ-7-HHV-7
Возможна экзантема у детей
Синдром хронической усталости и иммунной депрессии.
Заболевания кожи и ЦНС аутоиммунной природы. Рак желудка
Саркома Капоши.
Лимфопролеферативное заболевание болезнь Кастлемана
Таким образом, поражение слизистых нижних отделов желудочно-кишечного тракта может быть обусловлено вирусами простого герпеса 1 и 2 типа, цитомегаловирусом (ВГЧ 5 типа) и вирусом герпеса человека 8 типа.
Герпесвирусы 1 и 2 типов
Герпетическая инфекция, вызванная вирусом простого герпеса (ВПГ, Herpes simplex virus — HSV), — это заболевания с пожизненной персистенцией вирусов в нервных клетках (особенно в нервных ганглиях), характеризующиеся периодическими обострениями с появлением клинических признаков, локализующихся на постоянных для каждого больного «Locus minoris» — глаза, кожа, слизистые. Более чем 90 % населения планеты являются носителями ВПГ. Первичная герпетическая инфекция (ГИ) возникает при первом контакте человека с ВПГ. После короткого инкубационного периода (от 2 до 14 дней) в крови начинают определяться антитела к ВПГ, и у 80—90 % лиц первичное инфицирование протекает в латентной форме. У 10—20 % лиц имеют место клинические проявления инфекции, для которых характерен общеинфекционный синдром с лихорадкой и другими признаками интоксикации, респираторные проявления или афтозный стоматит. Возможны поражения кожи и слизистых, в том числе конъюнктивы или роговицы. Первичная ГИ, независимо от клинической формы проявления и места поражения, сопровождается проникновением ВПГ в ганглии дорсальных корешков и реже — в вегетативные ганглии и завершается их острой инфекцией с последующим установлением латентности в нейронах.
Вторичная (рецидивирующая) ГИ встречается в любом возрасте после первичного герпеса. Поскольку рецидивы возникают на фоне наличия противовирусных антител, то они протекают со слабовыраженным общеинфекционным синдромом и, как правило, на фоне болезней и/или состояний, снижающих иммунитет.
В зависимости от распространенности процесса клинически выделяются следующие формы вирусной инфекции:
1. Локализованная форма, при которой отмечается так называемый "замкнутый круг хождения вируса: входные ворота - нервный ганглий - входные ворота". Как правило, при обострении заболевания патологические изменения всегда локализуются в одном месте.
2. Распространенная форма, при которой наблюдаются отсевы вируса из очага первичной инвазии в близлежащие зоны (например, лабиальный герпес – герпетический эзофагит)
3. Генерализованные формы (висцеральная и диссеминированная), которые наиболее часто встречаются у иммунокомпрометированных пациентов.
В течение заболевания выделяют две стадии: 1 стадия - везикулов и 2 стадия - образования дефектов слизистой оболочки.
Макроскопически при 1-й стадии обнаруживаются характерные изменения слизистой оболочки пораженного сегмента толстой кишки: множественные рассеянные или сгруппированные пузырьки диаметром 0,1-0,3 см с серозным или мутным содержимым. Пузырьки склонны к слиянию. Окружающая слизистая оболочка может быть не изменена или с явлениями очагового умеренно выраженного поверхностного воспаления.
При колоноскопии во 2-й стадии заболевания имеются множественные поверхностные дефекты слизистой оболочки округлой формы, размерами до 0,5 см с четко очерченными эритематозными приподнятыми краями и некротическим налетом в дне ("вулканические" изъязвления). При тяжелых генерализованных формах инфекции дефекты слизистой оболочки сливаются с образованием обширной изъязвленной поверхности (Морозова СВ., Пархоменко Ю.Г., 2002). Контактная кровоточивость выражена умеренно, на окружающей слизистой оболочке имеются множественные субэпителиальные кровоизлияния. При морфологическом исследовании тканей, взятых из краев изъязвления, на фоне воспалительной инфильтрации слизистой оболочки выявляются типичные для этой инфекции гигантские клетки с мультинуклеацией и феноменом "глаза совы" или (в более поздние сроки) внутриядерные включения, окруженные светлой зоной (Cirillo N.W. et al., 1993). Таким образом, для герпетических колитов характерны следующие эндоскопические признаки: поражение имеет сегментарный характер, сегменты короткие, могут локализоваться в любом анатомическом отделе, но чаще обнаруживаются в прямой кишке. Макроскопические изменения в пределах пораженного сегмента однородны. (Рис.1) При хроническом прогрессирующем течении заболевания отмечаются протяженные поражения толстой кишки с элементами герпетического процесса на разных стадиях его развития. [3: 9]
Рис.1 герпетический проктит [9]
Эндоскопическая картина слизистой оболочки прямой кишки. (а) эритема, рыхлость и множественные язвенные поражения слизистой оболочки прямой кишки. (B) кроме множественных язв на поверхности слизистой присутствует слизисто-гнойный экссудат.
Клинически распознавание герпетической инфекции в типичных случаях основывается на выявлении характерной сыпи в виде группы мелких пузырьков на фоне инфильтрирации. Для подтверждения диагноза используют методы выделения вируса и серологические реакции для выявления антител. Внутриядерные вирусные включения можно обнаружить при микроскопии окрашенных по Романовскому-Гимзе соскобов и биоптатов основания везикул. Однако такие включения обнаруживаются лишь у 60% больных герпетической инфекцией. Наиболее чувствительным и достоверным методом является выделение вируса на культуре тканей. Серологические реакции (РСК, реакция нейтрализации) имеют малую информативность. Нарастание титра антител в 4 раза и более можно выявить лишь при первичной инфекции, при рецидивах лишь у 5% больных отмечается нарастание титра. Наличие положительных реакций без динамики титров можно выявить у многих здоровых людей (за счет латентной герпетической инфекции). Важно одновременно использовать несколько методов диагностики. В качестве скринингового метода рекомендуется использовать метод ПЦР, иммуноферментный анализ (ИФА) и реакцию иммунофлюоресценции (РИФ), а в качестве подтверждающего — метод выделения ВГ на чувствительных клеточных культурах. Вирусологический метод является «золотым стандартом» в диагностике ГВИ. Отличительной особенностью данного метода является высокая степень достоверности полученных результатов, а также высокая чувствительность (85— 100 %) и специфичность (100 %), возможность получения чистой культуры возбудителя для его дальнейшего изучения, в частности испытания чувствительности к антивирусньм препаратам; недостатком — длительность проведения (от 2 до 5—14 дней). [2; 4]
ЦИТОМЕГАЛОВИРУСНАЯ ИНФЕКЦИЯ
Цитомегаловирусная инфекция (ЦМВИ) — общее инфекционное заболевание, вызываемое β -герпесвирусом человека, характеризующееся многообразием форм (от бессимптомных до генерализованных), морфологически проявляющееся образованием в слюнных железах, висцеральных органах и ЦНС цитомегалов — гигантских клеток с типичными внутриядерными и цитоплазматическими включениями. Инфекция относится к антропонозам. Отличается различными механизмами передачи: капельный, гемоконтактный, контактный. Пути передачи: воздушно-капельный; артифициальный (парентеральный); контактно-бытовой (в том числе при непосредственном контакте со слюной); половой; вертикальный, трансфузионный, трансплантационный. Иммунитет нестойкий, нестерильный. Механизм развития ЦМВИ зависит от дозы вируса, путей заражения, возраста пациента, генетических особенностей и состояния иммунитета в момент заражения.
При персистенции ЦМВ выделяют две стадии: стадию продуктивной репликации и стадию латенции. Обе стадии персистирующей инфекции не являются стабильными в течение жизни человека, сменяя одна другую. В популяции не менее 10 % населения являются вирусовыделителями. Реактивация ЦМВИ обычно не сопровождается какими-либо симптомами и для организма человека протекает незаметно.
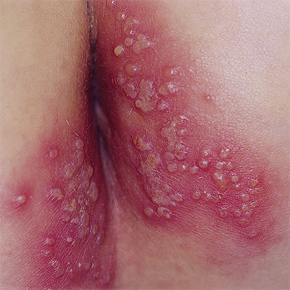
Герпетическое поражение анальной области
Спектр клинических проявлений герпетической инфекции (ГИ) весьма разнообразен. Он зависит от локализации патологического процесса и его распространенности, состояния иммунной системы больного и антигенного типа вируса. Заражение герпесом не всегда вызывает клинически выраженное заболевание, часто имеют место носительство и скрытое течение процесса.
Герпесвирусы не только способны вызывать разнообразные клинические проявления заболевания, но и провоцируют развитие частых рецидивов, а также становятся причиной осложнений. Доказано, что вирусы герпеса вызывают разнообразных нарушений в функционировании иммунной системы (иммунодефицит), которые необходимо учитывать при лечении.
Оба серотипа вируса простого герпеса (ВПГ-1 и ВПГ-2 (рус.), HSV-I и HSV-II (англ.)) могут инфицировать половые органы человека. Чаще всего герпес половых органов вызывается ВПГ-2, реже – ВПГ-1.
Первичный герпес половых органов
Первичный герпес половых органов – это первый эпизод заболевания у больного, у которого на момент проявления заболевания нет антител к ВПГ типов 1 и 2. В 20–40% случаев первичный герпес половых органов обусловлен ВПГ-1.
Первичное инфицирование может протекать бессимптомно или сопровождаться характерными признаками в местах проникновения вируса - болезненными высыпаниями на половых органах или в перианальной области, которые затем изъязвляются и сопровождаются сильной болью.
При симптомной форме заболевания первичный герпес половых органов протекает длительно (5–7 недель). В течение первой недели происходит нарастание симптоматики, затем 2-3 недели стабилизация и обратное развитие, и 2-3 недели бессимптомное слущивание (отшелушивание) участков эпителия, пораженных вирусом. Продолжительность секреции вируса при первичной инфекции может составлять до 1 месяца.
Инкубационный период обычно от 2 до 10 суток, иногда до 3 недель. Симптомы развития заболевания появляются через 3–7 дней после попадания вируса на слизистые оболочки (преимущественно половым путем): первоначально появляется локальная эритема (сильное покраснение кожи), вслед за ней – герпетические пузырьки-везикулы.
Пузырьки лопаются, образуются небольшие изъязвления, заживающие в течение несколько дней без формирования рубца. Заболевание преимущественно ограничивается входными воротами вируса и нервной тканью, иннервирующей место инокуляции.
Первичное заражение может сопровождаться увеличением лимфоузлов (лимфаденопатией), зудом и жжением при мочеиспускания (дизурией), гиперемией. При первом эпизоде заражения возможно появление общих симптомов интоксикации (среди которых повышение температуры тела, головная боль, тошнота, недомогание, миалгия, нарушения сна).
У мужчин часто встречается уретрит, сопровождающийся болью при мочеиспускании. У женщин возможен эрозивный цервицит. Возможны выделения из мочеиспускательного канала или влагалища. Нередко встречаются неврологические симптомы, обусловленные поражением крестцовых нервов (задержка мочи, запоры, парестезии). Кроме того возможны лихорадка, недомогание, головная боль, светобоязнь и ригидность затылочных мышц.
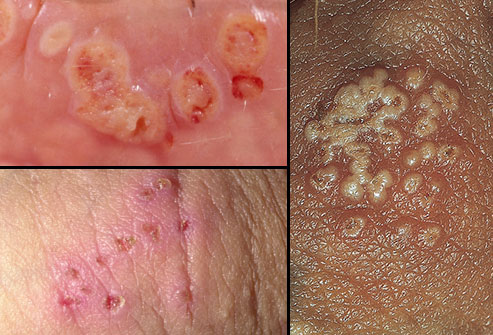
Непервичный герпес половых органов
Первый эпизод непервичного герпеса половых органов – это первый эпизод заболевания у больного, у которого на момент заболевания есть антитела к ВПГ другого типа. В большинстве случаев первый эпизод непервичного герпеса половых органов обусловлен ВПГ-2 при наличии антител к ВПГ- 1.
Первый эпизод непервичного герпеса половых органов характеризуется менее обильными высыпаниями по сравнению с первичным герпесом половых органов. В отсутствие лечения высыпания разрешаются в течение 10–14 суток. Общие симптомы при этом бывают редко. Паховый лимфаденит (воспаление паховых лимфоузлов) наблюдают редко. Выделения из мочеиспускательного канала, боль при мочеиспускании и неврологические симптомы также встречаются редко.
Рецидивирующая герпесвирусная инфекция
Герпесвирусная инфекция (ГИ) не может быть излечена полностью. Особенностью ВПГ является способность к латентному сохранению в организме после первичного инфицирования с последующей активацией и появлением клинических проявлений заболевания.
Рецидив герпеса половых органов – это второй и последующие эпизоды заболевания, обусловленные реактивацией ВПГ одного и того же типа. В большинстве случаев рецидив герпеса половых органов обусловлен ВПГ типа 2. У 90% инфицированных ВПГ-2, у которых первичный герпес или первый эпизод непервичиого герпеса проявлялся клинически, возникают рецидивы, которые также проявляются клинически.
Развитие и течение заболевания определяются состоянием иммунной системы больного. Состояние иммунодефицита увеличивает частоту рецидивов и тяжесть их протекания.
Реактивация герпетических вирусов из латентного состояния, происходящая после первичного инфицирования, проявляется при диссеминированной (генерализованной) и локализованной формах. Адекватный иммунологический ответ при этом может ограничивать инфекцию местом реактивации, а генерализованное заболевание с угрозой для жизни активно развивается на фоне иммунодефицитных состояний, особенно часто – у ВИЧ-инфицированных пациентов, реципиентов трансплантированных органов или у больных, получающих инвазивную противораковую терапию.
Рецидив герпеса половых органов характеризуется немногочисленными высыпаниями, обычно односторонними. Рецидивы, как правило, возникают на одном и том же месте. У многих больных за 1–2 суток до появления высыпаний отмечаются чувство пощипывания или жжения, покалывание, зуд, небольшие боли или чувство растяжения.
Эволюция элементов сыпи (узелок с покраснением – пузырек – гнойничок – язва – корочка) занимает 7–10 суток. Возможны атипичные язвенные высыпания. Паховый лимфаденит и неврологические симптомы бывают редко.
Бессимптомная герпесвирусная инфекция
Достаточно часто герпес половых органов (включая первичный, первый эпизод непервичного, рецидив) протекают бессимптомно, без пузырьков-везикул на коже и слизистых. При этом возможно истинное бессимптомное течение и течение с невыявленными или неправильно расцененными симптомами. У многих лиц с бессимптомным течением заболевания можно выявить минимальные или неспецифические симптомы, на которые больной не обращает внимания.
Бессимптомная инфекция встречается как у лиц, у которых никогда не было герпеса половых органов, так и у лиц, у которых уже был герпес половых органов.
- Инфекция, вызванная ВПГ-1,
- Инфекция, вызванная ВПГ-2 у лиц, инфицированных ВПГ-1,
- Нетипичная локализация (шейка матки),
- Половые особенности (у женщин чаще бессимптомные инфекции),
- Расовые отличия (у представителей негроидной расы герпес протекает легче),
- Наследственные факторы - определенные группы HLA (системы белков-антигенов).
Атипичный герпес половых органов
Выделяют атипичный герпес: в 20% всех случаев генитального герпеса специфические проявления герпетической инфекции скрыты симптоматикой сопутствующих местных инфекционных заболеваний (чаще всего кандидоза).
− рецидивирующие трещины слизистой оболочки наружных половых органов, которые самостоятельно эпителизируются в течение 4 - 5 дней;
− геморрагическая форма: единичные или множественные везикулезные элементы (пузырьки) с геморрагическим содержимым;
− абортивная форма: очаг поражения в виде зудящего пятна или папулы при отсутствии везикулезных элементов;
− субклиническая форма: кратковременное появление на слизистой оболочке наружных половых органов поверхностных трещинок, сопровождающихся незначительным зудом.
Адрес: г. Москва, Ленинский проспект, дом 82/2
Часы работы: Пн - Пт: с 10.00 до 19.00; Сб - Вс, праздники: с 11.00 до 17.00
Как нас найти (схема проезда):
от ст.м. «Университет» - пешком до ул. Крупской, дом 2 (10 мин.)
от ст.м. «Новые Черемушки» - автобус № 1, 113 до ост. «ул. Крупской» ( 5 мин.)
от ст.м. «Октябрьская» (кольцевая), выход на Ленинский пр-т - электробус м4 и автобус м1; маршрутка № 62, 553 до ост. «ул. Крупской» (10 мин.)

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Вирус герпеса проявляется не только не эстетичным видом, но и неприятными ощущениями. Чаще всего он появляется на губах, хотя может затрагивать и другие части тела, в том числе половые органы. Опасен ли герпес и как его лечить, разберем в этой статье.
Отчего появляется герпес?
Возбудителем заболевания является группа вирусов, которые поражают кожный покров, нервные клетки, слизистые оболочки человека. На теле появляются высыпания в виде группы пузырьков, которые высыхают и исчезают после применения лекарственных средств.
Герпетическая инфекция самая распространенная среди взрослого населения. Вирус поражает более 90% людей, у 10-20% из которых отмечается острая форма герпеса. Попадая в организм человека, возбудители накапливаются и проявляются при ослабленном иммунитете. Вы наверняка замечали, что патологические высыпания появляются на теле периодами, при чем чаще всего на одном и том же месте.
Герпес передается следующими путями:
- контактным – физический контакт с зараженным;
- воздушно-капельным – через частицы слюны при чихании и кашле;
- половым – чаще всего так передается генитальный герпес. Во время незащищенного полового контакта;
- бытовым – через предметы совместного пользования (полотенца, посуда, постельное белье);
- вертикальным – от беременной женщины к ребенку во время беременности или родов.
Попав в организм человека, вирус герпеса разносится с кровотоком. Он проникает в нервные клетки периферической нервной системы и встраивается в геном нейронов. С этого момента вирус сопровождает человека всю его жизнь.

Виды герпеса
Существует 8 основных типов герпесвирусов:
- Вирус простого герпеса первого типа. Передается в основном бытовым путем и при физических контактах (рукопожатии, объятиях, поцелуях и через половые контакты). В основном поражает зону вокруг рта и глаз. 15% случаев встречалось, когда ВПГ-1 поражал руки и половые органы.
- Вирус простого герпеса второго типа. Преимущественно передается половым путем и поражает слизистую половых органов и кожу вокруг них, приводит к появлению генитального герпеса. Проявляется в виде мелких водянистых пузырьков, которые со временем лопаются, и на их месте образуются небольшие язвочки, покрытые корками. Если поражение большое, пациент может жаловаться на выраженную болезненность, трудность передвижения или посещения туалета.
- Герпес третьего типа. Его еще называют вирус ветряной оспы. Вирус Varicella Zoster вызывает опоясывающий герпес (опоясывающий лишай) и ветряную оспу. Заражение чаще всего происходит в детском возрасте, когда ребёнок заболевает ветрянкой. В это время дети посещают детский сад и пользуются одними бытовыми предметами, поэтому вирус легко передается. Проболев ветряной оспой, вирус остается в организме малыша. При резком снижении иммунитета он проявляется в виде опоясывающего лишая.
- Вирус Эпштейн-Барра (четвертого типа). Передается воздушно-капельным или бытовым путем через предметы повседневного обихода (чашки, полотенца, ложки). Провоцирует появление инфекционного мононуклеоза. Сначала возбудитель поражает эпителиальные клетки миндалин, глотки, слюнных желез, где активно размножается, приводя к их дистрофии и гибели. Затем, попадая в кровь, разносится по организму.
- Герпес пятого типа (цитомегаловирус). Его излюбленным местом в организме человека являются слюнные железы. У здорового человека инфекция может всю жизнь ничем не проявляться. Но если у больного присутствует иммунодефицит, цитомегаловирус может привести к опасным проявлениям. Он представляет большую опасность для новорожденных детей и для беременных женщин (способствует развитию внутриутробных аномалий развития). У человека с высоким иммунитетом вирус пятого типа протекает по типу ОРВИ в виде кашля, насморка, некоторого увеличения лимфоузлов, незначительной гипертермии.
- Герпес шестого типа. Заражение происходит чаще всего в возрасте 1-2 лет, после чего начинают вырабатываться антитела. У 96% населения есть антитела к вирусу шестого типа. Самое характерное внешнее проявление, возникающее при первичном попадании вирусов в организм ребенка, это внезапная экзантема (детская розеола или «шестая болезнь»). Проявляется она кожными высыпаниями неспецифического характера, исчезающими без следов в течение нескольких часов или дней.
- Герпес седьмого типа. Считается, что вирус передается воздушно-капельным путем, хотя точно это не доказано. Как точно проявляет себя вирус седьмого типа не установлена, но исследователи считают его одной из причин формирования синдрома хронической усталости. ВГЧ-7 не требует особой терапии.
- Герпес восьмого типа. Не вызывает клинических проявлений у здорового человека. У пациентов с иммунодефицитом может возникать опухолевое заболевание кожи, которое носит название саркома Капоши.
Как проявляется вирус герпеса в теле человека?
Наличие вируса герпеса в организме никак не проявляется у здорового человека. Он начинает появляться только тогда, когда угнетается работа иммунитета. Такое может произойти при переохлаждении, злоупотреблении алкоголем, табакокурении, внезапном стрессе, травме кожи в периоральной области (вокруг рта), переутомлении или недосыпании.
Чаще всего герпес на губах проявляет себя мелкопузырчатой сыпью в области рта. Спустя несколько дней содержимое пузырьков мутнеет. Если не потревожить образование, происходит подсыхание пузырьков, они покрываются корочкой, которая через несколько дней самостоятельно отпадает. Но если пузырь был поврежден, на его месте образуется язвочка. Также может чувствоваться покалывание, жжение кожи в поврежденной зоне и наблюдаться отечность.
Что такое врожденный герпес?
Он передается от матери к ребёнку во время внутриутробного развития или через родовые пути. Распространенность врожденного герпеса – один случай на 3-60 тысяч новорожденных. В 80% случаев возбудитель – ВПГ второго типа, в 20% – ВПГ первого типа.
Врожденный герпес может иметь локальную форму, церебральную или генерализованную. Первая форма проявляется только пузырчатыми высыпаниями. Может поражать разные части тела. Часто затрагивает глаза, в результате чего образуется герпетический кератит и конъюнктивит.
Церебральная форма характеризуется нарушением сознания вплоть до его потери, судорогами, развитием отека мозга. В этом случае сыпь появляется очень редко, спустя 4-7 дней после первых симптомов и имеет слабовыраженный характер.
Последняя форма, генерализованная, самая опасная. Она проявляет себя и сыпью, и неврологическими симптомами. В дополнение к этим проявлениям присоединяется поражение внутренних органов: почек, печени, селезенки, легких. Если ребёнок выжил, он, как правило, остается инвалидом.
Герпес во время беременности и грудного вскармливания
Для беременной женщины особую опасность представляют вирусы герпеса первого, второго и четвертого типа. Они способны привести к развитию серьезных внутриутробных аномалий.
На раннем сроке развитие вируса герпеса может привести к гибели плода. А половой герпес передается малышу во время родов через прохождение родовых путей. Новорожденные тяжелее переносят последствия инфицирования.
Если развитие герпеса пришлось на период грудного вскармливания, его не нужно прекращать. Наоборот, материнское молоко повышает иммунитет малыша и бережет его от поражения инфекциями. Молодая мама должна помнить, что перед каждым прикладыванием к груди, нужно мыть руки, особенно если до этого притрагивались к части тела, пораженной герпесом.
Герпес в детском возрасте
В большинстве случае именно в детском возрасте происходит первый контакт со всеми вирусами герпеса. Самый тяжелый вариант герпеса у детей – врожденный герпес, но и герпетическая инфекция у детей в более позднем возрасте может несколько отличаться от течения заболевания у взрослых.
В детском возрасте помимо развития герпеса первого типа в области вокруг рта, пузырьки появляются и на слизистой. То есть развивается герпетический стоматит. Второй тип вируса может вызвать у детей герпетическую ангину – она протекает тяжелее обычной.
Герпес третьего типа, как мы уже упоминали выше в этой статье, вызывает ветряную оспу, после чего к ней появляется пожизненный иммунитет. В дальнейшем третий тип может проявляться опоясывающим лишаем, который в детском возрасте регистрируется крайне редко – только на фоне выраженного иммунодефицита.
Диагностика и лечение герпеса
Определить вирус первого типа не составляет никакой сложности. Обычно пациент делает это самостоятельно в домашних условиях. Сложнее дело обстоит с определением цитомегаловируса, инфекционного мононуклеоза. Определить их можно только в лабораторных условиях. В первом случае нужно взять мазок с высыпаний, во втором – провести анализ крови.
Окончательно подтвердить диагноз герпеса помогает ПЦР – реакция выявления элементов вирусных ДНК из биологического материала: содержимого пузырьков, крови. Выявление антител не позволяет поставить точный диагноз, а только доказывает, что пациент когда-то контактировал с вирусом.
Чтобы не допустить осложнений, нужно придерживаться некоторых правил: не срывать подсохшие высыпания, стараться не травмировать кожу, а при генитальном герпесе носить натуральное не стягивающее белье. При появлении пузырьков на лице мужчинам лучше воздержаться от бритья, а женщинам – от использования декоративной косметики.
Излечиться полностью от герпеса невозможно – вирус остается в организме человека на всю жизнь после первичного инфицирования. Все средства лишь убирают симптомы. Основной класс препаратов, используемых в лечении герпетической инфекции – противовирусные средства. Используются, как таблетки и инъекции, так и мази, кремы для местного действия. Для предупреждения рецидивов назначаются иммуностимулирующие препараты, позволяющие восстановить и поддержать иммунитет.

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Проявления патологии различаются в зависимости от формы – острый или хронический панкреатит. При остром панкреатите наблюдаются:
Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Читайте также:

