Потница на ягодицах при беременности
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Потница: причины появления, симптомы, диагностика и способы лечения.
Определение
Потница – это дерматологическое заболевание потовых протоков эккриновых желез, которое наблюдается по большей части у младенцев и маленьких детей, но может встречаться в любом возрасте, становясь реакцией на перегревание.
Потница наблюдается примерно у 15% новорожденных и обычно возникает при высокой температуре воздуха и повышенной влажности.
Причины появления потницы
Кожа человека состоит из эпидермиса, дермы и подкожной жировой клетчатки. Потовые железы, состоящие из секреторного клубочка и выводного протока, выделяют влагу и продукты метаболизма. Потовые железы бывают двух типов. Эккриновые железы располагаются на всех участках кожи, функционируют с рождения и участвуют в терморегуляции. Апокриновые потовые железы функционируют с начала периода полового созревания; располагаются на ладонях, подмышечных впадинах, в паху и не участвуют в терморегуляции.
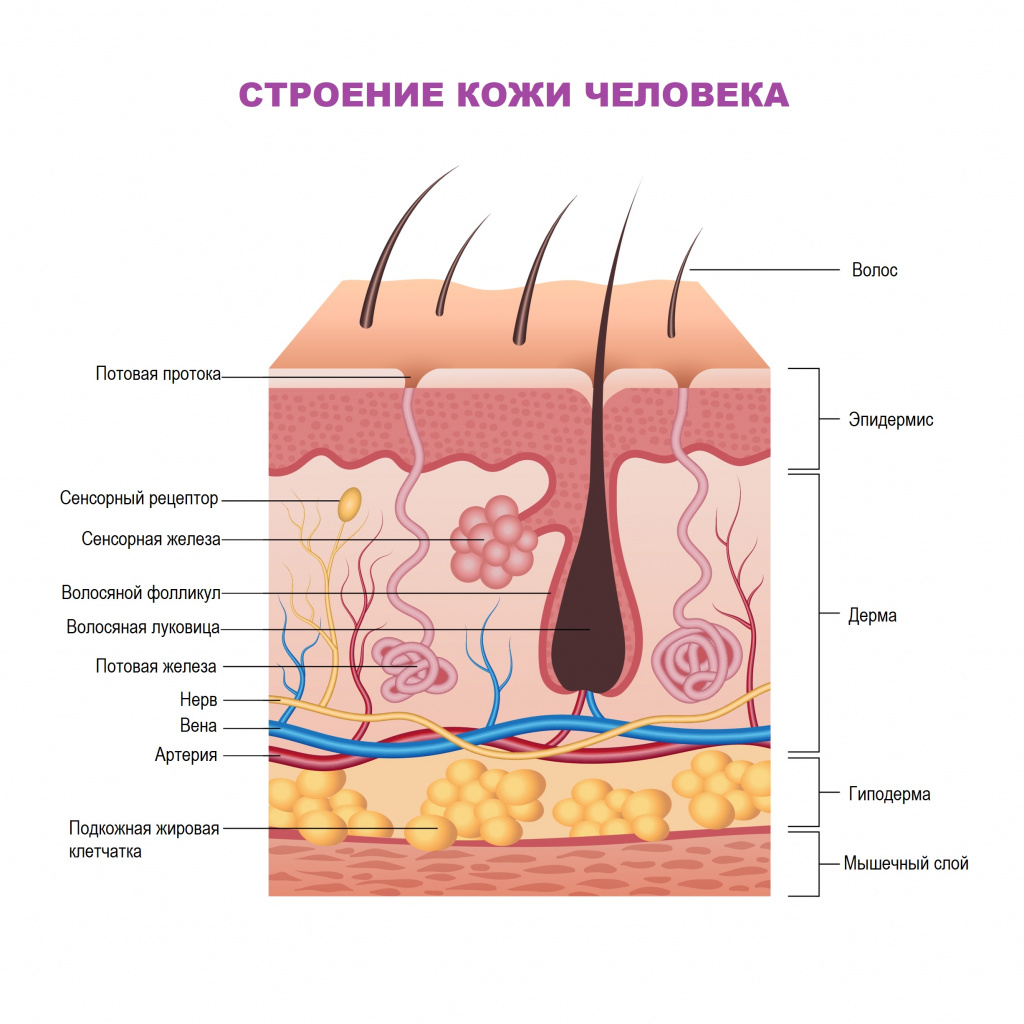
Кожа у новорожденных и грудных детей тоньше, чем у взрослых, хорошо впитывает влагу, ее сосочковый слой еще не вполне оформлен (за исключением ладоней и подошв), связь между клетками рогового слоя еще слабая. Поскольку потовых желез у новорожденных в 12 раз больше, чем у взрослых, а роговые пластинки легко отторгаются, нередко потовые железы закупориваются кератиновыми пробками (кератиноциты – обновляющиеся клетки кожи, которые, достигая рогового слоя эпидермиса, отмирают, слущиваются и заменяются новыми).
Если кожа младенцев испытывает негативное влияние окружающей среды или травмируется, то нарушается ее барьерная функция, в результате чего наблюдается повышенная потеря влаги и гиперчувствительность.
Состав липидов и структура соединительно-тканных волокон обусловливают упругость и бархатистость кожи; обилие расширенных капилляров придают коже ярко-розовую окраску; большое количество функционально лабильных лимфатических канальцев формируют пастозность и легко возникающие отеки.
В связи с перечисленными особенностями кожи у новорожденного могут появляться различные пограничные состояния (то есть не требующие активного вмешательства), включая потницу.
Таким образом, к факторам, способствующим появлению потницы у детей, относятся:
- высокая температура окружающей среды, повышенная температура тела;
- повышенная влажность в помещении, где находится ребенок;
- пренебрежение гигиеническими требованиями по уходу за кожей ребенка.
Ориентируясь на гистологическую и клиническую картины, различают следующие формы заболевания:
- кристаллическая потница,
- красная потница,
- белая потница,
- желтая потница.
В результате усиленного потоотделения на туловище, лице, шее, волосистой части головы и конечностях появляется большое количество изолированных или сгруппированных маленьких просвечивающихся пузырьков, диаметр которых составляет 1–2 мм. Ребенок испытывает зуд и жжение в местах локализации потницы. После подсыхания пузырьков кожа шелушится.
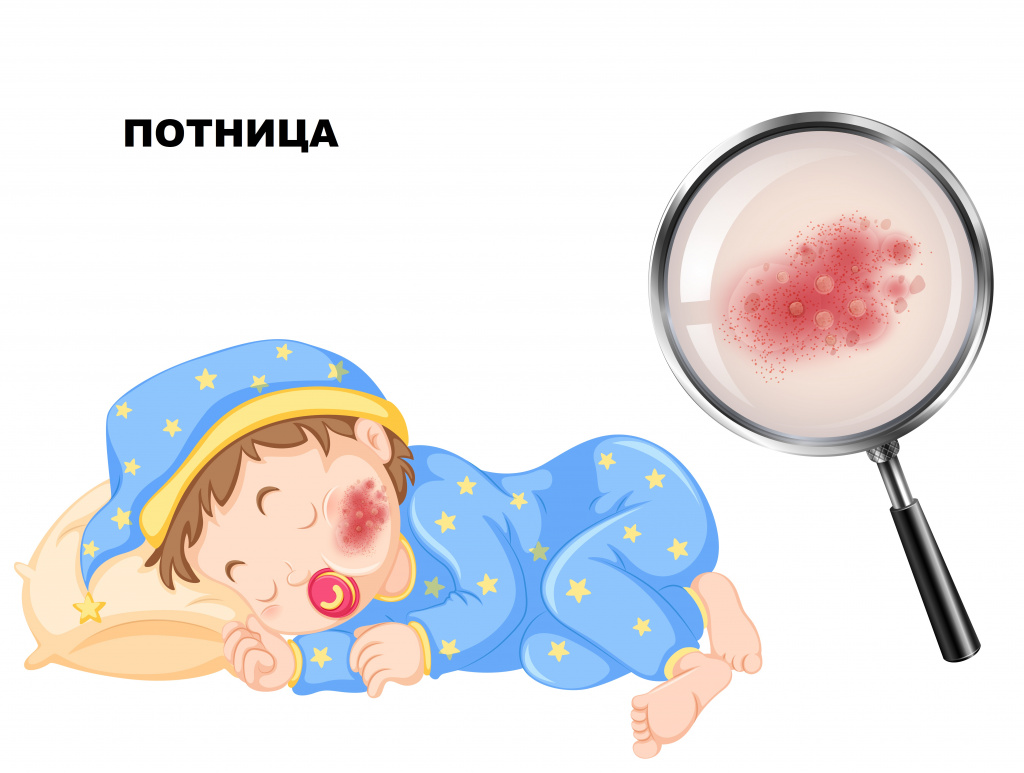
При кристаллической потнице на коже туловища и конечностей появляются мельчайшие пузырьки около 1 мм с прозрачным содержимым. Через несколько дней пузырьки подсыхают с образованием чешуек и корочек.
Красная потница обычно возникает при перегреве ребенка вследствие высокой температуры окружающей среды или в период лихорадки при детских инфекциях чаще всего на закрытых одеждой участках кожи (туловище, в подмышечных и паховых областях). Появляются красные узелки с гнойным содержимым, окруженные воспалительным венчиком.
При белой потнице пузырьки имеют молочно-белый цвет в результате вторичного инфицирования кокковой флорой. При желтой потнице на коже образуются пузырьки с гнойным содержимым желтого цвета.
Диагностика потницы
Диагноз потницы выставляется на основании типичной клинической картины и данных истории болезни. Потница имеет сезонное течение, появляется обычно после перегревания, характеризуется наличием характерных пузырьков.
Лабораторная диагностика применяется с целью исследования гнойного содержимого пузырьков:
-
микроскопическое (бактериоскопическое) исследование мазка, окрашенного по Граму.
Краткая характеристика Микроскопического исследования мазка, окрашенного по Граму Бактериоскопия (от лат. «скопео» – смотрю) – лабораторный метод исследования бактерий под микроскопом. Метод широко используется врачами разных специальностей при подозрении на инфекционный п.

Потница — это раздражение кожи, которое возникает из-за того, что у человека сильно выделяется пот и при этом он медленно испаряется. В результате потовые железы закупориваются — и начинается раздражение. Чаще всего такое заболевание встречается у детей, но и у взрослых оно тоже иногда наблюдается — поэтому о нем нужно знать.
Симптомы
Говоря о симптомах потницы, необходимо сразу затронуть такой момент, как виды раздражения, потому что у каждого типа свои проявления.
Наиболее простой и безопасной формой является кристаллическая потница. Она проявляется небольшими (до миллиметра) безболезненными высыпаниями — это мелкие пузырьки, которые расположены рядом друг с другом и могут сливаться. Локализуются такие высыпания на шее, лице, лбу, туловище, а также в местах сгиба ног, рук. Часто эта потница возникает ненадолго и быстро исчезает при соблюдении привычной гигиены.
Более опасен такой вид потницы, как красная (воспалительная). Ее признаки, следующие:
- Высыпания в виде более крупных пузырьков (до двух миллиметров) с красными воспаленными венчиками. В этих пузырьках наблюдается содержимое мутного вида.
- Зуд, который может быть довольно сильным и беспокоить пациента неприятными ощущениями.
- Мокрые корочки. Если они появились, это означает, что к обычной болезни у взрослого присоединилась бактериальная инфекция — то есть возникло осложнение.
Обычно красная разновидность недуга локализуется подмышками, на животе и коже между ягодицами, а также на сгибах локтя, предплечьях. У людей, страдающих ожирением, она часто появляется в паху. В отличие от предыдущего варианта, этот не проходит самостоятельно и всегда требует целенаправленного лечения.

Если течение красной потницы осложняется, может развиться так называемая папулезная форма с острым воспалением. Тут уже появляются не только зуд, но и симптомы интоксикации. Кожа болезненная, состояние больного сложное. Вылечить такое заболевание можно только специально подобранными медикаментами — в ряде случаев для этого требуется не один месяц.
Еще один вариант потницы у взрослых — апокринная. Она связана с работой специальных желез, которые находятся на ареоле соска, в области анального отверстия, подмышками, а также у женщин в области больших половых губ. В этих местах появляется мелкая сыпь, а также специфические скопления в области желез. Эти образования часто лопаются прямо внутри кожи и к ним присоединяется инфекционный процесс. В данном случае также требуется помощь специалистов.
Причины
Причины потницы у взрослых людей выглядят так:
- Гипергидроз. У людей с повышенной потливостью болезнь может приобретать хронический характер.
- Серьезные нарушения обмена веществ. Поскольку пот — это часть обменных реакций, некоторые заболевания могут повлиять на его выделение и испарение.
- Отдельные эндокринные патологии — например, сахарный диабет, гипертиреоз, гипотиреоз.
- Некоторые болезни нервной системы.
- Лихорадка, повышенная температура в течение длительного времени. В таком состоянии пот всегда активно выделяется, поэтому на коже может возникнуть сыпь.
- Ожирение или просто избыточный вес. При лишних килограммах люди, как правило, потеют гораздо сильнее, что тоже может привести к раздражению кожных покровов.
- Малоподвижность, постоянный контакт кожи с кроватью. Такая потница у взрослых встречается у лежачих больных или у людей, которые в силу определенных болезней мало ходят, но много лежат или сидят.
Все это причины, которые можно отнести к патологическим — то есть они уже сами по себе связаны с каким-то негативным состоянием организма или заболеванием. Но есть еще и так называемые провоцирующие факторы — их можно назвать внешними причинами. Сюда отнесем:
- Жаркий, сухой климат, способствующий сильному потоотделению, а также повышенная влажность с высокой температурой.
- Активные и постоянные занятия спортом, при которых человек много потеет и сам пот постоянно находится на коже.
- Работа, связанная с интенсивной физической нагрузкой или с нахождением в жарких помещениях. Например, люди сильно потеют, если работают на заводах возле раскаленных печей.
- Плохо подобранная обувь. Если она сильно пережимает стопу и не обеспечивает достаточное количество воздуха, может развиться потница на коже ног.
- Применение неправильной косметики: сильно плотных и питательных кремов, когда коже жарко. Например, сыпь на лице может появиться из-за того, что в летнюю жару женщина наносит очень плотный тональный крем.
- Несоблюдение всех правил гигиены, когда пот, смешанный с пылью и загрязнениями, подолгу остается на коже.
- Слишком частый и длительный загар, который может повредить кожные покровы и сделать их более восприимчивыми к любым негативным факторам.
Вызвать проблему может как одна причина, так и совокупность нескольких — все зависит от конкретного организма.
Диагностика
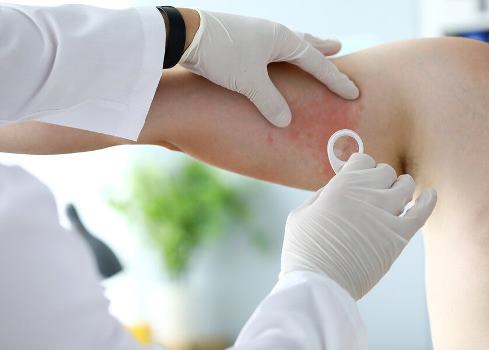
Как правило, диагностика потницы не требует сложных манипуляций — врач-дерматолог или терапевт может определить заболевание чисто визуально, по его внешним признакам. Но в ряде случаев нужно обследовать клетки пораженных участков, а также сдать общие анализы. Особенно это актуально при сложных случаях, когда вместе с первичной проблемой необходимо выявить вторичную инфекцию.
Лечение
Если речь о простой форме, лечение потницы будет заключаться в том, чтобы устранить негативный фактор (например, перегревание), соблюдать гигиену и обрабатывать пострадавшие участки кожи антисептическими средствами.
В сложных случаях пациентам выписывают антигистаминные препараты, антибиотики (не всегда), антибактериальные, противовоспалительные и подсушивающие средства.

Также в план лечения могут включаться:
- Разные методики лечения гипергидроза. Например, это лазерное лечение, инъекции ботулотоксина, операция на нервных волокнах, удаление потовых желез. Чем серьезнее операция, тем реже она применяется, поскольку важно, чтобы ее риски перекрывались полученным эффектом.
- Физиотерапия. Пациентам могут назначать рефлексо- и иглорефлексотерапию.
- Фитотерапия. В ряде ситуаций врач может предложить использовать отвары на основе разных полезных трав. Но это далеко не всегда обязательно, так как есть много уже готовых средств с более выраженным и быстрым эффектом.
Сложные случаи требуют обязательной консультации у врача, в такой ситуации самостоятельное лечение потницы у взрослых невозможно. Если у вас возникла подобная проблема, мы рекомендуем незамедлительно обратиться в АО «Медицина». В нашей клинике вы получите квалифицированную помощь опытных дерматологов и сможете избавиться от недуга настолько быстро, насколько это возможно.
Профилактика
Чтобы понять, какая профилактика нужна в данном случае, нужно обратиться к причинам потницы и исключить все негативные факторы. Важно поддерживать тело в оптимальной температуре, носить хорошую дышащую одежду, постоянно следить за здоровьем организма, поддерживать оптимальный вес. Обязательным условием является правильное и регулярное соблюдение личной гигиены.
Вопросы-ответы
Чешется ли потница?
В том случае, если к ней присоединяется дополнительная инфекция и речь идет уже об осложненном состоянии, могут наблюдаться зуд и неприятные ощущения.
Можно ли заразиться потницей?
Нет. Это заболевание не передается бытовым или другим путем.
Как избавиться от потницы?
Простая форма может пройти сама, а в остальных случаях требуется помощь специалистов, которые подберут специальные таблетки, мази и процедуры, необходимые конкретному пациенту.
Крапивница – это кожный симптом аллергии или другой патологии, связанной с выбросом гистамина. Свое название получила из-за покраснения и волдырей, очень похожих на ожог крапивы. Можно также встретить названия «крапивная лихорадка» или «уртикария».
Это состояние требует тщательного обследования и лечения, так как чревато осложнениями: отеком Квинке и анафилактическим шоком.
Симптомы и проявления крапивницы
- Кожные высыпания и покраснение.
- Зуд кожи.
- Лихорадка, озноб.
- Иногда тошнота, рвота, боль в животе.
При контакте с аллергеном тучные клетки активизируются и высвобождают гистамин – вещество, вызывающее отек кожи и слизистых, что приводит к образованию волдырей.
Эти высыпания похожи на пузыри или узелки, на ощупь плотные, имеют четкие очертания, возвышаются над здоровой кожей и бледнеют при надавливании. Диаметр от одного миллиметра до нескольких сантиметров, крупные волдыри могут сливаться друг с другом, образуя большое пятно неправильной формы. Цвет варьируется от белого до ярко-красного. Исчезают, не оставляя пятен и рубцов. Обязательно сопровождаются зудом – от умеренного до мучительного.
Для волдырей характерна летучесть, то есть они быстро возникают и так же быстро проходят, но могут вернуться через несколько часов. В некоторых случаях эпизоды высыпаний повторяются многократно.
Локализация крапивницы различна – на лице, шее, руках, спине и животе. При генерализованной форме высыпаниями покрыта большая часть тела.
Клинические формы
По характеру течения заболевания выделяют острую и хроническую формы. Острая длится от нескольких часов до 1,5 месяцев. В течение этого времени симптомы могут угасать, но полностью не проходят.
Для хронической формы характерно цикличное чередование светлых промежутков (ремиссии) с периодами обострения. Иногда и вовсе не наблюдается выраженной ремиссии.
По этиологии возникновения выделяют формы:
- аллергическая – проявляется при контакте с пищевым, лекарственным, ингаляционным и прочими аллергенами;
- холодовая – от контакта с холодной водой или нахождения на холодном воздухе. При местной кожной реакции волдыри образуются вокруг охлажденного участка кожи;
- тепловая или холинергическая – провоцируется горячим душем или баней;
- от воздействия давления – возникает в местах сдавления кожи тесной одеждой и обувью, туго затянутым ремнем или плотными чулками;
- контактная – при непосредственном контакте кожи с аллергеном, например, латексом или средствами бытовой химии.
Факторы риска
Спровоцировать эпизод крапивницы или развитие хронической формы может один из факторов, либо их сочетание:
- выявленная ранее аллергия, особенно с кожными проявлениями;
- наследственная предрасположенность – играет значительную роль при тепловой и холодовой формах;
- употребление в пищу продуктов, способствующих выбросу гистамина – клубника, креветки, рыба, соя, орехи, цитрусовые;
- наличие в организме очагов хронической инфекции – кариес, тонзиллит, гайморит. Это повышает иммунную напряженность и может спровоцировать аллергические реакции;
- инфекционные заболевания (вирусный гепатит, герпес, инфекционный мононуклеоз) и гельминтозы;
- гормональные сбои в период беременности, лактации, полового созревания и менопаузы;
- прием лекарств – аспирин и другие НПВС, кодеин, оральные контрацептивы, некоторые препараты, понижающие артериальное давление;
- стресс – провоцирующий фактор.
Осложнения крапивницы
Отек Квинке или ангионевротический отек
Неотложное состояние, по своему механизму развития схожее с крапивницей, характеризующееся отеком глубоких слоев кожи, слизистых и подкожной клетчатки.
Иногда крапивница переходит в отек Квинке, либо они развиваются одновременно друг с другом. Опасность заключается в возможном развитии отека гортани, затруднении дыхания и удушении.
Миокардит и гломерулонефрит
Редкие, но грозные осложнения крапивницы. Их развитие связано с нарушением проницаемости сосудистой стенки, что чревато нарушением ритма сердца и фильтрационной функции почек.
Анафилактический шок
При прогрессировании аллергии есть вероятность развития анафилактического шока при контакте с аллергеном. Это опасное для жизни состояние, сопровождающееся угнетением всех жизненно-важных функций организма. Требует незамедлительной медицинской помощи. Риск летального исхода очень высок.
Гнойное поражение кожи
Из-за мучительного зуда больные крапивницей часто сильно расчесывают пораженные участки. При снижении иммунитета, либо при нарушении гигиены есть опасность попадания бактериальной флоры. Это приводит к появлению гнойничков и фурункулов.
Нужно ли обращаться к врачу
Несмотря на то, что крапивница чаще всего проходит быстро и без последствий, выявить ее причины необходимо. Как минимум для того, чтобы избежать серьезных осложнений. Как максимум, чтобы предупредить ее появление в дальнейшем и обезопаситься от дискомфорта.
АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы по адресу 2-й Тверской-Ямской переулок 10 в пешей доступности от метро Маяковская, Белорусская, Тверская, Чеховская, Новослободская.
Диагностика и обследования при крапивнице
Ведущую роль в постановке диагноза играет выявление провоцирующего фактора, особенно если не удается установить взаимосвязь крапивницы с чем-либо. В таких случаях приходят на помощь диагностические пробы:
- кожная – внутрикожное введение предполагаемых аллергенов;
- холодовая – помещение на кожу кубика льда с оценкой реакции;
- солнечная – инсоляция участка кожи волной определенной длины;
- пищевой провокационный тест;
- провокация физической нагрузкой.
Некоторые из этих проб проводятся в день обращения, для других может потребоваться подготовка. При постановке проб на аллергены необходимо исключить прием антигистаминных препаратов на две недели – для корректного результата.
Для полноты клинической картины проводят исследование крови и мочи, флюорографию, ЭКГ и другие обследования по показаниям.
АО «Медицина» (клиника академика Ройтберга) имеет современное отделение аллергологии и иммунологии, укомплектованное квалифицированными специалистами. За каждым пациентом закрепляется лечащий врач, который курирует процесс обследования и лечения. При наличии у пациента сопутствующих заболеваний, например, бронхиальной астмы или сердечной патологии, к лечению привлекаются профильные специалисты.
Лечение разных форм крапивницы
Медикаментозное лечение назначается и корректируется только врачом, самолечение недопустимо. Дозировки препаратов зависят от массы тела пациента, его возраста и тяжести течения заболевания.
При аллергической этиологии необходим прием антигистаминных средств. При холодовой и холинергической формах применяют блокаторы гистаминовых рецепторов. При тяжелых аутоиммунных формах и неэффективности обычной терапии к лечению добавляют гормональные препараты (глюкокортикостероиды).
При подборе лекарственной терапии необходимо учесть наличие сопутствующих заболеваний и противопоказаний, а также возможные побочные реакции.
Участие пациента в лечении
Помимо приема назначенных препаратов, пациенту необходимо соблюдать здоровый образ жизни и отслеживать реакцию организма на аллергены и провоцирующие факторы.
При пищевой аллергической крапивнице стоит придерживаться гипоаллергенной диеты – исключить все, на что ранее наблюдалась реакция, и с осторожностью употреблять продукты, содержащие гистаминолибераторы. В эту группу входят коровье молоко, яйца, многие виды рыбы, икра и морепродукты, специи и пряности, маринады, алкоголь, а также все продукты, содержащие красители, ароматизаторы и консерванты.
Следует внимательно относиться к гигиене кожи, чтобы избежать гнойничковых заболеваний. Рекомендуется принимать теплый, но не горячий душ с жидким гипоаллергенным мылом и аккуратно использовать мягкую мочалку, чтобы не травмировать раздраженную кожу.
Снять кожный зуд при крапивнице помогут мази с гормонами.
Как попасть на прием к врачу
Наш адрес: Москва, 2-й Тверской-Ямской переулок, дом 10.
Удобнее всего добираться от станции метро Маяковская – всего 5 минут пешком. Также в пешей доступности находятся станции: Белорусская, Тверская, Чеховская и Новослободская.

Во время беременности организм переживает множество физических изменений, которые отражаются на коже. Появляются изменения на лице и теле. Многие из этих состояний считаются нормальными и связаны с гормональными изменениями.
Кожные заболевания во время беременности
Виды и причины появления изменений:
- Темные пятна . Из-за увеличения уровня пигмента — меланина на коже появляются темные пятна.
- Мелазма . Форма гиперпигментации, также известна как «маска беременности».
- Растяжки . Могут появиться к третьему триместру и иногда остаются на всю жизнь.
- Прыщи. Даже у тех, у кого чистая кожа, могут развиться прыщи во время беременности, но некоторые формы лечения этой проблемы следует избегать, применяя препараты, прописанные исключительно гинекологом.
- Варикозное расширение вен . Патология может развиваться, но варикоз часто уходит после родов.
Гиперпигментация
Это появление темных пятен на лице или других участках тела. Явление вызвано увеличением выработки меланина и проходит после родов, но может сохраняться в течение нескольких лет.
Пример гиперпигментации при беременности — меланодермия, известная как «маска беременности», для которой характерны коричневые пятна на лице, щеках, носу и лбу. Для решения этой проблемы нужно проконсультироваться у дерматолога.
Для того чтобы пятен было меньше, рекомендуется выполнять простые правила:
- ограничить пребывание на улице в период солнечной активности с 10:00 до 14:00 часов;
- в жаркую погоду использовать солнцезащитный крем с коэффициентом 30 или выше;
- надевать широкополую шляпу.
Воспаление и зуд
Зудящие папулы и бляшки вызывают значительный зуд, жжение или покалывание. Они различаются по величине и месту локализации. Чаще всего высыпают на животе, ногах, руках, груди или ягодицах. Проходят после родов.
Для лечения воспаления и зуда применяются антигистаминные средства или местные кортикостероиды. В быту необходимо использовать теплую воду при стирке, применять прохладные компрессы, носить свободную и легкую одежду и избегать попадания мыла на кожу, на которой есть высыпания и пигментные пятна.
Все лекарства выписывает дерматолог, но принимать их можно, только после консультации с гинекологом.
Растяжки
Растяжки часто появляются на животе, ягодицах, груди или бедрах. Первоначально они красновато-фиолетового цвета, постепенно белеют. Частично рассасываются после родов.
Для уменьшения растяжек применяется лазерное лечение или кремы, но до конца эти дефекты убрать нельзя. Один из эффективных способов предотвращения растяжек — применение увлажняющих средств – кремов и гелей.
Родинки на коже
Родинки на коже во время беременности — обычное явление. Появляются они на шее, груди, спине, в паху и под грудью. Не стоит из-за них беспокоиться, потому что они не являются злокачественными.
Прыщи
При беременности происходят гормональные изменения, которые приводят к появлению прыщей. Есть много способов лечения этой проблемы.
Необходимо выполнять общие правила гигиены, такие, как умывание лица теплой водой с мягким средством два раза в день, обработка кожи неагрессивными средствами для предотвращения закупорки пор.
В этот период можно использовать препараты, которые включают бензоил пероксид или салициловую, азелаиновую или гликолевую кислоты.
При беременности запрещено:
- Проводить гормональную терапию из-за повышенного риска врожденных патологий плода;
- Применять Изотретиноин (форма витамина А, по-другому Ретинол). Это может привести к нарушениям психического и физического развития будущего ребенка.
- Использовать Тетрациклин , потому что он влияет на формирование костного скелета плода.
Изменения вен
Во время беременности часто развивается варикозное расширение вен.
«Паучьи» вены — это маленькие красные сосуды, которые чаще всего появляются на лице, шее и руках. Эти изменения кожи появляются из-за изменения гормонов и повышения нагрузки на ногах, во влагалище и прямой кишке. Они проходят после родов.
Чтобы свести к минимуму риск развития патологии и облегчить симптомы, нужно принять следующие меры предосторожности:
- не сидеть и не стоять длительное время, сочетать посильные физические нагрузки с отдыхом;
- раздвигать ноги при вынужденном долгом сидении;
- выполнять подъем ног в положении сидя, когда это возможно;
- с врачом подобрать комплекс физических упражнений для предотвращения застоя крови в сосудах;
- следить за пищеварением, не допуская запоров.
Другие заболевания кожи у беременных
Менее распространенные кожные заболевания во время беременности – пемфигоидная сыпь и внутрипеченочный холестаз.
- Пемфигоидная гестационная сыпь — это аутоиммунное заболевание, которое проявляется во втором или третьем триместре или после родов. Симптомы этого состояния включают волдыри на животе или других частях тела. Увеличивает риск преждевременных родов или рождение ребенка с маленьким весом.
- Внутрипеченочный холестаз беременности — это состояние печени, которое появляется в третьем триместре. Характеризуется сильным зудом на ладонях рук, подошвах ног или туловище, протекает без сыпи.
При появлении необычных ощущений на коже, зуде или высыпаниях необходимо обратиться к врачу, чтобы выяснить причину явления и вовремя начать лечение.

Кожа – это защитный барьер, не допускающий проникновение в организм патогенных бактерий и вирусов. В области половых органов эпидермис особенно чувствителен, поэтому именно здесь часто возникают высыпания и покраснения. Инфекционная сыпь опасна для жизни и полового здоровья женщины. Поэтому при первых признаках поражения кожи и слизистых оболочек в паху следует как можно скорее обратиться к врачу.
Специалисты медицинского центра «Диана» помогут выявить причину и назначить эффективное лечение высыпаний в области половых органов.
Причины высыпаний в интимной зоне
У женщин сыпь разного характера чаще всего появляется на лобке, половых органах, в промежности. Это могут быть язвы, пятна, прыщи и другие, визуально заметные поражения кожи. Эти проявления могут быть связаны с частым бритьем, легкой аллергией, плохой гигиеной. Однако довольно часто высыпания в интимной зоне требуют медицинской помощи, поскольку становятся ответной реакцией на проникновение инфекции.
Появление неприятной сыпи в интимной зоне связывают с такими факторами:
- Заражение инфекцией . Характер сыпи зависит от типа инфекции, которая активно размножается в организме. Заражение инфекцией, передающейся половым путем, обычно сопровождается дополнительными симптомами. Это могут быть гнойные выделения, зуд в паху, нарушения менструального цикла.
- Ослабление иммунитета . Этот фактор дает возможность условно-патогенной флоре активно размножаться. Серьезно ослабляют иммунную систему хронические болезни, лечение антибиотиками, химиотерапия, вынашивание ребенка, переохлаждение.
- Ожог химическими средствами . Агрессивные вещества разрушают верхние слои эпидермиса. На это организм отвечает появлением мелких болезненных прыщей.
- Синтетическое белье . Иногда становится причиной генитальной аллергии. Некачественная ткань не дает коже «дышать», что приводит к размножению болезнетворной флоры;
- Игнорирование правил гигиены . Это создает благоприятные условия для проникновения вирусов и бактерий в организм. Особенно важно тщательно соблюдать интимную гигиену в период месячных.
Виды сыпи у женщин
Высыпания на коже проявляются по-разному. Выделяют такие виды сыпи, которые поражают кожный покров в интимной зоне:
- Прыщ – небольшой бугорок или узелок, выступающий над общим слоем кожи. Образование часто наполняет серозная жидкость;
- Гнойник – крупный прыщ с водянистой текстурой. Образование наполнено гнойной жидкостью;
- Эритема – ярко-красные пятна с четкими границами. Сильно выделяются на фоне здоровой кожи;
- Волдырь – образование, наполненное жидкостью. Возникает при механических травмах, ожогах;
- Язва – незаживающая рана, которая чаще всего образуется на слизистых оболочках; – мелкие образования сосочкового типа на ножке. Локализуются на слизистой оболочке половых органов.
- Узел – плотное образование в глубоких слоях эпидермиса. Проявляется в виде бугорка, который выступает над здоровыми тканями;
- Бляшка – множественные образования в виде мелких пятен. Они возвышаются над здоровой кожей.
Сыпь в области паха у женщин может одновременно проявляться несколькими видами поражений кожи. Каждый из типов высыпаний – сигнал о развивающейся патологии, плохой гигиене, небезопасной половой жизни или других интимных проблемах.
Сыпь при сифилитической инфекции у женщин
Сифилис – инфекционное заболевание, передающееся половым путем. Это опасная и тяжела болезнь, которая поражает половые органы, печень, нервную систему. Без адекватной медицинской помощи человек становится инвалидом или умирает.
Половая инфекция проявляется через 1-2 месяца после заражения. Первый ее признак – образование плотного, твердого шанкра на половых губах или слизистой оболочке влагалища. Это главный симптом начала воспалительного процесса. Через 4-6 недель твердое образование исчезает. Появляется мнимое ощущение выздоровления.
На самом деле в это время инфекция уже распространяется по организму. Об это свидетельствует мелкая розовая сыпь в паховой области у женщин, которая появляется через 5-10 дней. Высыпания также поражают слизистые оболочки рта и глаз. При сифилисе в интимной зоне также появляются небольшие плотные кондиломы. Располагаются они преимущественно на половых губах и в области ануса.
Сыпь при сифилисе у женщин не зудит и не болит. Инфекция сопровождается патологическими выделениями из влагалища. Бели содержат примеси гноя, становятся более густыми, имеют неприятный запах. Беловатые папулы, язвочки и гнойные выделения – характерные признаки второй стадии сифилиса.
На третьей стадии характерная сыпь распространяется по всему телу. Иногда высыпания проходят, но уже через пару недель сифилитическая сыпь у женщин снова покрывают все тело.
Сыпь при ВИЧ у женщин
ВИЧ – вирус, разрушающий кровяные тельца, что приводит к атрофии иммунной системы. Сыпь при ВИЧ-инфекции у женщин становится ранним признаком заражения. Папулы и везикулы появляются по всему телу, в том числе на половых органах. Характер высыпаний всегда разный, поскольку она может иметь грибковую, бактериальную, папилломавирусную природу. Основной признак – появление патологических элементов на коже, которые отличаются по цвету, структуре, плотности от здоровых тканей.
Как проявляется сыпь при ВИЧ у женщин? На начальном этапе наблюдают крупные и малые эритемы или папулезные, уплотненные участки в интимной зоне. Эритематозная сыпь на половых органах у женщин быстро распространяется с зоны промежности на другие участки тела. Высыпания не шелушатся, не болят и не зудят. Такой тип сыпи характерен для активного развития общих инфекционных болезней (грипп, корь, краснуха). Кожные патологии на начальной стадии иммунодефицита сопровождаются кандидозом и повышением температуры.
С развитием болезни высыпания приобретают другой характер. Ослаблена кровеносная система, поэтому на месте капилляров появляются точечные кровоизлияния. В острой стадии болезни сыпь в паховой области у женщин проявляется в виде везикул и папул. Часто они сливаются, образуя крупные очаги поражения, мокнущие раны. Такие высыпания характерны для половых инфекций (генитальный герпес, гонорея). Иногда сыпь на половых губах у женщин проявляется в виде фолликулитов, которые внешне напоминают подростковые угри.
При иммунодефиците могут появляться другие типы высыпаний (себорейный дерматит, разноцветный лишай). Характер сыпи всегда зависит от типа возбудителя болезни.
Сыпь между ног у женщин: половые инфекции
Половые заболевания часто становятся причиной появления тревожного симптома – высыпаний в интимной зоне. Прыщиками, везикулами, гнойниками, эритемами сопровождается прогрессирование таких половых инфекций:
-
. Этот вирус присутствует в организме 99% женщин. Когда иммунитет ослаблен герпес 2 типа активно поражает кожу и слизистые оболочки половых органов. Пах женщины покрывается мелкими беловатыми пузырьками, наполненными жидкостью. На 2-3 день болезни прыщики лопаются, а на их месте образуются мокнущие язвы. Сыпь при генитальном герпесе может беспокоить месяцами. Терапия помогает достичь ремиссии, но вылечить заболевание невозможно. . Поражает внутренние и внешние мочеполовые пути. При инфицировании гонореей у женщин появляются мелкие язвочки на слизистых оболочках. Зачастую первые язвы образуются на малых половых губах. Язвенная сыпь сопровождается гнойными выделениями из влагалища, зудом и жжением в промежности. Иногда у женщины поднимается температура. Сыпь при гонорее красного цвета, болит при контакте с одеждой; . Это бактериальное поражение слизистой оболочки вульвы. Болезнь сопровождается язвенными высыпаниями на слизистых оболочках паха. Мелкие язвы покрывают половые губы, вульву, иногда распространяются на анальное отверстие. Дополнительные симптомы – зуд, жжение, отечность наружных половых органов, водянистые выделения из влагалища. . Это вирусное заболевание кожи. Проявляется после заражения вирусом оспы. На лобковой части у женщин при этом образуются мелкие узелки, уплотнения, которые располагаются единично или группами. Кожа гениталий принимает розовый цвет. Уплотнения и узелки практически не чувствуются на ощупь. При надавливании на высыпания появляется белая жидкость. Сыпь не болит и не чешется. При этой болезни высыпания поражают лобок, половые органы, внутреннюю поверхность бедер, анус.
Сыпь при гормональном сбое у женщин
Нарушение гормонального фона опасно для здоровья женщины. От неправильной выработки гормонов страдает репродуктивная функция, обмен веществ, волосы, ногти, кожа. Активное течение акне, которое плохо поддается терапии – яркий признак гормонального дисбаланса.
Гормональная сыпь у женщины проявляется в виде угрей и прыщей, характерных для подросткового периода. Образованию акне способствует закупоривание сальных желез отмершим эпителием. При этом в случае гормонального сбоя кожное сало вырабатывается более активно. Это провоцирует появление новых прыщей. Закупоренные протоки начинают гноиться. Часто к гнойникам присоединяется вторичная инфекция, что еще больше усложняет лечение.
Гормональные прыщи возникают по всему телу женщины. Но чаще акне наблюдают на лице, спине, затылке. Иногда угревая сыпь появляется в лобковой зоне у женщин. Происходит это из-за закупорки волосяных фолликул лобка. Гормональная сыпь с распространением на интимную зону требует комплексной диагностики. В отличие от подросткового периода гормональное акне у взрослой женщины не проходит самостоятельно. Необходимо заняться лечением.
Сыпь при молочнице у женщин
Кандидоз или молочница – это инфекционно-воспалительное заболевание, вызванное размножением грибков рода Candida. Патология встречается практически у каждой женщины, ведь Кандида входит в состав условно-патогенной флоры половых путей. Снижение иммунитета позволяет микроорганизмам активно размножаться, что приводит к появлению характерных симптомов.
Основной симптом развития молочницы – творожистые выделения белого цвета из влагалища. Затем появляется неприятная красная сыпь на коже и слизистых оболочках половых органов. Высыпания часто зудят, что сильно раздражает и провоцирует к чесанию пораженных участков. Женщина также ощущает жжение, которое усиливается при половом контакте и мочеиспускании. Прыщики на половых органах при молочнице всегда покрыты белым налетом. Это главный признак развития грибковой инфекции.
Желтые выделения у женщин и гнойная сыпь
На половых губах и слизистых оболочках вульвы могут появиться гнойные высыпания. Это признак заражения бактериальной инфекцией. Клиническая картина обычно дополняется выделениями из влагалища желтого цвета. Постепенно прыщи распространяются на лобковую зону, провоцируя фолликулит (гнойники у волосяных луковиц).
Патология лечится легко – антибиотики, местные антисептики, препараты для иммунитета. Однако заболевание опасно распространением инфекции на глубокие слои кожи. На месте поражения жировой клетчатки образуется фурункул. Образование плотное и болезненное. Боль отдает в область живота, прямой кишки.
Часто образование подкожного фурункула заканчивается бартолинитом. Это воспаление половой железы в преддверье влагалища. При бартолините у свода влагалища появляется крупное образование, которое болит и мешает двигаться. Бартолинит лечат хирургическим методом – образование вскрывают, удаляют гной и промывают антисептиком.
Сыпь в паху у женщин: генитальная аллергия
Генитальная аллергическая реакция – это ответ организма на контакт половых органов с раздражителем. Клиническая картина обычно протекает стремительно, доставляя сильный дискомфорт пациентке. Основные аллергены, которые вызывают генитальную реакцию:
- синтетическое нижнее белье;
- мужская сперма;
- презервативы и гормональные контрацептивы;
- длительная терапия гормонами, стероидными препаратами, антибиотиками;
- использование общих предметов гигиены;
- интимная косметика (дезодоранты, гели, лубриканты);
- местные антисептики (вагинальные свечи, таблетки).
Аллергия на половых органах проявляется в виде сыпи. Это мелкие точечные высыпания, которые зудят и болят. Иногда наблюдают образование везикул и мелких волдырей, наполненных жидкостью. Из-за постоянного зуда в паху пациентки часто травмируют кожу. В результате образуются мокнущие раны, которые болят при контакте с одеждой.
Аллергия в интимной зоне сопровождается другими симптомами:
- отек наружных половых органов;
- гиперемия кожных покровов в интимной зоне;
- жжение слизистых оболочек, которое усиливается во время секса, мочеиспускания.
При аллергической паховой сыпи у женщин выделяют такие патологические состояния:
- Синдром Лайелла . Вся интимная зона покрывается водянистыми пузырьками. Со временем прыщики лопаются, приводя к отмиранию и отслоению эпидермиса;
- Контактный вульвовагинит – высыпания поражают слизистые оболочки влагалища и половых губ. Женщину беспокоят мелкие красные точки и постоянный зуд в промежности. Вульвовагинит в большинстве случаев – реакция на гормональные противозачаточные препараты;
- Эритема – красное пятно с четкими границами. Пораженные участки не болят, и не чешутся. Пятна покрывают промежность, зону анального отверстия, лобок.

Заметив у себя любой из перечисленных признаков, следует немедленно записаться к врачу клиники «Диана».
Читайте также:






