Послеоперационный рубец на шее сзади при какой операции
Обновлено: 18.04.2024
На сегодняшний день пациенты намного чаще и смелее обращаются к пластическим хирургам, нежели это было раньше. И это правильно! Потому что есть ситуации, где врач-косметолог уже бессилен. Самая популярная пластическая операция среди женщин маммопластика. К сожалению, операция зачастую оставляет вертикальные и Т-образные рубцы. Окончательное формирование рубца занимает до года.
Условно, все косметологические процедуры по коррекции рубцов можно разделить на 2 группы. Первая группа - это процедуры в раннем периоде формирования рубцовой ткани, а вторая группа - это мероприятия, когда рубец полностью сформирован.
Заживление послеоперационных рубцов
Начнём с обсуждения первой группы. После того, как хирург снял швы, зона оперативного вмешательства нуждается в скорейшем заживлении, формировании "правильного" рубца и профилактике патологических рубцов, а организм пациентки нуждается в восстановлении физических и психо-эмоциональных сил. Следовательно, необходимо подключать процедуры, ускоряющие регенерацию.
Лидерство занимает плазмотерапия. Собственная плазма, обогащенная тромбоцитами является мощным стимулом к заживлению, потому что содержит большое количество факторов роста, которые в нашем организме отвечают за регенерацию. Плазмолифтинг стимулирует образование здорового коллагена и эластина, активирует местный иммунитет кожи, улучшает микроциркуляцию и клеточный метаболизм.
На втором месте - плацентотерапия. Препараты Мэлсмон, Лаеннек и Курасен активируют реакцию иммунной системы, что позволяет сформироваться более эстетическому рубцу и в более короткие сроки. Плацента повышает клеточное и тканевое дыхание, увеличивает метаболическую активность клеток организма, стимулирует процессы регенерации и саморегуляции, повышает адаптационные возможности организма. Плацентарные препараты обладают выраженным антиоксидантным и противовоспалительным действием, защищают организм от воздействия неблагоприятных факторов внешней среды, восстанавливают нарушенный гомеостаз, увеличивают защитные силы организма.
"Бронзу" берет мезотерапия. В раннем послеоперационном периоде используются мезококтейли, улучшающие микроциркуляцию и заживление и профилактирующие формирование грубой фиброзной ткани. Список таких мезопрепаратов велик, перечислим основные: гиалуроновая кислота, гинго билоба, Рутин, органический кремний, пантенол, ДМАЕ, коэнзим Q10, экстракты арники, гамамелиса и другие.
Как вспомогательное средство также можно отметить аутогемотерапию. Последняя, в свою очередь, ускоряет репаративные процессы, улучшает обменные процессы в организме, повышает иммунитет, улучшает крово- и лимфоотток, восстанавливает работоспособность и жизненный тонус.
Удаление рубцов после операции
Спустя год после операции можно приступать к процедурам, позволяющим сделать рубец практически незаметным. Золотая корона принадлежит лазерной шлифовке! Лазер удаляет верхние слои кожи вместе с рубцовой тканью и затем синтезируется новый коллагеново-эластиновый комплекс.
На почетном втором месте - коллагенотерапия, а в частности препарат КОЛЛОСТ, который стимулирует регенерацию в области рубца и активирует процесс выработки собственных коллагеновых волокон и замещение патологических рубцовых тканей. Выравнивается кожный микрорельеф и происходит восстановление нормальной структуры дермы.
Замыкают тройку - химические пилинги. В зависимости от глубины рубца подбирается соответствующий пилинг, как правило, самым популярным в работе с рубцами является пилинг ТСА. За счёт отшелушивания, кожа с каждым разом становится более ровной и гладкой. Что касается мезопилингов, то они позволяют проникнуть кислоте внутрикожно, в отличие от традиционных пилингов, которые наносятся просто на кожу.
Подведя итоги, можно сказать, что существует огромный арсенал косметологических процедур, которые позволяют сделать рубцы эстетически привлекательными и незаметными!
Автор материала: Врач-косметолог, дерматолог, трихолог Фаттаева Г.В. Все права защищены.

После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Причины появления келоидных рубцов
Есть люди, генетически предрасположенные к рубцам: это связано с повышенным синтезом коллагена при травмировании кожи. В месте заживления раны коллагеновых волокон образуется слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других имеют склонность к образованию келоидных рубцов.
Некоторые специалисты считают, что кожа, склонная к келоидным рубцам, чаще встречается у людей, имеющих определенные пищевые привычки. Потребление мяса большими порциями и протеина (спортивное питание) способствует активной выработке коллагена.
Чтобы уберечь себя от образования келоидного рубца, важно знать несколько важных правил.
Рассмотрим факторы, которые влияют на заживление раны, а значит, и на формирование шрама. Они бывают локальные и общие.
- Кровоснабжение. Чем лучше кровь поступает к поврежденным тканям, тем быстрее идет процесс заживления.
- Направление раны. Если разрез располагается параллельно частым движениям конечностей (например, рана на лодыжке неизбежно задевается при ходьбе), то риск образования келоида увеличивается.
- Попадание грязи или инфекции.
- Гематома.
- Количество и качество хирургической нити, с помощью которой накладывались швы.
- Возраст. В детстве и юности организм вырабатывает достаточно коллагена и эластина, чтобы раны затягивались быстро и практически без следов. В зрелые годы необходимые вещества вырабатываются с нарушениями в сторону дефицита либо переизбытка, последнее фактически означает склонность к образованию рубцов.
- Иммунитет. При травме иммунная система уничтожает инородные микроорганизмы. Слабая защита способствует инфицированию поврежденного участка.
- Истощение и дефицит витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования новых тканей. Кожа, склонная к образованию рубцов, как правило, заметно истощена либо отличается повышенной жирностью и угревыми высыпаниями.
- Ряд заболеваний, например, сахарный диабет и почечная недостаточность. При них нарушается углеводный обмен в тканях, снижается иммунитет, и вследствие этого появляется предрасположенность к келоидным рубцам.
- Онкологические заболевания, гормональные нарушения и необходимость проведения химиотерапии или лучевой терапии.
Виды келоидных рубцов
Келоиды — самые трудные в лечении шрамы. Они отличаются патологически высокой выработкой коллагена и способностью разрастаться со временем, поражая здоровые участки кожи.
Выделяют несколько типов келоидов:
- Истинные (спонтанные). Видимых причин для их возникновения, как правило, нет. Специалисты считают, что склонность к рубцам возникает из-за микротравм. Чаще всего истинные келоиды наблюдаются на лице и груди. Шрамы имеют причудливую форму с ветвящимися отростками, отходящими от основного шрама.
- Ложные (рубцовые). Ложный келоид образуется после операций, порезов, ожогов, фурункулеза и акне. Линейный, может появиться на любом участке тела. Такой рубец может образоваться после выдавливания воспалительного элемента (прыщика) и даже от небольшой царапины.
- Келоидные акне. Обычно встречаются у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются на затылке.
Также по времени и развитию рубцы классифицируются на активные (растущие) и неактивные.
Активный келоид увеличивается и вызывает зуд, боль, онемение, гиперемию.
Неактивный не беспокоит и находится в стабильном состоянии.
Келоиды классифицируют и по возрасту. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы образовались более 5 лет назад, их окраска приближается к цвету кожи, а поверхность неровная.

Профилактика келоидных рубцов
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, за счет давления на поврежденную область они препятствуют росту рубцовой ткани. Данный метод эффективен только в начале формирования рубца (первые полгода). Силиконовые средства улучшают гидратацию в рубцово-измененной коже и создают кислородное голодание, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.

Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение

Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером
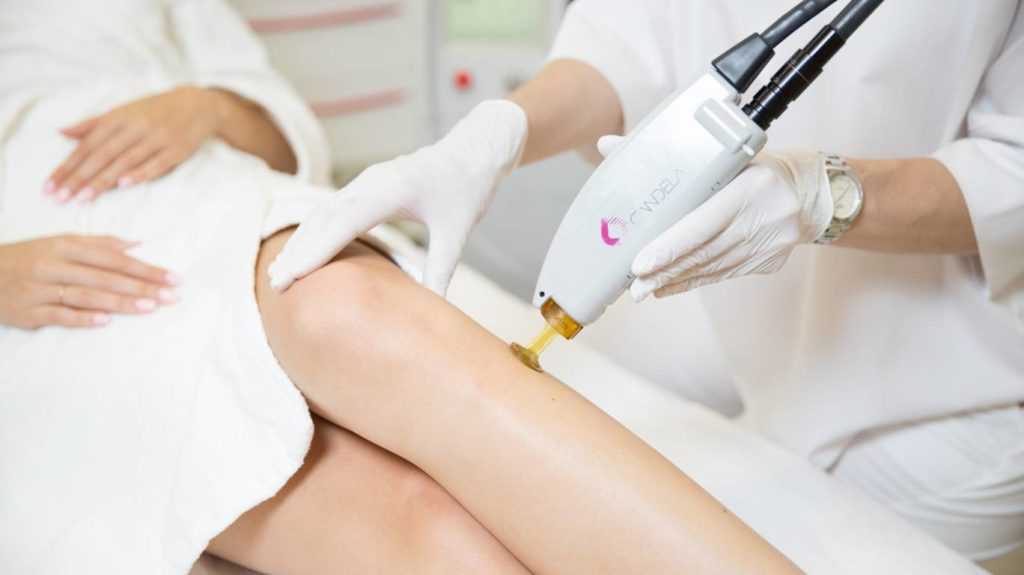
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение с Ферменколом

Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Помните! Молодые рубцы быстрее и проще поддаются коррекции, чем застарелые. Не упускайте время, начните заботиться о себе уже сегодня!

Шрамы после операций часто приносят дискомфорт, особенно, если находятся на видном месте. Прежде людям оставалось только смириться с их существованием, но сейчас избавиться от дефектов кожи стало возможно. Давайте разберемся, как это сделать.
Виды послеоперационных шрамов
Перед тем, как убрать шрам, оставшийся от операции, сначала нужно понять, какого он вида. На формирование рубца влияют условия заживления раны. Процесс проходит в несколько этапов, при которых сначала вырабатываются белки коллагена, а затем расщепляются его излишки.
Выделяют:
-
нормотрофический — самый здоровый вид шрама. Он образуется при нормальных условиях заживления, фактически не заметен: имеет схожий с остальной кожей цвет, безболезненный на ощупь.



К образованию атрофических, гипертрофических и келоидных шрамов приводят осложнения в виде ожогов, нагноений, специфической реакции иммунитета, наследственных предрасположенностей или неправильной стыковки ткани.
Способы удаления шрамов
В зависимости от вида шрама, его возраста и размера определяют способ удаления. Рассмотрим основные методы и их особенности.
Салонные процедуры

Салонные процедуры считаются наиболее эффективным, но дорогостоящим вариантом. Разнообразие услуг растет с каждым днем. Среди самых распространенных:
- инъекции стероидов и мезоинъекции — вкалывание препаратов, расщепляющих или стимулирующих выработку коллагена. Прямое воздействие на белки рубцовой ткани приводит к быстрому выравниванию кожи, однако имеет ряд противопоказаний.
- пластическая хирургия — пересадка кожи или экспандерная дермотензия – использование силиконовых баллонов для растяжения кожи. Подходит для обширных рубцов.
- дермабразия — механическая шлифовка кожи, при которой удаляется один или несколько слоев эпидермиса. Применяется для лечения всех видов рубцов и из-за своей травматичности приравнивается к хирургическому вмешательству
- лазерная терапия — в зависимости от вида лазера на кожу воздействуют по разному, но, в любом случае, это связано с выработкой или расщеплением коллагена.
Массаж

Массаж наиболее эффективен в ранние периоды появления рубцов. Его применяют для сохранения эластичности ткани и обеспечения притока крови. Массаж чаще используется в комплексной терапии или для избавления от маленьких, свежих шрамов.
В лечении рубцов, в основном, используют аппаратный массаж, в частности эндермологический — особый массаж, который применяется даже для работы с келоидным видом. Во время процедуры на пациента в специальном костюме воздействуют вакуумными роллерами. Такой массаж обеспечивает разбивание и отток жировых клеток, что провоцирует рост необходимых для заживления веществ.
Классический ручной массаж тоже окажет положительное влияние, но используется он, в основном, в комплексной терапии.
Народная медицина

Для борьбы со свежими и небольшими шрамами часто прибегают к народной медицине.
Для компрессов, масок, примочек, домашних кремов и скрабов используют различные лекарственные составы. В них включают:
- травы — ромашку, шалфей, зверобой, тысячелистник и т.д.
- мед
- барсучий или медвежий жир
- эфирные масла и многое другое.
Такой способ требует продолжительного времени, а для лечения келоидных рубцов малоэффективен без применения других методов.
Гели, мази

В противопоставление домашним средствам применяют различные аптечные гели, мази и кремы. Их преимущество заключается в проверенном составе, ведь перед выпуском лекарство проходит множество клинических испытаний.
При выборе гелей и мазей стоит обращать внимание на вещества в составе. Положительное воздействие оказывают силиконовые компоненты, эфирные масла, витамины и минеральные соединения.
Компоненты в составе делятся на:
- Заживляющие, обеспечивающие ускоренное восстановление кожных покровов
- Противовоспалительные, оказывающие антибактериальное воздействие и успокаивающие кожу
- Стимулирующие образование коллагена и эластина.
В зависимости от давности шрама, его вида и величины выбирается состав мази или геля.
Когда не стоит бороться со шрамами в домашних условиях?
Перед началом любого лечения, в том числе избавления от шрамов, необходимо проконсультироваться с врачом. Он поможет определить наиболее эффективный способ борьбы в вашем случае.
Однозначно не рекомендуется использовать в домашних условиях травмоопасные или ненадежные средства.
От лечения в домашних условиях стоит полностью отказаться, если в области рубца
- замечено покраснение, раздражение, отек кожи
- обнаружилась экзема, герпес или другие кожные заболевания
- проявились сосуды, резко изменился цвет дефекта
Ферменкол
Серия Ферменкол — еще один способ коррекции шрамов. В состав средств входит 9 ферментов коллагеназы. Они комплексно воздействуют на рубцовую ткань, разрушая основные патологические компоненты и возвращая коже здоровый вид.
В зависимости от возраста, вида и размера дефекта проводят процедуры фонофореза, аппликации или электрофорез. Осуществлять процедуры можно самостоятельно в домашних условиях, а первый видимый эффект появляется уже через 1 месяц.

Средства из серии эффективны в профилактике и борьбе с любыми видами шрамов. Ферменкол безопасен, не содержит токсинов и тяжелых металлов и может применяться беременными женщинами и кормящими мамами.
Сделать первый шаг в борьбе против шрамов и приобрести Ферменкол можно в ближайшей аптеке или заказать на сайте.
Пластическая хирургия в области устранения послеоперационных шрамов. Как удалить рубец?
Современная медицина, как правило, стремиться вылечить то или иное заболевание как можно менее инвазивным путем, то есть при помощи использования различных лекарственных препаратов, физиотерапевтических процедур, реабилитационных мероприятий. Но в случае некоторых заболеваний эти меры становятся недостаточными или неэффективными, и приходиться прибегать к инвазивному разделу медицины - к хирургии. Одним из последствий практически любой хирургической операции становиться послеоперационный шрам, нередко приобретающий вид заметного рубца.
Основное различие послеоперационной раны от, например, простого пореза кожи, является глубина повреждения - как правило, разрезается не только кожа, но и более глубоко лежащие ткани, которые затем зашиваются. Это создает условия для накопления и разрастания в области повреждения соединительной ткани, которая затем уплотняется - так и формируется типичный рубец. Степень его проявления зависит от многих факторов - от масштаба повреждения, от характера и качества используемого шовного материала, степени реактивности организма. Поэтому заранее очень сложно предсказать, у какого конкретного человека может развиться выраженный послеоперационный рубец. Есть только косвенные статистические данные - например, у детей и людей молодого возраста чаще развиваются гипертрофические или как их еще называют, келоидные рубцы. Это связано с большой способностью к регенерации у тканей молодого организма и, как следствие, высокой реактивностью клеток соединительной ткани. В среднем, о выраженном послеоперационном рубце можно говорить примерно через год после операции - все это время происходит созревание рубца, и даже если он изначально был сильно выражен, то может к году значительно уменьшиться. Если послеоперационный рубец остается выраженным через год и более времени после операции, то можно уже планировать какую-либо коррекцию рубца.
Многие люди хотят избавиться от послеоперационных рубцов, особенно если они расположены на лице. Представительницы же прекрасного пола жаждут устранить их при любой локализации. В связи с тем, что данная проблема довольно распространена (более 60% инвазивных операций приводят к появлению рубцов разной степени проявления), то медицина довольно далеко шагнула в этой области, особенно пластическая хирургия. Выделяют по сути две основные группы методов, направленных на устранение послеоперационного рубца - истинно хирургические, являющиеся разновидностью той или иной пластической операции, и вспомогательные, включающие в себя механическую и лазерную шлифовки рубца, инъекции стероидов в кожу вокруг него, криодеструкцию и некоторые другие методы.
Стоит сразу оговориться, что ни один из современных методов не удалит послеоперационный рубец бесследно, он представляет собой очень глубокое образование. Однако сделать вместо безобразного выпирающего багрового рубца светлую, практически незаметную полоску на коже эти методики вполне способны.
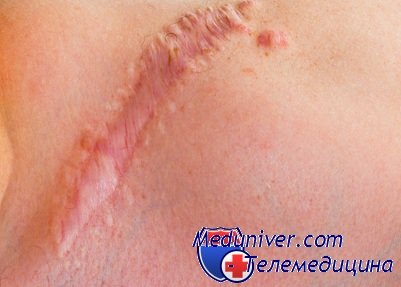
Хирургические методы используются для коррекции застарелых ("возрастом" более двух лет) и значительных по размеру послеоперационных рубцов. Одна из методик пластической хирургии по коррекции таких рубцов заключается в следующем: хирург удаляет верхнюю и кожную части рубца, после чего сшивает кожные лоскуты косметическим подкожным швом. Метод достаточно эффективен, сама операция производиться под местной анестезией, человек может после нее сразу пойти домой - шов накладывается из материала, который рассасывается в тканях, поэтому удалять его затем не надо. Именно такой способ чаще всего применяют при локализации рубца на лице. Единственным его недостатком является возможность рецидива, то есть повторного образования послеоперационного рубца на прежнем месте. Особенно часто это бывает после коррекции келоидных рубцов.
Другим методом пластической хирургии, который может уменьшить степень проявления рубца, является его полное удаление с последующей пластикой. Особенно часто данный метод выбирают для коррекции значительных послеоперационных рубцов после операций на органах груди и живота. Суть его заключается в глубоком иссечении тканей рубца с последующим сшиванием кожных лоскутов. Результат не столь хороший, как при предыдущей операции, однако он позволяет удалить значительные по протяженности шрамы, погруженные в рыхлую соединительную ткань.
При значительных по ширине послеоперационных рубцах применяют следующий метод - сначала в течении некоторого времени (которое зависит от размеров шрама) растягивают кожу по краям от рубца, затем образовавшимися участками здоровой кожи делают пластику, прикрывая рубец сверху. Метод достаточно эффективен, но затрачивает довольно много времени.
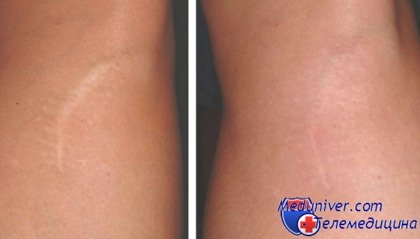
Нехирургические методы, призванные уменьшить степень проявления послеоперационного рубца, традиционно относят, с одной стороны, к пластической хирургии, с другой - к косметологии. Они наиболее эффективны в поздние периоды формирования рубца (9 месяцев - 2 года), так в значительной степени влияют именно на процессы роста соединительной ткани. Механическая шлифовка рубца разрешена через полтора года после образования рубца - до этого времени его наоборот надо оберегать от абразивных влияний одежды и воздуха (например, смазывать гелем Дерматикс) - это уменьшит стимуляцию роста рубца. В любом случае шлифовка и микрошлифовка послеоперационного рубца эффективна только при сравнительно небольших по размеру образованиях, например при шраме после удаления гнойника с кожи лица.
Лазерное облучение послеоперационного рубца в ряде случаев уменьшает не столько размер образования, сколько его красноту, приближая цвет шрама к естественному цвету кожи. Поэтому лазерное облучение применяют при плоских, но густо окрашенных рубцах. Криодеструкция производится жидким азотом, такую процедуру могут совершить в настоящее время практически в любом крупном косметическом салоне. Суть криодеструкции при коррекции послеоперационных швов не отличается от таковой при удалении бородавок и папиллом - слой соединительно ткани замораживается и через время удаляется. Используется также для небольших образований, допускается применение и в случае застарелых рубцов.
Инъекции стероидов (например, гидрокортизона) непосредственно в ткани рубца также нередко используется для уменьшения проявления послеоперационных шрамов. Механизм действия стероидов заключается в том, что замедляют деление клеток и синтез белка, тем самым тормозя рост рубца. При большой концентрации стероиды не только тормозят синтез протеина, но и разрушают уже существующий белок, вызывая размягчение, дистрофию и уменьшение объема тканей рубца.
Большинство современных методик по коррекции послеоперационных рубцов в настоящее время редко используют только один способ - чаще всего, каждая клиника предлагает наиболее эффективное, на свой взгляд, сочетание хирургических и вспомогательных методов, что приводит к быстрому и эффективному результату.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Послеоперационные осложнения ранений шеи - причины, лечение
К осложнениям раннего послеоперационного периода относятся тромбозы сосудов шеи, парезы и параличи голосовых связок, а также нагноение клетчаточных пространств, которое чаще протекает в форме флегмоны.
Спустя неделю и более после ранения могут выявляться артериовенозные фистулы, трахеопищеводные свищи, свищи слюнных желез, стенозы гортани и трахеи, глотки и пищевода.
Тромбоз крупных артериальных сосудов чреват нарушением мозгового кровообращения и подлежит хирургическому лечению, объем которого определяет сосудистый хирург. Основной причиной послеоперационных тромбозов сосудов шеи является сужение просвета сосуда продольным боковым швом. При огнестрельных ранениях, кроме того, на некотором расстоянии от дефекта стенки сосуда бывает повреждена интима, которая впоследствии начинает пролабировать в просвет сосуда, вызывая продолженный тромбоз.
Парезы и параличи голосовых связок являются следствием нарушения иннервации либо следствием грубых и поспешных хирургических манипуляций в ране. Эти осложнения лечатся с трудом и часто приводят к инвалидизации пострадавших.
Послеоперационные осложнения у пострадавших с ранениями шеи в подавляющем большинстве наблюдений носят гнойно-септический характер. Локальное нагноение ран наблюдается у 10-12 % пациентов с повреждением полых органов и первичным инфицированием на фоне массивной кровопотери. Признаки нагноения появляются на 2-5-с сутки после операции в виде усиления боли, гиперемии и отечности тканей в области операции. При наличии латексного выпускника повязка обильно промокает гнойным отделяемым. Общие проявления интоксикации в большинстве наблюдений отсутствуют, хотя имеется гипертермия и появляется лейкоцитоз с умеренным сдвигом формулы.
Лечение заключается в снятии кожных швов и открытом ведении раны до ее очищения и появления грануляций.
Флегмона клетчаточных пространств шеи в послеоперационном периоде развивается в 3-4% наблюдений у пострадавших с поздним поступлением при ранении пищевода, когда его содержимое контактирует с рыхлой околопищеводной клетчаткой, а также при ранении трахеи, когда инфицированный воздух из трахеи в виде массивной эмфиземы распространяется по межфасциальным пространствам шеи. Реже гнойный процесс протекает в виде ограниченного абсцесса.
Причина нагноения чаще всего заключается в неполноценной ревизии ран шеи, когда вместо продольной коллотомии используют экономное расширение каждой рапы и в условиях геморрагического пропитывания тканей не замечают ранения гортаноглотки, пищевода или трахеи. В таких случаях флегмона или абсцесс обычно возникают на 3-5-е сутки после ранения.
Клиническая картина флегмоны схожа с нагноением раны, но распространеность гнойного процесса на клетчаточные пространства шеи сопровождается быстрым нарастанием интоксикации (тахикардия, одышка, гектические размахи температуры тела, гиперлейкоцитоз со сдвигом формулы до метамиелоцитов и юных форм). Наиболее выраженные признаки гнойной интоксикации наблюдаются при неклостридиалыюй анаэробной флоре. В таких случаях при пальпации в окружности раны определяется крепитация, а на обзорных рентгенограммах — эмфизема мягких тканей.
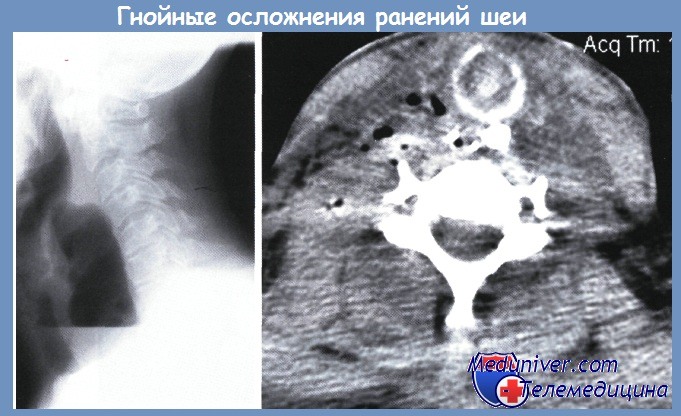
Обзорная рентгенограмма в боковой проекции у пациента с абсцессом мягких тканей шеи (а), КТ при флегмоне шеи (б)
В случаях поздней диагностики несостоятельности швов пищевода абсцесс достигает больших размеров (рис. а) и может сдавливать просвет трахеи, приводя к стридорозному дыханию. Нарушение дыхания у таких пациентов является вторичным, и при опорожнении полости абсцесса стридорозное дыхание сразу исчезает. Наложение трахеостомы в таких случаях не только не показано, но и крайне нежелательно из-за неизбежного инфицирования просвета трахеи из окружающих воспалённых тканей.
Признаки флегмоны шеи на КТ выглядят как увеличение объема мягких тканей шеи за счет клетчаточных пространств и утолщения мышц. Плотность паратрахеальной, параэзофагеальной и заглоточной клетчатки повышена до значений плотности жидкости с включением линейных мягких тканей и газа (рис. б). Плотность мышц шеи, напротив, снижена, они утолщены, контуры их нечеткие.
Лечение флегмоны заключается в снятии всех швов и широком вскрытии клетчаточных пространств путем передней продольной коллотомии (при тотальном поражении — двусторонней), разрушении инфильтрированной гноем клетчатки с образованием хорошо опорожняемых полостей. Тщательная ревизия при этом позволяет определить первичный очаг нагноения и его причину (оставление инородного тела, незамеченные дефекты стенки пищевода, трахеи, несостоятельность швов этих органов и т.д.).
Иссечение некротизированных тканей на шее является небезопасной процедурой, поэтому в таких случаях приходится идти на открытый метод ведения с ежедневными перевязками, санацией полостей и их рыхлой тампонадой. Дефекты стенок пищевода и трахеи предварительно ушивают атравматическим шовным материалом и прикрывают мышечным лоскутом из грудино-ключично-сосцевидной мышцы.
Однако в большинстве наблюдений после вскрытия и санации клетчаточных пространств через коллотомические доступы лучше дренировать все карманы двухпросветными трубками ТММК, выведенными через проколы мягких тканей, а операционные раны герметично ушить для проведения аспирационно-промывного лечения.
Частота гнойных осложнений в зависимости от вариантов завершения операции
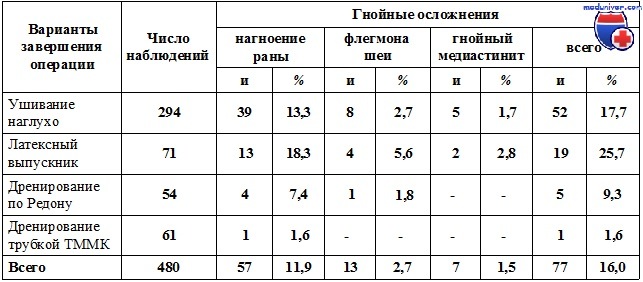
Отмывание по дренажам экссудата, продуктов распада тканей и микробной флоры, как показывает опыт, обеспечивает быстрое купирование гнойного процесса, спадение полостей, образованных при вскрытии и санации флегмоны. Заживление ран при этом происходит по типу первичного натяжения, без образования грубой соединительной ткани. Поэтому и при открытом ведении через некоторое время, когда произойдет очищение полостей от некротических тканей и воспалительный процесс начнет регрессировать, для ускорения процесса заживления мы рекомендуем образовавшиеся полости дренировать трубками ТММК и закрыть раны кожными швами с последующим аспирационно-промывным лечением.
У пациентов, поступивших с уже возникшей флегмоной мягких тканей шеи, может развиться нисходящий гнойный медиастинит. Медиастинит возникает через 5-8 сут после ранений шеи. В наших наблюдениях частота его составила 1,5% от числа всех ранений шеи. Клинически гнойный медиастинит, протекающий, как правило, в форме флегмоны клетчатки средостения, практически невозможно дифференцировать от флегмоны шеи.
Кроме гнойного медиастинита, имеется еще одно, специфическое для ранений шеи осложнение, возникающее вне зоны шеи. Это — абсцедирующая аспирационная пневмония. Множественные абсцессы легких (чаще -правого легкого) возникают в 2-3% наблюдений, когда через рану трахеи происходит аспирация крови на догоспитальном этапе. Диагностика медиастинита и абсцессов легкого (основой которой является рентгенография и СКТ груди), а также комплекс хирургических методов их лечения изложены ниже, в разделе осложнений ранений груди.
Артериальные ложные аневризмы и артериовенозные свищи при активной хирургической тактике встречаются крайне редко, при неадекватно выполненной ревизии ран шеи. Напротив, при так называемой избирательной тактике с предпочтением консервативного лечения частота таких осложнений, по данным некоторых авторов, достигает 50% [Pate J.W., Castini M.].
Ложная аневризма артерий шеи несет в себе потенциальную опасность разрыва и смертельного кровотечения. Артериовенозный свищ на шее, вследствие шунтирующего эффекта, ведет к увеличению объема крови, поступающей в правые отделы сердца, одновременно обедняя кровоснабжение головного мозга. В результате достаточно быстро наступают серьезные нарушения гемодинамики. В диагностике этих осложнений используют прежде всего ультразвуковую доплерографию, данные которой дополняют ангиографией.
Хирургическое лечение таких осложнений является достаточно сложным и опасным, сопровождаясь в 24-25% наблюдений неврологическими нарушениями [Rittenhouse E.A. et al.], поэтому в последнее время предпочтение отдают эндоваскулярным методам лечения. Первое в мире закрытие травматической фистулы между сонной артерией и яремной веной путем введения в сонную артерию кусочков мышечной ткани произвел В. Brooks в 1930 г. Эндоваскулярная окклюзия заключается в создании временного или постоянного препятствия для кровотока путем введения в сосуд склерозирующих препаратов, различной формы эмболов или электродов для коагуляции крови в просвете сосуда. Однако наиболее эффективным является установка в зоне артериовенозного свища сосудистого протеза (стент-графта).
Стриктуры гортани и трахеи и трахеопищеводные свищи как осложнения ранений шеи развиваются при обширных дефектах мягких тканей вследствие огнестрельных ранений.
В послеоперационном периоде у тяжелых больных при высоких стриктурах трахеи ограничиваются наложением трахеостомы, а при наличии трахеопищеводного свища выключают пищевод из пассажа пищи, накладывая гастростому с одновременным формированием антирефлюксной манжеты по Ниссену.
Реконструктивные операции выполняют в отсроченном порядке, после решения всех проблем, связанных с последствиями ранений груди и живота.
Свищи слюнных желез наблюдаются, когда при ранениях третьей зоны шеи пересекаются крупные протоки подчелюстных желез. Если консервативное лечение на протяжении 2-3 нед. не приводит к успеху, прибегают к хирургическому лечению, которое заключается в иссечении свища и наложении мерсиленовых швов на капсулу. В литературе имеются ссылки на необходимость удаления подчелюстной железы, несущей свищ. Такими наблюдениями мы не располагаем.
В 0,1-0,5% наблюдений после ушивания ран шейного отдела пищевода формируются дивертикулы. Посттравматические дивертикулы обычно имеют широкую шейку и небольшие размеры, хорошо опорожняются при даче контрастного вещества. Они могут развиваться вследствие консервативного лечения несостоятельности одного из швов с ограниченным очагом воспаления. В отдаленном периоде они развиваются вследствие стягивающего действия Рубцовых тканей (тракционпые дивертикулы). Хирургическое лечение такого рода дивертикулов производят в отдаленном периоде, и оно не представляет каких-либо сложностей.
В наших наблюдениях общая послеоперационная летальность при изолированных, множественных и сочетанных ранениях шеи составила 3%, а в группе пострадавших с осложнениями — 7,3%.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

