После пупочной грыжи не заживает шрам
Обновлено: 18.04.2024
Диета после удаления пупочной грыжи помогает организму восстановиться, снижает риск возникновения осложнений. Оперативное иссечение грыжевого мешка - единственный способ избавиться от грыжевого выпячивания. При соблюдении рекомендаций специалистов восстановительный период проходит легко, рецидивы не появляются.
Грыжи - это дефекты в брюшной стенке, при которых часть органов выпячивается из полостей через уже существующие или вновь образованные отверстия. Причиной развития часто является истончение фасций и сухожилий. Это можно объяснить анатомическими особенностями. Патология возникает при:
С возрастом уязвимые места на брюшной стенке истончаются. Риск развития грыжи увеличивается. Но провоцирующим фактором все равно становится действие, в результате которого происходит повышение внутрибрюшного давления.
Роль играет наследственный фактор, врожденные дефекты.
Симптомы грыжи могут отличаться в зависимости от локализации патологии, от степени ее развития. Не всегда она вызывает болезненные ощущения. Часто случается так, что пациент узнает о своем диагнозе только после осмотра у врача. Чтобы самостоятельно предварительно диагностировать у себя грыжу, нужно:
-
Используя метод пальпации, аккуратно прощупать подозрительные участки у себя на теле.
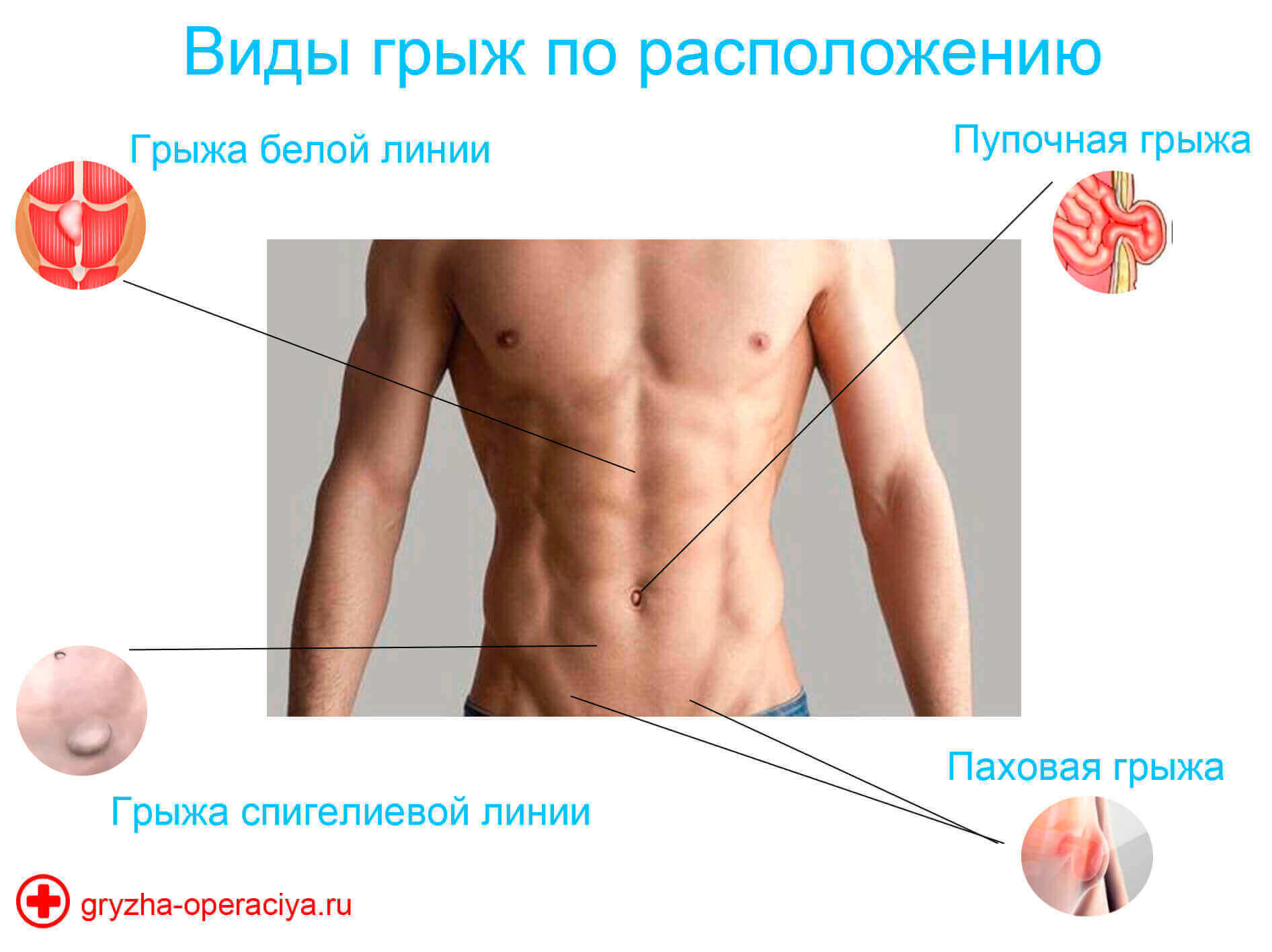
Различают следующие виды грыж:
- Паховая. Кишечник выпячивается из большого сальника сразу в паховый канал. Мужчины страдают от патологии чаще из-за особенностей анатомии. Такая грыжа часто безболезненная. Но визуально сильно заметно выпячивание. Оно визуально различимо внизу живота.
- Бедренная. Через бедренный канал выпячиваются внутренние органы. На начальных этапах неприятных ощущений нет, иногда ощутима боль в области паха, а также верхней части бедра. Неприятные ощущения усиливаются при ходьбе. Со временем в области сгиба появляется вздутие величиной с грецкий орех.
- Пупочная. У новорожденных встречается часто. До 20% малышей сталкиваются с такой патологией. У взрослых людей мышцы передней брюшной стенки уже более крепкие. Но патология может возникать при натужном кашле, сильном ожирении, беременности (на последних сроках). Визуально грыжа проявляется как припухлость и шарик в области пупка.
- Передней белой линии живота. Встречается часто после родов. Ширина линии должны быть не более 3 см. Но когда мышцы расходятся, она может увеличиваться. Такое состояние называют диастазом.
При подозрении на грыжу важно своевременно обратиться к врачу и пройти диагностику. Она включает в себя в первую очередь наружный осмотр. Чтобы получить точные данные и полную картину пациента направляют на дополнительные инструментальные исследования:
- Рентгенография. Данный метод позволяет определить наличие или отсутствие спаек, пристеночных ущемлений,
- УЗИ. Дает возможность уточнить расположение грыжи, а также форму и размеры ворот. По результату исследования можно оценить, в каком состоянии окружающие ткани (после этого выбирают технику вправления).
- КТ или томография компьютерная. Этот метод применяют только в случае, когда других исследований недостаточно.
Если площадь выпячивания большая, есть защемление, единственным методом лечения становится оперативное вмешательство. Грыжевой мешок вместе с содержимым иссекают, затем сшивают мышцы. Чаще всего операции делают под общим наркозом, но при лапароскопии возможно и местное обезболивание. Такое вмешательство считается менее травматичным.
Грыжа с ущемлением должна быть прооперирована как можно быстрее для предотвращения интоксикации и других серьезных последствий, включая летальный исход. При защемлении кровоснабжение органа нарушено, возможно его отмирание. Вправлять такую грыжу категорически запрещено, поэтому заниматься самолечением нельзя. Нужно обращаться за профессиональной помощью. Противопоказаниями к операции считаются беременность в третьем триместре, онкология, тяжелые хронические заболевания, туберкулез. Но иногда это единственный способ сохранить человеку жизнь, поэтому ограничения становятся условными.
Пупочная грыжа образуется в результате выступания внутренних органов за пределы пупка в виде шишки. Наиболее часто происходит выпячивание участка кишечника. Операция по удалению пупочной грыжи у взрослых – единственный эффективный способ ее лечения. У детей и младенцев, к счастью для родителей, заболевание иногда проходит само. Но если врач говорит о необходимости операции, стоит прислушаться к нему – осложнениями пупочной грыжи могут быть кишечная непроходимость, некроз выступающих тканей.
Симптомами пупочной грыжи являются:
- уплотнение или выпячивание в области пупка;
- расширение пупочного кольца;
- боль в середине живота при физической нагрузке, кашле;
- тошнота.
Рассказывает Мударисов Ринат Рифкатович – главный хирург, онколог, кандидат медицинских наук, врач высшей категории, стаж 29 лет
Нажимая на кнопку, вы даете согласие на обработку персональных данных и соглашаетесь c политикой конфиденциальности
Предрасполагает к появлению грыжи у взрослых слабость соединительной ткани, мышц живота. Выпячивание может возникнуть при повышенной физической нагрузке, поднятии тяжестей, хронических заболеваниях, сопровождающихся кашлем. Также способствуют образованию грыжи избыточный вес, запоры, период беременности, асцит (скопление жидкости в брюшной полости).
Пупочная грыжа у младенцев может быть врожденной (из-за неправильного формирования органов в утробе матери) или приобретенной. Последняя возникает при частом повышении давления внутри брюшины из-за плача, медленном зарастании пупочного кольца. В некоторых случаях грыжу младенцам вправляют безоперационно – с помощью массажа.
Первичное обследование грыжи заключается в визуальном осмотре больного врачом-терапевтом. Осмотр и пальпация проводятся в горизонтальном и вертикальном положении. При обнаружении грыжи врач назначает дальнейшие обследования:
- УЗИ грыжи;
- герниографию – диагностику с помощью контрастного вещества, вводимого в брюшину;
- ФГДС (при исследовании комплекса заболеваний желудочно-кишечного тракта);
- компьютерную томографию.
Перед хирургическим вмешательством по поводу пупочной грыжи необходимо соблюдать облегченную диету. Важно не перегружать кишечник и не допускать запоров. В последний день перед операцией врачи обычно рекомендуют отказ от пищи (можно пить воду), пациенту делается клизма для очищения кишечника.
Не стоит курить и употреблять алкоголь накануне операции. Нельзя принимать средства, разжижающие кровь. Прием других лекарств нужно согласовывать с врачом. Если в зоне пупка имеются волосы, желательно удалить их.
Имеется ряд противопоказаний к операции у взрослых и детей. Поэтому необходимо заранее выполнить обследования, результаты которых могут заставить врача перенести или отменить вмешательство. Подготовка перед операцией по удалению пупочной грыжи включает в себя следующие анализы:
- ЭКГ;
- общий анализ крови;
- анализ мочи;
- коагулограмму;
- флюорографию;
- исследования на ВИЧ, гепатит, сифилис.
При некоторых состояниях организма плановая операция по удалению пупочной грыжи не проводится. Хирургическое вмешательство, особенно под общим наркозом, всегда несет риск для здоровья. Иногда целесообразнее отказаться от него – при условии, что грыжа не несет угрозы для жизни. Операция в таких случаях проводится лишь при возникновении опасного состояния.
Противопоказаниями к операции считаются:
- тяжелые сердечно-сосудистые заболевания, недавно перенесенный инфаркт или инсульт;
- беременность, особенно 2-3 триместр;
- пожилой возраст – от 80 лет и старше;
- цирроз печени;
- почечная недостаточность;
- сахарный диабет;
- варикозное расширение вен пищевода;
- инфекционные заболевания в острой стадии;
- нарушение свертываемости крови.
Нажимая на кнопку, вы даете согласие на обработку персональных данных и соглашаетесь c политикой конфиденциальности
Герниопластика считается простой операцией, особенно при небольшом размере грыжи. Но и в экстренных случаях, при ущемлении или разрастании грыжевого мешка хирургическое вмешательство, как правило, проходит хорошо и успешно для пациента.
Удаление пупочной грыжи у взрослых и детей может быть выполнено традиционным методом (с помощью натяжения тканей, без применения имплантата) или с установкой эндопротеза. Имплантат представляет из себя сетку, которая укрепляет ослабевшую часть брюшины и способствует ее зарастанию новой тканью. Эндопротезы изготавливаются из разных материалов. Некоторые из них со временем рассасываются, оставляя после себя наросшие сверху собственные ткани. Другие остаются на месте и при необходимости могут быть извлечены. Операция с применением эндопротеза способствует уменьшению риска рецидива благодаря укреплению брюшной стенки.
Операции таким способом выполнялись с давних времен - до появления новых, более современных методов (лапароскопия, лазерная хирургия). Сейчас вмешательство с помощью открытого метода осуществляется чаще всего при экстренной операции или большом размере грыжи. Производится разрез брюшины, через который врач вправляет выпавшие органы. Операция может проходить как под местной или спинальной анестезией, так и под общим наркозом. Некротизированные ткани удаляются, брюшную стенку ушивают или укрепляют сеткой. На область разреза накладывают шов.
Недостатки данного метода – косметические последствия в виде обширного шва и более долгий период восстановления по сравнению с менее инвазивными видами операций.
Лапароскопический метод
Около 25 лет назад стало возможным применение щадящего метода удаления пупочной грыжи – лапароскопического. Сейчас это основной и самый безопасный способ лечения грыж. Операция проводится через небольшие разрезы, в один из которых помещается камера, в другой – хирургические инструменты. Благодаря малой инвазивности снижается риск появления спаек, сокращается послеоперационный период. Швы после лапароскопии практически не заметны.
Лапароскопическая операция у женщин проводится в межменструальный период. При лапароскопии возможен как натяжной способ закрытия грыжевых ворот, так и установка сетчатого имплантата.
Однопортовая лапароскопия или метод одного прокола SILS стала применяться относительно недавно и быстро завоевала симпатии как хирургов, так и пациентов. Минус метода в том, что отверстие от прокола значительно больше стандартных.

Герниопластика методами Сапежко, Лексера или Мейо
Это традиционные способы проведения герниопластики, которые подразумевают закрытие грыжевых ворот с помощью натяжения тканей. Имеются некоторые отличия в ходе операций и показаниях к ним.
Метод Мейо чаще используют у людей с избыточным весом. Вокруг пупка делается два разреза в виде полумесяца, захватывающие лишние жировые отложения. Затем разрезается грыжевой мешок, убираются спайки и некротизированные ткани, внутренние органы вправляются в брюшину. Края грыжевого мешка горизонтально зашиваются. Апоневроз (так называется пластина из соединительной ткани, придающую прочность брюшной стенке) сшивают.
При операции по методу Сапежко делаются разрезы в виде вертикальных линий. После укладывания органов в брюшную полость производится послойное сшивание тканей. В остальном ход процедуры практически аналогичен методу Мейо.
Способ Лексера подходит для случаев, когда пупок и грыжевой мешок неразрывны. При необходимости (большой размер грыжи) в ходе операции пупок удаляется. Врач выполняет разрез в виде полумесяца вокруг опухоли. При срастании грыжевого мешка с пупком бывает трудно освободить его содержимое. Вскрывается дно или шейка грыжевого мешка, органы помещаются в брюшную полость. На шейку накладывают шов, сам мешок отсекается. Грыжевые ворота по методу Лексера закрывают наложением шелкового шва на апоневроз вокруг кольца и нескольких швов на прямые мышцы живота. После этого кожный лоскут, вырезанный в начале операции, возвращается на место и закрепляется с помощью узловых швов.
Что такое пупочная грыжа у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ганиевой Н. В., детского хирурга со стажем в 7 лет.
Над статьей доктора Ганиевой Н. В. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Пупочная грыжа — это дефект апоневроза передней брюшной стенки в области пупочного кольца [3] . Апоневрозом называют плотную оболочку из сухожилий, которая оплетает мускулатуру брюшины. Она соединяет мышцы с другими тканями, т. е. играет роль мышечного каркаса.
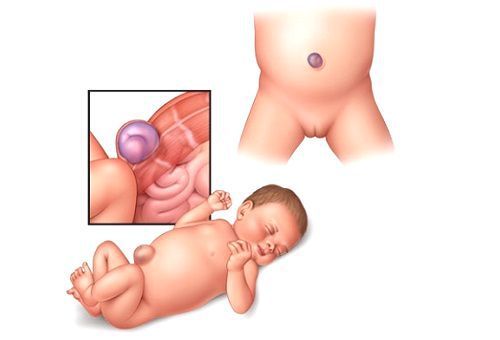
Чаще всего дефект апоневроза возникает у младенцев в первые полгода жизни. Это связано с неполным закрытием пупочного кольца, в частности его верхней половины, и анатомической близостью пупочной вены [12] .
Пупочная грыжа является самой актуальной проблемой, с которой сталкиваются детские хирурги. У детей до года она занимает первое место среди всех хирургических патологий. Несколько реже встречаются околопупочные, паховые грыжи и грыжи белой линии живота [2] .
Пупочная грыжа у детей встречаются в 20 % случаев. У недоношенных детей данная патология возникает чаще — в 33 % случаев. Это связано с незрелостью соединительной и мышечной ткани, в том числе апоневроза передней брюшной стенки.
Факторы формирования пупочной грыжи у ребёнка можно разделить на две большие группы:
- Врождённые (особенно актуальны у детей до года):
- наследственная предрасположенность к выраженной слабости соединительной ткани;
- неполноценное заращение пупочного кольца рубцово-соединительной тканью из-за толстой пупочной вены, у которой нет мышечной оболочки, вследствие чего она плохо сокращается и приводит к формированию дефекта апоневроза;
- повышенное внутрибрюшное давление при незавершённом заращении пупочного кольца, которое провоцирует выход брюшины, кишечных петель и сальника в область пупка;
- слабость брюшной фасции — оболочек, распределяющих нагрузку и направление движений в организме;
- незаращение пупочного кольца. Как правило, оно закрывается самостоятельно к 12-му месяцу жизни ребёнка. У 20 % детей пупочное кольцо не может закрыться из-за слабости соединительной ткани либо из-за сопутствующей неврологической патологии, такой как миотонический синдром — затруднённое расслабление мышц после их напряжения.
- Приобретённые (чаще встречаются у детей более старшего возраста):
- заболевания, возникшие в период заращения пупочного кольца, которые повышают внутрибрюшное давление, — кишечные колики , бронхит, пневмония , коклюш , долгий надрывистый кашель, дизентерия , дисбактериоз , функциональные (первичные) запоры , асцит, напряжение живота при мочеиспускании в случае фимоза[12] ;
- подъём животных или тяжёлых для ребёнка предметов;
- неустойчивое психоэмоциональное состояние ребёнка, которое сопровождается частыми криками и плачем [1] .
По статистике, к появлению пупочной грыжи предрасположены дети с такими патологиями, как:
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы пупочной грыжи у детей
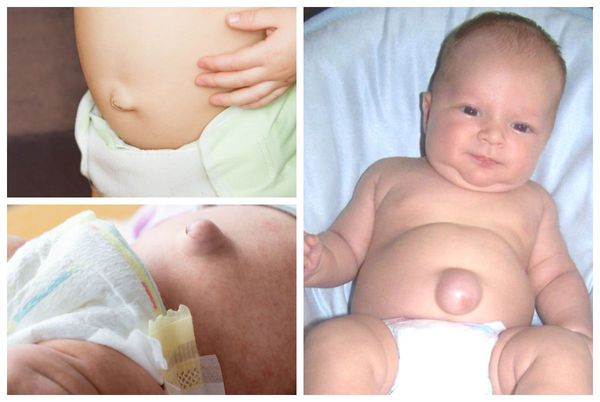
Явный симптом пупочной грыжи — выпячивание в области пупочного кольца с самого рождения. Многие родители путают его с "неправильно" перевязанным пупком. Отличительная особенность грыжи заключается в том, что выпячивание становится выраженнее во время крика, плача, кашля и физического напряжения ребёнка. В спокойном состоянии либо в положении лёжа выпячивание "прячется", погружаясь в брюшную полость.
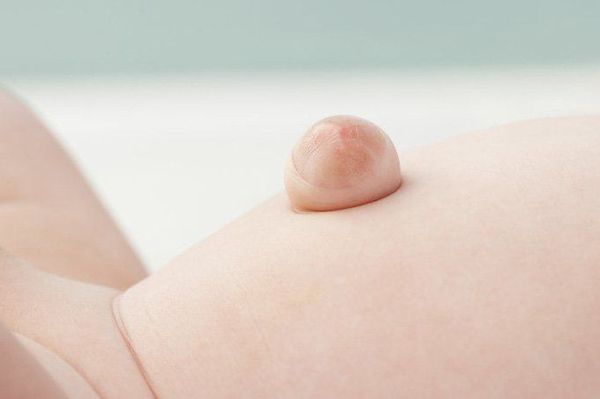
Грыжа, в зависимости от размеров и содержимого, может самостоятельно вправляться либо не менять своего положения при больших размерах.
Чаще всего диагноз "пупочная грыжа" выставляется сразу при рождении, что подразумевает врождённую причину формирования дефекта. Однако при воздействии факторов, которые увеличивают внутрибрюшное давление, пупочная грыжа может образоваться в любом возрасте. Локализуется она в типичном "слабом месте" — пупочном кольце.
Помимо самого грыжевого выпячивания, в его области может наблюдаться выраженная пигментация кожи [2] . Она обычно коричневого цвета. Возникает из-за рубцевания пупочной ранки, а также использования у новорождённых местных антисептиков: раствора бриллиантовой зелени 1 %, раствора фукорцина и др.
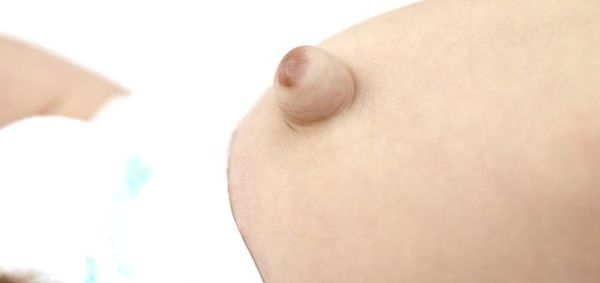
Размеры пупочной грыжи варьируются от 0,1 до 5,0 см в диаметре. Её объём может увеличиваться при регулярных запорах, криках ребёнка, кашле, частых ОРВИ , метеоризме (вздутии живота).
Если грыжа большая (более 3 см), то кожа над ней натягивается и истончается. Когда повышение внутрибрюшного давления становится выраженнее, в области грыжевого мешка проявляется капиллярная сеть.
Крайне редко пупочная грыжа сопровождается излишним беспокойством ребёнка и чувством дискомфорта. Грыжи больших размеров, как правило, вовсе не вызывают неприятных ощущений [1] . Чувство дискомфорта может возникнуть, только когда ребёнок чрезмерно активен, например, во время игр. Это может привести к небольшим защемлениям выпячивания.
Патогенез пупочной грыжи у детей
Патогенез связан с врождёнными причинами формирования грыжи.
В норме на 10-й неделе внутриутробного развития средняя кишка возвращается в брюшную полость, и происходит нормальное закрытие брюшной стенки и правильное формирование пуповины. Латеральные (противоположные) стенки туловища загибаются из соматоплевры внутрь . Это вызывает сужение желточно-кишечного перешейка, из которого в формируется желточный проток. Он соединяет кишечник эмбриона с желточным мешком, который во время внутриутробного развития участвовал в формировании капиллярной сети, первичных половых органов и выработке гормонов.
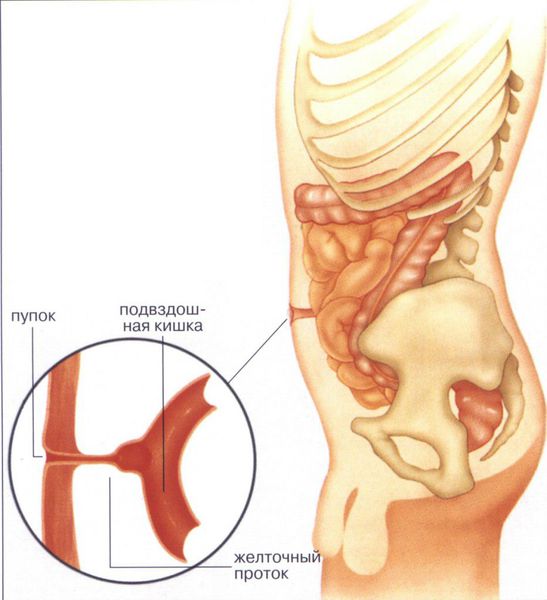
При рождении пуповина сразу отсекается и перевязывается, само пупочное кольцо пока остаётся расширенным. На пятый день после рождения ребёнка пупочный остаток отпадает, а пупочное кольцо затягивается рубцовой тканью — начинается стадия формирования пупочного рубца.
Если у новорождённого значительно выражен переход кожного покрова на остаток пуповины, возможно формирование "кожного пупка" — культи, которая представляет собой только косметический дефект в виде выпячивания пупа на 2,0-3,0 см. В отличие от пупочной грыжи в него не выпадает содержимое брюшины.
Анатомически пупочное кольцо ограничено:
- сбоку — прямыми мышцами;
- сзади — листком париетальной брюшины;
- спереди — кожей и апоневрозом.
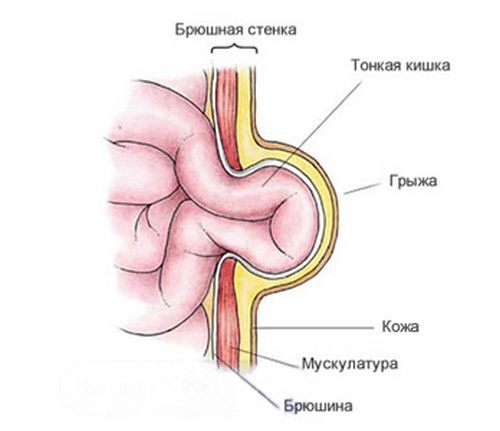
В норме при рождении ребёнка пупочное кольцо представляет собой узкое отверстие, пропускающее только сосуды, питающие пуповину [2] . При дефекте апоневроза пупочного кольца в области пупка появляется грыжа. Под воздействием врождённых или приобретённых факторов, при которых повышается внутрибрюшное давление, происходит выпячивание брюшины через грыжевые ворота. При большом диаметре грыжевых ворот и выраженном внутрибрюшном давлении грыжевой мешок увеличивается. Он выходит под кожный покров и формирует грыжевое выпячивание с грыжевым содержимым (чаще всего, это петля кишечника).
Классификация и стадии развития пупочной грыжи у детей
Пупочная грыжа бывает:
- истинной — округлый дефект апоневроза в верхней половине пупочного кольца;
- ложной ("кожный пупок") — переход кожи на пупочный остаток, представляющий лишь косметический дефект;
- параумбиликальной (околопупочной) — округлый или щелевидный дефект апоневроза вблизи пупочного кольца [3] .
Также пупочные грыжи можно классифицировать в соответствии с размером грыжевых ворот:
- Малая грыжа — визуально незаметное или небольшое грыжевое выпячивание. Чаще всего обнаруживается на приёме у детского хирурга во время пальпации. Диаметр дефекта апоневроза может варьироваться от 0,1 до 1,0 см.
- Большая грыжа — выраженное грыжевое выпячивание, легко вправляющееся в брюшную полость. Дефект апоневроза пупочного кольца достигает 1,0-3,0 см.
- Гигантская грыжа — ярко выраженное грыжевое выпячивание, которое самостоятельно не вправляется. Размеры дефекта могут достигать 3,0 см и более. Содержимым таких грыж могут стать петли кишечника и сальник. При наличии гигантского грыжевого дефекта в качестве исключения проводятся оперативные вмешательства с трёх лет (строго по показаниям).
Чаще грыжевые ворота у новорождённых детей бывают 0,3-1,0 см. Также можно отметить взаимосвязь размеров пупочной грыжи с физиологическими особенностями детей: чем дольше и громче ребёнок плачет и кричит, чем выраженнее у него колики или другие факторы, увеличивающие внутрибрюшное давление, тем больше грыжевые ворота и грыжевое выпячивание.
Осложнения пупочной грыжи у детей
Ущемляется пупочная грыжа крайне редко (в отличии от паховой грыжи). Это состояние требует неотложной помощи и является поводом для обращения в приёмное отделение детской больницы для осмотра детским хирургом.
Ущемление пупочной грыжи подразумевает под собой плотное сжатие грыжевыми воротами петли кишечника. При этом нарушается кровообращение и страдает ущемлённая часть грыжевого мешка. Возникает острая гипоксия тканей и ущемлённого органа.
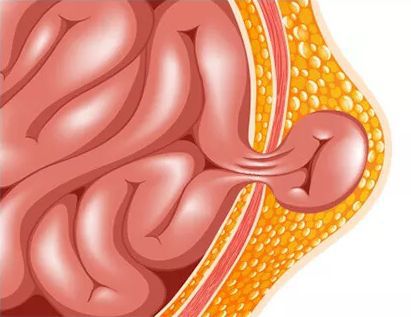
При ущемлении пупочной грыжи возникает клиническая картина ущемлённой кишечной непроходимости :
- выпячивание становится более выраженным, чем в обычном состоянии (в покое);
- пальпация грыжи приносит дискомфорт и болезненные ощущения ребёнку — он начинает активно двигаться и громко плакать;
- цвет кожи над выпячиванием может быть от розового до багрово-синюшного; всё зависит от времени ущемления: розовый цвет указывает на то, что ущемление возникло недавно, а более тёмные оттенки — на длительный процесс, который требует срочного оперативного вмешательства;
- возникают частые срыгивания, тошнота, рвота, вздутие живота, копростаз — отсутствие дефекации в течение нескольких дней.
Оперативное лечение производится в неотложном порядке, сразу по факту обращения родителей ребёнка в приёмное отделение и установления точного диагноза, т. е. в первые часы от момента поступления. При своевременном обращении к врачу (до 6 часов от момента ущемления) ущемлённые органы, как правило, удаётся спасти. Оперативное вмешательство менее трудоёмкое, а медицинская реабилитация для ребёнка происходит в более короткие сроки.
При более позднем обращении в больницу (после 6 часов от момента ущемления) формируется некроз ущемлённой части кишечника с последующим развитием перитониальной (воспалительной) реакции со стороны брюшины [4] . Такое состояние обычно требует оперативного удаления ущемлённой части кишечника или сальника.
Диагностика пупочной грыжи у детей
Преимущественным способом диагностики пупочной грыжи является пальпация пупочного кольца . Она не вызывает дополнительных трудностей и не доставляет ребёнку дискомфорт. Дополнительные методы исследования, как правило, не требуются [9] .
Во время пальпации пупочной грыжи детский хирург может:
- оценить диаметр грыжевых ворот;
- установить размер грыжи и наличие в нём содержимого — сальника и петли кишечника.
Всё это помогает врачу определиться с дальнейшей тактикой лечения, расписать план наблюдения и проконсультировать родителей ребёнка.
Врождённую грыжу у малыша родители могут обнаружить сами : после отпадения пуповины в области пупка остаётся выпячивание, которое особенно видно во время крика или плача ребёнка.
Необходимо отличить пупочную грыжу от грыжи белой линии живота, околопупочной грыжи, "кожного пупа", опухоли и липомы (жировика). При подозрении на "кожный пуп" пальпаторно не будет отмечаться грыжевого содержимого — лишь сформированный кожный "мешочек" плотно-эластической консистенции. Пальпация при этом безболезненна. При сравнении с доброкачественными образованиями (липомами) будет отмечаться чёткий ровный контур, умеренная болезненность при пальпации, плотно-эластическая консистенция с содержанием ячеистой структуры, которую можно определить также при ультразвуковом исследовании. Околопупочные грыжи и грыжи белой линии живота отличаются своей локализацией. Они, как правило, располагаются выше пупочного кольца.
Лечение пупочной грыжи у детей
Консервативное лечение
Применяется при небольших размерах грыжевого выпячивания (до 1,0 см в диаметре), когда есть высокая вероятность самоизлечения в процессе роста ребёнка (как правило, ближе к 2-3 годам жизни) за счёт укрепления передней брюшной стенки.
При выраженных грыжевых выпячиваниях и большом дефекте апоневроза у детей до пяти лет жизни, как правило, также проводится консервативное лечение. Оно предполагает:
- лечебные физические упражнения на мышцы передней брюшной стенки: поднимание ног ребёнка на 90°, "велосипед";
- укрепление брюшного пресса;
- ношение ортопедического бандажа;
- использование ватного шарика с лейкопластырной повязкой на пупочную область — накладывается минимум на четыре недели, при необходимости можно использовать повторно [12] ;
- занятия на ортопедическом фитболе;
- выкладывание ребёнка на живот за 15-20 минут до кормления;
- локальные массажные упражнения по ходу часовой стрелки на пупочное кольцо для стимуляции коллагеновых и эластических волокон апоневроза [5] .
Питание, как правило, обычное, так как оно никаким образом не влияет на заболевание. Если у родителей есть возможность обращаться к врачу ЛФК — это огромный плюс. Однако чаще всего они самостоятельно занимаются с ребёнком дома.
Если до 3-5 лет пупочная грыжа не исчезла, увеличилась или ущемилась, то требуется операция.
Оперативное лечение
Грыжесечение по Шпиц и пластика пупочного кольца показаны всем детям с выраженным дефектом апоневроза (1,0 см и более). Они проводятся в плановом порядке с пятилетнего возраста. При гигантских размерах пупочной грыжи (3,0 см и более) оперативное лечение детям проводится с трёхлетнего возраста, также в плановом порядке.
До выявления показаний к операции нужно придерживаться консервативного лечения — носить специальные конструкции, делать упражнения и др. Если у ребёнка с врождённой грыжей в 5 см отмечается положительная динамика — уменьшение грыжи до 2,0 см, операция с трёх лет переносится до 5-летнего возраста. Но при этом родители должны беспрестанно заниматься с ребёнком консервативным лечением и раз в год наблюдаться у детского хирурга по месту жительства. Если динамики нет и грыжа так и осталась огромной, то в три года проводится плановая операция.
Оперативное лечение выполняется под общей анестезией. Переносят её все дети хорошо, без осложнений.
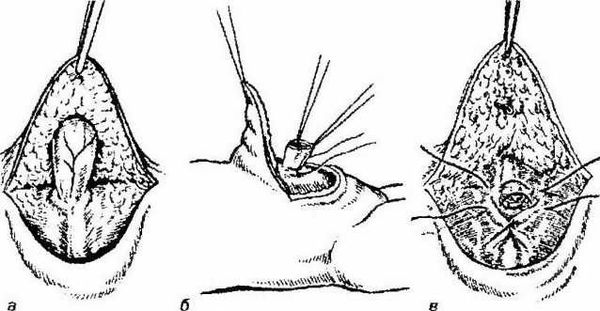
Технически операция проводится следующим образом:
- отступив на 1,0-2,0 см от основания грыжевого выпячивания, по нижней полуокружности пупочного кольца выполняется полулунный разрез длиной до 1,0-1,5 см;
- вместе с подкожно-жировой клетчаткой как тупым, так и острым методом отделяется лоскут, фиксирующий дальний отдел грыжевого мешка [6] ;
- ближе к средней части, в поперечном направлении, грыжевой мешок выделяется из окружающих тканей, берётся на зажимы и вскрывается;
- хирург осматривает содержимое грыжи и отправляет его в брюшную полость;
- "шейку" грыжевого мешка прошивают "край в край";
- остаточный грыжевой мешок над швом отсекается;
- ушивают дефект апоневроза пупочного кольца узловыми швами;
- кожный лоскут в области пупка фиксируется к апоневрозу дополнительным швом;
- выполняется контроль кровотечения с дальнейшим наложением послойных швов на рану, фиксация асептической повязкой [7] .
Послеоперационные рекомендации :
- домашний режим в течение 7-10 дней;
- гигиенический душ на пятые сутки после снятия швов;
- ежедневная обработка послеоперационной раны с раствором бриллиантовой зелени 1 %;
- ограничение физических нагрузок на 1-3 месяца.
Прогноз. Профилактика
При использовании консервативных методик лечения эффект зависит в большей степени от родителей, их заинтересованности в регулярном соблюдении тактики лечения. Как правило, в 85 % случаев консервативной терапии небольшой пупочной грыжи прогноз благоприятный. Без консервативного лечения небольшие грыжи, как правило, самостоятельно не проходят, за исключением совсем небольших грыж — до 0,5 см.
После проведённого оперативного лечения прогноз благоприятный в 99 % случаев. Линейный послеоперационный рубец достигает 1,0 см и практически не заметен. Операция детьми переносится без осложнений, относительно легко. Реабилитационный потенциал у ребёнка высокий.
Рецидивы пупочной грыжи практически не встречаются, за исключением детей с врождённой слабостью соединительной ткани — им требуется уделять больше внимания физическим нагрузкам и занятиям лечебной физкультурой.
Профилактические мероприятия направлены на лечение патологий, которые повышают внутрибрюшное давление — функциональные запоры , кишечные колики , бронхит, пневмония , коклюш , кашель, дизентерия , дисбактериоз , асцит, психоэмоциональная неустойчивость, сопровождающаяся криками и громким плачем. Также необходимо регулярно заниматься лечебной физкультурой. Она помогает укрепить апоневроз передней брюшной стенки [8] .

Пациентов, обратившиеся в центр пластической хирургии для коррекции формы, рельефа живота интересует не только удаление лишнего жира, но и эстетика нового облика. Для женщин важно чтобы шрамов, рубцов было как можно меньше, а те, без которых не обойтись, были незаметными. Ни один пластический хирург не может предсказать, какой будет реакция тела на хирургическое вмешательство. Вид рубцов, их размер, форма зависят от индивидуальных особенностей организма, расовой принадлежности, пола, возраста, генетики, работы иммунной системы, методики выбранной для пластики.
Что влияет на образование рубцов после абдоминопластики?
Ответ организма на повреждение эпидермиса - формирование рубцовой ткани на месте разреза. Самые современные методики при полостных операциях не гарантируют, что след от работы хирурга будет незаметным. Травмы, нанесенные скальпелем во время пластики живота запускают воспалительные реакции, заставляя организм вырабатывать коллаген в месте разреза, чтобы максимально быстро закрыть поврежденный участок надежным рубцом. При этом на месте разреза формируется плотный, красного оттенка, хорошо видный след, выглядящий как небольшой валик, слегка поднимающийся над кожей.
Тело стремится как можно быстрее заделать разрез, ликвидировать потенциально опасный очаг проникновения инфекции. Массированная выработка коллагена постепенно прекращается, когда края раны начнут срастаться, прекращаясь полностью после того, как края кожи на месте разреза полностью срастутся. После чего формируется нормальный внутренний рубец. Эффективная послеоперационная терапия, точное соблюдение назначений лечащего врача, постоянный уход за раной позволяют придать рубцам нормальный внешний вид, не портящий облик.
Стадии образования рубцов
Понять, как будет выглядеть тело после абдоминопластики, помогут сведения о процессах рубцевания на месте разрезов, сделанных пластическим хирургом.
- Первая фаза начинается сразу после операции. Длится 5-7 суток. Воспаленный участок организм стремится защитить, образуя массу грануляционных клеток. Именно этот период наиболее ярко выделяет место операции. Появляются бардовые, красные следы на месте разрезов.
- Начало пролиферации при второй стадии, продолжающейся около месяца, обеспечивает формирование новой капиллярной сетки и исчезновение отеков, красноты.
- Третья стадия длится полгода. За это время рыбцы постепенно светлеют, приобретая оттенки, присущие обычной цветовой гамме кожи. Высота рубцов понижается.
- Через год после вступления в финальную стадию рубцы приобретают цвет прилегающей к ним кожи, становятся плоскими.
На заметку!
Точно соблюдая правила, прописанные лечащим врачом, пациент ускоряет процесс регенерации, что позволяет быстрее избавиться от некрасивых рубцов.
Четыре основных типа рубцов, образующихся после абдоминопластики
Пластика живота пользуется огромной популярностью, несмотря на то, что после после операции появляются некрасивые рубцы. Хирург удаляет больше половины объема кожи ,находящейся между нижними отделами ребер до паха. Для улучшения эстетики специалист стремится сделать все возможное, чтобы результат хирургического вмешательства был незаметным.
Нормотрофический. Идеальный результат совместной работы врача и пациента, точно выполнившего предписания пластического хирурга при восстановлении организма. Рубец практически незаметен. Плоский полностью соответствующий цвету природного эпителия шрам заметен только на близком расстоянии.

Атрофический. При восстановлении организм вырабатывал по каким-то причинам мало коллагена. Результат - западание тканей внутрь. Образование хорошо заметной канавки на месте разреза.

Гипертрофический. При плохом уходе, несоблюдении прописанных лечащим врачом процедур, ярко выраженных воспалительных процессах, сильном натяжении краев раны рубцы чрезмерно разрастаются, сильно возвышаясь над кожей. Ярко розовые, бордовые оттенки, неровные края говорят о необходимости дополнительного лечения, нового вмешательства хирурга.

Келоидный. Наиболее негативное развитие событий после операции. Выглядит некрасиво. Непрерывно разрастается. Борьба сильно осложняется стремлением поглотить прилегающие участки кожи. Чаще всего это результат генетических отклонений. Поэтому перед операцией проводится ряд специальных исследований.

Важно!
Полное удаление рубца невозможно. Правильная методика, четко проведенная пластика живота, неукоснительное соблюдение правил реабилитации сделает шрам тонким, незаметным.
Методики для снижения опасности образования некрасивых рубцов после абдоминопластики
Минимизировать последствия пластики живота для эстетики облика можно, неукоснительно придерживаясь несложных правил.
Постоянное ношение компрессионного белья на протяжении первого месяца снизит опасность грубого рубцевания швов. Текстура ткани создает легкий массажный эффект, ускоряющий исчезновение отеков, одновременно улучшая кровоснабжение.

Использование фибринолитических, кератолитических, противотромботических, противовоспалительных гелей ускоряет регенерацию тканей, снижая опасность развития воспалительных процессов, помогая избежать формирования избытка тканей на месте разреза.

Пользуясь силиконовыми лентами, пациент не позволяет рубцам растягиваться, грубеть, поддерживая оптимальное состояние натяжение швов до полного заживления эпидермиса.
Максимальный покой на протяжении первого месяца для минимизации опасности получения травм от растяжения тканей.
На заметку!
Рубцы после абдоминопластики станут малозаметными при строгом выполнении всех назначений лечащего врача. После полной регенерации тканей можно воспользоваться услугами косметологических салонов.
Восстановление разошедшихся швов
Нельзя полностью застраховаться от опасности расхождения шва после пластики живота. Несмотря на то, что специалисты центра пластической хирургии обладают солидным практическим опытом, проблема может возникнуть из-за ошибки выбора шовных материалов, индивидуальных особенностей организма, чрезмерной активности пациента после операции, физиологических осложнений.
- Не прекращайте обрабатывать края раны до полного заживления, пока пластический хирург не даст указания прекратить процедуры.
- Наложение дополнительного пластыря на место разреза максимально снизит опасность натяжения тканей.
- Нельзя мочить область шва. Полностью исключите возможность попадания любой грязи на рубец.
- Не снимать компрессионное белье пока не разрешит лечащий врач.
- Следить за тем, чтобы мышцы живота не перенапрягались. Максимально снизьте нагрузки.
Заметив даже незначительные изменения, свидетельствующие об ухудшении самочувствия, немедленно обращайтесь к врачу. Быстрое принятие нужных мер избавит от негативных последствий.
Лечение рубцов после абдоминопластики
Современная медицина обладает солидным арсеналом средств, позволяющих быстро и эффективно избавиться от некрасивых рубцов.
-
Помощь хирурга для удаления рубцов потребуется после того, как организм полностью восстановится после пластики живота. Опытный хирург по пластике устранит избыток рубцовой ткани, идеально соединит края разреза, наложит косметические швы. Эффективность операции повысят дополнительные процедуры.
Косметические процедуры возможны не раньше, чем через год после полного восстановления организма. Врач подбирает процедуры, опираясь на объективное состояние тела. При ярком цвете рубца терапия фракционным лазером поможет запаять стенки капилляров, делая цвет шва более приглушенным. Максимального эффекта можно достигнуть после 4-8 сеансов. Пилинг или лазер сглаживают избыточную выпуклость рубца. Процедуры болезненные и имеют ряд противопоказаний, поэтому необходима предварительная консультация.
Инъекции дипроспана или кеналога делаются амбулаторно до полного восстановления нормального цвета, состояния рубца, прекращения развития воспалительных процессов. Процедура не требует дополнительной анестезии, никаких неприятных ощущений пациент не испытывает. Консервативное лечение дает отличный результат при своевременном обращении к врачу.
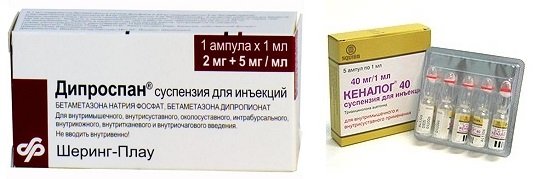
- Пользоваться силиконовыми пластырями или лентами можно без назначения врача после 2-3 недель реабилитации. Мягкое давление на рубец помогает разгладить поверхность, придавая ему более привлекательный внешний вид. Пористая структура пластыря обеспечивает свободный приток воздуха, что снижает опасность раздражения. Силикон поддерживает необходимую влажность, не допуская пересыхания эпидермиса. Мепиформ, дерматикс, келокоте и другие производители выпускают большой ассортимент силиконовых лент и пластырей. Польза использования силиконовых лент или пластырей варьируется в пределах 70-80 процентов. Оптимальная польза от них, если пользоваться ими в комплексе с другими средствами, влияющими на быстрое устранение послеоперационных рубцов.


Мази от рубцов применятся по назначению лечащего врача. Как пример можно применить ферменкол, содержащий 9 активных ферментов. Производитель предлагает тубы с прозрачным гелем, обладающим охлаждающим эффектом для местной аппликации или раствор для проведения курса электрофореза. Препарат регулирует количество вырабатываемого коллагена, никак не влияя на здоровые ткани. Избыток волокон коллагенов расщепляется под воздействием препарата на простейшие элементы. Из новых компонентов формируется здоровый эпидермис или выходится из организма обычным путем. Лечащий врач подробно объяснит, как наносить мази от рубцов, чтобы быстрее добиться желаемого результата.

Криотерапия давно используется в косметологии для быстрого устранения рубцов. Схема воздействия на ткани подбирается индивидуально после осмотра специалистом. Лучше всего, когда терапия проводится комплексно, совмещая инъекции, электрофорез, мази. Окончательный результат всегда индивидуален, зависит от того, насколько эффективно отзывается организм на проводимые процедуры.

Физиотерапия возможна в домашних условиях, для чего достаточно приобрести необходимое оборудование. Под воздействием слабых токов нанесенное лекарственное средство быстро проникает вглубь эпидермиса. Фонофорез или электрофорез наиболее распространенные процедуры, гарантирующие отличный результат. Процедура занимает 10-15 минут, обеспечивая быстрое проникновение лекарств в глубинные слои тканей. Никакого дискомфорта, первый результат проявится уже после одного сеанса.

Врач подбирает индивидуальный метод борьбы с рубцами для каждого пациента, поскольку реакция организма всегда разная.
Дополнительные способы борьбы с рубцами после абдоминопластики
Вид, количество рубцов после пластики живота у каждого человека разный. Чем моложе пациент, тем быстрее протекает восстановление. Чтобы шрам как можно быстрее стал малозаметным после окончательной реабилитации, можно воспользоваться несколькими общедоступными способами устранения последствий работы пластического хирурга.

Плазмолифтинг хорошо способствует быстрому разглаживанию рубцов рослее пластики. Процедура не подходит, если имеется больше грубые рубцы. Микроинъекции плазмы, полученной из крови пациента, запускают процессы регенерации, ускоряя создание новых эластиновых сетей.

Красивая татуировка не медицинский, но вполне допустимый способ маскировки шрамов. Если все технические медицинские средства были использованы, а шрам убрать не получается, шов покрывается красивыми рисунком. Выбирается витиеватый абстрактный рисунок, идеально смотрящийся на теле. Обращаться к тату-мастеру можно только после того, как полностью завершились все послеоперационные изменения.


Не только мастерство пластического хирурга, проводившего абдоминопластику, сказывается на скорости реабилитации. Требуются совместные усилия пациента, лечащего врача, медперсонала, родственников, поддерживающих человека после сложной операции. Нужно самым тщательным образом выполнять все предписания специалиста по пластике, чтобы ускорить выздоровление, возвращение к нормальной повседневной жизни. Правильный уход за рубцами, диета, гарантирующая быстрое формирование коллагенов, эластинов, постоянное ношение компрессионного белья положительно сказывается на темпах заживления ран. По статистике популярность пластики живота неуклонно растет. Мужчины и женщины хотят, чтобы живот выглядел рельефно, красиво, дополняя безукоризненные формы.
На заметку!
Чем незначительней послеоперационные осложнения, тем лучше будут выглядеть шрамы. Эстетическая привлекательность образа будет безупречной. Пациенту не придется пользоваться дополнительными услугами косметологов, чтобы сделать рубцы менее заметными.
Уход в стационаре после абдоминопластики
Подтяжка живота всегда делается под наркозом. В зависимости от сложности выбранной методики, продолжительности операции используют общую или местную анестезию, эпидуральный наркоз. Классическая абдоминопластика длится до пяти часов. Разрезаются ткани над лобковой областью, отслаивается большая часть кожи от низа передней брюшной стенки до верхней кромки подреберных дуг. После этого удаляются грыжи, если они имеются, иссекается лишняя кожа. Затем хирург натягивает кожу, чтобы устранить дряблость, птоз, стрии. Прямые мышцы живота при диастазе подшиваются. Рубец после операции длиной до 60 см невозможно спрятать под нижним бельем.
После завершения работы пластического хирурга на пациента надевается бандаж, его перемещают в палату стационара, где он дожидается, пока полностью перестанет действовать наркоз. Специальная койка дает возможность создать такие условия для отдыха, чтобы тело было слегка согнуто под углом в 45 градусов. Это снижает нагрузку на рубец, пока пациент лежит. Кроме того под колени помещают специальный валик, чтобы приподнять ноги, снизив таким образом опасность расхождения швов. Для отвода скапливающейся жидкости от поврежденных клеток, нарушенных лимфопротоков, чтобы минимизировать опасность образования серомы на передней брюшной стенке, вставляются дренажные трубки.
В стационаре за пациентом наблюдает квалифицированный медперсонал, обеспечивающий регулярную обработку рубцов дезинфицирующим, обезболивающим раствором, делающих необходимые инъекции, приносящий прописанные медикаменты строго в назначенное время. Сестра контролирует все передвижения пациента, при необходимости помогает встать или лечь, чтобы максимально снизить напряжение брюшного пресса, минимизировать опасность расхождения незаживших швов. Обнаружив, что из разреза выступает сукровица, началось нагноение или некроз, хирург немедленно принимает необходимые меры, чтобы устранить осложнение. Осмотр проводится ежедневно, при наличии осложнений врач проверяет состояние рубцов несколько раз в сутки. В идеале края раны сухие, ровные.
Уход дома за рубцами после абдоминопластики
Если заживление ран проходит без осложнений, на вторые - третьи сутки удаляется дренаж, пациент выписывается из стационара домой. Необходимо учитывать, что добираться придется на такси или своей машине, общественный транспорт не позволит обеспечить безопасный переезд. Необходимо отрегулировать сидение таким образом, чтобы максимально снизить нагрузки на рубец. Во время переезда тряска должна быть минимальной, поскольку каждый удар опасен для шва.
- Ежедневно проводить несколько раз в день дезинфицирующие процедуры.
- Принимать строго по времени прописанные врачом медицинские препараты, обеспечивающие быстрое заживление ран.
- Использовать только то, что прописано лечащим врачом, не пользуясь советами знакомых, друзей или интернетом.
Важно!
При любых отклонениях, вызванных аллергическими реакциями или индивидуальными особенностями организма, необходимо немедленно связываться с лечащим врачом.
Особое внимание уделите рациональному питанию на период реабилитации. Опорожнение кишечника не должно вызывать напряжения пресса. Запоры, метеоризм способны нарушить целостность рубца. Обязательно включите в рацион блюда, содержащие ингредиенты, помогающие ускорить синтез коллагена, эластина, для быстрого рубцевания шрамов. Особое внимание уделите продуктам, усиливающим эффективность иммунной системы, помогающим ускорить выработку крови.
Необходимо постоянно носить бандаж, защищающий рубец от любых нагрузок. Даже, когда через месяц полностью зарубцуется рана от операции, не стоит рисковать, совершая прогулки без компрессионного белья. Специальные трусики с высокой талией или боди обеспечат максимальную защиту при наклонах или поворотах туловища, создадут комфортные условия для кожи, нуждающегося в регулярном легком массаже, восстанавливающем капиллярный кровоток, движение лимфы.
Типы рубцов после разных методик абдоминопластики
Выбранный способ устранения патологий отражается на послеоперационных следах, появляющихся на теле пациента.
- При классической пластике живота шрам протянется от бока до бока чуть выше лобка на 6 см. Если требовалось переместить пупок, будут дополнительные рубцы в виде подковы или треугольника.
- При вертикальной абдоминопластике, классический поперечный разрез дополнит вертикальный рубец, идущий до основания грудины.
- Когда удаляются излишки жировых тканей на боках, к поперечному рубцу прибавятся два вертикальных, проходящих параллельно на одинаковых расстояниях от белой линии живота.
- Если формируются идеальные контуры тазобедренной зоны, к горизонтальному разрезу добавляется пара боковых, идущих вдоль поясницы.
- Миниабдоминопластика - наиболее щадящий тип пластической операции, при которой рубец 20 см находится чуть выше лобка, легко прячется за нижним бельем.
- Самая травмоопасная - круговая абдоминопластика. Рубцы появятся на животе, вокруг талии, на боках, спине.
Возможные осложнения после абдоминопластики и уход после них
Точное соблюдение предписанных лечащим врачом правил снижает риски патологических изменений при рубцевании тканей. Однако необходимо знать, с какими проблемами можно столкнуться, если пренебрегать правилами ухода за ранами.
-
Инфильтрат. Появляется приблизительно у 7-10 процентов пациентов после пластики живота. На передней брюшной стенке выше пяти сантиметров от разреза образуется экссудат, который сочится, задерживая рубцевание тканей. Шов мокнет, раздражается, болит. Причиной может служить ошибка хирурга, некачественные нити, используемые при зашивании разреза, неправильное размещение дренажных трубок. Лечение назначается в виде инъекций антибиотиков, новокаиновой блокады, повторной операции для очистки нагноений, установки нового дренажа. Если из раны постоянно появляются любые выделения, необходимо немедленно сообщить об этом хирургу.
Расхождение краев рубца. Чтобы шов не разошелся, требуется строго придерживаться указанных хирургом правил, постоянно носить бандаж, не поднимать тяжестей, не делать резких движений, пока полностью не сформировался рубец. Заметив, что рана разошлась, необходимо немедленно обратится к врачу для того, чтобы наложить новые швы. Ускорить процесс рубцевания помогут специальные мази, гели, которыми регулярно обрабатывается шов.
При четком выполнении правил ухода за рубцом в течение года он будет практически незаметен. При необходимости можно воспользоваться дополнительными косметическими средствами, чтобы шрам не выделялся на коже.
Читайте также:


