Покраснение кожи при бешенстве
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Что такое болезнь кошачьих царапин (фелиноз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, дерматолога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Болезнь кошачьих царапин (лихорадка от кошачьих царапин, фелиноз или регионарный небактериальный лимфаденит) — это острая бактериальная зоонозная инфекция, передающаяся преимущественно от кошек. Она характеризуется региональным лимфаденитом (воспалением лимфоузлов), кожной сыпью и иногда поражением глаз, нервной системы и внутренних органов. [1]
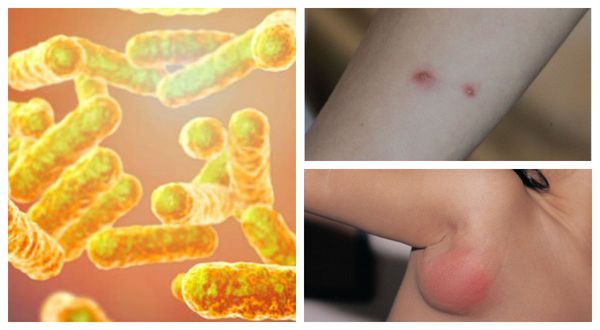
Причиной заболевания является инфицирование бактерией Bartonella henselae (бартонелла хенсели), которая была выделена у людей и млекопитающих и представляет собой мелкую плеоморфную, факультативную, грамотрицательную и внутриклеточную бациллу.
Источники инфекции
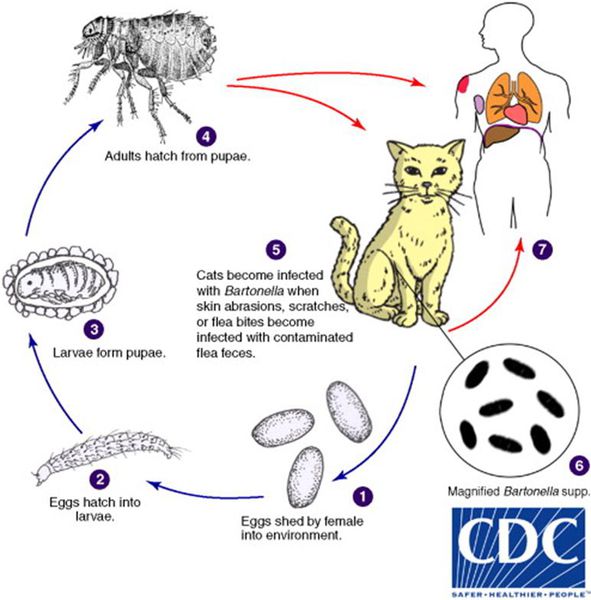
Кошки являются естественным резервуаром и переносчиком B. henselae, при этом сами животные от этого не страдают. В ряде исследований, проведённых в США, у 28% обследованных кошек были обнаружены антитела против причинной бактерии, причём из них 56% котят моложе года и 34% кошек от года и старше обладали иммунитетом к бациле. Также исследование показало, что у бездомных кошек (61%) B. henselae в крови выявлялись гораздо чаще, чем у домашних (21%). [2]
Котята моложе 12 месяцев в 15 раз чаще передают инфекцию, чем взрослые кошки, из-за наличия бактерии B. henselae в крови и большей склонностью к нанесению царапин.
Передача инфекции между кошками происходит при укусах кошачьей блохи Ctenocephalides felis или заглатывании их продуктов жизнедеятельности. Поэтому люди, у которых дома есть хотя бы один котёнок с блохами, имеют в 29 раз больше шансов заразиться бацилой, чем те, у чьих животных в шерсти не было блох. [3]
Собаки также являются источником заражения, но гораздо реже, чем кошки — всего в 5% случаев. [4] Также сообщается о единичных случаях возникновения заболевания при контактах людей с морскими свинками, кроликами и обезьянами. [1]
Помимо прочего, доказана роль в передачи инфекции иксодового клеща Ixodes ricinus (собачий клещ), который часто нападают и на людей. [5] Описан случай семейного заражения бартонеллами при их укусах. [6]
Варианты передачи инфекции человеку при укусах кошачьих блох и от человека к человеку не подтверждены. [2]
Пути передачи инфекции:
- Царапины. 75-90% пациентов с фелинозом незадолго до появления заболевания отмечали поверхностную травму кожи при контакте с кошкой. Дело в том, что блохи, находясь на животном, выделяют экскременты, которые содержат бактерии. Когда кошка царапает свою кожу (например, при почёсывании), её коготь загрязняется отходами жизнедеятельности, и в дальнейшем при нанесении травмы человеку происходит передача инфекции. [1]
- Укусы и ослюнения травмированной кожи — связаны с нахождением бактерий в слюне животных. [1]
Распространенность заболевания в мире и в Российской Федерации не известна. Заболеваемость в США среди амбулаторных пациентов составляет приблизительно 9,3 случая на 100 000 человек в год, причём ежегодно регистрируется до 20 000 новых случаев. [7] Примерно 70-90% случаев заболевания происходят в осенние и ранние зимние месяцы. Предполагается, что сезонность связана с повышением рождаемости котят в середине лета и с увеличением заражённости блохами. [8]
Группы риска
Заболевания чаще встречается у людей моложе 18 лет (от 55 до 80% случаев). Это связывают с тем, что именно дети и подростки чаще всего играют с котятами. [9]
Также стоит отметить, что заболевание чаще встречается у мужчин, чем у женщин, в соотношении 3:2. Одной из гипотез, объясняющих более высокую заболеваемость среди мужчин, является тенденция к более грубой игре с котятами и кошками и, следовательно, повышенному риску укусов и царапин. [1]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни кошачьих царапин
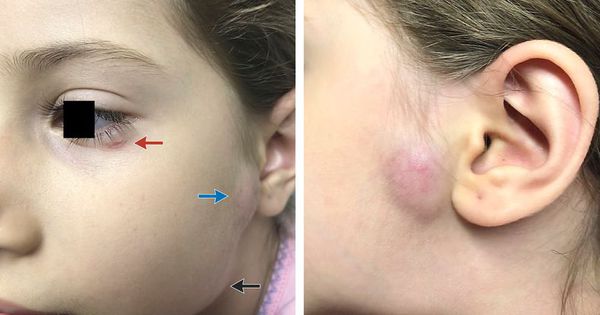
Первичный очаг (инокуляция) — наблюдается в 90% случаев и возникает на месте зажившей царапины. В основном располагается на кистях и предплечьях, реже на лице, туловище и ногах. Вначале отмечается эритематозное пятно, которое существует совсем недолго и трансформируется в плоскую папулу синюшно-красного или телесного цвета с чёткими неровными границами. Размером возникшая папула может быть от нескольких мм до 1-2 см в диаметре. Иногда несколько папул расположены линейно по ходу царапины. В некоторых случаях в основании папулы имеется болезненный инфильтрат до 3-5 см в поперечнике. У отдельных пациентов вместо папул возникают пузыри или пустулы. Примерно в половине случаев в последующем формируется эрозивный или язвенный дефект, заживающий с образованием рубца. [10]
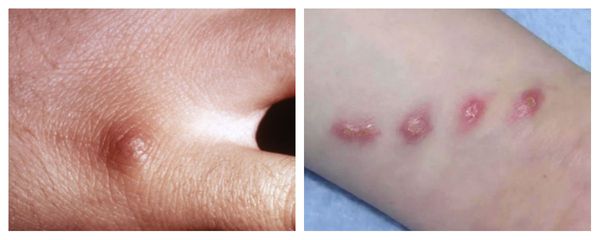
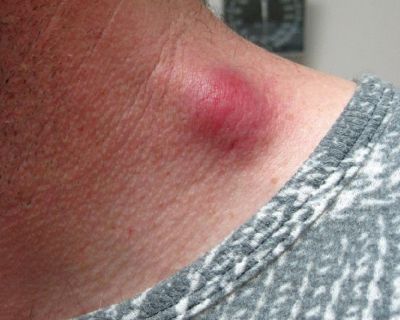
Региональный лимфаденит — основной симптом заболевания. При классической болезни кошачьих царапин регионарная лимфаденопатия возникает через 1-3 недели после появления первичного очага и продолжается до нескольких месяцев. У 85% пациентов поражается одна группа лимфоузлов: чаще всего подмышечные и эпитрохлеарные (46%), в области головы и шеи (26%), а также в паховой области (17,5%). В большинстве случаев воспаляются одиночные лимфоузлы, реже множественные, они могут располагаться как в границах одной анатомической области, так и в нескольких (генерализованная лимфаденопатия — редкое явление).
Поражённый лимфатический узел плотный, подвижный, при пальпации умеренно болезненный, в диаметре может достигать 1-5 см. Кожа над ним гиперемированна. В 10-50% случаев происходит спаивание лимфоузлов с окружающими тканями, их нагноение с образованием густого жёлто-зелёного гноя и последующим вскрытием с образованием язвенного дефекта. [11]
Окулогландулярный синдром Парино — одновременное образование одностороннего гранулематозного конъюнктивита (возникновение гранулём в виде жёлто-белых узелков от 1 до 5 мм) и увеличенного лимфатического узла перед ушной раковиной на той же стороне лица. Встречается в 2-8% случаев и связан с попаданием на конъюнктиву глаза слюны заражённых животных или фекалий блох. Конъюнктивит в течение нескольких недель регрессирует без рубцевания. [12]
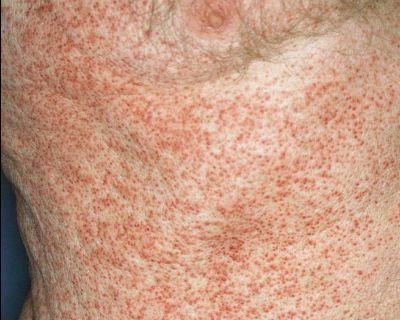
Генерализованная сыпь — скарлатино-, кореподобная или уртикарная сыпь на туловище, реже на конечностях. Наблюдается на фоне общих проявлений. В редких случаях возникает пятнисто-папулёзная сыпь или элементы по типу узловатой эритемы. Высыпания держатся от 2-5 дней до 2-5 недель. [10]
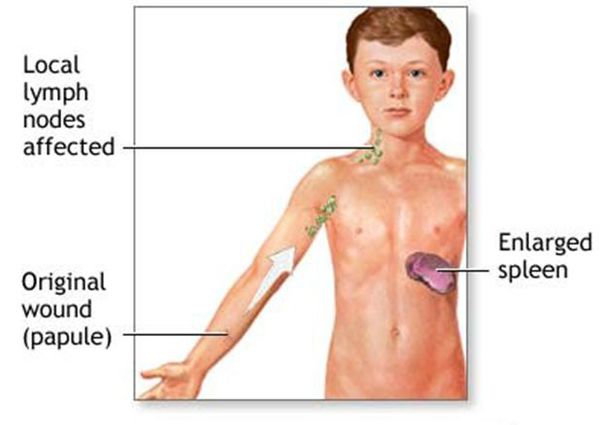
Патогенез болезни кошачьих царапин
При попадании в организм иммунокомпетентных пациентов Bartonella в местах инокуляции (заражения) вызывает гранулематозный и лейкоцитарно-лимфоцитарный ответ. Инфекция распространяется через лимфатические пути, вызывая воспаление в лимфатических узлах. В некоторых случаях происходит проникновение бактерий в кровь с развитием бактериемии и поражения нервной системы и внутренних органов.
Основным вирулентным агентом считается белок наружной мембраны OMP 43 кДа, который способен связывать эндотелиальные клетки.
Как показывают исследования, B. henselae проявляет более низкую биологическую активность по сравнению с классическими грамотрицательными микробами, что объясняет выживание, внутриклеточный рост и размножение бактерий внутри фагоцитарных клеток.
У пациентов с ослабленным иммунитетом (в частности, ВИЧ-инфицированных) ответ организма на заражение может привести к бациллярному ангиоматозу (избыточному разрастанию сосудов). Стимулировать ангио пролиферацию (появление новых кровеносных сосудов) бактерия B. henselae способна благодаря функции белка адгезина А, который может сцеплять поверхности клеток. [13]
Классификация и стадии развития болезни кошачьих царапин
Международная классификация болезней 10 пересмотра кодирует заболевание как A28.1 Лихорадка от кошачьих царапин.
Клиническая классификация предполагает выделение трёх форм болезни: [10] [14]
- классическая форма (кожно-железистая) — поражение кожи и лимфатических узлов;
- атипичные формы:
- глазной вариант (окуло-гландулярная форма) — поражение глаз;
- неврологический вариант (нейро-гландулярная форма) — поражение нервной системы;
- висцеральный вариант — поражение печени, селезёнки, сердца, реже лёгких и кишечника;
- бациллярный ангиоматоз — тяжёлое течение заболевания у лиц с ослабленным иммунитетом.
Стадии развития заболевания:
- инкубационный период — длится от 5 до 60 дней (в среднем — две недели);
- инокуляция — появление первичного очага, который существует на протяжении нескольких недель;
- стадия регионального лимфаденита — наступает через 1-3 недели после появления первичного очага и длится от нескольких недель до нескольких месяцев;
- регрессирование симптомов — может продолжаться около 3-6 месяцев, иногда дольше.
Осложнения болезни кошачьих царапин
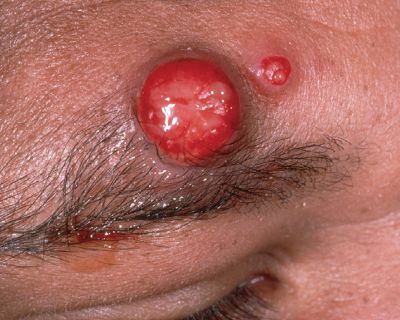
Бациллярный ангиоматоз
Наблюдается у людей с ВИЧ-инфекцией, после трансплантации сердца и почек и очень редко — у иммунокомпетентных лиц. Характеризуется длительной лихорадкой, болями в суставах, снижением массы тела и спленомегалией (увеличением селезёнки). На фоне этих проявлений возникает сыпь в виде: множественных распространённых ангиоматозных (сосудистых) и подкожных узлов, папул, похожих на пиогенную гранулёму, и эритематозных инфильтрированных бляшек диаметром от 1 мм до нескольких см. Течение тяжёлое, часто с летальным исходом. [15]
Подострый эндокардит
У части пациентов наблюдается поражение одного или несколько сердечных клапанов, эндокарда на внутренней поверхности стенок сердца или межжелудочковой перегородке, причем культуральное исследование крови не выявляет бактерий. [16] Это осложнение может сопровождаться повышением температуры, сердечной недостаточностью и одышкой.
Офтальмологические осложнения
Поражения глаз отмечаются у 2-6% пациентов и включают:
- нейроретинит — воспаление сетчатки глаза и зрительного нерва;
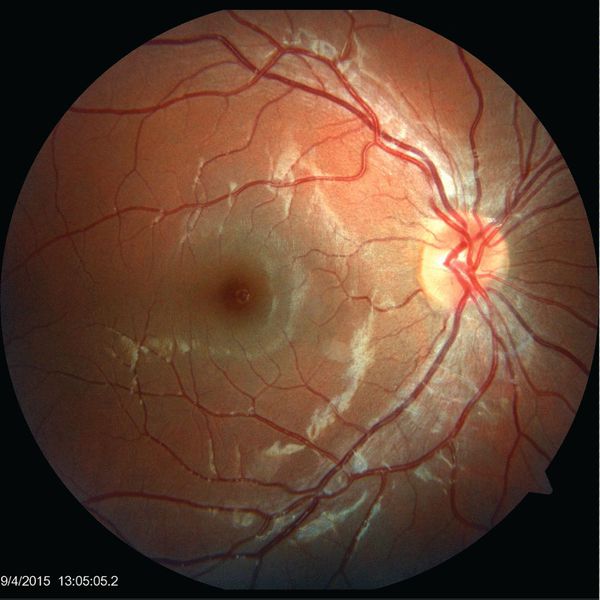
- папиллит — воспаление части зрительного нерва;
- неврит зрительного нерва;
- очаговый или многоочаговый ретинохориоидит — воспаление сосудистой оболочки глаза и сетчатки;
- панувеит — воспаление всех частей сосудистой оболочки галаза;
- окклюзию вен и артерий сетчатки, приводящую к её отслоению. [17]
Неврологические осложнения
Нарушения центральной нервной системы встречаются у 1-2% пациентов и включают атаксию, паралич черепных нервов и деменцию у пожилых людей. У детей обычно возникает энцефалит или асептический менингит. [18]
Гранулематозный гепатит и спленит (острое воспаление селезёнки)
Поражение печени и селезёнки, сопровождается генерализованной лимфаденопатией, длительной волнообразной лихорадкой, повышением уровней аминотрансфераз и множественными и диффузными гипоэхогенными зонами, определяемыми во время ультразвукового исследования и томографии. [19]
Диагностика болезни кошачьих царапин
Постановка диагноза основывается на данных анамнеза (наличие контакта с кошкой), клинических данных (присутствие первичного очага и регионального лимфаденита) и, при необходимости, данных лабораторных исследований:
- Общий анализ крови — при болезни кошачьи царапин обнаруживаются лейкоцитоз, лимфоцитоз и повышенная СОЭ.
- Полимеразная цепная реакция (ПЦР) — определение ДНК возбудителя на основе материала, взятого из первичного очага поражения или при биопсии лимфатического узла и крови. Специфичность данного обследования составляет почти 100%, но его чувствительность колеблется от 43% до 76%. [20]
- Культуральное исследование — посев материала из очагов поражения, аспирата из лимфатических узлов и крови. Специфичность анализа — 100%, чувствительность — 70-80%. [2] Метод требует специальных сред и времени (более трёх недель).
- Серологическое исследование — определение антител к B. henselae в крови методом ИФА (иммуноферментного анализа). Титры IgG менее 1:64 свидетельствуют о том, что у пациента нет текущей инфекции. Титры от 1:64 до 1:256 предполагают возможное наличие инфекции — рекомендовано повторное тестирование через 10-14 дней. Титры, превышающие 1:256, указывают на присутствие активной или недавней инфекции. Положительный тест на IgМ предполагает острое заболевание. [21]
- Биопсия материала из первичного очага поражения — показывает выраженные очаги некроза в дерме, окружённые эпителиоидными и гигантскими клетками и эозинофилами. При окраске по Уортину — Старри определяются мелкие бактерии разной формы.
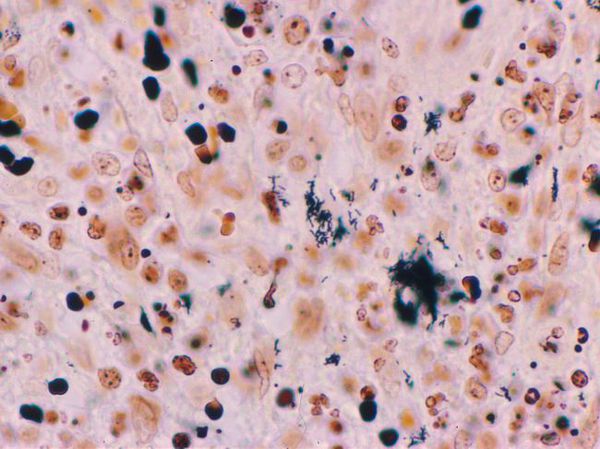
- Рентгенологическое исследование лимфатических узлов, УЗИ и томография печени и селезёнки — проводятся по показаниям.
- Исследование на ВИЧ-инфекцию и подсчёт количества СD4 клеток в крови — проводят при подозрении на бациллярный ангиоматоз.
Дифференциальная диагностика проводится со следующими заболеваниями:
- бактериальный гнойный лимфаденит, вызванный другими микроорганизмами;
- инфекция, вызванная атипичными микобактериями; ;
- споротрихоз;
- туляремия; ;
- саркоидоз;
- злокачественные новообразования.
Лечение болезни кошачьих царапин
Иногда в случаях стандартного течения заболевания применяют тепловой местный компресс или прибегают к физиотерапевтическому воздействию на область изменённых лимфоузлов (диатермии и УВЧ-терапии). Однако особого терапевтического эффекта эти метода не оказывают, так как большинство случаев фелиноза проходят самостоятельно, без лечения. Поэтому при классической форме болезни никаких действий предпринимать не нужно.
У некоторых пациентов могут развиться осложнения от распространения процесса. В таком случае рекомендовано назначение азитромицина, при применении которого лимфаденит регрессирует быстрее по сравнению с отсутствием лечения: [22]
- для взрослых и детей с весом > 45,5 кг: 500 мг в день, затем по 250 мг в течение четырёх дней;
- для детей с весом ≤ 45,5 кг: 10 мг/кг в первый день, затем по 5 мг/кг в течение четырёх дней.
При необходимости и наличии осложнений могут применяться другие антибиотики: пенициллины, тетрациклины, цефалоспорины и аминогликозиды и их комбинации.
Если есть нагноение, который сопровождается общими симптомами и лихорадкой, то показана аспирация гноя. Это позволит облегчить течение заболевания.
Прогноз. Профилактика
Прогноз благоприятный: при отсутствии осложнений заболевание спонтанно регрессирует без лечения в течение 3-4 месяцев. Тяжёлые формы заболевания встречаются крайне редко.
Меры профилактики, рекомендованные Центрами по контролю и профилактике заболеваний США: [23]
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эритема: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эритема – это специфическое покраснение кожи или слизистой оболочки, либо сыпь на определенном участке тела, которые провоцируются сильным приливом крови к капиллярным сосудам. Этот симптом возникает как при психоэмоциональных состояниях здорового человека, так и в результате различных проблем со здоровьем.
Если на гиперемированное пятно надавить пальцем, оно исчезнет, но по окончании давления появится вновь.
Эритема может рассматриваться как:
- компонент клинического симптомокомплекса различных заболеваний кожи;
- физиологическая реакция организма на различные внутренние и внешние раздражители (механические, биологические, лучевые, температурные, химические, интоксикационные, лекарственные, психогенные и др.);
- симптом инфекционного поражения кожи, аллергической реакции, врожденной генетической патологии, токсического поражения, хронических заболеваний внутренних органов, системных аутоиммунных заболеваний;
- самостоятельная патология.
Разновидности эритемы
Эритема манифестирует в результате расширения кровеносных сосудов сосочкового слоя дермы. Выделяют активный и пассивный процесс:
- Активная эритема характерна для острой фазы воспалительного процесса. Активностью обладают и физиологические эритемы, но они кратковременные (то есть быстро проходят). Кожа в зоне активной эритемы горячая, ярко-красного цвета, может быть отечной. Эти изменения объясняются расширением сосудов кожи и усилением кровотока. Эритематозные пятна чаще имеют округлую форму, а при слиянии напоминают гирлянду.
- Пассивная эритема связана с расширением венозных сосудов дермы и стазом крови, в результате чего кожа приобретает синюшно-красный цвет с цианотичным оттенком. Пассивная эритема распространяется диффузно и имеет нечеткие границы.
Возможные причины возникновения эритемы
Неинфекционные эритемы
- Эмотивная эритема, как следует из названия, возникает на фоне сильных эмоций или стресса. Обычно локализуется на лице, шее и груди. Ярко-красный или пунцовый цвет пятен объясняется транзиторным (временным) расширением сосудов кожи.
- Солнечная эритема – сосудистая реакция на повреждающее воздействие ультрафиолетовых лучей (вплоть до ожога 1-й степени).
- Тепловая эритема возникает вследствие продолжительного либо регулярного теплового или инфракрасного воздействия (включая физиотерапевтические процедуры), которого недостаточно для полноценного ожога. Проявляется в виде красноватой сосудистой сетки. Локализация определяется зоной, на которую было оказано тепловое воздействие.
Холодовая эритема манифестирует под действием на кожу и слизистые оболочки низких температур. Проявляется сине-красной сыпью с локальными отеками и зудом.
К эритродермии относят атопический, контактный, себорейный дерматиты, псориаз, красный отрубевидный лишай, красный плоский лишай, розацеа, чесотку, лимфому кожи и т.д.
- Симптоматическая эритема характеризуется гиперемированными пятнами неправильной формы, возвышающимися над кожей, и является аллергической реакцией на некоторые лекарства либо развивается на фоне полиартрита.
- Стойкая возвышающая эритема – это признак аллергического васкулита.
- Пальмарная эритема («печеночные» ладони) проявляется малиновыми пятнами на ладонях и кончиках пальцев у больных циррозом печени. Схожие пятна могут наблюдаться во время беременности, а также при полиартрите, патологиях легких, подостром бактериальном эндокардите и т.п.
- Кольцевидная эритема представляет собой монетовидные, отечные пятна красного, ярко-розового или цианозного цвета на коже туловища и конечностей. Пятна могут увеличиваться в размере и сливать. Может наблюдаться повышение температуры тела. Выделяют несколько видов кольцевидной эритемы:
- центробежная эритема Дарье – относится к инфекционно-аллергическим проявлениям и чаще встречается у мужчин среднего возраста;
- маргинальная эритема (болезнь Лендорфф-Лейнера) – одно из проявлений острой ревматической лихорадки;
- круговидная мигрирующая эритема Гаммела – представляет собой концентрические высыпания, похожие на древесные волокна и ассоциированные с различными видами онкологических процессов.
- Пятнистая инфекционная эритема Розенберга – самостоятельное заболевание, которым болеют по большей части подростки и молодые люди до 25 лет. Проявляется асимметричной сыпью красного цвета на теле и слизистой оболочке полости рта, лихорадкой, сильной головной и суставной болью, бессонницей.
- Инфекционной эритемой Чамера, как правило, болеют дети. Возбудителем является парвовирус В19. Характеризуется внезапным началом – на лице появляется мелкая сыпь, которая по мере прогрессирования заболевания сливается в эритематозное пятно («синдром пощечины») с пятнисто-папулезной сыпью на туловище и руках.
- Узловатая эритема («красные шишки») характеризуется болезненными подкожными узелками красного или фиолетового цвета (отсюда и название), которые находятся преимущественно на передних поверхностях ног, на предплечьях и на бедрах. Узелки плотные и припухшие. Часто появляется на фоне тонзиллита, скарлатины, туберкулеза, сопровождает системные заболевания, включая стрептококковую инфекцию, ревматические заболевания, мононукулеоз, саркоидоз и воспалительное заболевание кишечника (неспецифический язвенный колит, болезнь Крона), болезни Бехчета, синдром Лефгрена. Провоцирующим фактором может стать прием противозачаточных и сульфаниламидных препаратов.
- Экссудативная многоформная эритема характеризуется симметрично расположенными отечными красно-розовыми пятнами на коже, кайме губ, слизистой оболочке рта, гениталиях. Поражения имеют вид мишени или радуги с центральной папулой и четкими границами пятен. Папулы, наполненные серозным или кровянистым содержимым, лопаются с образованием язвочек. Провоцировать такую эритему могут пульпит, гайморит, корь, герпес, скарлатина, обезьянья оспа и др. инфекционные заболевания, а также прием некоторых лекарственных препаратов.
- Синдром Стивенса-Джонсона – острое токсико-аллергическое заболевание, для которого характерно появление пузырей на слизистых оболочках рта, глаз, горла, половых органов. Заболевание обычно протекает хронически, с постоянными рецидивами.
- Скарлатиноподобная рецидивирующая эритема Фереоля-Бенье – остро протекающее рецидивирующее заболевание кожи аллергического генеза. Характеризуется доброкачественным течением и благоприятным прогнозом. Нередко развивается после лекарственных интоксикаций, переохлаждения, стресса, на фоне гриппозной и другой инфекции. Высыпания, склонные к слиянию, появляются в виде ярко-красных пятен различной величины – от точечных до крупных. После исчезновения сыпи кожа шелушится, на ладонях и подошвах роговой слой отходит в виде «перчаток» и «чулок».
- Мигрирующая эритема Липшютца – основное клиническое проявление начальной стадии болезни Лайма. Заболевание вызывает бактерия боррелия, которую переносят клещи. Эритема расположена по центру, окружена бледным кольцом и наружной воспаленной каймой.
- бульбарная;
- менингоэнцефалитическая;
- мозжечковая;
- паралитическая.
- множественные рваные раны, укусы лица, шеи, кистей и пальцев рук;
- инфицирование полученных ран;
- отягощенный терапевтический, аллергологический, неврологический или психоневрологический анамнез;
- беременность.
- если ранение было нанесено птицей (не хищником!);
- если в результате укуса не была повреждена кожа (через плотную ткань);
- если был контакт с человеком, зараженным бешенством;
- если был укус животного, но животное не погибло спустя 10 дней после контакта (инкубационный период у теплокровных животных составляет до 10 дней, после чего животное погибает в случае заражения бешенством).
- Полный медицинский справочник / Пер. с англ. Е. Махияновой и И. Древаль. - М.: АСТ, Астрель, 2006. - 1104 с.
- Клинические рекомендации. Бешенство (гидрофобия) у взрослых. Минздрав РФ, 2019, с. 44.
- Литвиненко Ю.В. Бешенство. Актуальные вопросы / Ю.В. Литвиненко. — Текст: непосредственный // Молодой ученый. — 2016. — № 22 (126). — С. 104-111 .
- развитию судорожных сокращений дыхательной и глотательной мускулатуры;
- резкому повышению саливации (выделение слюны и профузной потливости;
- тяжелым расстройствам со стороны дыхательной и сердечно-сосудистой систем.
Возникают в результате попадания инфекции (бактерий, вирусов, простейших, гельминтов) в капилляры кожи. К группе инфекционных эритем относятся:
Диагностику эритемы проводит врач-дерматолог, дерматовенеролог или аллерголог . Первичный прием может осуществить терапевт или врачу общей практики. Возможно, впоследствии понадобится консультация ревматолога, пульмонолога, эндокринолога , фтизиатра и инфекциониста. При появлении эритемы у ребенка следует обратиться к врачу-педиатру или детскому дерматологу.
Диагностика и обследования при эритеме
Диагноз обычно основывается на характерной клинической картине с учетом возраста пациента и прицельной дифференциальной диагностики с крапивницей, корью, краснухой, энтеровирусной экзантемой, сифилисом, лепрой и др. Для исключения прочих патологий подбираются методы комплексной диагностики, в том числе:
-
анализ крови общий. При эритеме выявляют лейкопению, палочкоядерный сдвиг влево, эозинофилию, ускорение СОЭ;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бешенство у человека: причины появления, симптомы, диагностика и способы лечения.
Определение
Бешенство – тяжелое вакциноконтролируемое вирусное заболевание нервной системы. Резервуаром для вируса бешенства служат дикие и бродячие животные, преимущественно хищники, некоторые виды грызунов, а также домашний скот.
Наибольшее число случаев заражения регистрируется в весенне-летний период. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Причины появления бешенства
Вирус Neuroiyctes rabid передается через биологические жидкости (как правило, через слюну) и попадает в организм преимущественно в результате укуса зараженного животного. Передача инфекции может произойти и в случае непосредственного контакта слюны инфицированного животного со слизистыми оболочками или свежими ранами на коже человека. Причем животное считается заразным уже за 3-7 дней до появления клинических симптомов.
Передача инфекции от человека человеку при укусе или со слюной теоретически возможна, но ни разу не подтверждалась.
Бешенство развивается далеко не в каждом случае: при укусе конечности риск развития заболевания составляет около 23%, а в случае повреждения шеи, лица и кистей рук доходит до 95%.
Проникая в организм человека, вирус распространяется по нервным волокнам, но может разноситься с током крови и лимфы. Он разрушает нервные клетки и на их месте оставляет специфические образования - тельца Бабеша-Негри. Спустя некоторое время вирус достигает спинного и головного мозга, где вызывает воспалительный процесс, характеризующийся тяжелой симптоматикой. Из-за перерождения клеток нервных волокон развиваются функциональные расстройства внутренних органов и систем.
Во внешней среде вирус очень быстро погибает под прямыми солнечными лучами и в течение десяти минут при нагревании до 60°С. Желудочный сок уничтожает его в течение 20 минут, спирт и другие средства дезинфекции – практически мгновенно. При низких температурах вирус может сохраняться в течение нескольких недель, однако при этом теряет вирулентность.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен, относясь к ране как к обыкновенной царапине.
За медицинской помощью нужно обращаться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
Классификация заболевания
В Международной классификации болезней 10-го пересмотра бешенство имеет код А82:
A82.0 - Лесное бешенство.
A82.1 - Городское бешенство.
A82.9 - Бешенство неуточненное.
Клинические формы бешенства:
1-я стадия (от 24 часов до 3 дней) характеризуется болезненностью раны, гиперреактивностью и зудом кожи в месте укуса, отечностью тканей. У больного наблюдается субфебрильная температура (до 37,3 о С), головная боль, слабость, может быть тошнота и рвота. Если рана на лице, то у человека развиваются обонятельные и зрительные галлюцинации. Психические отклонения проявляются депрессией, апатией, необъяснимой тревожностью, раздражительностью.
2-я стадия длится 2-4 дня, характеризуясь гипервозбуждением и гидрофобией (человек не может пить из-за спазма глотательной мускулатуры, а по мере прогрессирования болезни этот спазм возникает даже от звука льющейся воды). Урежается частота дыхания, появляются лицевые судороги в ответ на яркий свет, резкие звуки, ветер или сквозняк. Зрачки расширяются, взгляд фиксируется в одной точке. У больного учащается пульс, происходит обильное слюно- и потоотделение.
Развиваются психические нарушения: человек становится буйным, агрессивным и представляет угрозу себе и окружающим. Во время таких приступов больной страдает от преследующих его страшных галлюцинаций, а в промежутках между ними к нему может возвращаться сознание.
На 3-ей стадии, которая продолжается не более 3 дней, развивается энцефалит с клинической картиной «буйного» бешенства (в 80% случаев) или «паралитического» бешенства (в 20% случаев). В период «буйного» бешенства больной дезориентирован и возбужден. При «паралитическом» бешенстве у пациента развиваются восходящие парезы, вплоть до тетраплегии (паралич конечностей).
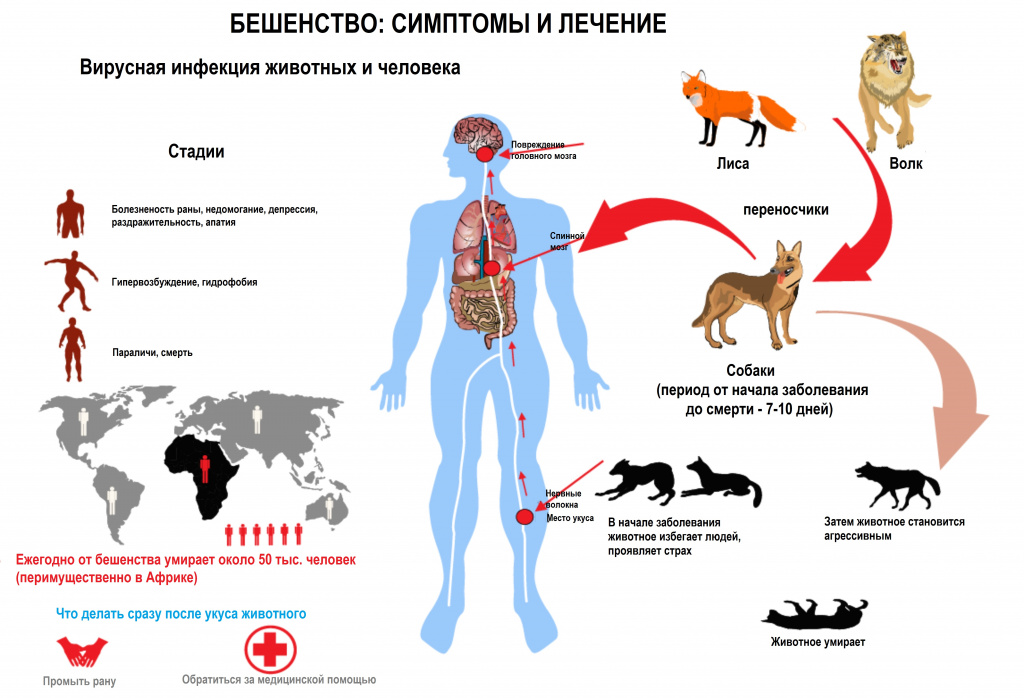
Диагностика бешенства
При обращении пациента к врачу после укуса агрессивного животного значение имеет осмотр раневой поверхности для определения предположительной длительности инкубационного периода. Затем врач отмечает наличие визуальных признаков заболевания – изменения поведения, размер зрачков и т.д.
Изменения в клиническом анализе крови у всех заболевших бешенством схожи - повышается уровень лимфоцитов, эозинофилы отсутствуют.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
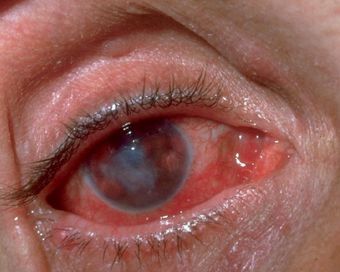
Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Кроме того, к основным диагностическим мероприятиям относится определение вирусных антигенов в биоптате кожи затылочной части по методу флуоресцирующих антител, а также ПЦР-тест спинномозговой жидкости.
Дополнительно может потребоваться биохимическое исследование крови:
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Мочевина является основным азотсодержащим продуктом катаболизма белков и аминокислот в организме человека. .
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
ЭЭГ — безопасный и безболезненный метод исследования функционального состояния головного мозга.
К каким врачам обращаться
Следует помнить о смертельной опасности вируса бешенства, поэтому к врачу нужно обращаться сразу после контакта с животным, представляющим даже потенциальную опасность. Оказание первой помощи пострадавшему входит в обязанности врача-хирурга или травматолога, работающего в центре антирабической помощи или в травматологическом пункте. Больной получает инъекцию в день обращения.
Затем может потребоваться помощь врача-терапевта для определения необходимого объема диагностических и лечебных мероприятий, консультация невролога, психоневролога - при поражениях ЦНС.
Лечение бешенства
Единственный способ предотвратить бешенство и смерть зараженного им человека – своевременная (во время инкубационного периода) вакцинация с использованием сухой антирабической вакцины и антирабического иммуноглобулина. Место укуса обкалывают раствором антирабического иммуноглобулина (RIG) в дозе 20 МЕ/кг массы тела.
Схема антирабической вакцинации после контакта с животным – 0-й день (день обращения) – 3-й день – 7-й день – 14-й день – 30-й день – 90-й день. Если животное известно и не погибло от бешенства через 10 дней после нанесения укусов, курс вакцинации можно прекратить.
Она состоит в тщательном промывании раны проточной водой и мыльным раствором, обработке краев раны йодом или спиртом. Повязку, как правило, не накладывают.
При прохождении курса вакцинации от бешенства пациентам запрещено употреблять спиртные напитки, не рекомендуются чрезмерные физические нагрузки, нахождение в бане и сауне, переохлаждение.
Если больной получает параллельно лечение иммунодепрессантами или кортикостероидами, необходимо регулярно осуществлять контроль уровня антител к вирусу. Если они продуцируются в недостаточном количестве, то необходима дополнительная терапия.
При выполнении всех перечисленных мер вероятность развития заболевания удается свести практически к нулю.
После появления клинических симптомов заболевания эффективное лечение становится невозможным, усилия медиков направлены лишь на уменьшение страданий пациента. Ему назначают противосудорожные и снотворные препараты, помещают в затемненную палату с хорошей шумоизоляцией, вводят обезболивающие средства (опиоидные анальгетики) и транквилизаторы. Продлить жизнь помогает искусственная вентиляция легких. Однако на текущем уровне развития медицины после появления клинической симптоматики летальный исход наступает во всех случаях.
Показания для экстренной госпитализации:
От появления симптомов заболевания до момента смерти больного проходит от 3 дней до 7 дней. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может скончаться в первые сутки после манифестации первых симптомов.
Профилактика бешенства
Бешенство – заболевание, предупреждаемое с помощью вакцин. Профилактическая вакцинация рекомендована лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам. Противопоказания для введения вакцины от бешенства отсутствуют. Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями. Первые антитела к вирусу начинают вырабатываться через 14 дней после вакцинации, их максимальная концентрация достигается через месяц. Иммунитет от бешенства сохраняется на период до 1 года.
В случаях, когда существует риск краткого инкубационного периода, больному вводят антирабический иммуноглобулин.
Побочные эффекты после вакцинации несущественные по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отекать, уплотняться или болеть.
Вакцину не вводят в следующих случаях:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Бешенство – это острое зоонозное заболевание вирусной этиологии, развивающееся после укуса человека инфицированным животным.
Заболевание проявляется тяжелейшим поражением ЦНС и летальным исходом. Вакцина от бешенства для человека, укушенного больным животным, является единственным шансом выжить. Поэтому вакцинация должна быть проведена незамедлительно.
Большинство случаев развития бешенства у пациентов обусловлены поздним обращением за специализированной помощью, а также с нарушением рекомендуемого режима в период проведения профилактической вакцинации либо с незавершением курса специфической иммунизации.
Инкубационный период бешенства у людей
В большинстве случаев, период инкубации составляет от одного до 3-х месяцев. Однако, в некоторых случаях, этот период может сокращаться до одной недели. Длительность максимального периода инкубации для вируса бешенства не превышает одного года.
При возможности нужно обследовать животное, укусившее пациента. Мониторинг состояния животного выполняют в течение десяти дней. Одновременно проводятся лабораторные тесты на выявление рабдовирусов у животного.
В случае, если получены отрицательные ответы тестов и животное в течение десяти дней наблюдения остается здоровым, проводимая укушенному человеку профилактика от бешенства прекращается.
В данной ситуации, начало введения антирабических вакцин до получения результатов исследования обосновано тем фактом, что лекарства от бешенства на данный момент не разработано. Заболевание отличается абсолютной летальностью. Все лечение, при проявлении симптомов бешенства у человека, сводится только к облегчению его состояния до момента смерти.
Как можно инфицироваться?
Заражение рабдовирусами происходит после укуса человека инфицированным животным. Также, инфицирование может произойти в результате попадания инфицированной слюны на участки пораженной кожи.
В большинстве случаев, инфицирование городских жителей происходит после укуса собаки. Случаи заражения после укусов кошек отмечаются гораздо реже. Заразиться можно после укуса любого инфицированного животного (летучая мышь, крыса, белка, лошадь, лиса, волк и т.д).

Основные факты о бешенстве
На долю сельского бешенства приходится 2/3 всех случаев. Это связано с тем, что у жителей сельских районов риск быть укушенным бешенным животным выше, чем у городского жителя.
Чаще всего причиной городского бешенства становятся укусы собак, летучих мышей и кошек. Вспышки природного бешенства, как правило, связаны с нападением лисы и волка.
После укуса в кисть, частота развития бешенства составляет около семидесяти процентов. Максимальная вероятность заражения и быстрого развития заболевания с минимальным инкубационным периодом, приходятся на укусы в область шеи и лица (вероятность инфицирования более 95-ти%).
У детей бешенство встречается чаще, чем у взрослых. Это объясняется тем, что дети часто играют с бездомными животными и могут получать мелкие укусы, о которых они не сообщают взрослым. Особую опасность на данный момент представляют летучие мыши. В связи с этим, категорически не рекомендовано пытаться ловить голыми руками мышь, залетевшую в квартиру или на балкон.
Следует отметить, что в государствах, где существуют строгие ограничения на ввоз животных и введены обязательные прививки для них, бешенства практически нет. Такие профилактические меры распространены в Японии, Великобритании и т.д.
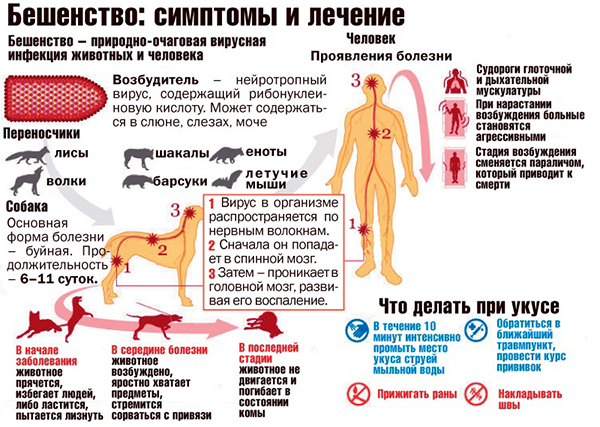
Передается ли бешенство от человека к человеку?
Вирус бешенства передается человеку только от зараженного животного.
При контакте с укушенным человеком, передача вируса не происходит. Отмечаются единичные случаи инфицирования при пересадке роговицы от человека, умершего от бешенства.
В теории, передача вируса от человека с бешенством в терминальной стадии другому человеку, возможна. Однако, для этого больной пациент должен не просто укусить другого человека, но и прокусить кожу. Либо, на пораженный участок кожи (открытые раны) должно попасть большое количество слюны больного в терминальной стадии бешенства.
На практике, больные бешенством люди не представляют эпидемиологической опасности.
Воздушно-капельным путем или при поцелуях, вирус бешенства от человека к человеку не передается.
Можно ли заразиться бешенством без укуса
Кроме укуса, инфицирование может произойти после попадания на открытые повреждения кожи или слизистых, слюны больного животного. Заражение не происходит в случае, если слюна животного попала на неповрежденную кожу, к примеру, животное не смогло прокусить плотный рукав пальто, брюки и т.д., но при этом ткань пропиталась слюной, которая попала на кожу.
Обследование животного и проведение курса профилактики (уколы от бешенства человеку) после укуса или ослюнения открытых ран является обязательным.
В единичных случаях возможна вертикальная передача вируса от матери, укушенной животным, ребенку.
Признаки бешенства у человека
Тяжелейшее поражение центральной нервной системы приводит к:
Дальнейшая миграция вируса бешенства по организму, сопровождается его проникновением во все органы и развитием полиорганной недостаточности.
Первыми признаками бешенства у человека является появление феномена рубца, неясных страхов, депрессий.
Феномен рубца заключается в возникновении чувства сильного жжения, а также тянущих и ноющих болей в месте укуса. Болезненность распространяется по ходу нервных волокон, располагающихся в месте укуса. Отмечается также сильное покраснение и отек рубца.
Пароксизмами бешенства называют специфическую реакцию больного на действие любых раздражителей. Пациенты вздрагивают, вытягиваю вперед дрожащие руки (тело также пробивает мелкая дрожь) и откидывают назад голову. Также характерно появление инспираторной одышки (невозможность осуществить полноценный вдох).
Наиболее показательными фобиями (страхами) при бешенстве будет возникновение гидрофобии (страх воды), аэрофобии (боязнь воздуха), акустикофобии (страх различных звуков), фотофобии (боязнь света).
Читайте также:

