Покалывает кожу по всему телу после душа что это такое
Обновлено: 28.04.2024
Покалывание – это периодически возникающие колющие ощущения. Покалывание может быть поверхностным (на коже и слизистых оболочках) или глубоким (в груди, в боку). Может быть вызвано как физиологическими факторами (прием острой пищи, замерзание, сдавление части тела), так и патологическими причинами (травмы, инфекции, обезвоживание, авитаминоз и пр.). Диагностика причин колющих ощущений проводится с помощью электрофизиологических, ультразвуковых, рентгеновских, лабораторных методов. Лечение включает медикаментозные, физиотерапевтические и психотерапевтические воздействия.
Общая характеристика
Покалывание – это реакция нервных окончаний на какое-либо раздражение. Поверхностное покалывание обычно описывается пациентами как «втыкание иголок» в кожу. Иногда ощущение сравнивают с «ожогом крапивой», «ударом тока» или «укусом множества насекомых». Под глубоким покалыванием обычно подразумевается острая колющая боль в какой-либо части тела.
Неприятные ощущения могут иметь различную интенсивность, однако во всех случаях они вызывают беспокойство, вынуждают человека принимать какие-то меры для облегчения состояния (например, расчесывать, охлаждать или согревать кожу), а в случае боли – искать вынужденное положение, в котором покалывание уменьшается или исчезает. Частыми спутниками покалывания служат чувство онемения, жжения, зуд, пощипывание кожных покровов.
Причины покалывания
Ощущение покалывания может возникнуть практически в любой части тела, на коже или слизистых, во внутренних органах. Этиофакторы, вызывающие покалывание, разнообразны; чаще всего патологический симптом бывает связан с неврологическими, инфекционными, сосудистыми заболеваниями. В зависимости от локализации покалывания причины могут быть следующими:
- Покалывание кожи лица:инсульт, невралгия тройничного нерва, мигрень, стресс, герпес, аллергические реакции на косметику;
- Покалывание кожи головы: раздражение от краски для волос и шампуня, псориаз, себорейный дерматит, височный артериит;
- Покалывание языка: употребление специй, глоссит, ксеростомия, глоссодиния, гиповитаминоз В12;
- Покалывание в груди:межреберная невралгия, плеврит, перелом ребер, ИБС, перикардит;
- Покалывание в боку:холецистит, дискинезии ЖВП, кишечная колика, почечная колика;
- Покалывание в руках:остеохондроз, ОНМК, синдром Рейно, туннельный синдром, межпозвоночная грыжа;
- Покалывание в ногах: ношение тесной обуви, длительное пребывание в неудобной позе, полинейропатия, радикулит, облитерирующие заболевания сосудов нижних конечностей, анемия.
Покалывания, вызванные патологическими причинами, сохраняющиеся в течение длительного времени и доставляющие мучительные ощущения пациенту, нельзя оставлять без внимания. Необходимо всестороннее физикальное, инструментальное и лабораторное обследование с целью определения этиофакторов и назначения обоснованного лечения.
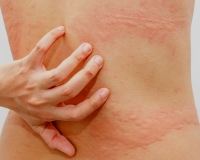
Аквагенная крапивница – иммунопатологическая реакция кожи, индуцированная контактом с водой любой температуры. Сопровождается появлением волдырей, окруженных эритематозным венчиком, кожного зуда, иногда – бронхоспазма или одышки. Диагноз подтверждается положительным тестом при проведении пробы с водой, результатами лабораторных исследований (определение уровня гистамина, сывороточного иммуноглобулина Е, ингибитора С1), биопсии кожи. Лечение включает нанесение на кожу барьерных средств перед взаимодействием с водой, прием антигистаминных препаратов, СИОЗС, анаболических стероидов, фототерапию.
МКБ-10


Общие сведения

Причины
Клинические проявления аквагенной крапивницы развиваются после соприкосновения кожи с водой (пресной, морской, дождевой, водопроводной, дистиллированной), потом, слюной или слезами. Кожная сыпь возникает после мытья рук, умывания, приема душа или ванны, плавания в бассейне или открытом водоеме, ношения мокрой одежды, потоотделения. Появление симптомов может иметь зависимость от солености и количества воды, длительности ее контакта с кожей.
Патогенез
Патофизиология аквагенной крапивницы изучена слабо. За весь период изучения заболевания выдвинуто несколько гипотез, но ни одна из них до сих пор не является доказанной и общепризнанной. Так, дерматологи Шелли и Ронсли изначально предположили, что при взаимодействии воды с кожным салом образуются вещества, которые у предрасположенных людей стимулируют дегрануляцию тучных клеток с высвобождением гистамина. Другие ученые ключевым механизмом считают наличие в эпидермисе некого водорастворимого антигена, который в водной среде диффундирует в дерму, вызывая гистаминовую реакцию.
Однако позднее было доказано, что не у всех пациентов с аквагенной крапивницей отмечается повышение уровня гистамина в период приступа. Это определило поиск гистаминнезависимых механизмов уртикарии. Одна из таких гипотез предполагает, что появление сыпи провоцируется изменением осмотического давления вокруг волосяных фолликулов при контакте с водой. Косвенным подтверждением этой теории являются случаи развития локальной аквагенной крапивницы вскоре после эпиляции.
Другая гипотеза связывает появление волдырей с прочими медиаторами: ацетилхолином, серотонином, брадикинином. При этом отмечено, что в некоторых случаях тяжесть дерматоза коррелирует с концентрацией соли в растворе, что позволяет говорить о солезависимой аквагенной крапивнице.

Симптомы аквагенной крапивницы
Клиническая симптоматика разворачивается через 20-30 минут после попадания на кожу воды любой температуры. В местах контакта появляются мелкие волдыри диаметром 1-3 мм в окружении венчика гиперемии до 3-х см. Может присутствовать жжение, зуд, покалывание кожи. В некоторых случаях наблюдается кожный дермографизм. Уртикарные высыпания при аквагенной крапивнице чаще захватывают шею, верхнюю половину туловища, предплечья, другие части тела. Свободными от зудящей сыпи обычно остаются подошвы и ладони.
Кожные явления стихают в течение 30-60 минут после прекращения контакта с водой. Как правило, в течение последующих нескольких часов пораженные участки остаются невосприимчивы к повторному воздействию воды. Внекожная симптоматика аквагенной крапивницы включает головные боли, головокружение, бронхоспазм, одышку, тахикардию, тошноту.
Аквагенный зуд
Аквагенный (аквагенический) зуд достаточно широко распространен в популяции – о его наличии сообщают 45% населения. Так же, как и крапивница, провоцируется попаданием воды на кожу, однако в отличие от АК, не сопровождается видимыми изменениями кожного покрова. Характеризуется ощущением пощипывания, покалывания, жжения. Обычно сначала в патологический процесс вовлекаются нижние конечности, затем другие части тела. Зудящие ощущения могут сохраняться до 2-х часов.
Аквагенный зуд может быть ассоциирован с пожилым возрастом, истинной полицитемией, гиперэозинофильным синдромом, ювенильной ксантогранулемой, миелодиспластическим синдромом, метастатическим РШМ.
Осложнения
При развитии системных реакций аквагенная крапивница может быть потенциально смертельной. Наиболее опасным осложнением является ангионевротический отек гортани, приводящий к асфиксии и смерти. Хроническое течение заболевания, проблемы с ежедневными гигиеническими процедурами, постоянные ограничения во взаимодействии с водой способствуют возникновению бессонницы и невротических расстройств.
Диагностика
Постановка диагноза аквагенной крапивницы главным образом основывается на анамнезе (рецидивирующие высыпания после контакта с водой) и провокационных пробах. Пациенты должны получить консультацию врача-дерматолога, аллерголога-иммунолога.
- Провокационные пробы. Аквагенный тест заключается в нанесении на кожу компресса, смоченного водой при температуре тела (37˚С), на 20 мин. Тест является положительным при появлении зудящих волдырей. Другие диагностические пробы (тест на дермографизм, тест с кубиком льда, тест с горячей водой) дают отрицательный результат.
- Лабораторные исследования. Уровень гистамина в крови может быть повышен или соответствовать норме. Иногда для дифференциальной диагностики требуется лабораторная оценка сывороточного IgЕ, эозинофильного катионного белка, активности ингибитора С1-эстеразы.
- Биопсия кожи. Гистопатологическое исследование кожного биоптата выявляет выраженный интерстициальный отек, периваскулярную и интерстициальную воспалительную инфильтрацию (лимфоциты, тучные клетки, нейтрофилы), отек эндотелия.

Дифференциальная диагностика
Для постановки правильного диагноза важно исключить другие формы крапивницы, индуцированной физическими факторами:
- дермографическую – вызывается механическим раздражением кожи;
- холинергическую – развивается в ответ на действие повышенной температуры;
- холодовую – обусловлена воздействием холода;
- солнечную – характеризуется появлением сыпи после пребывания на солнце;
- вибрационную – элементы уртикарной сыпи появляются в местах вибрационного воздействия.
- аквагенный зуд – отличается отсутствием видимых кожных изменений.
Также необходимо отдифференцировать другие кожные заболевания, проявляющиеся уртикарными высыпаниями: аллергический дерматит, герпетиформный дерматит, уртикарный васкулит, многоформную эритему и др.
Лечение аквагенной крапианицы
Из-за редкой встречаемости заболевания существует мало данных об эффективности тех или иных методов лечения. В отличие от других видов физической крапивницы, когда можно избежать контакта с этиологическим агентом, исключить контакт с водой практически невозможно. В практической дерматологии для лечения аквагенной крапивницы используются следующие методы и их комбинации:
Прогноз и профилактика
При проведении индивидуально подобранного лечения во многих случаях отмечается клиническое улучшение. Случаи спонтанной регрессии заболевания неизвестны. Многие пациенты, страдающие от аквагенной крапивницы, оказываются невосприимчивыми ни к какому лечению. Единственным выходом для них остается пожизненное ограничение взаимодействия с водой, минимизация времени купания, избегание определенных видов деятельности. Ввиду того, что патогенетические механизмы остаются невыясненными, говорить о мерах профилактики не представляется возможным.
2. Aquagenic urticaria diagnosed by the water provocation test and the results of histopathologic examination/ J. E. Seol, D.H.g Kim, S.H. Park, J. N. Kang, H.S. Sung, H. Kim// Ann Dermatol. - 2017. - Vol. 29, №3.
3. Aquagenic urticaria: contact sensitivity reaction to water/ Shelley WB, Rawnsley HM.// JAMA. – 1964; 189.
4. Aquagenic urticaria: report of a case and review of the literature/ Luong K, Nguyen L.// Ann Allergy Asthma Immunol. - 1998; 80.
Жжение кожи встречается при ожогах, аллергических поражениях, дерматозах вирусной, бактериальной или грибковой природы. Симптом наблюдается при хронических дерматологических проблемах: псориазе, экземе. Изредка жжение развивается как компонент клинической картины сенестопатии. Для диагностики этиологического фактора проводится дерматоскопия и осмотр под лампой Вуда, микроскопия соскоба кожи, гистологическое исследование. Купировать жжение помогают наружные средства с охлаждающим действием. Комплексное лечение включает местные и системные препараты, физиотерапевтические методы.
Причины
Физиологические факторы
Жжение обычно возникает у людей с чувствительной кожей даже при отсутствии патологического фактора. Неприятный симптом провоцируется ношением колючей одежды или вещей из синтетических материалов. Женщины могут ощущать жжение лица после нанесения уходовой или декоративной косметики, даже если эти продукты не вызывают аллергию. Типичная причина покалывающих и жгучих ощущений кожи ног — усталость после длительной ходьбы.
Ожоги
Чаще всего симптоматика обусловлена воздействием высокой температуры или солнечного излучения. Любой ожог сопровождается сильным жжением кожи, которое начинается ещё во время действия повреждающего фактора и сохраняется от нескольких дней до нескольких недель. Кожные покровы выглядят розовыми или ярко-красными по цвету, при более глубоком поражении формируются пузыри, наполненные прозрачным или мутным содержимым.
Жжение беспокоит человека постоянно. Симптом становится более ощутимым при прикосновении к пораженному участку, нанесении лекарственных мазей и спреев. Дискомфорт резко усугубляется, если зона ожога попадает под теплую или горячую воду (например, при купании). По мере заживления жжение стихает, сменяется периодическим покалыванием и зудом кожных покровов.
Для химических и электрических ожогов характерно глубокое проникновение повреждающего агента — вплоть до гиподермы, мышц и подлежащих тканей. При таких травмах жжение отходит на второй план, поскольку основной жалобой являются нестерпимые боли в участке разрушенного эпидермиса и дермы. Жгучие ощущения в коже возникают непосредственно в момент повреждения, когда еще не произошла массивная деструкция тканей.

Аллергия
Реакция кожной гиперчувствительности — вторая по распространенности причина жжения кожи. Симптом определяется у предрасположенных людей при контакте с аллергенами: пыльцой растений, косметикой, шерстью животных, продуктами питания. Аллергическое жжение сочетается с крапивницей, зудящими высыпаниями на коже в виде папул и везикул. Часто присоединяется слезотечение, чихание, выделение прозрачной слизи из носа.
Жжение может быть одним из компонентов сезонной аллергии (поллиноза). Иногда этот симптом становится предвестником приступа бронхиальной астмы: в таком случае неприятные проявления локализованы на ограниченном участке, сопровождаются наличием красных пятен на кожных покровах. Зачастую жгучие ощущения сопутствуют псевдоаллергии на фоне приема гистаминолибераторов (шоколада, цитрусовых, клубники).
Контактный дерматит
Жжение кожи типично для острой эритематозной формы контактного дерматита, спровоцированной воздействием раздражителя. Пациент испытывает болезненные и жгучие ощущения, покалывание, зуд в пораженном участке. Кожный покров приобретает ярко-красный оттенок. При буллезном варианте болезни жжение дополняется образованием пузырей, наполненных прозрачной жидкостью. Незначительная выраженность симптома встречается при хронической форме дерматита.
Псориаз
Умеренный зуд и жжение кожных покровов развиваются при экссудативной форме заболевания, которая проявляется образованием чешуек и выраженным мокнутием. Жгучие ощущение в пораженных участках беспокоят при обострении псориаза. Симптоматика усиливается при расчесывании поврежденной кожи, купании. Как правило, экссудативный процесс выявляется у страдающих эндокринными патологиями (сахарным диабетом, гипотиреозом).
Герпес
Мучительные симптомы при внешне неповрежденных кожных покровах характерны для опоясывающего герпеса. Пациенты жалуются, что кожу постоянно жжет, чтобы уменьшить дискомфорт, ее хочется почесать. Неприятные ощущения возникают внезапно, длятся 12-24 часа, затем на этом месте формируются специфические пузырьковые высыпания. При этом сильные жгучие боли сохраняются до выздоровления, и могут беспокоить человека длительное время после исчезновения сыпи.
При простом герпесе жжение кожи выражено не так интенсивно. Симптоматика развивается одновременно с появлением пузырьков, заполненных прозрачным экссудатом. Больные отмечают зуд, неприятное покалывание в пораженной области. Болезненность выражена умеренно, в отличие от опоясывающего лишая. Жжение прекращается, когда элементы сыпи заживают и исчезают.
Кожные инфекции
Жжение — один из основных симптомов бактериального (импетиго, рожистое воспаление), вирусного (контагиозный моллюск, ВПЧ) или грибкового (дерматофития, рубромикоз) поражения кожи. С учетом этиологии заболевания жгучим ощущениям сопутствуют различные локальные симптомы: везикулезные и пустулезные высыпания, шелушение, лихенификация.
Сенестопатии
Осложнения фармакотерапии
Жжение кожного покрова появляется при лекарственном дерматите. Неприятные симптомы развиваются как при нанесении препаратов наружно (мази, гели), так и при пероральном или парентеральном методе введения медикаментов. На коже образуются участки высыпаний либо мокнутия, которые сопровождаются неприятными жгучими ощущениями. При каждом последующем применении аллергенных лекарств зона поражения увеличивается.
Редкие причины
- Врожденные заболевания: болезнь Хартнупа, порфирия.
- Поражение соединительной ткани: склеродермия, системная красная волчанка, болезнь Шульмана.
- Сосудистые нарушения: купероз, розацеа, облитерирующий атеросклероз.
- Злокачественные новообразования: плоскоклеточный рак кожи, базалиома, меланома.
Диагностика
Выяснением причины симптома занимается специалист в сфере дерматологии, при необходимости к обследованию подключают врачей другого профиля. Дерматолог проводит визуальный осмотр участков кожи, где больной ощущает жжение, после чего забирает материал для лабораторных анализов. Диагностический поиск включает следующие методы исследования:
- Дерматоскопия. Под микроскопом врач рассматривает структуры кожного покрова, выявляет начальные стадии патологических изменений. Это простой и неинвазивный метод, который показан при наличии у пациента жжения в области новообразований или подозрительно измененных участков кожи.
- Люминесцентная диагностика. Осмотр пораженной зоны с помощью лапмы Вуда позволяет быстро подтвердить стригущий лишай, отрубевидный лишай, эритразму. Методика применяется для экспресс-диагностики псевдомонадной инфекции, угревой сыпи.
- Исследование соскоба. Верхний слой эпидермиса из пораженного участка берут для микроскопического изучения. Такой способ информативен в диагностике грибковых, бактериальных инфекций. Если дерматологу нужно уточнить характер патологического процесса, назначается гистологическое изучение биоптата кожи.
- Анализы крови. Клиническое исследование производится для обнаружения признаков воспалительных или аутоиммунных заболеваний. Повышение эозинофилов в гемограмме указывает на аллергическую природу жжения. Для оценки активности дерматологических болезней назначают биохимический анализ с острофазовыми показателями, протеинограммой.
В периоде ремиссии аллергических дерматозов рекомендованы прик-тесты для определения провоцирующих факторов и подбора АСИТ. При жжении нижних конечностей у пожилых пациентов обязательно выполняют дуплескное сканирование периферических артерий, артериографию. Если жалобы на жжение кожи сочетаются с неадекватным поведением больного, назначается психиатрическое освидетельствование.

Лечение
Помощь до постановки диагноза
Консервативная терапия
Терапия определяется основным заболеванием. Зачастую жжение кожи обусловлено дерматологическими патологиями, для устранения которых практикуется комплексный подход. При нетяжелом течении болезни достаточно местных средств: примочек и влажно-высыхающих повязок при мокнутии, мазей и жирных кремов — при шелушении. Используют лекарства с антисептиками и антибиотиками, топическими стероидами, антимикотиками.
При аллергических дерматозах назначается системная дезинтоксикационная терапия: антигистаминные препараты, седативные средства, методы экстракорпоральной гемокоррекции. Для лечения распространенных микозов рекомендованы противогрибковые препараты в таблетках. Опоясывающий герпес требует внутривенного введения или перорального приема ацикловира.
В комплексной лечебной схеме эффективны методы физиотерапии. Для ликвидации высыпаний, ускорения заживления кожи и стимуляции иммунной защиты назначают лазеротерапию, магнитотерапию, озонотерапию. В фазе ремиссии хронических дерматозов применяют облучение кожи ультрафиолетом, грязелечение. При сенестопатиях больным требуется помощь психиатра.
1. Дерматовенерология. Национальное руководство. Краткое издание/ под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. — 2013.
2. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. — 2015.
3. Современные методы коррекции синдрома раздраженной кожи лица/ М.М. Тлиш, О.А. Катаханова, Т.Г. Кузнецова, Ж.Ю. Наатыж и др.// Клиническая дерматология и венерология. – 2014.
Покалывание – распространенный симптом, который может быть вызван физиологическими причинами или серьезными заболеваниями. Он возникает при неудобном положении тела и проходит после смены позы. Но если покалывание и онемение беспокоит в течение длительного времени, следует обратиться за медицинской помощью.
Причины покалывания
Причины жжения и покалывания в ногах делят на 2 вида – физиологические и патологические.
Физиологические причины
К ним относятся следующие:
- длительное пребывание ног в неудобном положении;
- ношение сдавливающей обуви;
- перемерзание ног, вызывающее жжение и онемение вплоть до сильной боли;
- травмы – любое повреждение способно повредить нерв или передавить его, провоцируя покалывание;
- курение – постоянное курение приводит к недостатку кислорода в клетках и дефициту витамина C, что вызывает неприятные ощущения в конечностях;
- обезвоживание – вместе с жидкостью выводятся необходимые организму минеральные вещества, что приводит к жжению и судорогам.
Если покалывание вызвано физиологическими факторами, то оно проходит в короткий срок и не требует квалифицированной помощи.
Патологические причины
В эту группу входят такие причины:
- сахарный диабет – заболевание негативно влияет на сосуды, периодически вызывая покалывание и жжение;
- болезни суставов – воспалительный процесс при ревматизме, артрозах и артритах может охватывать сосудистую систему ног, провоцируя онемение и покалывание;
- грибковые поражения – на коже стоп появляются пятна, трещины и шелушение, вызывающие жжение и покалывания;
- заболевания позвоночника – межпозвоночная грыжа, сколиоз, кифоз и другие деформации приводят к сдавливанию кровеносных сосудов;
- новообразования – опухоли могут сдавливать кровеносные сосуды и вызывать постоянные парестезии;
- аллергия – покалывание свидетельствует об аллергической реакции на косметику, синтетическую одежду или обувь низкого качества;
- авитаминоз – неприятные ощущения в ногах возникают при дефиците кальция в организме.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Симптомы покалывания
Онемение и покалывание могут сопровождаться дополнительными симптомами:
- частое мочеиспускание;
- мигрень;
- чувство тревоги и страха;
- усиление приступа при движении;
- зуд;
- болевые ощущения в области поясницы;
- мышечный спазм;
- похолодание конечностей;
- повышенная чувствительность при прикосновении
- сыпь на коже.
Нередко при онемении наблюдается учащение сердечного ритма, одышка и тошнота. Тогда необходимо срочно вызвать скорую помощь, так как симптомы могут угрожать жизни.
При шейном остеохондрозе может возникать не только покалывание, но и сильная боль. Заболевание также приводит к потере чувствительности в конечностях.
Если у человека невропатия серединного нерва, то он жалуется на онемении кисти руки или нескольких пальцев. Подобные ощущения возникают и при дефиците в организме витаминов B и E.
Травмы и повреждения нарушают целостность нервных окончаний, провоцируя покалывание. Некоторые лекарственные препараты имеют побочное действие в виде потери чувствительности.
Методы диагностики
Для выявления причины покалывания следует пройти полное обследование. При подозрении на аллергию пациент должен сдать аллергопробы. Если онемение часто возникает в позвоночнике, то не обойтись без компьютерной томографии и МРТ. Также могут быть назначены УЗИ сосудов рук, ног и шеи, общий и биохимический анализы крови, скрининг на токсины, рентгенография участка, в котором постоянно ощущается покалывание. Для исследования нервно-мышечной проводимости применяют электромиографию.
Помимо посещения терапевта могут потребоваться консультации невролога, дерматолога, флеболога, эндокринолога и сосудистого хирурга.
Врачи клиник ЦМРТ для диагностики покалывания в теле используют следующие методы:

Ощущение покалывание по всему телу является признаком многих сосудистых и неврологических заболеваний. Так могут проявляться эндокринные патологии, например, сахарный диабет в запущенной стадии, тиреотоксикоз, избыток гормонов коры надпочечников и т.д.
Если у вас периодически возникает покалывание по всему телу как иголками, рекомендуем обратиться на прием к врачу неврологу. С высокой долей вероятности будет выявлено нарушение работы в вегетативной нервной системе. Затем будет необходимо выявить причину подобного нарушения – какое именно заболевание привело к поражению структуры нервного волокна. После постановки точного диагноза врач сможет разработать эффективный и безопасный курс терапии.
Самостоятельно выявить причину появления подобного симптома очень сложно, поскольку анатомия и физиология вегетативной и центральной нервной системы довольно запутаны и непонятны для человека без медицинского образования. Вот только некоторые сведения, которые помогут лучше понять механизм патологических проявлений:
- в структурах головного мозга есть центры, которые анализируют поступающие от разных частей тела импульсы;
- за сбор информации об окружающей среде ответственны органы чувств (осязание, обоняние, зрение, слух, вкус);
- передача сигналов от органов чувств проходит с помощью сенсорных типов аксонов, они входят в структуру корешкового нерва, который передает сигнал через спинной мозг и окружающий его ликвор в церебральные центры;
- обратно через спинной мозг и корешковые нервы по моторной (двигательной) сети нервного волокна проходит ответный импульс, который дает команду мышцам сжиматься или разжиматься;
- таким образом координируется работа сосудистого русла, всего мышечного каркаса тела, внутренних органов, процесс дыхания и сердцебиения;
- даже выделение желудочного сока происходит аналогичным путем после прохождения сигнала от слизистой оболочки желудка о поступлении пищевого комка;
- при патологических изменениях в мелких нервных окончаниях сенсорного типа, расположенных в средних и глубоких слоях кожи, человек ощущается покалывания (таким образом вегетативная нервная система сигнализирует о неполадках и патологических процессах).
Если у вас появились покалывания кожи по всему телу, то необходимо как можно быстрее обратиться на прием к врачу неврологу. Только доктор при помощи специальных обследований выявить точную причину возникновения подобного неврологического симптома, относящегося к парестезиям.
Безусловно, возможны случаи физиологического покалывания. Но, как правило, оно возникает на ограниченных участках тела. Например, если человек длительное время находился в вынужденном неудобном положении, в котором у него были нарушены процессы микроциркуляции крови. На фоне кислородного голодания небольшие нервные окончания страдают от ишемии и дают эффект покалывания. Таким образом организм сигнализирует о патологических изменениях, которые требуют немедленной помощи. После изменения положения тела все неприятные ощущения проходят в течение нескольких минут, как только восстанавливается полноценное питание нервного волокна.
Если покалывания присутствуют одновременно во всем теле, то это может свидетельствовать о том, что патология развивается в структурах головного или спинного мозга. Если пациенту не будет оказана своевременная медицинская помощь, то может развиться нарушение мозговой деятельности или паралич всего тела. Также высока вероятность летального исхода на фоне остановки дыхания или сердца.
Если у вас появились покалывания в теле и вы находитесь в Москве, то можете записаться на прием к неврологу прямо сейчас. В нашей клинике мануальной терапии первичный прием невролога проводится совершенно бесплатно для всех пациентов. В ходе консультации доктор проводит осмотр и устанавливает диагноз, дает индивидуальные рекомендации по поводу дальнейшего обследования и лечения.
Записаться на бесплатный прием к неврологу можно с помощью специальной формы, расположенной внизу данной страницы. Также вы можете позвонить по указанному номеру и согласовать с администратором удобное для визита время.
Что означает покалывание по всему телу
Для начала давайте разберемся в вопросе о том, что означает покалывание по всему телу и о чем свидетельствует это ощущение. Итак, покалывание – это субъективное ощущение, которое никаким образом не проявляется внешне. Может сопровождаться бледностью кожных покровов, гусиной кожей, а может оставаться без внешних проявлений. Все зависит от того, какова причина появления подобного клинического признака.
Как уже говорилось выше, мелкие нервные окончания сенсорного и моторного типа присутствуют буквально во всем теле. Они пронизывают все слои кожи, мышц, связок, сухожилий. К каждому нервному окончанию подходит мелкий кровеносный сосуд (капилляр). Он обеспечивает бесперебойное питание нервного волокна.
Если кровоснабжение по той или иной причине нарушается, возникает ощущение покалывания, затем ломота. Если не предпринять экстренные меры, то нервное волокно начинает отмирать и ощущение покалывания сменяется онемением.
Что значит покалывание по всему телу – это реакция вегетативной нервной системы в ответ на нарушение кровоснабжения или иннервации. Это состояние может возникать при различных патологиях на уровне головного и спинного мозга, позвоночго столба, нервных сплетений, корешковых нервов, крупных, средних и мелких нервов, отвечающих за иннервацию тела.
Ощущения покалывания по всему телу могут возникать на фоне отравлений, нарушений работы эндокринной системы и даже при развитии острых вирусных или бактериальных инфекций. Более детально все возможные причины разберем далее в статье.
Причины, почему покалывание по всему телу
Почему покалывание по всему телу – на этот вопрос можно ответить только проведя полноценный осмотр пациента. Опытный врач невролог по дополнительным клиническим признакам сможет исключить вероятность сосудистой катастрофы, нарушение прохождения нервных импульсов по спинному мозгу и т.д.
Основные причины покалывания по всему телу включают в себя следующие заболевания и состояния:
- железодефицитная или В12-дефицитная анемия – при недостаточном количестве эритроцитов клетки организма испытывают кислородное голодание, что проявляется в виде неприятных ощущений;
- дефицит некоторых минералов, например, магния, приводит неполноценной передаче нервного импульса по сети мелких нервных окончаний;
- недостаточное количество витаминов группы В – нарушается функция нервного волокна, оно подвергается частичной атрофии;
- происходит стеноз спинного мозга (например, при выпадении дорзальной грыжи в просвет спинномозгового канала или при смещении тел позвонков на фоне протрузии межпозвоночного диска);
- нарушается кровоснабжение церебральных структур (например, при развитии синдрома задней позвоночной артерии на фоне длительно протекающего остеохондроза шейного отдела позвоночного столба);
- в структурах головного мозга развиваются очаги ишемии на фоне атеросклероза и других сосудистых патологий;
- происходит экстренное повышение уровня артериального давления крови;
- в кровь выбрасывается большое количество адреналина, норадреналина, кортизола и других гормонов стресса;
- развивается диабетическая ангиопатия и нейропатия на фоне постоянного повышения уровня сахара в крови при неконтролируемом сахарном диабете.
Существует еще несколько вероятных причин покалывания по всему телу как иголками и среди них стоит выделить опухоли, инфекции спинного и головного мозга. Иногда потенциальными причинами покалывания кожи по всему телу становятся травматические поражения структур позвоночго столба. В группу риска входят пожилые люди с развивающимся остеопорозом. У них даже незначительные травмы могут привести к компрессионному перелому позвончого столба. Эта травма часто становится причиной развития различных неврологических проявлений, парестезий по всему телу в том числе.
Установить точно, от чего бывают покалывания по всему телу, может только опытный врач невролог. Он может назначить ЭЭГ, МРТ шейного отдела позвоночника и головы, УЗДГ сосудов шеи и головы, рентгенографические снимки и т.д. По результатам всех проведенных обследований врач поставит диагноз и назначить адекватное лечение. Самостоятельно предпринимать меры для борьбы с подобным симптомом не рекомендуется. Это может привести к трагическим последствиям.
Чувство мелкого покалывания по всему телу – симптом заболевания
Такие симптомы, как покалывание по всему телу, относятся к группе неврологических. Они указывают на нарушение проводимости нервного импульса или на неправильную обработку полученной информации структурами головного мозга. При появлении подобных клинических признаков необходима срочная консультация невролога.
Мелкое покалывание по всему телу может присутствовать при интоксикациях. В этом случае к нервным окончаниям вместе с током артериальной крови поступают токсины и продукты распада тканей. Они негативно воздействуют на нервные окончания и человек ощущает неприятное чувство покалывания по всему телу, при его появлении на фоне повышенной температуры тела следует предпринять меры для детоксикации организма.
Также покалывание может быть симптомом поражения структур головного мозга на фоне нарушение кровообращения. При развитии ишемического инсульта на ранней стадии могут возникать летучие ощущения покалывания в одной половине тела. Если вместе с ними ощущается даже небольшое снижение мышечной силы, появляется расширение зрачка на одном глазу иди происходит нарушение симметрии лицевой мускулатуры, следует немедленно обратиться за медицинской помощью. При инсульте на ранней стадии возможно оказание экстренной консервативной помощи, после которой у пациента не разовьется паралича.
Лечение нервных покалываний по всему телу
Нервные покалывания по всему телу не являются самостоятельным заболеванием. Это клинический симптом разнообразных патологических изменений в организме человека. Поэтому лечение можно начинать только после постановки точного диагноза. Врач в ходе проведения осмотра и обследований устанавливает диагноз и причины, которые привели к развитию того или иного заболевания. Затем пациенту даются индивидуальные рекомендации. Они могут включать в себя:
- изменение рациона питания с целью включения в него всех необходимых нутриентов, минералов и витаминов;
- ведение подвижного образа жизни с достаточными физическими нагрузками, поскольку парестезии могут появляться на фоне запущенных случаев гиподинамии;
- правильную организацию спального и рабочего места;
- отказ от вредных привычек и т.д.
В нашей клинике мануальной терапии сильные покалывания по всему телу лечат только после постановки диагноза. Если они спровоцированы дорзальной межпозвоночной грыжей, то сначала проводятся мероприятия по вправлению грыжевого выпячивания пульпозного ядра и восстановлению целостности хрящевой ткани межпозвоночного диска. Для этого могут применяться остеопатия и лазерная вапоризация. Затем проводится несколько сеансов мануального вытяжения позвоночного столба. Также врач может назначить массаж, физиопроцедуры, лечебную гимнастику, кинезиотерапию, рефлексотерапию и т.д.
Курс лечения всегда разрабатывается индивидуально. Поэтому рекомендуем вам записаться на бесплатный прием невролога в нашей клинике мануальной терапии. В ходе консультации вам будут даны индивидуальные рекомендации по проведению обследования и лечения.
Читайте также:

