Поднятие иммунитета при лишае
Обновлено: 02.05.2024
Лишай у человека относится к группе заболеваний кожи с грибковой и реже вирусной этиологией. Встречаются случаи неинфекционного происхождения. Сопровождается некрозом тканей и появлением очаговых пятен, узелковых образований и воспалений.
Согласно медицинской статистике, на каждые 100 000 населения около 10-15 людей имеют диагноз «лишай». Заболевание доставляет существенный психологический и физический дискомфорт.
В зависимости от типа возбудителя различают лишай на теле человека семи видов. Каждый из них имеет свои особенности проявления, тяжести течения и локализации.
Информация о лишае: симптомы, виды, причины и проявление
Болезнь лишай может возникать неоднократно у взрослых и детей. В большинстве случаев она заразна. В зоне риска находятся люди со сниженным иммунитетом.
Проявляется лишай у человека в виде единичных или множественных очаговых поражений с достаточно четкими границами. Бляшки преимущественно круглой формы с чешуйчатой поверхностью, которые могут возникать на разных участках тела. Основные факторы развития недуга:
- переохлаждение и перенесенное вирусное заболевание;
- частые стрессовые состояния;
- игнорирование личной гигиены;
- влияние плохой экологии;
- неврологические нарушения;
- гормональные сбои в организме.
Проявление симптомов
К категории «лишай» относится группа дерматологических патологий с различной этиологией. Проявляться они могут по-разному, в зависимости от клинической формы. Лишай на теле может иметь такие симптомы:
- сыпь в виде красных или розовых пятен (могут быть отечными);
- сыпь желто-коричневого цвета;
- болезненные ощущения в области пятен;
- образование на пятнах пузырьков или чешуек;
- ощущение зуда и жжения;
- повышение температуры тела (не всегда);
- проплешины в волосистой части головы;
- общее плохое самочувствие.
Семь видов болезни
В медицинской классификации лишай на коже может иметь семь разновидностей. Во время осмотра у врача может быть диагностирован один из следующих типов лишая:
- опоясывающий с герпетической природой происхождения;
- стригущий (второе название «Трихофития»);
- розовый (болезнь Жибера);
- отрубевидный или разноцветный (незаразный);
- красный плоский (незаразный);
- белый (солнечный);
- чешуйчатый (псориаз).
Описание видов лишая
Все разновидности лишая требуют лечения. Изначально для выбора адекватной терапии требуется грамотная диагностика. Опоясывающий лишай на теле имеет вирусно-герпетическое происхождение. Локализация – межреберная область, по ходу расположения нервов. Возможно проявление и в других местах с основными нервными стволами. Чаще всего бывает с одной стороны тела в виде пузырьковой сыпи с образованием позже корочки. Инкубационный период лишая – в среднем 14 дней, но диапазон может быть от 11 до 21 дня. Если форма заболевания глазная, без своевременного лечения можно потерять зрение.
Лишай у ребенка чаще всего диагностируют стригущий. Трихофития и микроспория могут поражать кожу лица, головы, плеч, шеи. Природа возникновения – грибки Microsporum и Trichophyton. Лишай на голове у ребенка в большинстве случаев развивается именно стригущего типа. Пути заражения бывают: контактно-бытовой, при контакте с больным человеком или животными.
Лишай на голове проявляется в виде розовых пятен с постепенным отторжением волос в их зоне роста, из-за чего образуются проплешины. Со временем может начаться зуд, а до активного проявления протекает бессимптомно.
Розовый лишай (эритематозно-сквамозный дерматоз, питириаз или болезнь Жибера) имеет вирусную природу. Провоцирует развитие болезни герпетический вирус 6 или 7 типа. Возникает чаще всего в осенне-весенний период. Свойственно, что проявляется розовый лишай в паху, а также на руках и ногах. Бляшки до 20 мм в диаметре. В центре желтовато-коричневого или розового цвета. Когда материнское (самое большое) пятно пропадает, чувствуются симптомы простуды. Лишай на руке, как и в других местах, сопровождается зудом.
Отрубевидный вид болезни вызывается грибком Malassezia. Пик заболевания попадает на летнее время. Этот кожный лишай склонен к рецидивированию. Для него характерны пигментные пятна желтого, розового, коричневого цвета, которые со временем сливаются. Воспаление отсутствует, но характерное шелушение есть. Локализация – по всему телу, кроме конечностей и головы. Типичная картина – лишай на спине. Требует лечения, в противном случае может перейти в хроническую стадию течение заболевания.
Красный плоский вид возникает достаточно редко. Локализуется лишай во рту, на слизистых оболочках, предплечьях, голеностопных и лучезапястных суставах. Может разрушать ногтевые пластины. У женщин, если есть факт заболевания в ротовой полости, большая вероятность поражения и зоны наружных половых органов. Также проявляется лишай на груди. Зуд может распространяться на все тело. У мужчин лишай на члене концентрируется в зоне головки.
Белый (солнечный) тип болезни относится к наименее агрессивным. Течение болезни может длиться годами. Вызывается лишай дрожжевыми грибами. Часто поражает людей в возрасте до 30 лет. Проявляет лишай симптомы в области головы, груди. К солнцу не имеет отношения, но на загорелой коже хорошо заметен. Лишай на руке также может проявляться. Псориаз или чешуйчатая форма заболевания имеет неинфекционную природу развития. Относится к аутоиммунным патологиям. При отсутствии лечения повышается риск развития артрита.
Как можно вылечить лишай у взрослых и детей
При появлении кожного лишая необходимо обратиться к дерматологу для диагностики. Необходимо правильно установить диагноз. Разные виды лишая требуют адекватной терапии.
У взрослых и детей лишай на коже лечению поддается. На ранних стадиях заболевания некоторые формы могут протекать бессимптомно. Если признаки лишая стали проявляться в виде пятен разного размера с образованием чешуек или пузырей, важно начать терапию. Она может быть направлена на устранение грибковой или вирусной инфекции.
Диагностические мероприятия и лечение
С учетом того, что бывают разные виды лишая, диагностика стоит на первом месте. В ее состав входят:
- визуальный осмотр;
- осмотр с лампой Вуда; и крови; ;
- иммунологическое обследование.
После получения результатов с определением типа возбудителя лечение лишая на коже назначается в установленном порядке. В зависимости от диагноза может быть прописан прием противогрибковых препаратов как для наружного применения, так и для приема внутрь. Терапия может носить противозудный характер.
Лишай у ребенка лечения требует под контролем врача. При соблюдении рекомендаций выздоровление наступает достаточно быстро. При отсутствии терапии лишай на лице или на других частях тела к лишаю может присоединиться бактериальная инфекция. Возможно распространение патологии на внутренние органы.
У взрослых и детей лишай лечению препаратами поддается при правильном назначении врачом. Системная терапия может длиться от 14 дней до нескольких месяцев.
Самолечение: последствия и опасности
Лишай у человека – частое дерматологическое заболевание. В домашних условиях не рекомендуется проводить самостоятельное лечение. Лишай на ноге или теле может иметь заразный характер и передаться контактно-бытовым путем другим членам семьи. При самолечении возможно неправильное использование препаратов. Например, частой ошибкой является прием противомикробных лекарств при опоясывающей форме заболевания, которая носит герпетический характер. Лишай на голове, теле, конечностях при неправильном лечении может привести к длительному течению инфекции, развитию осложнений.
Медицинская помощь в диагностике и лечении лишая в Москве
Лишай на коже диагностирует дерматолог или дерматовенеролог. Правильно поставленный диагноз – половина успеха.
Записаться на прием к специалистам АО «Медицина» (клиника академика Ройтберга) можно на сайте – интерактивная форма позволяет выбрать врача по специализации или осуществить поиск сотрудника любого отделения по имени и фамилии. Расписание каждого доктора содержит информацию о приемных днях и доступных для визитов пациентов часах.
Удобное расположение на территории центрального административного округа Москвы (ЦАО) – 2-й Тверской-Ямской переулок, дом 10 – позволяет быстро добраться до клиники от станций метро «Маяковская», «Новослободская», «Тверская», «Чеховская» и «Белорусская».
В сложных случаях лишай лечат в стационаре под наблюдением доктора. При типичных и неосложненных формах терапия проводится амбулаторно. Назначенное лекарство от лишая и его прием должны сопровождаться дома обработкой одежды и постельного белья горячим паром или кипячением.
Вирус герпеса третьего типа varicella zoster (VZV) вызывает два клинически обособленных заболевания - ветряную оспу и опоясывающий герпес (Баринский И.Ф. и др., 1986; Haanpaa M., 2001). Оба заболевания, прежде всего, характеризуются везикулярной сыпью. Первичная инфекция манифестирует в форме ветряной оспы (ветрянки), а реактивация латентного VZV обусловливает появление локализованных высыпаний - опоясывающего лишая (Хахалин Н.Н., 2002). Мысль о связи между ветрянкой оспой и опоясывающим лишаем впервые была высказана в 1888 венским врачом Яношом Бокеем (von Bokay J., 1909).
Эпизод ветряной оспы в детстве способствует формированию специфической клеточной и гуморальной иммунной защиты. Считается, что рецидив инфекции у таких пациентов может развиться только на фоне недостаточности иммунной защиты, вследствие снижения активности специфических натуральных киллеров, Т-киллеров и системы интерферонов (Fleming D.M. et al., 2004). После первичной инфекции излюбленным местом персистенции VZV являются ганглий тройничного нерва и спинномозговые ганглии чувствительных корешков грудного отдела спинного мозга, где VZV находится в латентном состоянии. В течение этого времени вирус не размножается и не проявляет патогенных свойств. По-видимому, время латентного состояния вируса определяется уровнем специфических антител к VZV. Снижение их количества ведет к реактивации вируса, вирусной репликации (размножению), что на клиническом уровне и проявляется в виде опоясывающего лишая (Arvin A., 2005). Данный вывод подтверждается высокой корреляцией между вероятностью возникновения опоясывающего лишая у людей пожилого возраста и возрастным ослаблением активности клеточного звена иммунитета (Gilden et al., 2000)., На это также указывают данные, свидетельствующие о более высокой заболеваемости опоясывающим герпесом среди лиц, инфицированных вирусом иммунодефицита человека (Gilson I.H. et al., 1989), однако точные механизмы, лежащие в основе перехода вируса из латентного состояния в активное неизвестны.
В случае реактивации VZV ганглии чувствительных нервов становятся местами репликации вируса, именно в них обнаруживаются наиболее выраженные дегенеративные повреждения нейронов (Zerboni L. et al., 2005; Reichelt M. et al., 2008). В результате развивается ганглионит, сопровождаемый распространением инфекции вниз по нервным аксонам к коже. Каким образом происходит транспортировка вируса в поврежденных аксонах неизвестно. Инфекция также может распространяться центрально, приводя к воспалению оболочек в области передних и задних рогов спинного мозга (Gray F. et al. 1994). Отдельные патолого-анатомические наблюдения также свидетельствуют о наличии воспалительных изменений и в контралатеральных спинномозговых ганглиях (Miller S. E. et al., 1997), отмечается снижение количества нейронов и наличие воспалительных инфильтратов в ганглиях, периферических нервах, и спинномозговых корешках (Gowrishankar K. et al., 2007). В некоторых случаях отмечается выраженные некротические изменения в спинномозговых ганглиях. Большинство изменений в периферическом нерве протекает по типу Валлериановской дегенерации, имеющей место, как в толстых, так и в тонких волокнах. (Denny-Brown et al., 1944).
Доказано, что повреждение нейрональных структур начинается перед появлением кожной сыпи. При этом VZV по ходу чувствительных нервных волокон проникает в кожу, «ускользая» от факторов врожденного и приобретенного иммунитета, что в конечном итоге обусловливает возникновение односторонней везикулярной кожной сыпи, характерной для опоясывающего лишая.
Острая VZV инфекция клинически характеризуется стадией продрома и стадией везикулярных высыпаний (Arvin A., 2005).
Сыпь обычно локализуется в одном или нескольких смежных дерматомах и сопровождается развитием острой невропатической боли. У 50% больных сыпь встречается на туловище, у 20% - на голове, у 15% - на руках, и у 15% - на ногах (Arani R.B. et al., 2001).
Клинический диагноз опоясывающего лишая в типичных случаях достаточно прост. Однако иногда требуется проведение лабораторной диагностики с целью идентификации вируса. Наиболее быстрым и высокочувствительным методом является полимеразная цепная реакция.
В остром периоде болезни или после него возможно развитие осложнений, захватывающих различные системы организма. Наиболее серьезными считаются неврологические осложнения. В структуре неврологических расстройств ведущее место занимает поражение периферической нервной системы. При данном заболевании воспалительный процесс затрагивает региональные, чувствительные ганглии с развитием ганглиолитов. Наличие у больных корешковых болей, парастезий, сегментарных нарушений чувствительности отмечается практически у каждого больного (Stankus S. et al., 2000; Thyregod H. G. et al., 2007). Болевой синдром имеет выраженную вегетативную окраску в виде жгучих, приступообразных, резких болей, усиливающихся в ночное время. В головном мозге при опоясывающем герпесе могут быть обнаружены явления отека, выраженная диффузная инфильтрация подпаутинного пространства, геморрагии в белом веществе, базальных ганглиях (Sissoko D. et al., 1998). Следует заметить, что осложнения со стороны головного и спинного мозга в настоящее время встречаются редко. В случаях развития VZV-инфекции в области тройничного нерва часто наблюдаются осложнения со стороны глаз - кератит, ирит, ретинит, офтальмит. Ранее, при отсутствии специфической противогерпетической терапии, к частым осложнениям VZV-инфекции относились пневмонии, энцефалиты или гепатиты, иногда приводившие к летальному исходу.
Вместе с тем, из всех перечисленных осложнений VZV инфекции самым распространенным считается постгерпетическая невралгия (Dworkin R.H., Portenoy R.K., 1996).
Различают острую герпетическую невралгию (в течение 30 дней после начала заболевания) и постгерпетическую невралгию (Choo P. et al.,1997). К ПГН относят упорные боли в областях, затронутых герпесной инфекцией после заживления кожи (Dworkin R. et al. 2003). Наиболее хорошо установленными факторами риска для ПГН являются пожилой возраст, большая распространенность высыпаний на коже и выраженная боль перед везикулярной сыпью (Desmond R.A. et al., 2002; Fleming D.M. et al., 2004). Все эти факторы находятся во взаимосвязи, поэтому пациенты 50 лет и старше в большинстве случаев испытывают тяжелую, нестерпимую боль и значительные кожные высыпания, что гораздо чаще приводит к развитию ПГН. У пациентов со всеми этими факторами риск развития ПГН превышает 50-75 % (Gnann J., Whitley R. 2002; Jung B.F., 2004). Постгерпетическая невралгия может развиться в любом возрасте, однако для нее характерна прямая корреляция частоты встречаемости и длительности ПГН с возрастом. Более 50% всех пациентов с ПГН - старше 60 лет, 75% больных с указанной патологией приходится на возрастную группу старше 75 лет (Nurmikko T.J., 2001). Половина всех пациентов с ПГН старше 60 лет испытывает постоянную боль более 6 месяцев, в то время как в возрастной группе 30-50 лет ПГН более 6 месяцевь наблюдается у 10% больных (Whitley R. et al. 1996). В США ежегодно регистрируется 100-200 тыс. новых случаев ПГН (Nurmikko T.J., 2001). Однако, истинная распространенность ПГН не известна, не только потому, что эпидемиологические данные недостаточны, но также из-за отсутствия конценсусса по определению ПГН. Некоторые авторы относят к ПГН боли, возникающие в любой период герпесной инфекции, другие считают, что ПГН - это боль, сохраняющаяся спустя 3 месяца после заживления кожи. В первом случае определения ПГН ее распространенность составляет 8%, во втором - 4,5% (Choo P. et al. 1997). Постоянную боль в течение 1 мес после сыпи испытывают до 15% пациентов и около 4% пациентов от общего количества перенесших опоясывающий лишай отмечают сохранение боли в течение года (Lancaster T. et al. 1995).
Классическое проспективное исследование, проведенное Hope-Simpson (1975), продемонстрировало, что из 321 пациента с опоясывающим лишаем 10 % имеют выраженную боль спустя 3 месяца после острой герпетической инфекции, а 4 % - и через 12 месяцев. Подобные результаты были получены и в других проспективных исследованиях (Helgason S. et al. 1996; 2000; Scott F.T. et al., 2006), в которых также было показано, что наибольший риск пролонгации болевого синдрома после перенесенного опоясывающего лишая имеют пациенты в возрасте около 60 лет.
Постгерпетическая невралгия занимает третье место по частоте встречаемости среди различных типов невропатической боли и уступает только болям в нижней части спины и диабетической невропатии (Montero H.J. et al., 2005; Breivik H. et al, 2006; Torrance N. et al., 2006).
Локализация болевого синдрома практически всегда соответствует зоне кожных высыпаний. Интенсивность болевого синдрома как правило высокая. Кроме глубоких ноющих и стреляющих болей очень характерны поверхностные жгучие боли и наличие стимулозависимых болей - динамической гипералгезии и аллодинии (Baron R., 2004).
При клиническом осмотре в зоне болей выявляются нарушения поверхностной чувствительности. Качество боли в острый период опоясывающего лишая и при ПГН различно. Вместе с тем, несмотря на разный выбор дескрипторов из МакГилловского болевого вопросника, пациенты с опоясывающим лишаем и ПГН для описания своих болевых ощущений выбирают похожие по смыслу слова, например, горячая и жгучая боль или пронзающая и простреливающая боль (Bennett M., 2001).
Схожие проявления наблюдаются и при описании вызванной боли пациентами с опоясывающим лишаем и ПГН. И те, и другие отмечают наличие схожих типов гипералгезии и аллодинии (Haanpaa M. et al., 2000; Berry J.D., Rowbotham M.C., 2004).
У большинства пациентов боль, связанная с ПГН, уменьшается в течение первого года. Однако у части больных она может сохраняться годами и даже в течение всей оставшейся жизни, причиняя немалые страдания (Cunningham A.L., Dworkin R.H., 2000). Затяжной, тяжелый характер заболевания с длительным, выраженным болевым синдромом способствует формированию расстройств психики (Dworkin R.H., et al., 1992). У таких пациентов выявляются тревожно-депрессивные расстройства, когнитивные нарушения - снижение активного внимания, памяти, затруднения осмысления происходящего, отмечается некритичность, нетерпеливость, неряшливость, страх боли, неуверенность в завтрашнем дне, отмечается снижение социальной активности (Haythornthwaite J.A. et al., 2003). ПГН оказывает значительное отрицательное влияние на качество жизни и функциональный статус пациентов особенно пожилого возраста (Lydick E. et al., 1995). У пациентов с ПГН отмечается хроническая усталость, снижение массы тела, физической активности, нарушения сна (Morin C.M., Gibson D., Wade J., 1998).
В основе боли, связанной с ПГН, лежат воспалительные изменения или повреждения ганглиев задних корешков спинного мозга и периферических нервов в пораженных зонах тела. Такие боли относят к невропатическим болям, их выделяют в отдельную самостоятельную группу и определяют как боли, возникающие вследствие первичного повреждения соматосенсорной нервной системы (Treede R.D. et al., 2008).
Патофизиологической основой невропатических болевых синдромов являются нарушения генерации и проведения ноцицептивного сигнала в нервных волокнах, а также механизмов контроля возбудимости ноцицептивных нейронов в структурах спинного и головного мозга (Кукушкин М.Л., Хитров Н.К., 2004; Baron R. 2000).
Лечебная тактика при опоясывающем лишае включает два основных направления: противовирусная терапия и купирование невропатической боли, как в острый период заболевания, так и в стадии постгерпетической невралгии. Результаты нескольких рандомизированных контролируемых испытаний свидетельствуют о том, что раннее начало лечения простого герпеса может предотвратить развитие постгерпетической невралгии или способствовать ее скорейшему разрешению (Исаков В.А. и др., 2004; Helgason S. et al., 1996; Jackson J.L. et al., 1997 ; Volmink J. et al., 1996).
Наиболее широкое применение нашли такие специфические противогерпетические препараты, как ацикловир, фамцикловир и валацикловир, которые, являясь нуклеозидными аналогами, блокируют вирусную репликацию (Романцев М.Г., 1996; Beutner K. et al., 1995; Bruxelle J., 1995). Важно, что противовирусное лечение проявляет наивысшую активность, если назначено в течение 72 ч от начала герпетических высыпаний (Johnson R., 2001; Johnson R., Dworkin R.H., 2003). В ряде исследований доказана высокая эффективность ацикловира в уменьшении тяжести, продолжительности острой герпесной инфекции и профилактике ПГН, особенно при его раннем назначении. Оценка эффективности фамцикловира также продемонстрировала уменьшение времени до разрешения сыпи (Dworkin R.H. et al., 1998). В сравнительном исследовании ацикловира и валацикловира показана эквивалентная эффективность в сокращении продолжительности невропатической ПГН (Beutner K. et al. 1995). В другом клиническом испытании установлена терапевтическая эквивалентность фамцикловира и валацикловира для неосложненного герпеса (Tyring S. et al. 2000). Возможно также сочетанное использование противовирусной терапии и глюкокортикостероидов (Whitley R. et al. 1999). Выявлено, что такая комбинация эффективнее монотерапии противовирусными препаратами, особенно для лечения острой боли и коррекции различных аспектов качества жизни пациентов. Комбинация ацикловир+преднизолон значительно быстрее купирует острую невралгию и возвращает пациента к обычной жизнедеятельности, но существенно не влияет на течение ПГН, то есть она наиболее показана в остром периоде в старших возрастных группах для терапии острого болевого синдрома. Доказано, что хотя преднизолон является иммуносупрессором, его использование не увеличивает частоты развития ПГН и в этом смысле его действие сравнимо с влиянием плацебо, то есть данная комбинация может быть спокойно использована в старших возрастных группах. Для некупируемых тяжелых случаев ПГН некоторые исследователи рекомендуют интратекальное введение метилпреднизолона (Kost R., Straus S., 1996).
В настоящее время в США делается акцент на профилактику герпетической инфекции. С 1995 г. в США проводится всеобщая вакцинация от ветряной оспы, особенно пожилых лиц, и с 1999 г. отмечается резкое снижение заболеваемости (Hambleton S., Gershon A., 2005; Oxman M.N. et al., 2005).
При постгерпетической невралгии препаратами с доказанной эффективностью (класс А - терапия первой линии) являются: пластины с 5% лидокаином, габапентин, прегабалин, трициклические антидепрессанты, трамадол (Attal et al., 2006).
На сегодняшний день эффективность применения пластин с 5% лидокаином (Версатис, Grunenthal Gmbh) убедительно доказана при лечении ПГН. Так, в нескольких рандомизированных клинических исследованиях установлено, что применение пластин с 5% лидокаином статистически достоверно более значимо облегчает проявления болевого синдрома у пациентов с постгерпетической невралгией по сравнению с плацебо (Rowbotham M.C., 1996; Galer B.S., 1999, 2002). На основании полученных данных FDA одобрило применение данного препарата в качестве стартовой терапии у пациентов с постгерпетической невралгией. (Richard L. et al., 2004)
Версатис - это топический анальгетик, который действует непосредственно там, где болит. Он выпускается в виде мягких пластин размером 10х14 см, которые наклеиваются на неповрежденную кожу без признаков воспаления. Медленно высвобождающийся из пластины лидокаин создает более или менее значительную концентрацию лишь в поверхностных слоях кожи, где проходят тонкие волокна, обеспечивающие болевую и температурную чувствительность (Gammaitoni AR, Davis MW. 2002.). Лидокаин лишь в незначительной степени проникает в более глубокие слои кожи, где проходят кровеносные сосуды, поэтому его попадание в системный кровоток сведено к минимуму. У пациентов, использовавших пластины Версатис, не наблюдалось никаких известных системных эффектов лидокаина (влияние на деятельность ЦНС и сердечно-сосудистой системы). Таким образом, важнейшим преимуществом пластин Версатис служит отсутствие системного действия, что гарантирует безопасность лечения. Практически полное отсутствие системного эффекта позволяет назначать Версатис совместно с любыми другими препаратами для лечения нейропатической боли.
Механизм лечебного эффекта препарата Версатис не ограничивается только действием высвобождающегося из них лидокаина. Важное значение имеет также то, что пластина выполняет роль механического барьера, препятствуя раздражению участка кожи с измененной чувствительностью (аллодиния), а также оказывает не него легкое охлаждающее действие (Galer BS, Gammaitoni AR, Oleka N et al., 2004)
Пластины Версатис рекомендуется прикреплять на 12 ч в течение суток, затем следует 12-часовой перерыв. Обезболивающий эффект часто начинается в течение 30 мин после прикрепления пластины, но может проявляться и позже, нарастает в течение 4 ч и затем поддерживается в течение длительного времени, пока пластина прикреплена к коже. Более того, он может сохраняться и после ее удаления.
Для объективной оценки эффективности каждого из препаратов при лечении ПГН используется показатель NNT (number needed to treat - количество больных, которых нужно пролечить, чтобы получить у одного 50% снижение боли). Чем ниже NNT, тем более эффективен препарат при данной патологии. NNT для пластин с 5% лидокаином при лечении пациентов с ПГН составляет 2,0; для амитриптилина - 2,6; габапентина - 4,4; прегабалина - 4,6 (Wu C.L., Raja S.N., 2008); для трамадола - 3,9 (Kalso E., 2006).
Кроме того, в клинической практике очень важен показатель NNH (number needed to harm - число пациентов, которых необходимо пролечить данным препаратом, чтобы получить развитие 1 случая неблагоприятной побочной реакции, приводящей к отмене препарата). Он показывает, насколько безопасен данный препарат при его использовании. Величина NNH для трамадола, рассчитанная по результатам нескольких клинических исследований, составила 9.0, для ТЦА 14.7, для габапентина 26.1. Рассчитать показатель NNH для пластин с 5% лидокаином не представляется возможным в связи благоприятным профилем безопасности препарата, сравнимым с плацебо.
Таким образом, оценка препарата Версатис с позиций доказательной медицины делает его препаратом выбора при лечении постгерпетической невралгии, что подтверждено в соответствующих рекомендациях.
СПИСОК ЛИТЕРАТУРЫ
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Лишай – это общее название многих заболеваний различного происхождения. Объединяет их лишь определенная схожесть внешних проявлений – пятна на коже, склонные к шелушению. Эти заболевания никак не связаны между собой, имеют различную этиологию (причины) и симптоматику, соответственно, отличаются как способами диагностики, так и лечения.
Лишаями называют такие заболевания как красный плоский лишай, розовый, отрубевидный, блестящий, линейный (полосовидный), тропический, амилоидный, а также опоясывающий и стригущий.
Причины появления лишая
Поскольку термином «лишай» называют никак не связанные между собой заболевания, то и причины их возникновения совершенно разные.
Красный плоский лишай
Точные причины возникновения этого заболевания до сих пор не установлены, поэтому часто его относят к группе аутоиммунных болезней (иммунная система проявляет агрессию по отношению к собственным здоровым клеткам, в результате чего происходит самоповреждение тканей). Чаще отмечается у женщин в возрасте от 40 до 65 лет.
Провоцирующими факторами могут служить стрессовые ситуации, прием некоторых лекарственных препаратов, токсические воздействия, нарушения гормонального фона, возможно, вирусный гепатит С.
Опоясывающий лишай
Возбудитель опоясывающего лишая, или опоясывающего герпеса – вирус герпеса человека 3-го типа (Vаricella zoster virus).
Вирус способен находиться в организме человека в течение всей жизни, либо никак не давая о себе знать, либо проявляясь таким заболеванием как опоясывающий лишай.
Детская болезнь ветряная оспа (ветрянка) - сигнал о том, что встреча с вирусом состоялась. Опоясывающий герпес — это рецидив болезни в зрелом возрасте. Риск развития заболевания повышен у пациентов, инфицированных ВИЧ, после пересадки костного мозга, химиотерапии и лечения системными глюкокортикостероидами (гормонами), а также при наличии лейкоза и лимфомы.
Опоясывающий герпес может быть ранним маркером инфицирования ВИЧ, указывающим на первые признаки развития иммунодефицита.
Стригущий лишай
Возбудитель стригущего лишая, или микроспории - грибы рода Microsporum. Стригущий лишай – очень заразное заболевание. Заражение происходит в основном при контакте с больными животными или через предметы, инфицированные их шерстью.
Наиболее частый источник болезни - кошки (особенно котята), реже - собаки, кролики, морские свинки, хомяки.
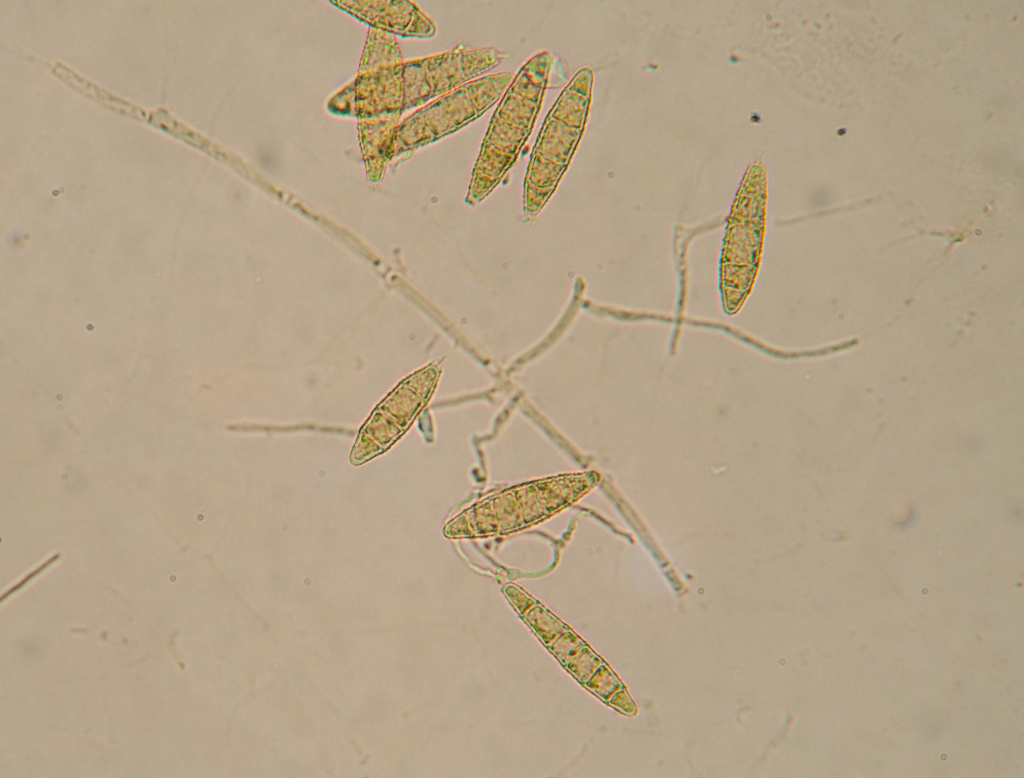
Макроконидии гриба Microsporum canis
Как правило, микроспория наблюдается в мае-июне и в сентябре-ноябре, причем болеют преимущественно дети (даже новорожденные), взрослые - редко. Однако в последние годы увеличилось число больных с хроническим течением заболевания на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
Классификация заболеваний
Формы красного плоского лишая:
- типичная,
- анулярная,
- гипертрофическая,
- атрофическая,
- эрозивно-язвенная,
- буллезная,
- пемфигоидная,
- пигментная,
- эритродермическая,
- инверсная,
- фолликулярная,
- актиническая, или субтропическая.
- опоясывающий лишай с энцефалитом (воспалением вещества головного мозга),
- опоясывающий лишай с менингитом (воспалением оболочек головного и спинного мозга),
- опоясывающий лишай с другими осложнениями со стороны нервной системы,
- опоясывающий лишай с глазными осложнениями,
- диссеминированный (распространенный) опоясывающий лишай,
- опоясывающий лишай с другими осложнениями,
- опоясывающий лишай без осложнений.
- везикулярная,
- без сыпи,
- генерализованная (высыпания по всему кожному покрову),
- диссеминированная (высыпания располагаются вдали от пораженного нервного ствола),
- опоясывающий герпес слизистых оболочек,
- офтальмогерпес (поражение глаз),
- атипичные формы: буллезная (крупные пузыри), геморрагическая (пузырьки с кровянистым содержимым, глубокое поражение кожи), гангренозная (на коже остаются рубцы), абортивная (легкая).
- поверхностная микроспория волосистой части головы,
- поверхностная микроспория гладкой кожи (с поражением пушковых волос \ без поражения пушковых волос),
- глубокая нагноительная микроспория.
Высыпания возникают на коже, локализуясь симметрично на сгибательных поверхностях конечностей, туловище, а также на слизистых оболочках полости рта, иногда пищевода, области промежности и ануса, реже поражаются ногти, волосы, ладони, подошвы и лицо.
Опоясывающий лишай
При опоясывающем лишае элементы сыпи расположены асимметрично. Клиническая картина заболевания включает кожные проявления и неврологические расстройства.
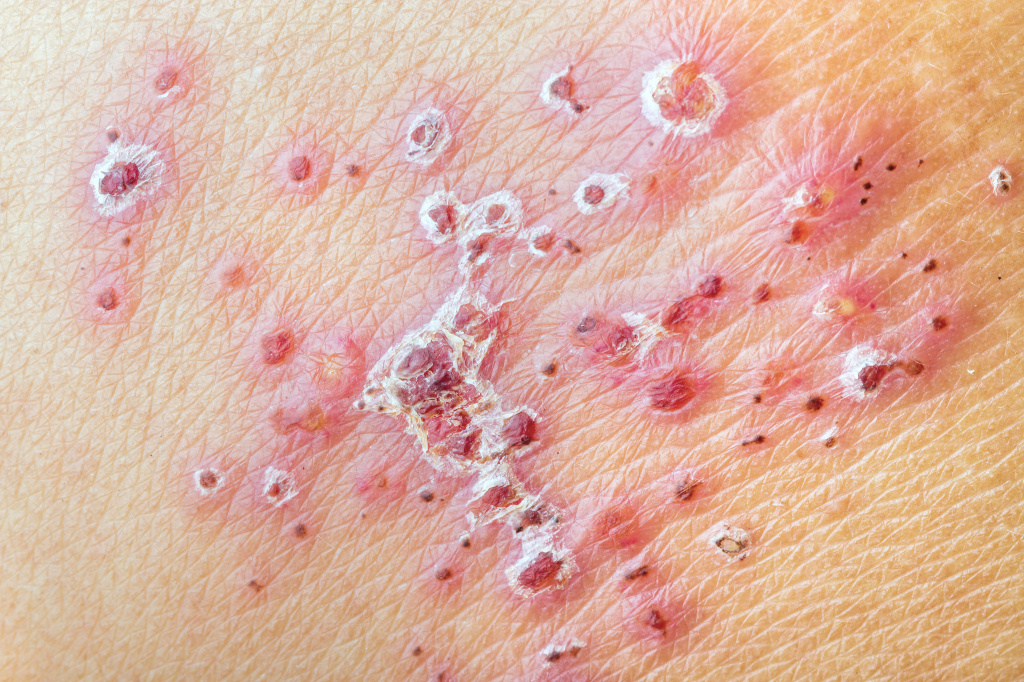
У большинства больных наблюдается повышение температуры тела, недомогание, увеличение регионарных лимфатических узлов.
При более легкой, абортивной форме заболевания пузырьки не развиваются.
Боль является основным симптомом опоясывающего герпеса. Она может быть разной интенсивности, тупой или острой, колющей, жгучей, простреливающей или ноющей. Боль часто предшествует развитию кожной сыпи и наблюдается в течение нескольких месяцев или даже лет после разрешения высыпаний (постгерпетическая невралгия).
Болевой синдром, зуд, жжение, как правило, сопровождаются нарушениями сна, потерей аппетита и снижением веса, хронической усталостью, депрессией.
Стригущий лишай
Стригущий лишай поражает волосы, гладкую кожу, очень редко – ногти. Очаги заболевания могут располагаться как на открытых, так и на закрытых частях тела. На гладкой коже они имеют вид отечных, возвышающихся красных пятен с четкими границами, округлыми или овальными очертаниями, покрытых сероватыми чешуйками. Количество очагов при микроспории гладкой кожи, как правило, не более трех, а их диаметр колеблется от 0,5 до 3 см.
У большинства больных в инфекционный процесс вовлекаются пушковые волосы, могут поражаться брови, веки и ресницы.
При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
В случае поражения волосистой части головы очаги располагаются в затылочной, теменной и височной областях. Сначала возникает небольшое шелушение, затем формируются 1-2 крупных (от 3 до 5 см в диаметре) очага и несколько мелких (0,3-1,5 см). Волосы здесь обломаны и выступают над уровнем кожи на 4-5 мм.
Диагностика лишая
Красный плоский лишай
В большинстве случаев диагноз ставится на основании данных клинической картины. Однако при наличии сложных форм заболевания для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Перед назначением терапии необходимы лабораторные исследования, включающие общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

У людей, ранее переболевших ветряной оспой, возможна реактивация сохраняющегося в организме вируса. Повторное инфекционное заболевание называют опоясывающим лишаем. Возбудитель болезни – вирус, который в латентной форме локализован в спинномозговых корешках. При повторной активации он через межпозвоночные нервные узлы проникает в периферические нервы и находящиеся вблизи от них кожные покровы. Заболевание проявляется в виде сильных болей и высыпаний в виде пузырьков.
Почему возникает заболевание?
Единственная причина опоясывающего лишая – это пробуждение спящего вируса. При первичном инфицировании этот вирус вызывает ветряную оспу. По окончании болезни он остается в организме, находясь в неактивном состоянии. Активация происходит при снижении иммунитета, которое может быть спровоцировано:
- переохлаждением либо перегревом;
- респираторной инфекцией, гриппом или другим инфекционным заболеванием, ослабляющим иммунную систему;
- стрессовым или депрессивным состоянием;
- длительной инсоляцией или чрезмерно частыми посещениями солярия;
- развивающимся онкозаболеванием либо прохождением курса лучевой терапии;
- наличием ВИЧ-инфекции;
- длительным курсом лечения кортикостероидами либо иммунодепрессантами;
- беременностью;
- недавно перенесенным хирургическим вмешательством, травмой или трансплантацией органа;
- наличием вредных привычек – алкоголизмом или наркоманией;
- пожилым возрастом.
У заболевания не наблюдается сезонности. Основная группа – люди старше 60 лет, среди которых опоясывающий лишай встречается с частотой порядка 10-12 случаев на тысячу. Повторные рецидивы происходят не более чем у 5% пациентов.
Как начинается опоясывающий лишай?
Большинство людей, переболевших ветряной оспой, не сталкиваются с повторным проявлением инфекции и даже не подозревают, что это возможно. Признаки опоясывающего лишая различны для разных форм заболевания.
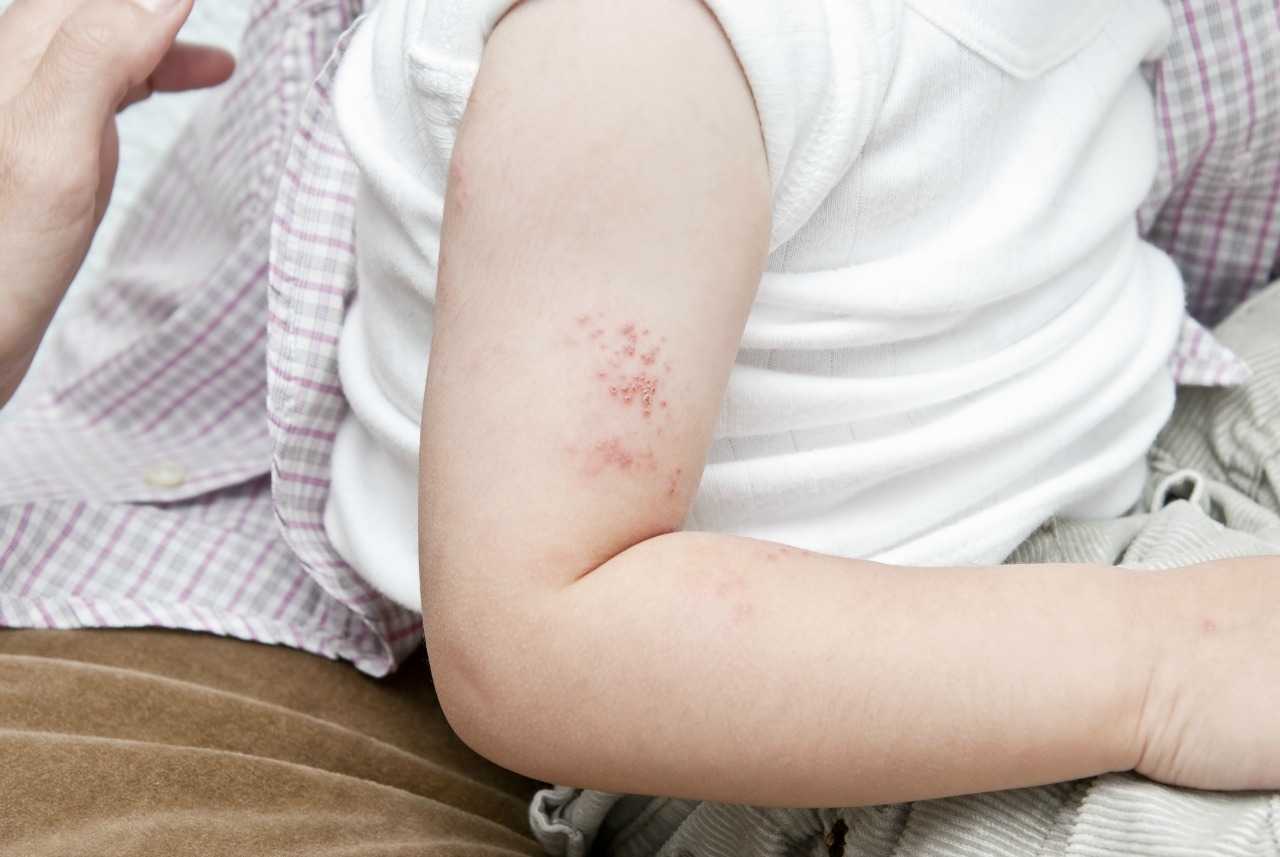
- Ганглиокожная. Продромальный этап продолжается около недели и проявляется легким недомоганием с незначительными болевыми ощущениями на участках, где впоследствии появятся высыпания. Возможно нарушение чувствительности кожи. Затем боли усиливаются, появляется комплекс признаков, характерных для присутствия в организме инфекции. Чувствительность участков кожи возрастает настолько, что боль может ощущаться из-за дуновений ветра. В течение недели на болезненных участках кожа краснеет, появляется сыпь в виде пузырьков с прозрачным содержимым. Спустя 4-5 дней на месте пузырьков появляются корочки, которые затем отпадают. Болезнь длится от двух до четырех недель.
- Глазная. Начало напоминает ганглиокожную форму, однако высыпания локализуются на коже лица, поскольку инфекция поражает тройничный нерв и гассеров узел. Сыпь покрывает кожу носа, окружает глаз и переходит на лоб, продолжаясь до теменной области. Иногда поражается глаз.
- Ушная. Заболевание поражает ушную раковину и наружные покровы слухового прохода, больной перестает ощущать вкус. Могут быть парализованы лицевые мышцы и лицевой нерв.
- Гангренозная. Из-за глубокого поражения кожных покровов начинается некротизация тканей. Возможно геморрагическое пропитывание пораженных участков. После заживления на теле остаются глубокие рубцы. Эта форма болезни наиболее часто развивается у людей пожилого возраста с тяжелым хроническим заболеванием – язвенной болезнью, сахарным диабетом и т.д.
- Менингоэнцефалитическая. Тяжелая форма заболевания с высокой летальностью развивается при поражении нервных окончаний головы. Для нее характерна высокая температура, головные боли, тошнота, рвота, нарушения сознания. Больной впадает в кому.
- Диссеминированная. Развивается на фоне ВИЧ, поражает различные внутренние органы, высыпания распространяются по всей поверхности кожи.
- Ганглионевралгическая. Присутствует только болевой синдром, без поражения кожи. Из-за этого диагностика опоясывающего лишая затруднена, и лечение начинается поздно.
При любой форме заболевания может развиться поражение нервных вегетативных узлов, что приводит к появлению нетипичных симптомов – запорам либо диарее, задержке мочеиспускания и др.
Диагностические исследования
Часто врач готов поставить диагноз уже на основе наблюдаемых симптомов опоясывающего лишая. Однако для подтверждения назначаются клинические исследования, в числе которых:
- анализ крови (общий);
- анализ крови (биохимия);
- анализ крови (ИФА-диагностика);
- ПЦР содержимого пузырьков, крови, ликвора;
- экспресс-исследования крови.
Как правило, лабораторные анализы назначают детям с ослабленным иммунитетом и на первом году жизни, а также пациентам с атипичным течением или тяжелой формой болезни.
Как и чем лечится?
В большинстве случаев лечение опоясывающего лишая заключается в уменьшении болезненных ощущений пациента, предотвращении осложнений и ускорении выздоровления. Лекарственные препараты обычно назначают пожилым и ослабленным пациентам. Больной обычно остается дома, госпитализация проводится лишь при поражении глаз и мозга.
Как правило, медикаментозная терапия включает:
Молодым пациентам обычно не требуется медикаментозная поддержка.
Для предупреждения развития болезни, в качестве профилактики опоясывающего лишая людям старше 60 лет рекомендуется вакцинация живой вакциной Zostavax. Она снижает риск болезни не менее, чем на 50%.
Чем опасно заболевание
Медики отмечают ряд тяжелых последствий опоясывающего лишая, которые развиваются при неблагоприятном развитии болезни. Среди них:
- паралич, в том числе лицевого нерва;
- поражения внутренних органов;
- тяжелые бактериальные инфекции, гнойные воспаления;
- при глазной форме – неврит зрительного нерва, снижение остроты зрения;
- при энцефалитической форме – развитие менингоэнцефалита.
Раннее обращение к врачу позволяет вовремя распознать тяжелую форму болезни и принять необходимые меры для купирования последствий.
Часто возникающие вопросы
Заразен ли опоясывающий лишай?
После появления высыпаний на коже больной может передать инфекцию людям, которые ранее не болели ветряной оспой.
Можно ли мыться при опоясывающем лишае?
Часто любые прикосновения к пораженным участкам кожи вызывают сильную боль, поэтому некоторые врачи рекомендуют пациентам воздержаться от мытья до появления корочек. Других препятствий для этого нет, хотя ванну лучше заменить прохладным душем. После купания влажную кожу рекомендуется не вытирать, а осторожно промакивать полотенцем.
Передается ли опоясывающий лишай к плоду при беременности?
Передача вируса от матери к плоду во время беременности в принципе возможна, но на практике встречается крайне редко. Медицине известны всего несколько таких случаев.

Розовый лишай имеет много названий в медицине. Его называют розеолой шелушащейся, болезнью Жибера, питириазом розовым. Заболевание относится к инфекционно-аллергической категории дерматозов, носит острый воспалительный характер с возникновением пятнистых, папулезных, эритематозно-сквамозных очагов. Располагаются они преимущественно на туловище и на поверхности конечностей. Наиболее часто розовый лишай Жибера диагностируется у женщин в возрасте от 20 до 40 лет, а также у подростков. У других возрастных категорий людей заболевание встречается крайне редко. Пик жалоб припадает на весну и осень во время распространения острых респираторных заболеваний.
Информация о розовом лишае: причины, симптомы, проявление
Медицине неизвестны точные причины развития лишая Жибера у мужчин и женщин. Исследования проводятся в области влияния вирусов герпеса 6 и 7 типа, но однозначного этиологического агента до сих пор не определено. Причины появления розового лишая продолжают изучать. Известно только, что в любой момент пусковым механизмом может стать ослабленный иммунитет. Причины розового лишая кроются именно в снижении защитных сил организма из-за бактериальных и инфекционных болезней.
Симптомы и клиническая картина заболевания
Из-за простуд, переохлаждения, тяжелого эмоционального состояния, стресса на коже может появиться сыпь. Симптомы розового лишая начинают проявляться именно с нее. Классическая клиническая картина – образование главного очага в виде медальона диаметром от 2 до 10 см. В течение 7-14 дней после его появления сыпь распространяется в виде бляшек и папул розового и желто-коричневого цвета. Они меньше главного очага – их диаметр может быть от 0,5 до 2 см. По внешнему виду высыпания можно спутать со стригущим лишаем из-за чешуйчатого края высыпаний. Через несколько дней после высыпания пятна бледнеют, сморщиваются и роговой слой трескается. Центральная часть бляшек остается гладкой. Симптомы розового лишая могут сопровождаться зудом, усталостью, повышением температуры, общей интоксикацией, увеличенными лимфатическими узлами в области шеи и подбородка.
Виды заболевания
Розовый лишай может иметь классический вид, когда клиническая картина развивается поэтапно в соответствии с общепринятой системой – от появления «материнской» бляшки до высыпаний меньшего размера в области груди, спины, живота, бедер, на сгибательных поверхностях конечностей. В медицинской классификации различают еще несколько форм заболевания. Лишай Жибера бывает:

- уртикарный – характеризуется наличием не бляшек, а сыпью в виде волдырей. Присутствует сильный зуд. По внешнему виду напоминает крапивницу;
- везикулезный – проявляется генерализованными высыпаниями везикул с сильным зудом. Диаметр пузырей с прозрачной или мутноватой жидкостью от 2 до 6 мм. Часто они образуют «розетки»;
- папулезный – встречается редко. Характеризуется возникновением бесполостных образований над поверхностью кожи. Мелкие папулы в диаметре 1-2 мм;
- геморрагический – возникают точечные геморрагии (кровоизлияния), поэтому цвет бляшек темнее обычного;
- фолликулярный – высыпания группируются в округлые бляшки фолликулярных папул, которые могут возникать параллельно с классическими бляшками;
- односторонний;
- гипопигментный – чаще возникает у людей со смуглой или темной кожей. Для инверсного лишая характерны высыпания в подмышечной и паховой областях и в подколенных ямках;
- асбестовидный – встречается крайне редко, и проявляется в волосистой части головы в виде бляшек серого цвета;
- гигантский розовый лишай Дарье – образование больших по диаметру бляшек от 5-7 см. В тяжелых случаях они достигают размеров ладони пациента;
- кольцевидный окаймлённый розовый лишай Видаля имеет атипичное расположение – преимущественно в паховой или подмышечной области. Высыпания выглядят кольцеобразно.
Гендерные и возрастные особенности
Возникновению розового лишая подвержены женщины, подростки и дети. Разные формы болезни поражают определенные группы людей. Например, везикулезная форма диагностируется чаще у детей и подростков. Папулезная форма диагностируется в большей части случаев у беременных женщин и маленьких детей. Односторонний – в одинаковой мере возникает как у взрослых, так и у детей.
Как происходит передача заболевания
Исследования не дали однозначный ответ на вопрос о заражении. Теоретически розовый лишай передается при тактильном контакте, но это происходит крайне редко. Должны быть провоцирующие факторы, чтобы произошло заражение. Речь идет о низком иммунитете, перенесенных вирусных и инфекционных заболеваниях, простудах. Возможен рецидив у людей с ВИЧ, онкологией и заболеваниями крови.
Что нужно знать о диагностике и лечении
Диагностика розового лишая основана на сборе анамнеза пациента. Для подтверждения или опровержения, разбора сложных случаев назначают ряд лабораторных анализов. В их состав входят клиническое исследование крови и мочи. Необходимо исключить сифилис и микоз, поэтому дополнительно проводят серологические и микроскопические исследования. Если эти методы не дадут достаточно информации для верификации диагноза, пациенту дают направление на биопсию (гистологию биоптат).
Лечение розового лишая требуется не всегда. Заболевание склонно к произвольному самоизлечению в течение 5 недель. Однако считать дерматоз неопасным не стоит. В первую очередь требуется противозудная терапия. Для этого наружно применяют топические глюкокортикостероидные препараты, антигистамины. Мази, гели, пасты нельзя использовать без назначения дерматолога. В противном случае сыпь может увеличить масштаб поражения кожи, захватывая новые участки. Из лекарственных препаратов могут быть назначены антибиотики и противовирусные средства в зависимости от определения показаний. Хороший эффект дает ультрафиолетовая терапия.
Помощь дерматолога в Москве

Диагностика розового лишая и лечение – сфера деятельности дерматолога. В зависимости от формы болезни, масштаба поражения кожного покрова пациенту предоставляются рекомендации. При лишае важен эмоциональный и психологический фон человека, поэтому оперативная постановка правильного диагноза позволяет быстрее преодолеть заболевание.
Наиболее частые вопросы пациентов
От чего бывает розовый лишай?
Однозначного ответа на этот вопрос нет. Исследования продолжаются. Предположительно, причиной может быть вирус герпеса 6 или 7 типа. При снижении иммунитета он активизируется, что и запускает процесс высыпаний разного типа (бляшки, визикулы, волдыри). Спровоцировать заболевание могут стрессы, плохая экология, гормональные скачки, хронические болезни.
Заразен ли розовый лишай?
Розовый лишай у человека считается незаразным, но известны редкие случаи заболевания целых семей. Многое зависит от состояния иммунитета и защитных сил организма, способных противостоять вирусам, бактериям и инфекциям.
Можно ли загорать при розовом лишае?
Один из видов терапии при этом дерматологическом заболевании – терапия светом. Умеренное воздействие ультрафиолета положительно сказывается на состоянии кожи, стимулируя ее регенерацию. Нельзя допускать сгорания. Это приведет к усилению зуда в области пятен.
Читайте также:

