Почему вены видны через кожу на ногах
Обновлено: 28.04.2024
Что такое флебит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Илларионовой Ирины Николаевны, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Илларионовой Ирины Николаевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Флебит — это воспаление стенки венозного сосуда, зачастую возникающее на фоне варикозно трансформированных вен и сопровождающееся формированием тромбоза. Данное состояние называется "тромбофлебит поверхностных вен", или "варикотромбофлебит". Также флебит является распространённым осложнением периферической внутривенной терапии, которая проводится через венозную канюлю (катетер), — забора венозной крови и внутривенного вливания [1] .
В различных исследованиях выявлено множество факторов риска развития флебита. Их можно разделить на несколько групп: причины флебита, относящиеся к пациентам, канюле, назначенной терапии, и другие факторы [1] [2] .
К наиболее распространённым факторам риска, связанным с пациентом, относятся возраст, пол и сопутствующие болезни. Заболеваемость флебитом увеличивается с возрастом: большинство исследований показали, что явные признаки флебита присутствовали примерно у 50 % пациентов старше 60 лет [3] . Также установлено, что флебит чаще всего встречается среди женщин, но удовлетворительного объяснения этой статистике до сих пор нет [4] [5] . Кроме того, риск флебита увеличивают состояния, которые ухудшают кровообращение (заболевание периферических сосудов, курение), болезни, снижающие чувствительность (периферическая невропатия), и сахарный диабет [3] .
К причинам, связанным с внутривенной канюлей, относят физико-химические свойства материала и её размер [6] . Чаще всего на развитие флебита влияют канюли, сделанные из производных тефлона, например фторэтиленпропилен-кополимера.
Другие факторы риска развития флебита связаны с переносимостью вводимых растворов. Она зависит от pH лекарства, его осмолярности (концентрации кинетически активных частиц) и скорости введения в вену. Вероятность появления флебита значительно повышается, если pH и осмолярность растворов отличаются от этих же показателей крови пациента [7] . Также риск развития флебита увеличивает использование антибактериальных препаратов, в основном из группы бета-лактамов, из-за их высокой активности [8] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы флебита
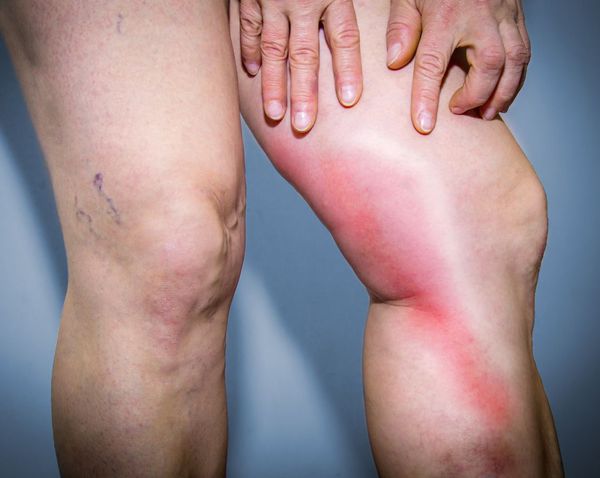
В месте поражения можно прощупать болезненный уплотнённый, напряжённый участок воспалённой вены. Боль бывает различного характера и возникает по ходу вены сразу при развитии флебита. Кожа в зоне воспаления становится гиперемированной (покрасневшей), температура поражённого участка повышается.
В редких случаях при развитии флебита верхней конечности наступает онемение. Отёк руки, как правило, не наблюдается. Иногда данный процесс сопровождается общим ухудшением самочувствия, развитием слабости, недомогания.
При флебите спинной вены полового члена также наблюдаются покраснение, уплотнение, отёк и резкая боль по ходу вены. Половой орган приобретает синюшный цвет.
При флебите вен головного мозга возникает постоянная головная боль, повышается артериальное давление, появляются неврологические симптомы — нарушение зрения.
Воспалению воротной вены характерна выраженная гнойная интоксикация. Состояние пациента ухудшается, возможна слабость, рвота, головная боль, режущие боли в правом подреберье, желтуха, лихорадка. Есть опасность летального исхода.
Патогенез флебита
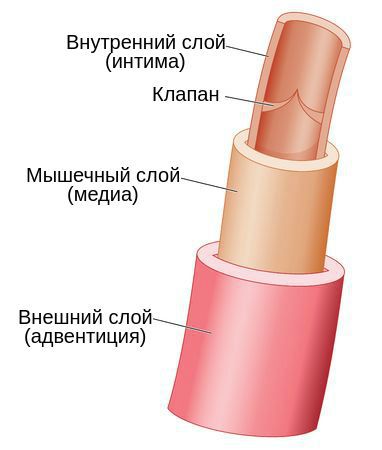
Наружный клеточный слой вены называется адвентицией. Он представляет собой эластичную мембрану, содержит большое количество коллагеновых волокон, образующих каркас вены, и некоторое количество мышечных волокон, располагающихся вдоль её русла. В средней — мышечной — оболочке вены имеется наибольшее количество гладкомышечных волокон. Они расположены спирально вокруг просвета сосуда и заключены в сеть извитых коллагеновых волокон. При сильном растяжении вены коллагеновые волокна распрямляются, и её просвет увеличивается. Внутренний клеточный слой называется интимой. Он состоит из эндотелиальных клеток, а также гладкомышечных и коллагеновых волокон.
Воспалительный процесс при флебите может начаться как во внешнем, так и во внутреннем слое вены. Механизм развития патологии может быть связан с одной из причин:
- внешней травмой;
- внутренней прямой эндотелиальной травмой;
- воспалением стенки вены;
- первичным нарушением свёртывания крови.
Внешняя травма может быть результатом прямого внешнего воздействия из-за тупой травмы либо внешних повязок [8] . Вена сжимается, нарушается ширина её просвета. В результате этого кровоток замедляется, что приводит к развитию тромбоза и флеботромбоза, а локальное длительное воздействие провоцирует появление местного флебита. Снижение скорости течения крови и венозный застой также наблюдается при видимых варикозных венах и локальных внешних повреждениях — трофических язвах.
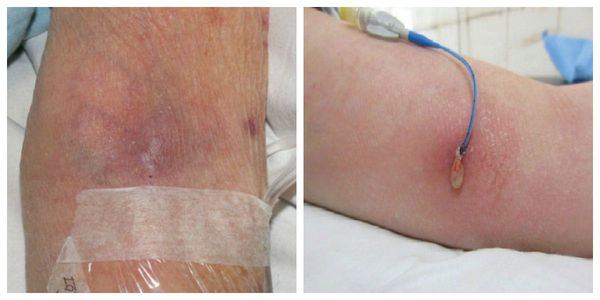
Повреждение внутренней стенки включает в себя прямое нарушение клеток адвентиция. Оно активирует тот же воспалительный ответ, что и внешняя травма, с аналогичными последствиями. Повреждение часто связано с рутинными внутривенными процедурами, включая флеботомию (рассечение вены) и внутривенные вливания через катетер (действие растворов, повреждение вен иглами).
Время расположения катетера в вене связано со скоростью появления воспаления. Чем дольше он там находится, тем выше риск и скорость развития флебита, а также вероятность присоединения бактериальной инфекции, в ходе которой может возникнуть гнойный поверхностный венозный тромбоз.
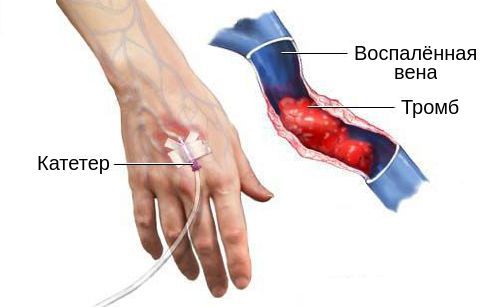
Кроме того, непосредственно повредить эндотелий может вливание гипертонических растворов. Обычно это касается диазепама и пентобарбитала. Они способны вызвать химическое воспаление, которое нарушает нормальную работу вены и приводит к образованию тромбов вокруг кончика катетера, вторичному инфицированию и сепсису. Также с большей вероятностью к тромбозу поверхностных вен приводит вливание растворов в области с более медленным венозным возвратом.
Классификация и стадии развития флебита
В зависимости от причины флебит разделяют на большие группы:
- Флебит, возникший на фоне варикозного расширения вен.
- Флебит, не связанный с варикозным расширением вен — вероятнее всего вызван генетическими нарушениями свёртывания крови:
- Постинъекционный флебит — развивается вследствие химического раздражения вены введённым раствором или механической травмы. Чаще всего сопровождается появлением боли по ходу вены и на месте катетера, а также наличием покраснения.
- Аллергический флебит — развивается в связи с реакцией вены на аллерген (лекарственный препарат, материал катетера). По симптомам схож с постинъекционным флебитом.
По расположению воспалённой вены выделяют следующие виды флебита:
- Флебит полового члена — связан с варикозным расширением вен или инфекционной болезнью (например, гонореей). Вызывает покраснение и отёк кожи, образование объёмного болезненного уплотнения на тыльной поверхности пениса.
- Флебит воротной вены (или пилефлебит) — связан с осложнённым течением воспалительных процессов в брюшной полости (циррозом печени, панкреатитом, синдромом Бадда — Киари и др.). Отличается признаками гнойной интоксикации. Может привести к смерти.
- Церебральный флебит — развивается в венах головного мозга на фоне инфекции или гнойного воспаления (абсцесса или флегмоны). Проявляется постоянной головной болью, повышением артериального давления, нарушением зрения.
- Флебит вен верхних конечностей — в области поражения на руке появляется боль, покраснение кожи, наблюдается шнуровидное уплотнение вены.
- Флебит в бассейне малой подкожной вены — сопровождается напряжённостью мышц, болью и покраснением кожи, повышением температуры и появлением полос по ходу воспалённой вены.
- Флебит в бассейне большой подкожной вены — по проявлениям схож с флебитом малой подкожной вены.
- Мигрирующий флебит — развивается в венах ног, отличается длительным рецидивирующим течением, чаще встречается у молодых мужчин. Может затрагивать также стенки артерий. Когда мигрирующий тромбофлебит ассоциирован с раком, он может возникать за годы до постановки диагноза. Проявляется появлением покраснения, уплотнения, тяжа по ходу вены на различных участках тела.
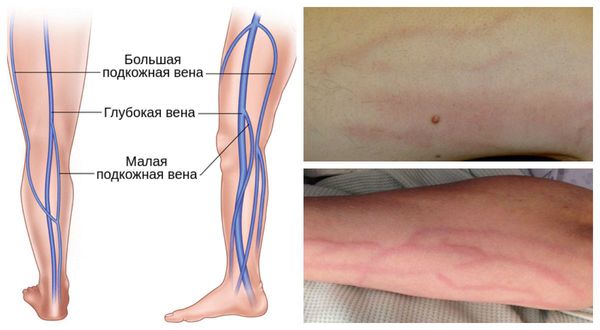
Флебит также может быть классифицированы по патофизиологии:
- Первичный флебит — непосредственное воспаление в венах.
- Вторичный флебит — системный воспалительный процесс. К этой группе относится септический тромбофлебит — воспаление вены, возникающее в условиях инфекции.
По месту локализации воспаления в вене различают три формы болезни:
- эндофлебит — воспаление внутренней оболочки вены;
- перифлебит — воспаление наружной оболочки вены;
- панфлебит — воспаление всех оболочек вены [13] .
Осложнения флебита
Основным осложнением флебита является венозный тромбоз — образование кровяного сгустка в просвете вены. Частота этого заболевания в 40-летнем возрасте и раньше составляет примерно один случай на 10 000 человек в год; после 45 лет заболеваемость увеличивается и к 80 годам достигает 5-6 случаев на 1000 человек в год [22] . Причины увеличения риска развития тромбоза с возрастом не совсем ясны, но могут связаны с наличием заболеваний сердечно-сосудистой системы, печени и других органов, увеличивающих коагуляцию (свёртываемость крови).
Частота венозного тромбоза в несколько выше у мужчин, чем у женщин. Около двух третей эпизодов проявляются как тромбоз глубоких вен. Основными исходами венозного тромбоза являются повторное появление тромбов, посттромботический синдром, сильное кровотечение из-за разжижающих препаратов, смерть.
Тромбоз приводит к ухудшению качества жизни, особенно при развитии посттромботического синдрома, который сопровождается хроническим отёком конечности, изменением цвета кожи голени, трофическими нарушениями [18] [19] . Смерть наступает в течение одного месяца после эпизода примерно у 6 % пациентов с тромбозом глубоких вен и у 10 % пациентов с эмболией — попадание сгустков крови в жизненно важные органы [20] . В 30 % случаев человек умирает от тромбоэмболии ещё до постановки диагноза [21] . Показатели смертности ниже среди пациентов с венозным тромбозом, возникающим без очевидной причины, и наиболее высоки среди тех, у кого тромбоз развивается в условиях имеющейся онкологии.
Также флебит может способствовать развитие таких инфекционных осложнений, как абсцесс и флегмона. Оба состояния могут привести к летальному исходу.
В центре поверхностного абсцесса кожа истончается, иногда кажется белой или жёлтой из-за "созревшего" гноя внутри, готова спонтанно прорваться. При глубоких абсцессах типична локальная боль, лихорадка, потеря веса, утомляемость.
Флегмона представляет собой болезненную припухлость с разлитым покраснением кожи. Быстро развивается, сопровождается высокой температурой (40°С и больше), нарушением работы поражённой части тела. При распространении на окружающие ткани флегмона может спровоцировать развитие гнойного артрита, тендовагинита и других гнойных заболеваний.
Диагностика флебита
Локальные флебиты можно обнаружить непосредственно в зоне постоянного венозного катетера или при опросе пациента, когда выясняется, что эта область была травмирована или в неё вводился препарат [4] .
Пациентам с подозрением на поверхностный венозный тромбоз и флебит необходимо проводить дуплексное ультразвуковое сканирование. При подозрении на флебит полового члена нужно пройти ультразвуковое исследование сосудов полового члена и мошонки.
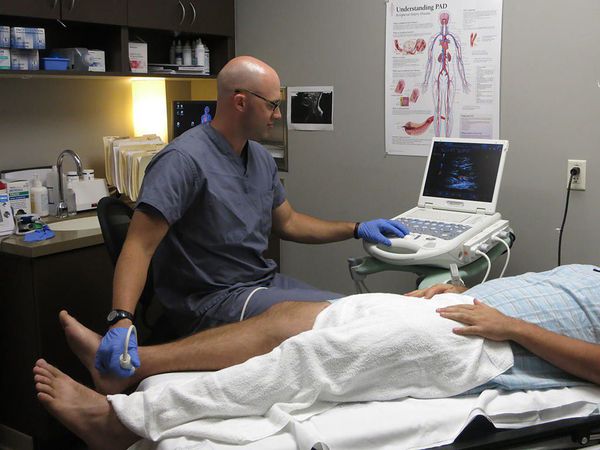
Также всем пациентам необходимо оценить вероятность развития тромбоэмболии лёгочной артерии и тромбоза глубоких вен. Для этого используются шкалы Wells и Женевской классификации. Они учитывают возраст, предшествующие заболевания и операции. При большой сумме баллов требуется выполнить компьютерную томографию лёгких для исключения тромбоэмболии лёгочной артерии.
Пациентам с периферическим венозным тромбозом верхних конечностей, связанным с катетером, или незначительным флебитом, вызванным прямой травмой, дуплексное ультразвуковое сканирование может не потребоваться из-за наличия подкожного воспаления и возможности постановки диагноза клинически, т. е. по признакам заболевания. Степень поверхностного тромбоза с оценкой тромбоза глубокий вен должна быть задокументирована.
Некоторым пациентам требуется сделать лабораторный анализ для определения гиперкоагуляции — изменения свёртываемости крови — или подтверждения онкозаболевания, особенно когда поверхностный венозный тромбоз не связан с катетером или варикозным расширением вен. Гиперкоагуляция выявляется с помощью коагулограммы, иногда — гемостазиограммы. Если выявлены отклонения от нормы в сторону повышения или снижения, необходима консультация гематолога для совместного определения тактики дальнейшей диагностики. На эту оценку влияют признаки заболевания, факторы риска и семейная история болезни. В некоторых случаях она может включать в себя простой скрининг на наследственные тромбофилии или более обширный онкопоиск или скрининг васкулита (по рекомендации ревматолога) [15] [22] .
Лечение флебита
Большинство пациентов с флебитом проходят симптоматическое лечение с помощью противовоспалительных средств и компрессии. Оно направлено на уменьшение боли и воспаления, предотвращение осложнений и рецидивов. Лечение зависит от места воспаления, наличия сопутствующего острого тромбоза глубоких вен и варикозного расширения.
Важное значение на раннем этапе лечения имеет дуплексное ультразвуковое сканирование конечности, особенно при флебитах, связанных с местным варикозом, внутривенным катетером или другим устройством. Если исследование подтвердит наличие варикозно расширенных вен и рефлюкса (обратного тока крови), то такие пациенты могут первоначально лечиться без операции [12] . При прогрессировании заболевания в глубокую венозную систему принимается решение об оперативном лечении или терапии антикоагулянтами.
Для лечения пациентов со спонтанным тромбозом поверхностных вен используются профилактические или промежуточные дозы низкомолекулярного гепарина или промежуточные дозы нефракционированного гепарина. Их необходимо применять минимум в течение четырёх недель.
Хирургическое удаление вены проводится при рецидивирующих случаях поверхностного венозного тромбоза [22] . Вену нужно удалять, если флебит возник хотя бы во второй раз.
После лечения пациентам рекомендовано использовать компрессионный трикотаж. Период ношения определяется лечащим врачом.
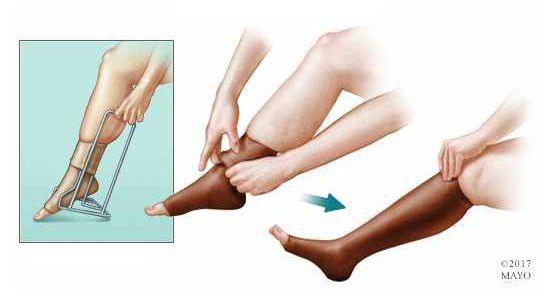
Прогноз. Профилактика
При своевременном обращении к сосудистому хирургу прогноз флебита относительно благоприятный, особенно при флебите верхних конечностей — он проходит практически бесследно. Гирудотерапия (лечение пиявками) может привести к резкому прогрессированию болезни в связи с травмой сосудистой стенки.
Если воспаление распространилось в систему глубоких вен, лечение занимает более длительное время. В последующем развивается посттромботическая болезнь. В 5-10 % случаев она приводит к инвалидизации, снижению качества жизни и сохранению постоянного отёка конечности.
Основным способом профилактики является соблюдение двигательной активности, особенно в путешествиях. Сидение во время долгого полёта или поездки на автомобиле может привести к отёку лодыжек, икр и увеличить риск тромбофлебита. Чтобы предотвратить загустевание крови в этих случаях, стоит прогуливаться по проходу один раз в час. При долгой поездке за рулём нужно останавливаться каждый час и двигаться по 10-15 минут. Стоит выполнять венозную гимнастику: сгибать лодыжки или поднимать-опускать голени на носки хотя бы 10 раз в час.
Нужно стараться носить свободную одежду, не стягивающую голени, пить много жидкости, чтобы избежать обезвоживания. При приёме гормональных контрацептивов следует раз в год проходить ультразвуковое триплексное сканирование и наблюдаться у врача-гинеколога [11] [20] .
Если есть один или несколько факторов риска, необходимо обсудить стратегию профилактики с лечащим врачом перед длительными перелётами, поездками или плановой операцией, после которой придётся соблюдать постельный режим.
Что такое сосудистые звездочки (телеангиэктазии)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тагирова Арсена Абубакаровича, сосудистого хирурга со стажем в 6 лет.
Над статьей доктора Тагирова Арсена Абубакаровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Сосудистые звёздочки (телеангиэктазии) — это патологически расширенные капилляры, которые становятся видны на поверхности кожи. Они напоминают красные или фиолетовые точки, линии и "паутинки". Часто появление сосудистых звёздочек сопровождается зудом и болью в месте их образования.
Сами по себе телеангиэктазии абсолютно безопасны для здоровья. Как правило, пациентов беспокоит лишь внешний вид поражённой кожи. Тем не менее появление сосудистых звёздочек может быть спровоцировано более серьёзными заболеваниями.
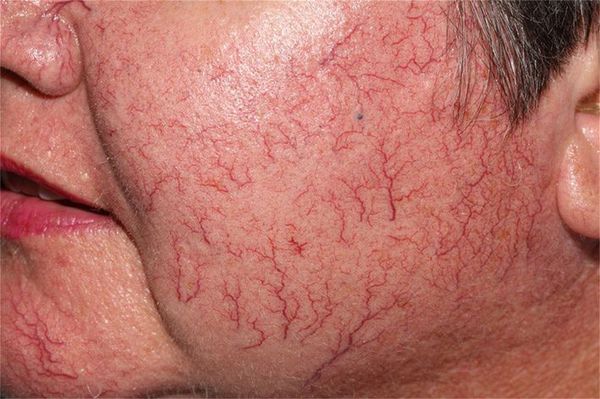
У мужчин телеангиэктазии появляются только при хронической венозной недостаточности. У женщин причин их появления множество:
-
;
- врожденные заболевания соединительной ткани;
- нарушение микроциркуляции крови;
- гормональные нарушения (в том числе при приеме оральных контрацептивов и глюкокортикоидных препаратов);
- аборты, беременности и роды, климакс;
- заболеваниях половой системы: киста яичника, миома матки и другие.
Сосудистые звёздочки могут возникнуть при дефиците витаминов и микроэлементов, в частности при дефиците витамина С, который ответственен за проницаемость и прочность стенок капилляров.
Телеангиэктазии могут появляться после механического повреждения кожи, например во время косметической чистки лица. Нередко сосудистые пятна становятся видны после воздействия различного рода излучения на кожу, например, ультрафиолетового и рентгеновского излучения. Некоторые пациентки отмечают их появление после посещения солярия.
Наличие сосудистых звездочек на ногах не обязательно связано с варикозной болезнью: даже варикозная болезнь с выраженными симптомами венозной недостаточности иногда протекает без появления телеангиэктазий, а появление "звёздочек" чаще происходит на фоне легкой степени венозной недостаточности [1] [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сосудистых звездочек
Главный симптомом, на который жалуются пациенты с наличием телеангиэктазии — это эстетический дефект. Телеангиэктазии появляются на лице, ногах, спине, имеют различный цвет и форму. Если сосудистые звёздочки наполняются венозной кровью, то они имеют синий цвет, если артериальной, то красный. Со временем они могут видоизменяться. Например, красная телеангиэктазия может стать синей и наоборот — это связано с забросом в них крови из венул (мелких кровеносных сосудов) при начинающемся варикозе.
Наличие телеангиэктазий может сопровождаться симптомами фонового заболевания, которое спровоцировало их появление. Чаще всего — это симптомы варикозной болезни:
- тяжесть и отеки в конце трудового дня;
- недомогание и ночные судороги в икроножных мышцах;
- наличие более крупных варикозно-расширенных вен;
- в некоторых случаях: трофические язвы и гиперпигментации в области голени.
В остальных случаях пациенты связывают наличие телеангиэктазий с приёмом оральных контрацептивов, родами, климаксом, наличием других заболеваний.
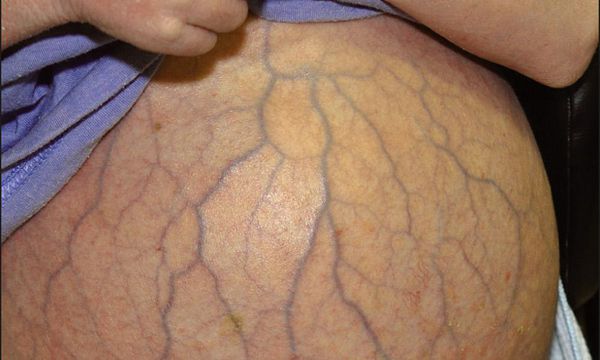
При некоторых заболеваниях сосудистые звёздочки появляются в типичных местах, и опытный специалист по их виду и расположению может заподозрить ту или иную болезнь. Например, синдром «головы медузы» выявляется у пациентов с жидкостью в брюшной полости, он проявляется наличием варикозно-расширенных вен на животе, что может свидетельствовать о синдроме портальной гипертензии.
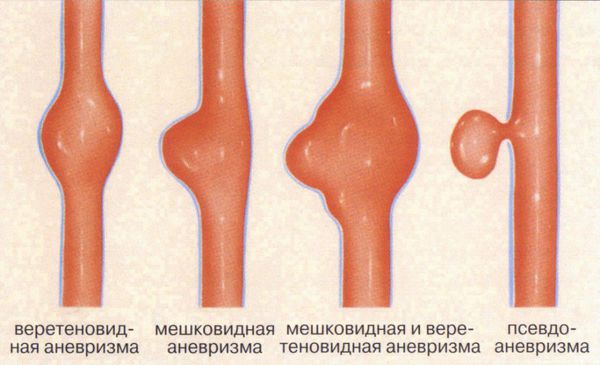
В некоторых случаях склонность к появлению сосудистых звёздочек является проявлением слабости соединительной ткани. Тогда пациент помимо остальных симптомов отмечает гипермобильность суставов, повышенную эластичность кожи, склонность к образованию синяков и аневризм (выступов на стенках сосудов) [5] [6] .
Патогенез сосудистых звездочек
В основе патогенеза телеангиэктазий лежит множество механизмов. Чтобы разобраться в патогенезе сосудистых звёздочек, нужно разделить все причины возникновения телеангиэктазии на две большие группы: врожденные факторы (наследственные) и приобретенные.
Если имеется врожденная склонность к образованию сосудистых звездочек, главным патологическим звеном является эндоглин (мембранный белок), который чрезмерно усиливает рост клеток сосудов и участвует в ангиогенезе (процессе образования новых сосудов). Также влияние оказывает повышенный уровень фактора роста — естественного соединения, способного стимулировать рост эндотелия (клеток) сосудов.
Если появление телеангиэктазий имеет приобретенный характер, специалисты склоняются к тому, что это происходит под действием различных вазоактивных веществ — гормонов, гистамина, серотонина и других.
Самые распространенные механизмы формирования сосудистых звездочек — гормональные факторы и нарушения венозного оттока в нижних конечностях. Ведущим механизмом является влияние эстрагенов на сосудистую стенку. Около трети лиц женского пола, которые замечают появление телеангиэктазий, связывают это с первой беременностью, при этом многие из появившихся сосудов естественным образом исчезают к 4-7 неделе после родов [4] . Некоторые специалисты говорят о возможности появления телеангиэктазий при ярко выраженном стрессе, который продолжается длительное время [3] .
Классификация и стадии развития сосудистых звездочек
Телеангиэктазии могут располагаться как единично, так и группами. Они могут покрывать как маленькие участки кожи, так и иметь большую площадь поражения. В соответствие с классификацией W. Redisch, R. Pelzer сосудистые звёздочки бывают 4-х типов:
- простые (синусовые, линейные);
- древовидные;
- звездчатые (паукообразные);
- пятнообразные (пантиформные).
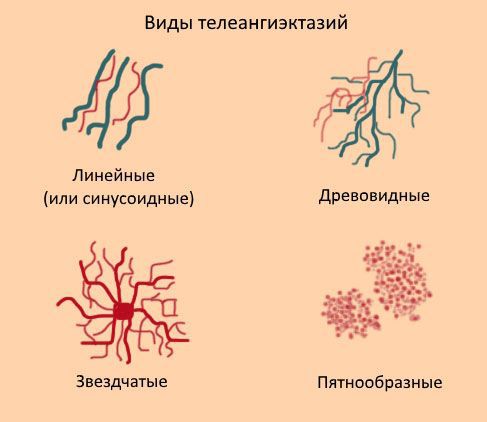
Красные линейные телеангиэктазии нередко обнаруживаются на лице, особенно на носу и щеках.
Красные и синие линейные и древовидные чаще всего появляются на ногах. Важно, где именно на ноге образовалась сосудистая звездочка: если на голени — то скорее всего, её образование связано с варикозной болезнью нижних конечностей. Если на бедре — вероятно, что образование телеангиэктазии связанно с гормональными нарушениями и вызвано выделением вазоактивных (влияющих на тонус и диаметр просвета кровеносных сосудов) веществ и гормонов.
Паукообразные типы сосудов обычно красные, поскольку состоят из центральной питающей артериолы, от которой в радиальном направлении расходится множество расширенных капилляров.
Пятнистые (пятнообразные) телеангиэктазии нередко могут возникать при диффузных заболеваниях соединительной ткани и некоторых других заболеваниях.
Независимо от происхождения, клиническая картина и главный симптом у любого типа телеангиэктазии — это эстетический дефект [7] .
Осложнения сосудистых звездочек
Сами по себе сосудистые звёздочки редко имеют серьёзные осложнения. Но если они формируются на фоне венозной недостаточности или из-за гормональных нарушений, возможно появление синяков, возникающих без каких-либо травм, рядом или на месте телеангиэктазии. Кроме того, происходит дальнейшее разрастание сосудистого рисунка и увеличение его диаметра, возможно кровотечение из телеангиэктазии.
Чаще всего телеангиэктазии осложняются после их лечения склерозантами — специальными препаратами, предназначенными для сужения вен. После склерозировании сосудистой звездочки одним из наиболее тяжелых и одновременно редким осложнением является некроз кожи или синдром Николау — малоизученный синдром, проявляется массивными поверхностными некрозами кожи.
Если говорить о телеангиэктазиях, которые возникают как часть врожденных заболеваний, то осложнения обусловлены течением фонового заболевания [8] .
Диагностика сосудистых звездочек
Диагностика сосудистых звёздочек не представляет трудностей: для постановки правильного диагноза специалисту-флебологу достаточно провести осмотр и сделать УЗИ вен.
При подозрении на сопутствующие заболевания, которые предположительно могли вызвать появление телеангиэктазий, флеболог направляет пациента на консультацию к узкопрофильному специалисту — гинекологу, эндокринологу, ревматологу или кардиологу. Например, если на приёме пациентка утверждает, что сосудистые звездочки появились на теле после курса оральных контрацептивов, которые она принимает для лечения функциональной кисты яичника, её направляют к гинекологу для повторной оценки рисков приёма ОК и сдачи анализов на женские половые гормоны. Грамотный хирург-флеболог старается определить и устранить причину появления телеангиэктазии, а затем уже приступить к лечению. В противном случае после успешного лечения «сосудистые звездочки» появятся снова.
Иначе обстоит дело с телеангиэктазиями, которые появляются на фоне врожденных заболеваний. В этом случае этиология заболевания ясна, заболевание не поддается полному излечению, и хирургу-флебологу остается только бороться со следствием заболевания. К примеру, это касается пациентов, страдающих врожденной дисплазией соединительной ткани и дефицитом коллагена в сосудах [9] [10] [11] .
Лечение сосудистых звездочек
Выбор метода лечения зависит от формы заболевания, опыта хирурга и предпочтений пациента.
Если пациента беспокоит внешний вид пораженной кожи, то применяются методы удаления телеангиэктазии.
Склеротерапия — самый популярный и один из самых эффективных методов удаления сосудистых звёздочек. В телеангиэктазию вводят специальный препарат — склерозант, который воздействует на сосудистую стенку изнутри. Это приводит к постепенному склеиванию сосуда. После некоторого количества времени на кожном покрове не остается следов болезни.
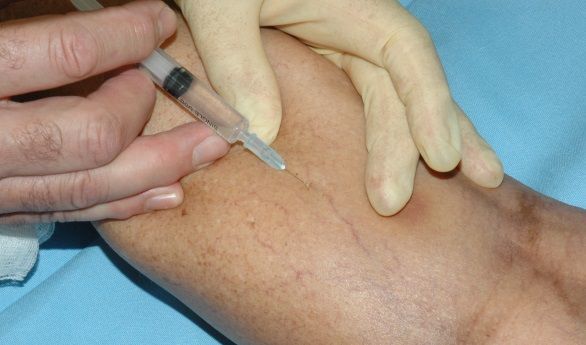
Склеротерапию можно применять как на очень тонких и мелких телеангиэктазиях, так и на крупных венах и даже на стволе большой подкожной вены. Наиболее частая область применения склеротерапии — нижние конечности. Как правило в качестве склерозанта выступает лауромакрогол. При правильном использовании склерозант вызывает только местное действие и не оказывает токсического влияния на организм. Сразу после воздействия склерозанта в просвете вены формируется специфический сгусток (склеротромб), сосуд становится плотным, после чего начинается процесс рассасывания вены, который может занимать до полугода.
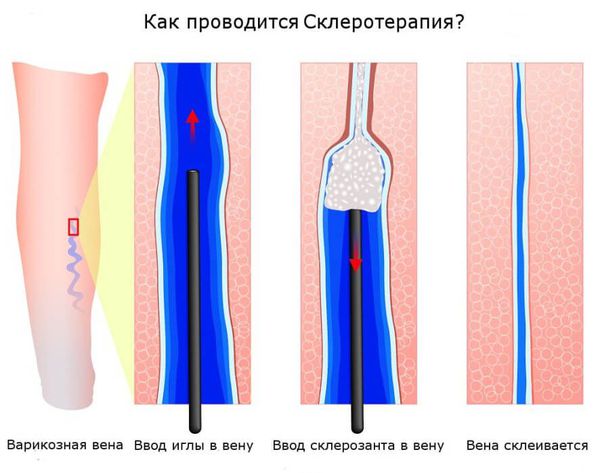
Иногда в качестве склерозанта выступает кислородно-озоновая смесь. В таком случае процедура будет называться озоносклеротерапия. Другим популярным вариантом склеротерапии является криосклеротерапия — этот метод подразумевает охлаждение кожи в месте введения склерозанта с помощью льда или холодного воздуха.
Набирает популярность лазерная криотерапия (CLaCS) — метод сочетает криолечение, склеротерапию и лазерную коагуляцию (сужение) вен. На пораженный сосуд воздействуют транскутанным (чрезкожным) лазером, вызывающим спазм вены воздействием. Далее в просвет вены вводится склерозирующий состав. Все манипуляции проводятся под воздействием криотерапии, которая снижает болевые ощущения у пациента. Результаты у этого метода примерно сопоставимы с эффективностью обычной склеротерапии, поэтому при более высокой стоимости лечения необходимость в нём отстаётся сомнительной.
Существуют методики лечения телеангиэктазий при помощи транскутанной лазерной фотокоагуляции. Этот метод чаще всего применяется на коже лица и является более безопасным, чем склерозирование, но менее эффективным так как сосудистые звездочки часто возвращаются вновь.
Важно отметить и возможные осложнения склеротерапии. Одним из них является кашель после введения склерозанта в вену (как правило крупного размера). Часть препарата попадает в глубокие вены, с током крови проникает в лёгочный ствол и капилляры лёгких, вызывая микроэмболию (закупорку мелкими частицами), что рефлекторно провоцирует кашель и чувство жжения в дыхательных путях. Это осложнение не опасно для жизни и как правило купируется самостоятельно через несколько минут.
Часто после склеротерапии появляется гиперпигментация и синяки в месте инъекции, которые проходят самостоятельно в течение нескольких дней [11] [12] [13] .
Прогноз. Профилактика
Прогноз при развитии телеангиэктазий благоприятный. В некоторых случаях патология не требует лечения: сосудистые звёздочки исчезают со временем самостоятельно (например, после беременности).
Некоторые случаи требуют корректировки, особенно если пациента беспокоит внешний вид пораженной кожи. Так или иначе при появлении «сосудистых звездочек», вне зависимости от их локализации, необходимо обязательно обратиться к флебологу — телеангиэктазия в некоторых случаях может быть не только косметическим дефектом, но и признаком более тяжелого заболевания.
Свои особенности имеет период лечения телеангиэктазий. Любой метод лечения телеангиэктазий имеет свои преимущества и недостатки. Соответственно, определить показания и выбрать метод лечения может только квалифицированный хирург-флеболог и только после полноценного обследования. При правильно выполненном лечении прогноз исчезновения телеангиэктазий благоприятный.
Чтобы не допустить или снизить риск развития сосудистых звездочек, стоит выполнять рекомендации специалистов:
- предусмотреть защиту кожного покрова от чрезмерной инсоляции;
- провести анализ диеты и сделать выбор в пользу более здорового питания;
- отказать от вредных привычек.
Учитывая, что иногда появление телеангиэктазий может носить наследственный характер, в некоторых случаях стоит провести медико-генетичекую консультацию при наличии соответствующих подозрений у врача. Также пациенту следует позаботиться о подборе физиологичной обуви и одежды, регулирование режима труда и отдыха, обеспечение умеренных физических нагрузок [14] [15] .
Варикоз является основной причиной изменения в сосудах ног. Патологическому расширению сосудов способствуют определенные факторы. Часто появлению симптомов варикоза способствует генетическая предрасположенность. Спровоцировать развитие болезни может наличие хронических заболеваний, связанных с сердечно- сосудистой системой. Плохо на состояние венозных сосудов влияют длительные статические нагрузки, связанные с профессиональной деятельностью и чрезмерное занятие спортом. Малоподвижный образ жизни ухудшает движение крови по направлению к сердцу, способствуя появлению застойных явлений в сосудах. Застой крови вызывает перерастяжение вен, которое проявляется в их вздутии. Негативно на сосуды влияет табакокурение, употребление алкогольных напитков, наличие избыточного веса. Если уж появилась проблема, нужно обеспечить максимальный комфорт ногам. Следует уменьшить нагрузки на ноги, постараться больше гулять на свежем воздухе, сбалансировать режим питания, забыть о вредных привычках, обзавестись удобной одеждой и обувью. Кроме набухания вен появляются другие признаки венозной патологии: наличие отечности и болей в ногах, ночные судороги, пигментация кожи. При отсутствии лечения состояние венозных сосудов будет ухудшаться и может привести к развитию тяжелых осложнений и даже к летальному исходу.
Для уменьшения болевых симптомов можно применять мази и гели, предназначенные для лечения варикоза. Улучшает состояние вен ношение компрессионного трикотажа. В качестве временной меры допустим прием обезболивающих препаратов. Об излечении можно говорить только после проведения комплексного лечения, назначенного врачом флебологом. Современные методы диагностики позволяют врачу объективно оценить состояние сосудов и подобрать наиболее эффективную методику решения проблемы.

Результаты лечения наших пациентов
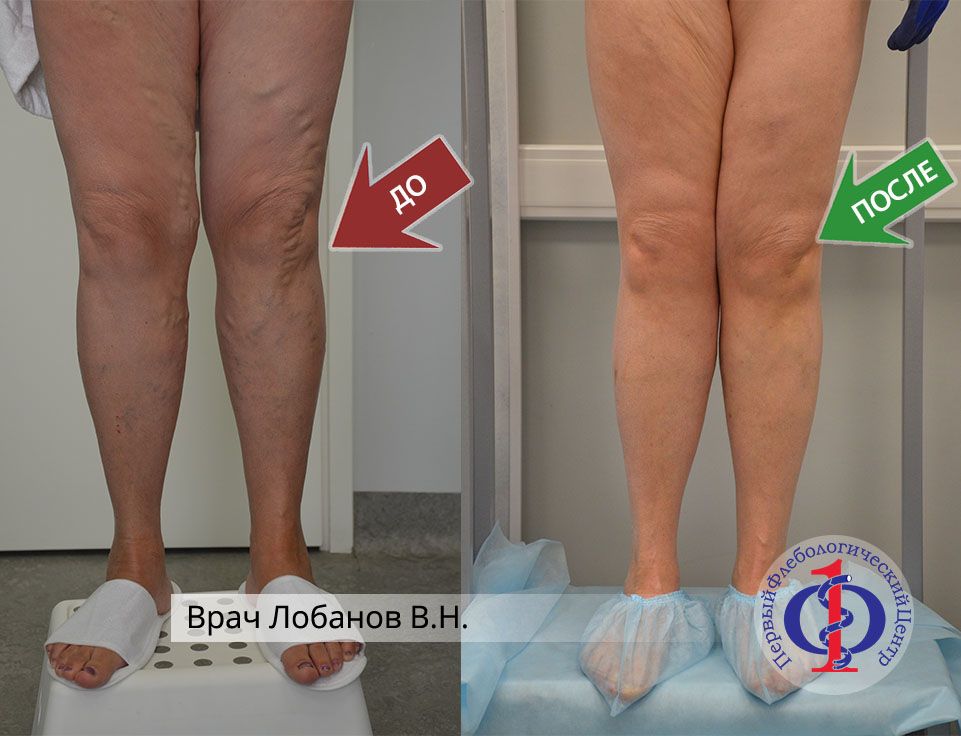
Комбинированное лечение варикоза. Эндовазальная лазерная облитерация вены на левой ноге (ЭВЛК) + Минифлебэктомия
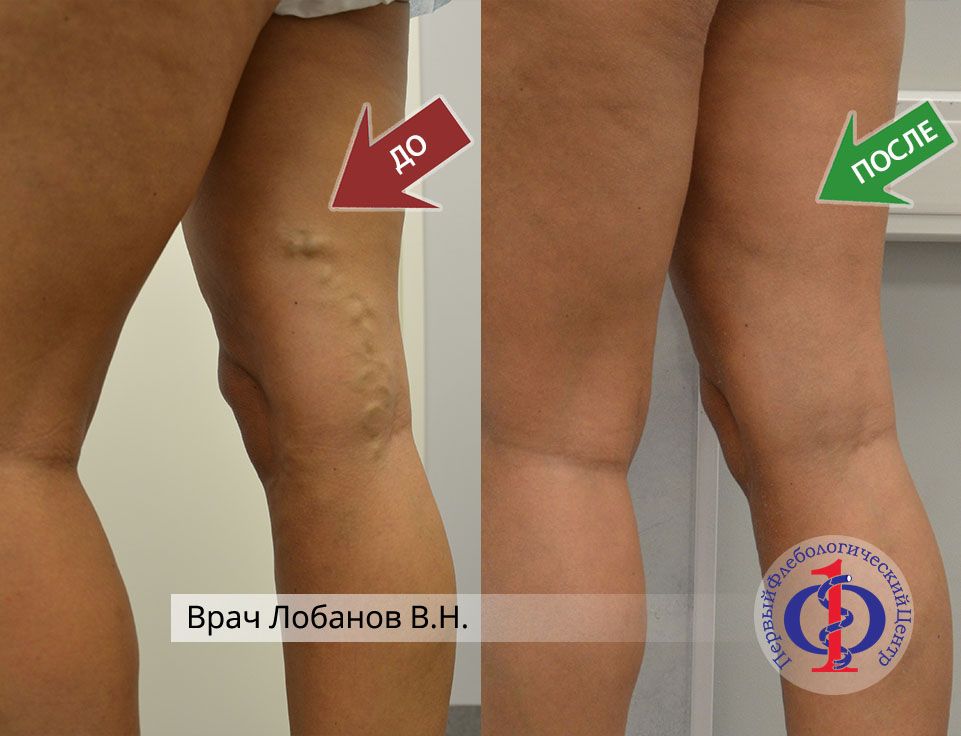
Лазерное лечение (ЭВЛК) с последующей минифлебэктомией притоков большой подкожной вены на бедре и голени правой ноги. Минифлебэктомия варикозноизмененного притока.
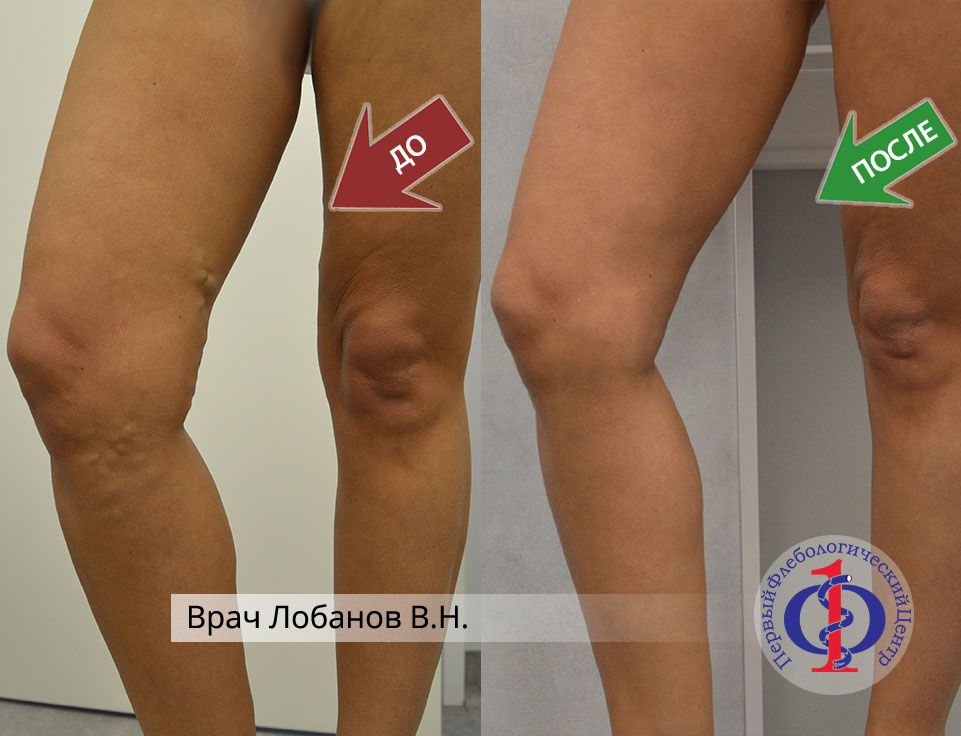
Для удаления звёздочек пациенту провели сеанс микропенной склеротерапии (Foam-Form) ретикулярных вен под контролем лазерной трансиллюминации.
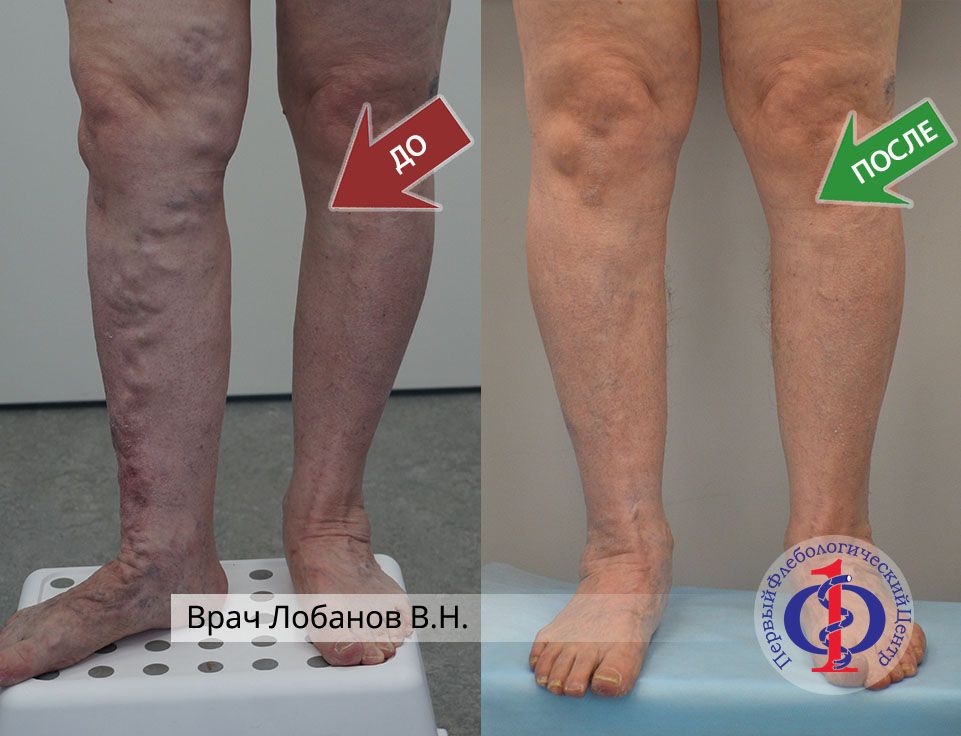
При осмотре пациента был диагностирован варикоз на правой голени. Проведено комбинированное лечение ЭВЛК + минифлебэктомия.

Не всегда видимые вены на руках и ногах являются симптомами болезни. Иногда они могут свидетельствовать о наличии индивидуальных особенностей организма. У людей с тонкой светлой кожей сквозь нее можно рассмотреть венозные сосуды. Но если отсутствует рельефность венозных сосудов, нет характерного сетчатого рисунка бордово – синего цвета, то, чаще всего, повод для беспокойства отсутствует. У людей с таким типом кожи особенно видны вены в зимнее время, а когда кожа покрыта загаром, сосуды менее заметны. Рельефные вены могут появляться у людей, испытывающих интенсивные физические нагрузки: спортсменов, грузчиков. Особенно хорошо просматриваются вены при минимальном слое подкожного жирового слоя. Такие случаи не требуют лечения. Но окончательно исключить вариант патологии вен может только врач.
Наиболее часто патологические изменения сосудов наблюдаются на ногах. Если при смуглой плотной коже обнаруживаются сетчатые скопления поверхностных капилляров, выпирающие венозные участки, то это, скорее всего, явные признаки варикоза.
Что делать на начальных стадиях?
Если заметные сосуды являются косметической проблемой, по желанию пациента решить вопрос может применение лазерной коагуляции или склеротерапии. При варикозных венах необходима соответствующая терапия. На начальных стадиях болезни улучшить состояние венозных сосудов поможет изменение привычного жизненного распорядка. Ноги должны больше отдыхать. Чаще нужно давать возможность ногам находиться в приподнятом состоянии. Укреплению стенок сосудов способствует динамические физические нагрузки (бег, быстрая ходьба, велосипед), а также контрастный душ. Специальный компрессионный трикотаж сдавливает поверхностные вены, способствуя оптимизации оттока крови.
При более поздних стадиях болезни только врач флеболог выбирает наиболее эффективные методы улучшения состояния венозных сосудов.

Часто выступающие вены свидетельствуют о далеко не начальной стадии варикоза. Коварство заболевания и заключается в том, что длительное время болезнь протекает бессимптомно, пациент не испытывает серьезных неудобств. Нарушения в работе клапанной системы вен ухудшают отток крови от нижних конечностей, появляется застой крови в сосудах, что приводит к растяжению и истончению венозных стенок.
До появления рельефности сосудов, пациент испытывает чувство тяжести в икрах, отечность к концу рабочего дня и усталость ног даже при незначительных нагрузках. Обнаружив схожие симптомы следует немедленно обратиться к флебологу. Спровоцировать развитие варикоза могут чрезмерные физические нагрузки, излишний вес, низкая двигательная активность, предрасположенность к болезни наследственного характера.

Когда нет причины для паники?
Иногда выступающие вены являются естественной реакцией организма на определенные процессы, и безопасны для здоровья. Так при воздействии повышенных нагрузок на руки, например при подъеме тяжестей, вздутие вен является естественным. Обычно такое вздутие вен самостоятельно проходит через несколько часов. Увеличение заметно при минимальном уровне жировой прослойки у профессиональных спортсменов. Уменьшение жировой клетчатки делает кожу более тонкой, поэтому рельефность вен намного заметнее.
Подожду еще Записаться на прием

Выступающие вены в любом случае должны стать поводом для пересмотра устоявшихся привычек. Малоподвижный образ жизни губителен для состояния венозной системы. Нужно постараться больше ходить пешком, при этом сокращение икроножных мышц будет способствовать восстановлению нормального кровотока.
Обувь и одежда должны быть удобными, рацион питания – сбалансированным. Рекомендации врача флеболога по профилактике варикоза помогут избежать серьезных осложнений в развитии заболевания.
Читайте также:

