Почему у детей нет пор на лице
Обновлено: 17.04.2024
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 4.
Рис. 1. Классификация экзантем
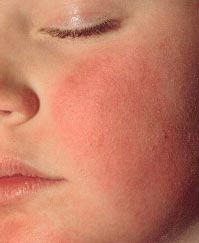
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
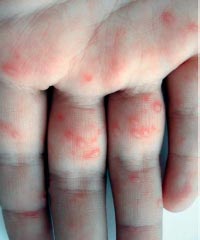
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Акне относятся к числу самых распространенных поражений кожи и встречаются не только в дерматологической и косметологической практике. С проблемой акне нередко сталкиваются врачи других специальностей (педиатры, неонатологи, гинекологи, эндокринологи),
Акне относятся к числу самых распространенных поражений кожи и встречаются не только в дерматологической и косметологической практике.
С проблемой акне нередко сталкиваются врачи других специальностей (педиатры, неонатологи, гинекологи, эндокринологи), которые в ряде случаев принимают участие в обследовании и лечении таких пациентов. Иногда для принятия решений о прогнозе и выборе лечения требуется заключение различных специалистов.
Среди себорейных акне, связанных с гормональной стимуляцией, выделяют неонатальные, младенческие и ювенильные акне, а также акне взрослых. Неонатальные и ювенильные акне развиваются в периоды физиологической естественной гормональной перестройки, тогда как инфантильные акне и себорейные акне взрослых обусловлены патологическими изменениями секреции гипофизарных гонадотропинов, продукции андрогенов надпочечниками, гонадами или генетическими особенностями стероидного метаболизма в коже и чувствительностью андрогеновых рецепторов в клетках сально-волосяных структур кожи. При всех формах существенную роль могут играть дополнительные экзогенные провоцирующие факторы.
Неонатальные акне не представляют сложной задачи для врача, они скоротечны, спонтанно исчезают после элиминации фетоплацентарных гормонов. В первые дни после рождения под влиянием этих гормонов усилена секреция сальных желез, гиперплазированные железы просвечивают в виде мелких фолликулярных желтовато-беловатых гладких узелков. главным образом на носу и щеках. На себорейных участках происходит обильная колонизация липофильных и липидозависимых дрожжеподобных грибов Malassezia, которые оказывают аггравирующее действие на неонатальные акне и акнеподобный пустулез кожи головы у новорожденных. Акне могут быть представлены немногочисленными поверхностными папулопустулами и единичными комедонами только на коже лица (щек, реже лба). Распространенность неонатальных акне, по данным ряда авторов, встречается у 20% пациентов, чаще — у мальчиков. После третьего месяца обычно высыпания исчезают, снижается салоотделение и колонизация липофильными дрожжами. Системная антиакнетерапия и топические антибиотики не требуются. Необходимы обычные гигиенические процедуры, следует исключить использование жирных мазей и масел на себорейных участках. Целесообразно применение местных подсушивающих и дезинфицирующих средств,1%-ного спиртового раствора хлорофиллипта,1%-ного раствора клотримазола, присыпки с борной и салициловой кислотой и дерматолом.
Младенческие акне встречаются редко, преимущественно у мальчиков, высыпания становятся заметными со второго полугодия жизни и продолжают появляться в течение 2—3 лет, иногда до 5 лет. Они представлены более многочисленными и выраженными поражениями кожи лица: комедонами, папулами, пустулами, в редких случаях — кистозными узлами. В отдельную клиническую разновидность выделяют конглобатные младенческие акне, в результате появления которых формируются грубые рубцы. Патогенез инфантильных акне связывают с транзиторным повышением в крови лютеинизирующего и фолликулостимулирующего гормонов и тестостерона. В некоторых случаях у девочек с младенческими акне выявляли дефицит 21-гидроксилазы, обусловливающий нарушение стероидного метаболизма в надпочечниках с повышением адреналовых андрогенов, что может указывать на синдром врожденной адреналовой гиперплазии. Дети с инфантильными акне нуждаются в более внимательном отношении врачей и родителей, в таких случаях требуется обследование у эндокринолога, исследование гормонального профиля крови. Родителям следует объяснить, что ребенку необходимо длительное лечение у дерматолога. Применяют местные патентованные антиугревые средства — топические ретиноиды (дифферин), азеланиновую кислоту (скинорен), топические антибиотики — зинерит или далацин-Т. Назначают системное лечение — антибиотикотерапию короткими курсами, предпочтительно эритромицином, так как тетрациклин может оказать отрицательное воздействие на зубы. При конглобатных младенческих акне показано системное лечение ретиноидами (роаккутаном).
Ювенильные акне представляют глобальную проблему как для врачей, так и для пациентов в силу почти тотальной распространенности этого заболевания (80—90% и более), многолетнего течения, непредсказуемости исхода с возможностью формирования обезображивающих рубцов или перехода в акне взрослых. Возможно также появление у пациентов психологических проблем, связанных с неэстетическим видом поражений на лице, что особенно тяжело переживается в подростковом возрасте. Ювенильные акне наблюдаются в период с 8 до 21 года. Их подразделяют на препубертатные, пубертатные и постпубертатные акне. Со сменой возрастных периодов увеличивается количество кожного сала и процентные соотношения его компонентов. К пубертатному возрасту, когда увеличение сальных желез и их секреции проявляется как обязательный признак полового развития, в кожном сале возрастает содержание восковых жиров и сквалена, окисленные формы которого становятся комедогенными, то есть способствуют образованию комедонов — «сальных пробок». В кожном сале снижается концентрация линолевой и линоленовой жирных кислот, при дефиците которых усугубляются нарушения кератинизации, нарушается контроль за размножением липофильных Propionibacterium acnes, населяющих сальные железы, что приводит к более тяжелому течению акне. В выводных протоках сальных желез повышенная стимуляция андрогенных рецепторов влечет за собой изменение процессов ороговения и десквамации кератиноцитов, в результате чего в глубине воронок фолликулов образуются невидимые сальнороговые пробки — микрокомедоны. Этот процесс, являющийся первоначальным и основным в патофизиологии акне, дает начало формированию клинической картины акне, проявляющейся невоспалительной сыпью в виде комедонов, а затем воспалительными папулопустулезными и узловатыми элементами. Воспаление стимулируют анаэробные P. acnes, активность которых повышается при окклюзии сальных протоков микрокомедонами. Они усиленно продуцируют протеолитические ферменты, провоспалительные субстанции, хемоаттрактанты, вещества их оболочек взаимодействуют с так называемыми толлподобными рецепторами на мембранах моноцитов и кератиноцитов, инициируя секрецию провоспалительных цитокинов. Дополнительную роль могут играть липофильные микрококки и дрожжеподобные грибы, а также грамотрицательные бациллы, вызывающие акнеподобную сыпь после длительного лечения акне антибиотиками. При тяжелых нагноительных процессах и молниеносных акне в лабораторных анализах определяются золотистые и эпидермальные стафилококки.
Тяжесть акнепатии нарастает с возрастом. В период адренархе препубертатные акне начинают проявляться в виде комедональной сыпи, пик комедональных акне приходится на 12-летний возраст. Пубертатные акне характеризуются полиморфной картиной с наличием комедонов и воспалительных элементов. Пик распространенности акне среди подростков и наиболее активные поражения отмечаются у девочек в 14, а у мальчиков в 16 лет. У большинства подростков имеются легкие формы акне с небольшим числом комедонов и единичными папулопустулами, их называют физиологическими или минимальными вульгарными акне. У 15—20% развиваются «клинические» акне, требующие активного и длительного патогенетического лечения. Однако легкое течение может смениться вспышкой активности акне с распространением сыпи не только на лице, но и на спине и груди, появлением конглобатных и кистозных акне, быстрым образованием рубцов. Этому могут способствовать появляющиеся у подростков новые особенности поведения: использование акнегенной косметики, неумеренное употребление витаминов с анаболическими средствами в комплексе с занятиями бодибилдингом, прием психотропных средств, оральных контрацептивов, инсоляция с кремами для загара и пр.
Критерии прогноза течения юношеских акне не уточнены. Тактика отказа от лечения в надежде, что акне самопроизвольно исчезнут с возрастом, неоправданна. В то же время следует иметь в виду, что современные высокоэффективные системные средства, применяемые в ходе противоугревой терапии, имеют побочные действия, особенно неблагоприятные у детей и подростков, когда еще не закончено формирование функциональных систем организма. В этот период приходится ограничивать назначение средств, неблагоприятно влияющих на рост, формирование скелета, репродуктивные органы, эндокринную систему, метаболизм (в том числе тетрациклинов, системных ретиноидов, глюкокортикоидов, андрогенов).
Под оптимальным решением следует понимать начало лечения при любой форме акне и выбор препаратов с учетом тяжести акне. Современный алгоритм лечения акне предполагает поэтапное проведение мероприятий в рамках начального, базисного и поддерживающего курсов терапии. Согласно международному соглашению 2002 года (см. схему), лечение легких форм — при комедональных акне — сводится к местной монотерапии топическими ретиноидами как препаратами первого выбора, а в качестве альтернативного лечения назначаются азелаиновая или салициловая кислота либо используется комбинированное лечение топическими ретиноидами и топическими антибиотиками — при папулопустулезных акне. Системную антибиотикотерапию назначают при воспалительных акне значительной тяжести, при очень тяжелых формах используют системный ретиноид роаккутан, при гиперандрогенных акне у лиц женского пола — оральные антиандрогены.
У большинства пациентов, обращающихся к дерматологу с вульгарными акне, наблюдается легкое и умеренное течение процесса. Поэтому в большинстве случаев проводится лечение местными противоугревыми препаратами. Однако некоторые патентованные средства (бензил-бензоат, тритеноин) вызывают дерматит, повышают фоточувствительность кожи. Новый топический ретиноид дифферин, действующим веществом которого является адапален — производное нафтойной кислоты, значительно превосходит по эффективности и безопасности препараты первых поколений. Он нормализует дифференцировку кератиноцитов, оказывая мощный комедолитический и антикомедогенный эффект, воздействует целенаправленно на фоллукулярный гиперкератоз в устьях сально-волосяных фолликулов. Дифферин обладает лучшей переносимостью по сравнению с другими местными ретиноидами, поскольку он селективно связывается с ядерными g-рецепторами кератиноцитов эпидермиса (не взаимодействующими с a-рецепторами). Дифферин обладает выраженным противовоспалительным действием и влияет на разные звенья воспалительной реакции. Так, например, препарат блокирует толл-рецепторы на мембранах клеток, препятствуя микробной индукции противовоспалительных цитокинов. Дифферин назначают 1 раз в день на ночь. Гель следует наносить на чистую кожу на пораженные участки тонким слоем, не втирая. Он хорошо переносится, может использоваться в ходе комбинированной терапии в любое время года. Не следует назначать одновременно косметические средства с подсушивающим и местнораздражающим действием (спиртсодержащие растворы), а также лекарства однонаправленного действия (кератолитики). При локализации патологического процесса в области лица упаковки дифферина (30 г) хватает на 1,5 месяца.
Мы наблюдали 42 ребенка с акне легкой и умеренной степени тяжести в процессе лечения дифферином. Побочное действие в виде легкого кратковременного шелушения наблюдалось у 3 детей. Заметные признаки улучшения были отмечены на 3-й неделе у 34,2%, на 5-й неделе у 65,7%, на 7-й — у 88,6% детей. Достаточного терапевтического и косметического эффекта к 4-му месяцу удалось достичь у 62,85%, умеренного — у 25,72%, незначительного улучшения — у 11,43%. Средний курс лечения составляет 1—3 месяца, при необходимости — до 6 месяцев и более. Дифферин можно применять в качестве поддерживающей терапии длительно (1 раз в день или через день), он не токсичен, не вызывает привыкания и системных побочных эффектов.
Дифферин в настоящее время является одним из наиболее эффективных и приемлемых препаратов, использующихся для лечения акне у детей и подростков.
К. Н. Суворова, доктор медицинских наук, профессор
И. Е. Юдина, кандидат мединских наук
Только 20 процентов школьников могут похвастаться здоровой кожей лица, остальные 80 вынуждены скрывать ненавистные акне за длинными челками и под толстым слоем тонального крема. Как избавиться от угревой сыпи? Разбираемся с экспертом.

Алим Хакуашев
АЛИМ ХАКУАШЕВ
Врач-дерматолог, врач-косметолог, врач-трихолог клиники для детей и подростков «СМ-Доктор»
С наступлением переходного возраста начинается гормональная перестройка организма. Во всем виновен тестостерон, уровень которого влияет на функцию сальных желез. В период полового созревания повышается их функция, в результате чего и появляются прыщи. Если присоединится бактериальная инфекция, то будут развиваться гнойнички.
В 13-14 лет черные точки и красные воспаления на лбу и щеках становятся проблемой номер один. Ребенок с ужасом разглядывает себя в зеркало. Никакие уговоры и примеры звезд (Камерон Диаз, Виктория Бекхэм, Рианна), кожа которых далека от идеала, не помогают.
«Прыщи — это же бесконечные насмешки от одноклассников, — говорит мама 15-летнего сына. — Чистая кожа лица помогает стать уверенней, побороть комплексы. К сожалению, нет такого чудо-средства, которое избавит от прыщей раз и навсегда. А затащить подростка к косметологу тоже нелегко. Реально не знаю, что и делать».
Мамы девочек на различных форумах тоже постоянно обсуждают подобные темы. «Как же вылечить эти подростковые прыщи? — спрашивает Светлана, мама 12-летней дочки. — У нас уже в арсенале были мази, настойки, лосьоны и прочее. Пока ничего не помогло победить эту неприятность. Бабушки считают, что через пару лет все само пройдет, но я не уверена».
Врач-косметолог предупреждает, что самостоятельно прыщи не исчезнут: «При наличии несовершенств кожи лица нужно обратиться к специалисту как можно раньше, чтобы не запустить проблему и своевременно принять необходимые меры. Зачастую дети и подростки стесняются сами обращаться к врачу или, в силу возраста, неадекватно оценивают тяжесть заболевания. Поэтому родители должны внимательно следить за состоянием кожи лица ребенка и при необходимости сразу забить тревогу».

Почему появляются прыщи
Акне — это серьезное заболевание кожи, которое может протекать с различной степенью тяжести. Привести к развитию акне могут:
- Гормональная перестройка организма.
- Нерациональное питание (употребление молочных продуктов, сладостей, газировки, фастфуд), а также прием некоторых лекарственных препаратов. Между прочим опасны различные стероидные препараты, которые особенно любят принимать спортсмены, посещающие тренажерные залы. Мышцы появятся вместе с угревой сыпью на лице.
- Неправильно подобранные средства ухода и наружной терапии (в составе ряда кремов есть вещества, которые могут усилить высыпания).
- Генетическая предрасположенность играет большую роль в возникновении угревой сыпи. Доказано, что если кто-то из родителей страдал от акне, то у ребенка возможно также появятся прыщи. А если у обоих родителей было это заболевание, то ребенок гораздо более вероятно тоже будет комплексовать из-за прыщей.
- Стрессы, связанные со сдачей экзаменов, неразделенной любви и т.д., оказывают негативное влияние на состояние кожи.
- Самостоятельное выдавливание прыщей еще более усугубляет состояние кожи. Желание подростка таким радикальным способом решить проблемы может привести к необратимым последствиям. Связано это прежде всего с особенностями строения гнойничков. Избавившись от одного, вы только поспособствуете распространению инфекции в более глубокие слои кожи, и на этом месте скорее всего появится более выраженное воспаление и еще больше прыщиков.
- «Нерациональное лечение и самолечение могут привести к ухудшению состояния кожи, — предупреждает врач. — Прогрессированию заболевания, а также серьезным осложнениям, в том числе появлению следов (рубцов) на коже лица, с которыми затем ребенку придется жить. Поэтому при подобных проблемах нужно обязательно обратиться к врачу для индивидуального подбора лечения».
С чего начинать уход у косметолога?
С очищения кожи (поверхностного и глубокого) в зависимости от типа кожи, который определяется после осмотра через лупу. Чистка проводится в несколько этапов: очищение пенкой, обеззараживание антисептиками, обработка кожи пилингом, механическая чистка, нанесение маски.
Частота проведения процедур строго индивидуальна и зависит от тяжести состояния, типа кожи, сезона, эффекта от терапии и прочих факторов. Обычно курс лечения со сроками и процедурами обсуждается на приеме с врачом. В среднем чистка лица проводится 1 раз в 2-3-4 месяца. Если это курс химических пилингов, то процедура обычно проводится (также в зависимости от вида пилинга) 1 раз в 2 недели. Всего необходимо 3-5 процедур.
Возможно, похода к косметологу будет недостаточно, для борьбы с акне придется привлекать других специалистов: дерматолога, гинеколога, гастроэнтеролога, эндокринолога. Лечение прыщей в идеале нужно начинать с диагностики организма. Нужно будет сдать общий анализ крови, анализ кала на дисбактериоз, микроскопию соскоба кожи и провести ряд других исследований.
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Акне у детей - одно из самых распространенных кожных заболеваний, особенно в подростковом возрасте. Речь идет о нарушении со стороны волосяных фолликулов и сальных желез, которые закупориваются, приводя к образованию прыщей и кист.
Угревая сыпь или Acne vulgaris по своему медицинскому названию определяется как воспаление сальных желез. Чаще всего это происходит в период полового созревания, в результате гормональной активности. Помимо боли и дискомфорта, прыщи у мальчиков и девочек чреваты социальной изоляцией, постоянной необходимостью скрывать повреждения, низкой самооценкой, а в некоторых случаях даже развитием тревоги и депрессии. Вот почему так важно понять, что такое акне, и каковы наиболее эффективные способы их лечения.

Немного статистики
Угри возникают вследствие чрезмерной активности сальных желез в коже, которая вызвана естественным повышением синтеза гормонов в подростковом возрасте. Чаще всего они появляются в области лица, спины и груди.
Около 70-80% подростков страдают от данной проблемы с разной степенью тяжести. Несмотря на то, что угри считаются заболеванием подростков, они также появляются у детей младшего возраста или у взрослых в качестве реакции на гормональные изменения.
Классификация акне
При классификации по возрастной группе существует в основном два типа угрей:
У новорожденных и детей младшего возраста. Мнение, что акне поражает только подростков и взрослых ошибочно. Младенцы, дети дошкольного и раннего школьного возраста пусть и не часто, но также страдают от угрей. Новорожденных сталкиваются с этой проблемой, потому что их матери передают гормоны им незадолго до рождения. Угри также возникают, когда стресс родов заставляет организм ребенка выделять эти гормоны.
Подростки и взрослые люди. Угри поражают 80% людей в возрасте от 11 до 30 лет. Обычно возникают в период пубертатных изменений гормонального уровня. Повышенная выработка половых гормонов во время полового созревания делает сальные железы более активными.
Таблица – Классификация детских акне по возрасту
с рождения до 6 недель
Инфантильные (раннего детского возраста)
от 6 недель до 12 месяцев
Среднего детского возраста
от года до 7 лет
от 7 до 12 лет (у девочек до менархе)
Неонатальные акне развиваются в период гормональной перестройки. При всех формах угревой сыпи существенную роль играют дополнительные провоцирующие экзогенные факторы.
Причины и факторы риска акне
Угри развиваются вокруг волосяных фолликулов и образуются от чрезмерной выработки себума. Повышенная секреция себума в сочетании с наличием омертвевших клеток кожи на эпидермисе приводит к забиванию фолликулов волосяного стержня, что сопровождается появлением комедонов.
Комедоны – это те же самые крошечные язвочки с белым кончиком, которые чернеют под воздействием кислорода. Обострение состояния угревой сыпи вызвано вовлечением инфекционного процесса. Влажная и жирная среда является благоприятным субстратом для размножения бацилл акне (Propionibacterium acnes).
При наличии бактерии развивается воспалительная реакция, из прыщей, которые образуют красную бляшку на верхней части кожи. Завершающим признаком угревой сыпи называют узелковые угри, характеризующиеся крупными воспалительными очагами, которые могут болеть и даже оставлять рубцы после выздоровления.
Существует несколько факторов, увеличивающих вероятность того, что ребенок заболеет акне:
использование продуктов по уходу за кожей и волосами, содержащих химические вещества, раздражающие кожу;
использование щелочного мыла и очень горячей воды;
выдавливание прыщей и расчесывание пораженных участков кожи;
частые стрессовые ситуации или постоянное нервное напряжение;
чрезмерное потоотделение и наличие перхоти.
Изучение того, что вызывает акне у детей, помогает найти способы предотвратить и лечить болезнь. Это позволяет ребенку преодолеть стресс и подавленность, которые он испытывает из-за прыщей на своей коже.
Причиной детских угрей могут быть эндокринопатии. Именно поэтому при наличии акне обязательно нужно обратиться к врачу для исключения таких тяжелых патологий как врожденная гиперплазия надпочечников, злокачественные опухоли яичек и синдром поликистозных яичников.
Симптомы акне у детей

Прыщи появляются на любой части тела. Однако чаще всего они появляются в местах, где присутствует высокая концентрация сальных желез.
Наиболее часто пораженные области у детей с акне включают:
Уши. Угри в ушах у ребенка локализуются за ушной раковиной, по краю и на мочке, ближе к височной области у верхнего основания. Прыщи имеют вид черных точек или воспаленных папул.
Лицо. Акне на лице у ребенка характеризуется отдельными немногочисленными закрытыми или открытыми комедонами. Закрытые представлены желтоватыми или перламутрово-белыми папулами, размер которых варьирует от 1 до 2 мм. Со временем они переходят в комедоны открытого типа, которые имеют вид черных точек.
Нос. Угри на носу у ребенка выступают в качестве изолированных пустул или папул – окруженных розовым ободком. Характеризуются быстрым (1-2 недели) самопроизвольным разрешением.
Также угревая сыпь у детей может локализоваться на груди, верхней части спины и шее. После исчезновения акне на коже, как правило, не остается никаких следов. Ситуация осложняется при инфицировании – появлении признаков воспаления (отек, покраснение по периферии). Элементы трансформируются в пустулы с гнойным отделяемым, имеющим желтый цвет. В этом случае избежать следов на коже достаточно сложно.
Как это лечится?

Традиционное медикаментозное лечение включает в себя использование местных мазей по назначению врача, наряду с пероральной антибактериальной терапией или препаратами, предназначенными для внутреннего лечения.
Наружная терапия чаще всего предполагает применение ретиноидных мазей, которые уменьшают воспалительный процесс и помогают отшелушить верхний слой кожи. Местные мази можно использовать без рецепта. Эти препараты содержат небольшое количество активного вещества, поэтому являются безопасными.
Кроме медицинской помощи, важно помнить, что угри развиваются на влажных участках кожи, поэтому поддержание правильной гигиены имеет значение. Своевременное и тщательное очищение кожи, может значительно уменьшить воспалительные процессы. Важно отдавать предпочтение назначенным средствам по уходу, не натирать и не царапать раны, т. к. это вызовет дополнительное раздражение и обострение воспалительного процесса.
Можно использовать препараты с антибактериальным действием, которые помогут устранить воспалительную реакцию. Ни в коем случае нельзя выдавливать угри, потому что это вызовет распространение бактериальной инфекции, а также может привести к образованию рубцов на коже.
Дополнительное увлажнение и защита
Многие ошибаются, думая, что кожа с акне не нуждается в дополнительном увлажнении. Правда в том, что корректировка увлажняющей эмульсии может помочь сбалансировать выделение кожного сала в течение всего дня. Увлажняющие эмульсии легко впитываются, помогая сбалансировать уровень влаги, а также предотвратить обострение или раздражение.
Кожа, пораженная угрями, нуждается в постоянной защите от солнечного излучения, т. к. пребывание под прямыми ультрафиолетовыми лучами способствует выделению кожного сала. Выбирать солнцезащитный крем нужно в соответствии с возрастом и типом кожи. Рекомендуется отдавать предпочтение продуктам, не содержащим парабенов.
Питание и образ жизни
На процессы угревой сыпи влияет и образ жизни. Питание, стресс и часы сна также негативно отражаются на состоянии кожи. Раньше считалось, что определенные продукты способствуют появлению прыщей. Сегодня пропагандируется персонализированная диета:
рекомендуется сократить потребление сладкой или острой пищи;
уменьшение продуктов, которые не приносят пользы, смягчает повреждения.
Помимо рекомендаций по питанию, следует также использовать добавки Омега-3. Это полиненасыщенные жирные кислоты, которые организм не умеет вырабатывать самостоятельно, и они содержатся в жире морской рыбы или продуктах растительного происхождения. Их присутствие поможет смягчить воспалительные процессы в организме, а значит, будет благотворно влиять на все кожные заболевания и угревую сыпь в частности.
Когда нужно обратиться к врачу
Если проблема исчезает с течением времени, не нуждается в лечении. Обратиться за медицинской помощью следует как можно скорее, если угри оставляют шрамы или если имеется семейная история кожного заболевания.
В клинике «РебенОК» в Москве прием ведут компетентные дерматологи. При наличии признаков инфицирования осуществляется забор отделяемого угрей для проведения бактериологического исследования. Лечение угревой сыпи у детей в основном зависит от тяжести проблемы с кожей.

Поскольку профилактика лучше, чем лечение, следует научить ребенка нескольким привычкам, которые способствуют здоровью кожи и держат акне под контролем:
Мыть лицо мягким моющим средством каждый день.
Регулярно мыть волосы и заплетать их, чтобы они не касались лица.
Носить свободную, дышащую и легкую хлопчатобумажную одежду.
Помните, что здоровый образ жизни вносит большой вклад в укрепление здоровья ребенка. Поощряйте соблюдение режима сна и бодрствования и регулярные занятия спортом. Также отличной профилактикой акне является сбалансированная диета и соблюдение личной гигиены.
При появлении угревой сыпи обращайтесь в клинику «РебенОК» в Москве, где работают педиатры и дерматологи с большим практическим опытом. В медицинском центре используется оборудование экспертного класса, которое существенно упрощает диагностику. Свяжитесь с нашим администратором по номеру, указанному на сайте для записи на прием и получения дополнительных рекомендаций, относительно подготовки к лабораторным исследованиям.

Из-за гормональных всплесков в переходном возрасте у подростков происходит полное перестроение организма. Все системы и органы работают не сбалансированно, так одни гормоны находятся в избытке, а другие в дефиците. Эти изменения затрагивают и кожу лица, поэтому подростки страдают от угревой сыпи, акне, пятен и раздражения. В этот период особое внимание стоит уделить глубокому очищению кожи. Одной из самых востребованных профессиональных процедур является чистка лица для подростков.
Особенности подростковой кожи
Однозначно ответить на вопрос, с какого возраста можно делать чистку лица подросткам, нельзя, так как изменения в организме начинаются в разном возрасте от 10 до 14 лет. Рекомендуется следить за первыми проявлениями переходного периода.Чаще всего чистку подросткам делают с 13-14 лет, именно в этот период начинается активная деятельность сальных желез. Кожа меняется под влиянием нескольких факторов:
- Избыток мужских половых гормонов приводит к обильному салоотделению. Причём этот процесс происходит с большей скоростью, чем обычно. Поры закупориваются от избыточного кожного жира. Лицо лба, носа, подбородка блестит.
- Бактерии активно размножаются в местах скопления кожного жира. Они проникают глубоко в поры, образуют там гнойное воспаление.
- Ошибки в процедуре ежедневного ухода. Подростки зачастую и вовсе пренебрегают очищением кожи, а в период избыточной деятельности сальных желез необходимо включать дополнительные средства по очистке лица (скрабы, маски).
- У юношей в переходном возрасте начинают расти волосы на лице, поэтому они начинают бриться ,чем травмируют кожные покровы. Часто бритьё противопоказано для проблемной кожи.
Как ухаживать за подростковой кожей
Первый этап – самый важный во всём уходе, так как основная часть загрязнений (пыль, кожный жир, омертвевшие клетки) убираются именно очищающими средствами. Для подростковой кожи создаются специальные средства, регулирующие работу сальных желез. По типу кожи можно выбрать гели и пенки с нейтральным Ph, с добавлением растительных компонентов. Тонизирующие средства после умывания подсушивают кожу, удаляют остатки грязи. Далее по типу кожи подбираются увлажняющие или питательные кремы, гели. Также имеет большое значение время года. Слишком жирный крем летом закупоривает поры, провоцирует образование комедонов. Последним этапом в ежедневном уходе является лечение высыпаний, воспалений. Это может быть антисептический карандаш, который точечно наносится на воспалённые участки. Возможно применение салициловой кислоты, которой протирают всё лицо. Кислота убивает бактерии, регулирует работу сальных желез.Кроме ежедневных процедур 2 – 3 раза в неделю необходимо использовать дополнительный уход – мягкий скраб для глубокого очищения пор. Для сухой кожи скрабы противопоказаны, поэтому стоит остановить свой выбор на очищающих масках.
ВНИМАНИЕ! Главное, чего не должно быть в самостоятельном уходе за кожей, — это выдавливание прыщей. Эти манипуляции могут усугубить проблему. Руками можно занести заражение, отчего начнётся сильный воспалительный процесс, который придётся лечить под наблюдением врача.
Чистка лица подростка у косметолога – это ещё один способ ухода за проблемной кожей. Профессиональное очищение в косметологическом кабинете более глубокое и тщательное. Механическое очищение лица подросткам делается 1 раз в месяц вручную. Противопоказанием к проведению процедуры является активный воспалительный процесс на лице.
Какие услуги предлагают косметологи для подростков
Самой эффективной, поэтому востребованной, процедурой по уходу остаётся чистка лица у подростков. Процедура проводится вручную (механическая), аппаратом (ультразвуковая) или смешанным способом. Ультразвуковая чистка очищает верхние слои кожи, применяется при отсутствии серьёзных проблем. Ручная чистка позволяет очистить сальные протоки от скопившегося жира, который создаёт пробки. После ручной чистки достигается глубокое очищение пор.Для подростковой кожи также показан поверхностный пилинг фруктовыми кислотами. Эта процедура убирает все поверхностные загрязнения, омертвевшие клетки кожи. В результате поры и протоки открываются, очистить их становится проще. Фруктовые кислоты регулируют выработку себума, помогают улучшить цвет лица.Также для подростков полезна процедура Дарсонваль. Микротоки улучшают кислородный обмен в тканях, активизируют микроциркуляцию.Для жирной кожи иногда назначают массаж по Жаке. Его особенность заключается в том, что воздействие на кожу производится с использованием талька. Этот продукт подсушивает, впитывает излишки жира.
Как проводится чистка
Пациент располагается в косметологическом кресле. Подростковая чистка лица начинается с процедуры очищения. Косметолог использует профессиональную косметику, обладающую лечебным действием. Чтобы открыть доступ к сальным протокам необходимо расширить поры. Это делается при помощи паровой бани. Для этого в кабинете косметолога есть аппарат – вапоризатор. Чтобы размягчить скопления кожного жира, специалист проводит манипуляции при помощи разогревающих средств. После этого специалист вручную выдавливает кожное сало. Процедура может выполняться при помощи пальцев и салфетки, либо с использованием дополнительных инструментов: ложечкой УНО (металлическая петля) для удаления особо глубоких загрязнений в порах и иглой Видаля для размягчения и подцепления комедонов. По окончании очищающей процедуры кожа обрабатывается антисептическим лосьоном. Процедура завершается нанесением на кожу успокаивающего охлаждающего крема либо маски. Завершение процедуры при помощи маски позволяет стянуть поры, убрать ощущения жжения, раздражения на коже. Общая продолжительность процедуры – 90 минут.
Основные рекомендации после процедуры
Чистка лица в подростковом возрасте позволяет добиться впечатляющих результатов. После процедуры кожа приобретает ровный рельеф, так как поры очищены и стянуты. Стоит учесть, что после процедуры необходимо соблюдать ряд рекомендаций, чтобы избежать осложнений:
- В течение 1 дня запрещено прикасаться руками к лицу, чтобы не занести болезнетворные бактерии.
- Очищенные сальные железы после процедуры активизируются, начинают вырабатывать кожный жир с ещё большей скоростью. В первые сутки кожа лица постоянно блестит, удалить жировые излишки можно при помощи хлоргикседина. Смоченной в средстве салфеткой промакивают лицо, но не чаще 3 раз в день.
- Первое умывание можно сделать через 12 часов после чистки. Запрещено умываться мылом, проточной водой. Лучше всего протереть лицо безспиртовым тоником, отваром трав.
- В первые два дня запрещено использование любой декоративной косметики, в том числе окрашивание бровей и ресниц.
- Чистка – это травматичная процедура. Кожные покровы нуждаются в периоде покоя для восстановления естественных процессов. В течение 7 – 10 дней после чистки запрещено пользоваться скрабами, масками с грубыми абразивными частицами. Из дополнительных средств для очищения пор в этот период допустимо пользоваться скатками.
- По возможности в первые 3 дня следует ограничить пребывание на улице.
- В течение 1 недели после чистки запрещено посещать солярий, загорать на солнце, ходить в баню, заниматься активными физическими нагрузками.
- Для увлажнения кожи рекомендуется использовать гели, эмульсии, сыворотки. Жирные плотные крема провоцируют образование комедонов.
- Если во время чистки участок кожи оказался травмирован, то образуется корочка. Отрывать её нельзя. Необходимо дождаться, когда она полностью высохнет, а затем отпадёт сама. Если оторвать корочку руками, на её месте поможет образоваться пигментное пятно.
Противопоказания
Любые виды чисток противопоказаны подросткам с бронхиальной астмой, псориазом, аллергическими реакциями. От проведения процедуры стоит отказаться при наличии открытых ран на коже, нагноений, воспалений в активной фазе. Механическая чистка не рекомендована для людей с сухой чувствительной кожей. Ультразвуковая чистка противопоказана детям до 12 лет. Наличие купероза, сосудистой сеточки на лице также осложняет проведение процедуры. Кроме этого в период вирусных заболеваний также запрещено проводить любые виды чисток. Видео: Чистка лица. Косметическая процедура для девочки-подростка
Вывод
Подростковой коже необходимо уделять особое внимание. На первый план выходит качественное ежедневное очищение лица утром и вечером. При этом на постоянной основе необходимо проводить чистку лица у косметолога примерно 1 раз в месяц. В особо запущенных случаях процедура может назначаться чаще. Обменные процессы в организме подростка происходят гораздо быстрее, чем у взрослого человека, поэтому следить за состоянием кожи нужно постоянно. Чем реже проводится профессиональная чистка, тем больше становятся комедоны, тем дольше и болезненнее проходит процедура, а соответственно на реабилитацию тоже потребуется больше времени.
Читайте также:

