Почему сводит кожу на спине
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Судороги – непроизвольные сокращения мышц, носящие приступообразный характер.
Практически каждый человек хотя бы раз в жизни испытывал однократный приступ судорог. Чаще всего это внезапное болезненное сокращение (спазм) мышц продолжительностью от нескольких секунд до нескольких минут.
В большинстве случаев однократный эпизод судорог проходит без последствий и специального лечения. Но если эти эпизоды повторяются часто, необходимо идти к врачу, т. к. это может свидетельствовать о наличии серьезных проблем со здоровьем.
Наиболее распространены судороги икроножных и бедренных мышц, а также мышц стоп и кистей рук. Также довольно часты судороги лицевых мышц, шеи, гортани, дыхательных мышц (судорожная активность в них приводит к заиканию).
Выделяют несколько разновидностей судорог, классифицируя их по разным признакам.
По характеру:
- тонические – сильное мышечное напряжение, заставляющее «застывать» в неестественной позе;
- клонические – ритмичное подергивание мышцы/мышц. Различные тики, а также заикание (судороги дыхательных мышц, гортани) относятся именно к клоническому типу;
- тонико-клонические и клонико-тонические – характерны для эпилепсии, когда во время приступа тоническая и клоническая фазы сменяют друг друга.
- местные (фокальные) судороги – сокращение отдельных мышц или групп мышц;
- генерализованные судороги – сократительная активность охватывает несколько групп мышц.
- судорожная реакция возникает в ответ на дефицит микроэлементов, инфекцию, недостаточное кровоснабжение, интоксикацию, пребывание в душном помещении и др.;
- судорожный синдром развивается, как правило, при болезнях нервной системы, выявить которые помогают исследования электрической активности головного мозга;
- эпилепсия – заболевание, характеризуемое повторяющимися, часто генерализованными (охватывающими все тело) судорожными приступами.
Мышечные судороги могут возникать в результате различных состояний, таких как:
- чрезмерный прием алкоголя, лекарственных средств (диуретиков, антидепрессантов и пр.), кофеина, никотина;
- повышение температуры тела выше 38,5° С – т. н. субфебрильные судороги, распространены в основном у детей раннего возраста (до четырех лет);
- опухоли головного мозга и другие изменения его структуры;
- ухудшение мозгового кровообращения, черепно-мозговые травмы;
- повышение артериального давления и уровня глюкозы в крови;
- резкое обезвоживание организма;
- нарушение водно-солевого обмена, дефицит микроэлементов;
- сильное переутомление, недостаток сна, затяжной психологический стресс;
- чрезмерная физическая нагрузка или перенапряжение мышц;
- защемление нервов;
- интоксикация;
- инфекции;
- переохлаждение или перегрев;
- анемия (снижение концентрации гемоглобина в крови);
- генетическая предрасположенность к повышенной судорожной активности.
Большая часть (до 90%) судорог происходит однократно и остается в памяти как неприятный инцидент. Но если они случаются раз за разом – скорее всего, таким образом организм сигнализирует о каких-то серьезных нарушениях. Безобидный блефароспазм (дрожание века) может указывать на развитие опасного синдрома «сухого глаза» или даже глаукомы (повышения внутриглазного давления). Клонические судороги кистей рук – о развитии болезни Паркинсона и т. д.
Выявить эти проблемы как можно раньше и начать своевременное лечение – значит продлить период активной жизни, не допуская снижения ее качества и инвалидизации.
Одинаковые по форме судороги могут возникать при различных заболеваниях нервной системы, таких как менингит, энцефалит, опухоли мозга, аневризмы (выпячивания стенки) сосудов мозга, при внутримозговых кровоизлияниях и др. Также судороги часто являются ранним симптомом наследственно-дегенеративных заболеваний нервной системы, а также прогрессирующих старческих деменций.
Нередко судороги сопровождают заболевания сердечно-сосудистой системы, аутоиммунные недуги, такие как системная красная волчанка, ревматизм и т. д.
Судороги, обусловленные нарушением функционирования мозга, развиваются при гипо- и гипергликемической, а также при печеночной коме.
Судороги у детей раннего возраста, не связанные с повышением температуры тела, могут быть симптомом порока развития мозга и сердечно-сосудистой системы, наследственных заболеваний.
К каким врачам обратиться?
Если судороги происходят не впервые, необходимо сообщить о них врачу:
- терапевту или врачу общей практики (семейному врачу);
- эндокринологу ;
- неврологу ;
- офтальмологу (если вас мучает дрожание века);
- хирургу или флебологу (если основные жалобы на судороги икроножных и бедренных мышц).
Выяснение причин повторяющихся судорог включает осмотр, сбор анамнеза, инструментальные и лабораторные методы исследования. Врач, скорее всего, назначит такие лабораторные исследования, как общий и биохимический анализы крови, анализ на микроэлементы (кальций, калий, магний, железо, глюкозу в крови и гликированный гемоглобин.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Теги: миозит, COVID-19, туберкулез, токсоплазмоз, гипотиреоз, гипертиреоз, сахарный диабет, ожирение, системная красная волчанка, рассеянный склероз
Миалгия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Миалгия – это синдром боли в мышцах, связках, сухожилиях и фасциях – соединительнотканных оболочках мышц. При миалгии человек может чувствовать локальную или разлитую, тупую или острую, ноющую мышечную боль различной интенсивности. Боль может быть кратковременной, длительной и даже постоянной, возникать при физической нагрузке или в состоянии покоя, сопровождаться мышечными спазмами. При миалгии могут наблюдаться и другие симптомы: лихорадка и озноб (при наличии инфекции), боль в суставах, усталость.
Разновидности миалгии
Миалгия бывает острой и хронической. Острая миалгия возникает внезапно, быстро проходит, хорошо поддается лечению. Хроническая миалгия имеет длительное течение и часто является симптомом заболеваний мышц и костей, ревматических, аутоиммунных заболеваний.
Возможные причины миалгии
К основным причинам появления болей в мышцах можно отнести:
- чрезмерное напряжение мышц (особенно нетренированных),
- неврогенные миопатии,
- травмы,
- растяжение мышц,
- сосудистые патологии (например, артериальную недостаточность),
- действие токсических (в том числе лекарственных) веществ,
- первичные воспалительные заболевания мышечной ткани (идиопатические воспалительные миопатии),
- инфекционные миозиты,
- врожденные нарушения обмена,
- эндокринные заболевания,
- электролитные нарушения (например, дефицит калия).
Миалгии являются симптомом таких заболеваний, как дерматомиозит и миозит, инфекционные и паразитарные поражения (туберкулез, токсоплазмоз), заболевания эндокринной системы (гипотиреоз, гипертиреоз), метаболические нарушения (сахарный диабет, ожирение, амилоидоз), ревматические заболевания (ревматическая полимиалгия, болезнь Стилла у взрослых, гранулематоз Вегенера, узелковый полиартериит, системная красная волчанка), некоторые нейрогенные миопатии, миофасциальный синдром, фибромиалгия, синдром хронической усталости, аутоиммунные заболевания (рассеянный склероз).
Миалгия часто сопровождает различные ОРВИ, например, грипп, парагрипп, кроме того, боли в мышцах являются одним из частых симптомов постковидного синдрома.
Наиболее распространенной патологией мышечно-связочного аппарата, сопровождающейся миалгией, является миофасциальный синдром (МФС), характеризующийся нарушением функции мышцы и формированием локальных уплотнений в пораженных мышцах. Синдром проявляется в любом возрасте, одинаково часто у мужчин и женщин, причиной его становится перенапряжение мышц. Боль возникает в отдельной спазмированной мышце или группе мышц – сначала острая, затем переходящая в хроническую с тенденцией к рецидивированию.
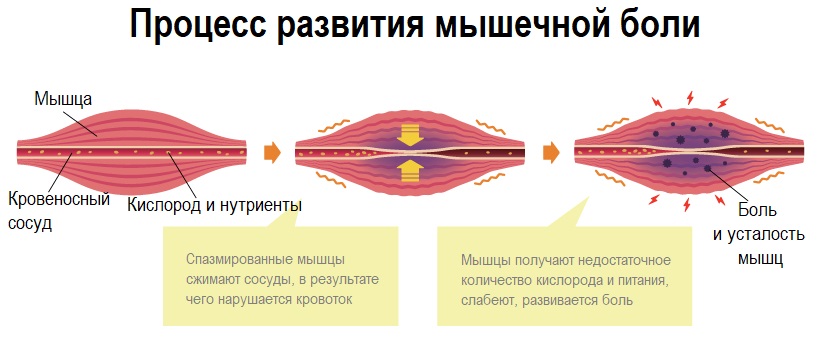
Ревматическая полимиалгия обычно проявляется у людей старше 55-60 лет характерной болью в области шеи, плечевых суставов и плеч, тазобедренных суставов с отсутствием мышечной слабости, лихорадкой, похудением и изменениями в анализах крови (повышением СОЭ и уровня СРБ). Боль двусторонняя, симметричная, постоянная, усиливающаяся во время движения. Типична мышечная скованность, наиболее выраженная после длительного периода неподвижности.
Фибромиалгия чаще диагностируется у женщин 40-60 лет. Для нее характерна хроническая генерализованная боль в мышцах, костях, связках, имеются специфические чувствительные точки – в затылочной области, шее, межлопаточной области, пояснице, ягодицах. Причина развития фибромиалгии неизвестна.
Сосудистые нарушения, например атеросклеротические бляшки в артериях, могут стать причиной интенсивной боли в мышцах вследствие недостаточности кровообращения.
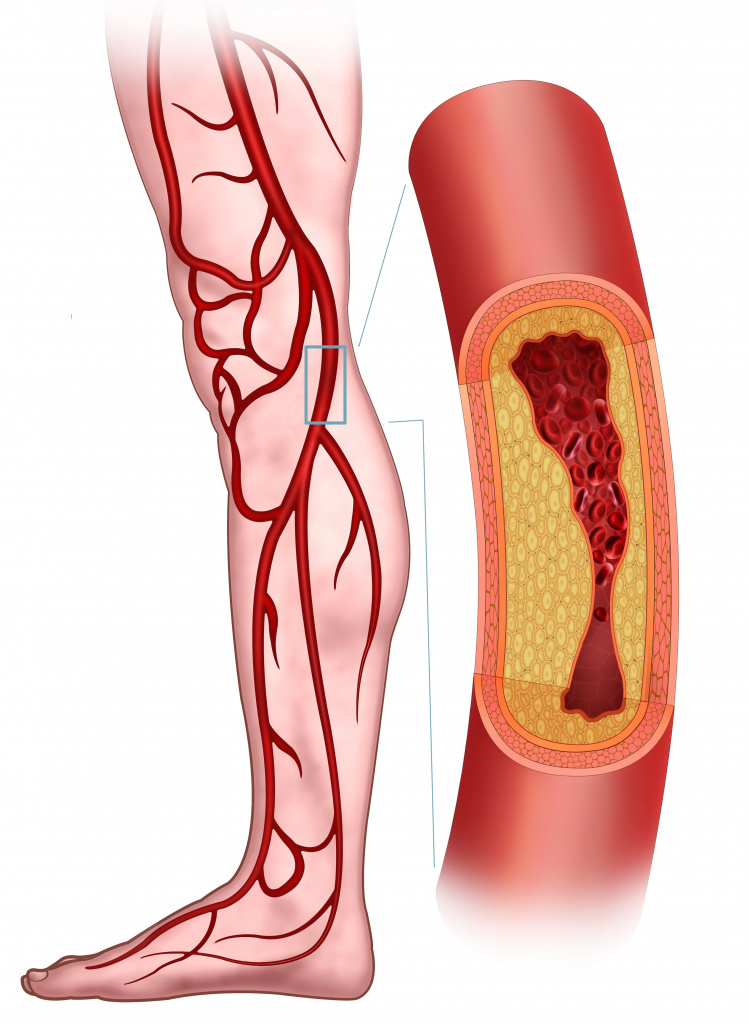
Атеросклеротические бляшки в артериях
К таким поражениям относят артериальную недостаточность нижних конечностей, при которой во время ходьбы наблюдаются боли в икроножных мышцах, которые исчезают после отдыха. Этот синдром носит название «перемежающаяся хромота».
Одним из возможных инфекционных агентов, вызывающих развитие миалгии, является энтеровирус, который становится причиной эпидемической миалгии – острого инфекционного заболевания с преимущественно фекально-оральным механизмом передачи. Другие названия эпидемической миалгии – «дьявольская болезнь», болезнь Борнхольма, плевродиния. Она протекает с повышением температуры тела, головной болью, головокружением, слабостью, тошнотой и рвотой, приступами выраженных спастических болей в диафрагме, мышцах грудной клетки, брюшной стенки и конечностей.
Среди лекарственных препаратов влияние на мышечную систему могут оказывать глюкокортикостероиды, иммуносупрессанты, антивирусные препараты, галоперидол.
Симптомы слабости и боли в мышцах могут развиваться при приеме статинов – препаратов, снижающих уровень холестерина в крови и широко применяемых в протоколах лечения сердечно-сосудистых заболеваний.
От 7 до 29% больных, получающих статины, отмечают симптомы поражения мышц, обычно сопровождающиеся нормальной или слегка повышенной концентрацией креатинфосфокиназы в крови. Такие симптомы могут появляться через 4-6 недель после начала приема препаратов, обычно носят симметричный характер, локализуются в больших мышечных группах (бедрах, ягодицах, икроножных мышцах, мышцах спины). Редко прием статинов вызывает рабдомиолиз – синдром, при котором повреждение поперечнополосатой мускулатуры приводит к высвобождению в кровоток продуктов распада мышечных клеток – миоглобина.
К каким врачам обращаться при миалгии
При появлении болей в мышцах следует обратиться к терапевту или неврологу . Могут потребоваться консультации других специалистов – ревматолога (при подозрении на ревматическую природу миалгии), кардиолога (если пациент принимает статины), эндокринолога , инфекциониста, сосудистого хирурга.
Диагностика и обследования при миалгии
Важную роль в постановке диагноза играют лабораторные исследования.
-
Общий анализ крови с определение СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в мышцах спины: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
В зависимости от причины возникновения боль в спине может быть ноющей, колющей, простреливающей. Она может появляться изолированно или сопровождаться болью в животе и в ногах, повышением температуры тела, сыпью на коже, нарушением мочеиспускания.
Разновидности боли в мышцах спины
Боли в мышцах спины подразделяются:
-
а) на первичные боли, которые возникают при аномалиях развития позвоночника, дегенеративно-дистрофических заболеваниях;
б) на вторичные боли, возникающие после травм, при опухолевых процессах, артритах, заболеваниях мочеполовой системы и т.д.
Самая безопасная боль в мышцах спины наблюдается после неадекватных физических нагрузок, выполнения спортивных упражнений без предварительной подготовки.
Такая боль связана с биохимическими процессами, происходящими в мышечных волокнах. При избыточной нагрузке мышечная ткань испытывает относительный дефицит кислорода, активизируются процессы анаэробного гликолиза (бескислородного синтеза глюкозы) с образованием избыточного количества молочной кислоты, которая накапливается в мышцах. Затем она распадается на «хороший» лактат, который служит топливом для организма, и «плохие» ионы водорода, понижающие кислотность мышц, снижающие их эффективность и вызывающие жжение, которое мы называем болью.
Боль в мышцах спины часто бывает следствием спазма мускулатуры. Болевой синдром сопровождается появлением локального гипертонуса и участков напряженных уплотнений мышечной ткани.
Формирование ощущения боли происходит при сдавливании нервных волокон и гиперактивации мышечных волокон. Чаще всего такие боли возникают в мышцах шеи, груди и по ходу ребер, а также в области поясницы.
Сколиоз (боковое искривление позвоночника) провоцирует нарушение регуляции мышечного тонуса и проявляется следующими видимыми признаками:
- визуализацией искривления позвоночника при наклоне вперед;
- различием уровня расположения плеч;
- изменением уровня расположения лопаток;
- различным размером треугольников талии (область от опущенной руки до туловища);
- деформацией грудной клетки.
Деформация по типу «круглой спины», или сутулость, часто встречается в детском и подростковом возрасте.
Подобные изменения осанки приводят к нарушению функций позвоночника, ограничению подвижности ребер и затрудненному глубокому дыханию.
Различие в длине ног сказывается на походке, создавая патологический тонус в разных мышечных группах. Разная длина нижних конечностей может формироваться при аномалиях развития, врожденных вывихах бедра, после травм и при системных заболеваниях соединительной ткани.
Появление болезненности мышц спины может провоцировать выраженное плоскостопие.
Грыжи межпозвоночных дисков являются еще одной причиной болей в мышцах спины. Грыжи образуются при утрате амортизирующей функции студенистым ядром межпозвоночного диска с постепенным его выпячиванием. Формирующаяся грыжа смещает и сдавливает корешки спинномозговых нервов, вызывая характерные симптомы.
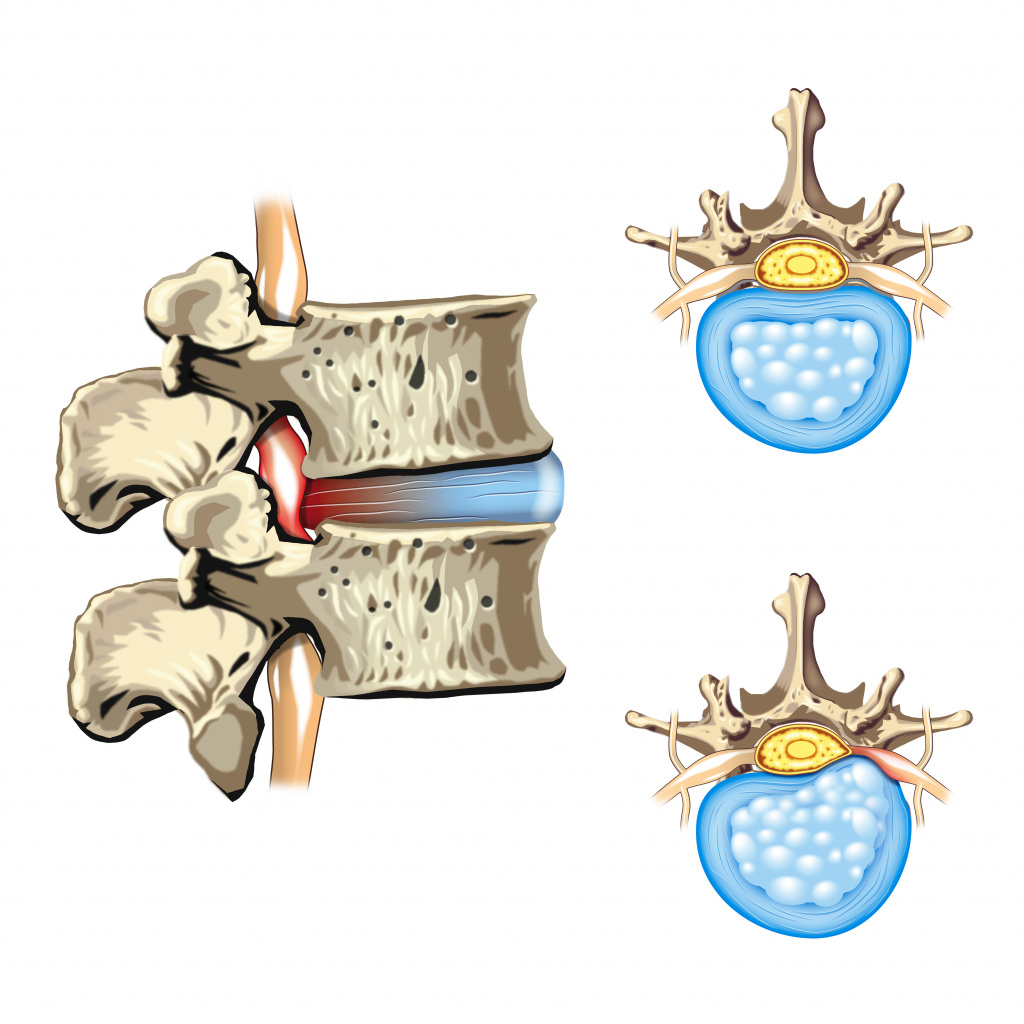
Межпозвонковые грыжи проявляются сильной острой болью, мышечной слабостью в зоне повреждения нерва, возможным нарушением функций мышц вплоть до парезов и параличей.
Люмбалгия характеризуется постепенно нарастающей болью в мышцах спины при сдавливании корешков нервов, усиливается при движении, кашле, перемещении тяжестей. Появляется ограничение объема движений и напряжение мышц в области поясницы. Если боль распространяется на ногу, усиливается при ходьбе и наклонах туловища, то речь идет о люмбоишалгии.
Травматическое поражение мышц спины часто приводит к болевым ощущениям. Любые травмы (ушибы, растяжения, разрыв мышечных волокон) ведут к формированию боли различной интенсивности.
Полимиозит и дерматомиозит являются тяжелыми аутоиммунными ревматическими заболеваниями. Их развитие характеризуется симметричной мышечной слабостью, болью в мышцах и различными кожными проявлениями. При этом слабость сохраняется в течение всего дня, даже после отдыха. Появляются затруднения в выполнении обычных домашних дел, при ходьбе, подъеме со стула. Боли часто локализуются в области плечевого пояса, шеи и тазобедренного сустава. Пациенты часто сравнивают их с болью после интенсивной физической нагрузки. Возможен отек мышц, поражение суставов, сердечно-сосудистой системы и повышение температуры тела. В некоторых случаях миозиты ассоциированы с опухолевыми процессами.
Боли, возникающие при заболеваниях внутренних органов, можно перепутать с болями в мышцах спины.
Почечная колика, вызванная отхождением почечных камней, часто является причиной появления болей в спине, при этом боль распространяется на область промежности.
По характеру боль интенсивная, острая, колющая, внезапная. В части случаев наблюдается отхождением камней с кровью по мочевым путям.
Боли в спине, сопровождающиеся подъемом температуры до высоких значений, потливостью и изменением в анализах мочи в сторону повышения количества лейкоцитов и бактерий, говорят о наличии пиелонефрита.
Опоясывающая боль характерна для панкреатита.
Такие боли часто связаны с потерей аппетита, отвращением к жирной пище, приступами тошноты и рвоты, урчанием в животе, диареей.
Боли в мышцах спины на поздних сроках беременности могут возникать вследствие увеличения нагрузки на позвоночник, сдавливания органов увеличенной маткой.
К каким врачам обращаться при боли в мышцах спины
При появлении боли в мышцах спины необходимо обратиться за консультацией к терапевту. Врач проведет осмотр, назначит необходимый комплекс лабораторно-инструментальных методов обследования и при необходимости направит к узким специалистам: травматологу, неврологу, хирургу, ортопеду, ревматологу, дерматологу, аллергологу.
Если боли возникли во время беременности, необходимо обратиться за консультацией к акушеру-гинекологу.
Диагностика при боли в мышцах спины
В большинстве случаев врач назначает необходимый комплекс лабораторно-инструментальных исследований, в который могут входить:
-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Судороги и спазмы мышечных тканей возникают вследствие перенапряжения, развивающегося из-за изменения структуры мышц и костей. Появление симптома означает прогрессирование остеохондроза. Развитие болезни сопровождается дисфункцией позвоночника. Заболевание требует обращения к врачу для назначения комплекса лечебных мер.

Причины возникновения
Остеохондрозом называют дистрофические процессы, в результате которых полностью или частично деформируются межпозвоночные диски. Поражение позвоночника провоцирует непроизвольные сокращения мышечных тканей. Однако есть и другие факторы, способствующие прогрессированию симптома на фоне болезни. Выделяют несколько второстепенных причин:
- частые стрессы;
- травматические повреждения спины;
- защемление нервных окончаний;
- статичное положение туловища;
- искривлённая осанка;
- гиподинамия;
- нарушения обмена кальция и магния в организме;
- межпозвоночная грыжа;
- заболевания суставов.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
О чем говорят судороги при остеохондрозе
С развитием заболевания позвоночник может выполнять меньше своих функций. Доля нагрузки с костей переходит на мышечные ткани. Происходит скопление токсинов в мышцах, нарушается венозный отток по причине неполадок в системе кровообращения. Судороги и мышечные спазмы, возникающие в результате дегенеративных изменений, указывают на активное прогрессирование остеохондроза, увеличение области, пораженной дистрофическими изменениями тканей.
С чем можно перепутать
Причинами судорог и спазм мышц может стать дисфункция обменных процессов, физическая нагрузка. При диагностировании заболевания важно отличить дегенеративный процесс в позвоночнике от других факторов:
- беременность провоцирует возникновение судорог в ногах;
- нехватка витаминов группы B, магния, калия и кальция или их переизбыток провоцируют резкое напряжение мышц;
- нарушение обменных процессов;
- чрезмерное употребление спиртосодержащих напитков;
- нарушения гормонального фона щитовидной железы, диабет, становятся причиной судорог;
- невротические состояния, например истерический невроз, способствует возникновению судорожных приступов.
- резкое снижение количества жидкости, характерное для рвоты, диареи, применения препаратов мочегонного характера, повышенного потоотделения, очищения крови при почечной недостаточности;
- высокие физические нагрузки могут вызвать микротравмы, заживление которых характеризуется болью в мышцах и судорогами;
- нарушения кровообращения, например, неудобное положение во время сна. По причине нахождения тела длительное время в неправильной позе кровообращение в мышцах замедляется. Вследствие этого возникает болевой синдром, слабость и судороги мышц;
- статическое перенапряжение мышц, например из-за неправильной осанки, становится причиной мышечных спазмов;
- постоянные стрессовые ситуации вызывают повышение количества вырабатываемых гормонов,таких как адреналин, кортизол, что провоцирует учащение сердцебиения и повышение мышечного тонуса.
Как избавиться от судорог при остеохондрозе
При возникновении судорожного спазма нельзя терпеть дискомфорт, дожидаясь пока все пройдет самостоятельно. Для облегчения самочувствия требуется принять следующие меры:
- при судорогах во время сна рекомендуется принять сидячее положение, спустить ноги на пол, медленно подняться;
- для снятия мышечного спазма можно воспользоваться разогревающими мазями, компрессами;
- при сильных судорогах поможет массаж, потягивание пораженной мышцы;
- если другие методы не помогают можно воспользоваться иглоукалыванием.
К какому врачу обращаться
В зависимости от индивидуальных признаков развития остеохондроза лечение проводят врачи разных профилей. Первый врач, к которому нужно обратиться - терапевт. Собрав анамнез, он направит пациента к профильному доктору. При неврологических нарушениях лечение составляет невропатолог. Чаще терапией остеохондроза занимается травматолог.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение остеохондроза и судорог
Курс лечения зависит от стадии прогрессирования остеохондроза, сопутствующих заболеваний, самочувствия пациента.
Медикаментозное лечение
Лечение медикаментами подразумевает использование миорелаксантов — препаратов, воздействующих на мышечные ткани и способствующих снятию спазма. Возможно применение анальгетиков, спазмолитиков. Если причина возникновения заболевания — сильное эмоциональное напряжение, назначают медикаменты, влияющие на состояние центральной нервной системы пациента. Применяются также нестероидные противовоспалительные препараты.
Хирургическое лечение
На последней стадии прогрессирования остеохондроза, когда терапевтические методы не оказывают требуемого эффекта, врачи назначают хирургическое лечение. Оно подразумевает:
- удаление грыжи, новообразований и костных отростков;
- установка импланта вместо удаленного диска;
- нормализация положения межпозвоночного диска;
- лазерная реконструкция поврежденного элемента.
Консервативное лечение
Для снижения риска развития осложнений и нормализации состояния больного применяют следующие методы:
- массаж;
- лечебная физкультура;
- йога;
- плавание;
- магнитотерапия;
- электрофорез;
- иглоукалывание.
Мануальная терапия
Внутримышечные инъекции
Внутривенные инъекции
Инъекционные блокады
Кинезиотейпирование
Внутрисуставные уколы, инъекции
Физиотерапия
Лечебный массаж
Изготовление индивидуальных ортопедических стелек Формтотикс
Рефлексотерапия
Озонотерапия
Плазмотерапия
SVF-терапия суставов

Комплексная реабилитация на многофункциональном тренажере Aidflex MFTR

Лечебная физкультура (ЛФК)

Внутривенное лазерное облучение крови
Внутритканевая электростимуляция

Ударно-волновая терапия (УВТ)
- Антонов И. П. Гиперкинезы у детей, Минск, 1975, библиогр.;
- Бадалян Л. О. Детская неврология, с. 52, М., 1975;
- Бeхтepeва Н. П. и др. Физиология и патофизиология глубоких структур мозга человека, Л.— М., 1967;
- Боголепов Н. К. Нарушения двигательных функций при сосудистых поражениях головного мозга, с. 164, М., 1953;
- Петелин Л. С. Экстрапирамидные гиперкинезы, М., 1970
Статью проверил

Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Онемение спины — поясницы — возникает из-за физического перенапряжения либо из-за заболеваний опорно-двигательного аппарата. Может быть признаком межпозвонковой грыжи, ущемления седалищного нерва, растяжения мышц и других патологий. Для лечения онемения спины обратитесь к ортопеду.

Причины онемения спины
Если столкнулись с кратковременным онемением, скорее всего, его вызвала естественная причина. Например, физическое перенапряжение, долгое нахождение в неудобной позе, переохлаждение. Если онемение появляется часто, возможно, дело в заболевании. Среди причин симптома:
- воспаление почек;
- ущемление седалищного нерва;
- межпозвонковая грыжа;
- растяжение мышц;
- злокачественные и доброкачественные новообразования в брюшной полости;
- туннельный синдром;
- искривление позвоночника;
- почечная недостаточность;
- нарушения в работе поджелудочной железы.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Методы диагностики
Чтобы установить точную причину симптома, врач осматривает пациента, пальпирует поясницу, задаёт вопросы, спрашивает обо всех имеющихся жалобах. Если диагноз неясен, направляет на дополнительные исследования. Например, на УЗИ, магнитно-резонансную томографию, ультрасонографию, допплерографию и другие. В сети клиник ЦМРТ врачи используют эффективные методы диагностики:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Запишитесь на приём к ортопеду — он специализируется на болезнях опорно-двигательного аппарата. Если проблема не в нём, врач направит вас на консультацию другого узкого специалиста: например, к гастроэнтерологу при подозрении на сбой в работе поджелудочной железы.
Читайте также:

