Почему родинка под мышкой изменила цвет бурый
Обновлено: 01.05.2024
Обычно мы редко следим за своими родинками. Ещё реже следим пристально. Именно поэтому после того, как прочитаем в интернете о том, что неравномерная окраска - признак меланомы, кажется, что каждая родинка на теле злокачественная.
В 99% случаев, к счастью, это оказывается не так, однако нервы остаются изрядно потрёпанными. В этой статье я постараюсь развеять Ваши сомнения по поводу этого вида родинок ещё на этапе чтения интернета.
Почему у родинки неравномерная окраска?
Если присмотреться к родинкам у Вас на теле при помощи увеличительного стекла и яркой лампы можно увидеть интересные вещи. Ни одна родинка не окрашена на 100% равномерно. У одних есть более тёмные участки в центре, у других на периферии, третьи вообще имеют более светлые фрагменты.
Можно невольно подумать, что жили с меланомой всю жизнь и только сейчас заметили это.
Повторюсь, это, скорее всего, не так. Посмотрите, пожалуйста на эту фотографию - на ней родинка с 10-кратным увеличением:
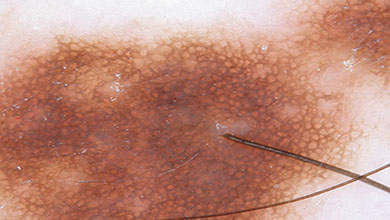
Как и любая часть тела человека, родинка не имеет ни идеально ровных линий, ни одинаковых пропорций, ни 100% симметрии. На фото Вы можете увидеть, как пигмент меланин, который вырабатывают клетки родинки, образует пигментную сеть. Она может быть равномерной по определению.
В живом организме, который постоянно меняется, такая ситуация невозможна в принципе. Поэтому пигмент в некоторых родинках может вырабатываться неодинаково, а наш глаз увидит неравномерную окраску.
Неравномерная окраска родинки - это признак меланомы?
Да, это может быть одним из признаков злокачественности родинки. Однако для правильного ответа на этот вопрос нужно проанализировать не только один признак, за который зацепилось наше внимание. Необходимо осмыслить всю информацию по поводу родинки. Длительное существование без особых изменений, отсутствие асимметрии, кровоточивости без травматизации будут аргументами в пользу доброкачественности. Если у родинки немного неравномерная окраска - скорее всего, всё хорошо.
С другой стороны, наличие неравномерной окраски и, например, быстрого роста (более 1-2 мм в год) или выраженной асимметрии заставят насторожиться любого онколога.
У моей родинки из "плохих" признаков только неравномерная окраска - она опасна?
Если дело обстоит именно так, скорее всего, речь идет о диспластическом (атипичном) невусе. Эти невусы потому так и называются, что часто имеют неравномерную окраску или неровный край. При осмотре они могут напоминать меланому и человеку, не связанному с онкологией бывает трудно отличить одно от другого.
Как разобраться?
Если после прочтения этого материала сомнения не оставили Вас - последнее слово по родинке должен сказать онколог на очной консультации. Не дерматолог, не хирург, и, тем более, не космотелог. Оптимально, если врач будет владеть техникой дерматоскопии и этот аппарат будет у него под рукой.
Очень часто я слышу такое возражение в отношении визита к врачу по поводу родинки: "Не хочу идти к онкологу, вдруг скажет, что у меня рак. ". К сожалению, такая позиция граничит с абсурдом. Ведь если есть рак - его нужно диагностировать и лечить, а не "прятать в голову в песок". Это тем более верно для меланомы, которая на 1-й стадии полностью излечима практически в 100% случаев.
Резюме или коротко о главном:
Очень небольшое количество родинок с неравномерной окраской оказываются меланомой. Вероятность злокачественности родинки стремится к нулю, если других признаков меланомы нет. Если сомнения не покидают Вас - обязательно покажитесь онкологу и сделайте дерматоскопию. Если сомневаетесь - идти или не идти - лучше сходить. Общение с живым доктором, который отвечает за каждое своё слово, как правило, развеивает все страхи.
Если у Вас остались вопросы - Вам поможет:
- Очный приём онколога (Санкт-Петербург)
- Удаление родинки с гистологией (Санкт-Петербург)
- Моя онлайн-консультация(из любой точки мира)
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Оставьте комментарий или задайте вопрос
Дмитрий Сергеевич ) надоела видимо вам)) я вам написала на почту и оплатила тут)сможете ответить на вопрос
1.Ваше имя: Денис
2.Сколько Вам лет :29
3.Странаи населенный пункт в котором Вы живете: Бельгия
4.Жили ли Вы ранее в жарких странах? Нет
5.Какого цвета Ваши глаза и волосы? Глаза - серо-зеленые, волосы - темно русые
6.Были ли в вашей жизни профессии или хобби, связаные с контактом с концерагенами или с пребыванием на открытом воздухе? Нет
7.Перечислите все заболевания которыми Вы болели в жизни : удаление аппендицита
8. Принимаете ли Вы постоянно какие-то препараты? Нет
9.Были ли у Вас тяжелые солнечные ожоги до влдырей? Не припоминаю
10. Загораете ли вы в промежуток с 10 до 16 часов дня? Нет
11.Сколько раз Вы были в солярии за свою жизнь ? Никогда
12.Были ли у кого-то из Ваших родственников меланома или рак кожи ? Нет
13.Вы беременны или кормите грудью? Нет
14.Где расположены образования кожи, о которых Вы хотите спросить? На туловище, на боку.
15.Как давно Вы первый раз заметили каждое из них? По-моему, всю жизнь с ним живу
16.Какие изменения произошли с каждым из них? Никогда не присматривался, жена заметила пятно в пределах родинки темнее, чем сама родинка.
17.Укажите точную длину, ширину, высоту в милиметрах каждого образования кожи, о котором Вы хотите спросить: Длина 5мм. ширина 2мм. высота - абсолютно плоская. Эта родинка выглядит просто как пигментированная кожа. Как веснушка, например, и светлая, и тёмная её части.
18.Укажите цвет каждого образования: Светло-коричневый, коричневый.
19.Укажите консистенцию каждого образования в сравнении с окружающей кожей: Консистенция такая же, как у окружающей кожи.
20.Укажите тип поверхности каждого образования - Как кожа
21.Если на поверхности какого-либо из образований есть волосы - отметьте это: при боковом свете видно что с одной сороны с краю растет светлый волос, как у окружающей кожи.
22.Форма роста кожного образования: на широком основании.
23.Имеется ли у какого-либо образования фестончатый край или край "типа береговой линии"? Нет
24.Есть ли асимметрия по двум взаимноперпендикулярным краям? Только по оркасу.
25.Возникает ли болезненность. когда дотрагиваетесь до образования? Нет.
26.Смещается ли образование относительно окружающей кожи? Нет.
27.Смотрели ли Вас другие врачи? Если да - укажите их специальности, дату осмотра и диагноз. Нет.
28.Выполняли ли Вы какие-либо обследования? Нет.
29. Почему Вы решили, что с Этой родинкой что-то не так и решили обратится ко мне? Пятно в пределах светлой родинки значительно темнее, чем сама родинка, хотя оно не чёрное. И это пятно имеет чёткий контур, а не плавно переливается цвет.
30.Как узналт о моих консультациях? Через интернет, первая ссылка, которая выпала по вопросу о родинках.
Невусы, или родинки, - это доброкачественные опухолевые новообразования кожи, возникающие в ее верхних слоях.
Они могут иметь различную форму – быть плоскими, иметь вид цветной капусты, иметь широкое основание или располагаться на длинной тонкой ножке.
Почему растут висячие родинки?

Появление таких элементов на коже может быть связано с разными этиологическими факторами.
Рассмотрим основные из них:
- I. Генетический фактор. В большинстве случаев склонность к образованию на теле висячих невусов обусловлена наследственной предрасположенностью. Наличие на теле у родителей большого количества родинок с большой вероятностью означает, что и у ребенка рано или поздно будет наблюдаться то же самое.
- II. Солнечная инсоляция. Ультрафиолетовое облучение, тем более избыточное, является мощным пигменто- и невусообразующим фактором. Длительное пребывание под открытым солнцем значительно увеличивает риск возникновения на теле висячих родинок и пигментных пятен.

- III. Вирусы. Проникновение в организм вируса папилломы человека предрасполагает к образованию патологических элементов на коже.
- IV. Травмы. Травмирование кожи в определенных участках также может быть предрасполагающим фактором для появления невусов.
- V. Гормональный дисбаланс. Гормональные нарушения в организме повышают вероятность роста на теле висячих родинок, особенно в подростковый период, во время беременности или климакса.

- VI. Возраст также является предрасполагающим фактором для возникновения невусов. Чем больше возраст человека, тем вероятнее тенденция к росту патологических элементов на коже.
Висячие родинки растут на любом участке тела, однако чаще всего они локализуются на шее, затылке, в области подмышек и промежности.
Главная их опасность состоит в риске травматизации.
Это становится особенно вероятным при локализации элементов на открытых участках тела или в местах, подвергающихся трению одежды.
Повреждение невуса грозит кровотечением, нагноением и, самое опасное, - злокачественным перерождением в раковую опухоль.
По этой причине при появлении на теле висячих родинок необходима обязательная консультация онкохирурга или онкодерматолога.
Врач тщательно обследует кожное новообразование, оценит степень онкориска, которое оно в себе несет, и выполнит необходимое лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Родинки: причины появления, при каких заболеваниях возникают изменения, диагностика и способы лечения.
Определение
Родинка (невус) – доброкачественное образование кожи, состоящее из сгруппированных клеток меланоцитов, вырабатывающих пигмент меланин, за счет чего родинка и приобретает свою коричневатую окраску. Они обнаруживаются на теле любого человека в виде маленьких круглых точек. Цвет и размер родинки могут значительно варьироваться, равно как и высота их возвышения над кожей.
Однако на изменения их внешнего вида внимание обращать все-таки следует.
Разновидности родинок
Родинки подразделяются на врожденные и приобретенные. По размеру родинки бывают мелкими (от 0,5 до 1,5 см), средними (от 1,5 см до 10 см), крупными (более 10 см) и гигантскими (невус занимает значительную область тела).
По способности к озлокачествлению выделяют меланомоопасные и меланомонеопасные пигментные пятна.
К меланомоопасным (способным к перорождению в злокачественные новообразования) относят:
- диспластический невус (доброкачественная родинка, размер которой больше 1 см, с неравномерной окраской и неровными краями);
- меланоз Дюбрейля (неравномерно окрашенное пятно, чаще на открытом участке тела, края его напоминают географическую карту, размер от 2 до 20 см, обычно возникает у пожилых женщин);
- пигментная ксеродерма (редкая наследственная болезнь, при которой кожа не способна защищаться от воздействия ультрафиолетовых лучей);
- голубой невус (гладкое плотное образование с четкими границами, размером до 2 см, голубого цвета);
- крупный врожденный пигментный невус (рельефное образование черного, серого или коричневого цвета, большой площади, увеличивающееся по мере роста ребенка).
Под изменениями родинки понимают следующие процессы:
- изменение окраски (родинка может стать светлее или темнее, на ее поверхности могут появиться темные или светлые участки);
- изменение размера в сторону увеличения (внимания требует увеличение родинки более чем на 2 мм в год);
- появление асимметрии и неровности краев (в норме при проведении воображаемой линии половинки родинки должны быть симметричны);
- уплотнение родинки (в норме родинка эластична);
- появление жжения, напряжения, покалывания в месте локализации родинки;
- покраснение кожи вокруг родинки;
- кровоточивость родинки.
И все-таки в большинстве случаев изменения родинок вполне закономерны и не представляют опасности для здоровья. Замечено, что многие родинки, появившиеся в детском возрасте, либо исчезают, либо равномерно утолщаются и бледнеют. Наиболее активное появление новых и изменение старых родинок специалисты отмечают в переходном возрасте и связывают с гормональной перестройкой в организме. Гормональными изменениями объясняют и потемнение родимых пятен во время беременности (однако сомнительные родинки у беременных лучше удалять).
После избыточной инсоляции (после солнечных ванн, солярия и фототерапии) родинки могут темнеть, увеличиваться, появляются новые пигментные пятна. Рост родинки на 1–2 мм в год без каких-либо других изменений не рассматривается как настораживающий.
При каких заболеваниях меняется внешний вид родинок?
Самым опасным заболеванием, при котором возникает изменение родинки, является меланома – агрессивная злокачественная опухоль из клеток меланоцитов.
Она может возникнуть на коже и слизистых, на сетчатке глаза на неизмененных тканях, из лентиго (пигментных пятен), а также из невуса.
Риск возникновения меланомы увеличивается:
- если у человека 1-й фототип кожи,
- солнечные ожоги в анамнезе,
- отсутствие привычки пользоваться солнцезащитными средствами,
- при частом посещении солярия,
- при наличии на теле меланомоопасных невусов,
- если количество родинок на теле превышает 50,
- если родинка регулярно травмируется,
- если у близких родственников диагностирована меланома.
Действие ионизирующей радиации, химические канцерогены, а также электромагнитное излучение также могут спровоцировать перерождение невуса.
Опухоль может быть равномерно или неравномерно окрашена, одного или нескольких цветов (черного, любого оттенка коричневого, серого, розового, синего, фиолетового), небольшого размера (чаще до 3 см). Обычно опухоль возвышается над кожей, а форма варьируется от плоской до бугристой. Поверхность может изъязвляться и кровоточить. Волосы из меланомы не растут. Вокруг очага часто наблюдаются пигментные разрастания.
Опухоль быстро метастазирует по лимфатическим и кровеносным сосудам, метастазы чаще наблюдаются в костях, печени, легких, головном мозге.
Прогноз зависит от глубины проникновения опухоли, а также поражения лимфатических узлов и наличия отдаленных метастазов. Размер опухоли на прогноз не влияет.
К каким врачам обращаться?
В случае настораживающего изменения родинки или ее травматизации следует обратиться к дерматологу, дерматоонкологу или онкологу.
На профилактическом осмотре врач общей практики, терапевт, педиатр могут заметить родинки, требующие внимания и дополнительного обследования.
Диагностика и обследования при изменении родинки
Зачастую установление окончательного диагноза требует, с одной стороны, комплексного обследования и применения обширных исследований, которые включают гистологические, лабораторные и инструментальные методы. С другой стороны, важно максимально сократить время диагностики кожных покровов, что крайне актуально в случаях обнаружения злокачественных образований, требующих немедленного лечения.
Пациент поможет врачу, если расскажет, когда появилась родинка, как изменялась со временем, с чем могут быть связаны изменения. Полезной будет информация о семейном анамнезе касательно кожных новообразований.
Основным инструментальным методом обследования является дерматоскопия. Дерматоскоп похож на лампу, которой родинку «просвечивают». Процедура быстрая и безболезненная. Приборы обладают достаточным разрешением и имеют сменные объективы с различным увеличением. На большем увеличении становятся различимы структуры и образования кожи, которые позволяют с уверенностью говорить о том или ином заболевании. Если имеющиеся родинки не вызывают опасений или необходимо наблюдение, врач составляет цифровую карту тела пациента, к которой можно будет вернуться при повторном визите.
При подозрении на меланому врач выполняет цитологическое исследование, взяв мазок – отпечаток с поверхности опухоли (при ее изъязвлении).
Материал для исследования. Отпечатки и соскобы получают с патологических очагов кожи и слизистых оболочек (кроме шейки матки и цервикального канала). К тесту относится материал полученный только с опухолевых и опухолеподобных образований.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Родинки: причины появления, при каких заболеваниях возникают изменения, диагностика и способы лечения.
Определение
Родинка (невус) – доброкачественное образование кожи, состоящее из сгруппированных клеток меланоцитов, вырабатывающих пигмент меланин, за счет чего родинка и приобретает свою коричневатую окраску. Они обнаруживаются на теле любого человека в виде маленьких круглых точек. Цвет и размер родинки могут значительно варьироваться, равно как и высота их возвышения над кожей.
Однако на изменения их внешнего вида внимание обращать все-таки следует.
Разновидности родинок
Родинки подразделяются на врожденные и приобретенные. По размеру родинки бывают мелкими (от 0,5 до 1,5 см), средними (от 1,5 см до 10 см), крупными (более 10 см) и гигантскими (невус занимает значительную область тела).
По способности к озлокачествлению выделяют меланомоопасные и меланомонеопасные пигментные пятна.
К меланомоопасным (способным к перорождению в злокачественные новообразования) относят:
- диспластический невус (доброкачественная родинка, размер которой больше 1 см, с неравномерной окраской и неровными краями);
- меланоз Дюбрейля (неравномерно окрашенное пятно, чаще на открытом участке тела, края его напоминают географическую карту, размер от 2 до 20 см, обычно возникает у пожилых женщин);
- пигментная ксеродерма (редкая наследственная болезнь, при которой кожа не способна защищаться от воздействия ультрафиолетовых лучей);
- голубой невус (гладкое плотное образование с четкими границами, размером до 2 см, голубого цвета);
- крупный врожденный пигментный невус (рельефное образование черного, серого или коричневого цвета, большой площади, увеличивающееся по мере роста ребенка).
Под изменениями родинки понимают следующие процессы:
- изменение окраски (родинка может стать светлее или темнее, на ее поверхности могут появиться темные или светлые участки);
- изменение размера в сторону увеличения (внимания требует увеличение родинки более чем на 2 мм в год);
- появление асимметрии и неровности краев (в норме при проведении воображаемой линии половинки родинки должны быть симметричны);
- уплотнение родинки (в норме родинка эластична);
- появление жжения, напряжения, покалывания в месте локализации родинки;
- покраснение кожи вокруг родинки;
- кровоточивость родинки.
И все-таки в большинстве случаев изменения родинок вполне закономерны и не представляют опасности для здоровья. Замечено, что многие родинки, появившиеся в детском возрасте, либо исчезают, либо равномерно утолщаются и бледнеют. Наиболее активное появление новых и изменение старых родинок специалисты отмечают в переходном возрасте и связывают с гормональной перестройкой в организме. Гормональными изменениями объясняют и потемнение родимых пятен во время беременности (однако сомнительные родинки у беременных лучше удалять).
После избыточной инсоляции (после солнечных ванн, солярия и фототерапии) родинки могут темнеть, увеличиваться, появляются новые пигментные пятна. Рост родинки на 1–2 мм в год без каких-либо других изменений не рассматривается как настораживающий.
При каких заболеваниях меняется внешний вид родинок?
Самым опасным заболеванием, при котором возникает изменение родинки, является меланома – агрессивная злокачественная опухоль из клеток меланоцитов.
Она может возникнуть на коже и слизистых, на сетчатке глаза на неизмененных тканях, из лентиго (пигментных пятен), а также из невуса.
Риск возникновения меланомы увеличивается:
- если у человека 1-й фототип кожи,
- солнечные ожоги в анамнезе,
- отсутствие привычки пользоваться солнцезащитными средствами,
- при частом посещении солярия,
- при наличии на теле меланомоопасных невусов,
- если количество родинок на теле превышает 50,
- если родинка регулярно травмируется,
- если у близких родственников диагностирована меланома.
Действие ионизирующей радиации, химические канцерогены, а также электромагнитное излучение также могут спровоцировать перерождение невуса.

Опухоль может быть равномерно или неравномерно окрашена, одного или нескольких цветов (черного, любого оттенка коричневого, серого, розового, синего, фиолетового), небольшого размера (чаще до 3 см). Обычно опухоль возвышается над кожей, а форма варьируется от плоской до бугристой. Поверхность может изъязвляться и кровоточить. Волосы из меланомы не растут. Вокруг очага часто наблюдаются пигментные разрастания.
Опухоль быстро метастазирует по лимфатическим и кровеносным сосудам, метастазы чаще наблюдаются в костях, печени, легких, головном мозге.
Прогноз зависит от глубины проникновения опухоли, а также поражения лимфатических узлов и наличия отдаленных метастазов. Размер опухоли на прогноз не влияет.
К каким врачам обращаться?
В случае настораживающего изменения родинки или ее травматизации следует обратиться к дерматологу, дерматоонкологу или онкологу.
На профилактическом осмотре врач общей практики, терапевт, педиатр могут заметить родинки, требующие внимания и дополнительного обследования.
Диагностика и обследования при изменении родинки
Зачастую установление окончательного диагноза требует, с одной стороны, комплексного обследования и применения обширных исследований, которые включают гистологические, лабораторные и инструментальные методы. С другой стороны, важно максимально сократить время диагностики кожных покровов, что крайне актуально в случаях обнаружения злокачественных образований, требующих немедленного лечения.
Пациент поможет врачу, если расскажет, когда появилась родинка, как изменялась со временем, с чем могут быть связаны изменения. Полезной будет информация о семейном анамнезе касательно кожных новообразований.
Основным инструментальным методом обследования является дерматоскопия. Дерматоскоп похож на лампу, которой родинку «просвечивают». Процедура быстрая и безболезненная. Приборы обладают достаточным разрешением и имеют сменные объективы с различным увеличением. На большем увеличении становятся различимы структуры и образования кожи, которые позволяют с уверенностью говорить о том или ином заболевании. Если имеющиеся родинки не вызывают опасений или необходимо наблюдение, врач составляет цифровую карту тела пациента, к которой можно будет вернуться при повторном визите.
При подозрении на меланому врач выполняет цитологическое исследование, взяв мазок – отпечаток с поверхности опухоли (при ее изъязвлении).
Материал для исследования. Отпечатки и соскобы получают с патологических очагов кожи и слизистых оболочек (кроме шейки матки и цервикального канала). К тесту относится материал полученный только с опухолевых и опухолеподобных образований.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
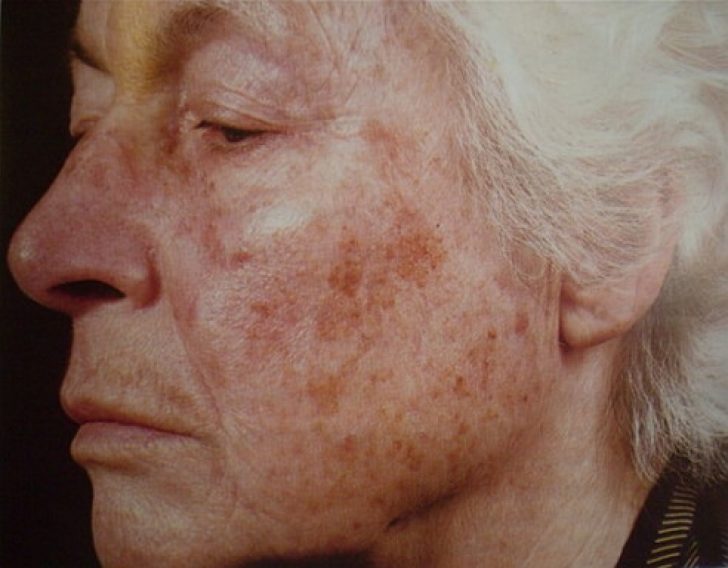
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Читайте также:

