Почему при циррозе печени желтеет кожа
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цирроз печени: причины появления, симптомы, диагностика и способы лечения.
Определение
Причины возникновения цирроза печени
Основные причины возникновения цирроза печени – вирусные гепатиты B, C, D и алкогольные поражения печени (особенно тяжело протекают сочетанные алкогольно-вирусные циррозы). Кроме того, цирроз может развиваться в результате воздействия промышленных ядов и лекарственных средств, стать исходом неалкогольной жировой болезни печени, возникать при поражении желчных протоков (первичного билиарного цирроза, муковисцидоза), при иммунных нарушениях (аутоиммунном гепатите, первичном склерозирующем холангите), быть следствием наследственных заболеваний (гемохроматоза, болезни Вильсона–Коновалова, недостаточности альфа-1антитрипсина), болезни Банти, застойной сердечной недостаточности. К циррозу могут приводить инфекционные заболевания (например, шистосомоз, сифилис, эхинококкоз).
Их гибель запускает воспалительный процесс, в условиях которого на месте погибших клеток формируется соединительная ткань, что приводит к структурной деформации печени. Из-за разрастания соединительной ткани нарушается внутрипеченочный кровоток, а в ткани печени формируются узлы, что в конечном итоге обуславливает печеночную недостаточность.
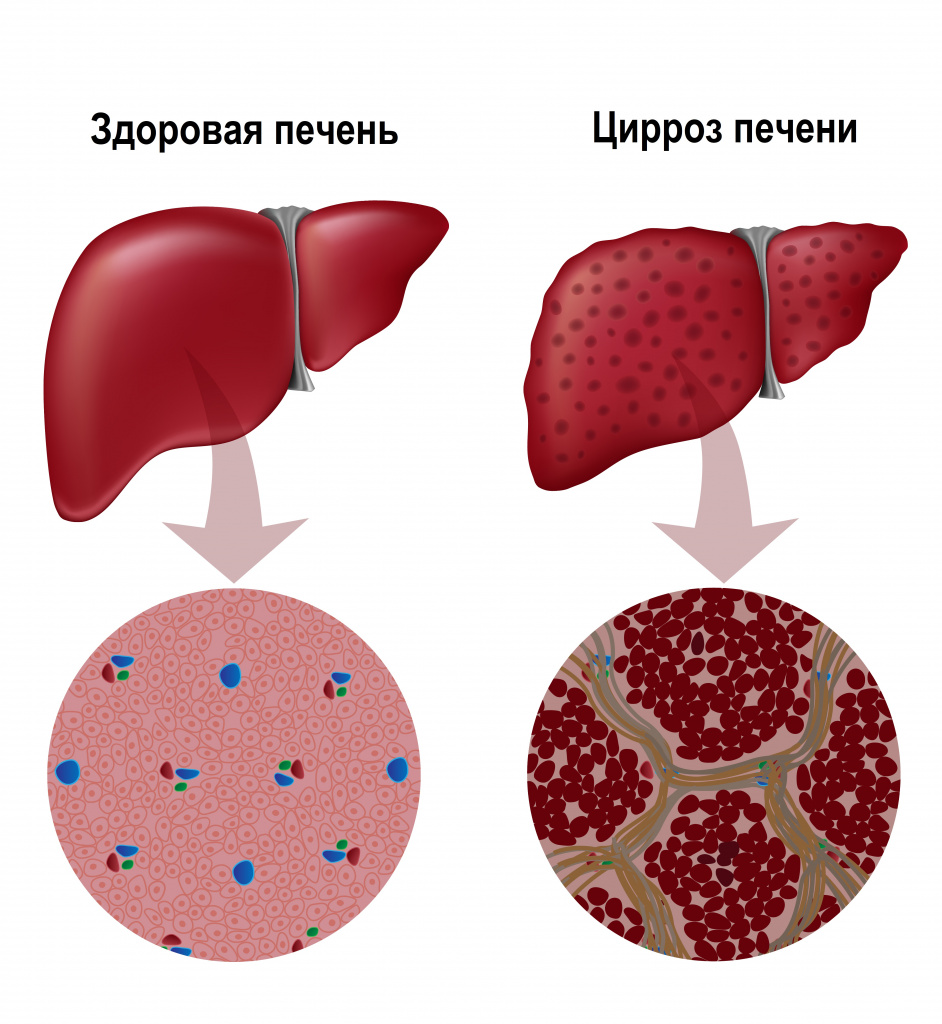
Классификация заболевания
- мелкоузловой цирроз (с узлами диаметром до 3-5 мм) - развивается, например, при алкогольном поражении печени;
- крупноузловой цирроз (с узлами до 2-3 см) – развивается при вирусных гепатитах В и С.;
- смешанный цирроз.
- активный, или прогрессирующий,
- неактивный.
- компенсированный цирроз,
- субкомпенсированный цирроз,
- декомпенсированный цирроз.
- класс А (Child A) — 5–6 баллов,
- класс B (Child B) — 7–9 баллов,
- класс C (Child C) — 10–15 баллов.
Самыми специфичными симптомами при поражениях печени являются: окрашивание кожи и слизистых в желтый цвет (желтуха), портальная гипертензия, асцит, печеночная энцефалопатия.
Желтый оттенок кожи и слизистых возникает, когда в крови накапливается слишком много билирубина – пигмента, входящего в состав желчи. При циррозе желтуха связана с повреждением гепатоцитов - так называемая паренхиматозная желтуха. При такой желтухе поврежденные клетки печени не могу захватывать из крови билирубин, связывать его с глюкуроновой кислотой и выделять в желчные пути, вследствие чего в крови повышается уровень непрямого билирубина. Возможно и обратное всасывание билирубина в кровеносные сосуды из желчных протоков с повышением в крови уровня прямого билирубина. При повышении содержания желчных кислот в крови нервные окончания раздражаются, и больных беспокоит сильный зуд.
Разрастающаяся соединительная ткань механически сдавливает венозные сосуды печени, в том числе крупную воротную (портальную) вену, которая собирает кровь от органов брюшной полости и несет в печень, где гепатоциты очищают кровь от токсичных веществ. Повышение давления в системе портальной вены называется портальной гипертензией. Это состояние является опасным осложнением многих заболеваний печени, в том числе цирроза. К признакам портальной гипертензии относят варикозное расширение вен пищевода и желудка с высоким риском кровотечений, появление извитых расширенных подкожных вен на передней брюшной стенке (так называемая «голова медузы»), расширенные геморроидальные узлы, увеличение живота из-за асцита.
Асцит (патологическое накопление жидкости в брюшной полости) - обязательный симптом декомпенсированного цирроза.
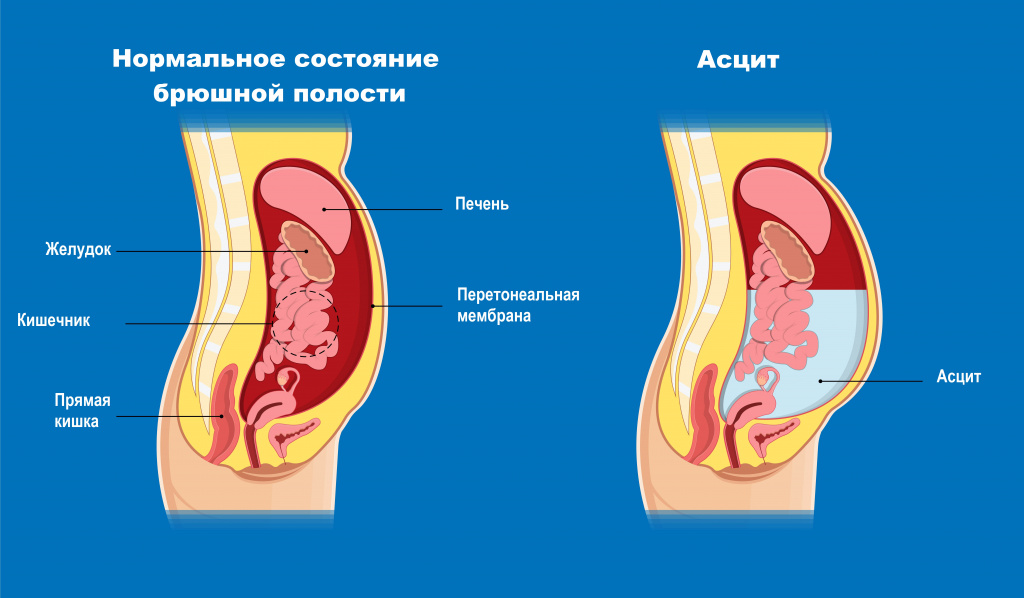
При печеночной недостаточности орган не может выполнять свою дезинтоксикационную функцию, и накапливающиеся токсины начинают оказывать неблагоприятное воздействие на мозг. Кроме того, могут формироваться функциональные или органические шунты между системами портального и общего кровообращения, что ведет к проникновению токсических продуктов кишечного происхождения в головной мозг. В результате возникают различные нервно-психические расстройства - печеночная энцефалопатия.
Развитие печеночной энцефалопатии при циррозе печени - наиболее тяжелое и прогностически неблагоприятное осложнение.
Врачи называют четыре стадии печеночной энцефалопатии:
- на 1-й стадии нарушается сон (появляется сонливость днем и бессонница ночью, кроме того, могут наблюдаться депрессия, раздражительность, эйфория, беспокойство, снижается способность к логическому мышлению, счету);
- на 2-й стадии сонливость нарастает и переходит в летаргию, наблюдается апатия, агрессия;
- на 3-й стадии присоединяется дезориентация во времени и пространстве, нарастает спутанность сознания;
- стадия 4 – кома: характеризуется отсутствием сознания и реакции на болевые раздражители.
Большинство клинических вариантов печеночной энцефалопатии потенциально обратимы – после трансплантации печени признаки энцефалопатии не рецидивируют.
Кроме того, при циррозе могут наблюдаться следующие симптомы:
- утолщение дистальных фаланг пальцев;
- изменение оттенка ногтевой пластины с ее помутнением;
- покраснение ладонной поверхности кистей, реже - стоп;
- расширение капилляров в области лица или тела;
- увеличение размеров молочных желез у лиц мужского пола с одновременным уменьшением яичек.
Лабораторная диагностика цирроза печени может включать:
-
общий анализ крови с определением уровня тромбоцитов;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
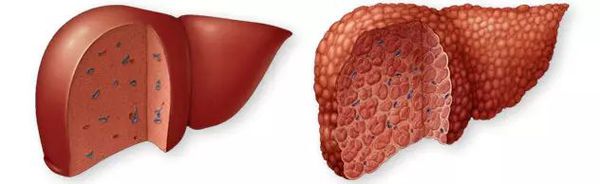
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
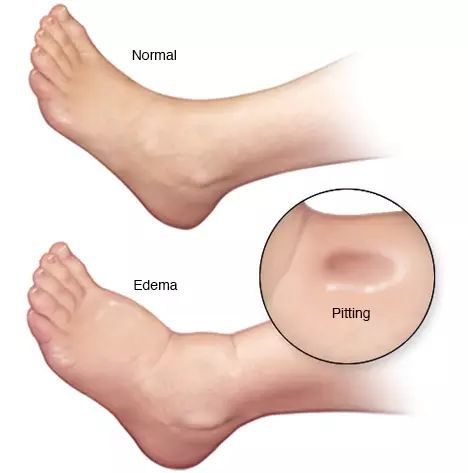
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
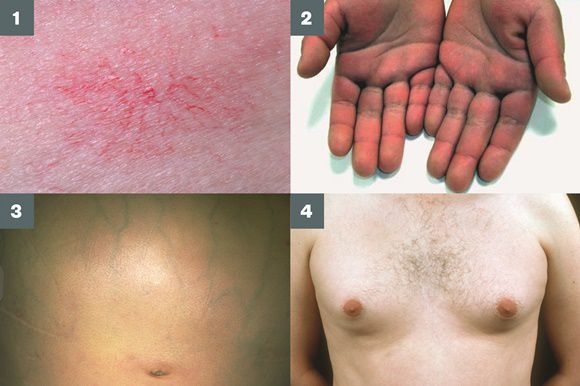
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Гепатиты и цирроз печени - распространенные заболевания различной этиологии, которые проявляются желтухой и возникают при повреждении гепатоцитов, застое желчи. Это приводит к серьезным нарушениям работы всего организма вплоть до летального исхода.
3.50 (Проголосовало: 8)
- Что такое желтуха
- Чем проявляется желтуха
- Разновидности желтухи
- Диагностика желтухи
- Лечение желтухи
- Что такое гепатит
- Каковы симптомы гепатита
- Чем опасен гепатит
- Диагностика гепатита
- Лечение гепатита
- Что такое цирроз печени
- Каковы симптомы цирроза
- Чем опасен цирроз
- Диагностика цирроза
- Лечение цирроза
Многие из нас начинают задумываться о состоянии своего здоровья лишь тогда, когда услышат от него тревожный «звоночек», а то – и несколько. Касается это и печени, самого горячего органа нашего организма, которая несет особую ответственность за многочисленные и очень важные процессы, происходящие в нем.
Так, например, наша печень мужественно принимает на себя первый «удар» токсических веществ, аллергенов и прочих небезопасных для нас веществ (включая продукты метаболизма), практически превращая их в более безопасные и готовые для вывода из организма. Так же она поступает с избытком гормонов, витаминов и других полезных для нас в нормальных дозах элементов.
С другой стороны, печень аккумулирует в себе запасы полезных веществ (например, гликогена, витаминов и микроэлементов) для регуляции углеводного обмена и большое количество крови (на случай экстренного возмещения кровопотери). Также печень синтезирует гормоны и ферменты, белки плазмы крови, холестерин и липиды, желчь (включая специфический пигмент билирубин), без которых наш организм просто не смог бы существовать.
В течение нашей жизни печень справляется с таким огромным объемом работы, что если нагрузки на нее слишком велики, рано или поздно ей самой может потребоваться наша помощь. Поэтому вовремя оценить состояние нашей печени и близлежащих органов, пройдя комплексное УЗИ органов брюшной полости и почек с надпочечниками, означает – заметить тревожные изменения и начать необходимое лечение как можно раньше!
Что такое желтуха


Прежде всего, под желтухой стоит подразумевать не какое-то определенное заболевание (например, гепатит, как думают многие), а целый симптоматический комплекс, который возникает вследствие течения патологических процессов в печени и некоторых органах. По сути, желтуха – это избыточное количество в организме билирубина, что внешне проявляется приобретением склерами, слизистыми оболочками и кожей желтого оттенка.
В норме билирубин образуется в печени и селезенке из гемоглобина в результате распада эритроцитов, после чего преобразуется печенью в желчь и выводится из организма. При желтухе нормальный процесс преобразования и вывода билирубина нарушается, поэтому он почти полностью остается в крови, незначительно выделяясь через почки и кожу.
Наиболее расположены к ней люди с:
- новообразованиями в печени;
- врожденными аномалиями желчно-выводящих путей;
- патологическими процессами в печени и желчном пузыре;
- наличием паразитических организмов;
- послеоперационными осложнениями;
- постреакцией на некоторые медикаментозные средства.
Чем проявляется желтуха
О наличии желтухи могут свидетельствовать следующие симптомы:
- желтоватый оттенок склер, слизистых оболочек и кожи;
- моча темного, а кал серого цвета;
- увеличенные в размерах печень и селезенка;
- кожный зуд;
- тянущие или спазматические боли в правом подреберье;
- появление в области живота венозной «сетки» при развитии цирроза печени.
Разновидности желтухи
В зависимости от причин, вызвавших желтуху, ее разделяют на формы:
- физиологическую (неонатальную) – обычно возникающую у новорожденных (чаще – у ослабленных или недоношенных детей) из-за адаптации незрелой ферментной системы к новым условиям окружающей среды;
- паренхиматозную (печеночную) – обычно возникающую при нарушении структуры и функций печеночных клеток (гепатоцитов) из-за новообразований и лекарственных воздействий на печень, либо гепатита или цирроза;
- гемолитическую (надпеченочную) – обычно возникающую при разрушении эритроцитов и увеличения непрямого билирубина при анемии, лимфолейкозе, лимфосаркоме или тропической малярии;
- конъюгационную – обычно возникающую при воздействии на печень провоцирующих факторов и врожденных патологиях;
- механическую (подпеченочную) – обычно возникающую при увеличении прямого билирубина из-за невозможности его вывода через заблокированные (камнями, опухолями или гельминтами) желчные протоки.
По длительности течения желтуху разделяют на:
- острую;
- затяжную;
- хроническую.
Диагностика желтухи
Обычно опасность вызывает не сама желтуха, а патологии, послужившие ее возникновению. В результате интоксикации организма билирубином может произойти серьезный сбой различных его систем, а у маленьких детей – задержка умственного развития. Поэтому так важна точная диагностика такого состояния, для чего проводят:
Лечение желтухи
Лечение желтухи обычно симптоматическое и полностью зависит от ее формы и степени развития. Поэтому часто назначается консервативная терапия, включающая использование антигистаминных средств и стероидов, плазмофорез и фототерапию, а также обязательное соблюдение диеты.
В случае затруднения желчного оттока из-за желчных камней, а также при новообразованиях показано хирургическое лечение.
Что такое гепатит


Под гепатитом подразумевают воспалительный процесс в печени под воздействием провоцирующего (в большинстве случаев – вирусного) агента, вызывающий повреждение ее тканей.
На сегодня гепатиты считаются одними из самых распространенных инфекционных заболеваний после ОРВИ, гриппа и ветряной оспы. Наиболее часто заболевание диагностируется у молодых людей в возрасте 15-30 лет (особенно склонных к незащищенному сексу и приему наркотиков), другая «группа риска» обычно представлена медицинскими специалистами, напрямую контактирующими с кровью (в том числе и инфицированных людей).
Каковы симптомы гепатита
Необходимо помнить, что симптоматика гепатита может быть яркой, но иногда может и практически полностью отсутствовать (давая время необнаруженному заболеванию перейти в хроническую форму). Однако довольно часто для всех видов гепатита характерны общие симптомы любой интенсивности:
- желтуха;
- изменение цвета мочи (потемнение до коричневого)
- болевые ощущения (часто давящего характера) в области печени;
- нарушение пищеварения (тошнота, рвота с привкусом горечи, понос или запор);
- слабость и повышенная утомляемость;
- повышение температуры тела и головная боль;
- кожный зуд;
- увеличенные размеры печени.
Классификация гепатита
По своей форме гепатит может быть острым и хроническим.
В зависимости от провоцирующего фактора, гепатит разделяют на:
- инфекционный (вызываемый вирусами или бактериями);
- токсический (при отравлении организма алкоголем, химическими или лекарственными веществами);
- аутоиммунный (вызванный аутоиммунными патологиями);
- лучевой (например, как следствие лучевой терапии).
Вирусный гепатит, в свою очередь, разделяют на виды (в зависимости от провоцирующего заболевание вируса):
- гепатит A (Боткина болезнь) – передается через загрязненные продукты и воду, с инкубационным периодом 2-6 недель, после болезни дающий пожизненный иммунитет к данному виду;
- гепатит B – передающийся посредством незащищенных сексуальных контактов и через открытый доступ к крови (в быту, стоматологии, косметологии и т.д.) с помощью нестерилизованных инструментов, с инкубационным периодом 1,5-6 месяцев, длительностью острого заболевания от 6 до 8 недель (с выздоровлением в 90% случаев) и редким переходом в хроническое;
- гепатит C – наиболее опасный вид, передающийся так же, как и гепатит B, но с практически малозаметной симптоматикой, из-за чего заболевание может незаметно для больного протекать годами в хронической форме, приводя к циррозу и раку печени;
- гепатит D – передающийся так же, как гепатиты B и C, но развивающийся только после инфицирования вирусом гепатита B, легко переходящий в хроническую форму и заканчивающийся циррозом печени;
- гепатит E – передающийся так же, как и гепатит A, со схожей симптоматикой, обычно распространенный в африканских и азиатских странах.
Чем опасен гепатит
Главная опасность хронической формы гепатита заключается в тяжелых поражениях печени с последующим развитием рака. Особенно этому способствует инфицирование организма вирусом гепатита C.
Диагностика гепатита
Для точной диагностики гепатита обычно проводят:
- лабораторные исследования крови (общий и биохимический анализ); ;
- серологические исследования;
- МРТ и компьютерную томографию;
- сцинтиграфию и биопсию печени.
Лечение гепатита
Лечение назначается в зависимости от вида и формы гепатита. При заболеваниях легкой и средней тяжести обычно показаны:
- соблюдение диеты;
- ограничение физических и умственных нагрузок;
- применение лекарственной терапии (с использованием цитостатиков, гепатопротекторов, противовирусных препаратов, желчегонных средств, гормонов коры надпочечников, витаминов и детоксикационных средств).
Что такое цирроз печени

Под циррозом печени подразумевают патологический и хронически протекающий процесс в печени, в результате которого ее паренхиматозная ткань замещается фиброзной соединительной (стромой). Также происходит структурная перестройка сосудистого русла и уменьшение количества нормально функционирующих гепатоцитов (клеток печени).
По статистике, мировая ежегодная смертность от цирроза составляет около 300 тыс. человек, с прогрессирующей тенденцией к увеличению. Наиболее чаще заболеванию подвержены мужчины старше 40 лет, склонные к алкоголизму, а также больные:
- хроническим гепатитом B, C и D;
- патологиями, осложненными жировым гепатозом;
- некоторыми наследственными болезнями (например, гемохроматозом);
- некоторыми аутоиммунными заболеваниями;
- токсическим поражением печени химическими веществами.
Каковы симптомы цирроза
Симптоматика цирроза может полностью отсутствовать в течение достаточно длительного времени, либо проявляться незначительно. Чаще всего болезнь может начать проявляться:
- повышенной утомляемостью и снижением умственной деятельности, слабостью и раздражительностью;
- расстройством пищеварения (ощущением горечи во рту, тошнотой и рвотой, метеоризмом и расстройством стула), особенно по утрам;
- болевыми ощущениями в правом подреберье (усиливающимися после употребления алкоголя или жирной пищи, а также при физических нагрузках);
- повышенной кровоточивостью в слизистых оболочках и подкожными кровоизлияниями (с характерными сосудистыми «звездочками» вверху туловища и покраснением ладоней);
- кожным зудом и ломотой в суставах.
Длительно прогрессирующая болезнь характеризуется также:
- снижением массы тела и мышечного объема;
- «выпячиванием» живота (на фоне похудевших конечностей с утолщающимися кончиками пальцев) с увеличенными печенью и селезенкой, асцитом;
- болезненной припухлостью суставов;
- желтухой;
- снижением половой функции и вторичных половых признаков.
Чем опасен цирроз
Коварство цирроза печени – в длительном периоде бессимптомного течения. Поэтому часто при отсутствии необходимого лечения заболевание приводит к печеночной недостаточности, тяжелейшим органическим осложнениям и последующему летальному исходу.
Диагностика цирроза
Диагностика заболевания основывается на результатах комплексного обследования состояния печени и органических систем, наиболее тесно связанных с ее работой, а также установлении причин, вызвавших цирроз. Для этого проводят:
- комплексное УЗИ органов брюшной полости и забрюшинного пространства (почки и надпочечники), а также портальных сосудов;
- лабораторное исследование крови (включая биохимическое, на наличие вирусов гепатита, а также коагулограмму);
- эзофагогастродуаденоскопию для выявления расширенных вен пищевода;
- биопсию и сцинтиграфию печени.
Лечение цирроза
Обычно лечение цирроза печени направлено на прекращение (на начальных стадиях заболевания), либо замедление прогрессирующих патологических процессов. Консервативная терапия строго индивидуальна и часто заключается в:
- приеме лекарственных препаратов (гепатопротекторов);
- соблюдении диеты (с обязательным исключением алкоголя, жирных и консервированных продуктов);
- исключении физических и эмоциональных перегрузок.
Лечение цирроза в терминальной стадии может быть связано только с трансплантацией печени.
Необходимо помнить, что только профилактическое комплексное УЗИ органов брюшной полости в большинстве случаев может помочь вовремя распознать патологические изменения печени даже до появления первых симптомов! Сохраните свое здоровье!
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
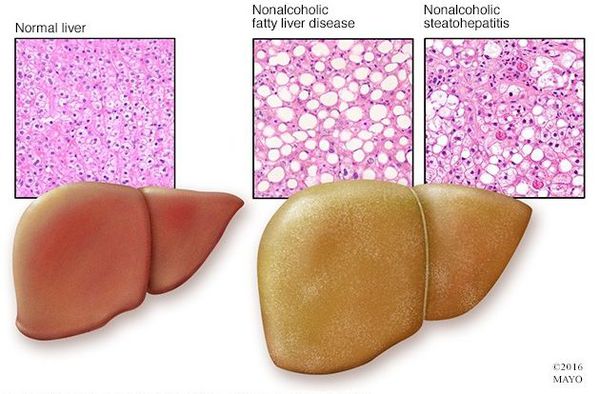
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
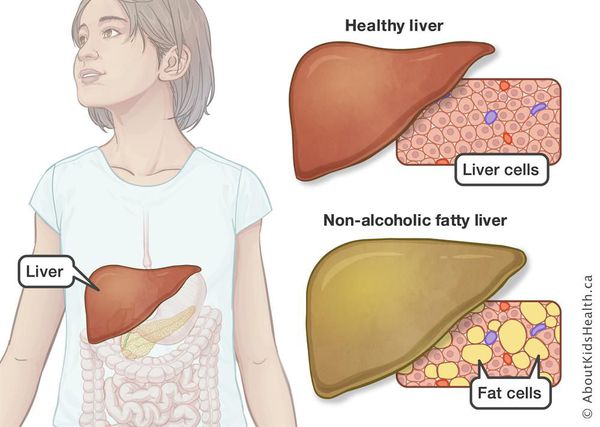
Все эти изменения неуклонно приводят к:
- разрушению клеток печени (неалкогольный стеатогепатит);
- накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
- изменению биохимического состава крови;
- развитию метаболического синдрома (гипертоническая болезнь, ожирение, сахарный диабет);
- в конечном итоге, циррозу.
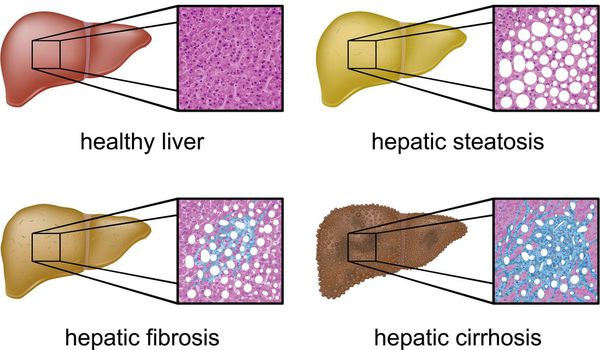
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
- малоподвижный образ жизни (гиподинамия);
- неправильное питание, переедание;
- длительный приём лекарственных препаратов;
- избыточная масса тела и висцеральное ожирение;
- вредные привычки.
Основными причинам развития НАЖБП являются: [11]
- гормональные нарушения;
- нарушение жирового обмена (дисбаланс липопротеидов плазмы);
- нарушение углеводного обмена (сахарный диабет);
- артериальная гипертензия;
- ночная гипоксемия (синдром обструктивного апноэ сна).
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м)) 2 . Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
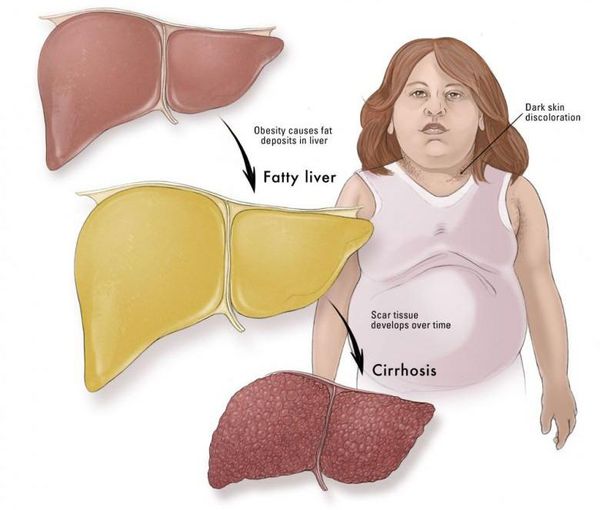
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
- избыточное поступление свободных жирных кислот (FFA) в печень;
- усиленный синтез свободных жирных кислот печени;
- пониженный уровень бета-окисления свободных жирных кислот;
- снижение синтеза или секреции липопротеинов очень высокой плотности. [7]
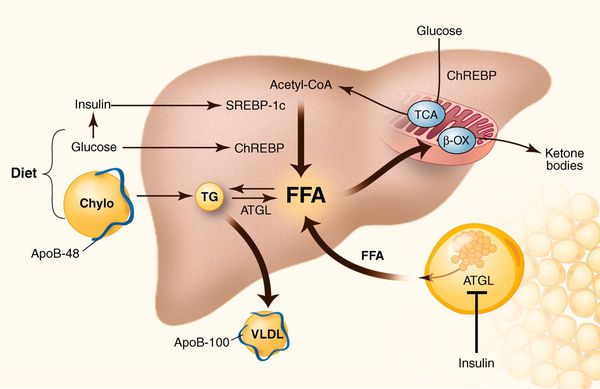
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Кроме того, патогенетическое значение в формировании НАЖБП имеет эндотоксин-опосредованное повреждение, которое, в свою очередь, усиливает выработку провоспалительных цитокинов (ФНО-α, ИЛ-6 и ИЛ-8), приводящих к нарушению целостности мембран гепатоцитов и даже к их некрозу [9] , а также к развитию воспалительной клеточной инфильтрации как в портальных трактах, так и в дольках печени, что приводит к стеатогепатиту.
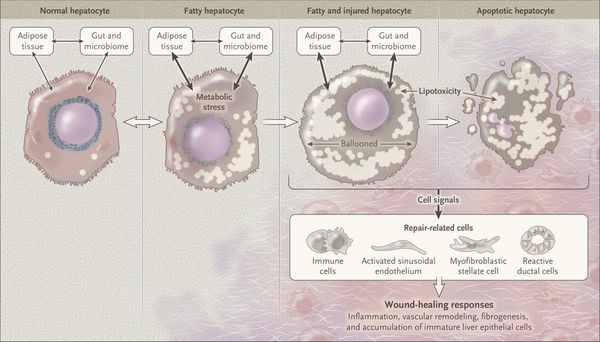
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
- I степень (мягкий НАСГ) — стеатоз крупнокапельный, не более 33-66% поражённых гепацитов;
- II степень (умеренный НАСГ) — крупно- и мелкокапельный, от 33% до 66% поражённых гепацитов;
- III степень (тяжелый НАСГ) — крупно- и мелкокапельный, больше 60% поражённых гепацитов.
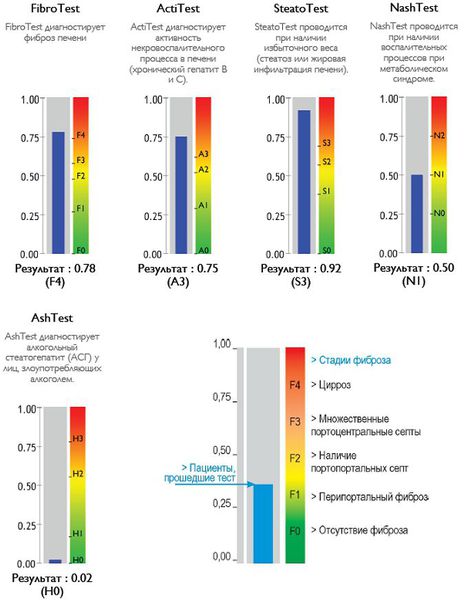
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
- S1 (до 33% жировой инфильтрации);
- S2 ( 33-60% жировой инфильтрации)
- S3 (более 60% жировой инфильтрации)
- F1,F2, F3, цирроз.
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
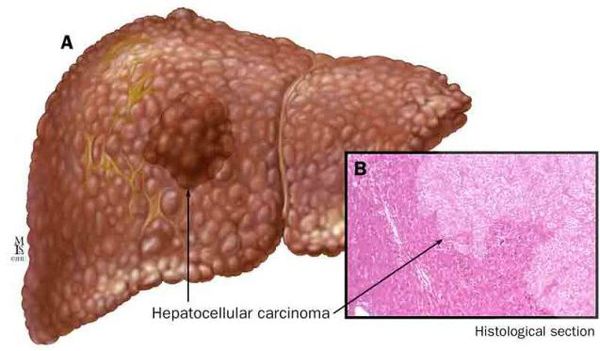
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
Кода первые два этапа завершены, исследуется структурное состояние печени при помощи УЗИ [4] , МСКТ, МРТ и эластометрии (FibroScan), при необходимости исследуется морфологическое состояние — биопсия печени. [3]
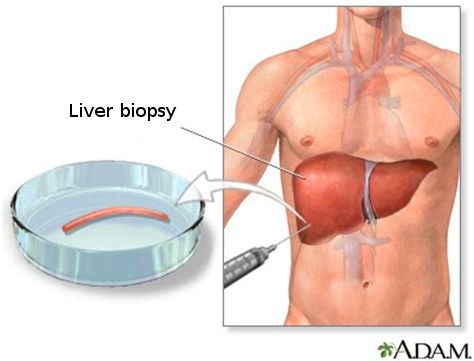
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
- коррекция углеводного, жирового (липидного) обмена веществ;
- нормализация процессов окисления в клетке;
- влияние на основные факторы риска;
- снижение массы тела;
- улучшение структуры печени на обратимых стадиях.
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
- программа «Лайт»;
- программа «Медиум»;
- программа «Премиум»;
- индивидуальная программа лечения — разрабатывается на основании сопутствующих заболеваний, текущего состояния пациента и необходимой интенсивности лечения.
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
- инфузионная терапия с пролонгацией приёма препаратов внутрь, подбор диеты и физической активности;
- сдача контрольных анализов и оценка результатов.
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Желтуха: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Желтухой называют состояния, при которых кожа и слизистые оболочки окрашиваются в различные оттенки желтого цвета. Причем не во всех случаях это свидетельствует о патологических процессах в организме.
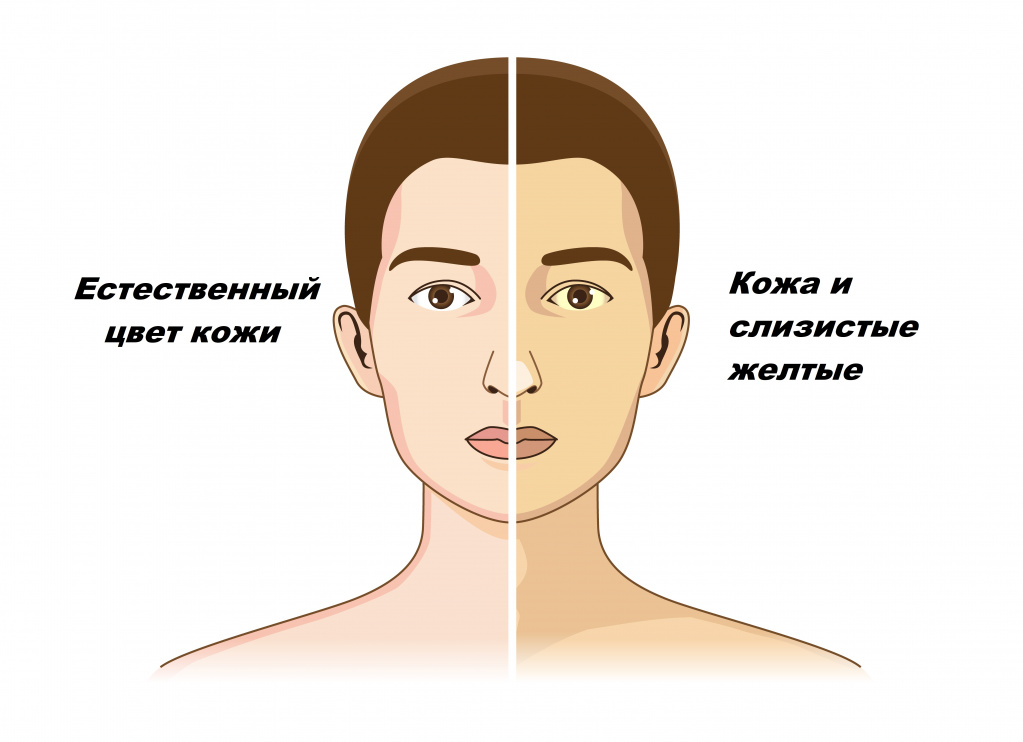
Разновидности желтухи
Различают ложную и истинную желтуху. Ложная желтуха возникает при накоплении в коже каротинов из-за избыточного употребления в пищу моркови, свеклы, апельсинов, тыквы, при приеме внутрь некоторых препаратов (акрихина, пикриновой кислоты и др.).
Желтушное окрашивание кожи и иктеричность (желтая пигментация) склер возникают при концентрации общего билирубина в плазме крови более 35-45 мкмоль/л. Желтый оттенок могут иметь молоко кормящих женщин, плевральный и перикардиальный выпот, асцитическая жидкость, сперма.
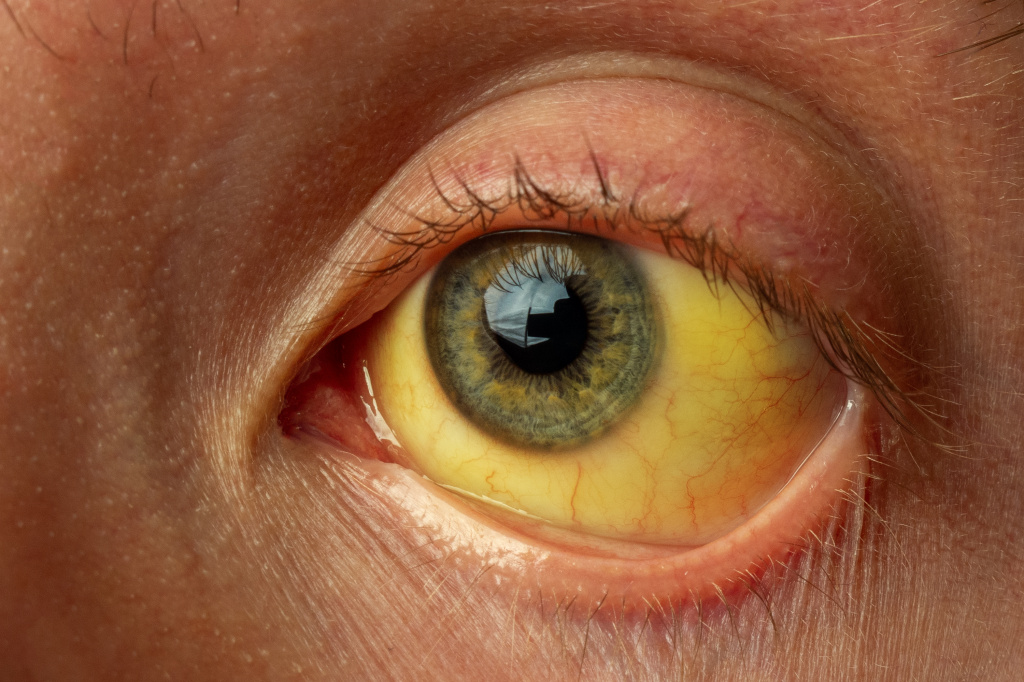
Клиническая картина и длительность истинной желтухи зависят от основного заболевания, на фоне которого развилось повышение билирубина крови.
- желтуха вследствие генетических заболеваний (наследственного микросфероцитоза, наследственного стомацитоза и др.);
- аутоиммунная (приобретенная) гемолитическая анемия.
- вызванные инфекционными заболеваниями (вирусными гепатитами А, В, С, D, Е; герпетическим гепатитом, цитомегаловирусным гепатитом, желтой лихорадкой, инфекционным мононуклеозом, возвратным тифом, кишечным иерсиниозом, орнитозом, лептоспирозом, сальмонеллезом, псевдотуберкулезом и др.);
- вызванные неинфекционными заболеваниями (острым алкогольным гепатитом, лекарственным гепатитом, циррозом печени, отравлением окислителями на основе азотной кислоты, гидразином и его производными, хлорэтаном, этиленгликолем).
4. Механические (подпеченочные) желтухи возникают на фоне желчнокаменной болезни, холангита, рубцовых стриктур внепеченочных желчных протоков, рака головки поджелудочной железы, большого сосочка двенадцатиперстной кишки, желчного пузыря.
Гемолитические желтухи характеризуются умеренными проявлениями, лимонным окрашиванием кожи, склер и слизистых оболочек, незначительным увеличением печени и часто заметно увеличенной селезенкой. Наблюдается анемия.
При остром вирусном гепатите беспокоят тупые ноющие боли в правом подреберье и в суставах, повышается температура, снижается аппетит, больной испытывает слабость. Появляются желтушность кожных покровов, темная моча и недостаточно окрашенный кал. На коже в результате кровоизлияний могут быть синяки. Кожный зуд для острого вирусного гепатита не характерен, так как обеспечивается достаточная эвакуация желчи по желчным протокам. При опросе пациента можно выявить фактор риска развития болезни (контакт с больными гепатитом, недавние хирургические операции, гемотрансфузии, инъекции и манипуляции, связанные с нарушением кожных покровов и слизистых оболочек).
При остром начале заболевания (желчнокаменная болезнь) внезапно появляется коликообразная боль в правом подреберье с иррадиацией вправо и в спину, озноб, повышение температуры. Затем присоединяются желтуха и кожный зуд. При постепенном развитии болезни (рак головки поджелудочной железы) больного могут беспокоить умеренные тупые или давящие боли под правой реберной дугой, тошнота, отрыжка, снижение массы тела. При пальпации живота определяется болезненность в правом подреберье. Постепенно нарастает желтушность кожных покровов, моча приобретает темный цвет, кал становится светлее, так как меньше билирубина выделяется в кишечник.
Конституциональные желтухи характеризуются умеренно выраженной интермиттирующей (периодической) желтухой. Отмечается избирательное окрашивание кожи лица, носогубного треугольника, ладоней, подошв и подмышечных ямок. Желтуха возникает или усиливается после физического или умственного напряжения, обострения сопутствующего заболевания, приема алкоголя. Печень и селезенка не увеличиваются в размерах.
В результате длительного токсического воздействия высоких концентраций билирубина на организм развивается поражение центральной нервной системы, в паренхиматозных органах формируются очаги некроза, подавляется клеточный иммунный ответ, возникает анемия. У детей могут отмечаться серьезные осложнения: ядерная желтуха, умственная отсталость, детский церебральный паралич.
Возможные причины желтухи
Истинная желтуха – это результат нарушения равновесия между образованием и выделением билирубина. Причиной такого нарушения может стать повышенное образование билирубина (гемолитические желтухи), сбой в его транспортировке в клетки печени и экскреции этими клетками, а также ухудшение процессов связывания свободного билирубина (паренхиматозные желтухи). Механические желтухи становятся следствием ухудшения выделения билирубина по внепеченочным протокам.
В основе механизма развития гемолитической желтухи лежит гемолиз (усиленное разрушение эритроцитов), когда продолжительность жизни эритроцитов значительно укорачивается иногда до нескольких часов. Гемолиз может быть внутрисосудистым и внесосудистым. Внутрисосудистый гемолиз возникает в результате механического разрушения эритроцитов в малых кровеносных сосудах (маршевая гемоглобинурия), турбулентного кровяного потока при дисфункции протезированных клапанов сердца, в результате несовместимости эритроцитов по системе АВ(0), резус или какой-либо другой системе, вследствие прямого токсического воздействия (яд змеи) и др.
Внесосудистый гемолиз происходит в селезенке и печени в результате захвата и разрушения измененных эритроцитов. Селезенка способна захватывать и разрушать малоизмененные эритроциты, печень – эритроциты с большими нарушениями.
Печеночные (паренхиматозные) желтухи обусловлены в основном поражением гепатоцитов (клеток печени). В одних случаях данный синдром связан с повреждением клеток печени и застоем желчи, например, при остром и хроническом вирусном гепатите. В других – нарушается выделение билирубина (при холестатической желтухе, холестатическом гепатите, первичном билиарном циррозе печени).
При нарушениях оттока желчи по внепеченочным желчным протокам возникает обтурационная (механическая) желтуха.
В результате генетических дефектов ферментов печени возникают ферментопатические, или конституциональные желтухи. Наиболее распространен синдром Жильбера, развивающийся на фоне нарушения захвата свободного билирубина и его связывания с глюкуроновой кислотой из-за дефицита фермента глюкуронилтрансферазы.
Желтуха новорожденных может быть обусловлена высоким выбросом эритроцитов в родах, высоким содержанием фетального гемоглобина, быстрым разрушением билирубина после родов, дефицитом конъюгирующих ферментов в печени. При этом подъем уровня билирубина не достигает критических значений, и состояние ребенка остается удовлетворительным.
Желтуха грудного молока (желтуха от материнского молока) не считается патологией и связана с реакцией организма ребенка на жиры, содержащиеся в грудном молоке. Развивается такое состояние на 3-7-е сутки после рождения, когда ребенок уже получает достаточное количество молока матери. Прекращение грудного вскармливания на 24-48 часов приводит к резкому снижению билирубина и уменьшению выраженности желтухи. Если ребенок продолжает получать грудное молоко, желтуха сохраняется 4-6 недель, затем постепенно уменьшается – состояние кожных покровов и слизистых нормализуется к 12-16-й неделе жизни.
Гемолитическая болезнь новорожденных обусловлена несовместимостью крови матери и плода по различным антигенам, когда в организме беременной женщины вырабатываются антитела, проникающие через плацентарный барьер в кровь плода и вызывающие разрушение (гемолиз) его эритроцитов. Интенсивность желтухи зависит от уровня билирубина – при достижении критических цифр этот фермент может поражать нейроны головного мозга, в результате чего развивается билирубиновая энцефалопатия (ядерная желтуха).
К каким врачам обращаться
При появлении желтухи для уточнения диагноза и определения дальнейшей тактики лечения пациенту необходимо обратиться к врачу общей практики, терапевту или педиатру , если пациент – ребенок. В дальнейшем может быть показана консультация гастроэнтеролога , гематолога, онколога , инфекциониста, хирурга .
Диагностика желтухи
Для выяснения причины желтухи выполняется (по показаниям) комплекс лабораторно-инструментальных методов обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

