Почему препарат гормона поджелудочной железы инсулин вводят внутривенно внутримышечно или подкожно
Обновлено: 18.04.2024
Инсулин представляет собой полипептидный белок, который распадается под воздействием ферментов пищеварительной системы до одиночного пептида – получается, что достигнув тонкого кишечника, где инсулин должен всасываться, он уже не может полноценно функционировать и снижать уровень сахара крови.
Молекула инсулина может разрушиться в процессе пищеварения, поэтому инсулин должен назначаться в инъекционной форме.
Кроме химических причин, есть и другие, в большей степени связанные с качеством управления сахарным диабетом.
Почему инъекции лучше?
Уровень глюкозы крови подвержен значительным изменениям в течение дня.
Пища, физическая нагрузка, стресс, болезнь, даже время суток и т.д. - все это влияет на уровень глюкозы крови. Если бы эти воздействия не были значимыми, не было бы необходимости в мониторировании глюкозы крови несколько раз в день.
Инсулин необходим для того, чтобы глюкоза, как источник энергии, попала в клетки, а ее уровень в крови остался стабильным, поэтому инсулин должен достигнуть кровотока в неизмененном виде.
Он вводится в подкожно-жировую клетчатку, затем в течение определенного времени всасывается в кровь без изменения своих свойств. Инсулин не следует вводить непосредственно в мышцу или в сосуды (вены или артерии), так как это может значительно увеличить скорость его действия и привести к развитию гипогликемии (низкого уровня глюкозы урови).
От того как быстро происходит всасывание инсулина, также зависит и его функция.
Препараты инсулина бывают: ультракороткого, короткого, промежуточного, длительного действия и смешанные. Каждый из них всасывается и действует в пределах разных временных рамок, компенсируя различные потребности организма в глюкозе.
Возможные альтернативы
Во всем мире активно проводятся исследования по разработке альтернативных способов доставки инсулина.
Одним из наиболее перспективных является ингаляционный способ.
В 2006 году был представлен ингаляционный препарат инсулина Exubera, просуществовавший на фармацевтическом рынке около года, однако, по некоторым причинам (несоответствие затрат на производство и регистрацию препарата, недостоверные сведения о заболеваемости раком легких) он был снят с продаж производителем. Продукт был чрезвычайно дорогим (в 4 раза дороже инъекционного) и не сопоставим с инъекционным инсулином по эффективности.
Как известно, существует два наиболее часто встречающихся типа сахарного диабета – 1 типа и 2 типа.
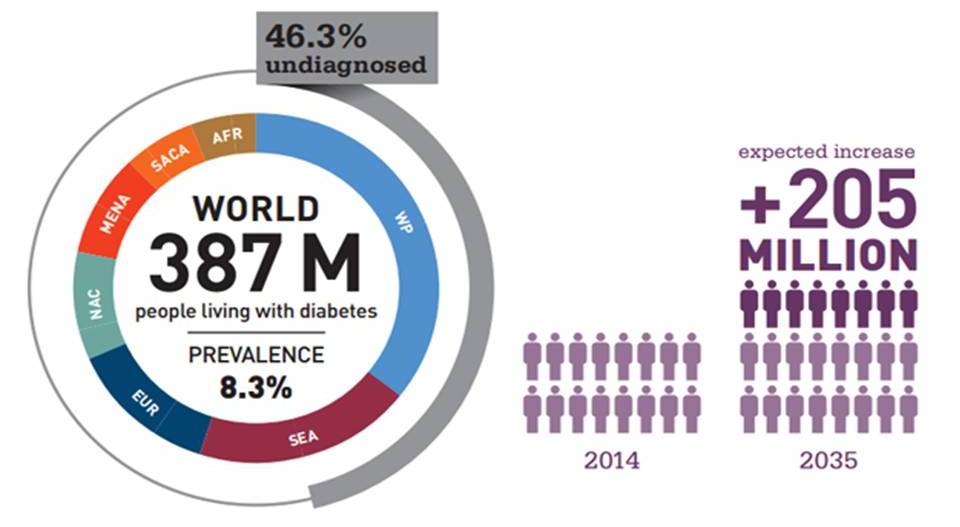
Сахарный диабет 2 типа встречается гораздо чаще, не зря его называют «эпидемией XXI века» - ведь количество человек, страдающих этим недугом, неуклонно растет год от года (см. рис. 1) . Вместе с ростом заболеваемости, увеличивается и число осложнений диабета, грозных, серьезных осложнений, которые существенно изменяют жизнь людей, ухудшают их самочувствие, ограничивают работоспособность и значимо снижают качество жизни. Именно поэтому так важно вовремя начать лечение, позволяющее контролировать болезнь. Многочисленные исследования показали, что чем раньше начато лечение, тем меньше вероятность развития осложнений сахарного диабета в будущем!
Рис. 1. Рост заболеваемости сахарным диабетом мире. На данный момент в мире сахарным диабетом болеет около 387 миллионов человек. К 2035 году ожидается увеличение больных сахарным диабетом еще на 205 миллионов человек
Давайте рассмотрим варианты лечения сахарного диабета 2 типа поподробнее, чтобы знать о его лечении как можно больше, ведь «информирован - значит, вооружен»

Несомненно, правильное питание, регулярные физические нагрузки, нормализация веса, здоровый сон - все это способствует нормализации сахара крови и является основой лечения сахарного диабета. Без этого ни одно, даже самое лучшее лекарство, не будет помогать полноценно.
Некоторым людям этого вполне достаточно для контроля заболевания длительное время. Все же зачастую, даже при строгом соблюдении диеты, но без применения лекарств, глюкометр (прибор для самостоятельного измерения сахара крови) все равно не показывает желанных цифр. И следующим шагом для нормализации уровня сахара крови становится принятие медикаментов.
Но прежде чем мы рассмотрим конкретные виды сахароснижающих препаратов, давайте избавимся от некоторых предубеждений.
«Начну принимать таблетки от сахара, привыкну и буду принимать всегда. Лучше буду пожестче соблюдать диету».
Да, препараты, снижающие сахар крови, необходимо принимать регулярно и постоянно. Они помогают приблизить уровень сахара крови к целевым значениям настолько быстро, насколько это возможно и тем самым минимизируют риск развития осложнений. А ведь это и есть цель лечения!
Сахарный диабет – прогрессирующее, хроническое заболевание, связанное с нарушением работы поджелудочной железы, а именно гормона инсулина. И то, что даже при соблюдении строгой диеты, сахар крови все равно упорно держится выше хороших значений, не обязательно говорит, что вы плохо соблюдаете диету, скорее всего, ваша поджелудочная железа уже не справляется и необходимо ей помочь.
Ведь Вы ежедневно используете множество разнообразных продуктов, улучающих Вашу внешность. Так почему бы не использовать то, что поможет улучшить организм изнутри?

«Я и так много лекарств принимаю, еще и эти.
Принял горсть таблеток, так можно и не завтракать уже!»
Помните, высокий уровень сахара крови повреждает все сосуды и нервы. А они у нас имеются практически во всем организме. Поэтому нормализация сахара крови поможет снизить риск инфаркта миокарда, инсульта головного мозга и многих других тяжелых состояний! Так подумайте, как значимо может повлиять таблетка на Ваше здоровье.

Ни в коем случае не стоит самостоятельно подбирать себе лекарства!
Это необходимо решить вместе с Вашим лечащим врачом!
Существует несколько групп лекарственных препаратов, снижающих уровень сахара в крови. Они отличаются механизмом действия, влиянием на различные органы и способом применения.
Метформин
Препарат применяется с 1960х годов, относится к группе бигуанидов. Может применяться в сочетании с другими лекарствами, в том числе с инсулином.
Уменьшает продукцию глюкозы печенью, снижает всасывание глюкозы в кишечнике, увеличивает чувствительность периферических тканей к инсулину.
Не приводит к чрезмерному снижению уровня сахара в крови (гипогликемии). Принимать можно как во время, так и после приема пищи.
В ряде случаев при приеме метформина может беспокоить тошнота, рвота, вздутие живота, диарея. Чаще всего данные симптомы проходят в течение недели от начала приема
При серьезных заболеваниях печени (например, гепатите), снижении работы почек (необходимо оценить уровень креатинина крови и скорость клубочковой фильтрации, что сможет выполнить Ваш врач). Противопоказан при беременности и кормлении грудью.
Тиазолидиндионы – глитазоны
Усиливают чувствительность к инсулину, особенно в мышцах и жировой ткани, снижают образование глюкозы в печени.
Секретагоги инсулина – средства, стимулирующие секрецию инсулина
Для людей с СД 2 типа. Данные лекарства применяют для нормализации сахара крови после приема пищи. Поэтому они подходят людям, у кого отмечается значимое повышение сахара крови через 2 часа после еды. Препараты этой группы стоит применять только до или во время еды. Глиниды применяют кратно количеству приёмов пищи. Можно использовать в комбинации с другими лекарствами для лечения сахарного диабета 2 типа.
Снижение уровня глюкозы крови ниже нормы – гипогликемия (читайте в соответствующем разделе), прибавка массы тела.
Ингибиторы ДПП-4 – средства с инкретиновой активностью
В организме вырабатывается вещество – глюкагоноподобный пептид 1 типа (ГПП-1). ГПП-1 снижает уровень глюкозы в крови. Но оно очень быстро разрушается ферментами – ДПП-4. Данные лекарства блокируют фермент ДПП-4, тем самым позволяя дольше работать столь важному веществу ГПП-1.
Акарбоза
Блокируют фермент альфа-глюкозидазу, который отвечает за переваривание сложных углеводов, например, хлеба, картофеля, макарон. Таким образом, при их приеме не повышается сахар крови после приема пищи.
Низкая эффективность, часто побочные действия со стороны желудочно-кишечного тракта. Нельзя применять при заболеваниях последнего, заболеваниях печени и почек, беременности, кормлении грудью.
Новая группа препаратов - блокаторы транспортера глюкозы и натрия в почках (официальное название ингибиторы SGLT2).
На данный момент в России активно применяют препараты Дапаглифлозин (Форсига) и Канаглифлозин (Инвокана).
Глюкоза вместе с кровью проходит через почки и с помощью особого транспортного механизма всасывается обратно в кровь. У человека с СД при повышенном уровне сахара в крови обратно всасывается больше глюкозы, чем нужно. Данные препараты блокируют особый транспортный механизм, тем самым, снижая обратное поступление глюкозы из почек в кровь. Таким образом, избыток глюкозы выводится из организма вместе с мочой.
Не вызывает чрезмерного снижения уровня сахара в крови (гипогликемии), потенциально снижает массу тела.

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 19.09.2020
- Reading time: 3 минут чтения
Инсулин – это гормон, вырабатываемый поджелудочной железой, который необходим для метаболизма углеводов и, в меньшей степени, жиров. Благодаря инсулину энергия (глюкоза) из пищи переносится из крови в клетки. Таким образом снижается уровень сахара в крови и обеспечивается питание клеток.
Когда уровень инсулина в норме, уровень сахара в крови в норме. Когда инсулин слишком низкий (или не работает должным образом), диагностируется диабет. Когда уровень инсулина высокий, а уровень сахара в норме, мы говорим об инсулинорезистентности.
Диабет 1 типа, диабет 2 типа и инсулинорезистентность – это проблемы со здоровьем, которые связаны с инсулином – гормоном, необходимым для жизни. Он нужен организму в строго определенном количестве. Опасны как дефицит инсулина, так и его чрезмерный избыток.
Какую роль инсулин играет в организме? Когда следует проверять его уровень? Что происходит, когда инсулина слишком мало или слишком много?
Как действует инсулин
Инсулин – это гормон, понижающий уровень сахара в крови. Его образно называют ключом, открывающим клетки энергии из пищи. Источником энергии для организма являются углеводы. Энергия из простых углеводов проникает в кровь практически сразу после еды, сложные углеводы сначала нужно расщепить на простые сахара – глюкозу в процессе пищеварения. Она циркулирует в крови и попадает в клетки только в присутствии инсулина. Без инсулина клетки не могут получать энергию из пищи, даже если в крови много глюкозы.

Механизм действия инсулина
Отсюда взаимосвязь между уровнем сахара и инсулином. Когда этот гормон отсутствует, глюкоза не попадает в клетки, она остается в крови, что приводит к гипергликемии. Состояние диагностируют в лабораторных исследованиях или с помощью глюкометра.
Важно отметить, что инсулин не снижает уровень сахара в крови до нуля, то есть не вся энергия из пищи поступает в клетки. Строго определенное количество сахара остается в крови и является топливом, необходимым для работы мозга. Мозгу постоянно нужна глюкоза, это орган, не зависящий от действия инсулина, он забирает сахар из крови без этого гормона.
Вот почему в крови здорового человека содержится определенное количество сахара, которое в лабораторных условиях дает результат в диапазоне 70-99 мг/дл глюкозы натощак.
Инсулин – это белок. Поэтому его следует принимать в виде подкожной инъекции . Таблеток инсулина не существует, потому что они перевариваются в пищеварительном тракте.

Подкожная инъекция инсулина
Инсулин и глюкагон
Инсулин вырабатывается в ответ на повышение уровня глюкозы в крови. После обильной еды с большим количеством углеводов уровень этого гормона в кровотоке значительно увеличивается. Между приемами пищи и ночью уровень инсулина ниже.
Гормон, противоположный инсулину, – это глюкагон, повышающий уровень сахара в крови. В здоровом организме эти два гормона остаются в равновесии. Глюкагон высвобождается, когда сахар в крови начинает слишком низко падать (например, ночью), а инсулин – когда сахар в крови начинает слишком сильно повышаться.
Благодаря сбалансированной секреции этих двух гормонов, у здорового человека уровень сахара остается нормальным как после обильной еды, так и в результате многочасового голодания.
Инсулин – анаболический или строительный гормон, благодаря которому можно выращивать клетки (неиспользованная глюкоза превращается в жир). Высокий уровень инсулина в организме, типичный для инсулинорезистентности, способствует увеличению избыточного веса.
Когда не хватает инсулина
Отсутствие или тяжелая недостаточность инсулина означает диабет типа 1. Это заболевание диагностируется по заметно повышенному уровню сахара в крови (гипергликемия). Его лечение заключается в восполнении дефицита инсулина. Причина нехватки инсулина у пациентов с диабетом 1 типа – это разрушение иммунной системой бета-клеток поджелудочной железы (аутоиммунное заболевание).
Сегодня на рынке представлено множество препаратов инсулина. Инсулин животного происхождения ушел в прошлое, сегодня применяются так называемый человеческий инсулин и аналог инсулина.
Симптомы нехватки инсулина:
- Очень сильная жажда;
- Отхождение большого количества мочи; – клетки голодают, не могут получать энергию из крови, организм начинает сжигать жир, что приводит к потере веса.


До того как был «изобретен» инсулин, диабет 1 типа считался смертельным заболеванием. Пострадавшие пациенты гибли от крайнего недоедания. Поскольку теперь инсулин производят в лабораториях, и он доступен всем, диабет 1 типа перешел в разряд хронических заболеваний.
Когда слишком много инсулина
Избыток инсулина тоже вреден для организма. Мы имеем дело с высоким уровнем инсулина в крови при:
Инсулинорезистентность – это нарушение обмена веществ, диабет 2 типа – это заболевание, которое возникает в результате инсулинорезистентности, поэтому эти проблемы можно обсуждать вместе. Они отличаются тем, что гликемия нормальна при инсулинорезистентности и повышена при диабете 2 типа.

Инсулинорезистентность
Высокая концентрация инсулина возникает, когда поджелудочная железа вынуждена производить избыточный инсулин. Когда это происходит? Когда клетки организма нечувствительны к инсулину (другими словами – устойчивы к нему). Чтобы преодолеть это сопротивление, поджелудочная железа вырабатывает повышенное количество гормона, что дает побочные эффекты:
- Инсулин стимулирует аппетит;
- Как анаболический гормон, он способствует увеличению веса.
Выработка большого количества инсулина ложится нагрузкой на поджелудочную железу, она перестает быть эффективной в этом процессе. Поэтому на основе инсулинорезистентности развивается диабет 2 типа.

Инсулин представляет собой жизненно важный гормон, который вырабатывается в поджелудочной железе. Химически это белок, регулирующий уровень глюкозы в крови. Норма содержания инсулина колеблется в широких пределах. Если гормона вырабатывается недостаточно, у человека начинает развиваться диабет 2 типа, что грозит серьезными осложнениями.
Что такое инсулин
Инсулин представляет собой один из важнейших гормонов, который напрямую участвует в обмене веществ:
стимулирует обмен глюкозы из кровотока в клетки организма;
удаляет излишки глюкозы из печени;
превращает избыток глюкоза в гликоген или в жирные кислоты.
Основная роль инсулина заключается в том, что он утилизирует избыточные количества глюкозы в другие соединения, стимулирует насыщение клеток этим жизненно важным веществом – основным источником энергии.
Также гормон выполняет ряд дополнительных функций:
активизация биосинтеза аминокислот;
обеспечение нормальной работы мышц;
регулирование обмена ферментов;
восстановление поврежденных тканей.
Где вырабатывается инсулин: норма содержания
Гормон вырабатывается в поджелудочной железе в так называемых бета-клетках островков Лангерганса (хвостовая часть органа). Синтез идет непрерывно, т.е. на протяжении 24 часов в сутки. Поэтому инсулин вырабатывается в намного больших количествах, чем любой другой гормон. Особенное процесс выработки усиливается после того, когда человек принимает пищу.
Из поджелудочной железы гормон поступает в кровоток и обеспечивает цепочку процессов, в результате которых клетки получают глюкозу в легко усвояемой форме. Организм насыщается нужной энергией, человек ощущает сытость и не переедает.
Химически инсулин представляет собой белок, состоящий из 51 аминокислот, объединенных в 2 цепочки:
А-цепь (21 аминокислота);
В-цепь (30 аминокислот).
Они соединяются между собой специальным дисульфидным мостиком – последовательностью из 2 атомов серы S.
Норма содержания инсулина в крови колеблется в широких пределах:
3-20 мкЕд/мл для детей;
5-25 мкЕд/мл для взрослых.
При этом у беременных и женщин старше 60 лет инсулина может вырабатываться больше – до 36 мкЕд/мл. Колебания связаны с тем, что синтез гормона идет непрерывно и резко усиливается непосредственно во время приема пищи, а также пищеварительных процессов. Наряду с этим концентрация зависит от возраста, пола, состояния, образа жизни человека.
Нарушения синтеза инсулина и диабет второго типа
Иногда поджелудочная железа перестает вырабатывать инсулин в нужных количествах. Если это наблюдается регулярно, пациент заболевает диабетом 2 типа. Это нарушение обмена веществ, которое проявляет себя рядом симптомов:
чрезмерное чувство жажды;
частые акты мочеиспускание;
чрезмерное чувство голода;
проблемы со зрением (расплывчатость);
ощущение нехватки сил;
онемения, покалывания в верхних и нижних конечностях;
длительно не проходящие раны.
Сахарный диабет 2 типа – опасное заболевание, которое приводит к ряду осложнений, в том числе с летальным исходом:
инсульты разных типов;
диабетическая стопа и другие.
Как определить уровень инсулина
Определить уровень инсулина можно в лабораторных условиях – для этого делается анализ венозной крови. Проводится он для разных целей:
выявление диабета 2 типа;
выявление необходимости искусственного приема инсулина;
определение причин гипогликемии (пониженного содержания глюкозы в крови).
Анализ проводится только по назначению врача. Основные предпосылки такие:
частое чувство голода;
для определения того, была ли удачно вырезана инсулинома (опухоль поджелудочной железы);
для диагностики рецидивов инсулиномы;
для контроля операции по пересадке островковых клеток Лангерганса после вмешательства.
Перед проведением исследования требуется определенная подготовка:
не принимать пищу минимум за 12 часов;
не принимать лекарственные средства за 24 часа (согласовать с врачом);
не курить минимум за 3 часа до исследования.
Что означают результаты анализа
Во время исследования делается забор крови из вены, после чего с помощью химического анализа определяется концентрация гормона. За норму принимается значение в диапазоне от 2,6 до 24,9 мкЕд/мл крови.
В случае превышения нормы пациента отправляют на дополнительную диагностику для определения возможных причин. Наиболее распространенными из них являются:
рак поджелудочной железы;
панкреатит хронического типа;
ожирение разных степеней;
непереносимость простых углеводов (глюкозы, галактозы, фруктозы).
Что делать, если инсулина мало
Если поджелудочная железа вырабатывает мало инсулина или не синтезирует его совсем, требуется срочное введение гормона искусственным путем. Для этого делают инъекции или принимают таблетки. Последний вариант более удобен, поскольку не нужно ставить укол, к тому же упаковку таблеток проще взять с собой.
Дозировка, кратность, время приема устанавливаются врачом. В зависимости от особенностей приема выделяют несколько видов инсулина:
быстрого действия – он начинает работать уже через 15-20 минут после приема;
короткого действия – через 40-60 минут;
промежуточного действия – через 1-2 часа;
длительного действия – через 2-4 часа.
Что делать, если инсулина много
В этом случае требуется снизить уровень выработки гормона такими способами:
прием препаратов, которые уменьшают инсулинрезистентность клеток (например, «Метформин»);

Панкреатит может возникать как патологическая реакция организма на неправильное питание, осложнение системных заболеваний или холецистита. Хронический процесс развивается бессимптомно, острый чреват некрозом и опасен для жизни.
Причины панкреатита
Факторы, которые провоцируют начало воспалительного процесса и стойкое нарушение ферментативной функции поджелудочной:
пороки строения пищеварительной системы;
дискинезия желчевыводящих путей и желчного пузыря;
инфекционные и воспалительные заболевания органов ЖКТ;
интоксикации химическими веществами;
механические травмы органов брюшной полости в результате сдавливания, ударов, падений;
длительный прием лекарственных средств: антибиотиков, глюкокортикостероидов.
Повлиять на здоровье поджелудочной железы может проживание в экологически неблагополучных регионах, погрешности в питании. Риск панкреатита увеличивает употребление алкоголя, рафинированной, жирной пищи, жареных блюд, консервированных, копченых продуктов, переедание.
Формы патологии
Выделяют несколько форм течения воспаления поджелудочной. Страдать ими могут люди любого возраста: дети, взрослые и пожилые.
Острый панкреатит. Развивается в течение нескольких часов, обычно после приема большого количества пищи. У больных появляется резкая тошнота с рвотой, возникает боль в верхней части живота, сопровождаемая диареей, вздутием и отрыжкой. Вероятна сильная лихорадка: проливной пот, высокая температура тела, слабость. При деструктивном процессе возникают абсцессы и очаги некроза, требующие немедленного хирургического вмешательства.
Реактивный интерстициальный панкреатит является разновидностью острой формы воспаления, более характерен для детского возраста. Проявляется высокой тревожности температурой с резкими болями в животе, сопровождается отеком железы и выбросом фермента трипсина, который разрушает ее ткани. Этот процесс обратим в отличие от некротизирующего, но также требует срочного врачебного вмешательства.
Хронический панкреатит. Может не давать о себе знать в течение десятков лет, а период ремиссии бессимптомен. При обострениях провляется резкой диспепсией, болями в животе, снижением аппетита, общей интоксикацией, лихорадкой. Часто сопровождается хроническим холециститом или гастритом, требует регулярной поддерживающей терапии, коррекции образа жизни.
Панкреатит вызывает нарушения в работе печени, желудочно-кишечного тракта, сосудистой системы, почек. В большинстве случаев воспалительный процесс не влияет на эндокринные функции железы и не связан с развитием сахарного диабета.
Методы диагностики панкреатита
У большинства больных поводом к обращению в клинику становятся регулярные боли в животе, нарушение аппетита, тяжесть в желудке и другие явные признаки патологии. Хроническое воспаление может быть обнаружено случайно при диспансеризации. Методы диагностики панкреатита:
Биохимический анализ крови. Классические признаки неполадок со здоровьем: высокая СОЭ, лейкоцитоз. При панкреатите повышается уровень трипсина, амилазы и липазы.
Исследование проб мочи и кала. В них обнаруживают повышение амилазы, изменение уровня других ферментов. Копрограмма показывает наличие непереваренных остатков пищи.
УЗИ органов брюшной полости. Информативный метод, определяющий изменение размеров и структуры поджелудочной железы, сопутствующее воспаление близлежащих желчных путей и печени.
МРТ. Назначается для дифференциальной диагностики панкреатита в сложных или спорных случаях, при тяжелом течении процесса.
Препараты, применяемые в лечении панкреатита
При острых формах заболевания терапию проводят в госпитальных условиях. Хронический процесс лечат амбулаторно, при обострениях назначая посещение дневного стационара. Применяют медикаменты, устраняющие основные симптомы и восстанавливающие ферментативные функции пораженного органа.
Спазмолитики. Их назначают при острой форме для расслабления гладких мышц протоков и удаления застоев панкреатического сока. Популярные средства: Дротаверин, Спазган, Спазмалгон, Папаверин, Бускопан, Баралгетас. При необходимости их действие дополняют анальгетиками, нестероидными противовоспалительными средствами. Курс продолжают до полного устранения болевого синдрома.
Антихолинергические препараты: уменьшают выделение сока железы, снижая нагрузку на орган и побуждая к купированию воспалительного процесса. Применяют Платифиллин и Атропин.
Антацидные средства. Уменьшают содержание соляной кислоты в желудочном соке, рефлекторно снижая выделение панкреатического сока и общую нагрузку на органы ЖКТ. Используют Маалокс, Гастал, Секрепат, Алмагель, Фосфалюгель и другие препараты.
Ингибиторы протонной помпы. Эти средства снижают синтез соляной кислоты функциональными клетками слизистой желудка, предотвращая избыточную кислотность. Применяют Пантопразол, Омепразол, Рабепразол, Нольпазу. Кроме таблетированных форм при остром процессе назначают также инъекции этих препаратов. Курс помогает железе отдохнуть и восстановиться, уменьшая агрессию ферментов.
Ингибиторы протеолитических ферментов. Они способствуют уменьшению отека тканей и защищают железу от повреждающего воздействия ферментов. Популярные препараты: Гордокс, Контрикал.
Гипоталамические гормоны Октреотид и Октрестатин, снижающие выработку всех ферментов поджелудочной, желудка и кишечника. Необходимы при остром панкреатите для уменьшения общей нагрузки на пораженный орган. Средства вводятся инъекционно курсом до 5 дней.
Симптоматические препараты: для устранения рвоты, восполнения водно-солевого дефицита: Церукал, Мосид, Регидрон.
При воспалении, вызванном инфекционными агентами, применяют антибиотики: Цефтриаксон, Ципрофлоксацин, Аугментин, Метронидазол и другие.
Курсы медикаментозных средств при панкреатите обычно короткие, длятся не более 5 суток. При хронической форме болезни для профилактики обострений и улучшения пищеварения больным назначают ферментативные средства: Мезим, Панкреатин, Креон, Эрмиталь. Их рекомендуют применять длительно: до 6–8 месяцев подряд.
Лекарственную терапию дополняют диетой. Пищу готовят без обжарки, с минимальным содержанием животных жиров, сахара, соли и специй. В рацион включают свежие, тушеные овощи, некислые фрукты, отварное мясо, молочные продукты.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Читайте также:

