Почему появляются синяки после уколов в живот
Обновлено: 19.04.2024
Каждый из нас сталкивался с необходимостью уколов. Нередко на месте инъекций образуются синяки, которые долгое время не проходят. Чаще всего синяки после уколов – следствие слишком быстрого введения препарата или множественных инъекций в одном и том же месте.
Синяки после уколов: основные причины
Даже небольшой прокол кожи – это травма, на которую организм соответствующим образом реагирует. У кого-то на месте укола образуется небольшое покраснение, которое проходит через пару часов, а у кого-то – большие синяки. Ниже перечислены основные причины, по которым на месте инъекции появляется гематома (синяк).
- Препарат вводится слишком быстро или слишком медленно.
- Неправильное введение иглы, из-за чего повреждаются сосуды.
- Нарушения свертываемости крови у пациента.
- Прием препаратов, разжижающих кровь. Установлено, что прием антикоагулянтов заметно увеличивает риск кровотечений и гематом [1].
- Инъекции препаратов железа, которые при данном пути введении оставляются синяки.
Близкое расположение сосудистой сетки к поверхности кожи. - Косметические инъекционные процедуры. Часто после них образуются синяки на лице и других частях тела, которые со временем полностью проходят [2].
Когда нужно обращаться к врачу
Синяки после уколов далеко не всегда требуют медицинского вмешательства. К врачу следует обращаться в следующих случаях:
- площадь синяка стала увеличиваться или развилась воспалительная реакция;
- на месте инъекции появился гной;
- после укола место инъекции болит в течение 2-х дней и больше;
- после инъекции поднялась температура тела и появилась слабость.
Как правильно делать укол
Как показывает практика, самая частая причина синяков после уколов – человеческий фактор. Это халатное отношение медицинского работника или случаи, когда инъекцию делает человек, не имеющий медицинского образования. Рассмотрим основные правила проведения инъекции.
- Подбирайте иглы соответствующей длины. На это всегда есть указание в инструкции к препарату.
- Инсулиновые шприцы используются только для введения инсулина. Не используйте их для введения антибиотиков и других препаратов. Иглы инсулиновых шприцов слишком короткие и не подходят для такой манипуляции.
- Перед проведением укола вымойте руки, а также обработайте антисептиком место инъекции.
- Если это укол в ягодичную мышцу, то пациента следует уложить на живот. Это необходимо для того, чтобы мышцы тела расслабились. Если это инъекция в предплечье, то укол можно проводить сидя.
- Не вводите холодное лекарство. Если вы его только достали из холодильника, то согрейте ампулу в руках [3].
- После того, как набрали лекарство, постучите пальцами по шприцу, чтобы пузырьки воздуха поднялись вверх. Затем надавите на поршень, чтобы вышел весь воздух и несколько капель препарата.
- Если препарат вводится в ягодицу, то нужно мысленно разделить ее на 4 сектора. Колоть следует в верхний левый (для левой ягодицы) или правый (для правой ягодицы) сектор.
- Если одновременно вводится несколько препаратов, то не рекомендуется их вводить в одну ягодицу.
Как быстро убрать синяки после уколов
Убрать шишки и синяки после уколов можно при помощи доступных аптечных средств. В первую очередь это наружные средства (мази, гели), содержащие троксерутин. Это флавоноид, обладающий противовоспалительным, венотонизирующим и ангиопротективным действием [4]. Троксерутин вещество содержится в троксевазивоной и троксерутиновой мази.
Также применяются гепариновые мази от синяков после уколов. Гепарин – антикоагулянт, рассасывающий тромбы и улучшающий циркуляцию крови [5]. Гепариновая мазь наносится на область синяка 2-3 раза в день с легким втиранием.
Помните, что самостоятельно использовать препараты для лечения синяков не рекомендуется. Обязательно посоветуйтесь со своим врачом
Чего НЕЛЬЗЯ делать при синяках после уколов
- Если появились синяки после уколов, то пораженное место ни в коем случае нельзя греть.
- Нельзя делать инъекции на месте синяков или шишек.
- Если началось воспаление, то нельзя выдавливать гной.
Народные средства от синяков после уколов
Избавиться от синяков после уколов можно и с помощью народных средств. При этом нужно помнить, что средства народной медицины – это вспомогательная мера. Лечить подобные осложнения нужно только в соответствии с назначениями врача.
Вспомним, какие из народных средств применяются чаще всего.
- Сетка из йода. Йод обладает рассасывающим действием. После инъекции рекомендуется наносить йодную сетку в течение трех дней.
- Капустный лист. Это достаточно популярное народное средство от синяков и припухлостей. Возьмите лист капусты, промойте в воде, после чего отбейте кухонным молоточком. Это необходимо для появления капустного сока. Приложите такой лист на синяк и держите сутки.
- Медовая лепешка. Сделайте лепешку из меда, яйца и муки. Полученную лепешку приложите на несколько часов на синяк.
Раньше, когда не было специальных мазей, использовали именно эти средства. Однако вышеперечисленные народные методы, к сожалению, лишены доказательной базы. Эффективность таких средств сомнительна.
Список литературы.
СХОЖИЕ СТАТЬИБОЛЬШЕ ОТ АВТОРА

О чем говорит привкус во рту?

Позвоночник любит движение

Боли в спине. Почему лекарства не помогают?

Ухудшение зрения: 5 самых частых причин

Как избавиться от мигрени: продукты-провокаторы и не только

От линз до хирургии: как плавать людям с плохим зрением
Реклама
Холдинг SAFL GROUP
Австралийский католический университет советует посещать спортзал поздним вечером для максимального ускорения метаболизма и снижения показателей сахара в ночное время.
Роспотребнадзор заявляет: употребление табака повышает риск заражения коронавирусом. Вредная привычка не только упрощает вирусу задачу проникновения в организм, но и увеличивает шансы развития тяжелой формы COVID-19.
Врач-косметолог-дерматолог "СМ-Косметология", к.м.н. Екатерина Пащенко подчеркивает: важно подобрать средства, которые надежно защищали бы кожу от воздействия УФ лучей и при этом не вредили ей и организму в целом.
Ученые Пензенского государственного университета (ПГУ) придумали, как сделать чувствительнее полупроводниковые газовые сенсоры для исследования состава атмосферы. Как сообщает Минобрнауки России, разработанный научной группой подход позволит производить приборы с очень низким порогом срабатывания и детектировать низкие концентрации газов. Полностью технология изготовления будет отработана к 2026 году. Чувствительный элемент сенсоров планируется изготавливать полностью на основе отечественного сырья. […]
Международный коллектив, в который вошли учёные Сколтеха и их коллеги из Франции, США и Швейцарии, обнаружил причину энергетических потерь в цикле заряда-разряда литий-ионных аккумуляторов с катодами из обогащённых литием сложных оксидов переходных металлов. В статье, опубликованной в журнале Nature Materials, показано, что различие в рабочем напряжении при заряде и разряде, приводящее к низкой энергоэффективности, связано […]
Российские ученые определили главный фактор, влияющий на активность катионных органических катализаторов — соединений, которые в будущем позволят перейти к экологически чистому химическому производству. Такие катализаторы ускоряют самые разные превращения в органической химии, широко востребованные в фармацевтике и промышленности, и при этом не содержат в своем составе токсичных металлов. Ранее считалось, что эти соединения способствуют прохождению […]
В условиях кардиологического отделения больницы скорой медицинской помощи была исследована динамика состояния кожи живота у пациентов после многократных ежедневных подкожных инъекций гепарина на протяжении 4 – 7 дней. Показано, что у всех исследованных пациентов в коже живота в местах инъекций появляются следы колотых ран. Раны были в виде круглых пятен диаметром 1 – 3 мм. Более чем у двух третей из них помимо этого вокруг некоторых мест прокола кожи были выявлены кровоподтеки разных размеров и форм. Обнаружено, что около 30 % исследованных пациентов реагировало на каждую инъекцию гепарина как на удар кулаком, так как у них на месте каждой инъекции возникал синяк огромного размера. Показана эволюция размеров и форм синяков после инъекций в виде серии цветных фотографий.

1. Витер В.И., Ураков А.Л., Поздеев А.Р., Козлова Т.С. Оценка постинъекционных осложнений в судебно-медицинской практике// Судебная экспертиза. – 2013. – № 1 (33). – С. 79–89.
2. Ураков А.Л., Уракова Н.А. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы могут вызывать лекарства из-за отсутствия контроля их физико-химической агрессивности // Современные проблемы науки и образования. – 2012. – № 5. – С. 5–7.
4. Ураков А.Л., Никитюк Д.Б., Уракова Н.А., Сойхер М.И., Сойхер М.Г., Решетников А.П. Виды и динамика локальных повреждений кожи пациентов в местах, в которые производятся инъекции лекарств // Врач. – 2014. – № 7. – С. 56–60.
6. Ураков А.Л., Уракова Н.А. Постинъекционные кровоподтеки. Что это, секретная болезнь, следы преступлений или гипер-защитной реакции организма // Международный журнал прикладных и фундаментальных исследований. – 2015. – № 5-2. – С. 233–237.
7. Ураков А.Л., Уракова Н.А., Юшков Б.Г., Шахов В.И., Забокрицкий Н.А. Кровоподтеки в местах инъекций возникают из-за разреза сосудов инъекционными иглами и разведения крови водными растворами лекарственных средств // Вестник Уральской медицинской академической науки. – 2010. – № 1 (28). – С. 60–62.
9. Urakov A., Urakova N., Kasatkin A., Chernova L. Physical-сhemical aggressiveness of solutions of medicines as a factor in the rheology of the blood inside veins and catheters// Journal of Chemistry and Chemical Engineering. – 2014. – V. 8, № 01. – P. 61–65.
10. Urakov A.L., Urakova N.A. Thermography of the skin as a method of increasing local injection safety// Thermology International. – 2013. – V. 23. – № 2. – P. 70–72.
Гепарин является классическим антикоагулянтом прямого действия, который находит широкое применения в клинике для сохранения текучести крови и профилактики тромбозов. Вводится он для указанных целей парентерально, а чаще всего подкожно. При этом в местах инъекций нередко развиваются кровоподтеки. Несмотря на то, что кровоподтеки считаются убедительным доказательством повреждений и травм в судебной медицине, постинъекционные кровоподтеки до сих пор не считаются свидетельством повреждений [1, 2, 6, 9, 10]. Более того, постинъекционные кровоподтеки до такой степени стали привычными последствиями инъекций, что в настоящее время в Росси и в других странах мира регистрация этих кровоподтеков не проводится [3, 4, 7, 8]. Не проводится контроль динамики их развития, хотя иногда эти кровоподтеки могут иметь гигантские размеры и даже начинают пугать пациентов и окружающих своим видом [8]. Для того, чтобы избежать лишних волнений, медицинские работники вводят гепарин в части тела, прикрытые одеждой.
Тем не менее, постинъекционные кровоподтеки (синяки), возникающие в местах инъекций гепарина, продолжают волновать пациентов. Нет вразумительного объяснения механизму их развития, нет признания наличия данной проблемы и нет официально признанной группы средств, отбеливающих кожу в области кровоподтеков [6]. В частности, до сих пор не понятно, к чему относить постинъекционные кровоподтеки, возникающие в местах инъекций гепарина: к норме или к осложнениям. Кроме этого, не описаны клинические варианты и динамика постинъекционных кровоподтеков в местах инъекций гепарина. До сих пор игнорируется предложение А.Л. Уракова и Н.А. Ураковой считать кровоподтек самостоятельным вариантом постинъекционной болезни кожи [3, 6, 8, 10].
Цель исследования: демонстрация динамики постинъекционных кровоподтеков кожи в местах подкожных инъекций гепарина на примере одного клинического случая.
Материалы и методы исследования
Проведено наблюдение за динамикой цвета кожи в местах инъекций гепарина и за динамикой постинъекционных кровоподтеков в коже у 15 пациентов, находящихся на стационарном лечении в кардиологическом отделении ГАУЗ РТ «Больница скорой медицинской помощи» города Набережные Челны. В качестве гепарина применяли препарат, «Гепарин раствор для внутривенного и подкожного введения 5000 МЕ/мл» РУП (БЕЛМЕДПРЕПАРАТ) (рис. 1).

Рис. 1. Внешний вид упаковки гепарина использованного для инъекций
Раствор гепарина вводили под кожу передней стенки живота пациентов по назначению лечащего врача ежедневно 4 раза в день посредством стандартного шприца и иглы, предназначенного для подкожных инъекций. Динамика цвета и состояния кожи живота фиксировалась посредством ежедневного фотографирования с помощью профессионального фотоаппарата при естественном освещении.
Результаты исследования отображены в виде серии цветных фотографий, наглядно отображающих динамику развития кровоподтеков в местах инъекций у пациентки Г.
Результаты исследования и их обсуждения
Результаты проведенных исследований показали, что у всех исследованных пациентов в коже живота в местах инъекций появляются следы колотых ран. В местах прокола кожи инъекционной иглой оставалась колотая ранка в виде пятна площадью около 1 мм2, вокруг которой формировался кровоподтек. В большинстве случаев, а именно – в 67 % кровоподтеки были в виде круглых пятен диаметром 1 – 3 мм. Более чем у двух третей из них помимо этого вокруг некоторых мест прокола кожи были выявлены более обширные кровоподтеки, которые имели разные размеры и формы. Обнаружено, что около 30 % исследованных пациентов реагировало на каждую инъекцию гепарина как на удар кулаком, так как у них на месте каждой инъекции возникал синяк огромного размера.
Эволюция размеров и форм синяков, возникших на месте подкожных инъекций гепарина, показана в виде серии цветных фотографий передней стенки живота у одного пациента (рис. 2).
а б в г
д е ж з
Рис. 2. Динамика внешнего вида передней стенки живота пациентки Г. (возраст 50 лет) до и после курса ежедневных подкожных инъекций гепарина в дозе 5000 МЕ: а – до инъекций, б – второй день введения гепарина, в – шестой день введения гепарина, г – первый день после прекращения инъекций гепарина, д – второй день после прекращения инъекций гепарина, е – третий день после прекращения инъекций гепарина, ж – восьмой день после прекращения инъекций гепарина, з – двенадцатый день после прекращения инъекций гепарина
Следует указать, что субъективно пациентка ощущала тепло в области кровоподтеков, однако жалоб на неблагополучие в области синяков не предъявляла. В частности, она не жаловалась на симптомы воспаления в области кровоподтеков. Проведенное исследование состояния кожи в области кровоподтеков не выявило существенного ее изменения. Поэтому лечение синяков не проводилось. У данной пациентки кровоподтеки исчезли бесследно через 3 недели.
Было проведено изучение содержания медицинских документов. Установлено, что ни в одной карте стационарного больного ни у одного пациента из 15 человек, вошедших группу исследования, не было ни одного указания на наличие у них постинъекционных кровоподтеков, их динамики и исхода.
Тем не менее, приведенные фотографии неопровержимо доказывают наличие кровоподтеков в местах подкожных инъекций гепарина, а также свидетельствуют о благоприятном их исходе.
В связи с этим предлагается производить ежедневное фотографирование кожи в местах инъекций гепарина с целью подготовки материалов для объективного рассмотрения причин и последствий постинъекционных осложнений при возможной судебно-медицинской экспертизе.

Сохранение молодости и красоты – мечта каждой представительницы прекрасного пола. Ведь привлекательный внешний вид – это не просто красиво и эстетично. Это придает уверенности в себе, обеспечивает более высокий статус и дает неограниченные возможности для комфортной жизни.
И для поддержания привлекательности в арсенале косметологов есть масса самых разных методик. Это плазмолифтинг, ботокс, метотерапия, филлеры гиалуроновой кислоты, биоревитализация, а также другие процедуры. Они омолаживают кожу, подтягивают ее, делают овал лица более молодым, свежим. С их использованием улучшается общая структура, цвет становится равномерным, исчезают не только минимальные, но и достаточно глубокие морщины. Однако все эти методики имеют общую особенность – они инъекционные. То есть для воздействия необходимо ввести иглу в определенные дерматологические слои, чтобы достигнуть нужного эффекта. А такое вмешательство может оставлять след на коже в виде временных незначительных «дефектов».
Конечно, если верить рекламе, то сразу же после «уколов красоты» женщина прекрасна, она легко может идти «на люди». Но фактически требуется некоторое время, чтобы привлекательное, свежее и помолодевшее лицо выглядело именно таким. Как правило, на адаптацию требуется около двух-семи дней.
Продолжительность этого периода полностью индивидуальна, она определяется физиологическими особенностями организма пациентки – например, интенсивностью кровообращения, толщиной кожи и спецификой слоя подкожной клетчатки. Также играет роль склонность к появлению синяков, а также еще целый ряд характеристик. Специалисты отмечают, что имеет значение даже текущее состояние здоровья.
Практика показывает, что после прохождения курса инъекций возникновение небольших гематом и синячков встречается чаще всего. Но если следовать некоторым правилам, то можно как снизить риск их появления и выраженность, так и полностью предупредить это явление.
Причины появления

Инъекция, даже выполненная максимально аккуратно и с использованием тонкой иголки – это микротравма, которая приводит к нарушению целостности тканей кожи и сосудов. Если в процессе введения мышечный тонус будет слишком сильным, либо же некорректно вводится препарат, то под кожей будут образовываться кровяные сгустки, возникнет гематома с характерным изменением цвета прилегающей области.
Синяк никакой опасности не представляет, но создает некоторый эстетический дискомфорт. Пациент после уколов стесняется своей внешности, не желает показываться «на людях». Как правило, синяк со временем исчезает без следа, он даже может совсем не вызывать боли. Но иногда введенное средство плохо рассасывается, а потому появляется небольшое уплотнение под кожей. Существуют случаи, когда образованный инфильтрат не поддается терапевтическому лечению, и приходится удалять оперативным его путем.
Это случается из-за разных факторов. к основным причинам относится:
· Прием медикаментозных средств, которые не позволяют крови сворачиваться или заболевания, провоцирующие низкую свертываемость.
· Близкое расположение к поверхности кожи сосудистой сеточки.
· Неверное выполнение инъекции с повреждением стенок сосудов.
· Медленное или чрезмерно быстрое введение препарата во время укола.
Не допустить появление гематом и синяков можно. Для этого обязательно проводится консультация со специалистом дерматокосметологом. Так, при сборе анамнеза выявляются физиологические особенности организма, определяется состояние кожного покрова. Врач анализирует перенесенные заболевания, принимаемые препараты. Также изучается образ жизни. Каждый из параметров в частности влияет на дальнейшее поведение организма. Например, имеет значение:
· Принимает ли препараты с ибупрофеном, аспирином в составе, некоторые обезболивающие, которые затрудняют свертываемость крови.
· Курит ли пациент, потому что табачная продукция провоцирует повышенную ломкость сосудов, серьезную хрупкость капилляров.
· Начало, интенсивность и специфика прохождения менструального цикла.
· Наличие беременности и периода грудного кормления.
· Имеющиеся врожденные заболевания, хронические болезни.
· Нет ли врожденной склонности к плохой свертываемости крови.
Наличие любого из этих обстоятельств – это прямое противопоказание, когда прибегать к инъекции нельзя. Ведь они могут провоцировать нежелательные последствия, а предсказать их «масштаб» невозможно – это могут быть не только синяки, но и более серьезные побочные осложнения.
Противопоказания к проведению инъекций не всегда бывают категоричными. Нередко достаточно просто устранить мешающий фактор, и тогда можно использовать «уколы ботокса», биоревитализацию и другие процедуры. Все это должен решать врач на основе конкретных особенностей пациента.
Можно ли избежать синяков?
Не забывайте, что важно точно соблюдать рекомендации врача как при подготовке, так и после выполнения инъекции. Это обеспечивает эффективность результата, снижает риск появления нежелательных кровоподтеков и других, более серьезных неприятностей.
Перед инъекциями ограничивается прием лекарственных средств, напитков, которые повышают артериальное давление. В запретный список попадает зерновой и растворимый кофе, различные энергетики, спортивные и фитнес-добавки, обезболивающие нестероидного типа. Кроме того, на время стоит отказаться и от жирных кислот. Все они ускоряют кровообращение, а потому синяки гарантированы.
· В первые часы после уколов не стоит наклоняться, принимать горизонтальное положение. Так, вы избежите сильного давления и чрезмерного притока крови к сосудам.
· Минимум неделю рекомендуется воздержаться от курения, приема даже слабоалкогольных напитков. Они расширяют сосуды, провоцируют ускоренное кровообращение, а потому повышают риск кровоподтеков.
· Около недели ограничьте прикосновения руками к лицу, потому что малейшее механическое воздействие может негативно сказаться на внешнем виде.
· Запрет налагается на посещение спортивных тренировок и даже легкого фитнеса. Максимально, на что лучше рассчитывать – на спокойную прогулку в парке.
· Нельзя посещать сауну и баню, так как термическое воздействие еще больше усиливает кровоток, служить провокатором гематом.
· Во время отдыха и полноценного сна необходимо использовать высокую подушку с максимально мягким покрытием. Особое внимание уделите позе – лучше всего располагаться на спине, но ни в коем случае не вниз лицом.
Наряду с рекомендациями врача при подготовке к инъекциям стоит дополнительно пропить витаминный комплекс на основе С и А. эти витамины повышают прочность сосудов, а потому риск возникновения синяков будет минимальным. Кроме того, прием комплекса поможет укрепить общий и местный иммунитет, а потому организм легко перенесет косметологические вмешательства.
Как убрать синяки после инъекций
Если же синяки возникли, что делать в таком случае? Прежде всего нужно проконсультироваться с врачом, который выполнял процедуру. Именно он учтет все особенности конкретно вашего организма и подберет наиболее подходящий вариант устранения. Ведь даже наследственность играет роль в выраженности гематом, длительности их сохранения и специфике избавления.
Так что самолечение – не лучший вариант, который может привести к неэстетичному результату, аллергическим проявлениям или же еще более печальным последствиям.
Врач подберет подходящий аптечный препарат в виде мази или геля, чтобы уменьшить визуальное проявление и ускорить заживление тканей.
Можно осторожно прикладывать холодный компресс. Но делать это необходимо деликатно – без нажатий и длительного контакта кожи с холодом. Это снимет воспаление, уменьшит скорость кровотока, ускорит заживление.
Можно аккуратно массажировать лицо, если после инъекций прошло не менее пяти дней. Это должны быть легкие движения, без чрезмерного нажатия, растираний.
Препараты на основе бодяги, гепарина, всевозможные венотоники применяются только при наличии большого количества и сильной выраженности гематом. Дело в том, что подобные средства не только способствуют рассасыванию кровяных сгустков, но и подобным образом могут взаимодействовать с введенным косметологическим препаратом. В результате есть серьезный риск, что инъекционная процедура попросту окажется неэффективной, ваши «жертвы» ради красоты окажутся напрасными, а деньги – потраченными впустую.
Это еще раз свидетельствует, что консультация с врачом просто необходима. Но доктор должен быть опытным, компетентным и внимательным.
Клиника косметологии «АсМедия» – эксперт в деле красоты и молодости без операций, дискомфорта и лишних усилий. Вашему вниманию услуги деликатных и квалифицированных специалистов, которые знают все особенности выполнения инъекционных и аппаратных процедур, безукоризненно справляются с ними, независимо от сложности и направленности.
· Мы предоставляем профессиональное обслуживание с индивидуальным подходом для каждого клиента.
· Устанавливаем оптимальную стоимость услуг, благодаря грамотной коммерческой политике и нацеленности на длительное сотрудничество.
· Работаем с максимальным комфортом и гарантией безопасности, используем только сертифицированные средства, обеспечивающие эффективность результата.
Обращайтесь, с нами вы останетесь привлекательными и уверенными в себе.
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
МКБ-10
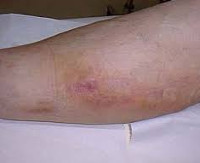
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.

Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
- Механические. Движение постороннего предмета (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Особенно часто это происходит при использовании широких инъекционных игл, некачественной их фиксации (проксимальной, дистальной), введении рядом с венозными клапанами или суставами. Риск флебита увеличивают повторная катетеризация, частые инъекции (25–30 раз в неделю), длительное нахождение канюли (2 суток и более).
- Химические. На частоту развития патологии существенное влияние оказывают pH (менее 5,0) и осмолярность (более 450 мОсмоль/л) вводимых веществ. Повышенный риск наблюдается при вливании антибиотиков (бета-лактамов, ванкомицина, амфотерицина B), гипертонических растворов (глюкозы, кальция хлорида), химиопрепаратов. Повреждающее действие оказывают бензодиазепины, барбитураты, вазопрессорные амины и другие медикаменты.
- Инфекционные. Хотя воспаление обычно носит асептический характер, нарушение правил и техники инъекционного введения лекарств способствует проникновению инфекционных агентов, поддерживающих и усугубляющих его течение. Отмечено, что катетеры из поливинилхлорида и полиэтилена более подвержены контаминации условно-патогенной микрофлорой (стафилококками, дрожжеподобными грибами).
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
- Эндофлебит. Развивается при поражении внутреннего слоя вены (интимы). Это наиболее частый вариант воспаления, ассоциированного с инъекционным введением лекарств или эндоваскулярными вмешательствами.
- Перифлебит. Проникновение инфузионных растворов в паравазальную клетчатку ведет к химическому повреждению и воспалению наружной оболочки сосуда. Обычно возникает при введении раздражающих лекарств, наркотиков.
- Панфлебит. Наиболее тяжелая разновидность патологического процесса. Характеризуется вовлечением всех слоев венозной стенки, часто осложняет течение эндо- или перифлебита.
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
- Анализ крови на уровеньD-димера. Исследование полезно при низком или среднем клиническом риске тромбоза для уточнения коагуляционных изменений. Однако D-димер не позволяет отличить патологический процесс в поверхностных и глубоких сегментах. Обладая высокой чувствительностью, тест имеет низкую специфичность, поэтому в ряде случаев может давать ложные результаты.
- Ультразвуковое ангиосканирование вен. Рекомендуется для подтверждения диагноза и исключения флеботромбоза. УЗДС позволяет оценить состояние внутренней стенки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия лучевой нагрузки или воздействия контрастных веществ, высокую доступность.
- Контрастная флебография пораженных зон. В случаях, когда ультрасонография дает отрицательный результат при высокой вероятности патологии, в качестве «золотого стандарта» могут использовать контрастную флебографию. Исследование показано при воспалении глубоких вен, ассоциировано с рентгеновским облучением и введением контраста.
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
- Общие мероприятия. Начальные действия при любом флебите заключаются в прекращении инфузии и удалении катетера (или его замене новым, если пациент гемодинамически нестабилен). Пораженной конечности рекомендуют придать возвышенное положение с целью улучшения оттока крови и уменьшения воспалительной реакции. К воспаленному участку прикладывают холод.
- Медикаментозная коррекция. Направлена на предупреждение распространения процесса на глубокие сегменты, ослабление воспаления, улучшение кровотока и купирование болевого синдрома. Используют антикоагулянты, нестероидные противовоспалительные средства, ангиопротекторы. На пораженную область накладывают повязки с гепариновой мазью и НПВС, после стихания острых явлений – согревающие компрессы.
- Хирургические методы. Оперативное лечение необходимо при гнойном тромбофлебите. Оно включает флебэктомию, некрэктомию, постановку дренажа и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, установка кава-фильтра) находят применение в ситуациях с флеботромбозами.
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
1. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений// Флебология. - 2010 - №4(2).
2. Эпидемиология и профилактика постинъекционных осложнений: Автореферат диссертации/ Чернова О. Э.— 2006.
3. Структура постинъекционных осложнений у больных наркоманией в хирургическом стационаре/ Сажин А.В. и др.// Российский медицинский журнал. – 2012 - № 4.
Постинъекционный абсцесс – это ограниченный гнойно-воспалительный очаг в месте инъекционного введения лекарственного препарата. Для абсцесса характерно появление локального отека и покраснения кожи, постепенно увеличивающегося в объеме уплотнения, нарастание болей распирающего характера, флюктуация. Диагноз ставится на основании анамнеза и клинической картины (появление гнойно-воспалительного очага в месте проведения внутримышечных и внутривенных инъекций), данных УЗИ, МРТ мягких тканей. На стадии инфильтрации эффективно консервативное лечение. Сформировавшийся абсцесс вскрывают хирургическим путем и дренируют.
МКБ-10
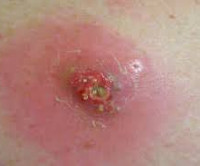
Общие сведения
Случаи постинъекционного абсцедирования мягких тканей встречаются у лиц всех возрастов, чаще у тучных, полных пациентов. Большая часть постинъекционных гнойников развивается в области ягодиц, так как для парентерального введения лекарственных средств ягодичную мышцу используют чаще всего. У детей велика доля абсцессов плеча как следствие проведения прививок. Внутривенное введение наркотиков – наиболее частая причина формирования очага нагноения в области локтевой ямки. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркозависимых.

Причины
- Высокая патогенность микроорганизмов. Разные виды бактерий имеют различную скорость деления клеток и способность противостоять иммунной системе. Золотистый стафилококк или синегнойная палочка чаще вызывают формирование постинъекционного абсцесса, чем условно-патогенные виды, составляющие микрофлору кожи.
- Ослабление иммунитета. Может быть следствием банального сезонного ОРВИ или серьезного сопутствующего заболевания. Вероятность развития абсцессов выше у больных сахарным диабетом, тяжелыми сердечно-сосудистыми, эндокринными, инфекционными заболеваниями.
- Локальное нарушение кровообращения. Этому способствует одномоментное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком абсцедирования является значительное уплотнение в месте уколов. Риск постинъекционного нагноения повышается у лежачих больных, пациентов с пролежнями.
- Местнораздражающее действие лекарств. Спровоцировать гнойное расплавление тканей способны не только бактерии, но и химические вещества. Ошибочное внутримышечное введение препаратов, предназначенных для внутривенных или подкожных вливаний, может вызвать некроз и воспаление. Индивидуальную реакцию может дать препарат, который разрешен для внутримышечного применения, но не подходит конкретному пациенту.
- Нарушение техники инъекций. Факторами развития постинъекционных осложнений служат несоблюдение правил асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость разных лекарственных средств. Одним из последствий неправильной техники может стать повреждение сосудов различного диаметра иглой. Сгустки крови являются субстратом для размножения микроорганизмов и формирования постинъекционного абсцесса.
Патогенез
В основе развития воспалительной реакции лежит выход из поврежденных и погибших клеток во внеклеточную среду большого количества лизосомальных ферментов, которые изменяют обмен веществ в патологическом очаге. В зоне некроза обмен веществ замедляется, а в прилегающих к нему областях резко усиливается, что приводит к повышению потребления кислорода и питательных веществ, развитию ацидоза вследствие накопления недоокисленных продуктов: молочной, пировиноградной и других кислот.
Кровоснабжение патологического очага изменяется: усиливается приток крови и замедляется отток. Этим объясняется покраснение пораженной области. Кровеносные сосуды расширяются, повышается проницаемость капилляров для плазмы крови и клеток. В ткани выходят лейкоциты, макрофаги. Локальный приток жидкости приводит к формированию отека. Сдавливание нервных окончаний провоцирует болевые ощущения. Это этап инфильтрата, когда в очаге воспаления гноя еще нет. При благоприятных условиях на этапе инфильтрации изменения обратимы.
На этапе абсцедирования отмершие ткани и погибшие клетки иммунной системы образуют гной. Постинъекционный абсцесс располагается в центре очага воспаления. Сгустки гноя отграничены от здоровых тканей грануляционным валом. Гной не рассасывается. Устранить воспаление можно лишь в том случае, если создать условия для оттока содержимого абсцесса.
Симптомы постинъекционного абсцесса
Патологический очаг формируется в течение нескольких дней. Начало заболевания может пройти незамеченным для пациента в связи с незначительной степенью выраженности симптомов. Замаскировать первые проявления развивающегося гнойного воспаления могут боли и припухлость мест инъекции, обусловленные физиологической реакцией на введение лекарств. Разграничить формирование воспалительного инфильтрата и нормальную для внутримышечных инъекций реакцию можно при внимательном отношении к своим ощущениям.
Боль после укола сразу резкая распирающая, затем ноющая. Интенсивность ее достаточно быстро уменьшается. Боль при зреющем абсцессе постоянно усиливается. В норме уплотнение после уколов достаточно равномерное, температура его не отличается от температуры окружающих областей, кожа над уплотнением обычного цвета. Присоединение воспалительной реакции знаменуется заметным локальным повышением температуры. Нарастание отека и болей в ягодице приводит к тому, что на пораженной стороне невозможно сидеть. Неприятные ощущения усиливаются при ходьбе и выполнении других движений. Надавливание на область абсцесса резко болезненно, тогда как обычное уплотнение можно ощупать, не провоцируя у пациента выраженных неприятных ощущений.
Для постинъекционного абсцесса характерна лихорадка с повышением температуры тела до 39-40 о С. Однако ориентироваться только на этот симптом не стоит. Если воспалительный очаг развивается на фоне продолжающихся инъекций нестероидных противовоспалительных средств, обладающих обезболивающим и жаропонижающим действием, то гипертермия отсутствует.
Осложнения
Бурное развитие инфекции в очаге может спровоцировать образование затеков гноя в межмышечные пространства. Распространение бактерий в тканях вызывает развитие обширных флегмон ягодицы, бедра, плеча. Существует опасность формированием длительно незаживающих свищей мягких тканей и прямокишечных фистул. Прорыв гноя в кровеносное русло становится причиной сепсиса, перикардита, остеомиелита, ДВС-синдрома - в этих случаях даже при назначении адекватного лечения исход для пациента может быть неблагоприятным.
Диагностика
Постановка диагноза не вызывает у консультирующего хирурга сложностей. Характерная пентада признаков воспаления (покраснение, отек, боли, повышение температуры, нарушение функции) в месте выполнения инъекций позволяет быстро определиться с характером патологического процесса. Положительный симптом флюктуации свидетельствует о наличии жидкости в очаге, что является показанием к проведению хирургической операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях проводят:
- УЗИ абсцесса. В трех случаях из четырех скопление гноя локализуется в толще мышцы и межмышечных промежутках и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Ее наибольший радиус расположен параллельно оси тела. УЗИ мягких тканей позволяет разграничить инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявить затеки и «карманы», которые могут остаться незамеченными в ходе хирургической операции.
- МРТ пораженной области. Назначается в тех случаях, когда информативность УЗИ недостаточна для постановки правильного диагноза. На снимках, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет обнаружить патологические изменения, провести дифференциальную диагностику, выявить осложнения.
- Лабораторные тесты. С целью подбора эффективного антибактериального препарата может быть выполнен посев содержимого гнойника на флору и ее чувствительность к антибиотикам. В обязательном порядке выполняется общий и биохимический анализы крови, общий анализ мочи для исключения патологии со стороны внутренних органов.
Лечение постинъекционного абсцесса
Подходы к лечению абсцессов на этапах инфильтрации и нагноения кардинально различаются. В первом случае показана консервативная терапия, во втором - хирургическая операция. Основные принципы консервативного местного лечения инфильтратов могут быть с успехом применены для быстрого рассасывания постинъекционных уплотнений, не имеющих признаков воспаления.
- Общее лечение. Его объем определяется врачом исходя из клинической картины. Противовоспалительные препараты и антибиотики нацелены на разрешение воспалительного процесса. Дополнительно может быть назначена инфузионная терапия для борьбы с интоксикацией.
- Местная терапия. Предполагает нанесение на пораженную область мази Вишневского или использование компрессов с димексидом. На начальных этапах допускается выполнение йодной сетки. Если улучшения состояния не наступает в течение суток, целесообразно использовать более эффективные препараты.
- Физиотерапия. Все тепловые воздействия под запретом. Эффективны электрофорез противовоспалительных средств, диадинамические токи. Физиотерапевтические процедуры назначаются одновременно с местным и общим противовоспалительным лечением.
- Хирургическая операция.Вскрытие и дренирование гнойной полости проводится под местным обезболиванием. Под общим наркозом операция выполняется при расположении постинъекционного абсцесса глубоко в тканях. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз и профилактика
Прогноз постинъекционного нагноения благоприятный при условии своевременного обращения за медицинской помощью. В противном случае возможно развитие осложнений заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, а без эвакуации гноя из полости выздоровление не наступает. Хирургическое вскрытие гнойника позволяет решить проблему за один день.
Профилактика постинъекционных осложнений предполагает введение лекарств парентерально в условиях лечебных учреждений медицинским персоналом, отказ от самолечения. Места введения растворов при курсовом назначении целесообразно менять: если на ягодицах уже сформировались уплотнения, можно вводить лекарства в мышцы передней поверхности бедра. Нельзя вводить средства для в/в инфузий в мышцы, даже если вены тонкие и ломкие. Инъекционный курс желательно сделать максимально коротким, продолжив лечение приемом таблеток.
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И.В. - 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А.Л., Уракова Н.А.// Современные проблемы науки и образования. - 2012 - №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание - инъекционная болезнь/ Уракова Н.А., Ураков А.Л.// Проблемы экспертизы в медицине. - 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л.И.// Военная медицина. - 2009 - №1.
Читайте также:

