Почему потеют веки и под глазами
Обновлено: 24.04.2024
Потоотделение — это естественная реакция организма на тепло. Оно помогает охладить организм и вывести токсины. Однако чрезмерное потоотделение, сопровождающееся с неприятным запахом, заставляет человека чувствовать себя некомфортно и сигнализирует о том, что что-то не так. Очень важно найти точную причину возникновения этого состояния, чтобы предотвратить более серьезные проблемы в будущем.
Восемь различных причин, которые могут вызвать чрезмерное потоотделение
Стресс
Чрезмерное потоотделение может быть вызвано стрессом. Стресс и беспокойство не только оказывают негативное влияние на организм, но и вызывают чрезмерную потливость. Пот имеет неприятный запах, потому что содержит жиры и белки, которые смешиваются с бактериями на коже.
Проблемы с щитовидной железой (гипертиреоз)
Гипертиреоз — это состояние, при котором щитовидная железа становится «гиперактивной» и начинает вырабатывать слишком много гормонов. При таком состоянии процессы в организме ускоряются, возникает чувство нервозности и беспокойства, вплоть до потери веса и чрезмерного потоотделения. В этом случае лучше всего обратиться к врачу, чтобы проверить щитовидную железу.
Низкий уровень сахара в крови (гипогликемия)
Несмотря на то, что чрезмерное потоотделение может быть вызвано различными причинами, оно иногда связано с гипогликемией, которая характеризуется низким уровнем сахара в крови. Такая повышенная потливость появляется, независимо от того, насколько высока температура внутри или снаружи помещения. Человек с низким уровнем сахара в крови может испытывать еще голод, беспокойство, головокружение и проблемы со зрением.
Гипергидроз
Чрезмерное потоотделение только в одной области тела, такой как шея, ладони, ступни или подмышки, называется гипергидрозом. Эти области больше всего подвержены этому состоянию, потому что на них расположено много потовых желез. Гипергидроз не опасен для жизни, но он неприятен и может вызвать неудобства. Иногда это сопровождается беспокойством и проблемами с кожей. Если имеются на одежде пятна от пота (например, в зоне подмышек) или ладони постоянно влажные, то лучше всего проконсультироваться с врачом. К счастью, существуют средства, которые могут помочь уменьшить эти симптомы.
Побочные эффекты от приема лекарств
Чрезмерное потоотделение может быть вызвано при приеме лекарств. В этом нет ничего страшного, так как потоотделение является распространенным побочным эффектом различных лекарств. Это могут быть антибиотики, лекарства для высокого кровяного давления и психиатрических заболеваний.
Менопауза
Ощущение сильного жара в области груди, который достигает головы и сопровождается чрезмерным потоотделением. Это состояние может быть связано с надвигающейся менопаузой или предменопаузой. Потоотделение, нерегулярный менструальный цикл, мигрень, приливы и озноб — все это может проявляться в результате изменений уровня эстрогена.
Лихорадка неизвестного происхождения
Лихорадка неизвестного происхождения возникает внезапно и длится долгое время (3 недели). Она делится на 4 типа: классический (поражает здоровых людей), нозокомиальный (в результате госпитализации), иммунодефицитный (возникает у людей с нарушениями иммунной системы), а также последний тип, который связан с ВИЧ. Типичные симптомы лихорадки — это высокая температура, потливость, озноб и головная боль. Если человек испытывает что-либо из этих симптомов, то ему следует обратиться к врачу.
Ожирение
Ожирение связано с наличием чрезмерного количества жира в организме. Генетика, неподвижность, недостаток сна, нездоровое питание и некоторые виды лекарств могут привести к возникновению этого состояния, а также вызвать ряд проблем со здоровьем. Ожирение характеризуется вторичным гипергидрозом (гипергидроз, который не является основной причиной, но может быть признаком данного заболевания) и ухудшает качество жизни.
Потливость лица известна также как гипергидроз или синдром потного лица. Он развивается редко, и его стоит отличать от потливости как естественной физиологической реакции организма. Последняя возникает при волнении, физических нагрузках, во время жаркой погоды. Также чрезмерную потливость часто путают с жирностью кожи: жирная кожа действительно выглядит влажной даже при выделении незначительного количества пота. Но это не патология. О гипергидрозе говорят, когда пот стекает с лица градом и процесс не связан с волнением или жарой. В таком случае стоит обратиться к терапевту.

Причины потливости лица
Патологическая потливость обусловлена в основном чрезмерной активностью симпатической нервной системы. Она отвечает за функционирование внутренних органов и при сбоях запускает процесс повышенного потоотделения. Проблема зачастую проявляется не только на лице, а сочетается с гипергидрозом ладоней.
Временное усиление потоотделения могут спровоцировать также другие факторы:
- злоупотребление жирной и острой пищей;
- аллергические реакции;
- гормональные колебания, например, во время климакса.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Сопутствующие симптомы потливости лица
У некоторых пациентов гипергидроз возникает сам по себе, у других — сопровождается блашинг-синдромом. Он связан с генерализованной гиперемией лица, появлением обширных красных пятен на коже. Из-за этого пациенты испытывают эмоциональный дискомфорт, у особо впечатлительных развивается эритрофобия — боязнь покраснеть.
Методы диагностики
Чтобы установить причины потливости лица, в ЦМРТ рекомендуют сдать анализы крови и мочи, исследовать уровень гормонов в организме и пройти следующие виды аппаратной диагностики:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
При чрезмерной потливости лица сначала запишитесь на приём к терапевту, а при подозрении на аллергическое происхождение проблемы — к аллергологу. Врач назначит лечение сам, а при необходимости привлечёт к дальнейшей терапии невролога.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отечность век: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Отечность век – это патологическое состояние, обусловленное скоплением жидкости в рыхлой подкожно-жировой ткани периорбитальной зоны. Оно может быть единичным или редким, вызванным, например, недостаточным количеством сна. В норме отек век проходит самостоятельно в течение суток. Если же неприятный симптом приобретает постоянную форму, требуется проведение полной диагностики организма.
Отек век в большинстве случаев сигнализирует о развитии в организме серьезных патологических процессов.
Разновидности отеков век
Отечность век может быть классифицирована по нескольким параметрам.
Во-первых, отек может иметь воспалительное (инфекционное, аллергическое) и невоспалительное происхождение. В первом случае отеки век сопровождаются их покраснением, болью, повышением температуры тканей периорбитальной зоны, слезотечением. Для невоспалительных отеков вышеуказанные признаки не характерны.
Во-вторых, отечность век может быть односторонней или двусторонней. Так, односторонний отек чаще является инфекционным, в то время как двусторонние отеки имеют более широкий спектр вызвавших их причин.
В-третьих, отечная ткань может быть мягкой и плотной, что играет немаловажную роль в определении причины развития отеков.
Наконец, отеки век могут быть единственным проявлением отечного синдрома, а могут сочетаться с отеками других локализаций, в т.ч. с отеками, распространенными по всему телу.
Возможные причины развития отечности век
Отек представляет собой скопление избыточного количества жидкости в тканях вне кровеносных и лимфатических сосудов. Существует несколько факторов, способствующих выходу и накоплению жидкости в ткани. К ним относятся:
- высокое давление, создаваемое потоком крови внутри сосудов;
- повышение проницаемости стенки сосуда;
- уменьшение концентрации белков плазмы крови, которые за счет осмотических сил удерживают жидкую часть крови внутри кровеносного сосуда;
- увеличение концентрации белков и неорганических ионов в тканях, притягивающих к себе воду подобно магниту.
Симметричные отеки век, появляющиеся по утрам, могут быть следствием потребления чрезмерного количества жидкости накануне перед сном. Такие отеки обычно исчезают самостоятельно при соблюдении питьевого режима.
При каких заболеваниях возникают отеки век
В первую очередь отеки век могут свидетельствовать о заболеваниях почек:
- гломерулонефрит – воспалительное поражение клубочков почек после перенесенной стрептококковой или иной инфекции;
- вторичное поражение почечных клубочков при сахарном диабете, хронической гипертонической болезни;
- пиелонефрит– заболевание (чаще инфекционно-воспалительного происхождения), характеризующееся повреждением чашечно-лоханочной системы почек и интерстиция;
- тубулоинтерстициальные нефриты – группа заболеваний, первично поражающих канальцы почек, например токсическое поражение почек солями тяжелых металлов;
- иные патологические процессы в почках, приводящие к развитию острого почечного повреждения или хронической болезни почек.
Данное состояние является жизнеугрожающим и возникает в ответ на контакт организма с аллергенами, поступающими с пищей, с вдыхаемым воздухом и т.д.
Плотные стойкие отеки век типичны для микседемы – приобретенной недостаточности функции щитовидной железы, для которой характерно состояние гипотиреоза – снижения концентрации гормонов тироксина и трийодтиронина.
Распространенные отеки, в т.ч. отеки век, развиваются при тяжелой сердечной недостаточности, однако для «сердечных» отеков характерно их распространение снизу вверх: от стоп и голеней к верхней половине туловища.
Также отеки развиваются при нарушении синтеза белков плазмы печенью, что имеет место, например, при циррозе печени.
К каким врачам обращаться при появлении отечности век
Поскольку существует множество причин развития отеков, первым врачом, к которому следует обратиться, является врач обшей практики или терапевт . После развернутого клинического, лабораторного и инструментального обследования пациент может быть направлен к узким специалистам - нефрологу (врачу, специализирующемуся на заболеваниях почек), эндокринологу , кардиологу , аллергологу-иммунологу, офтальмологу, гепатологу.
Диагностика и обследование при отеках век
Основная цель диагностики – установить причину появления отеков век. Тщательный клинический осмотр дает врачу много информации. Однако заболевания почек, одна из основных причин развития отечности век, могут иметь слабо выраженные клинические проявления. В этом случае требуется лабораторно-инструментальная диагностика, которая обычно включает следующие исследования.
-
клинический анализ крови с развернутой лейкоцитарной формулой для определения наличия воспалительного процесса в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Мы в Telegram и "Одноклассниках"
Болезнь или синдром Шёгрена - системное аутоиммунное заболевание, известное также как «сухой синдром». Болезнь Шёгрена получила свое название в честь шведского офтальмолога Генриха Съогрена. В 1929 году он обследовал и лечил пациента, которого сильно тревожили сухость в глазах, во рту и боль в суставах.
У женщин болезнь Шёгрена встречается намного чаще, чем у мужчин (в 9 из 10 случаев), причем, как правило, это касается женщин после менопаузы. Однако в целом заболевание поражает людей любого пола и возраста. Общемировой статистики нет, но в развитых странах, включая Россию, заболеваемость оценивается в миллионах, болезнь Шёгрена - одно из самых распространённых ревматических заболеваний.
При болезни Шёгрена иммунитет человека воспринимает клетки собственного организма как чужие и начинает их медленно и планомерно уничтожать. Клетки иммунной системы попадают в ткани желез внешней секреции (слезные, слюнные, бартолиниевы железы влагалища), поражают их, и те начинают выделять меньше соответствующего секрета (слюны, слез и т.д.).
Кроме того, болезнь нередко затрагивает и иные органы, провоцируя артралгии, боли в суставах, мышцах (полимиозит), одышку и т.д.
Есть также синдром Шёгрена (вторичное воспаление слюнных и слезных желез), который сопутствует ревматоидному артриту, диффузным болезням соединительной ткани, заболеваниям желчевыводящей системы и другим аутоиммунным заболеваниям.

Диагностика болезни Шёгрена

Важно обратиться к врачу при первых симптомах, так как «запущенная» болезнь Шёгрена может принять неблагоприятный характер и затронуть жизненно важные органы, что нередко приводит к осложнениям, в редких случаях - к летальному исходу.
Причины развития
Одним из главных факторов, «запускающих» болезнь, является аутоиммунный сбой. При данном нарушении иммунная система начинает уничтожать клетки желез внешней секреции человека. Почему это происходит? Этот механизм при болезни Шёгрена еще нуждается в уточнении.
Другим фактором появления заболевания является генетическая предрасположенность. Иногда, если эта болезнь есть у матери, то она может быть выявлена и у дочери. Изменения в гормональном фоне женщины тоже могут спровоцировать болезнь.
Синдром Шёгрена обычно развивается на фоне других системных заболеваний (напр., при ревматоидном артрите и системной красной волчанке).
Клиническая картина болезни Шёгрена
Все симптомы болезни Шёгрена можно условно разделить на железистые и внежелезистые.
Железистые симптомы болезни Шёгрена
Железистые симптомы болезни проявляются в снижении выработки секретов желез.
Одним из основных признаков болезни Шёгрена является воспаление глаз, связанное с уменьшением секреции глазной жидкости. Больных беспокоит чувство дискомфорта: жжение, царапанье, «песок» в глазах. Вместе с этим люди часто ощущают отек век, покраснение, скопление в углах глаз белой вязкой жидкости. На следующем этапе заболевания пациенты начинают жаловаться на светобоязнь, ухудшение остроты зрения.
Второй постоянный признак болезни Шёгрена - воспаление слюнных желез, которое переходит в хроническую форму. Больной жалуется на сухость во рту и увеличение слюнных желез. В начале болезни отмечается небольшая или непостоянная сухость во рту, которая появляется только в результате волнения или физической нагрузки. Затем сухость во рту становится постоянной, слизистая оболочка и язык чрезмерно сохнут, приобретают ярко розовый цвет и часто воспаляются, быстро прогрессирует зубной кариес.
Иногда до появления этих признаков у больного может появиться «беспричинное» увеличение лимфатических узлов.
Поздняя стадия болезни характеризуется сильной сухостью во рту, человеку становится очень сложно разговаривать, проглатывать твердую пищу, не запивая ее водой. На губах появляются трещины. Может появиться хронический атрофический гастрит с недостаточностью секреции, которая сопровождается отрыжкой, тошнотой, снижением аппетита. У каждого третьего больного на поздней стадии отмечается увеличение околоушных желез.
Наблюдается поражение желчных путей (холецистит), печени (гепатит), поджелудочной железы (панкреатит).
На поздней стадии заболевания становится очень сухой носоглотка, в носу образуются сухие корочки, может развиться отит и снижение слуха. Из-за сухости в гортани появляется осиплость голоса.
Появляются вторичные инфекции: часто рецидивирующие синуситы, трахеобронхиты, пневмонии. У каждой третьей больной наблюдается воспаление половых органов. Слизистая оболочка красная, воспаленная.
Консультация офтальмолога БЕСПЛАТНО при удалении халязиона, новообразований (папиллом) век, инородных тел роговиц и конъюнктивы! (цена .
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Ардамакова Алеся Валерьевна
Врач-офтальмолог, лазерный хирург
Кандидат медицинских наук
Никулина Ольга Васильевна
В каких случаях обращаться к офтальмологу?
Мы в Telegram и "Одноклассниках"
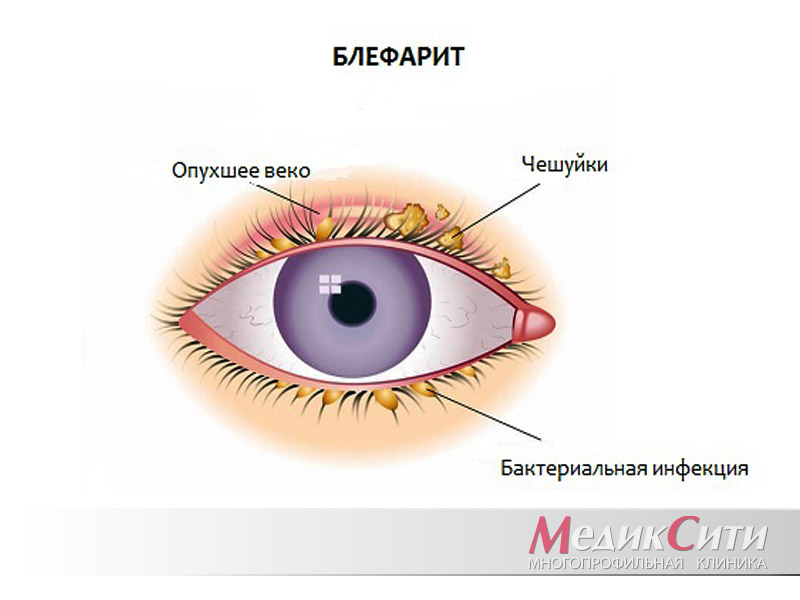
Блефарит - группа глазных болезней, сопровождающихся воспалением краев век, и сложно поддающихся лечению.
При блефарите воспалительный процесс охватывает ресничные края век, заболевание часто носит хронический характер.

Диагностика и лечение блефарита
Длительный и вялотекущий хронический блефарит снижает работоспособность человека и может привести к потере зрения.
Виды блефарита
Врачи-офтальмологи выделяют 5 видов блефарита век:
Инфекционный блефарит
Инфекционный (язвенный) блефарит появляется в результате деятельности многочисленных микроорганизмов (стафилококки, гемофильная палочка, вирус герпеса человека), которые через мельчайшие ранки попадают под кожу век, начинают там размножаться и повреждать окружающие ткани. Под действием гноя, выделяющегося из ранок, ресницы склеиваются и обламываются.
Симптомы инфекционного блефарита:
- зуд, покраснение и болевые ощущения в зоне века;
- повышение температуры кожи века.
Диагностика инфекционного блефарита:
Для подтверждения диагноза проводится бактериологический посев кусочка пораженной кожи на определение микроорганизмов, вызвавших заболевание.
Лечение язвенного блефарита
Избавиться от микробов и восстановить нормальное состояние кожи века поможет следующая терапия:
- размягчение и удаление корочек (сначала наносится размягчающая мазь, а затем пинцетом удаляются корочки с поверхности эпителия);
- антибактериальная терапия (нанесение тетрациклиновой или эритромициновой мази; при выраженных симптомах болезни применяются комбинированные препараты, состоящие из антибиотика и противовоспалительного средства - например, декса-гентамицин);
- восстановление обменных процессов в эпителии (накладывание примочек с раствором сульфата цинка).
Инфекционный блефарит хорошо поддается лечению и редко переходит в хроническую форму.

Диагностика и лечение блефарита
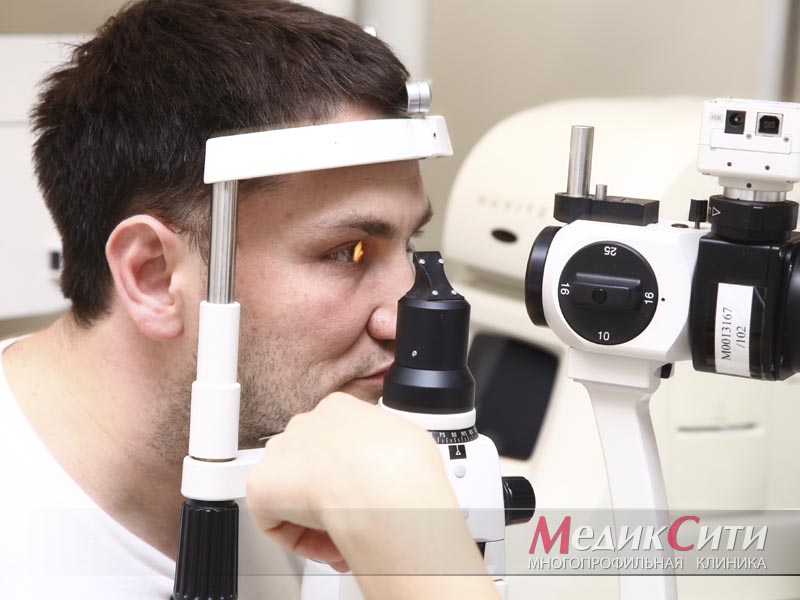
Диагностика и лечение блефарита
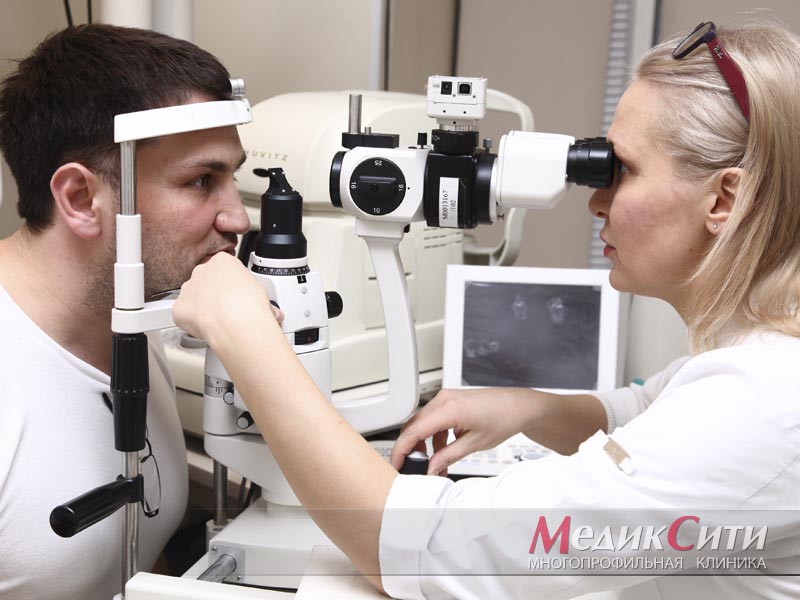
Диагностика и лечение блефарита
Демодекозный блефарит
Причина заболевания - клещ демодекс. Но чтобы болезнь проявилась, демодекс должен размножиться и закрыть входные протоки сальных желез. Спровоцировать патологию способны следующие условия:
- ослабленный иммунитет;
- недостаточная гигиена;
- высокая температура (сауны, бани, жаркий климат).
Симптомы демодекозного блефарита
Кроме обычных симптомов блефарита (покраснение, зуд и утолщение кожи по краям век), данный вид заболевания отличается следующими клиническими признаками:
- появление множества белых чешуек у основания ресничных волосков;
- обострение болезни после тепловых процедур или при повышенной температуре (прогревание, пилинг, горячие обертывания).
Диагностика демодекозного блефарита:
Наличие клеща-демодекса можно подтвердить с помощью простого лабораторного исследования, в ходе которого ресницы с пораженного глаза обрабатываются специальным составом и рассматриваются под микроскопом. После того как наличие клеща подтверждается, врач назначает адекватную терапию.
Лечение демодекозного блефарита
Существуют различные схемы лечения, которые применяются в зависимости от течения заболевания. В одной из схем - использование трех препаратов для местного нанесения, а именно:
- мазь «Бензилбензоат» (10%) (сильнодействующее противоклещевое средство);
- крем «Унидерм» (уменьшает повреждение кожи и обладает противовоспалительным действием);
- крем «Эмолиум» (улучшает обмен веществ в коже и восстанавливает эпителий).
После четырехдневного лечения следует сделать двухнедельный перерыв и пройти еще 1 курс для профилактики рецидивов заболевания. Следует иметь в виду, что демодекозный блефарит может появиться опять и перейти в хроническую форму.
Ни в коем случае не используйте препараты для лечения блефарита без назначения врача - это может привести к ухудшению вашего состояния!
Чешуйчатый блефарит
Предположительная причина заболевания - ослабленный иммунитет и наличие у родственников таких заболеваний, как себорейный дерматит, псориаз и нейродерматоз. Спровоцировать появление патологии также способно аутоиммунное воспаление, при котором лейкоциты начинают «нападать» на здоровые клетки эпителия век.
Чешуйчатый блефарит распространяется сразу на оба глаза и проявляется в течение нескольких месяцев и даже лет.
Симптомы заболевания:
- «тяжесть» в веках после сна или длительного смыкания ресниц;
- ощущение «песка в глазах» и зуд в области век;
- появление сильного шелушения на коже век, на веках много чешуек серо-белого цвета, похожих на перхоть;
- покраснение и утолщение краев век.
Лечение заболевания:
При лечении данного вида блефарита нужно устранить воспаление и как можно чаще очищать эпителий. Поэтому может быть назначено следующее лечение:
- 4-6 раз в день промывание век слабощелочным раствором хлорида натрия (0.9%) и натрия гидрокарбоната (2%);
- обрабатывание века мазью, содержащей глюкокортикостероиды и обладающей противовоспалительным действием;
- применение примочек с раствором сульфата цинка 0,25% для улучшения метаболизма кожи век и прекращения образования чешуек.
Чешуйчатый дерматит быстро переходит в хроническую форму с чередованием обострения заболевания и ремиссии. Но правильно выбранное лечение позволяет держать под контролем все проявления болезни.
Диагностика и лечение блефарита

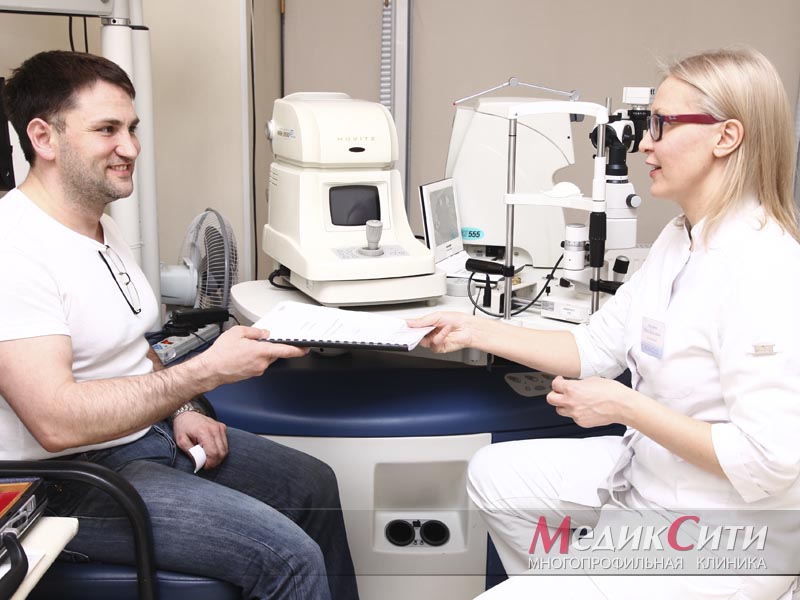
Диагностика и лечение блефарита

Диагностика и лечение блефарита
Аллергический блефарит
Причина заболевания - наследственная особенность иммунитета, при которой человеку передается склонность к аллергии. При воздействии определенного аллергена заболевание начинает обостряться.
Симптомы аллергического блефарита
Симптомы заболевания проявляются не сразу, а через некоторое время, примерно через 10-14 дней. За это время происходит распознавание аллергена и выработка к нему антител IgM. Чем больше вырабатывается антител, тем сильнее проявляются признаки болезни.
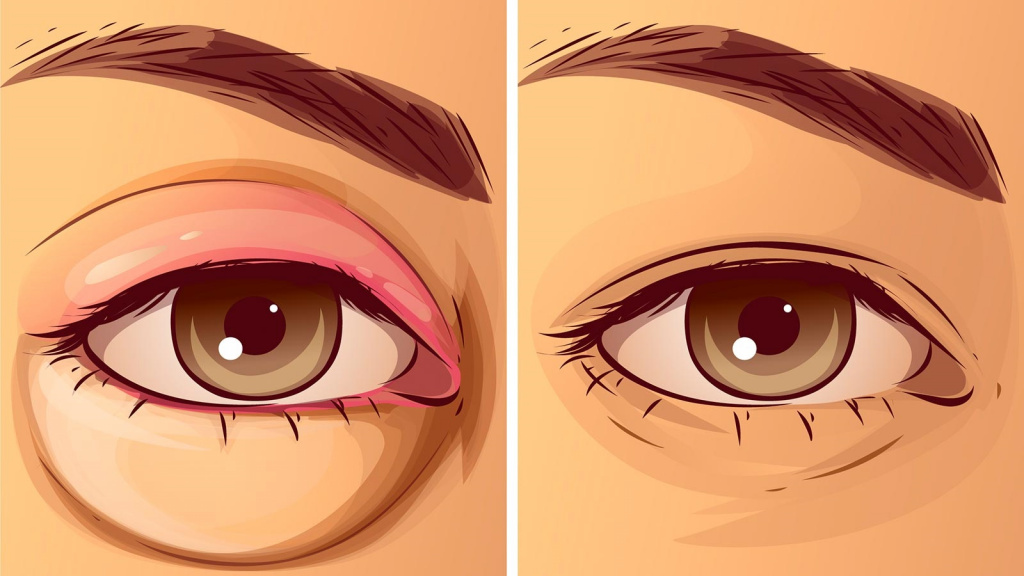
При аллергическом блефарите кожа на веках отекает, дотронувшись до кожи века, можно почувствовать наличие жидкости. При значительном отеке глаз начинает непроизвольно закрываться.
Диагностика аллергического блефарита
Выявить заболевание можно с помощью анализа крови из пальца. Проявление аллергии видно по следующим показателям:
- увеличение количества базофилов - больше 0.7*109 /л;
- увеличение количества эозинофилов - больше 0,4*109 /л;
- нормальный уровень нейтрофилов - до 6*109/л;
- ускорение СОЭ - более 15 мм/ час.
Найти вещество-аллерген можно двумя способами:
- сопоставить время возникновения симптомов заболевания с определенным внешним фактором (общение с животными, уборка пыли, период цветения);
- сделать пробы на гиперчувствительность (одна из самых распространенных проб - скарификационная: на коже делаются небольшие соскобы и в них помещаются аллергены).
После того, как будет выявлена непереносимость определенных субстанций, врач назначает специальное лечение.
Лечение аллергического блефарита
Первое условие - снизить или сократить контакт с аллергеном. Если это какие-то определенные цветы, пыль или пыльца - регулярно носить очки и придерживаться гигиены век, если косметика - найти другую, которая вам подойдет.
Медикаментозное лечение аллергического блефарита включает в себя:
- местную терапию в виде кремов и мазей (напр., «Латикорт», «Локоид», «Гидрокортизон», «Акортин»);
- противоаллергическое лечение общего действия в виде инъекций или таблеток («Клемастин», «Лоратадин», «Хлоропирамин», «Дезлоратадин»).
Мейбомиевый блефарит
Мейбомиевый блефарит (или краевой блефарит) появляется вследствие дисфункции мейбомиевых желез, расположенных в толще век. При этом количество выделяемого секрета значительно увеличивается.
Мейбомиевый блефарит легко отличить от других видов благодаря характерному симптому - скапливанию в уголке глаз и под веком жирного секрета серо-желтого цвета, имеющего пенную консистенцию.
Диагностика заболевания
Для постановки диагноза врачу-офтальмологу достаточно клинического осмотра, во время которого он обращает внимание на наличие характерных выделений.
Лечение мейбомиевого блефарита
Применяется симптоматическое лечение, направленное на снятие воспалительных явлений и гигиену пораженного века.
Рекомендуется ежедневная обработка теплыми щелочными растворами и нанесение противовоспалительной мази в течение 10-14 дней. Данный вид заболевания быстро переходит в хроническую форму. Поэтому его нужно лечить при каждом появлении обострения болезни.
Так как многие виды блефарита быстро переходят в хроническую форму, нужно настраиваться на сложное и длительное лечение. Оно требует настойчивости и терпения и от больного, и от врача. Самое главное - вовремя выявить и устранить причину заболевания, что позволит не допустить рецидивов.
Профилактика блефарита
Независимо от причины, вызвавшей блефарит, необходимо придерживаться некоторых правил:
- старайтесь соблюдать растительно-молочную диету (сладкая, жареная, острая, соленая пища способствует выработке желудочного сока и увеличению выделения секрета век);
- остерегайтесь простудных заболеваний (ОРВИ усиливает проявления блефарита);
- регулярно проводите гигиенические процедуры (веки всегда промывайте только теплой водой - холодная вода ведет к венозному застою);
- не забывайте применять назначенные офтальмологом капли и мази;
- соблюдайте режим сна и отдыха, днем старайтесь смотреть телевизор не более 2-х часов подряд;
- весной старайтесь защищать глаза солнцезащитными очками.
В клинике «МедикСити» ежедневно ведут прием высококвалифицированные врачи-офтальмологи, применяющие самое современное оборудование для диагностики и лечения заболеваний глаз. Регулярное обследование у окулиста позволит вам избежать серьезных офтальмологических заболеваний и сохранить хорошее зрение!
Читайте также:

