Почему от зинерита становится прыщей больше
Обновлено: 25.04.2024
Е. Н. Волкова, Л. А. Ильин, А. Б. Воробьев, Е. О. Рюмина
Кафедра дерматовенерологии (зав. — проф. Е. Н. Волкова) московского факультета ГОУ ВПО Российский государственный медицинский университет Росздрава; Кожновенерологический диспансер № 9, Москва
Анализируются типичные ошибки в назначении и применении дифферина, описаны его структура и уникальная кинетика, результаты исследования терапевтической эффективности различных лекарственных форм. Приведены факты, свидетельствующие о высокой эффективности и безопасности дифферина в терапии угревой болезни.
Ключевые слова: вульгарные угри, постакне, адапален, дифферин, ошибки применения, эффективность
Typical mistakes in prescription and usage of differin are analyzed. Structure and unique kinetics of this preparation are described and results of effectiveness studies of different drug formulations are presented. Authors present facts illustratinf high effectiveness and safety of differin in acne therapy.
Key words: acne, post-acne, adaplen, differin, therapeutic mistakes, effectiveness
Заболевание, в основе которого лежит патология пилосебоцейного комплекса, правильнее называть угревой болезнью — УБ (точка зрения авторов), так как оно представлено комплексом симптомов, патогенетически объединенных в единый патологический процесс, и психоэмоциональными нарушениями. Термин "вульгарные угри" и "акне" характеризуют лишь один конкретный симптом заболевания [2, 7].
Сегодня накоплен огромный опыт терапии УБ, разработаны алгоритмы лечения в зависимости от степени тяжести с учетом терапевтического индекса акне как основы дифференцированного подхода к ведению больных. Современные схемы включают назначение системных препаратов и средств наружной терапии на фоне правильно подобранного базового ухода [1, 2, 8].
На сегодняшний день наиболее эффективным противоугревыми средствами для местного применения являются ретиноиды, которые способны вызывать специфический биологический ответ в результате связывания и активации рецепторов ретиноевой кислоты. К ретиноидам 3-го поколения для местной терапии акне относят адапален, представляющий собой производное нафтойной кислоты с ретиноидподобным действием.
Несмотря на продолжительное использование дифферина для местного лечения УБ, обширного опыта его клинического применения отмечаются отдельные ошибки при его использовании. Часть из них связана с недостаточной информированностью врача и неправильной трактовкой имеющейся информации. Существует и "страх врача" при назначении местных ретиноидов.
Проведем работу над ошибками.
Ошибка 1: неправильный выбор лекарственной формы.
Адапален имеет 2 лекарственные формы для наружного применения — гель и крем. При выборе лекарственной формы следует помнить, что эффективность действия препарата определяется взаимосвязями в системе "препарат—основа—кожа". Именно правильное увлажнение рогового слоя значительно усиливает проникновение веществ.
Обычно лечение начинают с геля. Если у пациента чувствительная и сухая кожа, то рекомендован дифферин-крем. Он содержит увлажняющие некомедогенные компоненты.
Необходимо соблюдать режим дозирования. Гель и крем бережно, без особого усилия, наносят на пораженные участки кожи 1 раз в день на ночь на чистую сухую кожу.
Ошибка 2: необоснованные "завышенные" ожидания быстрого результата.
Дифферин — препарат патогенетического действия, поэтому назначение препарата сегодня не приведет к проявлению результата завтра! Это необходимо учитывать врачу и объяснять пациенту (проводить его "обучение"). Отсутствие быстрого визуального эффекта может приводить к отказу пациентов от лечения! А между тем препарат является высокоэффективным средством в лечении УБ. Его терапевтическая эффективность связана с тем, что молекула адапалена селективно связывается с ретиноидчувствительными рецепторами (RAR) у-типа сально-волосяных фолликулов (СВФ), что приводит к уменьшению сцепленности кератиноцитов и ускоряет их десквамацию (т. е. реализуется комедонолитическое действие препарата) [9, 11]. Отсутствие взаимодействия с рецепторами RAR-a СВФ, стимуляция которых ведет к появлению шелушения и резкой сухости кожи, позволяет свести к минимуму побочные реакции, которые наблюдались ранее при использовании ретиноидов 1-го поколения. Антипролиферативная активность дифферина по отношению к себоцитам связана со стимуляцией RXR-a. В результате уменьшаются размеры сальной железы и сокращается продукция кожного сала. Третьим звеном патогенеза, на которое воздействует препарат, является воспаление. Адапален ингибирует API — участок в промоторной зоне гена, что приводит к подавлению образования цитокинов — интерлейкинов (ИЛ)-1а, ИЛ-1р, и ИЛ-8; фактора некроза опухоли (ФНО-a), системы комплемента. Инактивация фермента циклооксигеназы ведет к уменьшению образования ЛТВ4 — главного посредника во взаимодействии нейтрофилов, лимфоцитов, моноцитов и эозинофилов в воспалительной реакции. Кроме того, адапален блокирует Toll-рецептор 2-го типа (TLR-2), рецепторы моноцитов, предотвращая связывание с ними микроорганизмов и последующий выброс противовоспалительных цитокинов. Таким образом, дифферин оказывает действие на все звенья патогенеза УБ [3, 8, 9, 11].
Ошибка 3: неправильное формирование группы больных.
Дифферин — не панацея для лечения всех видов акне — это тоже ошибка: для его назначения существуют определенные показания (рис. 1).
Рис. 1. Показания для применения дифферина.
Ошибка 4: неправильное определение продолжительности лечения дифферином.
В среднем курс лечения составляет до 12 нед, для этого требуется не менее 30 г препарата в форме геля или крема (при нанесении препарата только на область лица). Терапевтический эффект развивается после 4—8 нед лечения, стойкое улучшение — после 3-месячного курса. Такая длительная терапия не только наиболее рациональна и эффективна, но и предотвращает формирование постакне.
Ошибка 5: неинформированность об особенностях дифферина.
Следует знать о двух нюансах.
Нюанс 1: состав основы, ее физикохимические характеристики определяют как свойства препарата, так и его способность к проникновению в кожу (рис. 2).
Рис. 2. Фармакодинамическая характеристика дифферина (0,1% адапелена-геля).
Нюанс 2: размер микрокристаллов действующего вещества.
Микрокристаллы адапалена в препарате имеют диаметр от 3 до 10 мк. Оказывается, если диаметр микрокристаллов действующего вещества составляет менее 3 мк — препарат беспорядочно распределяется между сально-волосяным фолликулом и роговым слоем кожи; при диаметре более 10 мк — препарат остается на поверхности кожи.
Правильный размер частиц активного вещества в дифферине — залог эффективного лечения [9, 11]. Вопрос — так ли это в джинерике? (результатов таких исследований не предоставлено).
Ошибка 6: не учитывается возможность комбинирования препаратов.
Дифферин сохраняет лечебное действие в комбинации с местными антибактериальными противоугревыми средствами (эритромицин, клиндамицин, бензоила пероксид) [3, 6, 10, 12]. Это расширяет возможности его применения даже при обилии пустулезных элементов. Наиболее целесообразно назначать дифферин в комбинации с базироном АС (рис. 3).
Рис. 3. Применение Дифферина в комбинации с Базироном АС.
Ошибка 7: недооценка показаний к применению дифферина.
Дифферин — местное средство не только для базового патогенетического лечения больных акне. Он показан как препарат поддерживающей терапии, а также при переводе пациента с системной терапии, например акнекутаном, на местную. Такая тактика — не только залог эффективного лечения, но и стойкой длительной ремиссии и профилактики постакне.
Таким образом, правильное применение дифферина позволяет избежать ошибок, преодолеть страх перед назначением ретиноидов. Повысить эффективность лечения больных УБ. Вся история применения дифферина свидетельствует о том, что он является высокоэффективным базовым препаратом для лечения акне легкой и средне-тяжелой степени — показания к его применению строго определены.
Для достижения выраженного и стойкого эффекта необходимо длительное назначение дифферина, что предотвращает появление и развитие новых элементов. При наличии папуло-пустулезных элементов целесообразно применение дифферина в комбинации с препаратом антибактериального действия — базироном АС.
Эффективность и переносимость терапии дифферином были оценены нами при наблюдении 62 пациенток в возрасте от 16 до 22 лет с длительностью заболевания от 1 года до 6 лет. У 26 (42%) пациенток высыпания локализовались только на лице, у 23 (37,1%) — на лице и груди, у 13 (20,9%) — на спине.
В зависимости от степени тяжести УБ пациентки были распределены на 2 группы. 1-ю группу (n = 29) составили больные легкой степенью акне, у которых доминировали комедоны и единичные папулы; 2-ю (n = 33) — больные папуло-пустулезной формой заболевания.
Больным 1-й группы проводили только наружное лечение дифферином в виде геля или крема (в зависимости от состояния кожи) в сочетании с правильным уходом. Препарат наносили тонким слоем 1 раз в день вечером на предварительно очищенную кожу лосьоном сетафил.
Больным 2-й группы дифферин назначали в комбинации с базироном АС в виде геля, который наносили на предварительно очищенную кожу однократно утром. Контроль количества открытых и закрытых комедонов, папул и пустул производили до начала терапии, а также каждый месяц.
Окончательный эффект от терапии наблюдали к концу 4—5-го месяца, когда комедоны и папулопустулезные высыпания регрессировали более чем на 70—75%. Выявлено, что нанесение базирона АС на поствоспалительные гиперпигментированные пятна и рубцы приводило к их побледнению. В результате лечения клиническая ремиссия наступила у 22 (35,5%) больных, значительное улучшение (регресс высыпаний на 70—80%) — у 26 (42%), улучшение (регресс высыпаний на 50—60%) — у 13 (21%) и неэффективным лечение оказалось у 1 больной.
Таким образом, дифферин является высокоэффективным базовым препаратом первого выбора для патогенетической терапии акне.
Для достижения выраженного и стойкого терапевтического эффекта необходимо длительное назначение дифферина. Препарат сохраняет лечебное действие в комбинации с местными антибактериальными средствами (базирон АС), что определяет целесообразность применения дифферина при наличии папуло-пустулезных элементов. Оригинальная основа (гель на водной основе), равномерная дисперсия микрокристаллов адапалена определяют эффективную доставку активного вещества в пораженную кожу (избирательно в сальноволосяной фолликул), лучшую переносимость препарата и оптимальные косметические свойства.
Рациональная терапия дифферином — залог успешной терапии угревой болезни и профилактики постакне.
1. Волкова Е. Н. // Лечащий врач. — 2007. — № 4. — С. 21— 28.
2. Волкова Е. Н., Осипова Н. К. // Рос. журн. кож. и вен. бол. — 2009. — № 5. — С. 53—58.
3. Волкова Е. Н, Осипова Н. К // Клин. дерматол. и венерол. — 2010. — № 2. — С. 72—77.
4. Гущина Н. С., Корчевая Т. А. // Рус. мед. журн. — 2005. — Т. 13, № 7. — С. 482—485.
5. Орлова Н. А // Клин. дерматол. и венерол. — 2003. — № 4. — С. 53—56.
6. Самгин М. А., Монахов С. А. // Вест. дерматол. и венерол. — 2003. — № 4. — С. 37—39.
7. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2005. — № 3. — С. 55—64.
8. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2006. — № 6. — С. 85—87.
9. Data on file. Galderma Laboratories, Ins. Medical Departament. — 1994.
10. Eady E. A., Farmery M. R, Ross J. I. et al. // Br. J. Dermatol. — 1994. — Vol. 131. — P. 331—336.
11. Michel S., Jomard A., Demarschez. // Br. J. Dermatol. — 1998. — Vol. 139 (suppl. 52). — P. 3—7.
12. Swinyer L. J., Baker M. D, Swinyer T. A., Mills O. H. Jr. // Br. J. Dermatol. — 1988. — Vol. 119, N 5. — P. 615—622.

Комбинированный антимикробный и противовоспалительный препарат для наружного использования относится к числу наиболее эффективных для очищения кожи от прыщей. За несколько применений Зинерит подсушивает и устраняет болезненные высыпания, позволяя избежать последующих неприятностей с рубцами и неровным цветом лица.
Состав и лекарственная форма
Зинерит представляет собой фармакологически активную суспензию с содержанием антибиотика и цинка. Выпускается фармацевтической фирмой Астеллас Фарма Юроп в Нидерландах. Сухие и влажные компоненты лечебного раствора поставляются в отдельных флаконах. Картонная упаковка препарата содержит:
пластиковую емкость с порошком объемом 30 мл: активное вещество, смесь макролида эритромицина и цинка ацетата
такого же объема флакон с растворителем: прозрачная жидкость, в составе которой есть этиловый спирт и стабилизатор диизопропилсебакат;
насадка-аппликатор для точечного нанесения препарата.
В коробке находится подробная инструкция по изготовлению и использованию раствора.
Как действует Зинерит
Комбинация из соли цинка и эритромицина обеспечивает сильную активность в отношении различных инфекционных возбудителей, провоцирующих развитие угревой сыпи:
против эпидермального стрептококка;
Антибиотик подавляет размножение болезнетворных бактерий, способствуя их гибели. Цинк оказывает вяжущее и антисептическое действие, подсушивает высыпание, уменьшает воспалительные реакции, образует на поверхности тончайшую защитную пленку, ускоряет регенерацию клеток. Зинерит способствует очищению пор от загрязнений и скоплений сгустков кожного сала, облегчает выведение наружу излишков секрета, предотвращает прогресс угревой сыпи и ее рецидивы.
При местном применении препарат почти не всасывается внутрь, смесь его компонентов образует плотные соединения с биологическими составляющими, неспособные проникать в кровоток. Микроскопические дозы Эритромицина могут оказаться в организме, но не приводят к дальнейшей резистентности условно патогенной микрофлоры организма к антибиотикам этой группы.
Показания к использованию
Назначение лечебного раствора — лечение угревой сыпи:
развившейся в результате гормональных нарушений, погрешностей в питании, из-за неправильного использования косметических средств.
По отзывам Зинерит проявляет эффективность в отношении кожных дефектов различного происхождения. В некоторых случаях достаточно однократной обработки для подсушивания и устранения узелков. Чем раньше начато лечение, тем быстрее удается избавиться от прыщей или предотвратить их появление. При запущенном процессе необходим довольно длительный курс терапии.
Противопоказания и побочные эффекты
Отказаться от терапии угревой сыпи препаратом Зинерит необходимо, если в организме сформировалась невосприимчивость к макролидам, присутствует непереносимость одного или нескольких фармацевтических компонентов раствора. Признаками аллергической реакции на Зинерит могут быть: нарастающее покраснение кожи в местах нанесения препарата, усиление болезненности, нестерпимый зуд, отечность.
В норме после применения раствора вероятно появление ощущения стянутости, сухости, незначительное жжение. Дискомфорт кратковременный и проходит самостоятельно в течение нескольких часов. У большинства людей, применяющих Зинерит, какие-либо неприятные симптомы отсутствуют.
Как применять препарат: инструкция
Перед первой процедурой необходимо правильно подготовить раствор:
отвинтить пробки с флаконов;
влить растворитель в емкость с порошком антибиотика и цинка;
завинтить флакон и интенсивно потрясти, чтобы все компоненты смешались;
вновь открыть препарат и привинтить аппликатор.
Готовый раствор точечно нанести на кожу, смочив все воспалительные элементы и узелки, затем плотно закрыть. Препарат после первого использования сохраняет активность около 5 недель. Затем его необходимо утилизировать. Хранить жидкость следует плотно закрытой, желательно, в прохладном месте вдали от солнечного света.
Раствор наносят на элементы угревой сыпи, прикладывая аппликатор к коже и слегка нажимая на флакон.
Смочив жидкостью сыпь, нужно воздержаться от водных процедур и применения косметики в течение 2 часов. После высыхания Зинерит становится прозрачным и не определяется визуально, поэтому не стоит бояться дополнительных косметических проблем.
Процедуру повторяют ежедневно дважды в сутки, нанося препарат на очищенные кожные покровы. Повторно можно наносить Зинерит перед сном.
Длительность лечения: от 4 до 10 недель, при более раннем устранении сыпи курс можно завершить досрочно. Слишком длительное применение может спровоцировать развитие резистентности микробов к антибиотикам класса макролидов.
При использовании раствора важно соблюдать осторожность, не допуская его контакта со слизистой глаз и кожей губ, иначе возможно сильное раздражение.
Аналоги и стоимость препарата Зинерит
Лечебные средства, действие и показания к применению которых сходны с Зинеритом: Индоксил, Далацин, Акнестоп, Азогель, Клинтадоп, Дуак, Угрицил, Скинорен, Куриозин, Зеркалин, Надоксин, Акнэ-дерма.
Купить Зинерит можно в аптеках от 800 рублей. Средняя стоимость комбинированного антибактериального средства составляет около 890–920 рублей.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
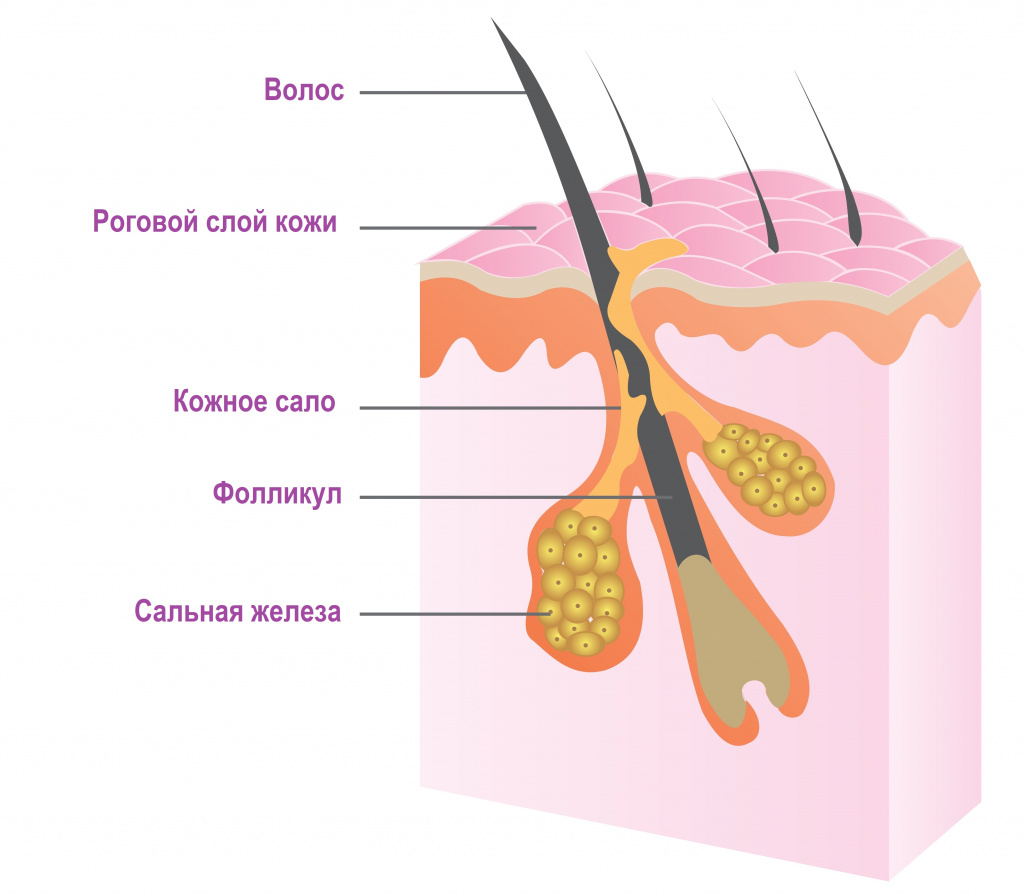
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
Разновидности прыщей на лице
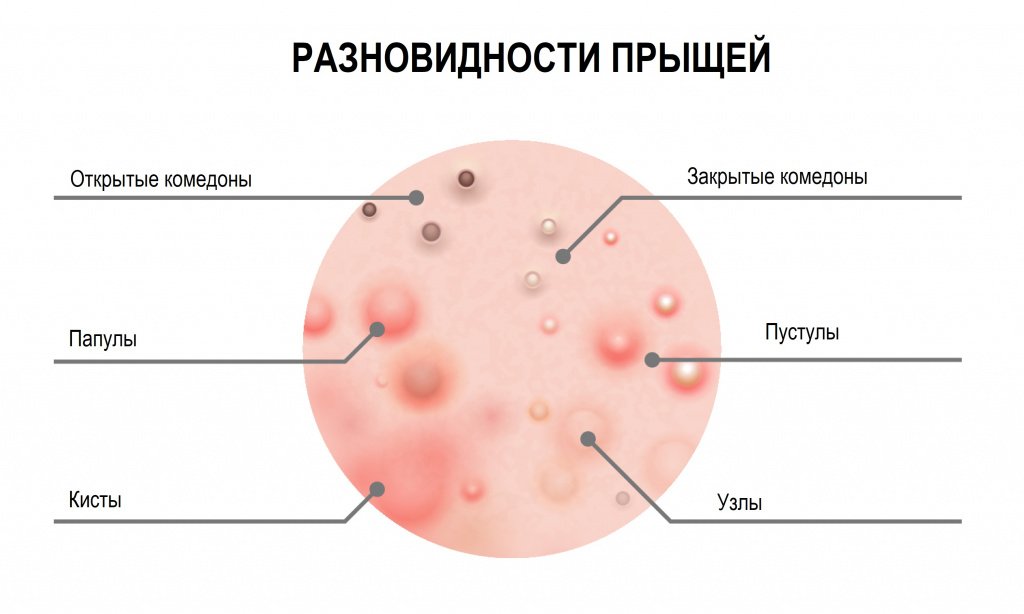
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
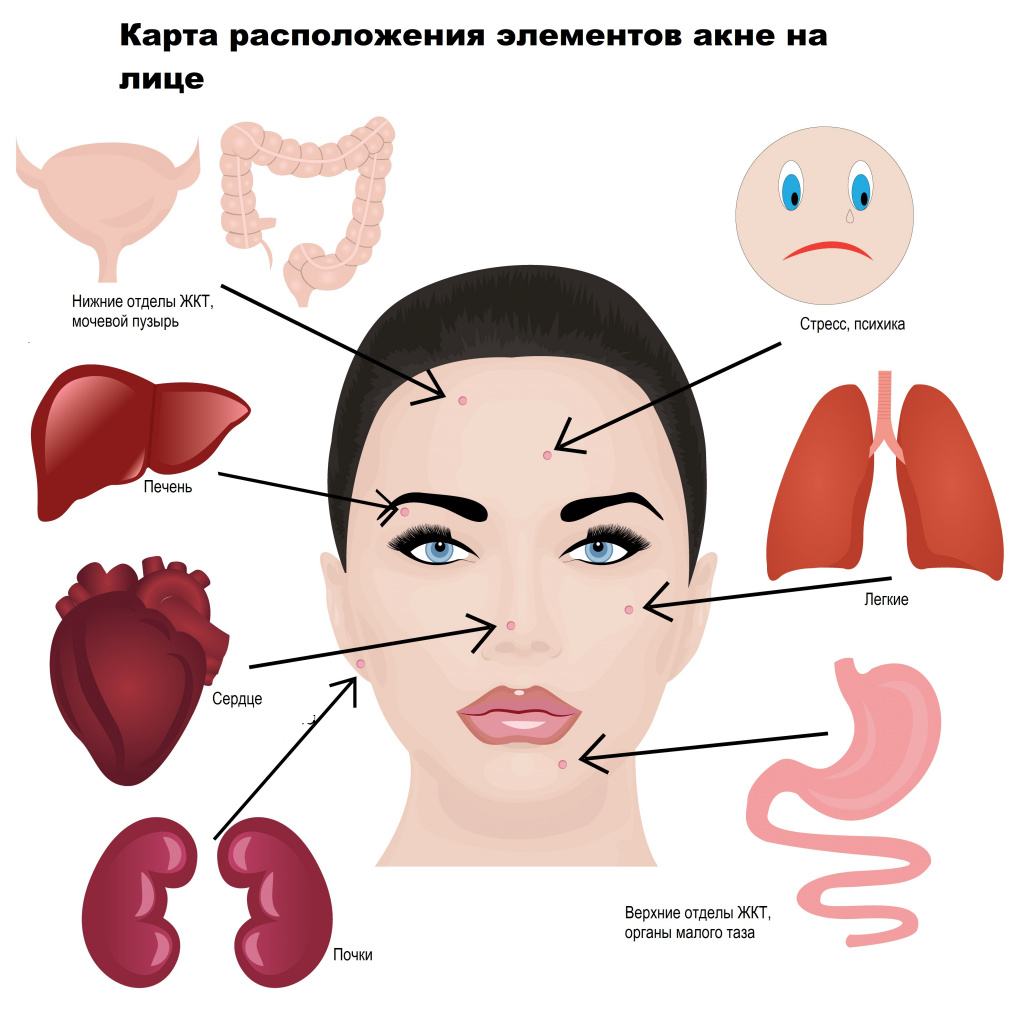
Прыщи и их локализация являются своеобразным мессенджером, передающим информацию о нарушениях работы органов или систем. Чаще всего прыщи возникают в так называемой Т-зоне (лоб, нос, подбородок) – здесь сальные железы наиболее активны, а поры – расширены. Но нередко прыщи встречаются и на щеках, скулах (U-зоне). Это обусловлено разными причинами и состоянием организма. Составлена специальная карта-путеводитель «Виды прыщей и что они означают». Так, средняя часть лба соответствует нижнему отделу пищеварительного тракта, тонкому кишечнику и мочевому пузырю, область возле ушных раковин – почкам, веки и область вокруг глаз – печени, височная область – желчному пузырю, средняя треть лица, скулы – легким, подбородок – желудку, органам малого таза, нос – поджелудочной железе и сердцу, а нижняя часть щек и нижняя челюсть – нижним отделам ЖКТ.
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Акне: причины появления, симптомы, диагностика и способы лечения.
Определение
Акне (аcne vulgaris) чаще называют угрями. Это хроническое рецидивирующее воспалительное заболевание кожи, проявляющееся открытыми или закрытыми комедонами, папулами, пустулами, кистами.
Комедоны - невоспалительные мелкие узелки белого или черного цвета, которые создают ощущение неровного рельефа кожи, проявление скопления кожного сала и кератина в волосяном фолликуле.
Папулы (узелки) - бесполостные образования, выступающие над уровнем кожи, плотной или мягкой консистенции.
Пустулы - полостные элементы сыпи, возникающие в результате гнойного процесса.
Причины появления акне
Акне - один из самых распространенных дерматозов. Пик заболеваемости приходится на возраст 15-18 лет (юношеские угри), причем склонны к акне как юноши, так и девушки. Позднее акне (акне тарда) преобладает у женщин.Выделяют несколько основных факторов, влияющих на развитие угревой сыпи: фолликулярный гиперкератоз, гипертрофия сальных желез, микробная колонизация и воспалительный процесс.
Триггером является генетически обусловленное увеличение количества андрогенов в организме и/или повышенная чувствительность рецепторов клеток сальных желез к производным тестостерона. В результате избыточной продукции кожного сала (себума) возникает гиперкератоз, способствующий образованию пробки в устье фолликулов. Это приводит к скоплению в нижней части фолликула кератиновых масс, избытка кожного сала и различных бактерий. Затем последовательно происходит расширение верхней части волосяного фолликула и образование микрокомедона. Микрокомедон, содержащий кератин, кожное сало и бактерии, продолжает расширяться, стенка фолликула разрывается, и начинается воспалительный процесс. Повышенная секреция себума приводит к росту микроорганизмов (Propionibacterium acnes, Staphylococcus epidermidis, грибов рода Pityrosporum).
Среди причин развития акне нередко называют снижение числа лактобактерий в желудочно-кишечном тракте, приводящее к увеличению уровня липидов в крови.
Кроме того, замечено, что акне чаще страдают люди, в рационе питания которых много продуктов, богатых жирами и быстрыми углеводами.
- Юношеские угри:
-
а) комедоны;
б) папулопустулезные угри;
в) узловато-кистозные угри;
г) молниеносные угри.
- Угри взрослых:
- Угри детского возраста:
- Угри, вызванные экзогенными причинами.
- Угри, вызванные механическими факторами.
- Акнеформные высыпания.
- легкие формы течения акне;
- средние формы течения акне;
- тяжелые формы течения акне.
- Прыщи и избыточное оволосение по мужскому типу у женщин: возможная причина – гиперандрогения. Необходимо исследовать уровень половых гормонов.
- Прыщи у беременных чаще всего связаны с гормональной перестройкой организма.
- Белые высыпания у грудных детей могут быть связаны с избытком гормонов в молоке матери. В этом случае нужно проконсультироваться с педиатром.
- Большое количество закупоренных сальным секретом пор не только на лице, но и на теле может указывать на сниженную функцию щитовидной железы. Диагноз ставит эндокринолог.
- холецистит;
- колит;
- запоры;
- заболевания печени;
- гиперандрогения (повышенная выработка мужских гормонов);
- гипертрихоз (избыточный рост волос);
- сахарный диабет.
-
а) поздние угри;
б) инверсные угри;
в) bodybuilding acne;
г) конглобатные, или нагроможденные акне.
-
а) угри новорожденных;
б) угри детей.
Пациенты обычно предъявляют жалобы на сальность кожи, появление комедонов, папул, пустул, болезненность и зуд в месте высыпаний.
При папулопустулезных акне (самых распространенных высыпаниях) наблюдаются закрытые и открытые комедоны, папулы и пустулы. Закрытый комедон - это белесые папулы диаметром 1-2 мм, лучше всего заметные при растягивании кожи. При сдавливании такого комедона его содержимое выделяется с трудом. Закрытые комедоны часто воспаляются с образованием пустул. Открытые комедоны — это черные точки, размером 0,5-1,0 мм. Консистенция открытых комедонов плотная серовато-белая, форма - грушевидная.

У новорожденных акне возникают на фоне гормонального криза новорожденных и в большинстве случаев самостоятельно регрессируют без следа, проявляются единичными или множественными поверхностными папулами, пустулами, закрытыми и открытыми комедонами и милиумами (небольшими поверхностными кистами).
Детские акне наблюдаются редко, их появление связано с повышением андрогенов в организме на фоне врожденной гиперплазии коры надпочечников, вирилизирующих опухолях.
Юношеские акне являются самым распространенным поражением кожи, чаще всего они локализуются в центральной части лица (на носу, лбу, подбородке).
Новые высыпания обычно перестают появляться после 22-23 лет, но в некоторых случаях формируется персистирующая форма акне (постъювенильные акне), поздние акне, или акне тарда.
Симптомы акне тяжелой степени (конглобатная, или узловая форма) - глубокие воспалительные узлы и кисты, которые могут сливаться, возвышаясь над кожей. Когда узлы вскрываются, появляются язвы, которые долго не проходят. После регресса на их месте формируются рубцы постакне.
Возникновение инверсных акне связывают с метаболическим синдромом, инсулинорезистентностью. Воспалительный процесс происходит в апокриновых потовых железах с возникновением и вскрытием подкожных инфильтратов в подмышечных впадинах, в области пупка и промежности, вокруг сосков с последующим формированием рубцовых изменений. Заболевание протекает хронически с частыми рецидивами.
Молниеносные акне регистрируют у лиц мужского пола. Для заболевания характерны боли в крупных суставах, повышение температуры тела, возникают крупные элементы с некротическими корками и кровянисто-гнойным отделяемым на фоне уже имеющихся акне.
Механические угри (аcne mechanica) считается проявлением истинной угревой болезни – высыпания становятся следствием длительного трения или давления на кожу твердыми головными уборами, лобными повязками, тугими воротничками, грубыми шарфами, одеждой из грубой ткани.
Летние акне (Майорка-акне) появляются на открытых солнцу участках лица и тел, а также в результате применения средств с УФ-фильтрами.
Косметические акне провоцируются и поддерживаются косметическими средствами ухода за кожей. Изопропилмиристат, масло какао, ланолин, бутилстеарат, стеариловый спирт и масляная кислота, которые входят в состав средств, обладают наибольшим комедогенным эффектом.
Диагностика акне
С целью уточнения причины возникновения акне могут быть рекомендованы следующие обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Проблемная кожа - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
В дерматологии устойчивый термин «проблемная кожа» применяется для обозначения вполне определенного спектра косметических проблем: в первую очередь, это повышенная сальность кожи и связанные с ней проблемы, а также сухость кожи и ее возрастные изменения.
В широком смысле «проблемная кожа» – эта любая кожа с косметическими дефектами, вызванными внешними (воздействие окружающей среды) или внутренними (заболевания) факторами.
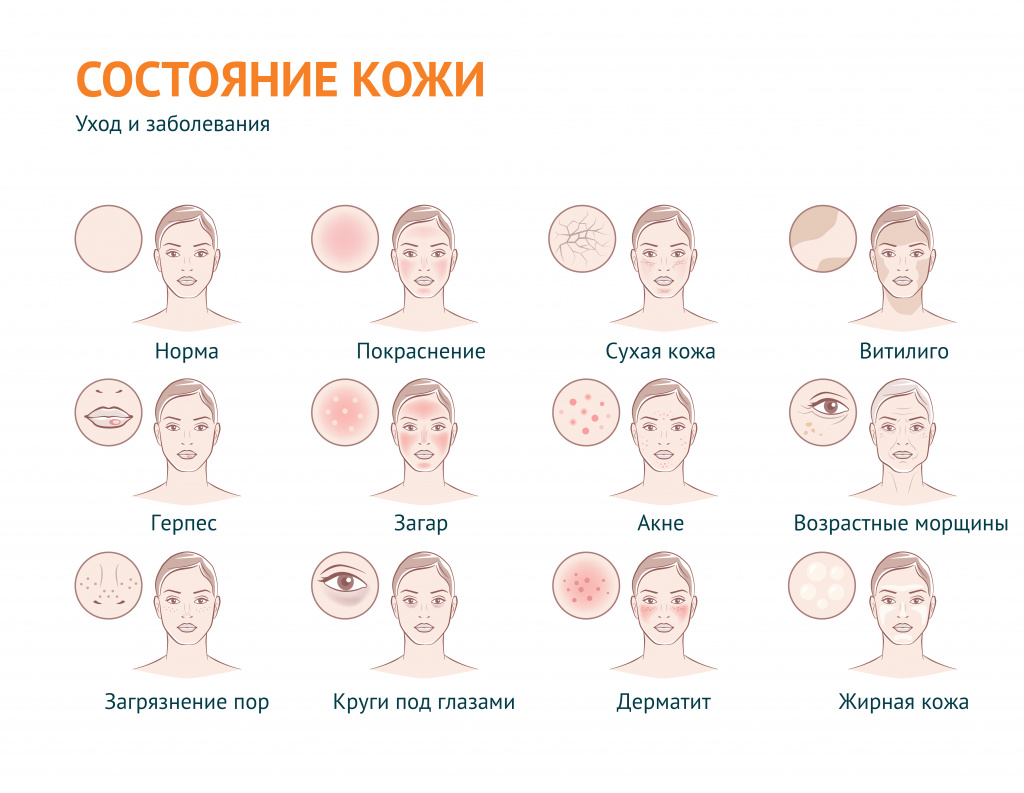
Под этим выражением подразумевают также наличие морщин и растяжек, пигментных пятен и веснушек, бородавок, шрамов, рубцов, сосудистых звездочек, грибковых поражений, бледности или покраснения и т. д.
Проблемная кожа может появиться в подростковом возрасте и быть следствием гормональной перестройки организма или (если речь идет о взрослом человеке) быть индикатором определенных заболеваний.
Жирная кожа – кожа с характерным сальным блеском, вызванным гиперсекрецией сальных желез. Поры жирной кожи расширены и, как правило, закупорены сальным секретом и загрязнениями (так называемыми «комедонами»). Нередко на жирной коже появляются акне (прыщи) – воспаление волосяного фолликула и сальной железы или их разновидности – фурункулы (когда в процесс воспаления вовлекается окружающая ткань). На лице наиболее предрасположена к появлению акне Т-зона – лоб, нос, подбородок. Как правило, на этих участках сальные железы более активны. На теле прыщи чаще всего появляются в пространстве между лопатками или в районе трицепсов.
О чем свидетельствует появление прыщей.
Сухая кожа. Ксероз, или сухость кожи – это проблема, связанная со сниженным содержанием влаги в роговом слое эпидермиса. В такой коже замедляется метаболизм (обменные процессы). При этом нарушается ее барьерная функция. Кожа становится чувствительной к воздействию внешних факторов, быстро теряет упругость.
Сухой кожа лица, как правило, становится за пределами Т-зоны. На теле сухости часто подвержена кожа живота, поясницы, ног.
Комбинированная кожа. При этом типе кожи зоны наибольшей активности сальных желез лоснятся от кожного сала, остальные участки могут быть сухими, истонченными, склонны к появлению морщин и уязвимы перед внешними факторами.
Возрастная кожа. Чаще всего так называют сухую, истонченную кожу со сниженным тургором. Признаками возрастных изменений могут служить не только морщины, но и гиперпигментация, участки неравномерной пигментации, сосудистые пятна и т. д.
Жирная кожа, склонная к появлению прыщей, не обязательно связана с патологическим процессом. Часто это «визитная карточка» подросткового возраста (13-15) лет. У взрослых данная проблема требует более пристального внимания, поскольку может быть вызвана эндокринными нарушениями (например, болезнями щитовидной железы или гипофиза), заболеваниями желудочно-кишечного тракта, погрешностями в диете, злоупотреблением жирной пищей и простыми углеводами (продуктами, содержащими сахар в больших количествах).
Особенно настороженно следует отнестись к появлению прыщей в детском возрасте (от двух до семи лет) лет. В этом случае следует исключить опухолевые образования надпочечников.
Проблема сухой кожи может быть возрастной (появляется у женщин в период менопаузы), носить перманентный характер либо быть связанной с сезонными климатическими колебаниями и т. п. Однако иногда сухость кожи может быть вызвана нарушениями питания (в частности, нехваткой витаминов А и Е), курением, злоупотреблением кофе, приемом некоторых лекарственных препаратов (например, диуретиков). Но не стоит забывать о том, что такое состояние кожи может быть одним из симптомов серьезных заболеваний, например, сахарного диабета, аллергии и целого ряда тяжелых хронических кожных болезней.
«Возрастная кожа» может появляться не только по мере естественного старения, но и в результате определенных заболеваний. В списке недугов-провокаторов традиционно лидируют сахарный диабет, гипотиреоз, заболевания половых желез, гипоталамо-гипофизарный синдром, легочные патологии, вызывающие кислородное голодание кожи.
Для начальной диагностики обратитесь к дерматовенерологу или терапевту. Возможно, после сбора анамнеза и получения результатов диагностики вас направят к другим специалистам – эндокринологу, гастроэнтерологу, хирургу или аллергологу.
Чаще всего выяснение причины проблемной кожи начинается со стандартных лабораторных исследований – клинического и биохимического анализа крови.
Читайте также: