Почему от уколов остаются синяки проблема с сосудами
Обновлено: 24.04.2024
Каждый из нас сталкивался с необходимостью уколов. Нередко на месте инъекций образуются синяки, которые долгое время не проходят. Чаще всего синяки после уколов – следствие слишком быстрого введения препарата или множественных инъекций в одном и том же месте.
Синяки после уколов: основные причины
Даже небольшой прокол кожи – это травма, на которую организм соответствующим образом реагирует. У кого-то на месте укола образуется небольшое покраснение, которое проходит через пару часов, а у кого-то – большие синяки. Ниже перечислены основные причины, по которым на месте инъекции появляется гематома (синяк).
- Препарат вводится слишком быстро или слишком медленно.
- Неправильное введение иглы, из-за чего повреждаются сосуды.
- Нарушения свертываемости крови у пациента.
- Прием препаратов, разжижающих кровь. Установлено, что прием антикоагулянтов заметно увеличивает риск кровотечений и гематом [1].
- Инъекции препаратов железа, которые при данном пути введении оставляются синяки.
Близкое расположение сосудистой сетки к поверхности кожи. - Косметические инъекционные процедуры. Часто после них образуются синяки на лице и других частях тела, которые со временем полностью проходят [2].
Когда нужно обращаться к врачу
Синяки после уколов далеко не всегда требуют медицинского вмешательства. К врачу следует обращаться в следующих случаях:
- площадь синяка стала увеличиваться или развилась воспалительная реакция;
- на месте инъекции появился гной;
- после укола место инъекции болит в течение 2-х дней и больше;
- после инъекции поднялась температура тела и появилась слабость.
Как правильно делать укол
Как показывает практика, самая частая причина синяков после уколов – человеческий фактор. Это халатное отношение медицинского работника или случаи, когда инъекцию делает человек, не имеющий медицинского образования. Рассмотрим основные правила проведения инъекции.
- Подбирайте иглы соответствующей длины. На это всегда есть указание в инструкции к препарату.
- Инсулиновые шприцы используются только для введения инсулина. Не используйте их для введения антибиотиков и других препаратов. Иглы инсулиновых шприцов слишком короткие и не подходят для такой манипуляции.
- Перед проведением укола вымойте руки, а также обработайте антисептиком место инъекции.
- Если это укол в ягодичную мышцу, то пациента следует уложить на живот. Это необходимо для того, чтобы мышцы тела расслабились. Если это инъекция в предплечье, то укол можно проводить сидя.
- Не вводите холодное лекарство. Если вы его только достали из холодильника, то согрейте ампулу в руках [3].
- После того, как набрали лекарство, постучите пальцами по шприцу, чтобы пузырьки воздуха поднялись вверх. Затем надавите на поршень, чтобы вышел весь воздух и несколько капель препарата.
- Если препарат вводится в ягодицу, то нужно мысленно разделить ее на 4 сектора. Колоть следует в верхний левый (для левой ягодицы) или правый (для правой ягодицы) сектор.
- Если одновременно вводится несколько препаратов, то не рекомендуется их вводить в одну ягодицу.
Как быстро убрать синяки после уколов
Убрать шишки и синяки после уколов можно при помощи доступных аптечных средств. В первую очередь это наружные средства (мази, гели), содержащие троксерутин. Это флавоноид, обладающий противовоспалительным, венотонизирующим и ангиопротективным действием [4]. Троксерутин вещество содержится в троксевазивоной и троксерутиновой мази.
Также применяются гепариновые мази от синяков после уколов. Гепарин – антикоагулянт, рассасывающий тромбы и улучшающий циркуляцию крови [5]. Гепариновая мазь наносится на область синяка 2-3 раза в день с легким втиранием.
Помните, что самостоятельно использовать препараты для лечения синяков не рекомендуется. Обязательно посоветуйтесь со своим врачом
Чего НЕЛЬЗЯ делать при синяках после уколов
- Если появились синяки после уколов, то пораженное место ни в коем случае нельзя греть.
- Нельзя делать инъекции на месте синяков или шишек.
- Если началось воспаление, то нельзя выдавливать гной.
Народные средства от синяков после уколов
Избавиться от синяков после уколов можно и с помощью народных средств. При этом нужно помнить, что средства народной медицины – это вспомогательная мера. Лечить подобные осложнения нужно только в соответствии с назначениями врача.
Вспомним, какие из народных средств применяются чаще всего.
- Сетка из йода. Йод обладает рассасывающим действием. После инъекции рекомендуется наносить йодную сетку в течение трех дней.
- Капустный лист. Это достаточно популярное народное средство от синяков и припухлостей. Возьмите лист капусты, промойте в воде, после чего отбейте кухонным молоточком. Это необходимо для появления капустного сока. Приложите такой лист на синяк и держите сутки.
- Медовая лепешка. Сделайте лепешку из меда, яйца и муки. Полученную лепешку приложите на несколько часов на синяк.
Раньше, когда не было специальных мазей, использовали именно эти средства. Однако вышеперечисленные народные методы, к сожалению, лишены доказательной базы. Эффективность таких средств сомнительна.
Список литературы.
СХОЖИЕ СТАТЬИБОЛЬШЕ ОТ АВТОРА

О чем говорит привкус во рту?

Позвоночник любит движение

Боли в спине. Почему лекарства не помогают?

Ухудшение зрения: 5 самых частых причин

Как избавиться от мигрени: продукты-провокаторы и не только

От линз до хирургии: как плавать людям с плохим зрением
Реклама
Холдинг SAFL GROUP
Австралийский католический университет советует посещать спортзал поздним вечером для максимального ускорения метаболизма и снижения показателей сахара в ночное время.
Роспотребнадзор заявляет: употребление табака повышает риск заражения коронавирусом. Вредная привычка не только упрощает вирусу задачу проникновения в организм, но и увеличивает шансы развития тяжелой формы COVID-19.
Врач-косметолог-дерматолог "СМ-Косметология", к.м.н. Екатерина Пащенко подчеркивает: важно подобрать средства, которые надежно защищали бы кожу от воздействия УФ лучей и при этом не вредили ей и организму в целом.
Ученые Пензенского государственного университета (ПГУ) придумали, как сделать чувствительнее полупроводниковые газовые сенсоры для исследования состава атмосферы. Как сообщает Минобрнауки России, разработанный научной группой подход позволит производить приборы с очень низким порогом срабатывания и детектировать низкие концентрации газов. Полностью технология изготовления будет отработана к 2026 году. Чувствительный элемент сенсоров планируется изготавливать полностью на основе отечественного сырья. […]
Международный коллектив, в который вошли учёные Сколтеха и их коллеги из Франции, США и Швейцарии, обнаружил причину энергетических потерь в цикле заряда-разряда литий-ионных аккумуляторов с катодами из обогащённых литием сложных оксидов переходных металлов. В статье, опубликованной в журнале Nature Materials, показано, что различие в рабочем напряжении при заряде и разряде, приводящее к низкой энергоэффективности, связано […]
Российские ученые определили главный фактор, влияющий на активность катионных органических катализаторов — соединений, которые в будущем позволят перейти к экологически чистому химическому производству. Такие катализаторы ускоряют самые разные превращения в органической химии, широко востребованные в фармацевтике и промышленности, и при этом не содержат в своем составе токсичных металлов. Ранее считалось, что эти соединения способствуют прохождению […]
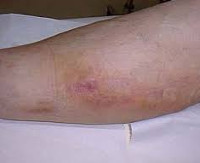
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
МКБ-10
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.

Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
- Механические. Движение постороннего предмета (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Особенно часто это происходит при использовании широких инъекционных игл, некачественной их фиксации (проксимальной, дистальной), введении рядом с венозными клапанами или суставами. Риск флебита увеличивают повторная катетеризация, частые инъекции (25–30 раз в неделю), длительное нахождение канюли (2 суток и более).
- Химические. На частоту развития патологии существенное влияние оказывают pH (менее 5,0) и осмолярность (более 450 мОсмоль/л) вводимых веществ. Повышенный риск наблюдается при вливании антибиотиков (бета-лактамов, ванкомицина, амфотерицина B), гипертонических растворов (глюкозы, кальция хлорида), химиопрепаратов. Повреждающее действие оказывают бензодиазепины, барбитураты, вазопрессорные амины и другие медикаменты.
- Инфекционные. Хотя воспаление обычно носит асептический характер, нарушение правил и техники инъекционного введения лекарств способствует проникновению инфекционных агентов, поддерживающих и усугубляющих его течение. Отмечено, что катетеры из поливинилхлорида и полиэтилена более подвержены контаминации условно-патогенной микрофлорой (стафилококками, дрожжеподобными грибами).
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
- Эндофлебит. Развивается при поражении внутреннего слоя вены (интимы). Это наиболее частый вариант воспаления, ассоциированного с инъекционным введением лекарств или эндоваскулярными вмешательствами.
- Перифлебит. Проникновение инфузионных растворов в паравазальную клетчатку ведет к химическому повреждению и воспалению наружной оболочки сосуда. Обычно возникает при введении раздражающих лекарств, наркотиков.
- Панфлебит. Наиболее тяжелая разновидность патологического процесса. Характеризуется вовлечением всех слоев венозной стенки, часто осложняет течение эндо- или перифлебита.
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
- Анализ крови на уровеньD-димера. Исследование полезно при низком или среднем клиническом риске тромбоза для уточнения коагуляционных изменений. Однако D-димер не позволяет отличить патологический процесс в поверхностных и глубоких сегментах. Обладая высокой чувствительностью, тест имеет низкую специфичность, поэтому в ряде случаев может давать ложные результаты.
- Ультразвуковое ангиосканирование вен. Рекомендуется для подтверждения диагноза и исключения флеботромбоза. УЗДС позволяет оценить состояние внутренней стенки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия лучевой нагрузки или воздействия контрастных веществ, высокую доступность.
- Контрастная флебография пораженных зон. В случаях, когда ультрасонография дает отрицательный результат при высокой вероятности патологии, в качестве «золотого стандарта» могут использовать контрастную флебографию. Исследование показано при воспалении глубоких вен, ассоциировано с рентгеновским облучением и введением контраста.
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
- Общие мероприятия. Начальные действия при любом флебите заключаются в прекращении инфузии и удалении катетера (или его замене новым, если пациент гемодинамически нестабилен). Пораженной конечности рекомендуют придать возвышенное положение с целью улучшения оттока крови и уменьшения воспалительной реакции. К воспаленному участку прикладывают холод.
- Медикаментозная коррекция. Направлена на предупреждение распространения процесса на глубокие сегменты, ослабление воспаления, улучшение кровотока и купирование болевого синдрома. Используют антикоагулянты, нестероидные противовоспалительные средства, ангиопротекторы. На пораженную область накладывают повязки с гепариновой мазью и НПВС, после стихания острых явлений – согревающие компрессы.
- Хирургические методы. Оперативное лечение необходимо при гнойном тромбофлебите. Оно включает флебэктомию, некрэктомию, постановку дренажа и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, установка кава-фильтра) находят применение в ситуациях с флеботромбозами.
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
1. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений// Флебология. - 2010 - №4(2).
2. Эпидемиология и профилактика постинъекционных осложнений: Автореферат диссертации/ Чернова О. Э.— 2006.
3. Структура постинъекционных осложнений у больных наркоманией в хирургическом стационаре/ Сажин А.В. и др.// Российский медицинский журнал. – 2012 - № 4.
Гематома мягких тканей – это полость, образовавшаяся в результате травмы и заполненная кровью или сгустками. Возникает при излитии крови в ткани из поврежденного сосуда. Представляет собой плотное или флуктуирующее опухолевидное образование, болезненное при пальпации, сопровождающееся отеком и изменением цвета кожи. При глубоком расположении проявляется нарушением формы и локальным увеличением объема пораженного участка. Патология диагностируется на основании жалоб, данных анамнеза и внешнего осмотра. В сомнительных случаях назначается ультрасонография. Лечение – местные консервативные мероприятия, в тяжелых случаях показано вскрытие, дренирование.
МКБ-10


Общие сведения
Гематома мягких тканей – распространенное патологическое состояние в современной травматологии. Может выявляться в области конечностей, лица или туловища, быть небольшой или обширной, располагаться подкожно, внутримышечно, подфасциально, под слизистой оболочкой. Мелкие поверхностные гематомы чаще обнаруживаются в области пальцев рук, обширные скопления крови – в зоне нижних конечностей (голени и бедра). Небольшие образования нередко рассасываются самостоятельно. При попадании инфекции наблюдается нагноение. Патология диагностируется у всех групп населения, отмечается некоторое преобладание людей с высоким уровнем физической активности (детей, молодых мужчин).
Причины
Гематомы могут обнаруживаться при любых видах травматических повреждений (автодорожных, производственных, падениях с высоты и пр.), но наиболее распространенной причиной их образования является бытовая травма. Патология обычно возникает после прямого удара при ушибе, может формироваться вследствие интенсивного сдавления, разрыва сосуда при переломах, вывихах и других повреждениях. Предрасполагающими факторами, увеличивающими вероятность развития данного состояния, являются заболевания, сопровождающиеся нарушениями со стороны свертывающей системы крови и повышенной хрупкостью сосудистой стенки.
Патогенез
В основе механизма формирования гематомы мягких тканей лежит разрыв кровеносного сосуда без наличия раны, реже – при небольшой ране (обычно колотой). Интенсивное локальное травматическое воздействие при ушибе, повреждение костным отломком, резкое противоестественное смещение одних анатомических структур относительно других при переломе или вывихе становится причиной нарушения целостности сосудистой стенки. Кровь под давлением вытекает и «раздвигает» ткани, формируя полость.
Часть крови пропитывает ткани, поэтому в дальнейшем наблюдаются цикличные изменения цвета кожных покровов, обусловленные распадом эритроцитов с образованием гематоидина и гематосидерина. Вначале место повреждения становится багровым или багрово-синюшным, позже приобретает зеленоватый, а затем желтоватый оттенок. При глубоких гематомах цвет кожи может оставаться неизмененным.
В последующем гематома либо рассасывается, либо длительно сохраняется, претерпевая ряд последовательных изменений, завершающихся рубцеванием. При вскрытии свежих образований кровь алая, вязкая, густая, иногда желеобразная, что объясняется активностью факторов свертывания. Позже в полости обнаруживаются либо старые сгустки, либо темная жидкая лизированная кровь. При опорожнении застарелых гематом сгустки могут быть твердыми, образовывать цельную массу, плохо отделяться от окружающих тканей, что связано с начавшимся процессом рубцевания и перерождения в фиброзную ткань. Инфицированные полости заполнены серозным или гнойным содержимым.
Классификация
Систематизация осуществляется по нескольким признакам. Целью деления на группы является оценка тяжести патологии, выбор лечебной тактики, определение необходимости проведения хирургического вмешательства и наиболее вероятного прогноза. В клинической практике различают следующие виды гематом:
- По локализации. Гематомы могут быть расположены под кожей, в подслизистом слое, под фасцией, в толще мышечной ткани. Наиболее крупные полости локализуются внутри мышц или подфасциально (между мышцей и фасцией), что обусловлено богатым кровоснабжением и эластичностью скелетной мускулатуры.
- По состоянию сосуда. Пульсирующие гематомы формируются при повреждении сосуда большого калибра, отличаются отсутствием тромба в зоне повреждения, возможностью свободного движения крови из полости образования в полость сосуда и обратно. Непульсирующие гематомы обнаруживаются при нарушении целостности мелких и средних сосудов, дефект стенки которых быстро закрывается тромбом.
- По состоянию излившейся крови. Несвернувшиеся (свежие) гематомы выявляются в первые часы или дни после травмы, свернувшиеся – спустя несколько суток, лизированные (заполненные старой кровью, неспособной к свертыванию) – через несколько недель. Указанные сроки могут колебаться в зависимости от активности факторов свертывания, размера образования и иных обстоятельств. При проникновении инфекции наблюдается инфицирование, позже – нагноение.
- По отношению к тканям. При развитии диффузных гематом процесс пропитывания тканей кровью преобладает над процессом их «раздвигания», полость небольшая или отсутствует. При формировании ограниченных образований ткани пропитаны незначительно, основная масса излившейся крови находится в полости. Осумкованные гематомы определяются в отдаленные сроки, характеризуются наличием слоя плотной соединительной ткани, отделяющей полость от окружающих структур.
- По степени тяжести. Легкие гематомы возникают примерно через сутки после травматического эксцесса, чаще рассасываются самостоятельно. Образования средней тяжести формируются в течение 3-5 часов, требуют проведения консервативных или оперативных мероприятий. Тяжелые повреждения диагностируются через 1-2 часа после травмы, являются показанием для вскрытия и дренирования.

КТ ОГК. Гиперденсное скопление крови в толще мышечного массива грудной стенки справа, окруженное зоной отека.
Симптомы
Первыми проявлениями патологии становятся боль и местный отек. Характерным отличием гематомы от других травм мягких тканей на ранней стадии является более выраженная ограниченность припухлости, отсутствие постепенного перехода от отечных структур к неизмененным. В последующие часы отек начинает распространяться. Болезненность усиливается, движения ограничиваются из-за боли. Пациенты предъявляют жалобы на ощущение давления или напряжения в пораженной зоне. При поверхностном расположении гематомы кожа становится синюшно-багровой. При глубокой локализации полости может выявляться локальная гиперемия кожных покровов, иногда цвет кожи не изменяется.
При пальпации на начальном этапе флуктуация обычно отсутствует, определяется уплотнение и резкая болезненность. После формирования ограниченной полости, содержащей жидкую кровь, выявляется положительный симптом зыбления. Вначале пораженная область при ощупывании напряженная, после спадания отека плотность тканей может снижаться. При благоприятном течении припухлость постепенно уменьшается в размере и исчезает, при неблагоприятном – сохраняется в течение длительного времени, вызывает болезненность при движениях.
Осложнения
Основным возможным негативным последствием гематомы мягких тканей является ее нагноение с образованием абсцесса. Осложнение чаще обнаруживается при сопутствующих повреждениях кожных покровов. При попадании инфекционных агентов в полость образования болевой синдром усиливается, отмечается локальная гиперемия и гипертермия, присоединяются симптомы общей интоксикации. В отдельных случаях возможно распространение гнойного процесса с формированием флегмоны или развитием сепсиса.
Диагностика
Диагностика осуществляется врачом-травматологом. При отсутствии признаков поражения костей и суставов дополнительные исследования обычно не требуются, диагноз выставляется с учетом данных анамнеза (наличие свежей травмы с характерным механизмом), жалоб больного и результатов физикального обследования. При глубоко расположенных гематомах для оценки тяжести повреждения и дифференцировки с ушибом может назначаться УЗИ мягких тканей. При сопутствующем поражении твердых структур выполняется рентгенография соответствующего сегмента. Кроме ушиба дифференциальную диагностику иногда приходится проводить с переломами, надрывами связок и мышц, реже – с синдромом позиционного сдавления, острым миозитом, ишемией при тромбозе сосуда мелкого или среднего калибра и некоторыми другими состояниями, сопровождающимися плотным локальным отеком.

Лечение гематомы мягких тканей
Лечение обычно осуществляется амбулаторно, тактика определяется тяжестью процесса и временем с момента травмы. При свежих повреждениях конечности придают возвышенное положение, прикладывают холод (грелку с холодной водой, пакеты со льдом, завернутые в полотенце), накладывают давящую повязку для уменьшения кровотечения. После организации небольших образований назначают УВЧ, применяют теплые грелки для ускорения рассасывания. Небольшие поверхностно расположенные гематомы вскрывают в условиях травмпункта. При крупных и глубоких полостях, появлении признаков инфицирования показана госпитализация в травматологическое отделение, вскрытие и дренирование на фоне антибиотикотерапии. При неинфицированных гематомах после вскрытия рекомендовано тугое бинтование для устранения полости и ускорения заживления.
Прогноз и профилактика
Прогноз обычно благоприятный. Большинство гематом рассасывается самостоятельно в течение 2-3 недель. Средний срок нетрудоспособности после вскрытия полости составляет около 2 недель, исходом становится полное выздоровление. При отсутствии лечебных мероприятий возможно образование массива фиброзной ткани (рубца) с формированием внешнего дефекта. При наличии инфекции сроки лечения и прогноз могут колебаться, зависят от тяжести процесса. Профилактика включает предотвращение травм и раннее обращение за медицинской помощью при получении повреждений.
В клинических условиях проведено исследование динамики цвета и локальной температуры кожи после внутрикожных, подкожных и внутривенных инъекций растворов лекарственных средств у взрослых пациентов и искусственных кровоизлияний у здоровых добровольцев. Мониторинг цвета и температуры кожи проводился у них в области оголенного предплечья, бедра и спины. Исследования были проведены в видимом и инфракрасном спектрах излучения тканей. Первая серия наблюдений включала 60 пациентов (40 мужчин и 20 женщин терапевтического отделения и 20 родильниц родильного дома), у которых кровоподтеки возникали случайно после выполнения плановых внутривенных, подкожных и внутрикожных инъекций в области предплечий. Вторая серия наблюдений включала одного взрослого здорового добровольца и одного взрослого пациента, находящегося в коме вследствие повреждений внутренних органов, несовместимых с жизнью. Кровоподтеки в этой серии вызывались путем внутрикожных инъекций по 0,1 мл их собственной венозной крови. Третья серия наблюдений включала двух добровольцев, которым в коже предплечий производились щипки кожи. При этом кожа прищипывалась вплоть до кровоизлияния и появления яркого красного цвета из-за пропитывания кровью. Показано, что собственная венозная кровь имеет темно-вишневый цвет и не обладает местным раздражающим действием, поэтому кровоизлияние, вызванное ранением подкожной вены рабочим концом инъекционной иглы, или инъекцией венозной крови, не вызывает локальное воспаление мягких тканей, но окрашивает кожу в синий цвет и поэтому формирует «холодный» кровоподтек синего цвета. «Родившийся» синяк с первых минут своего появления увеличивается в размерах во все стороны практически равномерно, но окрашенные в синий цвет ткани при этом не воспаляются, поэтому «не болят». С другой стороны, раздавливание кожи и подкожно-жировой клетчатки вплоть до ее покраснения вызывает появление красного, болезненного и «горячего» кровоподтека, который имеет относительно стабильные размеры по сравнению с кровоподтеком синего цвета. Следовательно, прокалывание инъекционными иглами поверхностных вен способно вызывать кровоизлияния и холодные кровоподтеки синего цвета. Отсутствие в них локальной гипертермии, гиперемии, отечности, болезненности и нарушения функции доказывает их безопасность для здоровья пациента. Снаружи такие постинъекционные кровоизлияния и кровоподтеки представляют собой невоспаленные участки кожи синего цвета. Кожа окрашивается в них кровью, которая играет роль натурального лекарства «от ранений».

1. Витер В.И., Ураков А.Л., Поздеев А.Р., Козлова Т.С. Оценка постинъекционных осложнений в судебно-медицинской практике // Судебная экспертиза. – 2013. – № 1 (33). – С. 79 – 89.
4. Ураков А.Л., Уракова Н.А., Чернова Л.В., Фишер Е.Л. Отбеливатель кровоподтеков. Пат. 2539380 Рос. Федерация. 2015. Бюл. № 2.
5. Ураков А.Л., Никитюк Д.Б., Уракова Н.А., Сойхер М.И., Сойхер М.Г., Решетников А.П. Виды и динамика локальных повреждений кожи пациентов в местах, в которые производятся инъекции лекарств // Врач. – 2014. – № 7. – С. 56 – 60.
7. Уракова Н.А., Ураков А.Л. Разноцветная пятнистость кожи в области ягодиц, бедер и рук пациентов как страница истории «инъекционной болезни // Успехи современного естествознания. – 2013. – № 1. – С. 26 – 30.
8. Viter V.I., Vavilov A.Y., Urakov A.L., Chirkov S.V. Infrared thermometry for assessing the onset of mechanical trauma that resulted in bruises or abrasions in living persons// Thermology International. – 2014. – N 2. – P. 56 – 58.
9. Urakov A.L., Urakova N.A. Temperature of the site of injection in subjects with suspected «injection’s disease» // Thermology International. – 2014. – N 2.- P. 63 – 64.
10. Urakova N.A., Urakov A.L. Diagnosis of intrauterine newborn brain hypoxia using thermal imaging video// Biomedical Engineering. – 2014. – V. 48. – N 3. – P. 111 – 115.
Кровоизлияния и кровоподтеки давно считаются привычными исходами различных медицинских процедур [2,7]. Особенно часто они наблюдаются при внутривенных инъекциях [3,6]. Несмотря на то, что в местах кровоизлияний и кровоподтеков кожа и подкожно-жировая клетчатка на неделю теряет нормальную окраску, структуру, а иногда и функцию, официальная медицина до сих пор не признает эту патологию самостоятельным заболеванием [5]. Более того, медицинские работники не описывают в медицинских документах состояние кожи пациентов в местах инъекций лекарственных средств, не фиксируют наличие кровоподтеков, динамику состояния кожи и других мягких тканей в области кровоподтеков и не указывают причину появления этих изменений [3,5,7]. Даже при патологоанатомическом исследовании пациентов, смерть которых наступила после многочисленных инъекций лекарственных средств, сегодня прозектора не описывают состояние кожи и других мягких тканей в местах инъекций, не исследуют постинъекционные кровоизлияния и кровоподтеки в них и не выясняют их роль в наступлении смерти [1,8].
Поэтому на сегодняшний день отсутствуют и стандарт лечения кровоподтеков и специальные лекарственные средства, предназначенные для лечения кожи и других мягких тканей в области кровоподтеков [4, 5].
В то же время, в судебной медицине кровоподтеки традиционно рассматриваются как бесспорные следы травм и повреждений мягких тканей [1,8].
Цель исследования – исследовать взаимосвязь между кровоподтеком и локальным воспалением кожи при механических повреждениях.
Материалы и методы исследования
В клинических условиях проведено исследование динамики цвета и локальной температуры кожи после внутрикожных, подкожных и внутривенных инъекций растворов лекарственных средств у взрослых пациентов и искусственных кровоизлияний и кровоподтеках у 2-х здоровых добровольцев. С помощью фото и видеосъемки в видимом и в инфракрасном спектрах излучения тканей проведено исследование динамики цвета и локальной температуры кожи в местах кровоизлияний, кровоподтеков и закрытых повреждений мягких тканей. Температура регистрировалась с помощью тепловизора марки Thermo Tracer TH9100XX (NEC, USA) в диапазоне температур +25 – +36°C по общепринятой методике [9,10]. Мониторинг цвета и температуры кожи проводился у них в области оголенного предплечья, бедра и спины. Все исследования на живых людях были проведены внутри помещений при рассеянном искусственном освещении и температуре воздуха +25°С.
Проведено 3 серии наблюдений. Первая серия наблюдений включала 60 пациентов (40 мужчин и 20 женщин терапевтического отделения и 20 родильниц родильного дома), у которых кровоподтеки возникали случайно после выполнения плановых внутривенных, подкожных и внутрикожных инъекций в области предплечий. Вторая серия наблюдений включала двух взрослых здоровых добровольцев в возрасте 21 и 24 лет и одного взрослого пациента в возрасте 52 лет, находящегося 2 часа в состоянии комы вследствие повреждений внутренних органов, несовместимых с жизнью. Кровоподтеки в этой серии вызывались путем внутрикожных инъекций по 0,1 мл их собственной венозной крови. Третья серия наблюдений включала двух добровольцев, которым в коже предплечий производились щипки кожи пальцами рук. При этом кожа прищипывалась пальцами рук в 4-х местах на расстоянии около 8 см друг от друга вплоть до кровоизлияния и появления яркого красного цвета из-за пропитывания кожи добровольцев кровью.
Статистическая обработка результатов была проведена с помощью программы BIOSTAT по общепринятой методике.
Результаты исследования и их обсуждение
Полученные результаты выявили наличие существенной разницы в динамике цвета и температуры кожи при кровоподтеках, вызванных пропитыванием кожи кровью до и после значительного повреждения мягких тканей. Показано, что при госпитальном лечении пациентов терапевтических отделений и родильных домов в городе Ижевске врачи ежедневно назначают пациентам в виде инъекций до 30 растворов лекарственных средств, многие из которых вводятся 3 раза в день. Подсчитано, что из всех лекарств, назначаемых врачами, 79 % лекарств вводится путем внутривенных инъекций и около 19 % – путем внутримышечных инъекций. Установлено, что в первый день госпитального лечения кожа пациентов в традиционных местах инъекций выглядит здоровой до первой инъекции у 97 % пациентов, а к концу госпитального лечения выглядит поврежденной у 100 % пациентов. При этом в местах инъекций на коже появляются участки воспалений и кровоподтеков различной величины и количества, вызванные проколами инъекционными иглами и различными колото-инфильтративными повреждениями кожи и подкожно-жировой клетчатки. Причем в день выписки пациентов из лечебных учреждений после госпитального лечения кровоподтеки в местах инъекций встречаются практически у каждого второго пациента.
Установлено, что кровоподтеки у пациентов возникают чаще всего из-за проколов кровеносных сосудов, возникающих при введении в них инъекционных игл и внутрисосудистых катетеров. При этом выявленные нами постинъекционные кровоподтеки являлись по сути дела синяками в 2/3 случаев, поскольку кожа в их области имела синий или темно-вишневый цвет (рис. 1).

Рис. 1. Цвет кожи в предплечьях пациенток через 5 часов (1) и 5 дней (2) после внутривенных инъекций лекарственных средств
При исследовании динамики цвета и температуры кожи в области кровоподтеков у добровольцев и у одного пациента, находящегося в коме, удалось установить следующее. Оказалось, что в области кровоподтеков, вызванных инъекционным введением в кожу или под кожу венозной крови или кровоизлиянием из подкожной вены при прокалывании ее инъекционной иглой, кожа приобретает синий цвет, но ее температура остается нормальной.
С другой стороны, при исследовании у добровольцев динамики цвета и температуры кожи в области кровоподтеков, вызванных значительным повреждением мягких тканей, удалось установить, что кожа приобретает ярко красный цвет и нагревается.
В частности, в результате исследования динамики цвета и температуры кожи у добровольцев установлено, что на месте кровоизлияний, вызванных проколами подкожных вен и внутрикожными инъекциями собственной венозной крови, кожа тут же приобретает синий цвет. Однако температура кожи в области кровоподтека остается нормальной и достоверно не отличается от температуры соседних участков, в которых кожа сохраняет естественный нормальный цвет (рис. 2).

Рис. 2. Предплечье добровольца через 10 минут после внутрикожной инъекции 0,5 мл его венозной крови в видимом (1) и в инфракрасном (2) диапазоне спектра излучения тканей
Иными словами, пропитывание кожи венозной кровью ведет к формированию «холодный» кровоподтек синего цвета. Кожа в области такого синяка с первых минут имеет синий цвет и сохраняет обычную температуру.
Аналогичные данные получены нами у добровольцев и у одного пациента после внутрикожных и подкожных инъекций их собственной венозной крови. Указанные исследования были проведены у добровольцев в области предплечий, а у пациента – в области бедра. Полученные нами данные показали, что синяки обычно имеют округлую форму и быстро увеличиваются в своих размерах. В частности, через 10 минут после инъекционного прокола вены в области предплечья синяки представляли собой пятна в форме эллипсов, расположенных своими длинными осями параллельно оси предплечья. При этом пятна синяков имели максимальную длину 9,2 ± 0,4 см и ширину 8,3 ± 0,2 см (Р ≤ 0,05, n = 5). Через 10 минут после внутрикожных инъекций 0,5 мл крови в области предплечья участки кожи синего цвета также имели форму эллипсов, расположенных параллельно оси предплечья, с максимальным значением длины 10,7 ± 0,5 см и ширины 9,7 ± 0,4 см (Р ≤ 0,05, n = 5).
Через 10 минут после 4-х внутрикожных инъекций по 0,1 мл венозной крови в бедро у пациента, находящегося в коме, кровоподтеки также имели синий цвет. Однако синяки имели форму кругов с величиной диаметра 0,9 ± 0,01 см (Р ≤ 0,05, n = 4). Причем, кожа в области всех этих кровоподтеков сохраняла обычную температуру с первой минуты и вплоть до полного исчезновения синяков.
Совершенно иная динамика температуры оказалась при кровоподтеках, вызванных существенным механическим повреждением кожи и подкожно-жировой клетчатки. Кожа в области кровоподтеков, образованных щипками, теряла естественную окраску и приобретала ярко красный цвет. Кроме этого, температура кожи в области кровоподтека повышалась. В частности, через 2 и 5 минут после прищипывания кожи пальцами рук температура кожи в центре кровоподтеков превышала температуру кожи в здоровых участков на 1,23 ± 0,07°С и 3,65 ± 0,10°С (Р ≤ 005, n = 8) соответственно. Затем температура в зонах локальной гипертермии оставалась на этом уровне без существенных изменений в течение 30–60 минут (рис. 3).
Однако выраженная локальная гипертермия сохранялась в области закрытых повреждений мягких тканей недолго. Через 60 минут температура в области кровоподтеков, вызванных щипками кожи начинала медленно уменьшаться, приближаясь к нормальным значениям через 2 часа.
Другими словами, после внутрикожных инъекций или излияний в кожу венозной крови из проколотых вен появлялись синяки, поэтому казалось, что в области предплечья имеются ушибы мягких тканей. на глаз были четко видны кровоподтеки синего или темно-вишневого цвета и казалось, что они являются следствием повреждений кожи, подкожно-жировой клетчатки и других мягких тканей, поскольку кровоподтеки традиционно считаются в народе доказательством травм. Однако изображение этих участков на экране тепловизора показывало обратное, а именно – отсутствие участков локальной гипертермии

Рис. 3. Вид предплечья добровольца через 45 минут после прищипывания кожи пальцами рук в 4-х местах в видимом (1) и инфракрасном диапазонах спектра излучения тканей (2)
Парадоксально, но – факт. Наши результаты доказывают, что наличие кровоподтека не является однозначным диагностическим симптомом повреждения мягких тканей и критерием размера, выраженности и даже наличия их «ушиба твердым тупым предметом». Более того, кровоподтек (как и кровоизлияние) не относится к симптомам локального воспаления. Иными словами, кровоподтек и локальное воспаление – это два совершенно самостоятельных и независящих друг от друга процесса. Симптомами воспаления являются локальная гиперемия, гипертермия, припухлость, болезненность и нарушение функции воспаленного участка ткани. Поэтому отсутствие локальной гипертермии в области кровоподтека, вызванного инъекцией венозной крови, доказывает отсутствие симптомов раздражения, локального воспаления и, следовательно, отсутствие повреждения мягких тканей.
Следовательно, собственная венозная кровь является безопасным средством для внутрикожных инъекций. Инъекции собственной венозной крови внутрь кожи и под кожу не оказывают местное раздражающее действие.
Таким образом, безболезненные, плоские, синие и «холодные» постинъекционные кровоподтеки с нормальной функцией кожи в них НЕ ЯВЛЯЮТСЯ симптомами воспаления, а значит, не являются проявлениями СЕКРЕТНОЙ БОЛЕЗНИ КОЖИ. Именно поэтому пациенты, имеющие такие постинъекционные кровоподтеки в местах инъекций, не проявляют жалобы на боль, припухлость, покраснение, гипертермию и нарушение функции кожи в местах инъекций (не путать с наличием постинъекцинных воспалений, «инфильтратов» и абсцессов !). Наличие таких кровоподтеков в местах инъекций является неизбежным следствием проколов и ранений кровеносных сосудов и вытекания из них крови, которая, как следует из наших данных, НЕ ОБЛАДАЕТ МЕСТНЫМ РАЗДРАЖАЮЩИМ ДЕЙСТВИЕМ ! Бог создал кровь безопасной для наших тканей, поэтому пропитывание их нашей собственной кровью – это не преступление, а благо. Скорее всего, такие кровоподтеки – это проявление гипер-защитной реакции нашего организма на ранения. Но истинное их значение предстоит еще изучить.
Выражаю благодарность профессору РАЕ Касаткину Антону Александровичу и студентам Ижевской государственной медицинской академии Черновой Лейсан Вячеславовне, Фишеру Евгению Леонидовичу и Насырову Марату Ринатовичу за помощь в проведении научных исследований.

Сохранение молодости и красоты – мечта каждой представительницы прекрасного пола. Ведь привлекательный внешний вид – это не просто красиво и эстетично. Это придает уверенности в себе, обеспечивает более высокий статус и дает неограниченные возможности для комфортной жизни.
И для поддержания привлекательности в арсенале косметологов есть масса самых разных методик. Это плазмолифтинг, ботокс, метотерапия, филлеры гиалуроновой кислоты, биоревитализация, а также другие процедуры. Они омолаживают кожу, подтягивают ее, делают овал лица более молодым, свежим. С их использованием улучшается общая структура, цвет становится равномерным, исчезают не только минимальные, но и достаточно глубокие морщины. Однако все эти методики имеют общую особенность – они инъекционные. То есть для воздействия необходимо ввести иглу в определенные дерматологические слои, чтобы достигнуть нужного эффекта. А такое вмешательство может оставлять след на коже в виде временных незначительных «дефектов».
Конечно, если верить рекламе, то сразу же после «уколов красоты» женщина прекрасна, она легко может идти «на люди». Но фактически требуется некоторое время, чтобы привлекательное, свежее и помолодевшее лицо выглядело именно таким. Как правило, на адаптацию требуется около двух-семи дней.
Продолжительность этого периода полностью индивидуальна, она определяется физиологическими особенностями организма пациентки – например, интенсивностью кровообращения, толщиной кожи и спецификой слоя подкожной клетчатки. Также играет роль склонность к появлению синяков, а также еще целый ряд характеристик. Специалисты отмечают, что имеет значение даже текущее состояние здоровья.
Практика показывает, что после прохождения курса инъекций возникновение небольших гематом и синячков встречается чаще всего. Но если следовать некоторым правилам, то можно как снизить риск их появления и выраженность, так и полностью предупредить это явление.
Причины появления

Инъекция, даже выполненная максимально аккуратно и с использованием тонкой иголки – это микротравма, которая приводит к нарушению целостности тканей кожи и сосудов. Если в процессе введения мышечный тонус будет слишком сильным, либо же некорректно вводится препарат, то под кожей будут образовываться кровяные сгустки, возникнет гематома с характерным изменением цвета прилегающей области.
Синяк никакой опасности не представляет, но создает некоторый эстетический дискомфорт. Пациент после уколов стесняется своей внешности, не желает показываться «на людях». Как правило, синяк со временем исчезает без следа, он даже может совсем не вызывать боли. Но иногда введенное средство плохо рассасывается, а потому появляется небольшое уплотнение под кожей. Существуют случаи, когда образованный инфильтрат не поддается терапевтическому лечению, и приходится удалять оперативным его путем.
Это случается из-за разных факторов. к основным причинам относится:
· Прием медикаментозных средств, которые не позволяют крови сворачиваться или заболевания, провоцирующие низкую свертываемость.
· Близкое расположение к поверхности кожи сосудистой сеточки.
· Неверное выполнение инъекции с повреждением стенок сосудов.
· Медленное или чрезмерно быстрое введение препарата во время укола.
Не допустить появление гематом и синяков можно. Для этого обязательно проводится консультация со специалистом дерматокосметологом. Так, при сборе анамнеза выявляются физиологические особенности организма, определяется состояние кожного покрова. Врач анализирует перенесенные заболевания, принимаемые препараты. Также изучается образ жизни. Каждый из параметров в частности влияет на дальнейшее поведение организма. Например, имеет значение:
· Принимает ли препараты с ибупрофеном, аспирином в составе, некоторые обезболивающие, которые затрудняют свертываемость крови.
· Курит ли пациент, потому что табачная продукция провоцирует повышенную ломкость сосудов, серьезную хрупкость капилляров.
· Начало, интенсивность и специфика прохождения менструального цикла.
· Наличие беременности и периода грудного кормления.
· Имеющиеся врожденные заболевания, хронические болезни.
· Нет ли врожденной склонности к плохой свертываемости крови.
Наличие любого из этих обстоятельств – это прямое противопоказание, когда прибегать к инъекции нельзя. Ведь они могут провоцировать нежелательные последствия, а предсказать их «масштаб» невозможно – это могут быть не только синяки, но и более серьезные побочные осложнения.
Противопоказания к проведению инъекций не всегда бывают категоричными. Нередко достаточно просто устранить мешающий фактор, и тогда можно использовать «уколы ботокса», биоревитализацию и другие процедуры. Все это должен решать врач на основе конкретных особенностей пациента.
Можно ли избежать синяков?
Не забывайте, что важно точно соблюдать рекомендации врача как при подготовке, так и после выполнения инъекции. Это обеспечивает эффективность результата, снижает риск появления нежелательных кровоподтеков и других, более серьезных неприятностей.
Перед инъекциями ограничивается прием лекарственных средств, напитков, которые повышают артериальное давление. В запретный список попадает зерновой и растворимый кофе, различные энергетики, спортивные и фитнес-добавки, обезболивающие нестероидного типа. Кроме того, на время стоит отказаться и от жирных кислот. Все они ускоряют кровообращение, а потому синяки гарантированы.
· В первые часы после уколов не стоит наклоняться, принимать горизонтальное положение. Так, вы избежите сильного давления и чрезмерного притока крови к сосудам.
· Минимум неделю рекомендуется воздержаться от курения, приема даже слабоалкогольных напитков. Они расширяют сосуды, провоцируют ускоренное кровообращение, а потому повышают риск кровоподтеков.
· Около недели ограничьте прикосновения руками к лицу, потому что малейшее механическое воздействие может негативно сказаться на внешнем виде.
· Запрет налагается на посещение спортивных тренировок и даже легкого фитнеса. Максимально, на что лучше рассчитывать – на спокойную прогулку в парке.
· Нельзя посещать сауну и баню, так как термическое воздействие еще больше усиливает кровоток, служить провокатором гематом.
· Во время отдыха и полноценного сна необходимо использовать высокую подушку с максимально мягким покрытием. Особое внимание уделите позе – лучше всего располагаться на спине, но ни в коем случае не вниз лицом.
Наряду с рекомендациями врача при подготовке к инъекциям стоит дополнительно пропить витаминный комплекс на основе С и А. эти витамины повышают прочность сосудов, а потому риск возникновения синяков будет минимальным. Кроме того, прием комплекса поможет укрепить общий и местный иммунитет, а потому организм легко перенесет косметологические вмешательства.
Как убрать синяки после инъекций
Если же синяки возникли, что делать в таком случае? Прежде всего нужно проконсультироваться с врачом, который выполнял процедуру. Именно он учтет все особенности конкретно вашего организма и подберет наиболее подходящий вариант устранения. Ведь даже наследственность играет роль в выраженности гематом, длительности их сохранения и специфике избавления.
Так что самолечение – не лучший вариант, который может привести к неэстетичному результату, аллергическим проявлениям или же еще более печальным последствиям.
Врач подберет подходящий аптечный препарат в виде мази или геля, чтобы уменьшить визуальное проявление и ускорить заживление тканей.
Можно осторожно прикладывать холодный компресс. Но делать это необходимо деликатно – без нажатий и длительного контакта кожи с холодом. Это снимет воспаление, уменьшит скорость кровотока, ускорит заживление.
Можно аккуратно массажировать лицо, если после инъекций прошло не менее пяти дней. Это должны быть легкие движения, без чрезмерного нажатия, растираний.
Препараты на основе бодяги, гепарина, всевозможные венотоники применяются только при наличии большого количества и сильной выраженности гематом. Дело в том, что подобные средства не только способствуют рассасыванию кровяных сгустков, но и подобным образом могут взаимодействовать с введенным косметологическим препаратом. В результате есть серьезный риск, что инъекционная процедура попросту окажется неэффективной, ваши «жертвы» ради красоты окажутся напрасными, а деньги – потраченными впустую.
Это еще раз свидетельствует, что консультация с врачом просто необходима. Но доктор должен быть опытным, компетентным и внимательным.
Клиника косметологии «АсМедия» – эксперт в деле красоты и молодости без операций, дискомфорта и лишних усилий. Вашему вниманию услуги деликатных и квалифицированных специалистов, которые знают все особенности выполнения инъекционных и аппаратных процедур, безукоризненно справляются с ними, независимо от сложности и направленности.
· Мы предоставляем профессиональное обслуживание с индивидуальным подходом для каждого клиента.
· Устанавливаем оптимальную стоимость услуг, благодаря грамотной коммерческой политике и нацеленности на длительное сотрудничество.
· Работаем с максимальным комфортом и гарантией безопасности, используем только сертифицированные средства, обеспечивающие эффективность результата.
Обращайтесь, с нами вы останетесь привлекательными и уверенными в себе.
Читайте также:

