Почему нет подкожного жира в организме
Обновлено: 30.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Липома: причины появления, симптомы, диагностика и способы лечения.
Определение
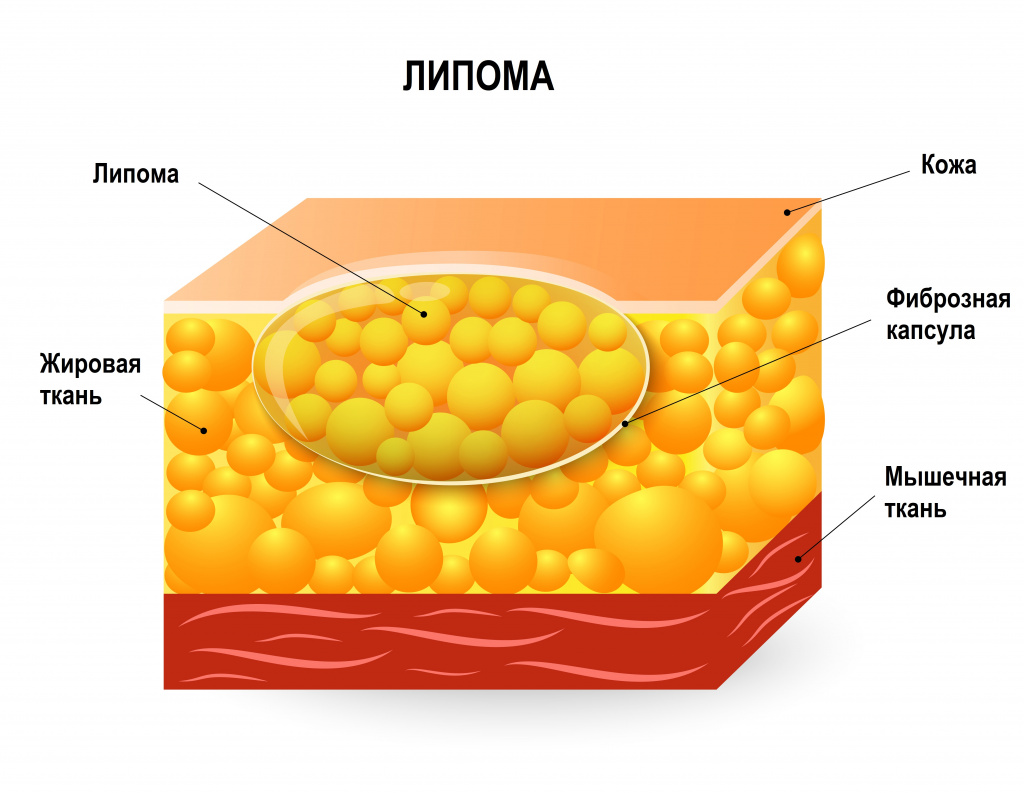
Липома – это часто встречающаяся опухоль, состоящая из жировых клеток (адипоцитов) и обычно отграниченная от окружающих тканей тонкой соединительнотканной капсулой. Липомы могут образовываться в любом месте, где присутствуют жировые клетки, обычно располагаются подкожно, но иногда обнаруживаются на внутренних органах (например, в желудке, пищеводе или кишечнике, бронхах, сердце или в мышцах).
Липомы представляют собой доброкачественные новообразования, не имеют тенденции к озлокачествлению и не доставляют дискомфорта пациентам. Исключение составляют те случаи, когда липомы неудачно расположены (например, в области сустава) или быстро растут, что случается крайне редко.
Липомы – наиболее распространенные мезенхимальные опухоли (мезенхимальные опухоли – это опухоли мягких тканей и специфические опухоли костей). Заболеваемость составляет порядка 2,1 на 1000 человек в год, причем у мужчин диагностируется несколько чаще, чем у женщин.
Причины возникновения липомы
Точные причины развития липом неизвестны. Некоторые исследователи сходятся во мнении, что в их формировании играют роль генетические аномалии. Другая теория предполагает наличие связи между возникновением липомы и предшествующей травмой. Факторами риска развития липомы могут стать ожирение, злоупотребление алкоголем, заболевания печени, нарушение толерантности к глюкозе, гиперлипидемия. Появление липомы может стать следствием другого заболевания, например, семейного множественного липоматоза.
Классификация заболевания
Липомы бывают простыми и множественными (множественный липоматоз). К последним относятся болезнь Деркума, доброкачественный симметричный липоматоз (болезнь Маделунга), семейный липоматоз, врожденный инфильтрирующий липоматоз. Множественные липоматозы составляют примерно 5-10% от всех выявляемых случаев липом.
В зависимости от того, компоненты каких тканей вовлечены в патологический процесс, выделяют фибролипомы (с соединительнотканными элементами), миолипомы (в составе есть мышечные волокна), ангиолипомы (включают сосуды), миксолипомы (содержат слизистую ткань), миелолипомы (содержат кроветворные ткани).
Симптомы липомы
Липомы в подкожной жировой клетчатке на ощупь мягкие и подвижные, не спаянные с окружающими тканями. Липомы характеризуются медленным ростом, а их размер обычно составляет от 1 до 10 см. Липомы большего размера называются «гигантскими». Образования обычно безболезненные, если не затрагивают суставы, нервы или кровеносные сосуды. Кожа над липомой не изменена.
В желудочно-кишечном тракте липомы представляют собой подслизистые жировые опухоли. Они протекают бессимптомно, но способны провоцировать изъязвления и кровотечение. Липомы пищевода могут затруднять проглатывание пищи и жидкости, вызывать отрыжку, рвоту и рефлюкс.
Липомы тонкой кишки диагностируются, как правило, у пожилых людей, чаще всего располагаются в подвздошной кишке и опасны закупоркой (обтурацией) просвета кишечника.
Помимо того, липомы кишечника вызывают боль, обструктивную (механическую) желтуху и инвагинацию кишечника (внедрение одной части кишечника в другую).
Крайне редко липомы формируются в сердце: субэндокардиально – под внутренней выстилкой сердца (эндокардом) или интрамурально – внутри мышечного слоя (миокарда). Обычно сердечные липомы не покрыты капсулой, выглядят как желтая масса, выступающая в полость сердца. Липомы сердца могут стать причиной боли в груди, аритмии и одышки.
Диагностика липомы
Для постановки диагноза требуется клинический осмотр врачом и проведение ультразвукового исследования мягких тканей.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Что такое ожирение? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белодедова А. С., диетолога со стажем в 8 лет.
Над статьей доктора Белодедова А. С. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ожирение — это хроническое заболевание, которое характеризуется патологическим увеличением массы тела за счет жировой ткани.
Распространённость
Согласно данным ВОЗ, в 2009 г. в мире около 2,1 миллиарда человек имели избыточную массу тела или ожирение, при этом в России среди людей с таким диагнозом 51,7% женщин и 46,5% мужчин. К 2016 году это показатель вырос и уже составляет 57% (а это более 82 млн человек!).
По данным 2017 г., у каждого второго взрослого и каждого шестого ребенка есть избыточный вес или ожирение. По уровню ожирения лидируют США — 38,2% населения имеют этот диагноз; ниже всех этот показатель в Японии — 3,7 %. Согласно проведенному исследованию, женщины с более низким уровнем образования в 2-3 раза чаще страдают ожирением по сравнению с более образованными представительницами слабого пола. [1]
Причины ожирения у взрослых
По этиологии различают:
- алиментарно-конституциональное (первичное) составляет 90-95 % всех случаев, является следствием образа жизни — снижения физической активности, потребления жирной высококалорийной пищи, продуктов с высоким содержанием сахара и рафинированных углеводов.
- эндокринное ожирение (вторичное) — его причиной может стать эндокринная патология (снижение функции щитовидной железы, гипогонадизм, синдром «пустого» турецкого седла, опухоли гипофиза, синдром Кушинга и др.), генетические дефекты структур регуляции жирового обмена, психические заболевания. В патогенезе вторичного ожирения образ жизни также играет существенную роль. [2] К этой же группе относится гипоталамическое ожирение, связанное с наличием и лечением опухолей гипоталамуса.
Причины ожирения у детей
Ожирение у детей развивается при генетической предрасположенности в сочетании с перинатальными, экологическими, психосоциальными и диетическими факторами. Однако основная причина ожирения заключается в том, что ребёнок потребляет больше калорий, чем затрачивает энергии. Подробнее о причинах, симптомах, диагностике и лечении можно прочитать в отдельной статье.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ожирения
Основная жалоба пациентов – на лишний вес.
Среди других жалоб: [3]
- одышка при физической нагрузке;
- повышение артериального давления;
- сухость во рту;
- нарушение менструального цикла у женщин;
- громкий храп во сне;
- повышенная дневная сонливость;
- боли в суставах;
- снижение потенции у мужчин и др.
Патогенез ожирения
- Наследственные факторы (25-70%);
- Избыточное употребление жирной и высококалорийной пищи, сахара, рафинированных углеводов, алкоголя, преимущественно в вечернее время;
- Нарушение пищевого поведения, которое определяется семейными и национальными стереотипами питания. Психическая активность и пищевые привычки тесно взаимосвязаны, поэтому существует предположение, что одной из причин ожирения является нарушение обмена серотонина и рецепции эндорфинов. Таким образом, пища (особенно углеводистая) — это своего рода «допинг», поэтому можно провести параллель между ожирением (по типу психологической зависимости) и наркоманией или алкоголизмом. Воспринимая прием пищи как средство успокоения в стрессовых ситуациях, многие люди демонстрируют гиперфагическую реакцию на стресс.
- Низкая физическая активность. В результате сидячего образа жизни, отсутствия регулярных физических нагрузок (особенно аэробных — ходьба пешком в умеренном темпе 30–40 минут 3–4 раза в неделю, бег, езда на велосипеде, плаванье и т. п.) у организма снижаются энергозатраты, и в сочетании с высококалорийной диетой всё это способствует набору лишнего веса;
- Инсулинорезистенность играет важнейшую роль в развитии ожирения и метаболического синдрома, являясь причиной ожирения и сахарного диабета 2 типа. Инсулин — гормон, который обеспечивает нормальное протекание метаболизма и поддержку энергетического баланса за счет ингибирования образования глюкозы печенью и усиления поглощения ее мышечной и жировой тканью.
Классификация и стадии развития ожирения
Что такое избыточный вес
Термин "избыточный вес" означает, что масса тела превышает ту, которая считается нормальной для определённого роста и возраста.
Сегодня используется принятая ВОЗ классификация, которая рассчитывается согласно Индексу Массы Тела (ИМТ) (вес в кг/рост м 2 ). Согласно этой классификации, нормальной массе тела соответствует ИМТ 18,5–24,9; избыточной — ИМТ 25–29,9; ожирению 1 степени соответствует ИМТ 30-34,9; ожирению 2 степени соответствует ИМТ 35-39,9; ожирение 3 степени (морбидное) – при ИМТ выше 40 .
Индекс массы тела (ИМТ):

Однако у этой классификации есть существенный недостаток — высокий % жира в организме бывает даже при нормальной массе тела («ожирение при нормальной массе тела»), и наоборот — спортсмен с хорошо развитой мышечной массой может иметь ИМТ, соответствующий 1 степени ожирения, хотя само собой, никакого ожирения у него нет. Поэтому для определения % жира в организме, а также воды и мышечной массы сегодня в медицине широко применяется метод биоимпедансного анализа состава тела. В норме нормальный процент жировой массы у мужчин — 10–20%, у женщин — 18–28%. [5]
Различают 2 основных типа жироотложения — андроидное (по типу «яблока», как правило, наблюдается у мужчин — отложение жира преимущественно в области верхней части живота) и гиноидное (по типу «груши», наблюдается у женщин — отложение жира в области бедер и нижней части живота). Отложение жира по типу «яблока» менее благоприятно, так как при этом типе ожирения чаще наблюдается висцеральное ожирение (жировые отложения вокруг внутренних органов), что способствует повышению риска возникновения сопутствующих заболеваний. Признаком висцерального ожирения считается объем талии больше 80 см у женщин и более 94 см у мужчин. Также соотношение объема талии к объему бедер в норме должно быть не более 1,0 у мужчин и 0,85 у женщин.
С недавних пор используется термин «саркопеническое ожирение» — его сопровождает потеря мышечной массы и мышечной силы; зачастую его можно встретить у людей пожилого возраста. Потеря мышечной массы в сочетании с ожирением чревата развитием сахарного диабета 2 типа, сердечно-сосудистых заболеваний, снижением качества жизни пациента и инвалидизацией. [6]
Виды ожирения по происхождению:
- -простое (алиментарное, конституционально-экзогенное, идиопатическое) — ожирение, связанное
- с избыточным поступлением калорий в условиях гиподинамии и наследственной
- предрасположенности;
- -гипоталамическое — ожирение, связанное с наличием и лечением опухолей
- гипоталамуса и ствола мозга, лучевой терапией опухолей головного мозга и
- гемобластозов, травмой черепа или инсультом;
- -ожирение при нейроэндокринных заболеваниях (гиперкортицизме, гипотиреозе и
- др.);
- -ожирение ятрогенное (вызванное длительным приемом глюкокортикоидов,
- антидепрессантов и других препаратов);
- -моногенное ожирение — вследствие мутаций генов лептина, рецептора лептина,
- рецепторов меланокортинов 3-го и 4-го типа, проопиомеланокортина,
- проконвертазы 1-го типа, рецептора нейротрофического фактора — тропомиозин-
- связанной киназы B);
- -синдромальное ожирение (при хромосомных нарушениях, заболеваний
- вследствие геномного импринтинга, других генетических синдромах — Прадера—
- Вилли, хрупкой X-хромосомы, Альстрема, Кохена, Дауна, при
- псевдогипопаратиреозе и др.
Осложнения ожирения
Ожирение является одним из существенных факторов, которые способствуют развитию метаболического синдрома. Его признаки:
- висцеральное ожирение;
- нарушения углеводного и липидного обмена;
- артериальная гипертензия.
Метаболический синдром часто сопровождается:
- сердечно-сосудистыми заболеваниями;
- сахарным диабетом;
- неалкогольной жировой болезнью печени (НАЖБП);
- желчнокаменной болезнью;
- синдромом поликистозных яичников;
- синдромом обструктивного апноэ сна;
- заболеваниями суставов (остеоартроз, подагра);
- повышением риска развития онкологических заболеваний (например, исследования выявили связь метаболического синдрома и инсулинорезистентности с раком предстательной железы). [7][8]
Неалкогольная Жировая Болезнь Печени (НЖБП) — одно из наиболее распространенных заболеваний печени, тесно ассоциированное с инсулинорезистентностью и метаболическим синдромом. [9] Именно у лиц с метаболическим синдромом отмечается максимальный риск развития НЖБП. По данным различных исследований, частота НЖБП у больных сахарным диабетом 2 типа и ожирением составляет от 70 до 100%. Инсулинорезистентность приводит к тому, что в печени накапливаются триглицериды и формируется жировой гепатоз, который (при отсутствии лечения) постепенно прогрессирует в фиброз, а затем и в цирроз печени. [10] На стадии стеатоза заболевание протекает бессимптомно, на стадии стеатогепатита наблюдается повышение печеночных ферментов. Стеатоз и фиброз являются обратимыми стадиями заболевания печени, поэтому крайне важно выявлять заболевание на ранней стадии, с целью предотвращения развития необратимого состояния — цирроза печени.
У пациентов с ожирением нередко наблюдается синдром обструктивного апноэ сна (СОАС) — заболевание, при котором происходит частичное или полное спадение дыхательных путей во сне. Характеризуется громким храпом во сне, эпизодами остановки дыхания во сне, выраженной дневной сонливостью. Данное состояние нарушает процесс сна, приводит к появлению усталости, выраженной дневной сонливости, проблемам с памятью, снижению работоспособности (засыпание на рабочем месте), повышает риск сердечно-сосудистых осложнений, а также ввиду низкого насыщения крови кислородом замедляет обмен веществ и мешает снизить вес пациенту с ожирением. Скрининговый метод диагностики СОАС — ночная пульсоксиметрия (неинвазивный метод измерения % насыщения крови кислородом). При наличии значительного снижения сатурации крови кислородом по данным пульсоксиметрии показано проведение полисомнографии. [11] С помощью этого метода осуществляется непрерывная регистрация различных физиологических сигналов тела человека: электрическая активность мозга, деятельность сердца, характер дыхания (наличие или отсутствие эпизодов остановки дыхания), степень насыщения крови кислородом.
Диагностика ожирения
К какому врачу обратиться
Лечением ожирения занимается врач-диетолог — специалист, окончивший медицинский вуз и получивший дополнительное образование по диетологии.
Диагностика ожирения основывается на подсчете ИМТ для определения степени выраженности ожирения. Кроме того, рекомендуется проводить биоимпедансный анализ состава тела, чтобы исключить ожирение при нормальной массе тела и саркопеническое ожирение. Далее нужно исключить вторичные формы ожирения и выявить ассоциированные с ожирением заболевания (синдром обструктивного апноэ сна, сахарный диабет, неалкогольная жировая болезнь печени и др.).
Комплексное обследование при ожирении должно включать:
- антропометрию;
- исследование состава тела;
- измерение артериального давления;
- ЭКГ;
- УЗИ органов брюшной полости;
- исследование крови на глюкозу, липидный спектр (холестерин, ЛПВП, ЛПНП, триглицериды), печеночные показатели (АЛТ, АСТ, билирубин, ЩФ);
- другие исследования — анализ мочевой кислоты, проведение глюкозотолерантного теста, скрининг на СОАС (ночная пульсоксиметрия).
Анализ композиции тела
Состояние, когда при нормальном ИМТ снижается мышечная масса и увеличивается жировая, называют саркопеническим ожирением. Выявить такое состояние позволяет биоимпедансометрия — определение состава, или композиции тела. Методика основана на различной электропроводности тканей организма: жировая ткань хуже проводит импульсы электрического тока, чем вода, мышцы и органы.
Лечение ожирения
Диета
Лечение должно быть направлено в основном на коррекцию питания:
- питание с физиологической квотой белка и повышенным содержанием пищевых волокон;
- исключение легкоусваиваемых углеводов;
- ограничение общих углеводов и животного жира;
- обогащение рациона омега-3 жирными кислотами.
Физическая активность
При ожирении важно повысить физическую активность преимущественно за счет аэробных физических нагрузок. Рекомендовано проходить в умеренно-быстром темпе не менее 10 тысяч шагов в день.
Лекарственные препараты
Для лечения ожирения применяют:
-
— препарат с двойным действием: он ускоряет насыщение, снижая количество потребляемой пищи, и увеличивает энергозатраты организма, что в совокупности приводит к отрицательному балансу энергии. Имеет много побочных эффектов и противопоказаний (например, артериальная гипертензия). — усиливает чувство наполнения желудка и насыщения, одновременно ослабляя ощущение голода и уменьшая объём принимаемой пищи. Позитивно влияет на гликемический профиль и улучшает углеводный обмен. — препарат периферического действия, оказывающий терапевтический эффект в пределах ЖКТ. Препятствует расщеплению и последующему всасыванию жиров, поступающих с пищей, создавая тем самым дефицит энергии, что приводит к снижению массы тела. Независимо от степени снижения веса, снижает уровень холестерина в крови. Разрешён для лечения ожирения у детей.
Поведенческие вмешательства
Если имеются нарушения пищевого поведения, для эффективного снижения веса важно ведение пациента совместно с психологом/психотерапевтом. И только если консервативное лечение ожирения оказалось неэффективным, а также при тяжелой степени ожирения пациенту показана бариатрическая хирургия.
Хирургическое лечение
Виды операций при ожирении:
- эндоскопическая установка внутрижелудочных баллонов.
- шунтирующие операции на тонкой кишке;
- операции, связанные с уменьшением объема желудочного резервуара;
- комбинированные вмешательства (желудочное, билиопанкреатическое шунтирование).
Уже создан внутрижелудочный баллон, не требующий хирургического вмешательства или эндоскопической установки. Баллон от компании Allurion сжат в небольшую капсулу, которая соединена с тонким катетером. После проглатывания баллон наполняется 550 мл жидкости через катетер, что создаёт ощущение сытости. Процедура длится 20 минут. Через четыре месяца баллон самостоятельно опорожняется через клапан, после чего выходит с калом. Метод протестировали более чем на 2 тыс. пациентов, они потеряли примерно 12 % веса [13] . В России такая процедура пока не доступна.
Лечение ожирения у пожилых пациентов
Важно сформировать здоровые привычки в питании и увеличить двигательную активность. Также следует нормализовать артериальное давление, уровень глюкозы и холестерина крови, уровень печеночных трансаминаз, предупредить развитие сердечно-сосудистых осложнений, сахарного диабета 2 типа и его осложнений, цирроза печени на фоне НЖБП.
Прогноз. Профилактика
Профилактика направлена на нормализацию образа жизни: регулярная физическая активность, ограничение в рационе продуктов, богатых насыщенными жирами и рафинированными углеводами (кондитерские и колбасные изделия, лапша быстрого приготовления, дешевые полуфабрикаты и пр.), употребление достаточного количества овощей и фруктов (не менее 400 г. в день), включение в рацион зерновых продуктов (круп, хлеба грубого помола, макарон из твердых сортов пшеницы), употребление в пищу достаточного количества белка (за счет нежирных сортов мяса и птицы, рыбы, морепродуктов, яиц, творога, молочных продуктов), соблюдение режима труда и отдыха.
Двойное бремя неполноценного питания: ожирение и истощение
Проблемы неполноценного питания и ожирения часто возникают одновременно. Это происходит, если люди питаются продуктами с высокой энергетической плотностью, повышенным содержанием жиров, соли и сахара. Такое питание, как правило, дешевле, но у него низкая пищевая ценность. В сочетании с невысоким уровнем физической активности оно приводит к распространению ожирения.
Чтобы уменьшить масштаб проблемы избыточного веса и ожирения обществу следует:

Липодистрофия – группа патологий жировой ткани, развивающихся на фоне нарушения липидного обмена, в результате чего в подкожно-жировой клетчатке происходят аномальные изменения – она атрофируется или, наоборот, гипертрофируется. Поражение может быть локальным, частичным (сегментарным) или тотальным.
Причины липодистрофии
Этиология и патогенез патологии до конца не установлены. Но, несмотря на это, специалисты разделяют приобретенные и врожденные липодистрофии, появление которых генетически обусловлено. Провоцирующими факторами приобретенной формы заболевания является нарушение обменных процессов в подкожно-жировой клетчатке.
Формы липодистрофии
- Атрофическая. Потеря объема подкожно-жировой клетчатки на определенных участках тела, чаще всего это происходит на лице, конечностях и ягодицах. При этом мышечная ткань в патологический процесс не вовлекается.
- Гипертрофическая. Чрезмерное отложение жировой ткани, преимущественно на животе, молочных железах, задней области шеи и верхних отделах спины. Реже проблема затрагивает печень и мышцы.
- Сочетанная. Характеризуется исчезновением подкожно-жировой клетчатки на одних участках и чрезмерное ее отложение на других.
Симптомы
Термин «липодистрофия» объединяет следующие патологические состояния:
- Врожденная генерализованная липодистрофия (синдром Берардинелли-Сейпа). Тотальное исчезновение жира. Специфических симптомов нет. Пациенты жалуются на слабость, вялость, нарушения потоотделения и сна. Нередко развиваются анорексия и депрессия.
- Гипермускулярная липодистрофия. Полное отсутствие подкожно-жировой клетчатки. На этом фоне отмечается чрезмерное развитие мышечной ткани, повышение артериального давления, головные боли и изменение толерантности к глюкозе.
- Прогрессирующая сегментарная липодистрофия (синдром Барракера-Симонса). Характеризуется атрофией подкожно-жировой клетчатки на ограниченных участках тела. При этом на других жир продолжает откладываться, причем даже в больших количествах, чем это необходимо.
- Постинъекционная липодистрофия. Развитие патологического процесса в местах повторных инъекций.
- Гиноидная липодистрофия. Характеризуется изменениями рельефа кожи, появлением ямочек и бугорков, образованием так называемой «апельсиновой корки».
Диагностика липодистрофии

Нередко достаточно осмотра и тщательного сбора жалоб, чтобы установить диагноз. Для оценки липидного обмена пациент сдает биохимический анализ крови. В нем в первую очередь определяют уровень триглицеридов и глюкозы. Далее, в зависимости от предполагаемой формы липодистрофии могут быть назначены следующие лабораторные тесты:
-
и крови;
- генетические тесты; ;
- тесты на чувствительность к инсулину; .
В рамках инструментального обследования пациент проходит ЭКГ, ЭхоЭКГ, УЗИ поджелудочной железы, КТ и МРТ.
Лечение
На данный момент не разработано эффективных методов лечения. В рамках медикаментозной терапии могут быть назначены следующие группы препаратов:
- гепатопротекторы;
- стимуляторы обменных процессов;
- спазмолитики;
- гиполипидемические средства;
- витамины;
- гормоны.
Положительные результаты дает физиотерапия (ультразвук, индуктометрия, электрофорез, фонофорез).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Потеря массы тела - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Неожиданное снижение массы тела – мечта многих людей в современном мире. Но всегда ли стоит радоваться похудению без видимой причины? Быстрая потеря килограммов, по результатам исследований, является тревожным признаком.
Обычно дефицит массы тела незаметен и обнаруживается при регулярных врачебных осмотрах. Фактические потери могут быть установлены при взвешивании дома и при резком изменении размера одежды.
- недостаточное поступление питательных веществ с пищей в связи с диетой;
- интенсивные физические нагрузки (спортивные, тяжелый физический труд);
- медикаментозные и хирургические вмешательства с целью уменьшения массы тела.
К непреднамеренной потере килограммов чаще всего приводят заболевания. Подобное похудение сопровождается дополнительными симптомами, которые указывают на ту или иную патологию. Так, среди основных причин патологической потери массы тела можно выделить следующие:
- патология органов желудочно-кишечного тракта;
- эндокринные патологии;
- инфекционные заболевания;
- нервные расстройства;
- онкологические заболевания;
- заболевания соединительной ткани;
- врожденные и наследственные патологии обмена;
- болезни органов дыхания;
- возрастные изменения в организме;
- прием лекарственных препаратов;
- алкоголизм и наркомания.
Например, нарушение секреции ферментов ведет к нарушению пищеварительной функции желудочно-кишечного тракта. Еще одной причиной потери массы тела может быть ускоренное продвижение пищи по кишечнику. Такая ситуация может возникнуть при кишечной инфекции, диете с большим количеством клетчатки, после курса антибактериальных препаратов, при приеме средств, усиливающих моторику кишечника. В некоторых случаях нервное перенапряжение может спровоцировать ускорение движения пищевых масс по кишке.
У маленьких детей основной причиной снижения массы тела является потеря жидкости: поступление недостаточного количества воды во время жары, кишечные инфекции, рвота и диарея быстро ведут к обезвоживанию.
Среди заболеваний эндокринной системы, приводящих к снижению массы тела, стоит выделить тиреотоксикоз.
При данной патологии в крови возрастает уровень тиреоидных гормонов, которые отвечают за интенсивность обмена веществ в организме.
В большинстве случаев причиной тиреотоксикоза служит повышенная активность щитовидной железы. Однако могут быть и иные факторы, например, прием больших доз тиреоидных гормонов для лечения другой эндокринной патологии – гипотиреоза.
Первое, что необходимо исключить при внезапной потере массы тела, – инфицирование вирусом иммунодефицита человека.
Болезнь развивается медленно и может долгое время не проявлять себя. Еще одной инфекционной причиной является туберкулез.
Быстрая потеря массы тела также ассоциируется с онкологическими заболеваниями. Опухолевый процесс может затронуть любую систему органов в теле человека, и к потере массы тела присоединится ряд других симптомов, характерных для злокачественного новообразования той или иной локализации. Почему происходит потеря массы тела при развитии онкозаболевания? В норме все питательные вещества, поступающие в организм, расходуются на поддержание функций органов и систем. Когда образуется злокачественная опухоль, организм вынужден затрачивать больше энергии, чем обычно: на борьбу с чужеродным объектом, на компенсацию вреда, наносимого опухолью. Также новообразование требует для своего роста огромных энергетических ресурсов и таким образом «обворовывает» организм человека. Больной начинает худеть «без видимой» на то причины.
Потеря массы тела может возникнуть в результате лечения онкологического заболевания: например, как побочный эффект лучевой и химиотерапии. Часто этим видам лечения сопутствуют тошнота, рвота, поражение слизистых оболочек, что является существенной причиной отказа от полноценного питания.
Хотя похудение может сопровождать любое психическое заболевание, чаще всего встречаются нервная анорексия и булимия.
Причиной потери массы тела может стать прием медикаментов. Во-первых, назначенная врачом терапия: прием мочегонных для устранения отеков, и, как следствие, снижение массы тела за счет уменьшения количества жидкости в организме. Также потеря массы тела может быть следствием уменьшения аппетита при приеме некоторых лекарств. Во-вторых – самостоятельный прием препаратов с целью похудеть.
Этот метод борьбы с весом очень опасен и может иметь необратимые последствия. Перед применением любых лекарственных средств необходимо проконсультироваться со специалистом.
Взрослый пациент должен обратиться к врачу-терапевту , а ребенка и подростка необходимо отвести к педиатру . В зависимости от сопутствующих симптомов может потребоваться консультация следующих специалистов:
- Врач-онколог.
- Врач-хирург .
- Врач-фтизиатр.
- Врач-инфекционист.
- Врач-эндокринолог .
- Врач-гастроэнтеролог .
- Врач-ревматолог.
- Врач-невролог .
- Врач-пульмонолог.
- Врач-гинеколог.
- Врач-психиатр.
- Врач-диетолог.
В первую очередь определяют степень потери массы тела. Чаще всего для этого используют индекс массы тела по Кетле (масса тела в кг, разделенная на рост в м2). Так, индекс массы тела менее 16 свидетельствует о значительном дефиците массы тела. Оптимальные значения находятся в интервале от 18,5 до 24,9.

В зависимости от симптомов, сопутствующих потере массы тела, могут быть назначены следующие лабораторно-инструментальные методы обследования:
- клинический анализ крови ;
- общий анализ мочи;
- биохимический анализ крови (глюкоза крови, креатинин, мочевина , билирубин , белок крови , печеночные ферменты – АЛТ , АСТ );
- анализ крови на уровень гликированного гемоглобина (для людей, страдающих сахарным диабетом);
- анализ крови на содержание гормонов ( тироксин – Т4, трийодтиронин – Т3, тиреотропный гормон – ТТГ, антитела к тиреопероксидазе , антитела к тиреоглобулину );
- ревматологические пробы;
- онкомаркеры ;
- серологические пробы на различные инфекции и ПЦР( обследование на ВИЧ-инфекцию ; гепатиты В , С , туберкулез и другие инфекции);
- анализ кала на яйца глист ;
- соскоб на энтеробиоз ;
- комплекс диагностики непереносимости глютена ;
- диагностика лактазной недостаточности ( обнаружение гена МСМ6 , содержание углеводов в кале );
- исследование на наличие Helicobacter pylori ( 13С-уреазный дыхательный тест , исследование материала после гастроскопии , антитела к Helicobacter pylori , определение антигена в кале );
- ультразвуковое исследование органов брюшной полости ;
- рентгенография органов грудной полости ;
- гастроскопия (ЭГДС) ;
- колоноскопия .
Перед началом лечения в обязательном порядке необходима консультация специалистов для выяснения причин резкой потери массы тела.
Рацион должен включать достаточное количество белков, жиров и углеводов, должен быть богат минералами и витаминами, а также иметь энергетическую ценность в соответствии с физическими нагрузками.
Если причиной потери массы тела является прием лекарственных препаратов, необходимо обратиться к лечащему врачу для коррекции терапии.
Сегодня вопрос о том, как правильно худеть, волнует многих мужчин и женщин. Во-первых, нужно помнить, что существуют физиологические причины набора и потери массы тела. Так, во время беременности женщина набирает килограммы, а после родов и во время лактации может заметно похудеть. Не стоит пугаться, если раньше вы проводили много времени на работе за компьютерным столом, а теперь ваша деятельность связана с физическими нагрузками, и масса тела уменьшилась. Также потеря массы тела может произойти вследствие изменения диеты – отказ от высококалорийных продуктов или недоедание могут быть причиной похудения.

- Клинические рекомендации «Синдром раздраженного кишечника». Разраб.: Российская Гастроэнтерологическая Ассоциация, Ассоциация колопроктологов России. – 2021.
- Клинические рекомендации «Сахарный диабет 1 типа у взрослых». Разраб.: Российская ассоциация эндокринологов. – 2019.
- Клинические рекомендации «Сахарный диабет 1 типа у детей». Разраб.: Российская ассоциация эндокринологов. – 2019.
- Клинические рекомендации «ВИЧ-инфекция у взрослых». Разраб.: Национальная ассоциация специалистов по профилактике, диагностике и лечению ВИЧ-инфекции, Национальная вирусологическая ассоциация. – 2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 15.07.2020
- Reading time: 2 минут чтения
Мы много лет боремся с эпидемией ожирения, поэтому ученые уделяют все больше внимания как избыточному весу, так и ожирению, а также составу и функциям самой жировой ткани. Повышение интереса к этой теме связано с открытием в 1994 году лептина – гормона, секретируемого жировой тканью, который играет важную роль в регуляции аппетита. После этого открытия жировая ткань больше не рассматривается как энергетический резервуар, по мнению ученых – это эндокринный орган.
Что такое жировая ткань
Жировая ткань – это самый большой запас энергии в организме человека, который активируется при увеличении потребности организма в энергии. Правильное количество жира составляет 12-20% для мужчин и 20-30% для женщин.
Содержание жира у женщин физиологически выше – это совершенно нормально. С другой стороны, у тех, кто занимается спортом, могут быть более низкие значения, и это состояние не считается патологией. Следует подчеркнуть, что жировая ткань характеризуется очень высокой пластичностью и может менять свое количество в зависимости от факторов окружающей среды, рациона питания и физической активности.
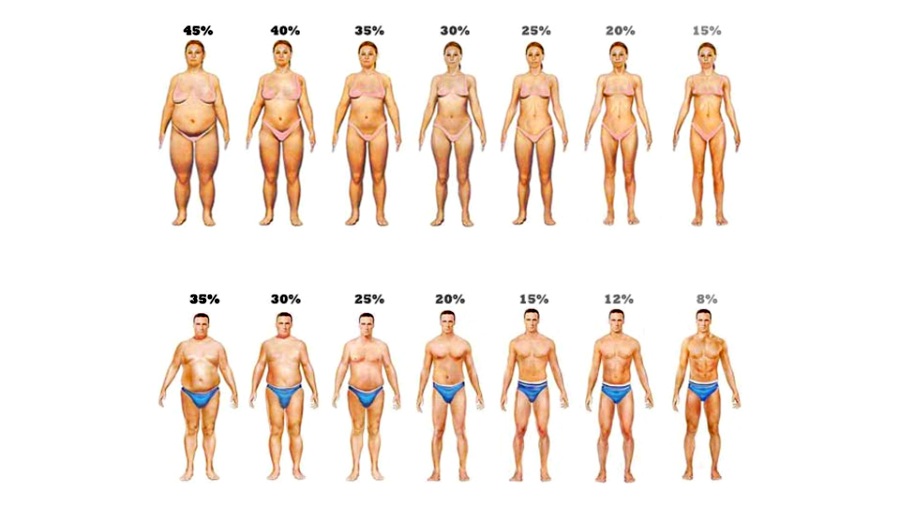
Процентное содержание жира в организме
Увеличение количества жира является следствием двух процессов:
- гипертрофии – то есть увеличения размера отдельных адипоцитов;
- гиперплазии – то есть увеличения их количества.
Распределение жировой ткани непосредственно под кожей и между органами означает, что она выполняет изолирующую и амортизирующую функцию, защищая внутренние органы от механических повреждений.
Жировая структура довольно сложна. Эта гетерогенная ткань состоит из клеток, называемых адипоцитами, а также преадипоцитов, лейкоцитов, моноцитов, фибробластов, макрофагов, эндотелиальных клеток и стволовых клеток типа SVF – стромальная сосудистая фракция.
Как уже упоминалось, жировая ткань является активным эндокринным органом, который выделяет много разных веществ. Эти вещества, называемые адипокинами, выполняют разные биологические функции в организме человека:
- регулирование чувства голода и сытости;
- поддержание надлежащего энергетического баланса;
- регуляция метаболизма углеводов и жиров;
- обеспечение функционирования эндотелия сосудов;
- влияние на воспалительные и иммунные процессы.
У пациентов с лишним весом профиль секреции этих веществ изменяется, что, в свою очередь, инициирует патологические процессы, включая ожирение, резистентность к инсулину, развитие диабета и сердечно-сосудистые заболевания.

Жировая ткань в организме
Типы жировой ткани – белая и коричневая жировая ткань
Исследования показывают, что в организме человека есть 3 типа жира:
- белая жировая ткань (WAT);
- коричневая жировая (BAT);
- розовая жировая ткань – образуется из подкожного жира у беременных и при кормлении грудью.
Кроме того, выделяются бежевые адипоциты. Такие клетки считаются переходной формой между белыми и коричневыми клетками жировой ткани.
Структура отдельных типов жировой ткани различна, и это, в свою очередь, определяет, какую роль они играют в организме человека.
Название «коричневая» жировая ткань указывает на характерную окраску многочисленных митохондрий, содержащихся в ней. Эта ткань есть только у млекопитающих, и ее основная задача – поддержание постоянной температуры тела и использование избыточной энергии. Она отличается от белой жировой ткани наличием разобщенных белковых клеток белка-1 (UCP-1), так называемого термогенина, который позволяет расходовать энергию (рассеивание энергии в виде тепла).
В этом основное отличие, поскольку белая жировая ткань накапливает энергию в форме триглицеридов, которые затем можно использовать в качестве источника энергии при повышенных расходах энергии. Белые адипоциты могут эффективно выполнять эту функцию благодаря большой способности увеличивать размер. Оказывается, клетки белой жировой ткани могут увеличивать свой диаметр до 20 раз.
Увеличение количества коричневого жира наблюдается в условиях пониженной температуры окружающей среды. Долгое время считалось, что этот тип тканей встречается только у новорожденных. Тем не менее в последних исследованиях этот вид жира также был обнаружен у взрослого человека. Он расположен в основном вокруг шеи и между лопатками.
Читайте также:

