Почему мой ребенок плачет от кожи к коже
Обновлено: 01.05.2024
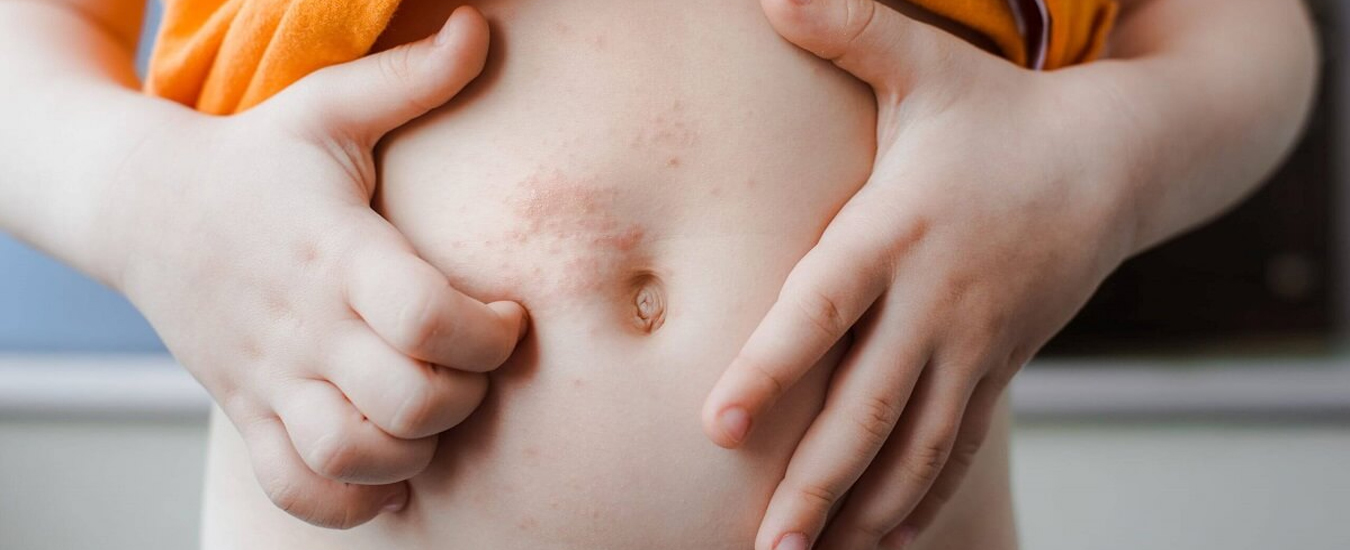
Атопический дерматит (АД, экзема) — это хроническая болезнь кожи, которая сопровождается сухостью, покраснением и зудом.
В каком возрасте проявляется атопический дерматит?
Атопический дерматит — это наиболее распространенная кожная болезнь, с которой сталкиваются детские дерматологи. У 65 % маленьких пациентов с таким диагнозом симптомы развиваются в возрасте до 1 года, у 90 % — в возрасте до 5 лет. Большинство детей к 4 годам перерастают атопический дерматит, у некоторых он проходит только в подростковом возрасте, но кожа и после остается сухой и чувствительной. В редких случаях атопический дерматит остается на всю жизнь. Родителям следует знать, как можно помочь при экземе и при необходимости облегчить состояние ребенка.
Атопический дерматит обычно встречается у детей, в семьях которых уже есть экзема или другие аллергические заболевания, например сенная лихорадка или астма. Атопический дерматит при этом не заразен.
Симптомы атопического дерматита
Поскольку атопический дерматит — это хроническая болезнь кожи, его симптомы могут исчезать и снова появляться. Периоды обострения (когда симптомы усиливаются) чередуются с периодами ремиссии (когда состояние кожи улучшается или симптомы полностью проходят).
Симптомы атопического дерматита индивидуальны и могут отличаться у каждого ребенка, но к общим относятся сухость, покраснение кожи, зуд и сыпь. Кожа настолько сухая, что иногда на ней могут образовываться даже трещины.
Экзема может появиться на любом участке тела и даже сразу в нескольких местах.
- У грудничков сыпь обычно бывает на лице и волосистой части головы.
- У дошкольников и детей младшего школьного возраста — на локтевых и коленных сгибах.
- У детей среднего и старшего школьного возраста сыпь чаще всего появляется на руках и ногах.
Как избежать обострения болезни?
Чтобы предотвратить обострение атопического дерматита, придерживайтесь приведенных ниже рекомендаций.
- Используйте эмоленты (увлажняющие кремы или мази). Кожа ребенка должна быть увлажненной, поэтому применение эмолентов должно стать частью ежедневного ухода за ребенком.
- Выбирайте эмоленты без запаха. При покупке средства учтите, что крем или мазь эффективнее увлажняют кожу, чем лосьон.
- После ванны аккуратно промокните кожу полотенцем, а затем нанесите эмолент на влажную кожу.
- Наносите увлажняющий крем хотя бы один раз в день, а при необходимости и чаще.
- Избегайте раздражающих веществ и тканей. Если вы или ваш ребенок чувствительны к «раздражающим» тканям или химическим веществам в средствах по уходу за кожей, то:
- выбирайте одежду из мягких натуральных тканей, например 100 %-ного хлопка;
- используйте только средства по уходу за чувствительной кожей, желательно без запаха;
- ограничьте время пребывания в душе или в ванной до 5–10 минут, используйте воду комнатной температуры, но ни в коем случае не горячую;
- выбирайте гипоаллергенные средства для стирки (без красителей и отдушек);
- избегайте частого применения кондиционеров для белья.
- Следите за тем, чтобы ребенок не расчёсывал поврежденные места, старайтесь отвлекать его от этого. Царапины могут ухудшить состояние кожи, к тому же велик риск инфицирования ранок. Следите за ногтями вашего ребенка — они должны быть короткими и без острых краев.
- Аллергия может быть причиной атопического дерматита, так что обсудите с педиатром этот вопрос. Некоторые виды аллергии, например, пищевая, аллергия на шерсть домашних животных, на пыль или на пылевых клещей (тех, которые обитают в подушках, матрацах и одежде), проявляются сыпью и ухудшают состояние кожи. Если причиной атопического дерматита у вашего ребенка признана аллергия, по возможности избегайте контакта с аллергеном.
- Узнайте у педиатра о других причинах, которые могут спровоцировать обострение экземы (перегрев, стресс и т. п.).
Лечение
Педиатр может назначить лекарства, чтобы помочь вашему ребенку и улучшить состояние его кожи. Выбор лекарства будет зависеть от формы атопического дерматита и от локализации его очагов на теле. При атопическом дерматите есть два способа применения лекарств. Их можно:
- нанести на кожу (местное применение) в виде крема или мази;
- принять внутрь (перорально) в таблетках или в виде жидкости.
Перед тем как дать ребенку какие-либо лекарства, убедитесь, что вы знаете, как именно их необходимо применять. Поговорите с педиатром, если у вас возникли вопросы или сомнения по поводу способа применения лекарства.
Безрецептурные лекарства
- Топические стероиды (к примеру, гидрокортизоновая мазь или крем) могут снять зуд кожи и уменьшить воспаление. Лучше всего они помогают при лёгкой форме атопического дерматита.
- Местные антигистаминные препараты могут быстро облегчить состояние сухой зудящей кожи с минимальными побочными эффектами. Некоторые из этих препаратов содержат спирт, который может вызвать ощущение жжения.
- Антигистаминные препараты для приема внутрь могут облегчить зуд (особенно те, которые вызывают сонливость).
Лекарства по рецепту
- Топические стероиды назначают для уменьшения воспаления (покраснения и отека) и зуда. Эти эффективные и безопасные препараты широко используются для лечения атопического дерматита. Если использовать препарат не по инструкции, иногда могут возникнуть такие побочные эффекты, как истончение кожи, растяжки или акне.
- Местные иммуномодуляторы (нестероидные препараты) используются для уменьшения воспаления и зуда. Это новый класс препаратов, эффективность применения которых у детей старше 2 лет превышает 80 %.
- Пероральные антигистаминные средства в некоторых случаях могут быть достаточно эффективными.
- Пероральные антибиотики назначают при наличии вторичной инфекции.
- Пероральные стероиды редко назначают детям, т. к. они небезопасны. После отмены подобных препаратов часто возникают обострения.
Помните:
Атопический дерматит — это хроническая болезнь кожи, симптомы которой могут исчезать и снова появляться. Решение этой проблемы зависит от вас, вашего ребенка и вашего педиатра. Если вы соблюдаете данные рекомендации, но состояние кожи вашего ребенка не улучшается, обратитесь за консультацией к врачу.
Комментарии 15
Для того чтобы оставить комментарий, пожалуйста, войдите или зарегистрируйтесь.
Виктория Украина, Мелитополь
Хочу тоже поделиться опытом лечения атопического дерматита у ребенка. Началось у нас все в 2 месяца. Ребенок на ИВ, смесей перепробовали и переменяли целую кучу ситуация только усугублялась. Разнообразные схемы лечения которые нам назначали врачи только временно снимали симптомы. Мы начали замечать, что еда не всегда влияет на появление сыпи. Бывало просто не с того не с сего краснеет как "синьор-помидор" в течении 10 минут, а потом в течении дня сыпь сходит но зуд все равно беспокоил постоянно. В возрасте 8 месяцев попали к аллергологу-иммунологу который перевернул наши познания об атопическом дерматите с ног на голову. Он объяснил, что проблема атопического дерматита в первую очередь это проблема сухой кожи, а только потом аллергии. И пока кожа не востановит свой липидный слой ни какое лечение аллергии не поможет, потому как поврежденная кожа (сухая, без защитного жирового слоя) может давать аллегрическую реакцию даже на механическое трение хлобчато-бумажной ткани. Назначил схему лечения Эмолент (ТОПИКРЕМ) первую неделю 4-5 раз в сутки ополаскивания в душе и после этого хороший слой эмолента. Когда кожа достаточно насытится влагой эмолент можно использовать реже 1-2 раза в сутки. И пользоваться им до 14 лет пока не произойдет половое созревание и кожа не станет более жирной. Кортикостероид Локоид липокрем (на основе гидрокартизона) 15дней два раза в день на поврежденные места. После 1раз через день, потом через два и так в течении трех месяцев сойти на нет. Кетотифен по 1/2 таблетке раз в сутки в течении 6месяцев (нам 8мес). Т.к. лечение на пол года я расчитывала что результаты я увижу не раньше чем спустя 2-3месяца. Но на третьи сутки после интенсивного увлажнения у нас полностью пропал зуд и практически исчезли все "сыпучки". Осталась еденичная сыпь под коленками и в области контакта с памперсам. Лечением очень довольна , малышу купаться и мазаться нравиться. Может кому нибудь наш опыт поможет. Желаю всем скорейшего выздоровления.
Света
Вот прям на прошлой неделе столкнулись с этой проблемой. У дочери, 12 лет, на локтях появилась сыпь, и под коленками чуть-чуть. Ходила чесала, сковыривала маленькие корочки. Пошли к врачу, говорит что это дерматит, но вот только на что именно нам только предстоит узнать. Анализы еще не сдавали. А пока нам прописали крем Неотанин, чтобы увлажнять проблемные места и от зуда избавиться.
Гость
Всем кто имеет дело с атопическим дерматитом, хочу посоветовать одну мазь украинского производства, называется "асквама". У моего малыша АТ проявился на певом месяце от роду, а уже в полгода красноватые шелушения покрыли практическу всю волосяную часть головы, а также участки возле ушей. С переменным упехом высыпания то исчезали, то появлялись, но дерматит прогрессировал, и в 2,5 года нас обсыпало практически полностью. Не буду перечислять к каким специалистам мы обращались, но их было много.Мы хорошо ознакомились с медикаментозными способами лечения, которые имели кратковременный эффект, соблюдали диету и т. п. но все старания были безполезными. В конце-концов нашли толкового гастроэнтеролога, который нам прописал противогелминтную терапию и нашли никому неизвестную мазь- бальзам "асквама". На счет этого бальзама у меня сложилось очень хорошее мнение. Во-первых он состоит из натуральных компонентов, в нем нет гормонов; во-вторых реально увлажняет кожу; в-третьих отлично заживляеи трещинки и образует защитный слой. Минус лиш в том, что он не убирает зуд, но для этого он и не предназначен. После назначений гасто в комплексе с этим бальзамом у нас была хорошая ремисия 3 мес. Сейчас начало опять подсыпать опять мажемся - для кожи очень хорошо! P.S. психологи утверждают, что АТ - это классика жанра психосоматических заболеваний, и причину нужно искать не тольно в аллергенах или в неправильной работе органов, но и в психоэмоциональной среде с которой контактирует ребенок.
Танюшечка
Katry_n Россия, Новосибирск
Здравствуйте, у меня большая надежда на вашу помощь. Ребенку 1год и 4мес, на данный момент мы прошли вторичное лечение на фоне золотистого стафилококка, Кандиды и клепсиеллы, это у нас с 3 месяцев. Причину откуда все этому ребенка таким не выяснили, но факт второе лечение и атопический дерматит. Дерматит не проходит. Подскажите как быть? Ребенка он беспокоит когда совсем кожа сухая, вода очень хлористая, мажем каждый день. Кушаем домашний йогурт виво, заметно улучшился кал, хотя после лечения не особо радовал глаз, как будто пища плохо переваренная. Дак еще и диагноз фимоз, хорошо что есть вы, а то мы уже вторую неделю ребенку там все задираем и промываем. Помогите разобраться с выше описанным состояние и что делать дальше?
Ysagi Россия, Москва
Добавлю про Элидел. Причем что радует его нужно не так-то уж и много. В том смысле, что 2 раза в день мажешь поврежденные места и в течении нескольких недель видишь недурственные результаты.
Sunshine Россия, Зеленоград
Наталья Россия, Нальчик
спасибо за статью! информация очень актуальна для многих(( в самой статье опечатки или как их по другому назвать- лишние буквы "о" в первой половине текста в начале предложений.
Marie_Moineau Украина, Никополь
Очень жаль, что у нас часто ищут проблему у таких детей. в кишечнике. Годами пичкают дорогими и ненужными бактериями, фагами, а когда ребенок перерастает - это "ура, наконец то помогло" - а дешевле было бы соблюдать рекомендации из этой статьи.
НинаНина Германия, Bielefeld
Сергей Бойко Украина, Киев
Евгения
Кстати, а у моей дочери атопический дерматит еще и сильно зависит от окружающей среды: малейший перегрев - сухие руки-ноги аж до струпьев, что только стероидная мазь помагает. Из-за этого трудно в зимний период, уже наловчились быстро-быстро раздеватся в подьезде, пока дойдет до дома с улицы, где -12, то уже и перегреется(((
mamaEmila Беларусь, Могилев
Айкануш, у моих сыновей атопический дерматит, и у старшего бронхиальная астма. Диета нужна обязательно, и пробы реально помогают убрать из рациона только то, что нельзя именно вашему ребенку. Если Вы не уверены в списке запрещенных для Вас продуктов, то проба очень помогает. Но делать ее нужно только вне периода обострения и за две недели до анализа убрать капли от аллергии (или таблетки). Мази и крема можно оставить.
Екатерина Россия, Санкт-Петербург
Айкануш Украина, Одесса
спасибо за статью!
а как на счет диеты? нам 4,3 года, атопический дерматит начался с 2,5 лет. и у нас очаги - не на локтевых и коленных сгибах, а на попе. иногда сильно проявляется, иногда не очень. вот недавно пошли к аллергологу взять отвод от манту, так она надавала сдать анализы (аллергопробы) на 840 грн:((( во многих источниках читала, что до 5 лет они не очень информативны. стоит ли сдавать эти анализы?

Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.

Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
- простым — местное раздражение каким-либо фактором;
- аллергическим.
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
Как распознать контактный аллергический дерматит у ребёнка
Контуры воспаления часто совпадают с очертаниями предмета, вызвавшего раздражение. Сыпь мало распространяется за пределы участка кожи, который соприкасался с причинным фактором. Кожа здесь краснеет и припухает, сильно зудит, появляются пузырьки, ранки и корочки.

К ранкам легко присоединяется грибковая и бактериальная инфекция, возникает нагноение. У малышей может повыситься общая температура.
Частое обострение на одних и тех же местах приводит к неприятным исходам: участки повышенной или пониженной пигментации, рубцы, утолщение и огрубение кожи.
Заметив сыпь или красные пятна на коже ребёнка, обязательно покажитесь врачу, чтобы сделать анализы, точно определить причину и начать лечение.
Заболевание может обостряться. Чтобы этого не случилось, нужно найти и устранить провоцирующие причины.
Внутренние причины детского дерматита
Спровоцировать болезнь могут:
- наследственная предрасположенность к аллергиям;
- сопутствующие атопические болезни — бронхиальная астма, аллергический ринит;
- болезни желудка и кишечника;
- употребление пищи с консервантами, красителями, вкусовыми добавками;
- стрессы.
Чаще недуг развивается у людей с белой кожей сухого типа, реже страдает смуглая кожа жирного типа.
Внешние причины развития аллергического дерматита у детей
Вызвать недуг может как один из факторов, так и сочетание нескольких.
- Физические — трение или давление на кожу тканей, кожаных изделий, высокие или низкие температуры, влажность, электрический ток, ультрафиолетовые или рентгеновские лучи.
- Химические — разные кислоты и щёлочи, вещества, входящие в состав кремов и средств гигиены, лекарства, табачный дым.
- Биологические — сок и пыльца растений, укусы и выделения насекомых и животных.
Из растительных агентов наиболее опасны сок чистотела, борщевика, крапивы, пыльца луговых и сорных трав.
В промышленных городах зимой наблюдаются массовые случаи контактного дерматита под глазами и на руках ребёнка. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе и прикосновение к коже мокрыми варежками.

У грудничков аллергическое воспаление могут вызвать сочетание высокой влажности в подгузниках, трения ткани и действия неподходящего крема.
Особый вид контактного дерматита — фототоксический, когда кремы от загара разлагаются под солнечными лучами и вызывают аллергическое повреждение эпидермиса.
Какие металлы могут навредить
Поражение кожи могут вызвать любые металлы. Реже всего — золото, платина, серебро. Чаще — никель. Предрасположенность может быть наследственной или сформироваться в течение жизни, под действием неблагоприятных факторов. При аллергии на никель назначают специальную диету: исключают ржаной хлеб, консервы, некоторые овощи.
Дерматит у ребёнка и психосоматика
Здоровье кожи напрямую зависит от психического самочувствия человека. Стресс меняет гормональный фон и обмен веществ, вызывает сбои в работе иммунитета. Поэтому спокойное эмоциональное состояние предотвратит обострение болезни и отсрочит первое появление симптомов.

Столкнувшись с контактным дерматитом, проанализируйте причины, выявите аллерген, который его вызвал. Это не всегда просто. Чтобы быть спокойными за правильный диагноз, провести нужные анализы и получить лечение — приходите на консультацию в наш центр. Помимо лечения, вы научитесь правильной профилактике этой болезни.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.

Автор: Марфа Гончарова, журнал "Мой Кроха и Я"; консультант: Юлия Андронникова, врач-педиатр высшей категории, заведующая педиатрическим отделением Центра традиционного акушерства и семейной медицины.
Безутешный плач, крики, упрямство и раздражение на ровном месте – то, что так расстраивает родителей и возмущает посторонних людей, ставших невольными свидетелями неприятной сцены, принято называть капризами. На самом деле, если у взрослого человека капризом можно назвать совершенно необоснованную прихоть, то детские капризы, как правило, имеют под собой серьезное основание.
Если ребенок плачет, мама успокаивает его привычными методами, которые ему подходят. Дети любят, когда их берут на руки, сохраняя контакт «кожа к коже», укачивают, разговаривают негромким, спокойным голосом, прикладывают к груди. Кто-то перестает беспокоиться в теплой ванне, а кого-то лучше ненадолго раздеть. Набор приемов может быть различным, но если малыш продолжает плакать несмотря на обычные ритуалы снятия напряжения, маме стоит понаблюдать за ним внимательнее".
Инфекционные заболевания
Необычно продолжительный для ребенка плач или, наоборот, вялость, отказ от еды у детей любого возраста часто являются первым признаком развития инфекционного заболевания. Так это или нет, становится очевидно буквально через несколько часов: может начать подниматься температура, появятся кашель или насморк. Для малышей, которые еще не могут ни сказать, ни показать, что у них болит, громкий плач может являться признаком начавшегося отита. Если болят уши, может не быть ни повышенной температуры, ни других признаков простуды, подозрение вызовет именно резко изменившееся поведение: ребенок неадекватно капризничает, трясет головой, иногда резко вскрикивает, начинает плакать при перемене положения головы, отказывается есть, поскольку это провоцирует боль. В такой ситуации следует обязательно вызвать врача.
Метеочувствительность
Для малышей лучшим закаливанием являются прогулки на свежем воздухе в любую погоду. Воздействовать на организм может не только перемена давления, дождь, гроза, но и просто пасмурная погода или долгое отсутствие солнца на небе. У новорожденных детей резкая смена погоды часто вызывает беспокойство. Через несколько месяцев у большинства такая метеозависимость проходит, но у детей с ослабленной вегетативной нервной системой она может продолжать проявляться и даже усиливаться на фоне стрессовых состояний.
Хронические заболевания
Но что делать, если малыш не просто внезапно поменял свое поведение, а постоянно находится в угнетенном состоянии – он вялый, все время хнычет и практически не улыбается? Юлия Андронникова: «Общее самочувствие ребенка – важный показатель его здоровья. Здоровый малыш может начать капризничать к вечеру, когда устал, но вот просыпаться он должен в хорошем настроении – это сигнал маме о том, что с ним все в порядке.
Если же ребенок каждый день капризничает и все время находится в плохом настроении, и вы при этом исключили наличие каких-либо инфекций, стоит обратить на это внимание вашего педиатра. Постоянные капризы, бледность, вялость, отсутствие улыбки с самого рождения, низкая прибавка в весе и росте – комплекс симптомов, характерных для гормональных нарушений. Чем раньше поставлен диагноз, тем лучше, поскольку при своевременном начале лечения заболевание можно скомпенсировать и сохранить жизнь, здоровье и интеллект ребенка. При подозрении на подобные заболевания педиатр направит ребенка к эндокринологу.
Примерно те же симптомы могут быть при анемии или проблемах с почками. Обычные анализы крови и мочи помогут прояснить ситуацию, подтвердив или рассеяв подобные опасения».
Переутомление
Если ребенок к вечеру капризничает, мамы обычно объясняют это так: «Плохо спал днем» или «Сходили на занятия, он там слишком перевозбудился, общаясь с другими детьми». Возможно, здесь будет достаточно привести в порядок режим дня, дать малышу больше возможностей для отдыха, сна и прогулок. Если же ребенок сам по себе возбудимый, не может усидеть на месте, контролировать свои эмоции и при этом сильно устает, педагогические проблемы накладываются на физические, поскольку родители буквально не успевают за малышом. Грамотный невролог поможет нормализовать режим и укрепить нервную систему, например, при помощи приемов массажа и закаливания. А психолог проконсультирует родителей по поводу особенностей правильного общения с ребенком.
Каприз как послание родителям
Определенные педагогические нарушения в семье тоже легко могут стать источником капризов. Если родители разрешают ребенку абсолютно все, и он просто-напросто не понимает слова «нет», любая попытка запрета приводит его чуть ли не к истерике. Как правило, родители пугаются подобной реакции и готовы на все, лишь бы избежать ее повторения, а значит, продолжают потакать малышу. А это неминуемо углубляет разлад в семье и делает ее членов еще более раздражительными. Обратная ситуация также может вовлечь всю семью в порочный круг: с ребенком ведут себя излишне строго и пресекают буквально все попытки к самостоятельным действиям и принятию решений. Малыш протестует, родители становятся с ним еще строже. Тот же эффект возникает, если разные члены семьи придерживаются диаметрально противоположных стилей воспитания – например, мама очень строга с малышом, а папа разрешает абсолютно все. Все эти ситуации лучше всего разбирать с семейным психологом.
Борьба за самостоятельность
В возрасте 2–3 лет наступает пора, когда ребенок буквально на все отвечает: «Я сам!». Причем, если попытки сделать что-то самостоятельно и не очень успешны (разлил, рабил, сломал, упал), лучшей стратегией будет не ругать малыша, а отметить его достижения и предложить вместе довести дело до конца. Часто одного факта признания самостоятельных попыток ребенка что-то сделать уже достаточно, чтобы жить в ладу и свести «капризы» к минимуму.
Упрямые факты
- Даже если малыш в принципе любит поплакать, определенные его состояния должны насторожить родителей. Это так называемые неотложные состояния.
- Громкий выраженный крик ребенка в течение двух и более часов, при котором не помогают никакие обычные методы успокаивания, – сигнал к тому, чтобы вызвать врача. При таких проблемах, как кишечная инвагинация (заворот кишок) или аппендицит, у маленького ребенка может не быть никаких других очевидных внешних признаков, кроме интенсивного непрерывного плача. Диагностировать проблему может только доктор. Нельзя сказать, чтобы эти случаи часты. Если мама кормит своего малыша грудью и хорошо знакома с принципами введения прикорма, то заворот кишок, причиной которого является резкий переход на незнакомую пищу в большом объеме и в слишком раннем возрасте, ее ребенку не грозит. Аппендицит у малышей тоже встречается нечасто, но поскольку точно причины этого неотложного состояния до сих пор неясны, нельзя сбрасывать его со счетов.
- Любые внутренние переживания ребенка (поступление в детский сад или школу, нелады в семье) могут привести к стрессу. Не нужно пытаться оградить малыша от сложных ситуаций, но учите его преодолевать трудности. Малыш намного легче перенесет стресс, если он будет знать, что дома его всегда поймут и поддержат, что для мамы и папы он лучше всех на свете.
Ваши любовь и внимание – вот лучшие «лекарства» от стресса. Беседуйте с малышом, давайте ему возможность выговориться, выясняйте причины переживаний. Играйте с ним, рисуйте, привлекайте его к занятиям спортом, но старайтесь уберечь от непосильных нагрузок.

Крошечные пальчики младенца, его маленькие ручки и ножки — пожалуй, самая милая, и самая зацелованная часть детского тела. Тем тревожнее родителям, когда с пальцами ребенка происходит нездоровое.
Типичные проблемы
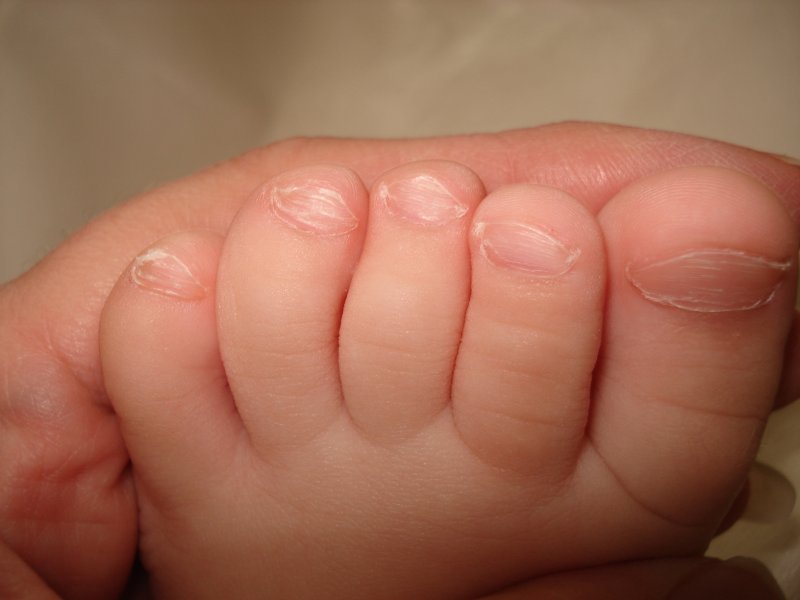
Три самые частые проблемы с пальцами, о которых родители сообщают мне, это:
- Изменения формы ногтя: ногти могут иметь ложкообразную деформацию (так называемая «койлонихия», ноготь в котором может стоять капля воды), могут слоиться, могут иметь белые вкрапления (лейконихия), край ногтя может часто ломаться
- Случайное чрезмерное подстригание ногтя: когда мама прихватывает ножницами или кусачками не только край ногтя, но и кожицу под ним, вызывая боль и капельку крови у ребенка.
- Вросший ноготь.
С первой группой жалоб разобраться совсем несложно: койлонихии, слоящиеся ногти, белые точки внутри ногтя, и ломкие края — почти всегда являются вариантом нормы и проходят за несколько месяцев или лет (к школе — пройдут наверняка). Это ничем не опасно, от педиатра требуется только исключить дефицит железа у ребенка, исключить грибковые поражения ногтя, редкие причины ониходистрофии — и успокоить семью.
Непреднамеренная травма подногтевых тканей кусачками — тоже очень незначительная и самопроходящая проблема: достаточно лишь обработать ранку антисептиком, и следить за ее чистотой (повторно обрабатывать антисептиком при явном загрязнении), пока она сама не заживет (1–4 дня).
Лечение вросшего ногтя у младенцев
А вот устранение вросшего ногтя требует от родителей определенных действий и усердия, поэтому остановимся на нем чуть подробнее.
Вросший ноготь — частая проблема в любом возрасте, но пухлые детские пальчики, на которых кожа нависает над ногтевой пластиной со всех сторон, а ноготь имеет форму ложечки — страдают от врастания особенно часто.
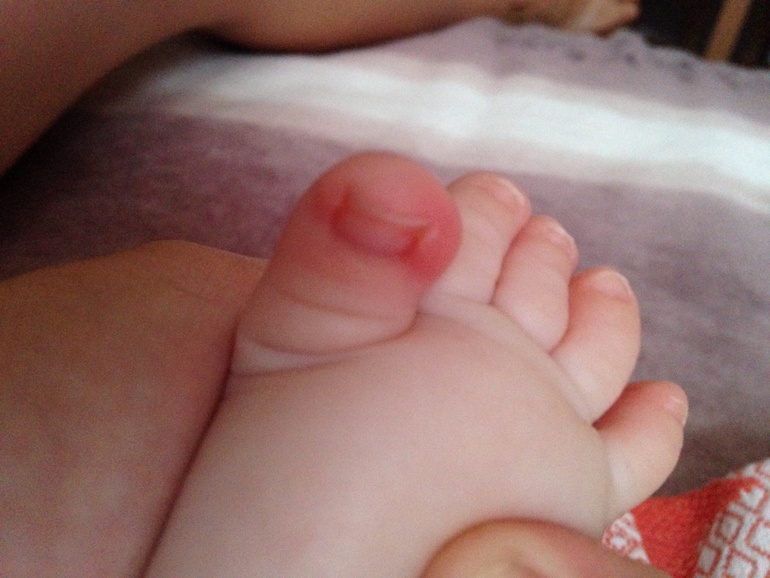
Наши ногти постоянно понемногу растут, и в норме они не должны упираться в соседние ткани. Но если край ногтя остричь ниже чем уровень кожи с его боков, или если ноготь сломался от активных движений малыша (о пеленку при движениях ножками, или от ползания), то край ногтя может упереться в кожу около ногтя и попасть в ловушку. Дальнейший рост ногтя приведет к появлению/усилению боли, отеку в этом месте, а если не оказать помощь — даже к нагноению околоногтевых тканей (панарицию), и необходимости хирургической помощи. К счастью, предотвратить это, почти всегда, довольно несложно.
Если вы заметили, что ноготь начал врастать (вы не видите его боковой край, а кожа под которой он спрятался — припухла и немного покраснела), то пора действовать. Вам нужно организовать малышу курс : ножку или ручку нужно распаривать в теплой (около 37–40 градусов) мыльной воде по 10 минут 2 раза в день. Слишком горячая вода не нужна — она некомфортна ребенку, и даже может вызвать ожог (осторожно!).
После такого распаривания кожу нужно тщательно высушить махровым полотенцем (промакивать, а не тереть), а затем нежными, но уверенными движениями своих пальцев несколько раз аккуратно отодвинуть кожу с боковых поверхностей ногтя в сторону от центральной оси пальца. Это движение нужно повторить несколько раз. Суть процедуры в том, чтобы 2 раза в день освобождать край ногтя из ловушки, давая ему чуть подвинуться вперед. Курс лечения составит 3–7 дней. Если вы будете каждый день распаривать палец и высвобождать ноготь из ловушки, то в один из дней он освободится полностью, он подрастет настолько, что кожа уже не скроет его край — и положение тканей снова станет правильным. Воспаление кожи (покраснение, отек и легкая болезненность) пройдут сами, через несколько дней после устранения врастания.
Однако вросший ноготь может привести к осложнениям, даже если вы все делали вовремя и правильно. Если у ребенка начинается выраженная болезненность тканей около ногтя, яркий отек и покраснение около 2–3 мм вокруг ногтя: вы можете начать мазать антибактериальный крем (с мупироцином или фузидовой кислотой в составе) 3–4 раза в день, и внимательно наблюдать за изменениями. А если у ребенка яркое покраснение/отек расходятся более 5 мм от края ногтя, или даже затрагивают весь палец, или даже под ногтем или под тканями около него вы видите гной, или, тем более, у ребенка на фоне местных изменений начался жар (повышение температуры более 38 С), капризность и отказ от еды — в таком случае следует обратиться к педиатру или хирургу в ближайшие сутки.
Многие родители ощущают вину и досаду на себя, что допустили врастание ногтя. Позвольте вас успокоить, скорее всего вашей вины в этом нет, врасти может и правильно остриженный ноготь; а еще ноготь может сломаться при движениях, как аккуратно его ни стриги. Направьте свою энергию в мирное русло, не на самобичевание, а на профилактику врастания в будущем. Для этого стригите ногти не полукругом, а строго поперек оси ногтя, чтобы края ногтя оставались над кожей, а затем просто немного подтачивайте углы пилочкой для ногтей. Подстригайте ногти на ногах 1–2 раза в неделю. Избегайте тесной обуви у малышей (задача не из простых, учитывая как быстро растут ножки!).
Если несмотря на все ваши старания, вы слишком часто сталкиваетесь с врастанием ногтей у ребенка (более 3 раз в месяц) — скажите об этом своему педиатру при ближайшем визите. редко это бывает связано с грубой деформацией основания ногтевой пластины и неправильным ростом ногтя, и требует плановой хирургической коррекции.
К слову. Есть еще одна, довольно неочевидная, опасность для нежных детских пальчиков: во время неосознанных движений ногами на них иногда туго наматываются мамины длинные волосы, это может привести к отеку пальцев, и даже серьезному нарушению току крови в них и повреждению тканей. Будьте внимательны, своевременно снимайте ваши волосы с детских пальчиков.
Читайте также:

