Почему мочевой пузырь переходный эпителий
Обновлено: 25.04.2024
В статье Вы прочитаете, какие показатели входят в общий анализ мочи, какие референсные интервалы этих показателей, какая норма лейкоцитов и эритроцитов в моче, сколько может быть в моче белка и сахара, какие клетки эпителия встречаются в анализе.
Информация подготовлена врачами лабораторий и клиник ЦИР.
Общеклиническое исследование мочи (общий анализ мочи, ОАМ) включает определение физических свойств, химического состава и микроскопического изучения осадка.
Физические свойства мочи
Основные физические свойства мочи, определяемые при ОАМ:
- цвет
- прозрачность
- удельный вес
- рН (реакция мочи)
Цвет мочи
Цвет мочи в норме колеблется от светло-желтого до насыщенного желтого и обусловлен содержащимися в ней пигментами (урохром А, урохром Б, уроэтрин, урорезин и др.).
| Дети | Различные оттенки желтого цвета |
| Мужчины | Различные оттенки желтого цвета |
| Женщины | Различные оттенки желтого цвета |
Интенсивность цвета мочи зависит от количества выделенной мочи и ее удельного веса. Моча насыщенного желтого цвета обычно концентрированная, выделяется в небольшом количестве и имеет высокий удельный вес. Очень светлая моча мало концентрированная, имеет низкий удельный вес и выделяется в большом количестве.
Изменение цвета может быть результатом патологического процесса в мочевой системе, воздействием компонентов рациона питания, принимавшихся лекарств.
Прозрачность (мутность)
Нормальная моча прозрачна. Помутнение мочи может быть результатом наличия эритроцитов, лейкоцитов, эпителия, бактерий, жировых капель, выпадения в осадок солей, рН, слизи, температуры хранения мочи (низкая температура способствует выпадению солей).
В случаях, когда моча бывает мутной, следует выяснить, выделяется ли она сразу же мутной, или же это помутнение наступает через некоторое время после стояния.
| Дети | Полная прозрачность |
| Мужчины | Полная прозрачность |
| Женщины | Полная прозрачность |
Удельный вес мочи (г/л)
У здорового человека на протяжении суток может колебаться в довольно широком диапазоне, что связано с периодическим приемом пищи и потерей жидкости с потом и выдыхаемым воздухом.
| Дети до 1 месяца | 1002-1020 |
| Дети 2 - 12 месяцев | 1002-1030 |
| Дети 1 год - 6 лет | 1002-1030 |
| Дети 7 - 14 лет | 1001-1040 |
| Дети 15 - 18 лет | 1001-1030 |
| Мужчины | 1010-1025 |
| Женщины | 1010-1025 |
Удельный вес мочи зависит от количества растворенных в ней веществ: мочевины, мочевой кислоты, креатинина, солей.
- Уменьшение удельного веса мочи (гипостенурия) до 1005-1010 г/л указывает на снижение концентрационной способности почек, увеличение количества выделяемой мочи, обильное питье.
- Повышение удельного веса мочи (гиперстенурия) более 1030 г/л наблюдается при уменьшении количества выделяемой мочи, у больных с острым гломерулонефритом, системными заболеваниями, при сердечно-сосудистой недостаточности, может быть связано с появлением или нарастанием отеков, большой потерей жидкости (рвота, понос), токсикозом беременных.
Реакция мочи (pH)
pH мочи у здорового человека, находящегося на смешанном пищевом режиме, кислая или слабокислая.
| Дети до 1 месяца | 5,4 - 5,9 |
| Дети 2 - 12 месяцев | 6,9 - 7,8 |
| Дети 1 год - 6 лет | 5,0 - 7,0 |
| Дети 7 - 14 лет | 4,7 - 7,5 |
| Дети 15 - 18 лет | 4,7 - 7,5 |
| Мужчины | 5,3 - 6,5 |
| Женщины | 5,3 - 6,5 |
Реакция мочи может меняться в зависимости от характера пищи. Преобладание в пищевом рационе белков животного происхождения приводит к резко кислой реакции, при овощной диете реакция мочи щелочная.
- Кислая реакция мочи наблюдается при лихорадках различного генеза, сахарном диабете в стадии декомпенсации, голодании, почечной недостаточности.
- Щелочная реакция мочи характерна для цистита, пиелонефрита, значительной гематурии, после рвоты, поноса, употребления щелочной минеральной воды.
Химическое исследование мочи
В настоящее время химическое исследование мочи проводят на автоматических анализаторах с использованием метода сухой химии.
Химическое исследование включает в себя определение в моче:
Белок в моче, норма белка в моче
В нормальной моче содержится очень незначительное количество белка (менее 0,002 г/л), которое не обнаруживается качественными пробами, поэтому считается, что белка в моче нет. Появление белка в моче называется протеинурией.
| Дети до 1 месяца | отсутствует |
| Дети 2 - 12 месяцев | отсутствует |
| Дети 1 год - 6 лет | отсутствует |
| Дети 7 - 14 лет | отсутствует |
| Дети 15 - 18 лет | отсутствует |
| Мужчины | < 0,1 |
| Женщины | < 0,1 |
К физиологической протеинурии относят случаи временного появления белка в моче, не связанные с заболеваниями. Такая протеинурия возможна у здоровых людей после приёма большого количества пищи, богатой белками, после сильных физических напряжений, эмоциональных переживаний, эпилептических приступов.
Функциональная протеинурия, связанная с гемодинамическим стрессом, возможна у детей на фоне лихорадки, эмоционального стресса, застойной сердечной недостаточности или артериальной гипертензии, а также после охлаждения.
Патологические протеинурии разделяют на почечные (преренальные) и внепочечные (постренальные):
- Внепочечные протеинурии обусловлены примесью белка, выделяющегося мочевыводящими путями и половыми органами; их наблюдают при циститах, пиелитах, простатитах, уретритах, вульвовагинитах. Такие протеинурии редко превышают 1 г/л (кроме случаев выраженной пиурии — обнаружение в моче большого количества лейкоцитов).
- Почечная протеинурия наиболее часто связана с острыми и хроническими гломерулонефритом и пиелонефритом, нефропатией беременных, лихорадочными состояниями, выраженной хронической сердечной недостаточностью, амилоидозом почек, липоидным нефрозом, туберкулёзом почки, геморрагическими лихорадками, геморрагическим васкулитом, гипертонической болезнью.
Ложноположительные результаты при использовании тест-полосок могут быть обусловлены выраженной гематурией, повышенной плотностью (более 1,025) и рН (выше 8,0) мочи.
Определение глюкозы (сахара). Норма глюкозы в моче.
Также в норме моча содержит глюкозу в виде следов, не прeвышающих 0,02 %, что также, как и белок, обычными качественными пробами не выявляется.
| Дети до 1 месяца | отсутствует |
| Дети 2 - 12 месяцев | отсутствует |
| Дети 1 год - 6 лет | отсутствует |
| Дети 7 - 14 лет | отсутствует |
| Дети 15 - 18 лет | отсутствует |
| Мужчины | 0 – 1,6 |
| Женщины | 0 – 1,6 |
Появление глюкозы в моче (глюкозурия) может быть физиологическим и патологическим.
- Физиологическая глюкозурия наблюдается при употреблении в пищу большого количества углеводов (алиментарная глюкозурия), после эмоционального напряжения (эмоциональная глюкозурия), после приема некоторых лекарственных препаратов (кофеин, глюкокортикоиды), при отравлении морфином, хлороформом, фосфором.
- Патологическая глюкозурия может быть панкреатического происхождения (сахарный диабет), тиреогенного (гипертиреоз), гипофизарного (синдром Ищенко-Кушинга), печеночного (бронзовый диабет). Для правильной оценки глюкозурии необходимо определять количество сахара в суточной моче, что особенно важно у больных сахарным диабетом.
Кетоновые тела в моче
Кетоновые тела (ацетон, ацетоуксусная кислота, (В-оксимасляная кислота)) в моче здорового человека могут иногда обнаруживаться при очень малом употреблении в пищу углеводов и в большом объеме — жиров и белков.
| Дети до 1 месяца | отсутствуют |
| Дети 2 - 12 месяцев | отсутствуют |
| Дети 1 год - 6 лет | отсутствуют |
| Дети 7 - 14 лет | отсутствуют |
| Дети 15 - 18 лет | отсутствуют |
| Мужчины | отсутствуют |
| Женщины | отсутствуют |
Кетоновые тела появляются в моче при голодании, алкогольной интоксикации, сахарном диабете, у детей при рвоте и поносе, нервно-артритическом диатезе, а также при тяжело протекающих инфекционных процессах, сопровождающихся длительным повышением температуры.
Микроскопическое исследование мочи
Микроскопическое исследование осадка мочи проводят после определения физических и химических свойств мочи. Осадок для исследования получают путем центрифугирования мочи.
Различают два типа осадка мочи:
- организованный (эритроциты, лейкоциты, эпителиальные клетки, цилиндры) осадок
- неорганизованный осадок (соли, слизь).
Организованный осадок
Организованный осадок представлен:
| Клетки крови | Эпителиальные клетки | Цилиндры |
| эритроциты | плоский эпителий | гиалиновые цилиндры |
| лейкоциты | клетки переходного эпителия | зернистые цилиндры |
| клетки Штернгеймера-Мальбина (активные лейкоциты) | почечный эпителий | восковидные цилиндры |
| эпителиальные цилиндры | ||
| эритроцитарные цилиндры |
Кроме того, в осадке могут быть: сперматозоиды, бактерии, дрожжевые и другие грибки.
Референсные значения (в поле зрения):
| элемент осадка | от 0 до 18 лет | старше 18 лет | |||
|---|---|---|---|---|---|
| мальчики | девочки | мужчины | женщины | ||
| эритроциты | единичные в препарате | 0 - 2 | |||
| лейкоциты | 0 - 5 | 0 - 7 | 0 - 3 | 0 - 5 | |
| измененные лейкоциты | отсутствуют | ||||
| клетки эпителия | плоского | единичные в препарате | 0 - 3 | 0 - 5 | |
| переходного | 0 - 1 | ||||
| почечного | отсутствуют | ||||
| цилиндры | гиалиновые | отсутствуют | |||
| зернистые | |||||
| восковидные | |||||
| эпителиальные | |||||
| эритроцитарные | |||||
Эритроциты в моче
В норме в осадке мочи эритроциты отсутствуют, или единичные в препарате. Наиболее часто гематурия связана с патологическим процессом различной этиологии (аутоиммунное, инфекционное, органическое поражение) непосредственно в почках. При обнаружении в моче эритроцитов даже в небольшом количестве всегда необходимы дальнейшее наблюдение и повторные исследования.
Лейкоциты в моче
В норме лейкоциты в моче отсутствуют, либо выявляются единичные в препарате и в поле зрения. Лейкоцитурия (свыше 5 лейкоцитов в поле зрения) может быть инфекционной (бактериальные воспалительные процессы мочевого тракта) и асептической (при гломерулонефрите, амилоидозе, хроническом отторжении почечного трансплантата, хроническом интерстициальном нефрите). Пиурией считают обнаружение в осадке при микроскопии 10 и более лейкоцитов в поле зрения.
Активные лейкоциты (клетки Штернгеймера−Мальбина) в норме отсутствуют. Обнаружение в моче активных лейкоцитов свидетельствует о воспалительном процессе в мочевой системе, но не указывает на его локализацию.
Эпителий в моче
У здоровых людей в осадке мочи обнаруживаются единичные в поле зрения клетки плоского (уретра) и переходного эпителия (лоханки, мочеточник, мочевой пузырь). Почечный (канальцы) эпителий у здоровых людей отсутствует.
Плоский эпителий: у мужчин в норме выявляют только единичные клетки, их количество увеличивается при уретритах и простатитах. В моче женщин клетки плоского эпителия присутствуют в большем количестве.
Клетки переходного эпителия: могут присутствовать в значительном количестве при острых воспалительных процессах в мочевом пузыре и почечных лоханках, интоксикациях, мочекаменной болезни и новообразованиях мочевыводящих путей.
Клетки почечного эпителия: появляются при нефритах, интоксикациях, недостаточности кровообращения. Появление почечного эпителия в очень большом количестве наблюдают при некротическом нефрозе (например, при отравлении сулемой, антифризом, дихлорэтаном и др.).
Цилиндры в моче
В норме в осадке мочи могут быть гиалиновые цилиндры (единичные в препарате). Зернистые, восковидные, эпителиальные, эритроцитарные, лейкоцитарные цилиндры и цилиндроиды в норме отсутствуют. Наличие цилиндров в моче (цилиндрурия) — первый признак реакции со стороны почек на общую инфекцию, интоксикацию или на наличие изменений в самих почках.
Бактерии в моче
Бактерии в норме отсутствуют или их количество не превышает 2000 клеток в 1 мл. Бактериурия — не абсолютно достоверное свидетельство воспалительного процесса в мочевыводящей системе. Решающее значение имеет содержание микроорганизмов. При исследовании общего анализа мочи констатируется только сам факт наличия бактериурии.
Неорганизованный осадок
К неорганизованному осадку относятся кристаллы солей, а также слизь и встречающиеся в патологической моче кристаллы цистина, тирозина и лецитина. Выпадение солей в осадок зависит, в основном от свойств мочи, в частности от её рН. Данный параметр имеет небольшое диагностическое значение. Повышение содержания неорганических солей в моче косвенно свидетельствует о мочекаменной болезни с камнями соответствующего состава.
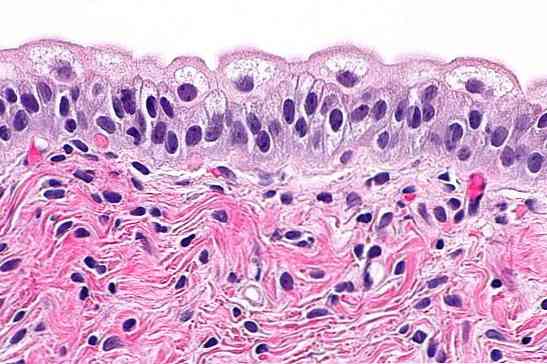
переходный эпителий, известный как уротелий или уроэпителий, представляет собой набор эпителиальных клеток, которые покрывают внутреннюю поверхность мочевыводящих путей: от почечных чашечек до уретры. Ранее считалось, что это «переходный», потому что это позволило постепенный переход слизистой мочевыводящих путей от многослойного плоского эпителия к простой цилиндрический..
Однако успехи в гистологии позволили нам подтвердить, что это очень специализированный и полиморфный тип эпителия, характеристики которого у одного и того же индивида различаются в зависимости от его местоположения, состояния органа (пустого или полного) и функции.
- 1 Местоположение
- 2 Характеристики
- 2.1 Поверхностные клетки
- 2.2 Средние клетки
- 2.3 Базальные клетки
- 3.1 Инвалидность
- 3.2 Непроницаемость
место
Переходный эпителий располагается внутри мочевыводящих путей, являясь наиболее поверхностным слоем слизистой оболочки.
Анатомически он расположен от почечных чашечек (почечная система сбора) до мочеиспускательного канала (выводного протока мочи), проходя через почечные лоханки, мочеточники и мочевой пузырь.
Толщина уротелия изменяется в зависимости от местоположения, варьируя от пары клеточных слоев в почечных чашечках до 6 или 8 слоев в мочевом пузыре.
черты
Микроскопические особенности эпителия могут варьироваться в зависимости от условий протоков, которые они покрывают; то есть, когда проток полон, уротелий имеет различные характеристики, когда пуст.
Хотя все эпителии обладают некоторой способностью приспосабливаться к изменениям объема, переходный эпителий - это тот, который проявляет наибольшую способность к изменениям, до такой степени, что наиболее поверхностные клетки могут быть абсолютно плоскими (похожими на кожу), когда воздуховод очень заполнен, а затем становится кубическим, когда он пуст.
Независимо от своего местоположения, переходный эпителий имеет общие характеристики во всех областях, где он находится, а именно:
- Это многослойный эпителий.
- Он состоит из трех слоев крупных клеток (поверхностных, средних и базальных).
Каждый слой клеток имеет специальные характеристики, которые позволяют ему выполнять определенную функцию.
Поверхностные клетки
Они являются многогранными клетками и из всех слоев уротелия имеют больше возможностей для изменения своей формы. На микроскопическом уровне они имеют специализированные структуры, которые позволяют им выполнять две основные функции: непроницаемость и растяжимость протока..
Эти структуры являются своего рода бляшкой на апикальном краю клетки, состоящей из специализированного белка под названием уроплакин. Эти пластины соединены между собой шарнирами, которые позволяют изменять форму, не разрушая суставов..
Кроме того, поверхностные клетки имеют очень прочные плотные соединения (это соединения между боковыми стенками клетки), очень специализированный поверхностный гликановый слой, а также особый состав базальной мембраны. Этот слой может состоять из одного-двух слоев клеток.
Средние клетки
Как следует из названия, они расположены в центре толщины уротелия, сгруппированы в 2-5 слоев клеток (в зависимости от местоположения) и с различными функциями в зависимости от ситуации.
В нормальных условиях средние клетки способствуют непроницаемости мочевых путей, потому что клетки соединены десмосомами, которые представляют собой очень плотные и прочные межклеточные соединения..
С другой стороны, клетки среднего слоя переходного эпителия обладают способностью дифференцироваться и мигрировать к поверхностному слою, заменяя те клетки, которые погибли и отслоились, как часть естественного процесса их жизненного цикла..
Эта способность увеличивается в случаях травм, раздражительных травм и инфекций; следовательно, клетки среднего слоя не только помогают непроницаемости, но также составляют клеточный резерв для замены клеток из самых поверхностных слоев, когда это необходимо.
Базальные клетки
Это самая глубокая группа клеток, состоящая из одного слоя стволовых клеток, которые дифференцируются и делятся, образуя клетки верхних слоев..
В отличие от остальной части эпителия, между лежащей в основе соединительной тканью и слоем базальных клеток нет взаимозависимостей, поэтому граница между базальной мембраной и внеклеточным матриксом является плоской..
функции
Переходный эпителий имеет две основные функции:
- Разрешить растяжимость мочевыводящих путей.
- Водонепроницаемый свет (внутренняя часть) упомянутых каналов.
Если переходный эпителий ухудшает или теряет эти способности, мочевой тракт не может полностью выполнять свои функции.
растяжимость
Апикальные пластинки уротелия расположены друг относительно друга в виде черепицы. Однако, в отличие от последнего, пластины уротелия соединены между собой структурами, похожими на шарниры, которые позволяют пластинам разделяться между ними, не оставляя пустых пространств..
Эта характеристика позволяет мочевым протокам расширяться без нарушения физической целостности слизистой оболочки; то есть поры не открываются там, где жидкость может вытечь из канала.
Еще одна особенность, которая не только способствует расширению мочевых путей, но и очень хорошо переносит давление, - это тип межклеточного соединения..
Десмосомы средних клеток представляют собой своего рода «цемент», который удерживает клетки вместе, несмотря на растяжение канала. Когда это происходит, они меняют свое расположение (от нескольких слоев до меньшего количества слоев) и их морфологию (от кубической или цилиндрической к плоской), но они не отделяются друг от друга.
непроницаемость
Сочетание уроплахиновых пластинок, узких соединений, десмосом и специализированных гликановых слоев делает практически невозможным утечку мочи из мочевых путей наружу..
С другой стороны, уротелий также функционирует как барьер между внеклеточным пространством, а также в капиллярном русле и в свете мочевых путей..
Это особенно важно, если учесть, что осмолярность мочи может быть до четырех раз выше, чем у плазмы, так что без наличия этого барьера вода будет проходить из внеклеточного пространства и капиллярного русла в мочевой пузырь, как следствие осмоса.
Это не только изменит характеристики мочи (разбавляя ее), но также приведет к дисбалансу в водном балансе.
патологиями
Переходный эпителий, как и любой другой эпителий, подвержен двум основным типам патологии: инфекции и развитие новообразований (рак)..
Когда переходный эпителий колонизируется бактериями, это называется инфекцией мочевыводящих путей, наиболее частой причиной является кишечная палочка, хотя возможны инфекции другими грамотрицательными организмами, а также грибами..
Что касается неопролиферативных заболеваний, рак, который начинается в уротелии (в основном, рак мочевого пузыря), как правило, относится к типу карциномы, который характеризуется очень агрессивным.
Наконец, существует состояние, которое влияет исключительно на уротелий, которое известно как интерстициальный цистит. Клинически симптомы идентичны симптомам инфекции нижних мочевых путей, хотя посев мочи отрицательный.
Причина этого состояния еще не известна, хотя считается, что это может быть связано с определенными молекулярными изменениями, не выявленными в уротелии..
Сложные эпителии. Многослойный эпителий. Переходной эпителий. Железистый эпителий.
Эта ткань состоит из нескольких слоев клеток, поэтому она толще, чем простой эпителий, и создает относительно прочный непроницаемый барьер. Клетки многослойного эпителия образуются путем митотического деления клеток герминативного слоя, лежащего на базальной мембране. Клетки, возникшие первыми, имеют кубическую форму, но по мере продвижения к свободной поверхности ткани, они уплощаются. Такие клетки называют чешуйками.
В одних областях тела они остаются неороговевшими, как в пищеводе, где эпителий защищает нижележащие ткани от механических повреждений, которые могут возникнуть при соприкосновении с только что заглоченной пищей. В других областях чешуйки превращаются в неживой роговой слой кератина, который в конце концов слущивается. Этот эпителий называют ороговев-ающим; он особенно обилен на наружных поверхностях кожи, выстилая щечные карманы (ротовую полость) и влагалище, где он создает защиту от механических повреждений.
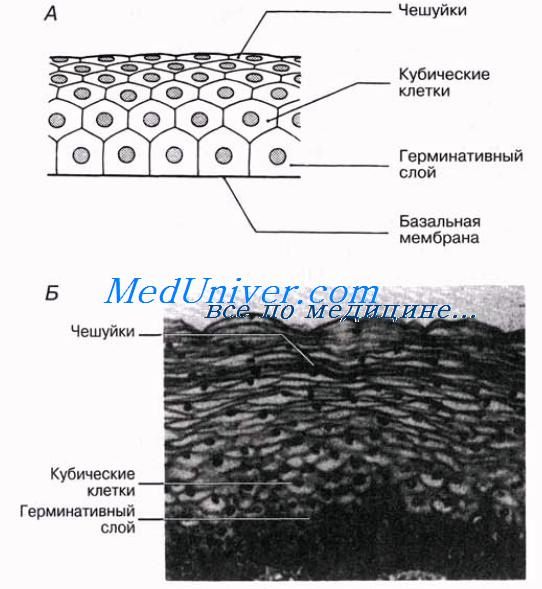
В зависимости от формы клеток, образующих многослойный эпителий, его называют многослойным плоским (имеется в некоторых частях пищевода), многослойным кубическим (в протоках потовых желез), многослойным цилиндрическим (в протоках млечных желез) и многослойным переходным (в мочевом пузыре).
![Сложные эпителии. Многослойный эпителий. Переходной эпителий. Железистый эпителий]()
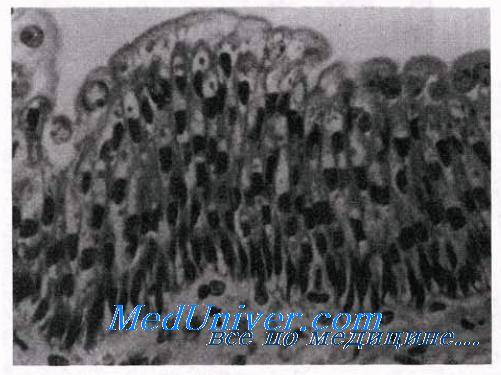
Переходный эпителий
Переходный эпителий часто рассматривают как модифицированный многослойный эпителий. Он состоит из 3—4 слоев клеток, одинаковых по величине и форме, за исключением более уплощенных клеток, образующих свободную поверхность. Поверхностные клетки не слушива-ются, а при изменении условий все клетки способны менять свою форму. Это свойство приобретает важное значение в тех структурах, которые подвергаются сильному растяжению, как, например, мочевой пузырь, мочеточник и тазовая область почки. Толщина переходного эпителия препятствует также просачиванию мочи в окружающие ткани.
![Сложные эпителии. Многослойный эпителий. Переходной эпителий. Железистый эпителий]()
Железистый эпителий
Среди эпителиальных клеток могут находиться отдельные секреторные клетки, такие как бокаловидные клетки, или скопления секреторных клеток, образующих многоклеточную железу.
Эпителий, содержащий много бокаловидных клеток, называют слизистым.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
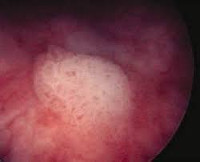
См. подробнее в пользовательском соглашении.Лейкоплакия мочевого пузыря - это метаплазия (перерождение) уротелия в многослойный плоский эпителий, иногда с кератинизацией. Симптомы могут отсутствовать, иногда патология клинически проявляется учащенным с дискомфортом мочеиспусканием, ургентными позывами, синдромом хронической тазовой боли. Диагностика подразумевает цистоскопию с биопсией, окончательная верификация выполняется с помощью морфологического исследования. Лечение может быть консервативным - антибиотики, средства, улучшающие кровообращение, витамины, инстилляции или оперативным - направленным на ликвидацию патологических очагов.
МКБ-10
![Лейкоплакия мочевого пузыря]()
Общие сведения
Лейкоплакия (лейкокератоз, лейкоплазия) мочевого пузыря встречается в 1:10 000 случаев. Сам термин подразумевает перерождение нормального переходного эпителия в патологический, нетипичный для слизистых — многослойный ороговевающий плоскоклеточный. Впервые состояние описано в 1862 году австрийским патологом К. Рокитанским, который обратил внимание на избыточное образование клеток с явлениями десквамации. Это наиболее опасный тип лейкоплакии, так как кератинизация либо сопутствует карциноме мочевого пузыря, либо имеет риск озлокачествления. Некератинизированный тип лейкоплакии встречается у женщин и маленьких детей (редко) и не представляет опасности.
![Лейкоплакия мочевого пузыря]()
Причины
Патогенез и этиология до настоящего времени остаются дискутабельными. Некоторые практики считают лейкоплакию мочевого пузыря гистологическими изменениями ткани при длительно существующем (более 2 лет) хроническом цистите с эпизодами рецидивирования. К состояниям, которые рассматривают в качестве возможных причин, относят:
- Хронические очаги инфекции в организме. В основном, это воспалительные заболевания тазовых органов, которые инициированы специфической (хламидия, микоплазма, герпес, ВПЧ) и неспецифической микрофлорой (кишечная палочка, стрептококк, протей). Патогены могут попадать в пузырь не только восходящим, но и гематогенным путем: из матки, кишечника, почек, кариозных зубов или миндалин. Рецидивирующий цистит рассматривается, как основная причина лейкоплакии.
- Эндокринные нарушения. Исследования показывают, что у пациенток с лейкоплакией менархе наступает позднее, в дальнейшем присутствуют нарушения менструальной функции: менометроррагия, бесплодие, нерегулярные ановуляторные циклы. Прием некоторых оральных контрацептивов способствует развитию гипоэстрогении, на фоне которой переходный эпителий мочевого пузыря заменяется многослойным плоским.
- Травмирующие факторы. Установленные искусственные дренажи, их замена, бужирование уретры приводят к постоянной травматизации и провоцируют метаплазию уротелия. В литературе встречаются данные о развитии лейкоплакии мочевого пузыря после оперативного лечения, лучевого воздействия, при цистолитиазе.
- Дистрофические нарушения. Нарушение кровоснабжения и иннервации стенки мочевого пузыря препятствует нормальной трофики органа. Ишемия нарушает состав муцинового слоя. Слизистая становится более рыхлой, что предрасполагает к внедрению бактерий и вирусов. Запоры, малоподвижный образ жизни, варикозное расширение вен малого таза - факторы, способствующие конгестии и недостаточной трофике тканей.
Нерациональный прием некоторых препаратов, курение, хронический алкоголизм и гиповитаминоз А с фоновой иммуносупрессией относят к факторам риска, способствующим атипичной дифференцировке клеток. В тропических странах метаплазия сопутствует шистосомозу ‒ паразитарному заболеванию, при котором яйца гельминтов могут находиться в мелких сосудах мочевого пузыря (мочеполовой шистосомоз).
Патогенез
Воспаление и другие этиофакторы вызывают нарушение общих и местных реакций иммунной системы, из-за чего на слизистой оболочке персистирует инфекционная и условно-патогенная микрофлора. Стойкое инфицирование, процессы альтерации и репарации приводят к метаплазии и фиброзу. В многослойном плоском эпителии, который является результатом нарушения цитодифференцировки, отсутствует гликогенобразование, и в ряде наблюдений возникает ороговение.
Моча оказывает раздражающее действие на видоизмененные клетки, оставшиеся без естественной защиты (утрата антиадгезивного фактора позволяет микробам задерживаться), что поддерживает воспаление и вызывает болевые ощущения, даже если была проведена адекватная антибактериальная терапия. Через разрушенный слой также происходит миграция ионов калия из мочи в интерстиций, что вызывает деполяризацию нервных окончаний, спазм гладкой мускулатуры, альтерацию кровеносных и лимфатических сосудов. Эти механизмы обеспечивают стойкую дизурию.
Классификация
Участки лейкоплакии могут быть единичными, но в тяжелых случаях белесые бляшки занимают значительную область мочевого пузыря. В формировании лейкоплакии выделяют 3 стадии: плоскоклеточная модуляция, плоскоклеточная метаплазия и присоединение кератинизации (ороговения). В зависимости от гистологических особенностей рассматривают:
- Некератинизированный подтип лейкоплакии. Встречается в области мочепузырного треугольника (также называется псевдомембранозным тригонитом), вариант нормы. Изменения регистрируют преимущественно у женщин, связи с химическими и физическими раздражителями нет, как и риска малигнизации. При появлении симптомов лечится эстрогенами.
- Кератинизированный подтип лейкоплакии. Патология чаще встречается у мужчин, связана с механическим воздействием. При ряде наблюдений регистрируют атипию, поэтому кератинизирующий подтип является фактором риска плоскоклеточного рака.
Учитывая то, что лейкоплакия мочевого пузыря - диагноз преимущественно гистологический, выставляемый на основании морфологического исследования, в практической урологии пользуются классификацией по стадиям - от этого зависит тактика ведения пациента. Выделяют три стадии патологического процесса:
- 1 стадия. Для нее характерны метапластические изменения переходного эпителия, которые не видны при выполнении цистоскопии и подтверждаются исключительно гистологически. Количество клеточных слоев увеличено в 2 раза, типично изменение формы верхних слоев (полигональная), пузырькообразные ядра с множественными ядрышками. Гистохимия показывает избыточное количество гликогена и прокератина.
- 2 стадия. Происходит дальнейшее видоизменение эпителия, что можно наблюдать при цистоскопии в виде беловатого или желтоватого налета на слизистой мочевого пузыря. Очаги единичные. Гистологическая картина представлена метапластическим многослойным плоским эпителием с типичной вертикальной дифференцировкой. Нижние слои составляют мелкие гиперхромные полигональные клетки, верхние клетки крупнее в размерах, содержат кератогиалин.
- 3 стадия. Процесс генерализуется, происходит распространение очагов лейкоплакии с вовлечением практически всей слизистой оболочки. Гистологические характеристики идентичны. Воспалительные изменения — утолщение стенок, отек, расширение и ломкость сосудов выражены значительно.
Симптомы
На 1 стадии какие-либо проявления отсутствуют, по мере прогрессирования заболевания появляются жалобы на затрудненное мочеиспускание с резями (53%), постоянные ноющие боли внизу живота (80%), непреодолимые позывы помочиться с недержанием урины (14%). Выраженный болевой синдром свидетельствует либо о тотальном поражении, либо о лейкоплакии шейки мочевого пузыря, особенно богатой нервными окончаниями.
При распространенном процессе симптомы могут быть настолько изнурительными, что значительно страдает качество жизни. Частота позывов на мочеиспускание даже ночью может достигать 5-6 раз в час. Поллакиурия присутствует у 83-95% больных. В запущенных случаях пациенты предъявляют жалобы на появление крови в моче в конце акта мочевыделения (терминальная гематурия), изменение ее качеств - нередко в осадок выпадают белые хлопья, лейкоциты, бактерии. Страдает психоэмоциональная сфера, присоединяются раздражительность, бессонница, подавленное настроение.
Осложнения
У 10-20% больных лейкоплакия мочевого пузыря с кератинизацией протекает с карциномой. Почти всегда на 3 стадии у женщин присоединяется диспареуния - болезненные ощущения при сексуальном контакте, ухудшение симптоматики после половой близости встречается у большинства пациенток. У мужчин лейкоплакия мочевого пузыря сопровождается эректильной дисфункцией. Фоновая рецидивирующая инфекция мочевыводящих путей выявляется практически у всех пациентов.
Рецидивирующий воспалительный процесс приводит к замещению нормальной функциональной ткани на фиброзную, что нарушает нормальное мочевыделение (нейрогенная дисфункция) и приводит к постоянному присутствию остаточной мочи. Неадекватное опорожнение становится причиной образования рефлюкса и пиелонефрита у трети пациентов, присоединения хронической почечной недостаточности в каждом пятом случае и цистолитиаза в 22-35%. Еще одно осложнение лейкоплакии - уменьшение емкости мочевого пузыря (микроцист) при частом мочевыделении и атрофии мышц.
Диагностика
Специфических изменений в общем анализе мочи, которые позволили бы однозначно подтвердить диагноз лейкоплакии мочевого пузыря, нет. Лечением патологии занимается специалист-уролог, при присоединении осложнений может быть полезна консультация нефролога, андролога. Алгоритм исследований при лейкоплакии может быть следующим:
- Лабораторная диагностика. В моче часто повышено количество лейкоцитов, бактерий, эритроцитов, могут присутствовать отслоившиеся чешуйки. Информативна ПЦР-диагностика на ИППП. Дополнительно выполняют культуральное исследование - посев мочи на питательные среды с целью определения возбудителей и чувствительности к лекарствам. У женщин исследуют гормональный профиль (эстрадиол, прогестерон, ФСГ).
- Инструментальная диагностика. Золотой стандарт - цистоскопия, во время которой в мочевом пузыре видны участки лейкоплакии. Из подозрительных мест берут образцы ткани для последующей морфологии, именно она позволяет верифицировать диагноз. УЗИ почек и органов малого таза назначают для уточнения состояния близлежащих структур и оценки возможных осложнений.
Дифференциальную диагностику проводят с циститом грибковой этиологии, для которого также характерны белесые налеты на слизистой органа. Похожая цистоскопическая картина наблюдается при малакоплакии - редком заболевании неизвестной этиологии с появлением желтоватых или беловатых бляшек, иногда с изъязвлениями. При мочеполовом туберкулезе и амилоидозе с помощью с помощью оптики можно увидеть очаги, которые напоминают лейкоплакию.
Лечение лейкоплакии мочевого пузыря
У женщин с некератинизированным подтипом лейкоплакии в отсутствие жалоб проводится динамическое наблюдение, при появлении неблагоприятной симптоматики назначают эстрогены. Лечение лейкоплакии с ороговением может быть на начальных стадиях консервативным (с обязательным наблюдением), далее рекомендован хирургический подход. В клинической практике применяется:
- Медикаментозное лечение. Назначают антибиотики с учетом чувствительности, противовирусные и противовоспалительные средства, иммуномодуляторы. На незапущенных стадиях хороший терапевтический эффект можно получить после инстилляций препаратов на основе гликозаминогликанов. При сопутствующем цистите в мочевой пузырь вводят антисептические растворы, масла с противовоспалительным и витаминизирующим действием, обезболивающие препараты.
- Физиотерапия. В качестве физиотерапевтического воздействия в составе комплексной терапии применяется магнитотерапия, электрофорез, лазеро- и микроволновая терапия. При физиотерапевтических сеансах уменьшается выраженность воспаления, улучшается трофика (что особенно актуально при лейкоплакии, связанной с дистрофическими нарушениями), повышается концентрация препарата в патологическом участке.
- Оперативное лечение. На 2-3 стадии выполняют хирургическое лечение. ИЛТ (интерстициальная лазерная терапия) и ТУР мочевого пузыря (трансуретральная резекция) - щадящие операции при лейкоплакии. При ИЛТ вероятность присоединения осложнений меньше. Цистэктомия в настоящее время выполняется редко и только при обширном поражении.
Прогноз и профилактика
Прогноз зависит от стадии заболевания и подтипа лейкоплакии, при отсутствии кератинизации он благоприятный. При лейкоплакии с кератинизацией на 1-2 стадии прогноз удовлетворительный при своевременном обращении, поддерживающем лечении и регулярном наблюдении с целью раннего выявления возможной малигнизации. На продвинутой стадии после успешно выполненного хирургического лечения исход относительно благоприятный. К инвалидизации пациента и социальной дезадаптации приводит распространенная форма заболевания с развитием осложнений.
Профилактика подразумевает своевременное обращение к урологу при первых симптомах неблагополучия со стороны органов мочеполовой сферы, адекватное лечение воспалительной патологии, отказ от вредных привычек, рациональный прием препаратов. Учитывая, что цистит ‒ основной патогенетический фактор в развитии лейкоплакии ‒ может вызываться ИППП, целесообразно придерживаться моногамных отношений или использовать барьерные средства защиты при случайных половых контактах.
1. Лейкоплакия мочевого пузыря как причина стойкой дизурии/ Лоран О.Б. Синякова Л.А.// Медицинский совет. - 2009.
2. Хронический цистит и лейкоплакия у женщин, результаты лечения/ Нотов К.Г и соавт.// Journal of Siberian Medical Sciences. - 2013.
3. Особенности диагностики и лечения больных с лейкоплакией мочевого пузыря: Автореферат диссертации/ Смирнов Д.С. - 2008.
4. Патогенетический подход к лечению лейкоплакии мочевого пузыря/ Кубин Н.Д. Шпиленя Е.С.// Вестник Северо-Западного государственного медицинского университета им. И.И. Мечникова. - 2013.
![Эпителий в моче]()
Эпителий в моче
Описание
Эпителиальным слоем называют единичный пласт клеток, который выстилает слизистые мочеполовой, дыхательной системы и пищеварительного тракта. Из эпителиальных клеток состоят преимущественно все железы человеческого организма. Эпителиальные клетки делятся на несколько видов, одним из которых является плоский его вид.
Классификация
Во всех отделах мочевыделительной системы эпителиальный слой различен и клетки, его выстилающие, имеют неодинаковую структуру. Различают эпителий:
• Плоский – это округлые бесцветные клетки больших размеров, имеющие ядро. Незначительное количество его в урине детей и женщин соответствует норме. Если эпителий плоский в моче повышен, то это расценивается как наличие в организме инфекции. Наличие клеток плоского эпителия в моче у мужчин свидетельствует о патологическом процессе в организме, в норме их быть не должно. В урину девочек и женщин клетки попадают из влагалища и мочеиспускательного канала. Их количество не должно превышать десяти. В противном случае это отклонение от нормы. У новорожденных детей и малышей до двухнедельного возраста допустимо наличие клеток плоского эпителия в моче до десяти.
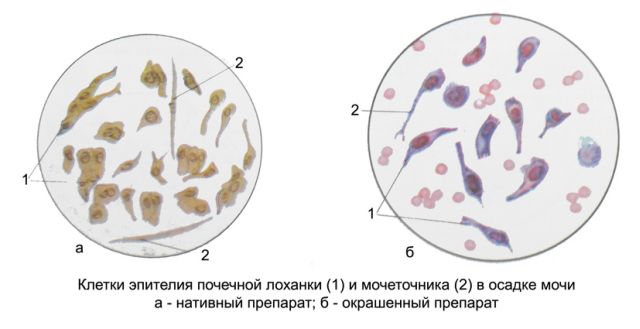
• Переходный, клетки которого имеют одно или несколько ядер. Форма цилиндрическая или округлая. Этим видом эпителиальной ткани выстланы: верхний отдел мочеиспускательного канала, мочеточник, лоханки почек. В норме должно содержатся максимум три клетки у мужчин, женщин и детей. Повышается этот вид эпителия при болезнях почек (мочекаменная болезнь, цистит, пиелонефрит). Исключают наличие полипов, гепатит. В некоторых случаях повышению клеток может способствовать массаж предстательной железы.
• Почечный. Этого вида не должно наблюдаться в моче. Допускается небольшое значение клеток (до 10) у малышей до месячного возраста. Наличие почечного эпителия – патология паренхимы почек.Нормальные значения
• Клетки плоского эпителия у самых маленьких детей от рождения до двухнедельного возраста, девочки, женщины от 0 до 10 в поле зрения. У мужчин – отсутствуют.
• Переходный. Для любого пола и возраста до 2 - 3 в после зрения.
• Почечный. У новорожденных детей и до достижения ими месяца от 0 до 10. У мужчин и женщин эти клетки не должны присутствовать.Причины
Превышение количества плоского эпителия в моче.
Наличие эпителиальных клеток в моче, может говорить о присутствующем в организме пациента воспалительном процессе. Причин появления плоского эпителия в моче может быть несколько.
• Цистит - воспаление мочевого пузыря, вызванное бактериальной, вирусной или грибковой инфекцией.
• Нефропатия (заболевание почек, при котором нарушено их функционирование) дисметаболического характера. Заболевание, связанное со структурными и функциональными нарушениями почек, развивающиеся на фоне нарушения обмена веществ, сопровождающегося кристаллурией.
• Нефропатия лекарственного характера. Структурные и функциональные изменения почек, развивающиеся на фоне фармакологической терапии.
• Другие уретриты различной этиологии.
• Простатит у мужчин.Причины появления переходного эпителия в моче.
Переходный эпителий выстилает лоханки почек, мочеточники, мочевой пузырь, крупные протоки предстательной железы и верхний отдел мочеиспускательного канала. Клетки переходного эпителия в моче здоровых встречаются людей в единичном количестве.
Увеличение количества клеток переходного эпителия может наблюдаться при цистите, пиелонефрите, почечнокаменной болезни. Нормы переходного эпителия не имеют подразделений в соответствии с возрастом и полом. Максимальное количество для здорового человека – это не более 3 клеток в моче.Причины появления почечного эпителия в моче.
Если найдена увеличенная концентрация почечного эпителия в моче, то этот факт идентифицирует о происходящих заболеваниях почек в организме, например, о поражении паренхимы почек, потому как почечный эпителий образовывает поверхность канальцев у почек. Причиной воспалений является интоксикация, инфекции, пиелонефриты, сбой кровообращения, гломерулонефриты.
Если у пациента была произведена трансплантация почки, а через три дня результат анализа показывает наличие почечной разновидности, и его содержание 15 и выше в поле зрения, то этот факт говорит о возможности отторжения аллотрансплантата.Читайте также: