Почему кожа рвется на лице
Обновлено: 25.04.2024
Почему лицо беспрестанно краснеет? Лечение блашинг-синдрома
Многие из нас знакомы с людьми, у которых лицо краснеет даже при новом знакомстве, косом взгляде, неудачной фразе собеседника, не говоря уже о стрессовых ситуациях. Иногда у некоторых людей внезапное покраснение лица регулярно наблюдается даже в спокойной обстановке. Резкое покраснение лица от малейшего волнения или смущения в медицине называют блашинг-синдромом.
Блашинг-синдром - это болезнь, которая не относится к сфере медицинских заболеваний, но она свидетельствует о нарушениях в работе нервной системы и лечится у психиатра. Блашинг-синдром очень похож на гипергидроз - повышенную потливость, которая, так же как и нездоровый румянец, затрудняет общение с людьми и доставляет неудобство обладателю. Всем известно, что покраснение лица является результатом расширения кровеносных сосудов и усиленного кровообращения.
На любое волнение или малейшее смущение нервная система человека, страдающего блашинг-синдромом, отвечает повышенным притоком крови к капиллярам лица и нежелательным покраснением. Блашинг-синдром доставляет человеку очень большие неудобства: он из-за боязни покраснеть не заводит новые знакомства, старается не выступать на публике, избегает любых дискуссий и обсуждений проблем. Сегодня неожиданное покраснение лица у собеседника воспринимается как признак неуверенности в себе, некомпетентности и неискренности. Повышенная застенчивость осложняет современному человеку жизнь и лишает его возможности достичь успехов в карьере.
Боязнь нежелательного покраснения называется эритрофобией, она также относится к сфере деятельности психиатрии. Причина того, почему некоторые люди постоянно краснеют, а некоторые нет, до конца не изучена. Но врачи связывают внезапное покраснение лица с повышенной чувствительностью нервной системы, которая слишком сильно реагирует на разные раздражители. Человек, который боится покраснеть, постоянно находится в депрессивном и скованном состоянии.

Прежде чем начать лечение блашинг-синдрома врач назначает консультацию у психолога или психотерапевта. Если регулярные покраснения лица связаны со слишком критичным отношением к своим недостаткам и неспособностью адекватно оценить ситуацию, то после психологических методов лечения блашинг-синдром проходит сам по себе. Медицинские методы лечения блашинг-синдрома должны быть направлены на блокирование нервных импульсов по симпатическому нервному стволу, который передает информацию к кровеносным сосудам кожи лица.
Достичь этого можно путем приема лекарственных средств и хирургического вмешательства. Принимать лекарственные средства для снижения активности симпатической нервной системы без контроля врача невропатолога нельзя, ведь полное блокирование нервных импульсов может привести к нарушению работы внутренних органов и жизненно важных систем. Очень небольшое количество людей, страдающих блашинг-синдромом, решаются на оперативное вмешательство.
Прежде чем принять решение устранить покраснение лица хирургическим вмешательством, задайте себе вопрос: "Действительно ли мне мешает нежелательное и частое покраснение лица жить нормальной жизнью?". Если ответ будет положительным, то обратитесь за помощью к врачу и будьте готовы к тому, что уже во время консультации он постарается смутить вас и уточнить насколько тяжела у вас ситуация с покраснением. Человек, страдающий сильной степенью эритрофобии, обычно заливается ярким румянцем не менее 5-ти раз за 30 минут.
Эффективным методом лечения блашинг-синдрома является операция симптэктомия. Суть этого метода заключается в хирургическом воздействии на симпатический нервный ствол, что может иметь побочные влияния на организм. Более прогрессивный метод операционного лечения блашинг-синдрома - тораскоскопическое клипирование симпатического ствола. Операция клипирования выполняется в районе подмышечной впадины. Врач делает два прокола - по одному с каждой стороны и через эти проколы вводит специальную хирургическую камеру, после чего с помощью титановой клипсы пережимает симпатический ствол. Операция проводится под общим наркозом и занимает около 30 минут. Несмотря на то, что операция малотравматичная пациент в клиники проводит не менее одной сутки. За это время врач наблюдает за выздоровлением больного и эффективностью лечения. Обычно после операции полное избавление от покраснения лица происходит в 85% случаев.
Иногда человек может почувствовать только частичное улучшение от операционного вмешательства. У всех пациентов после операции возникает повышенное потоотделение в области живота, спины и груди или так называемый рефлекторный гипергидроз. Правда, выраженная форма гипергидроза, при которой пациенты жалеют о том, что решились на операцию, наблюдается только у 10% пациентов. В число этих пациентов попадают и те, кому операция не принесла полного избавления от покраснения лица.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заеды в уголках рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Заедами принято называть трещины в уголках рта, возникающие при поражении слизистых оболочек полости рта и губ и переходящие на кожу. Заеды – это разговорный термин, в медицинской среде подобные нарушения целостности кожи и слизистых называются ангулярным хейлитом, ангулитом, ангулярным стоматитом, угловым стоматитом, щелевидным импетиго.
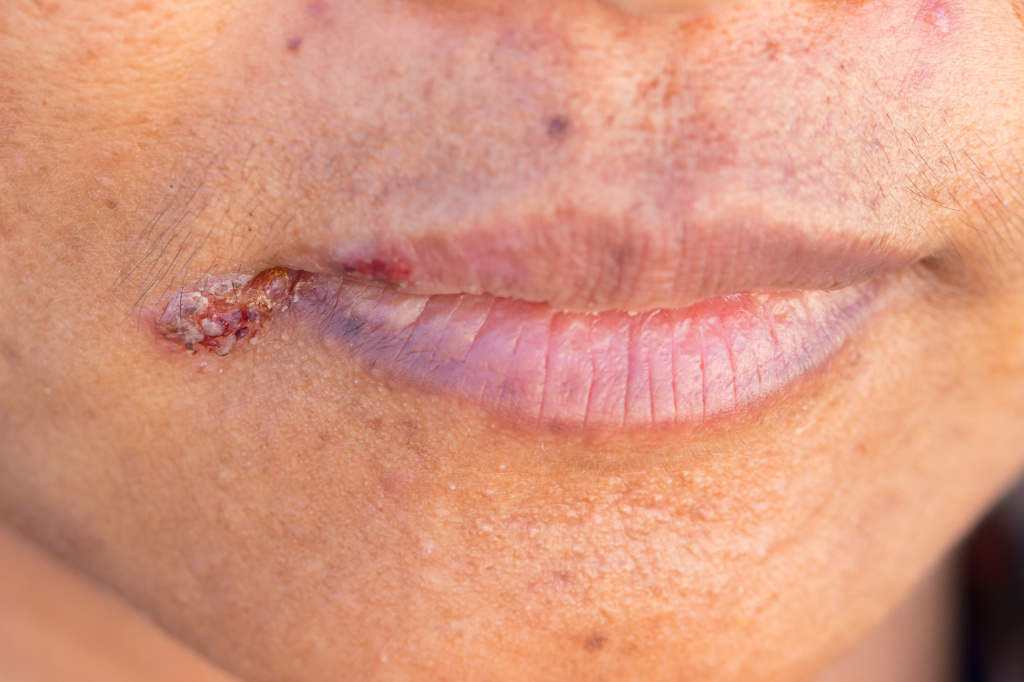
Заеды вначале проявляются покраснением кожи в уголках рта, шелушением, после чего возникают трещинки и кровоточивость. В особенно запущенных случаях могут появляться язвочки и пузыри. Для заед характерна болезненность, зуд или жжение в уголках губ при попытке широко открыть рот (например, при зевоте), разговоре и даже приеме пищи.
У многих пациентов заеды становятся хроническими или рецидивирующими. Главная опасность ангулярного стоматита в том, что заеды являются воротами для проникновения в организм различных инфекций.
Разновидности заед
Кандидозные заеды – грибковое поражение кожи уголков губ.
Стрептококковые заеды – бактериальное поражение кожи уголков губ.
Заеды смешанной этиологии – одновременное грибковое и бактериальное поражение кожи уголков губ.
По течению различают:
Острые заеды – обычно являются дерматологическим дефектом кожи, а не симптомом другого заболевания, хорошо поддаются лечению, не рецидивируют.
Хронические заеды имеют длительное, рецидивирующее течение с формированием глубоких трещин. Могут сигнализировать о снижении иммунитета.
Заеды могут быть с одной или с обеих сторон рта.
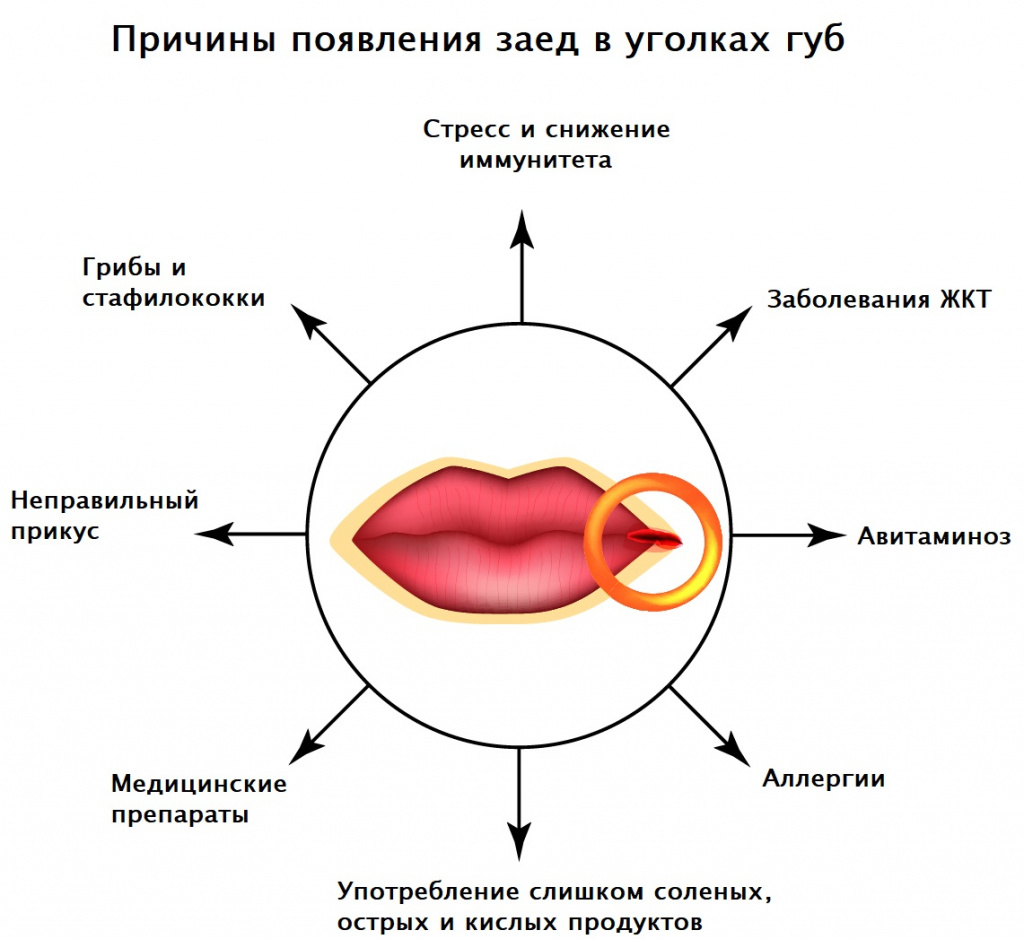
Возможные причины заед в углах рта
Самая частая причина неприятных трещинок в углах рта - размножение условно-патогенной микрофлоры полости рта при снижении иммунитета в осенне-весенний период. Главными возбудителями являются стрептококки и грибы Candida.
В норме эти микроорганизмы в небольшом количестве присутствуют на коже, но при сниженном иммунитете в сочетании с микротравмами и недостаточной личной гигиеной они проникают в кожу, вызывая воспалительный процесс. К факторам, способствующим прогрессированию воспаления, относят сахарный диабет, различные заболевания кожи, резкую смену климата, посещение общественных бань, использование чужих полотенец и других средств личной гигиены, травмирование кожи вокруг рта путем выдавливания прыщей, расчесов, порезов во время бритья, ношение съемного зубного протеза.
Если причиной заед являются стрептококки, то после появления красноты образуются пузыри с гнойным содержимым (фликтены), которые быстро лопаются и оставляют за собой щелевидные трещины. Заживают они долго с образованием корочек. Пациентов беспокоит сильный зуд, невозможность безболезненно открыть рот, слюнотечение. Заболевание может сопровождаться длительным насморком.
В случае грибкового (кандидозного) поражения в уголках рта появляются эрозии и трещины, окруженные беловатыми точками (слущенными клетками эпителия). Иногда трещина покрыта беловатым налетом, который легко и безболезненно отделяется. Пузыри с гнойным содержимым и корки не образуются.
Распространены случаи возникновения ангулярного хейлита после длительного курса антибактериальной, цитостатической терапии или лечения глюкокортикостероидными гормонами.
При каких заболеваниях могут появиться заеды в уголках рта?
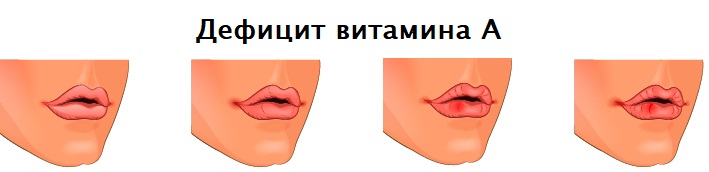
Заеды в углах рта могут возникать при железодефицитной анемии, кожных патологиях (псориазе, атопическом дерматите, стрептококковых поражениях кожи), сахарном диабете, недостатке витамина А и витаминов группы В, аллергических реакциях на косметические средства или средства личной гигиены (например, зубные пасты), иммунодефицитных состояниях (в том числе ВИЧ-инфекции), язвенной болезни желудка и двенадцатиперстной кишки, эрозивном гастрите, геморрое.
Ангулярный стоматит следует дифференцировать с сифилисом и туберкулезом, которые могут быть схожи по своим симптомам на одном из этапов развития инфекции. При сифилисе формируется эрозия, покрытая серовато-белым налетом, часто она безболезненная и имеет уплотнение в своем основании. У больных туберкулезом общее состояние тяжелое, язва болезненная, ее края подрыты.
К каким врачам обращаться при появлении заед?
Важно помнить, что заеды, особенно хронические и рецидивирующие, могут быть симптомом серьезного заболевания, поэтому необходимо проконсультироваться со специалистом.
С ангулярным стоматитом можно обратиться к врачу-терапевту , педиатру, дерматологу , стоматологу.
Диагностика и обследование
Для постановки точного диагноза необходимо обследование, которое обычно включает:
-
соскоб с поверхности эрозии (бактериологическое исследование показывает причину заед в случае присутствия стрептококков или грибов);
Определение ДНК Streptococcus species в соскобе эпителиальных клеток со слизистой оболочки ротоглотки методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени». Стрептококки могут вызывать различные по локализации и степени тяжести инфекции у человека. Они.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.

Старение организма подразумевает ухудшение адаптационных возможностей всех органов и тканей, в т.ч. и кожного покрова. Старость ассоциируется с морщинами на лице, некоторой дряблостью, сморщеностью кожи. Кроме косметических изменений кожа людей пожилого и старческого возраста подвержена разного вида дерматозам, сухости, появлению пятен. Особо следует отметить тонкость и ранимость кожных покровов пожилых. Часто незначительные царапины или ушибы переходят в длительно заживающие раны, иногда инфицированные. На состояние кожи влияют и имеющиеся в анамнезе хронические заболевания – сахарный диабет, гипо- и гипертиреоз, аллергии, сосудистые нарушения.
Причины и признаки старения кожи
На сегодняшний день существует 3 основные теории старения – свободнорадикальная, коллагеновая и теория внешней среды. Согласно им активные частицы кислорода, белковые соединения или внешние факторы (УФ-лучи, вредные привычки, загрязнение среды обитания) приводят к появлению признаков старения кожи. К ним относятся:
- дегенерация кожного покрова, как эпителия, так и дермы – глубокие морщины, пигментация, шелушение, появления пятен;
- появление видимых расширенных капилляров из-за истончения верхнего слоя кожи – купероз;
- гиперплазия и изменение в работе сальных желез – уменьшение выработки липидов, сухость, потеря эластичности;
- снижение выработки коллагена;
- дерматиты различного генеза.
Степень поражения кожи во многом зависит от фототипа, т.е. чем светлее оттенок кожи, тем сильнее он поддается негативному воздействию факторов окружающей среды (солнце, мороз, ветер), и тем быстрее теряет эластичность, прекращает выполнять защитные функции.
Заболевания, характерные при возрастных изменениях кожи
Чаще всего у людей пожилого и старческого возраста диагностируют изменение пигментации (лентиго, витилиго, куперозы), атопический дерматит, новообразования.
Лентиго проявляется в виде приобретенного родимого пятна неправильной формы коричневого или темно-коричневого цвета. Имеет размер около 1 см в диаметре, плоское. Чаще всего локализуется на открытых участках тела – лице, шее, руках. Основная причина его появления – ультрафиолет. Не требует лечения, может быть частично устранено косметическими средствами и процедурами.
Витилиго характеризуется появлением белых пятен неправильной формы с гиперпигментированными краями. Отсутствие пигмента в пятне объясняется отсутствием меланоцитов. Эпидермис пораженной кожи не отличается от здоровой. Пятна могут быть как единичными, так и слившимися в большие конгломераты. Могут проявляться как на коже, так и на слизистых. Специфического лечения нет, иногда диагностируются спонтанные выздоровления.
Атопический дерматит, считавшийся ранее заболеванием младенцев, все чаще встречается у пожилых. Проявляется чрезмерной сухостью кожи, зудом, шелушением. При сильных расчесах возможно инфицирование, появление незаживающих ран. Заболевание требует постоянного применение увлажняющих средств, противоаллергических препаратов (как наружного, так и внутреннего применения) для снижения зуда.
Новообразования, чаще меланома, выглядит как пигментное пятно или узелок темного цвета. Является злокачественной опухолью, быстро прогрессирует, метастазирует во внутренние органы. Лечится хирургическим путем.
Старческая пурпура относится к приобретенному виду заболевания. Чаще всего пурпура указывает на заболевания сосудов, такие как атеросклероз, артериальная гипертензия, варикозное расширение. Также может проявляться на фоне нарушения обмена веществ при сахарном диабете или заболеваниях щитовидной железы. Характеризуется появлением красно-бордовых или фиолетовых пятен или точек на верхних и нижних конечностях. Лечение направлено на укрепление сосудистой стенки, улучшение кровообращения в конечностях, восполнение дефицита витаминов и минералов.
Диагностика и лечение возрастных заболеваний кожи
Кроме визуального осмотра для постановки и уточнения диагноза используются результаты общего и биохимического анализа крови, дерматоскопии и биопсии тканей. Лечение подразумевает прием симптоматических средств, уменьшающих дискомфорт. Полного излечения от возрастных кожных заболеваний, как правило, не происходит. Наряду с лекарственными средствами широко применяется декоративная и лечебная косметика, омолаживающие процедуры, физиотерапия. Для предупреждения заболеваний кожных покровов необходимо ежегодно проходить обследования у дерматолога и других специалистов.
** Размещенная на сайте информация и прейскуранты не являются публичной офертой
2014 - 2022 © Все права защищены
Сухость кожи — это недостаток влаги в организме, который влечёт за собой множество отклонений и расстройств общего состояния здоровья. Для поддержания здорового внешнего и внутреннего вида необходимы регулярные процессы гидратации, или увлажнения мягких тканей. Нарушение увлажнения ускоряет старение и фотостарение, провоцирует формирование глубоких морщин, снижает выработку коллагена и приводит к более серьёзным патологиям. Чтобы вылечить сухую кожу и вернуть эластичность, необходимо обращаться к дерматологу — только врач сможет обнаружить причину симптома и назначить подходящее лечение.

Причины сухости кожи
В медицине симптом называется ксероз или ксеродермия. Сопровождается ороговением поверхности эпидермиса, зудом, шелушением, покраснением, появлением трещин и глубоких пор. Признаки указывают на расстройства деятельности сальных желез. Причины сухости кожи:
- Заболевания кожных и подкожных слоёв;
- Аллергические реакции на внешние и внутренние факторы;
- Генетическая предрасположенность к симптому;
- Замедление выработки эластана и коллагена;
- Аномальное ороговение верхнего эпидермиса;
- Сбои гормонального фона и обмена веществ;
- Инфекционные и грибковые заболевания;
- Нарушения желудочно-кишечного тракта;
- Дефицит микроэлементов и витаминов групп А, В, С, Е;
- Повреждения липидной прослойки из жира и корнеоцитов;
- Закупорка стенок кровеносных микрососудов;
- Расстройства нервной системы;
- Обезвоживание организма;
- Болезни эндокринной и мочеполовой систем;
- Почечная недостаточность, болезни печени;
- У женщин — возраст после 45 лет, климакс;
- Увеличение количества токсинов в крови и тканях.
Кроме аутоимунных нарушений жизнедеятельности, на состояние кожи влияют гигиена, окружающие факторы и образ жизни:
- Злоупотребление горячими ваннами и жарким воздухом;
- Перепады температур (жара, мороз, солярий, сауна, пляж);
- Употребление табака, алкоголя, наркотиков;
- Ненормированный график сна, отдыха и работы;
- Недостаточное количество воды в ежедневном рационе;
- Отсутствие или неправильный уход за кожей лица и тела;
- Недостаток увлажнения имеющихся морщин и пор;
- Использование мыла, скраба, спиртового лосьона;
- Косметологические чистки, пилинг и другие процедуры.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы сухости кожи
Ксероз может быть приобретён по различным причинам, обнаружиться в раннем возрасте, что говорит о врождённом симптоме, или появиться в зрелом возрасте из-за естественных изменений в организме. Ксеродермия развивается постепенно — специалисты выделяют три степени сухости кожи. Некоторые признаки, например, шелушение или отслаивание чешуек эпидермиса, могут сопровождаться болью. Избавиться от боли обычно помогают увлажняющие мази, но для лечения стоит обязательно посетить врача. Терапия назначается в зависимости от вида и характера течения симптома.
Атопическая сухость кожи
Врождённое обезвоживание кожных покровов, которое диагностируется у маленьких детей и может самостоятельно проходить. При этом вылечить патологию невозможно — облегчить состояние помогают специальные препараты и косметические средства.
Приобретённая сухость кожи
Обычно диагностируется у людей из группы риска — это заболевания крови, кожи, ЦНС, пациенты дерматолога и кожвендиспансера, а также люди, чрезмерно увлекающиеся загаром, горячей водой, косметологическими очищающими процедурами. Внешние факторы, питание, экология и неправильный образ жизни способствуют образованию трещин на коже и повышенной сухости, что впоследствии может привести к воспалительным процессам.
Сенильная сухость кожи
Такой тип ксероза характерен после 40-50 лет. Возрастные изменения происходят под влиянием старения, ультрафиолетового излучения, засушливого климата. Чтобы избежать пересушенности, необходимо ещё в молодом возрасте позаботиться о здоровье и здоровом образе жизни.
Степени развития сухости кожи
- Первая. Выраженные симптомы отсутствуют — шелушение, зуд и другие признаки возникают после непосредственного контакта с раздражителем. После применения увлажняющего средства симптоматика уходит.
- Вторая. Характерные признаки (ощущение стянутости, жжение, отслоение чешуек) сопровождаются покраснением. Обычного средства для увлажнения недостаточно, необходима консультация дерматолога.
- Третья. Отчётливо заметны внешние проявления пересушенной кожи — красные зудящие пятна, ороговевшие чешуйки эпидермиса, выраженные морщины. Могут появиться воспаления и отёки, а также инфицирование стафилококками, дерматит, экземы.
Методы диагностики
Самостоятельно определить уровень пересушенности кожных покровов можно, нажав пальцем — если остался отчётливый след, значит, кожа сухая и тонкая. Для более точного диагноза необходимо посетить врача для обследования. На приёме дерматолог осматривает больного, проводит пальпацию и опрос пациента. Для получения достоверной клинической картины понадобится сдать общие анализы крови и мочи, возможно, биохимический анализ крови. Дополнительно назначается диагностика эпидермиса на выявление экземы, псориаза, дерматита, куратоза, ихтиоза и других болезней в области дерматологии.
В клинике ЦМРТ можно обследовать лицо и тело с помощью инновационных методик:
Читайте также:

