Почему кожа на руках не гладкая
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Надежда Набатникова, дерматовенеролог, косметолог, подолог GMS Clinic подробно рассказывает о возможных патологиях ногтевых пластин.
.jpg)
В жизни современной женщины часто бывают ситуации, когда без показа ноготков не обойтись — будь то селфи на руле или кара провинившегося спутника жизни. Поэтому каждая современная женщина знает — ногти должны быть в порядке: как на руках, так и на ногах — мало ли как сложится ситуация. Но, помимо чисто эстетических и защитных функций, ногти являются очень важным показателем здоровья — имея сложную анатомическую структуру, ногтевые пластины реагируют на изменения в состоянии организма и могут быть своеобразными индикаторами различных заболеваний. Нередко — единственным симптомом. Важно внимательно следить за состоянием своих ногтей и следует знать, какие изменения ногтевой пластины могут служить тревожным сигналом.
Какие бывают изменения ногтей и что они могут обозначать?
Чтобы вам легче было вести с врачом конструктивный диалог, давайте рассмотрим наиболее распространенные изменения ногтевых пластин и факторы, которые могут их вызывать:
- Слоящиеся, ломкие ногти.
Чаще всего являются показателем агрессивного воздействия на ногти: травмы (защемление, удар, тесная обувь). Выполнение маникюра или педикюра пилками с крупным абразивом или неправильно подобранной фрезой. Применение агрессивных химических средств для снятия эстетического покрытия или основы под лак. Контакт с агрессивной бытовой химией. Недостаток кальция. хроническое переохлаждение кистей и стоп. Один из признаков грибкового поражения ногтей. - Поперечные бороздки и бугорки.
Мелкие бороздки часто указывают на проблемы с желудочно-кишечным трактом. Крупные — чаще всего результат замедления роста ногтей или прекращения к ним доступа кислорода после наращивания ногтей или нанесения геля. - Пятнышки на ногтях.
Белые — cигнализируют о нарушении процесса формирования ногтевой пластины: структурные элементы ногтя замещаются воздушными прослойками. Это обычно происходит в результате травмы (защемление, удар, тесная обувь, привычка грызть ногти, и т. д.) или из-за недостатка витаминов А и С.
Черные — это посттравматические гематомы — удары, защемления, длительные нагрузки на стопу и т. д. Так же один из симптомов эндокардита. - Продольные полоски.
Бывают единичными и множественными. Наиболее частая причина — недостаточность витаминов группы В и обезвоживание. Обратите внимание, что обезвоживание может сигнализировать о проблемах с щитовидной железой. Или просто следствием выпаривания воды из ногтевых пластин при частом применении ламп для сушки лака. Или и тем, и тем. - Желтоватый цвет ногтей.
Часто выдает любительниц красного лака. Бывает при применении некачественной жидкости для снятия лака или окраске ногтей без применения основы. Из причин посерьёзнее — гепатиты или токсические поражения печени. Часто такое явление наблюдается у курильщиков, в результате оседания смол и продуктов горения. Желтые пятна по типу «масляных» — признак грибкового поражения ногтей стоп. - Бледность ногтей.
Обычно, результат анемий — встречается у беременных, строгих вегетарианцев, при нарушении всасывании железа. - Линейная пигментация различных оттенков коричневого цвета.
Может оказаться меланонихия — отложение меланина в ногтевой пластине, а может быть и начальная стадия подногтевой меланомы. Необходимо незамедлительно обратиться к врачу.
Факторы, которые так же могут повлечь изменение ногтевых пластин, о которых непременно следует сообщить врачу:
Врачи и учёные называют «гусиную кожу» фолликулярным гиперкератозом, или волосяным кератозом. Какие процессы при этом заболевании происходят в кожных покровах?
Наталья Котова, дерматовенеролог:
Кератоз — поражение устьев сальных волосяных фолликулов, которое проявляется кератотическими пробками. Волосяной фолликул (лат. — folliculus pili, также «волосяная луковица») — корень волоса вместе с окружающим его корневым влагалищем. К фолликулу прикреплены сальные железы, а также иногда потовая железа. А гиперкератоз — это увеличение толщины рогового, или внешнего слоя кожи.
Получается, что фолликулярный гиперкератоз — это состояние, при котором пробки из омертвевших клеток рогового слоя кожи заполняют входные отверстия волосяных фолликулов. Тонкий волосок не может пробиться сквозь пробку и остаётся внутри кожи. В результате некоторые фолликулы воспаляются, а некоторые приобретают красный или розовый цвет. Если провести рукой по такой коже, возникает ощущение, как будто вы касаетесь тёрки. В народе кератоз называют «гусиной кожей».
Роговой слой кожи утолщается при многих дерматологических заболеваниях — чаще это наследственные болезни. Однако в некоторых случаях гиперкератоз бывает приобретённым. При этом гиперкератоз сам по себе — не болезнь, а скорее особое состояние кожи, примерно как толстая кожа на пятках у людей, которые много ходят пешком.
Большинство людей, у которых есть волосяной кератоз, совершенно здоровы. Склонность к этому состоянию связана с наследственными особенностями строения кожи.
Четыре факта о фолликулярном гиперкератозе
- фолликулярный гиперкератоз обычно возникает у детей — как правило, у малышей в возрасте от одного до трёх лет поражаются лицо и руки. Однако «гусиная кожа» может появляться у подростков и иногда у взрослых — тогда поражаются в основном руки и голени;
- чем старше становится человек, тем менее заметной делается «гусиная кожа». У большинства людей проявления исчезают во взрослом возрасте, к середине третьего десятилетия;
- фолликулярный гиперкератоз — чисто косметическая проблема. Если его не лечить, ничего страшного не произойдёт, в тяжёлую дерматологическую болезнь он не перерастёт;
- фолликулярный гиперкератоз может обостряться зимой — скорее всего, из-за того, что кожу раздражает толстая одежда. К лету и весне проявления обычно становятся менее заметными.
Как распознать фолликулярный гиперкератоз
«Гусиную кожу» сложно перепутать с болезнью или инфекцией кожи, потому что области, подверженные гиперкератозу, не болят и не зудят. Поскольку фолликулярный гиперкератоз — это не болезнь, консультироваться c дерматологом не обязательно.
Но важно знать, что у некоторых людей фолликулярный гиперкератоз сопровождает атопический дерматит или ихтиоз — болезнь, при которой нарушается процесс ороговения кожи. Поэтому, если человек испытывает дискомфорт, имеет смысл запланировать визит к дерматологу.
Как лечат фолликулярный гиперкератоз
Предотвратить появление «гусиной кожи» и навсегда избавиться от неё вряд ли получится. Обычно это состояние либо проходит само, либо его приходится контролировать всю жизнь при помощи лекарственной косметики, которая облегчает неприятные симптомы и временно улучшает внешний вид кожи.
Косметические средства*, которые могут помочь избавиться от кератоза:
- лосьоны или кремы с 2—10%-ной молочной кислотой (лактат аммония);
- кремы с мочевиной;
- крем или гель с 0,1% третиноина;
- крем или гель с 0,1% адапалена;
- крем или гель с 0,05% тазаротена.
* Имеются противопоказания, перед применением ознакомьтесь с инструкцией и проконсультируйтесь со специалистом.
Наталья Котова, дерматовенеролог:
Кожа, поражённая фолликулярным гиперкератозом, требует постоянного длительного ухода. Наносить кремы нужно как минимум раз в день — это поможет устранить шелушение.
Возможно, в развитии фолликулярного гиперкератоза определённую роль играет дефицит витамина А. Поэтому наряду с основным лечением пациентам часто прописывают витамины A, группы B, витамины C и E и воздействие ультрафиолетового излучения — проще говоря, советуют чаще бывать на солнце. Ещё имеет смысл обсудить с дерматологом график приёма солевых ванн.
Не только кожа лица нуждается в ежедневном очищении и увлажнении. Неправильный уход за телом — причина дерматологических заболеваний, сухости, гиперчувствительности и других проблем. Рассказываем об основных ошибках и способах исправления.
Частые водные процедуры
По данным опроса Euromonitor International, люди принимают душ с использованием геля или мыла от 6 до 12 раз в неделю. В состав моющих средств входят пенящиеся вещества — лаурилсульфат и лауретсульфат натрия. При мытье с ними более 1 раза в сутки нарушается защитный слой кожи, появляются сухость и раздражение.
Перед подачей в дома вода проходит дополнительную обработку. Ее очищают песчаными фильтрами и обеззараживают гипохлоритом натрия с аммиакосодержащим реагентом. По мере прохождения по трубам она накапливает соли кальция и магния и становится жесткой. Исследование ученых Королевского колледжа Лондона подтвердило, что купание в такой воде — фактор риска для дерматита.
Американская ассоциация дерматологов утверждает: для поддержания гигиены нужно принимать душ с гелем 2 раза в неделю. Исключение — жаркая погода и физическая активность. В остальные дни — мыть водой только подмышечные и паховые области — они содержат много потовых и сальных желез.
«При частом контакте с горячей водой и агрессивными средствами для душа защитный слой смывается быстрее. Кожа теряет барьерные свойства, становится уязвимой для бактерий. Очень горячая вода — стресс для кожи», — рассказывает дерматовенеролог, подолог клиники «GMS Clinic» Надежда Набатникова.
Отсутствие душа после тренировки
Упражнения и физические нагрузки повышают температуру тела. Потоотделение — механизм терморегуляции, охлаждающий кожу. В жаркую погоду с поверхности тела испаряется от 1 до 5 литров жидкости. В состав пота входят продукты минерального обмена, фосфаты, аммиак, мочевая кислота, хлориды и соли кальция. Они раздражают кожу и вызывают сыпь.
Отказ от душа после тренировки приводит к появлению отрубевидного лишая. Это дерматологическое заболевание вызывают дрожжеподобные грибки, размножающиеся при обильном потоотделении. Возбудитель нарушает работу пигментных клеток меланоцитов, и на коже появляются коричнево-красные пятна.
«Достаточно пары минут, чтобы пот высох и закупорил верхний слой кожи — создается среда для размножения бактерий. Это вызывает фолликулит — воспаление волосяного фолликула. Особенно, если вы не переоделись и отправились домой в спортивной одежде. Даже если вы живете недалеко от спортзала, принимайте душ сразу после тренировки», — подчеркивает Надежда Набатникова.
Недостаточное увлажнение
Кожа на 64% состоит из воды. Раздражение, сухость, шелушение и микротрещины — признаки дефицита влаги. Для увлажнения кожи тела после душа используются кремы и лосьоны. Они состоят из основы — ланолина или вазелина, и добавок — растительных экстрактов, гиалуроновой кислоты, отдушек, животных компонентов.
Регулярное увлажнение восстанавливает защитный слой и поддерживает состав нормальной микрофлоры. Работает местный кожный иммунитет, снижается риск развития экземы, дерматита и грибковых заболеваний.
«Принимать душ лучше с гелями аптечных брендов, которые содержат увлажняющие компоненты, а затем наносить кремы этих же марок. В их состав входят, например, церамиды и омега. Их текстура легкая: средства быстро впитываются», — советует Надежда Набатникова.
Редкая замена мочалок и полотенец
Средства гигиены постоянно соприкасаются с кожей. На них скапливается грязь, ороговевшие чешуйки, споры грибков и бактерии. Во влажной среде микроорганизмы растут и размножаются активнее, и при последующем мытье переносятся на чистую кожу. Исследование ученых больницы Маунт-Синай в Нью-Йорке подтвердило, что на поверхности губок обнаруживаются колонии бактерий псевдомонады, стафилококка, стрептококка, энтерококка. Эти микроорганизмы вызывают гнойничковые заболевания кожи.
The American Cleaning Institute рекомендует сушить полотенца после каждого применения и стирать на 3−5 раз после использования. Губку или мочалку менять раз в 1−2 месяца.
Искусственный загар
В солярии используются лучи спектра UVA, которые в 10−15 раз интенсивнее естественного излучения. Они проникают в глубокие слои кожи и вызывают фотостарение. Загар — реакция меланоцитов на действие ультрафиолета. Кожа вырабатывает пигмент меланин, чтобы предотвратить дальнейшее повреждение.
По данным исследования Центра эпидемиологии Австрии, риск развития злокачественной опухоли меланомы при использовании солярия в возрасте до 35 лет составляет 75%. Поэтому использовать искусственный загар как средство подготовки к отпуску не стоит.
«УФ-излучение обезвоживает кожу, разрушает белки коллаген и эластин, способствующие ее упругости. Последствия — сухость, раннее старение и появление морщин. У людей с чувствительной кожей возможно развитие аллергии в виде сыпи и покраснений», — предупреждает Надежда Набатникова.
Неправильное использование санскрина
Ученые из института фундаментальных наук Осло подтвердили: использование солнцезащитного крема снижает риск развития меланомы на 18%. Но наносить его нужно правильно: только тогда будет результат. Первая ошибка — несвоевременное использование крема. Наносить средство нужно за 15−20 минут до выхода из дома, а не на пляже.
Еще одна ошибка — обработка только тех участков, которые чаще обгорают: шея, грудь, спина и плечи. Наносить санскрин нужно на всю поверхность тела. Достаточное количество солнцезащитного крема для лица — половина чайной ложки, для каждой части туловища — одна столовая ложка.
«Оптимальное количество крема — 2 мг/см2 кожи: в действительности мы наносим около трети от должного. Еще одна ошибка — полагаться только на санскрин в активные солнечные часы. Облака рассеивают ультрафиолет, но пропускают ультрафиолетовые лучи группы A, ответственные за преждевременное старение кожи. Подбирать средство нужно с учетом возраста и уровня солнечной активности», — рассказывает дерматовенеролог клиники «Фэнтези» Нина Сергеева.
После нанесения санскрина подождать 3−5 минут, чтобы средство впиталось: тогда его не смоет водой. Обновлять крем следует после купания и каждые 2 часа. Про влияние солнца на кожу мы уже рассказывали здесь.
Неправильное направление бритвы при депиляции
Удаление нежелательной растительности против роста — травматичный метод. Лезвие снимает эпителий — верхний слой кожи. Когда покров начинает восстанавливаться, то закрывает пробивающиеся волоски. Они врастают под кожу, образуя болезненные красные шишки.
Бритье против роста повреждает волосяной фолликул. Создаются условия для размножения бактерий стафилококков, вызывающих воспалителительное заболевание — фолликулит. На коже вокруг волосков появляются зудящие и болезненные узелки. Через 2−3 дня на их месте образуются гнойнички с зелено-желтым содержимым.
Американская ассоциация дерматологии рекомендует убирать растительность по направлению роста, используя пену или бальзам для смягчения кожи. Так получится избежать фолликулита и вросших волос. Это подтверждают и наши эксперты:
«Частое бритье может приводить к появлению гиперпигментации, вросшим волоскам и раздражению кожи. Удалять волосы нужно по ходу роста, используя средства для лучшего скольжения — пену для бритья или гель. В местах с чувствительной кожей после депиляции можно наносить успокаивающие кремы с пантенолом, цинком или ромашкой», — отмечает Нина Сергеева.
Фолликулярный гиперкератоз – дерматит, обусловленный чрезмерным разрастанием рогового слоя кожи, нарушением слущивания эпидермиса и закупоркой устьев фолликулов чешуйками эпидермиса. Фолликулярный гиперкератоз внешне выглядит как «гусиная» кожа, покрытая мелкими ярко-красными узелками, в области локтей, колен, ягодиц, внешней поверхности бедер. На ощупь кожа, пораженная фолликулярным гиперкератозом, становится шероховатой, сухой, грубой. Лечение осуществляет дерматологом; включает в себя местное применение стероидных средств, проведение химических пилингов (АНА, Джесснера, салицилового), прием витамина А, подбор кератолитических косметических средств для ухода за кожей.
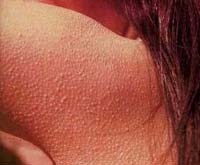
Общие сведения
Под гиперкератозом понимают патологическое изменение эпидермиса вследствие чрезмерного утолщения его верхнего рогового слоя. Поверхностные роговые чешуйки эпидермиса в норме содержат определенное количество белка кератина и слущиваются с поверхности кожи. Задержка слущивания роговых пластинок или усиленное образование в них кератина (в результате постоянного раздражения или нарушения питания кожи) ведут к развитию гиперкератоза. При фолликулярном гиперкератозе в патологический процесс вовлекаются устья волосяных фолликулов с развитием их асептического воспаления. Фолликулярный гиперкератоз, или «гусиная кожа», представляет собой не только эстетическую, но и дерматологическую проблему, требующую комплексного косметологического и медицинского решения.

Причины фолликулярного гиперкератоза
Фолликулярный гиперкератоз возникает вследствие закупорки роговыми чешуйками протока фолликула и его воспаления. В возникновении заболевания большую роль играют наследственная предрасположенность, гиповитаминоз А и С.
- Недостаток витамина А приводит к развитию фолликулярного гиперкератоза I типа. Шейку волосяного фолликула окружают шиповидные узелки и бляшки. Кожа в области ягодиц, локтей и коленей, разгибательных поверхностей рук и ног становится сухой, шероховатой, обезжиренной, грубой. При прикосновении к ней напоминает наждачную бумагу.
- Дефицит витамина С вызывает фолликулярный гиперкератоз II типа. Протоки волосяных фолликулов закупориваются пигментом или кровью. Поражаются зона живота и разгибательные поверхности бедер. Геморрагический характер сыпи наблюдается при недостаточности витаминов С и К.
Фолликулярный гиперкератоз часто встречается в детском и подростковом и возрасте на фоне аллергизации организма. Больных может беспокоить легкий зуд, но чаще они обращаются за медицинской помощью по причине косметических неудобств. У взрослых пациентов иногда наблюдается диффузное поражение кожи, которое сохраняется длительное время.
Симптомы фолликулярного гиперкератоза
Одной из разновидностей гиперкератоза кожи является фолликулярный гиперкератоз. Его типичными проявлениями служат шероховатая, загрубевшая кожа, мелкие красноватые прыщи, сыпь, «гусиная кожа» на руках и бедрах.
Высыпные элементы при фолликулярном гиперкератозе - мелкие, плотные, шиповидные узелки в самом основании волосяного фолликула. Вокруг элемента формируется красный ободок. Обычная локализация высыпаний: на руках - по боковой и задней поверхностям, на бедрах – по боковой и передней поверхностям, на ягодицах. При генерализованной форме фолликулярного гиперкератоза наблюдаются обширное поражение туловища и разгибательных поверхностей конечностей.
Фолликулярные узелки и бляшки размером со спичечную головку многие годы могут оставаться в одной и той же зоне. Кожа здесь грубая, шершавая на ощупь, ее часто сравнивают с «гусиной» или «жабьей» кожей.
Диагностика фолликулярного гиперкератоза
Диагноз фолликулярного гиперкератоза ставится дерматологом, как правило, на основании тщательного осмотра кожных покровов, без специальной лабораторной диагностики. На лице элементы фолликулярного гиперкератоза следует отличать от акне: в первом случае они сухие, грубые, небольшие и одинаковые по размеру.
Лечение фолликулярного гиперкератоза
Фолликулярный гиперкератоз является хроническим заболеванием, и полностью вылечить его на сегодняшний день, к сожалению, невозможно. Правда, в ряде случаев проявление фолликулярного гиперкератоза служит симптомом патологии внутренних органов. Поэтому перед лечением необходима предварительная консультация терапевта, эндокринолога и дерматолога.
Основным мотивом обращения за медицинской помощью у пациентов с истинным фолликулярным гиперкератозом является косметический дискомфорт, т.к. субъективное самочувствие, как правило, не нарушено. Проявления фолликулярного кератоза могут самостоятельно регрессировать к зрелому возрасту. Любое механическое воздействие (трение от тесной одежды, расчесы) и попытки самостоятельного лечения с помощью скрабов и пилингов для тела только вызывают ухудшение состояния.
Применение аналогов витамина А оказывает лишь временный эффект и часто ведет к раздражению кожи. Ежедневное применение крема или лосьона, содержащего молочную кислоту, увлажняет и смягчает кожу, улучшают ее внешнее состояние. Топические (местные) стероидные средства применяются небольшими курсами для снятия воспаления и уменьшения покраснения элементов фолликулярного гиперкератоза. Применение косметических средств с эмолентами (жировыми компонентами) смягчает кожу, уменьшает раздражение и улучшает ее внешний вид, особенно в зимний период.
Локализуясь на открытых участках тела (руки, бедра), фолликулярный гиперкератоз представляет видимый косметический недостаток. Его проявление может стать стартовым механизмом для формирования комплексов, психологических проблем, физического дискомфорта. Не являясь потенциальной угрозой для здоровья пациента, фолликулярный гиперкератоз, тем не менее, передается по наследству.
Читайте также:

