Почему кожа на члене не растет
Обновлено: 28.04.2024
Обрезание представляет собой операцию по удалению крайней плоти. Процедура является рутинной для врачей-хирургов. При соблюдении рекомендаций по уходу редко развиваются осложнения. Однако иногда мужчины приходят с жалобой, что после обрезания член стал меньше. Узнайте, с чем может быть связано укорочение полового органа и что делать в такой ситуации.
Причин значительного уменьшения длины пениса после обрезания не так много. Основная из них – удаление слишком большого количества крайней плоти. Из-за сильного натяжения кожи во время эрекции отсутствует ее свободный ход, яички подтянуты кверху. Создается впечатление мнимого укорочения полового члена.
Если проблема вызывает психологический дискомфорт, то возможно ее оперативное устранение. Для этого проводят поперечный разрез тканей перед мошонкой с последующим продольным наложением швов.
Полный период реабилитации
Отпуская пациента домой после обрезания, врач обязательно рассказывает, сколько времени нужно воздерживаться от секса, как ухаживать за швами, как часто ходить на перевязки. В среднем половой покой длится от 3 до 6 недель.
Понять, что пенис действительно стал меньше, можно лишь спустя несколько месяцев после операции. Трех недель недостаточно, чтобы рассосался плотный рубец, который натягивает ткани. Проблемное место легко нащупать самостоятельно. Для полного восстановления эластичности кожного покрова нужно не менее полугода. Продолжительность реабилитационного периода зависит от индивидуальных особенностей, способности организма к регенерации.
Если член стал меньше после обрезания, прошло уже достаточно времени, а размер не вернулся к первоначальному, то увеличить длину органа можно с помощью экстендера. Перед использованием устройства необходимо проконсультироваться с врачом.
Только планируете операцию? Обращайтесь в нашу клинику. Мы выполняем обрезание крайней плоти у мужчин лазером. Метод обладает рядом преимуществ. Информацию о нем Вы найдете на сайте. Также приглашаем на индивидуальную консультацию. Запись – по телефону.
Многие мужчины уверены, что размер имеет значение. Поэтому малейшее уменьшение длины пениса становится настоящей трагедией. Подобная проблема может подтолкнуть к неправильным действиям. В такой ситуации некоторые представители сильного пола используют весьма сомнительные методы для увеличения полового органа: непроверенные препараты, подручные инструменты и т.п. Как правило, это не дает желаемого результата. Чтобы вернуть прежний размер, нужно установить, почему член стал короче. Если устранить причину , то проблема решится сама собой. Рассмотрим наиболее распространенные негативные факторы.
Возможные причины
- Возраст. После 50 лет мужской организм подвергается различным изменениям. Это связано с процессом старения. Из-за этого половой член может уменьшаться. Однако это редко бывает заметно невооруженным глазом. Как правило, подобные изменения не критичны.
- Вредные привычки. О негативном влиянии курения известно всем. Конечно, укорочение пениса не пропорционально выкуренным сигаретам. Но пагубная привычка может стать причиной сердечно-сосудистых заболеваний, которые значительно ухудшают кровоток.
- Заболевания сосудов. Атеросклероз — болезнь, поражающая артерии. Является причиной недостаточного кровоснабжения. Бляшки на стенках сосудов замедляют ток крови и препятствуют ее нормальной циркуляции. Из-за этого могут возникать проблемы с эрекцией.
- Стрессовые состояния. Сильный стресс негативно сказывается практически на всех системах организма. Из-за эмоционального перенапряжения, повышенной тревожности и плохого настроения эрекция может быть слабой. Недостаточное заполнение пещеристых тел кровью отражается на размере полового органа.
Как сохранить размер пениса?
Чтобы не задаваться вопросом, почему член стал короче, нужно соблюдать ряд простых правил. Важную роль в сохранении мужского здоровья играют активный образ жизни и сбалансированное питание. Необходимо отказаться от вредных привычек, обогатить свой рацион продуктами, богатыми витаминами, минералами, микроэлементами и полезными маслами.
Мужчинам также рекомендуется ежегодно проходить профилактические осмотры у специалистов. Андрология в Москве принимает по предварительной записи. Позвоните в регистратуру по указанному номеру и выберите удобное время для консультации. Врач уролог-андролог проведет осмотр, оценит результаты анализов и даст необходимые рекомендации.
Что такое задержка полового развития? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кокоревой Кристины Дмитриевны, детского эндокринолога со стажем в 4 года.
Над статьей доктора Кокоревой Кристины Дмитриевны работали литературный редактор Вера Васина , научный редактор Екатерина Шрёдер и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Задержка полового созревания (delayed puberty) — это нарушение, при котором у детей своевременно не появляются вторичные половые признаки: у мальчиков старше 14 лет не растут яички, половой член и волосы на лобке, у девочек старше 13 лет тоже не растут волосы на лобке и не увеличиваются молочные железы [1] .

Условно выделяют два типа задержки полового развития:
Патологическая задержка полового развития возникает либо из-за нарушения работы либо половых желёз (яичек или яичников), либо гипоталамо-гипофизарной системы . По-другому такое состояние называют первичным или вторичным ( гипогонадотропным ) гипогонадизмом [4] [5] [6] .
При патологической задержке организм ребёнка вряд ли сможет самостоятельно «запустить» половое развитие, поэтому такая форма нарушения требует лечения.
Чаще всего причиной гипогонадизма становятся хромосомные аномалии, нарушающие закладку первичных половых признаков ещё внутриутробно. К таким аномалиям относится синдром Шерешевского — Тёрнера и синдром Клайнфельтера . Первый синдром встречается у одной из 2–5 тысяч девочек, а второй — у одного из 300–600 мальчиков [1] . Для сравнения: синдром Дауна выявляют у одного из 800 новорождённых [2] .
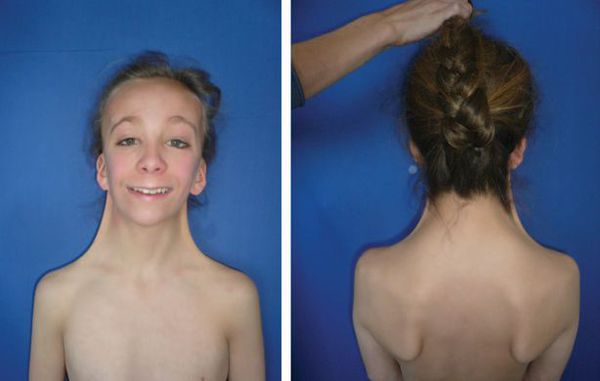
Одной из причин вторичного врождённого гипогонадизма, связанной с нарушением работы гипоталамо-гипофизарной системы, является синдром Кальмана [1] .
Также к гипогонадизму приводят генетические аномалии. Сейчас известно около 30 генов, мутации в которых могут препятствовать половому созреванию.
Кроме врождённых причин развития гипогонадизма выделяют приобретённые. К ним относятся:
- травмы, в том числе черепно-мозговые [13] ;
- перекрут яичка;
- операции на головном мозге;
- лучевая и химиотерапия онкозаболеваний;
- гранулематозные болезни, например саркоидоз или туберкулёз;
- аутоиммунные заболевания, например радиационный аутоиммунный орхит;
- приём лекарств, блокирующих выработку половых гормонов, например психотропных препаратов [1] .
Непатологическую задержку полового развития иначе называют конституциональной задержкой , задержкой пубертата или поздним пубертатом . Она, как правило, временная и в основном встречается среди мальчиков.
Так, по данным российского исследования 2019 года, задержка пубертата наблюдалась у 89 % мальчиков, т. е. у 50 человек из 56 [6] .
Непатологическая задержка возникает на фоне:
- плохо компенсированного сахарного диабета ;
- заболеваний щитовидной железы и других эндокринных органов (например, болезни Иценко—Кушинга, гипертиреоза, пролактиномы);
- несбалансированного питания;
- нарушения работы печени и почек;
- повышенных физических нагрузок, например при занятиях профессиональным спортом;
- недоедания [1][5] .
Свой вклад в развитие позднего пубертата могут вносить расстройства пищевого поведения : нервная анорексия , булимия и др. Они встречаются как среди мальчиков, так и среди девочек, но у мальчиков эти состояния чаще остаются недиагностированными [20] .
Все перечисленные причины сопровождаются гормональными изменениями. Например, при анорексии меняется уровень пролактина, гормонов щитовидной железы и половых гормонов. Такие изменения связаны с адаптацией организма в условиях голода. Если вес увеличится, уровень гормонов может нормализоваться [16] .
Другой причиной временной задержки полового развития может стать табакокурение и ранее употребление алкоголя. Об этом стало известно в 2014 году, после американского исследования, в котором приняли участие более 3000 мальчиков [21] .
В 2011 году учёные провели подобное исследование среди девочек. Его результаты доказали, что у тех, кто начал пить алкоголь до 11 лет, медленнее росли молочные железы и позже наступила менструация [22] .
Ещё одной причиной задержки полового созревания могут стать проблемы с всасыванием питательных веществ в органах пищеварения: был случай, когда у мальчика с целиакией после соблюдения безглютеновой диеты самостоятельно «запустилось» половое развитие [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы задержки полового развития
У мальчиков п ри нормальном половом развитии к 14 годам увеличиваются яички: они должны быть больше 4 мл. Оценить их объём в миллилитрах можно с помощью орхидометра.

У девочек к 13 годам обычно начинают расти молочные железы: появляется железистая ткань, ареолы сосков темнеют, увеличиваются и постепенно становятся более выпуклыми. А к 15 годам начинаются менструации [1] .
Если эти вторичные половые признаки не возникают, стоит обратиться к детскому эндокринологу. Он поможет выяснить, с чем связана задержка полового развития.
Как правило, дети с этим нарушением начинают отставать в росте примерно с 9–11 лет [1] . Всё дело в половых гормонах, которые влияют на выработку с оматотропина — гормона роста [4] . Поэтому дети с задержкой полового развития остаются ниже сверстников, чей организм уже «запустил» пубертат.

Ещё одним симптомом задержки полового развития является скудное количество волос или их отсутствие на лобке [1] . Волосы в этих зонах о бычно появляются в 13–15 лет.
При подозрении на задержку полового созревания также стоит обратить внимание на обоняние ребёнка. Иногда восприятие запахов снижается или полностью пропадает. Такое возможно при патологической форме задержки полового развития [1] .
Маленькая грудь (по мнению девочки или родителей) не является признаком патологии, так как полностью сформированная молочная железа независимо от размера сможет выполнить свою основную задачу — выкормить ребёнка.
Патогенез задержки полового развития
Половые железы регулируются гипоталамусом и гипофизом. Когда эти структуры головного мозга поражаются, организм не может «запустить» половое развитие или перестаёт его поддерживать, так как гипоталамус и гипофиз уже не могут в нужной степени стимулировать половые железы. Такое часто наблюдается у пациентов с опухолями головного мозга, которых лечились хирургически или проходили курс лучевой терапии. Как хирургическое вмешательство на гипофизе, так и лучевая терапия могут «выключить» этот участок головного мозга. «Запустить» половое развитие в этом случае помогает заместительная гормональная терапия [10] .
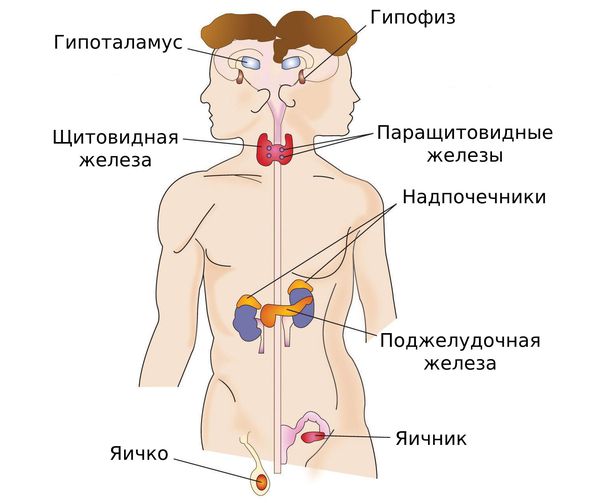
Иногда гипофиз и гипоталамус оказываются «выключенными» с рождения из-за генетических мутаций. Подобный патогенез характерен для синдрома Каллмана [1] .
Другие формы гипогонадизма встречаются при нормально функционирующем гипофизе и гипоталамусе. В этом случае проблема кроется в половых железах, которые не отвечают на стимулы мозговых структур. Такой патогенез наблюдается при хромосомных аномалиях: синдроме Клайнфельтера и Шерешевского — Тёрнера.
Механизм развития непатологической задержки зависит от причины нарушения. Например, при некомпенсированном или плохо компенсированном сахарном диабете патогенез задержки полового развития сложен. Он включает в себя как нарушения на уровне головного мозга, когда повышенный уровень дофамина подавляет половые гормоны, так и нарушения на уровне половых желёз и печени [17] .
Классификация и стадии развития задержки полового развития
Российская ассоциация эндокринологов подразделяет гипогонадизм на три типа:
- первичный;
- вторичный;
- транзиторный (симптоматический) [1] .
Первые два типа гипогонадизма относятся к перманентной (постоянной) форме болезни. Транзиторная форма является временной и включает в себя конституциональную задержку полового развития и задержку на фоне декомпенсации других заболеваний.
Среди мальчиков чаще встречается временная, конституциональная задержка полового созревания. Тогда как среди девочек одинаково часто встречаются и транзиторные, и перманентные формы задержки [5] . Это значит, что в 50 % случаев задержка полового развития у девочек связана с гипогонадизмом, который требует заместительной гормональной терапии. Без лечения объём матки останется «детским» и пациентка не сможет выносить ребёнка. В остальных 50 % случаев задержка полового развития связана с «поздним пубертатом» или декомпенсацией другой болезни. Такая форма может пройти самостоятельно или после лечения основного заболевания.
Осложнения задержки полового развития
Если вовремя не диагностировать патологическую задержку полового созревания и не начать лечить гипогонадизм, то человек может остаться бесплодным .
Другая сложность состоит в том, что при врождённых формах гипогонадизма (например, при генных мутациях) лечение не всегда помогает улучшить прогноз фертильности. К тому же в педиатрии накоплено мало опыта по решению этого вопроса [7] [11] .
Также ребёнок с задержкой пубертата может испытывать психологический дискомфорт, вплоть до развития психоза или шизофрении [12] . А некоторые синдромы, например синдром Клайнфельтера, сам по себе ассоциирован не только с гипогонадизмом, но и с психическими расстройствами [18] . В этих случаях кроме эндокринологического лечения ребёнку может потребоваться курс психологической помощи.
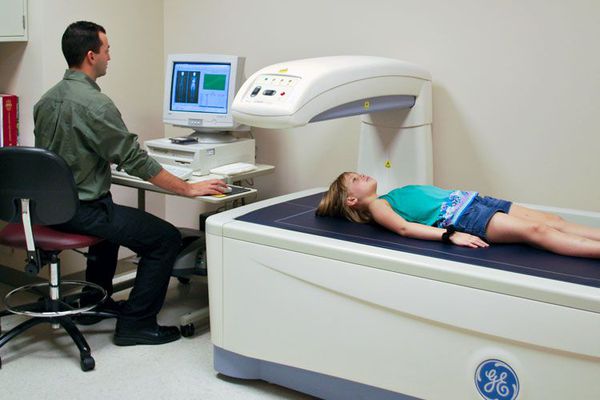
Так как половые гормоны влияют на минерализацию костной ткани, у детей с гипогонадизмом не такие плотные кости, как у сверстников. Это состояние может привести к переломам. Поэтому при подозрении на задержку полового развития важно выполнить денситометрию — измерить плотность костей и оценить риск переломов [1] .
Диагностика задержки полового развития
Когда к эндокринологу приходят пациенты с жалобами на отсутствие половых признаков, задача доктора ответить на главный вопрос : нужна ли ребёнку помощь врача или нет? Потому что задержка может оказаться временной и половое развитие у такого ребёнка обязательно начнётся, но позже.
Чтобы ответить на этот вопрос, доктор собирает анамнез (историю болезни), уточняет наследственные особенности, проводит осмотр, назначает лабораторные и инструментальные исследования.
При сборе анамнеза врач может поинтересоваться, не было ли у ребёнка крипторхизма, т. е. проблем с опущением яичек в мошонку, не проводились ли операции по этому поводу.
При осмотре измеряется объём яичек и длина полового члена. Среди мальчиков с крипторхизмом и пенисом меньше 2,5 см часто встречаются те, чей организм не сможет самостоятельно «запустить» половое развитие [15] .
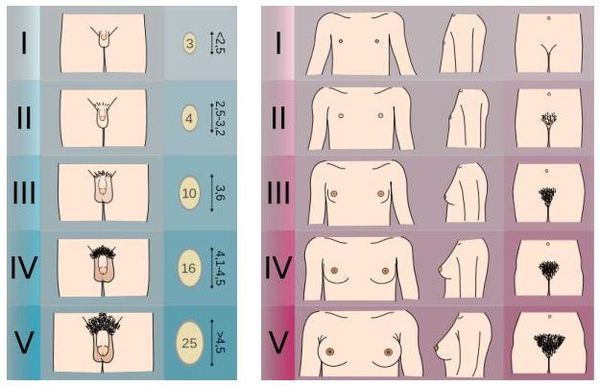
Степень полового созревания оценивается по шкале Таннера , где первая стадия говорит об отсутствии полового развития, а пятая стадия описывает сформировавшиеся половые признаки взрослого человека.
Чтобы определиться с дальнейшей тактикой, врач может назначить:
- гормональное обследование, например анализ крови на фоллитропин (ФСГ), лютеинизирующий гормон (ЛГ) и др.;
- УЗИ органов малого таза;
- УЗИ органов мошонки и простаты;
- рентгенографию кистей рук и лучезапястных суставов;
- пробу с аналогом гонадотропин-рилизинг-гормона: Бусерелином или Диферелином ( Трипторелином ).
С помощью пробы врач оценивает уровень ФСГ и ЛГ в крови. У ребёнка с поздним пубертатом уровень этих гормонов обычно повышается, а у ребёнка с гипогонадизмом остаётся прежним.
Рентгенография проводится обязательно, чтобы оценить костный возраст ребёнка. Т акже врач может назначить денситометрию, ч тобы определить степень минерализации костей [1] . Иногда по результатам данных обследований требуется сделать МРТ головного мозга. Это позволяет диагностировать или исключить опухоль и нарушение мозговых структур.
Спермограмма является н аилучшим методом оценки фертильности, но по этическим соображениям в рутинной практике российских врачей она не используется [1] .
Чтобы ответить на главный вопрос, нуждается ли ребёнок в заместительной гормональной терапии, не всегда достаточно одной консультации специалиста: иногда ребёнка нужно госпитализировать в эндокринологическое отделение и провести специальные тесты.
Лечение задержки полового развития
При непатологической задержке полового развития можно придерживаться наблюдательной тактики: каждые 6–12 месяцев наблюдаться у врача, измерять рост, оценивать его скорость, степень полового развития, костный возраст и гормональный статус.
Иногда, чтобы «запустить» половое развитие, прибегают к «пробной» гормонотерапии. Обычно инъекции тестостерона назначают на 3–6 месяцев. Считается, что колебания уровня тестостерона, которые возникают в ходе лечения, позволяют запустить собственное половое созревание, тем самым решив проблему психологической и социальной адаптации подростка.
К лечению гипогонадизма у мальчиков есть несколько подходов. Один из них — приём препаратов тестостерона. Они помогают увеличить размер полового члена, но не влияют на объём яичек и формирование сперматогенного эпителия, т. е. пациенты остаются бесплодными.
К побочным эффектам тестостерон-заместительной терапии относят эритроцитоз (повышенный уровень эритроцитов в крови), отёчность и нарушение работы печени [8] [9] . При эритроцитозе увеличивается объём циркулирующей крови, повышается её вязкость, может развиться артериальная гипертензия и тромбоз [19] .
Улучшить прогноз фертильности могут гонадотропины — рекомбинантный ФСГ и хорионический гонадотропин человека (ХГЧ). Такая терапия более дорогостоящая, чем лечение тестостероном, и требует большего количества инъекций, но она помогает увеличить объём яичек. Как показали три клинических случая 2020 года, у всех мальчиков с гипогонадизмом помимо объёма яичек повысился уровень тестостерона и суррогатного (непрямого) маркера фертильности — ингибина B [7] .
Подход к лечению гипогонадизма у девочек универсален:
- сначала применяются препараты женских половых гормонов — эстрогенов, которые стимулируют рост молочных желёз и перераспределение жира по женскому типу;
- через несколько лет назначают эстроген-гестагенсодержащие препараты, которые вызывают менструальноподобные кровотечения [1] .
Прогноз. Профилактика
Заместительная гормональная терапия помогает сформировать вторичные половые признаки [1] [7] [11] , устранить психологический дискомфорт и улучшить плотность костей. Даже при гипогонадизме прогноз может быть благоприятным — нужно только вовремя начать лечение [1] [7] [11] . Однако многое зависит от причины задержки полового развития и назначенных препаратов. Иногда вопрос с фертильностью решается только с помощью вспомогательных репродуктивных технологий: ЭКО, ИКСИ.
Приобретённые формы нарушения лучше поддаются лечению, чем врождённые.
Профилактики задержки полового развития как таковой не существует. Но пациентам с хроническими заболеваниями, например с сахарным диабетом , патологией щитовидной железы и целиакией , следует помнить, что декомпенсация болезней может привести к задержке полового развития.
Одновременное воспаление кожи головки полового члена (баланит) и внутреннего слоя крайней плоти (постит) объединяют в одно заболевание — баланопостит. Для его развития необходимо сочетание нескольких условий: наличие инфекционного агента (бактерии, вируса, грибка) и скопление выделений под крайней плотью.
Если баланопостит возник в первый раз, то назначают консервативное лечение (таблетки, мази), при повторяющихся случаях рекомендуется сделать обрезание крайней плоти. Постараемся ответить на частые вопросы пациентов: что такое баланопостит, от чего бывает, какие симптомы характерны, чем и как лечить.
Информация обновлялась в Январе 2022

При баланопостите воспалена кожа головки и внутренний слой крайней плоти
Содержание:
Консультация уролога
Адрес: МО, Пятницкое шоссе., 89
м. «Тушинская»
Центр хирургии «Эль-клиник»
Меньщиков Константин Анатольевич
Форма и тип баланопостита
В зависимости от длительности заболевания различают три формы баланопостита:
- Острый
- Подострый
- Хронический
Острый может протекать с язвочками, гнойничками и ярко выраженным воспалением тканей.
Хроническим баланопостит становится при появлении рецидивов, т.е. болезнь возвращается вновь и вновь.
По источнику воспаления баланопостит бывает:
- Инфекционный (грибковый, аэробный и анаэробный) — самая частая форма.
- Аллергический баланопостит — неинфекционный.
- Токсический — редкий вид, развивающийся под влиянием токсических веществ, длительно поступающих в организм.
Инфекционный баланопостит может вызываться неспецифическими возбудителями, например из-за скопления выделений и размножения бактерий или из-за псориаза и себорейного дерматита. К специфическим возбудителям относятся инфекции, передающиеся половым путем (гонорея, трихомониаз, хламидийный баланопостит).
Если возбудитель попадает в ткани полового члена извне, говорят о первичном воспалении, если заносится кровотоком из других очагов инфекции — это вторичный баланопостит.
Как выглядит баланопостит

На фото: баланопостит до проведения операции обрезания.
Как выглядит половой член после обрезания, смотрите в разделе До и После операции
На что влияет вид и форма баланопостита?
Они отражаются на тяжести симптомов. Например герпетический баланопостит это крайне болезненный тип и в 50-80% за первым случаем следует рецидив. Так заболевание становится хроническим и тяжело поддается лечению.
От того что именно стало причиной баланопостита, зависит и схема лечения, по которой врач будет снимать воспаление.
Совет
Если у вас есть активное воспаление, не пользуйтесь обычным мылом. Выбираете средства для интимной гигиены с подходящим pH.
Почему развивается баланопостит
Человек ежедневно контактирует с миллионами бактерий и вирусов, но для развития воспалительной реакции требуются еще дополнительные условия (ослабление иммунитета, нарушение кожного покрова, прямой контакт со слизистой и т.д.). Так и для возникновения баланопостита необходимо сочетание нескольких факторов:
- Сниженный иммунитет — тогда воспаление головки полового члена может возникнуть и у мужчин при воздержании.
- Фимоз — сужение крайней плоти, при котором головка полностью не открывается. Это состояние считается нормальным только до трехлетнего возраста, в дальнейшем требуется хирургическая коррекция.
- Хронические кожные заболевания полиэтиологичной природы: псориаз, лишай, аллергические дерматиты. Тогда механизмы воспаления на коже полового члена аналогичны другим участкам тела.
- Нарушение целостности кожи, которое предрасполагает к проникновению микробов в ткани.
- Эндокринная патология, в первую очередь сахарный диабет, при котором резко снижается иммунитет и нарушается трофика тканей.
- Погрешности гигиены: редкое промывание головки полового члена или, наоборот, частое мытье с мылом, которое высушивает кожу.
- Неразборчивые половые связи, увеличивающие риск заражения инфекциями, передающимися половым путем.
- Аутоиммунные и аллергические заболевания.
Воспаление крайней плоти вызывается и бесконтрольным применением различных препаратов: бывает баланопостит после приема антибиотиков или при длительной терапии глюкокортикоидами.
Сахарный диабет и баланопостит
Диабет второго типа является фактором развития баланопостита. Такое системное заболевание, как сахарный диабет, разрушительно влияет на иммунную систему человека.
Механизм развития баланопостита при диабете
В норме моча человека не содержит сахара. Однако, если уровень сахара в организме чрезмерно высок, он попадает и в мочу. После того как мужчина помочился, моча испарилась с поверхности головки, а сахар остался и создал благоприятную среду для размножения бактерий и грибов.
Чтобы минимизировать риск появления баланопостита и предотвратить его повторение, необходимо следить за чистотой кожи крайней плоти, прилегающей к головки и самой головки. Промакивать головку сухой чистой салфеткой после каждого мочеиспускания, ежедневно проводить туалет половых органов, избегая при этом использования агрессивных моющих средств. Самое эффективное – удалить крайнюю плоть. У обрезанных мужчин с диабетом риск развития воспалений головки и крайне плоти существенно ниже. Главное – следить за уровнем сахара в крови и строго выполнять назначения эндокринолога.
Признаки и симптомы баланопостита
Заболевание проявляется общими признаками воспаления:
- Покраснение кожи.
- Отечность (головка увеличивается в размерах, кожа на ней гладкая, блестящая).
- Зуд и жжение.
- Болезненные мочеиспускания.
- Выделения из уретры с неприятным запахом.
Специфические симптомы и формы заболевания:
Бактериальный баланопостит
Начальная стадия не отличается от описанных выше симптомов. В дальнейшем развивается гнойный процесс, который сопровождается обильными выделениями зеленого цвета и общими симптомами: лихорадкой, нарушением общего самочувствия, ухудшением аппетита и сна. Вызывают стафилококки, стрептококки и кишечная палочка. Часто это вторичный процесс на фоне длительно протекающего простого воспаления, или распространение инфекции из других органов мочевыводящей системы.
Герпетический баланопостит
Имеет специфического возбудителя — вирус простого герпеса 2 типа. Начинается с появления характерных пузырьков на коже, наполненных прозрачным содержимым. Отличается выраженным зудом и жжением. Боль во время мочеиспускания и полового акта постепенно становится постоянной. Герпетический баланопостит обычно имеет хроническое рецидивирующее течение. Обострение возникает на фоне снижения иммунитета.
Хламидийный баланопостит
Хламидии поражают всю мочеполовую систему, поэтому заболевание крайней плоти и головки всегда сопровождается уретритом, простатитом, пиелонефритом. Течение болезни никогда не бывает бурным. Небольшие выделение и неприятные ощущения при мочеиспускании возникают периодически. Хронический воспалительный процесс становится причиной многих неприятных последствий для мужчин: нарушение эректильной функции, снижение качества спермы вплоть до бесплодия, нарушение функции почек.
Анаэробный баланопостит
Из названия понятно, что для возникновения этой формы заболевания требуется отсутствие кислорода. Это бывает в случае фимоза, когда головка полностью не открывается. Провоцируют болезнь травмы полового члена, тесное белье, загрязнение половых органов. Воспаление часто имеет выраженный деструктивный компонент: эрозии, язвы, может развиваться гангрена. Общее состояние сразу серьезно нарушено, выражены симптомы интоксикации.
Кандидозный баланопостит
«Мужская» молочница, чрезмерное размножение на коже головки грибов рода Candida. Они относятся к условно-патогенной флоре, т.е. в норме они есть у всех, но при неблагоприятных условиях начинается их чрезмерное размножение. Проявления типичны: белые творожистые выделения, скапливающиеся под крайней плотью, сильнейший зуд и жжение. Симптомы нарастают. Особенно тяжелое течение болезни наблюдается у больных диабетом.
Симптомы настолько дискомфортные, что редкий пациент решает “переждать” болезнь, отказываясь от визита к врачу или лечения. Однако многие прекращают лечение вместе с исчезновением симптомов. Так делать нельзя. Хронический кандидоз – это повторяющиеся и неконтролируемые вспышки обострения. Пройдите полный курс лечения, назначенный врачом. Кандидоз не является венерическим заболеванием. Хотя и может передаваться сексуальному партнеру. Поэтому если вы обнаружили у себя симптомы кандидоза, предупредите партнершу, чтобы она понаблюдала за своим состоянием.
Главные опасности кандидоза: хронизация процесса, передача половому партнеру и распространение воспаления по уретре и всему мочеполовому тракту.
Эрозивный баланопостит
Нарушение целостности верхнего слоя кожи, которое проявляется в виде красных пятен с четкими границами. Редко вызывается инфекцией, обычно это минимальные ожоги нежной кожи головки полового члена некачественными косметическими средствами или проявление аутоиммунных процессов. Для этой формы очень характерна боль, как во время мочеиспускания, так и в покое.
Гангренозный баланопостит
Редкая и самая тяжелая форма. Омертвение тканей полового члена. Возникает при выраженном нарушении кровоснабжения (травма) или при запущенных баланопоститах другой этиологии. На первый план выходят общие симптомы интоксикации за счет всасывания огромного количества аутотоксинов. При данной форме вылечить пациента консервативными средствами нельзя, показана срочная хирургическая операция.
Цирцинарный кольцевидный баланопостит
Это сочетание инфекционного и аутоиммунного процесса — синдром Рейтера, когда поражаются половые органы (баланопостит), суставы (артриты) и орган зрения. В качестве возбудителя чаще всего выступает хламидия (хроническая форма инфекции). На коже полового члена появляются округлые розовые пятна с четкими границами. Другие симптомы могут вообще отсутствовать, поэтому пациенты редко вовремя обращаются к врачу. Иногда отмечается незначительный зуд и жжение при мочеиспускании.
Диагностика баланопостита
Основной метод диагностики — консультация, визуальный осмотр уролога, который определяет симптомы воспаления кожи головки полового члена и крайней плоти.
Второй шаг — определить вид возбудителя. От этого зависит список лекарств для купирования воспалительного процесса. Используют бактериологическое исследование мазков из уретры, отделяемого с головки (гноя или спегмы). Без мазка невозможно назначить адекватное лечение. А без лечения, баланопостит трансформируется в хроническую форму.
Если есть подозрение на кандидозную инфекцию, сдают анализ мочи на сахар (см. Баланопостит и диабет)
Принципы лечения при баланопостите
В результате лечения баланопостита у мужчины должна быть нормальная сексуальная жизнь и гигиена. И поскольку он является фактором риска появления злокачественных новообразований, лечение – это профилактика рака.
Баланопостит это общее обозначение воспалительных процессов головки и крайней плоти полового члена. Однако источники и возбудители воспаления могут быть разными. Поэтому лечение направлено на устранение источника.
Если это первый случай заболевания, то обычно баланопостит успешно и быстро лечится.
Важно в этом случае полностью пройти назначенный курс лечения. Если врач назначил антибиотик 2 раза в день в течении 7 дней, значит именно так и надо делать. Это же касается и противогрибковых препаратов.
Как лечить баланопостит в домашних условиях?
Лечение баланопостита, как правило и проходит в домашних условиях, т.е. амбулаторно. Врач назначает схему лечения, пациент придерживаясь ее завершает курс и сдает контрольные анализы.
Если речь идет о самолечении и “народных” методах, то мы, как представители научной медицины тут плохие помощники и в этом случае пациент берет на себя всю ответственность за собственное лечение. Самолечение баланопостита может приводить к хроническому воспалению и еще большим осложнениям: фимозу и парафимозу с ущемлением головки полового члена, восходящей инфекции с развитием цистита и пиелонефрита, снижению чувствительности головки полового члена, появлению злокачественных новообразований и процессов.
Меньщиков Константин Анатольевич не рекомендует заниматься самолечением.
Какой врач лечит баланопостит? Уролог или андролог, дерматовенероог. Технически – заболевания кожи головки члена или крайней плоти – это кожные заболевания, поэтому не удивляйтесь, если вас направят к дерматовенерологу.
Как долго лечится баланопостит? Сроки зависят от формы и возбудителя. Простой бактериальный воспалительный процесс в острой форме прохдит за неделю. Кандидозный может не проходить в течение месяца, если он возник на фоне серьезных проблем с иммунитетом. Иногда для успешного излечения требуется устранить причину скопления секрета под крайней плотью и сделать обрезание или пластику уздечки. Кроме того, чем дольше мужчина тянет с визитом к врачу, тем крепче формируется хронизация воспалительного процесса.
Это заразно? Я могу передать болезнь партнерше?
Заразность зависит от природы воспаления. Инфекционный баланопостит очень заразен. Но даже в случае неинфекционного баланопостит, если есть покраснения, зуд, боль и жжение во время мочеиспускания и другие симптомы, следует воздержаться от половой жизни и пройти лечение.
Какое самое эффективное средство (лекарство) от баланопостита? На этот вопрос можно ответить, только точно зная возбудителя. Кремы и мази являются вспомогательными средствами. Часто необходимы антибактериальные препараты.
ВАЖНО! Существует множество мазей на основе стероидных гормонов, которые быстро снимают неприятные симптомы. Применение их больше положенного срока приводит к серьезным осложнениям. Строго следуйте назначению врача.
Эффективно ли лечение антибиотиками? При гнойной форме бактериального баланопостита это основной способ избавления от проблемы, причем антибиотики назначаются не местно, а в таблетках. При грибковом или аллергическом воспалении такой подход только усилит неприятные симптомы. Поэтому, так важно определиться с выбором лекарства на основе результатов анализов.
Врач сказал, что мне надо сделать обрезание, но я читал, что можно вылечить баланопостит мазями и таблетками.
Баланопостит в хронической форме и с повторяющимися случаями воспалениями, действительно не поддается лечению терапевтическими методами. Т.е. с каждым разом всё сложнее и сложнее купировать воспаление. Кроме того, врач не может предотвратить повторение баланопостита. Обрезание действительно рекомендуется Минздравом РФ и Ассоциациями Урологов как профилактическая мера от фимоза, парафимоза, баланопостита, баланита и рака полового члена. Если сомневаетесь в назначении лечащего врача, обратитесь к другому специалисту за вторым мнением.
Баланопостит не проходит. Что делать?
Если это первый случай баланопостит в вашей жизни, то возможно неверно определен возбудитель, а значит неверно подобрано лечение. Если речь идет о хроническом заболевании, то действительно из раза в раз становится сложнее победить воспаление.

У здорового мужчины вырабатываемые половые гормоны обеспечивают нормальное развитие половых органов, формирование половых признаков и белково-жировой обмен. Если по какой-то причине синтез гормонов сбивается, развивается гипогонадизм. Это недостаточность половых желез и нарушение выработки половых гормонов. Такие процессы ведут к серьезным проблемам, которые решаются совместно эндокринологами и андрологами. Предлагаем подробнее изучить причины, симптомы и принципы лечения гипогонадизма у мужчин.

Основные симптомы и проявления заболевания
Гипогонадизм развивается из-за недостатка половых гормонов. Из-за дефицита страдают органы, которые зависят от этих гормонов. Симптомы гипогонадизма могут проявляться по-разному. Имеют значение возраст возникновения заболевания и причина снижения количества гормонов.
Если не началось половое созревание
Если сбой произошел до начала полового созревания, то оно происходит с задержкой. У мальчика отмечается очень высокий рост, его руки и ноги выглядят слишком длинными, а грудная клетка — маленькой по сравнению с другими частями. Оволосения по мужскому типу тоже не происходит, поскольку это зависит от половых гормонов.
Ожирение при гипогонадизме — еще один характерный признак. Из-за недостатка тестостерона оно развивается по женскому типу. Кроме него формируется гинекомастия — увеличение молочных желез, и наблюдается недоразвитый половой член небольших размеров.
По окончании полового созревания
Если выработка гормонов была нарушена после пубертатного периода, признаки гипогонадизма выражены не так ярко. У мужчины уменьшаются яички, снижается оволосение тела, начинает развиваться ожирение с откладыванием жира по женскому типу. Кожа теряет эластичность и становится тонкой, появляются проблемы с половой функцией, может развиваться бесплодие.
Самый первый признак — уменьшение размера яичек. Этого не происходит, только если болезнь начала развиваться недавно. При ее прогрессировании нарушается сперматогенез — развитие мужских половых клеток. Яички теряют свою основную функцию, что приводит к бесплодию с прекращением выработки тестостерона. Вторичные половые признаки постепенно регрессируют. На фоне этого у мужчины могут быть слабость, утомляемость и ослабление мышц.
Классификация и причины гипогонадизма
Основная причина гипогонадизма — снижение объема или нарушение выработки половых гормонов. Это может быть вызвано заболеваниями яичек или проблемами в регуляции синтеза гормонов на уровне гипофиза и гипоталамуса. В зависимости от причины выделяют первичный и вторичный гипогонадизм. Первичный — это тот, что спровоцирован проблемами в яичках, и его могут вызывать:
- генетические дефекты, вызвавшие недоразвитие желез;
- влияние вредных факторов на женщину в период беременности;
- инфекционные заболевания вроде эпидидимита, паротита, везикулита;
- токсическое влияние высоких доз некоторых лекарств (тетрациклинов, гормональных);
- химиотерапия при злокачественных заболеваниях;
- лучевое поражение; яичек из-за перекрута семенного канатика, варикоцеле, иссечения грыжи и пр.
Вторичный гипогонадизм вызывают заболевания гипофиза и гипоталамуса. Это могут быть опухоли, воспаления, сосудистые проблемы. К распространенным причинам относятся:
- аденома или пролактинома гипофиза;
- нарушение функции гипофиза или гипоталамуса после операции или травмы;
- возрастные изменения, ведущие к снижению уровня тестостерона (возрастной гипогонадизм);
- гемохроматоз (нарушение метаболизма железа).

Первичную и вторичную форму различает уровень гонадотропных гормонов (гормонов передней доли гипофиза — ФСГ (фолликулостимулирующего) и ЛГ (лютеинизирующего), регулирующих половых железы. В зависимости от этого выделяют:
- Гипергонадотропный гипогонадизм, т. е. первичная форма, при которой повышен уровень гонадотропов.
- Гипогонадотропный гипогонадизм, т. е. вторичная форма, для которой характерно снижение выработки гонадотропинов.
- Нормогонадотропный гипогонадизм. При такой форме уровень гонадотропинов имеет нормальные значения, а заболевание проявляется снижением выработки тестостерона в яичках. Причина болезни — гипепролактинемия.
Отсюда легко сделать вывод, что гипергонадотропная форма вызвана нарушением в работе яичек, а гипо-и нормогонадотропная — проблемами в гипоталамо-гипофизарной системе.
Есть подозрение на гипогонадизм — что делать?
Если у мужчины есть симптомы дефицита тестостерона как признака гипогонадизма, необходимо обратиться к андрологу или урологу-андрологу. На основании жалоб пациента врач сможет предположить, в чем проблема, вызвавшая такое состояние.
Для постановки диагноза оцениваются половые органы и вторичные половые признаки, выявляются характерные признаки заболевания. Подтвердить диагноз и выявить причину помогают рентген турецкого седла (там находится гипофиз), анализ спермы, анализ крови на половые и гонадотропные гормоны.
Лечение гипогонадизма зависит от причины, поэтому определяется в индивидуальном порядке. Взрослым назначают заместительную терапию гормонами, мальчикам — негормональными препаратами. При первичной форме принимают тестостерон, при вторичной — гонадотропины. Если причина — опухоль, то в рамках лечения ее могут удалить хирургическим путем.
Поскольку эффективность лечения напрямую зависит от правильности диагностики, мужчине важно вовремя обратиться к врачу и пройти все назначенные исследования. В клинике Dr. AkNer работают урологи-андрологи с большим опытом в лечении гипогонадизма. Для получения консультации запишитесь на прием, воспользовавшись формой обратной связи или контактным номером.
Читайте также:

