Плаквенил при дискоидной красной волчанке
Обновлено: 28.04.2024
Системная красная волчанка (СКВ) – аутоиммунное заболевание, этиология которого остается неизвестной. Кожный синдром при СКВ зачастую имеет первостепенное диагностическое значение – поражение кожи в 20-30% случаев является самым ранним симптомом, а у 60-
Systemic lupus erythematosus: alertness in the practice of a dermatologist / M. M. Tlish, Zh. Yu. Naatyzh1, T. G. Kuznetsova, E. A. Chernenko /State Budgetary educational institution of higher professional education Kuban State Medical University of the Ministry of Healthcare of the Russian Federation, Krasnodar, Russia
Abstract. Systemic lupus erythematosus (SLE) is an autoimmune disease, the etiology of which remains unknown. Skin syndrome in SLE is often of paramount diagnostic value – skin lesion is the earliest symptom in 20-30% of cases, and in 60-70% it manifests itself at various stages of the course of the disease, which leads to the patient's primary referral to a dermatologist. Frequent diagnostic errors are due to the absence of clinical symptoms of systemic lesions in the presence of cutaneous manifestations of lupus erythematosus (LE). In this case, laboratory tests are an integral part of the algorithm for managing patients with LE at the stage of contacting a dermatologist. The most specific laboratory test is the determination of antinuclear antibodies by an indirect immunofluorescence reaction, referred to as antinuclear factor (ANF). An elevated ANF titer is included in the list of diagnostic criteria for SLE, its detection allows one to suggest a diagnosis of SLE and determine a further algorithm for the provision of medical care. The article presents two clinical cases illustrating that against the background of an isolated skin lesion and the absence of visible somatic pathology, abnormalities in immunological tests were identified. This made it possible to suspect the systemic course of the process at an early stage and refer patients to a rheumatologist's consultation, where the diagnosis of SLE was confirmed. For citation: Tlish M. M., Naatyzh Zh. Yu., Kuznetsova T. G., Chernenko E. A. Systemic lupus erythematosus: alertness in the practice of a dermatologist // Lechaschy Vrach. 2020; vol. 23 (11): 23-26. DOI: 110.26295/OS.2020.35.78.005
Согласно современным представлениям, системная красная волчанка (СКВ) – аутоиммунное заболевание неустановленной этиологии, характеризующееся гиперпродукцией органонеспецифических аутоантител с развитием иммуновоспалительного повреждения тканей внутренних органов [1]. Широкий ряд вырабатываемых аутоантител и их прямое или опосредованное воздействие на клеточные мишени обуславливают многообразие клинических проявлений при красной волчанке (КВ) [2]. СКВ может проявляться изолированным или сочетанным поражением систем и органов, включающим поражение кожи и слизистых оболочек (волчаночная бабочка, дискоидная эритема, фотосенсибилизация, алопеция, телеангиэктазии, сетчатое ливедо, язвы в полости рта), сердечно-сосудистой системы (перикардит, миокардит, эндокардит, коронарит), почек (волчаночный нефрит), центральной нервной системы (судороги, психоз), опорно-двигательного аппарата (артралгии, артриты), легких (плеврит, волчаночный пневмонит), гематологическими нарушениями (гемолитическая анемия, лейкопения, тромбоцитопения) и т. д. [3].
Ключевую роль в диагностике СКВ играет обнаружение клинических проявлений заболевания и данные лабораторной диагностики [3]. Кожный синдром при СКВ зачастую имеет первостепенное диагностическое значение – поражение кожи в 20-30% случаев является самым ранним симптомом, а у 60-70% проявляется на различных этапах течения болезни, что приводит к первичному обращению больного именно к дерматологу [4]. Поражения кожи при СКВ полиморфны и представлены различными изменениями – от незначительных телеангиэктазий до буллезных поражений [2]. Выделяют волчаночно-специфичные и волчаночно-неспецифичные поражения кожи, последние встречаются в несколько раз чаще. К волчаночно-специ-фичным относят различные проявления хронической, подострой и острой КВ [5]. Группа неспецифических поражений включает: фотосенсибилизацию, лейкоцитокластический и уртикарный васкулит, телеангиэктазии, сетчатое ливедо, злокачественный атрофический папулез и синдром Рейно [5]. Широкая вариабельность клинических проявлений кожного синдрома обуславливает необходимость проведения тщательного дифференциального диагноза [1].
Важным инструментом ранней диагностики системных заболеваний является обнаружение аутоантител с помощью лабораторных тестов [3]. Наиболее специ-фичными для СКВ являются антинуклеарные антитела (АНА) – это гетерогенная группа аутоантител к компонентам клеточного ядра, среди которых выделяют антитела к двуспиральной дезоксирибонуклеиновой кислоте (ДНК), гистонам, нуклеосомам, экстрагируемым ядерным антигенам, ядрышковым антигенам и другим клеточным структурам [6]. Стандартным методом обнаружения группы АНА является непрямая реакция иммунофлюоресценции (НРИФ) с использованием линии эпителиальных клеток аденокарциномы гортани человека (HЕp-2) [7]. Определение АНА методом НРИФ принято обозначать как антинуклеарный фактор (АНФ), содержание которого оценивается по максимальному выявленному титру в сыворотке крови, с указанием интенсивности и типа флюоресценции [8]. Количественное увеличение титра свыше 1:160 входит в перечень диагностических критериев СКВ согласно рекомендациям Американской коллегии ревматологов (American College of Rheumatology, ACR) и Европейской лиги борьбы с ревматизмом (European League Against Rheumatism, ULAR) и используется для оценки активности процесса, прогноза, так как является предиктором развития СКВ на доклинической стадии [8].
Длительное формирование патогномоничного клинического симптомокомплекса СКВ, отсутствие проведения необходимых лабораторных исследований и междисциплинарного взаимодействия являются причиной частых диагностических ошибок, приводящих к отсутствию своевременной противовоспалительной и иммуносупрессивной терапии у врача-ревматолога. Учитывая вышесказанное, считаем целесообразным привести собственные клинические наблюдения.
Клиническое наблюдение № 1
Больная М., 27 лет, считает себя больной с июля 2019 г., когда после длительного отдыха на побережье появились высыпания на коже лица. Обратилась к дерматологу по месту жительства, где был выставлен диагноз: «Розацеа, папулопустулезный подтип, среднетяжелое течение». Получала курсовое лечение (доксициклин, метронидазол гель). Видимого улучшения пациентка не отмечала, процесс на коже продолжал прогрессировать, в связи с чем обратилась на кафедру дерматовенерологии ФГБОУ ВО КубГМУ Минздрава России.
Данные со стороны других органов и систем: предъявляет жалобы на ноющие боли в мелких суставах кистей и коленных суставах, чувство утренней скованности. Соматически не обследована.
Объективно: кожный патологический процесс носит ограниченный симметричный характер, локализуется на коже крыльев носа, щек, подбородка. Представлен: эритематозные пятна, чешуйки, телеангиэктазии.
На коже лица (в области крыльев носа, щек, подбородка) расположены ярко-розовые эритематозные очаги, с четкими границами, слегка инфильтрированные, правильной округлой формы, диаметром 3-4 см, покрытые небольшим шелушением в центре очагов; в периферической зоне очагов визуализируются телеангиэктазии (рис. 1). Удаление чешуек сопровождается болезненностью (симптом Бенье–Мещерского).
.jpg)
Определена биодоза 20 секунд.
С предположительным диагнозом «Дискоидная красная волчанка?» больная была направлена на гистоморфологическое исследование кожи.
Результаты гистоморфологического исследования кожи из патологического очага на правой щеке: фолликулярный гиперкератоз; эпидермис с тенденцией к атрофии; вакуольная дистрофия клеток базального слоя. Под эпидермисом сосуды расширены. Во всех отделах дермы – густые диффузные и периваскулярные лимфогистиоцитарные инфильтраты с примесью нейтрофилов и плазмоцитов. Вокруг сально-волосяных фолликулов – густой лимфогистиоцитарный инфильтрат с примесью нейтрофилов, тучных клеток и фибробластов, проникающий в наружное эпителиальное влагалище. В дерме – участки мукоидного набухания коллагеновых волокон. Заключение: морфологическая картина может соответствовать красной волчанке.
Данные общеклинических исследований: общий и биохимический анализ крови – показатели в пределах нормы; общий анализ мочи – показатели в пределах нормы.
Настораживающими факторами в плане трансформации кожной формы в системный процесс у пациентки М. явились: дебют заболевания в молодом возрасте, длительная инсоляция в анамнезе, II фототип кожи, биодоза 20 секунд, наличие выраженного суставного синдрома.
Для исключения диагноза СКВ было проведено иммунологическое исследование:
- Антинуклеарный фактор на НЕр-2 клетках: 1:320 титр (норма менее 160); мелкогранулярный тип свечения.
- Антитела к двуспиральной ДНК (a-dsDNA) – 53 МЕ/мл (норма – менее 25 МЕ/мл).
- Анализ крови на антитела к фосфолипидам класса IgG (скрининг) – 10,13 МЕ/мл (референсные значения: до 10 МЕ/мл – не обнаружено).
- Анализ крови на антитела к фосфолипидам класса IgM (скрининг) – 12,68 МЕ/мл (референсные значения: до 10 МЕ/мл – не обнаружено).
С полученными данными больная направлена к ревматологу в Краевую клиническую больницу № 2, где был подтвержден диагноз СКВ. Больная взята на диспансерный учет ревматологом для определения дальнейшей тактики ведения и лечения.
Клиническое наблюдение № 2
Пациентка В., 66 лет, считает себя больной с апреля 2018 г., когда впервые появились высыпания на коже щек и подбородка. При сборе анамнеза установлено, что больная длительное время проживала в северном регионе и после переезда в Краснодарский край начала отмечать появление высыпаний. Самостоятельно использовала бетаметазон и декспантенол. Отмечала временное улучшение, но в весенне-летний период заболевание обострялось. Обратилась к дерматологу по месту жительства, где был выставлен диагноз «стероидпровоцированная розацеа» и назначено лечение (наружные и системные антибактериальные препараты, ангиопротекторы). Видимого улучшения не наблюдала, в связи с чем обратилась на кафедру дерматовенерологии ФГБОУ ВО КубГМУ МЗ РФ.
Объективно: кожный патологический процесс носит распространенный характер, локализован на коже лица, шеи. Представлен: пятна, телеангиэктазии, чешуйки.
На коже лица в области щек, левой околоушной области и шеи расположены отечные эритематозные очаги розовато-красного цвета, диаметром 2–3 см, преимущественно правильно-округлой формы с небольшим шелушением, визуализируются единичные телеангиэктазии. Удаление чешуек сопровождается болезненностью (симптом Бенье–Мещерского) (рис. 2).
.jpg)
С предварительным диагнозом «Дискоидная красная волчанка?» пациентка направлена на гистоморфологическое исследование.
Результаты гистоморфологического исследования кожи из патологического очага: на коже левой щеки – фолликулярный гиперкератоз; участки паракератоза; эпидермис местами атрофичен; вакуольная дистрофия клеток базального слоя эпидермиса; подэпидермальные пузыри. В сосочковом слое – отек, стенки сосудов утолщены. В дерме – густые очаговые и периваскулярные лимфогистиоцитарные инфильтраты с примесью нейтрофилов. Вокруг сально-волосяных фолликулов – густой лимфогистиоцитарный инфильтрат с примесью нейтрофилов, тучных клеток и фибробластов, проникающий в наружное эпителиальное влагалище. В дерме – участки мукоидного набухания коллагеновых волокон. Заключение: морфологическая картина больше соответствует красной волчанке.
Данные общеклинических исследований: в общем и биохимическом анализах крови выявлены следующие отклонения – лейкоциты 3,7 × 10 9 /л; холестерин 8,7 ммоль/л.
Учитывая длительность течения кожного патологического процесса, отсутствие результатов обследования смежных специалистов, для исключения диагноза СКВ было проведено иммунологическое исследование:
- Антинуклеарный фактор на НЕр-2 клетках: 12 560 титр (норма менее 160); крупногранулярный тип свечения.
- Антитела к двуспиральной ДНК (a-dsDNA) – 0,5 МЕ/мл (норма – менее 25 МЕ/мл).
- Анализ крови на антитела к фосфолипидам класса IgG (скрининг) 16,65 МЕ/мл (референсные значения: до 10 МЕ/мл – не обнаружено).
- Анализ крови на антитела к фосфолипидам класса IgM (скрининг) – 14,68 МЕ/мл (референсные значения до 10 МЕ/мл – не обнаружено).
С полученными результатами лабораторных исследований больная была направленна на консультацию к ревматологу в Краевую клиническую больницу № 2, где был установлен диагноз: «СКВ, хроническое течение, 1-й степени активности, с поражением кожи (эритема по типу «бабочки»), иммунологическими нарушениями (антинуклеарный фактор на НЕр-2 клетках, положительный анализ крови на антитела к фосфолипидам IgG, IgM)». Больную госпитализировали в ревматологическое отделение на стационарное лечение.
Таким образом, иммунологические исследования и их комплексный анализ являются неотъемлемой составляющей алгоритма ведения больных с КВ уже на этапе обращения к врачу-дерматологу и способствуют высокому качеству оказания медицинской помощи данному контингенту больных.
Литература/References
- Тлиш М. М., Наатыж Ж. Ю., Сычева Н. Л., Кузнецова Т. Г., Иризелян Г. А., Псавок Ф. А. Системная красная волчанка: междисциплинарный подход к диагностике // Российский журнал кожных и венерических болезней. 2016; 19 (3): 141-147. [Tlish M. M., Naatyzh Zh. Yu., Sycheva N. L., Kuznetsova T. G., Irizelyan G. A., Psavok F. A. Sistemnaya krasnaya volchanka: mezhdistsiplinarnyy podkhod k diagnostike [Systemic lupus erythematosus: an interdisciplinary approach to diagnosis] Rossiyskiy zhurnal kozhnykh i venericheskikh bolezney. 2016; 19 (3): pp. 141-147.]
- Мазуров В. И., ред. Диффузные болезни соединительной ткани: руководство для врачей. СПб: СпецЛит, 2009. 192 с. [Mazurov V. I., red. Diffuznyye bolezni soyedinitel'noy tkani: rukovodstvo dlya vrachey. [Diffuse connective tissue diseases: a guide for physicians.] SPb: SpetsLit, 2009. P. 192.]
- Насонов Е. Л., ред. Клинические рекомендации по ревматологии. 2-е изд., испр. и доп. М.: ГЭОТАРМедиа, 2010. 429 с. [Nasonov Ye. L., red. Klinicheskiye rekomendatsii po revmatologii. [Clinical practice guidelines to rheumatology.] 2-ye izd., ispr. i dop. M.: GEOTARMedia, 2010. P. 429.]
- Романова Н. В., Шилкина Н. П. Клинико-иммуноло-гическая характеристика кожного синдрома у больных красной волчанкой // Российский журнал кожных и венерических болезней. 2005; (4): 45-48. [Romanova N. V., Shilkina N. P. Kliniko-immuno-logicheskaya kharakteristika kozhnogo sindroma u bol'nykh krasnoy volchankoy [Clinical and immunological characteristics of skin syndrome in patients with lupus erythematosus] Rossiyskiy zhurnal kozhnykh i venericheskikh bolezney. 2005; (4): pp. 45-48.]
- Тлиш М. М., Наатыж Ж. Ю., Сычева Н. Л., Кузнецова Т. Г. Системная красная волчанка в практике дерматолога // Клиническая медицина. 2018; 96 (3): 277-281. [Tlish M. M., Naatyzh Zh. Yu., Sycheva N. L., Kuznetsova T. G. Sistemnaya krasnaya volchanka v praktike dermatologa [Systemic lupus erythematosus in the practice of a dermatologist] Klinicheskaya meditsina. 2018; 96 (3): pp. 277-281.]
- Клюквина Н. Г. Клиническое значение лабораторных нарушений при системной красной волчанке // Современная ревматология. 2014; (2): 41-47. [Klyukvina N. G. Klinicheskoye znacheniye laboratornykh narusheniy pri sistemnoy krasnoy volchanke [Clinical significance of laboratory disorders in systemic lupus erythematosus] Sovremennaya revmatologiya. 2014; (2): pp. 41-47.]
- Александрова Е. Н., Новиков А. А., Насонов Е. Л. Рекомендации по лабораторной диагностике ревматических заболеваний Общероссийской общественной организации «Ассоциация ревматологов России» – 2015 // Современная ревматология. 2015; 9 (4): 25-36. [Aleksandrova Ye. N., Novikov A. A., Nasonov Ye. L. Rekomendatsii po laboratornoy diagnostike revmaticheskikh zabolevaniy Obshcherossiyskoy obshchestvennoy organizatsii «Assotsiatsiya revmatologov Rossii» – 2015 [Recommendations for laboratory diagnostics of rheumatic diseases of the All-Russian public organization «Association of rheumatologists of Russia» – 2015] Sovremennaya revmatologiya. 2015; 9 (4): pp. 25-36.]
- Александрова Е. Н., Новиков А. А., Верижникова Ж. Г., Лукина Г. В. Современный взгляд на проблемы исследования антинуклеарных антител при системной красной волчанке (обзор литературы) // Клиническая лабораторная диагностика. 2018; 63 (6): 340-348. [Aleksandrova Ye. N., Novikov A. A., Verizhnikova Zh. G., Lukina G. V. Sovremennyy vzglyad na problemy issledovaniya antinuklearnykh antitel pri sistemnoy krasnoy volchanke (obzor literatury) [Modern view on the problems of studying antinuclear antibodies in systemic lupus erythematosus (literature review)] Klinicheskaya laboratornaya diagnostika. 2018; 63 (6): pp. 340-348.]
М. М. Тлиш, доктор медицинских наук, профессор
Ж. Ю. Наатыж 1 , кандидат медицинских наук
Т. Г. Кузнецова, кандидат медицинских наук
Е. А. Черненко
ФГБОУ ВО КубГМУ Минздрава России, Краснодар, Россия
Системная красная волчанка: настороженность в практике дерматолога/ М. М. Тлиш, Ж. Ю. Наатыж, Т. Г. Кузнецова, Е. А. Черненко
Для цитирования: Тлиш М. М., Наатыж Ж. Ю., Кузнецова Т. Г., Черненко Е. А. Системная красная волчанка: настороженность в практике дерматолога // Лечащий Врач. 2020; т. 23 (11), 23-26. DOI: 110.26295/OS.2020.35.78.005
Теги: аутоиммунное заболевание, кожный синдром, алгоритм лечения
Форма выпуска, упаковка и состав препарата Плаквенил
Таблетки, покрытые пленочной оболочкой белого цвета, круглые, двояковыпуклые, с гравировкой "HCQ" на одной стороне и "200" - на другой.
| 1 таб. | |
| гидроксихлорохина сульфат | 200 мг |
Вспомогательные вещества: лактозы моногидрат, повидон К25, крахмал кукурузный, магния стеарат, опадрай OY-L-28900 (гипромеллоза, макрогол 4000, титана диоксид (Е171), лактозы моногидрат).
10 шт. - блистеры (6) - пачки картонные.
Фармакологическое действие
Плаквенил обладает противомалярийными свойствами, а также оказывает противовоспалительное и иммунодепрессивное действие при хронической дискоидной или системной красной волчанке (СКВ), остром и хроническом ревматоидном артрите. Механизм его действия при малярии, СКВ и ревматоидном артрите до конца не известен.
Гидроксихлорохин обладает свойствами умеренного иммуносупрессора, подавляя синтез ревматоидного фактора и компонентов реакции острой фазы. Он также накапливается в лейкоцитах, стабилизируя лизосомальные мембраны, и подавляет активность многих ферментов, в т.ч. коллагеназы и протеаз, которые вызывают распад хряща.
Эффективность при СКВ и ревматоидном артрите связана со следующими противовоспалительными и иммуномодулирующими эффектами гидроксихлорохина:
- повышение внутриклеточного рН приводит к замедлению антигенного ответа и уменьшает связывание пептидов рецепторов главного комплекса гистосовместимости (ГКГ); меньшее количество рецепторов антиген-ГКГ достигает поверхности клетки, что приводит к снижению аутоиммунного ответа;
- снижение активности фосфолипазы А2 при высоких концентрациях, лизосомальных ферментов;
- снижение концентраций цитокинов ИЛ-1 и ИЛ-6, ведущее к уменьшению клинических и лабораторных показателей аутоиммунного ответа; т.к. отсутствует нарушение синтеза интерферона гамма, эти эффекты могут быть связаны с селективным воздействием на цитокины;
- ингибирование пре- и/или посттранскрипции ДНК и РНК.
Препарат активно подавляет бесполые эритроцитарные формы, а также гаметы Plasmodium vivax и Plasmodium malariae, которые исчезают из крови почти одновременно с бесполыми формами. Плаквенил не действует на гаметы Plasmodium falciparum. Не эффективен в отношении резистентных к хлорохину штаммов Plasmodium falciparum, а также не активен в отношении внеэритроцитарных форм Plasmodium vivax, Plasmodium malariae и Plasmodium ovale и поэтому не может предупредить заражение этими микроорганизмами при назначении в профилактических целях, а также не способен предотвратить рецидив заболевания, вызванного этими возбудителями.
Фармакокинетика
После приема внутрь гидроксихлорохин быстро и почти полностью всасывается из ЖКТ. У здоровых добровольцев после однократной дозы 400 мг C max гидроксихлорохина в плазме крови достигалась через 1.83 ч и колебалась от 53 до 208 нг/мл.
Связывание с белками плазмы - 45%.
Неизмененный препарат и его метаболиты хорошо распределяются в организме. V d составляет 5-10 л/кг. Гидроксихлорохин накапливается в тканях с высоким уровнем обмена - в печени, почках, легких, селезенке (в этих органах концентрация превышает плазменную в 200-700 раз), в ЦНС, эритроцитах, лейкоцитах, а также в сетчатке глаза и тканях, богатых меланином.
Гидроксихлорохин проникает через плацентарный барьер, в незначительных количествах обнаруживается в грудном молоке.
В печени гидроксихлорохин частично превращается в активные этилированные метаболиты.
Среднее значение T 1/2 из плазмы варьирует в зависимости от времени, прошедшего после приема препарата следующим образом: 5.9 ч (от достижения C max до 10 ч), 26.1 ч (от 10 до 48 ч) и 299 ч (от 48 до 504 ч).
Гидроксихлорохин и его метаболиты выводятся в основном с мочой и в меньшей степени с желчью. Выведение препарата медленное, терминальный T 1/2 составляет около 50 дней (из цельной крови) и 32 дня (из плазмы). За 24 ч с мочой выводится 3% от введенной дозы препарата.
Показания препарата Плаквенил
- ревматоидный артрит;
- ювенильный ревматоидный артрит;
- системная красная волчанка;
- дискоидная красная волчанка.
Малярия (за исключением хлорохин-резистентных штаммов Plasmodium falciparum):
- для профилактики и лечения острых приступов малярии, вызванной Plasmodium vivax, Plasmodium ovale и Plasmodium malariae, а также чувствительными штаммами Plasmodium falciparum;
- для радикального лечения малярии, вызванной чувствительными штаммами Plasmodium falciparum.
| Код МКБ-10 | Показание |
| B50 | Малярия, вызванная Plasmodium falciparum |
| B51 | Малярия, вызванная Plasmodium vivax |
| B52 | Малярия, вызванная Plasmodium malariae |
| L93.0 | Дискоидная красная волчанка |
| M05 | Серопозитивный ревматоидный артрит |
| M08 | Юношеский [ювенильный] артрит |
| M32 | Системная красная волчанка |
Режим дозирования
Плаквенил предназначен только для перорального применения. Препарат принимают во время еды или со стаканом молока.
Все дозы препарата приведены из расчета на гидроксихлорохин сульфат и не эквивалентны дозам основания.
Лечение ревматоидного артрита
Гидроксихлорохин обладает кумулятивной активностью. Для проявления его терапевтического действия необходимо несколько недель приема препарата, в то время как побочные эффекты могут проявляться относительно рано. Необходимый терапевтический эффект развивается после нескольких месяцев приема препарата. В случае отсутствия объективного улучшения в состоянии больного в течение 6 месяцев приема гидроксихлорохина, применение препарата следует прекратить.
Взрослым (включая лиц пожилого возраста) препарат назначают в минимальной эффективной дозе. Доза не должна превышать 6.5 мг/кг массы тела в сут (рассчитывается по идеальной, а не по реальной массе тела) и могут составлять или 200 мг, или 400 мг/сут.
У пациентов, способных принимать 400 мг ежедневно, начальная доза - по 400 мг ежедневно в несколько приемов. При достижении очевидного улучшения состояния доза может быть снижена до 200 мг. При уменьшении эффективности поддерживающая доза может быть увеличена до 400 мг.
Детям препарат назначают в минимальной эффективной дозе. Доза не должна превышать 6.5 мг/кг массы тела (исходя из идеальной массы тела), поэтому для детей с массой тела менее 31 кг не предназначены таблетки 200 мг.
Применение Плаквенила в комбинации с ГКС, салицилатами, НПВС, метотрексатом и другими терапевтическими средствами второго ряда является безопасным. После нескольких недель применения Плаквенила дозы ГКС и салицилатов могут быть уменьшены или может быть прекращен прием этих препаратов. Дозы ГКС следует снижать постепенно каждые 4-5 дней: доза кортизона - не более чем на 5-15 мг, доза гидрокортизона - не более чем на 5-10 мг, доза преднизолона и преднизона - не более чем на 1-2.5 мг, доза метилпреднизолона и триамцинолона - не более чем на 1-2 мг и дексаметазона - не более чем на 0.25-0.5 мг.
Лечение системной красной волчанки
Взрослым назначают в начальной средней дозе 400 мг 1-2 раза/сут в течение нескольких недель или месяцев в зависимости от реакции пациента. Для продолжительной поддерживающей терапии, достаточно применение препарата в меньшей дозе от 200 до 400 мг.
С целью профилактики острых приступов малярии , вызванных Plasmodium malariae, и чувствительными штаммами Plasmodium falciparum взрослым препарат назначают в дозе 400 мг еженедельно в один и тот же день недели. Для детей еженедельная доза составляет 6.5 мг/кг (для расчета берется идеальная масса тела), однако вне зависимости от массы тела доза для детей не должна превышать дозу для взрослых.
Если условия позволяют, то профилактическую терапию следует начинать за 2 недели до въезда в эндемичную зону. Если это невозможно, то можно назначить начальную двойную (нагрузочную) дозу: взрослым - 800 мг, детям - 12.9 мг/кг идеальной массы тела (но не более 800 мг), разделенную на два приема с 6-часовым интервалом. Профилактическое лечение следует продолжать в течение 8 недель после выезда из эндемичной зоны.
Для лечения острых приступов малярии взрослым препарат назначают в дозе 800 мг, затем через 6-8 ч - 400 мг, затем в 2 последующих дня - по 400 мг (в общей сложности 2 г гидроксихлорохина сульфата).
Альтернативный способ лечения: была доказана также эффективность однократного приема в дозе 800 мг.
Доза для взрослых так же, как и для детей, может быть рассчитана с учетом идеальной массы тела.
Детям препарат назначают в общей дозе 32 мг/кг (но не более 2 г) в течение 3 дней по следующей схеме:
первая доза – 12.9 мг/кг (не более однократной дозы 800 мг);
вторая доза – 6.5 мг/кг (не более 400 мг) через 6 ч после первой дозы;
третья доза – 6.5 мг/кг (не более 400 мг) через 18 ч после второй дозы;
четвертая доза – 6.5 мг/кг (не более 400 мг) через 24 ч после третьей дозы.
Побочное действие
Со стороны органа зрения: редко - ретинопатия с изменениями в пигментации и дефектами полей зрения. В ранней форме ретинопатия обратима при прекращении курса лечения гидроксихлорохином. Если ретинопатия сохраняется, то может возникнуть риск необратимого поражения сетчатки даже после отмены лечения. Изменения сетчатки вначале могут быть бессимптомными, или проявляться скотомой парацентрального или перицентрального типов, преходящей скотомой, нарушением цветового зрения.
Возможны изменения роговицы, включая отек и помутнение. Они могут быть бессимптомными или вызывать такие нарушения, как появление ореолов, нечеткости зрения или фотофобии. Эти изменения могут быть обратимыми при прекращении лечения.
Возможно снижение зрения из-за нарушения аккомодации, которое зависит от дозы и является обратимым.
Дерматологические реакции: возможны кожные высыпания, зуд, изменения пигментации кожи и слизистых оболочек, обесцвечивание волос и алопеция. Эти реакции обычно быстро проходят при прекращении лечения.
Сообщалось о развитии буллезной сыпи, включая очень редкие случаи многоформной эритемы и синдрома Стивенса-Джонсона, фоточувствительности и отдельных случаев эксфолиативного дерматита.
Очень редкие случаи острого генерализованного экзантематозного пустулеза (ОГЭП) необходимо отличать от псориаза, хотя гидроксихлорохин и может провоцировать обострение псориаза. ОГЭП может сопровождаться повышением температуры и гиперлейкоцитозом. После отмены препарата исход обычно благоприятный.
Со стороны пищеварительной системы: тошнота, диарея, анорексия, боли в области живота; редко - рвота. Эти реакции обычно проходят сразу же после снижения дозы или прекращения лечения. При длительном применении и в высоких дозах возможна гепатотоксичность. В отдельных случаях - нарушения функции печени; в единичных случаях - внезапно развившаяся печеночная недостаточность.
Со стороны ЦНС и периферической нервной системы: иногда - головокружение, шум в ушах, потеря слуха, головная боль, раздражительность, эмоциональная неустойчивость, психозы, судороги, мышечная слабость, атаксия; в отдельных случаях - миопатия скелетных мышц или нейромиопатия, ведущие к прогрессирующей слабости и атрофии проксимальных групп мышц. Миопатия может быть обратимой после отмены препарата, но для полного восстановления может потребоваться несколько месяцев. Возможны слабые сенсорные изменения, подавление сухожильного рефлекса и снижение нервной проводимости.
Со стороны сердечно-сосудистой системы: редко - кардиомиопатия. В случае обнаружения нарушений проводимости (блокада ножек пучка Гиса/AV-блокада) или гипертрофии миокарда обоих желудочков следует иметь в виду возможность хронической кардиотоксичности (в эти ситуациях требуется отмена препарата). После отмены препарата возможно обратное развитие этих изменений.
Со стороны системы кроветворения: редко - угнетение костномозгового кроветворения; в отдельных случаях - анемия, апластическая анемия, агранулоцитоз, лейкопения, тромбоцитопения.
Со стороны обмена веществ: гидроксихлорохин может провоцировать или вызывать обострение порфирии.
Аллергические реакции: крапивница, ангионевротический отек, бронхоспазм.
Противопоказания к применению
- ретинопатия;
- детский возраст - при необходимости длительной терапии (у детей имеется повышенный риск развития токсических эффектов);
- детский возраст до 6 лет (таблетки по 200 мг не предназначены для детей с идеальной массой тела менее 31 кг);
- беременность;
- наследственная непереносимость лактозы, недостаточность лактазы, галактоземия или синдром мальабсорбции глюкозы/галактозы (из-за присутствия в составе препарата лактозы);
- повышенная чувствительность к производным 4-аминохинолина.
С осторожностью следует применять препарат при зрительных расстройствах (снижение остроты зрения, нарушение цветового зрения, сужение полей зрения), одновременном приеме препаратов, способных вызывать неблагоприятные офтальмологические реакции (опасность прогрессирования ретинопатии и зрительных расстройств); при гематологических заболеваниях (в т.ч. в анамнезе); при тяжелых неврологических заболеваниях, психозах (в т.ч. в анамнезе); при поздней кожной порфирии (риск обострения), псориазе (риск усиления кожных проявлений заболевания), одновременном приеме препаратов, способных вызывать кожные реакции; при почечной недостаточности и/или печеночной недостаточности, гепатите, одновременном приеме препаратов, способных неблагоприятно влиять на функцию печени и/или почек (при тяжелых нарушениях функции почек или печени дозу следует подбирать под контролем концентрации гидроксихлорохина в плазме); при дефиците глюкозо-6-фосфатдегидрогеназы; при тяжелых желудочно-кишечных заболеваниях; при гиперчувствительности к хинину (возможность перекрестных аллергических реакций).
Применение при беременности и кормлении грудью
Данные о применении препарата при беременности ограничены. Гидроксихлорохин проникает через плацентарный барьер. Следует отметить, что 4-аминохинолины в терапевтических дозах могут вызывать внутриутробные повреждения ЦНС, в т.ч. слухового нерва (нарушения со стороны слуха и вестибулярного аппарата, врожденная глухота), кровоизлияния в сетчатку глаза и аномальную пигментацию сетчатки. Поэтому следует избегать применения гидроксихлорохина при беременности, за исключением случаев, когда потенциальная польза терапии для матери превышает риск для плода.
Следует тщательно взвесить необходимость применения препарата в период лактации (грудного вскармливания), т.к. показано, что гидроксихлорохин в небольших количествах выделяется с грудным молоком, а также известно, что грудные дети особенно чувствительны к токсическим эффектам 4-аминохинолинов.
СКВ – это тяжелое системное заболевание соединительной ткани иммунной природы, при котором поражается кожа и различные внутренние органы. 90% больных составляют женщины в возрасте 20-40 лет. Распространенность заболевания среди представителей разных рас и этнических групп неодинакова: чаще всего СКВ встречается у негров и реже всего – у белых. Заболевание имеет хронический характер с периодами обострений и требует длительной противовоспалительной терапии.
Название болезнь получила из-за своего характерного признака сыпи на переносице и щеках, которая, как считали раньше, напоминает волчьи укусы.
Причины заболевания
Причина развития СКВ неизвестна. В основе заболевания лежит хроническое аутоиммунное воспаление, связанное с выработкой клетками иммунной системы антител против ДНК клеток собственного организма. Эти антитела разрушают клетки соединительной ткани разных органов и ситем (кожа, почки, нервная система, сосуды, клетки крови, сердце, легкие, желудочно-кишечный тракт, глаза), что и обуславливает богатство клинических проявлений СКВ.
Симптомы волчанки
СКВ может начинаться с поражения какого-либо одного органа или нескольких сразу. В зависимости от этого первично будут появляться те или иные симптомы заболевания.
- боль в мышцах и суставах;
- отек кистей и стоп, связанный с артритом мелких суставов;
- сыпь на щеках и переносице (стойкие красные пятна или бляшки);
- дискоидная волчанка — толстые красные чешуйчатые пятна на коже волосистой части головы, ушных раковинах, лице, руках, открытых участках груди и спины;
- очаговое выпадение волос;
- язвы на слизистой оболочке ротовой полости и носа;
- повышенная чувствительность кожи к солнечному свету;
- депрессия, тревожные расстройства, психозы;
- тошнота, жидкий стул;
- снижение зрения.
Больные также жалуются на необоснованные подъемы температуры, слабость, головные боли, быструю утомляемость.
Диагностика системной красной волчанки
После расспроса и детального осмотра больного врач направляет пациента на дополнительные обследования. Перечень необходимых диагностических процедур определяется в зависимости от клинических симптомов. В обязательном порядке выполняется анализ крови на антинуклеарные антитела и антитела против ДНК клеток, общий и биохимический анализ крови и анализ мочи.
Что можете сделать Вы
Если вы заметили у себя или своих близких симптомы СКВ постарайтесь как можно скорее обратиться к терапевту. При подтверждении диагноза следует внимательно относиться к назначениям врача и следить за собственным самочувствием.
У пациенток с диагнозом СКВ имеются особенности течения беременности и родов. Поэтому, если у вас уже стоит диагноз СКВ, и вы собираетесь зачать ребенка, обязательно посоветуйтесь с лечащим врачом.
Что может врач
Полностью вылечить СКВ нельзя. Целью терапии является борьба с тяжелыми обострениями и поддержание удовлетворительного состояния пациента в период ремиссии. Основу лечения составляют противовоспалительные препараты (нестероидные противовоспалительные препараты, глюкокортикостероиды) и цитостатические иммунодепрессанты. В зависимости от клинических проявлений проводится симптоматическая терапия. В некоторых случаях показана экстракорпоральная детоксикация (плазмаферез, гемосорбция, криоплазмосорбция).
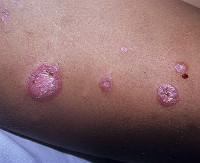
Дискоидная красная волчанка – это хроническое воспалительное аутоиммунное заболевание кожи, развивающееся на фоне фотосенсибилизации (повышенной чувствительности к свету). Клинические проявления включают эритему, рубцовую атрофию кожи, фолликулярный гиперкератоз, выпадение волос, поражение ногтей. Диагноз ставится на основании симптоматики, анамнестических данных, наличия волчаночных клеток в крови, иммунологических тестов и гистологического исследования биоптата кожи. В качестве лечения применяются синтетические противомалярийные препараты, топические глюкокортикоиды, системные ретиноиды, солнцезащитные средства.
МКБ-10
Общие сведения
Дискоидная красная волчанка (ДКВ), или рубцующийся эритематоз – заболевание, относящееся к диффузным болезням соединительной ткани (коллагенозам). Данная патология является наиболее частой формой кожной красной волчанки. Средняя распространенность рубцующегося эритематоза составляет 1:100 000 человек. Чаще страдают представители европеоидной расы. Начало болезни приходится на молодой возраст (от 20 до 40 лет). Заболеваемости дискоидной волчанкой больше подвержены лица женского пола (соотношение с мужчинами 3:1). В редких случаях (1-5%) ДКВ может перейти в системную красную волчанку (СКВ).

Причины ДКВ
Эритематоз протекает по типу аутоиммунной реакции, точная причина возникновения которой неизвестна. Важное значение в развитии заболевания имеет наследственная предрасположенность, о чем свидетельствует большая встречаемость дискоидной волчанки среди близких родственников. В ходе исследований была установлена ассоциация ДКВ с антигенами тканевой совместимости HLA A1, A3, A10, A11, A18, B7, B8. Наиболее серьезным провоцирующим действием обладает ультрафиолетовое излучение.
К факторам, способствующим возникновению дискоидной волчанки, относятся постоянная травматизация кожи, хронические инфекции в организме, наличие аллергических болезней, прием лекарственных препаратов, повышающих чувствительность кожи к ультрафиолету (сульфаниламидов, тетрациклина, фторхинолонов, гризеофульвина, нейролептиков). В группе повышенного риска находятся люди, чей род деятельности связан с длительным пребыванием на открытом воздухе (работники сельскохозяйственной промышленности, строители, рыбаки). Также в группу риска входят лица с 1 фототипом кожи (кельтским) – это люди с нежной, тонкой, иногда веснушчатой кожей, имеющие светлый или рыжий цвет волос.
Патогенез
При дискоидной красной волчанке наблюдается патогенетическое сходство с СКВ, однако патологические реакции ограничиваются кожными покровами. В основе заболевания лежит аутоиммунное воспаление. Под действием ультрафиолетовых лучей в совокупности с другими провоцирующими факторами в клетках кожи нарушаются процессы метилирования ДНК (механизма регуляции транскрипции генов). Это приводит к повышению экспрессии белков, индуцирующих апоптоз (запрограммированную клеточную гибель) - p53, Fas и Fas-лиганда и гамма-интерферона.
Т- и В-лимфоциты стимулируют синтез цитокинов и антител к компонентам клеточных ядер (нуклеиновым кислотам, нуклеосомам). Образующиеся иммунные комплексы оседают на эндотелии сосудов, вызывая их повреждение. Выработку аутоантител у генетически предрасположенных лиц также способны вызывать антигены некоторых вирусов (Эпштейна-Барр, цитомегаловирус, парвовирус 19), имеющие сходную молекулярную структуру с белками клеточных мембран. Дополнительным повреждающим агентом выступает индукция свободнорадикального окисления липидов. Результатом этих процессов является массивное воспаление и разрушение клеток кожи.
Классификация
Традиционно дискоидную красную волчанку подразделяют на очаговую и диссеминированную (распространенную) – эти формы различаются количеством очагов поражения кожи и их локализацией. Также при диссеминированной форме отмечается наличие общей симптоматики (слабости, повышения температуры тела, болей в суставах) и высокого риска трансформации в СКВ. Помимо перечисленных форм, в ревматологии выделяют следующие виды ДКВ:
- Глубокая. Характерны подкожные узлы с их последующей кальцификацией.
- Папилломатозная. Патологический процесс затрагивает волосистую часть головы и кожу кистей рук. Очаги имеют вид бородавок.
- Дисхромическая. Характерны депигментация центрального участка дискоидного очага и гиперпигментация периферической зоны.
- Телеангиэктатическая. Проявляется усиленным сосудистым рисунком очагов.
- Гиперкератотическая. Роговой слой эпидермиса выражено утолщен. Очаги напоминают кожный рог. Наиболее неблагоприятная форма. Рассматривается как начальная стадия рака.
- Центробежная эритема Биетта. Проявляется высыпаниями на спинке носа и щеках, имеющими «вид бабочки».
Симптомы ДКВ
Дискоидная красная волчанка характеризуется хроническим течением, рецидивы возникают в основном летом или весной, когда длина солнечного дня максимальна. Чаще всего поражаются участки тела, подвергающиеся длительному солнечному излучению. Тремя наиболее типичными симптомами считаются эритема, фолликулярный гиперкератоз и рубцовая атрофия кожи.
Эритематоз дебютирует с появления на коже розовых, слегка возвышающихся пятен (эритем) размером 1-2 см. Пятна не сопровождаются зудом, со временем увеличиваются, на их поверхности образуются серо-белые чешуйки. Попытка удалить чешуйки вызывает боль (симптом Бенье-Мещерского). Также при снятии чешуек на месте их прикрепления к волосяным фолликулам видны участки вдавления (симптом «дамского каблучка» или «канцелярской кнопки»). По мере прогрессирования в центре дискоидных очагов кожа атрофируется. Вокруг центра формируется фолликулярный гиперкератоз вследствие закупорки фолликулов чешуйками эпидермиса, имеющий вид «гусиной кожи», по периферии очагов – эритема, зоны усиления или ослабления пигментации. Часто на коже наружного слухового прохода образуются пробки в протоках сальных желез, при этом поверхность кожи по внешнему виду напоминает наперсток.
При локализации очагов на волосистой части головы практически всегда возникает алопеция, которая оставляет после себя рубцы. При диссеминированной дискоидной волчанке очаги располагаются на груди, спине, локтях, ладонях, подошвах, обычно не имеют признаков шелушения и атрофии. Иногда поражаются ногтевые пластины. Ногти приобретают желтый цвет, становятся ломкими, деформируются. Очень редко в патологический процесс вовлекается слизистая оболочка полости рта. Очаги склонны к эрозированию, что вызывает жжение и боли во время приема пищи.
Осложнения
Серьезные осложнения дискоидной красной волчанки возникают редко. Иногда развивается вторичный гландулярный хейлит (воспаление мелких слюнных желез красной каймы губ). Диссеминированная форма ДКВ в некоторых случаях переходит в СКВ – тяжелое системное заболевание соединительной ткани, поражающее суставы и практически все внутренние органы (сердце, почки, легкие и центральную нервную систему). СКВ характеризуется упорным течением, трудно поддается терапии и имеет высокий риск летального исхода. Также может произойти трансформации стойких очагов дискоидной волчанки в плоскоклеточный рак кожи (сквамозно-клеточную карциному).
Диагностика
Пациентов с данной патологией курируют врачи ревматологи и дерматологи. При постановке диагноза дискоидной волчанки учитывается фототип кожи. На первичной консультации уточняется профессия пациента, прием фотосенсибилизирующих лекарственных средств, наличие инфекционных или аллергических заболеваний, близких родственников с ДКВ. Для диагностики проводят следующие методы исследования:
- Общие лабораторные тесты. В клиническом анализе крови отмечается увеличение скорости оседания эритроцитов, снижение уровня лейкоцитов, тромбоцитов, при инфекционных и аллергических патологиях - высокий уровень нейтрофилов и эозинофилов. При диссеминированной ДКВ возможен ложноположительный результат анализа на сифилис.
- Специальные ревматологические тесты. Примерно у 40% пациентов ДКВ обнаруживаются антинуклеарные антитела (ANA) и антитела к нуклеопротеинам (анти-Ro/SS-A, анти-La/SS-B). Волчаночные (LE) клетки встречаются у 5-7% пациентов. При реакции иммунной флюоресценции выявляются отложения иммуноглобулинов (IgG/IgM) и комплемента (положительный тест волчаночной полоски). Последний тест может быть положительным и при других заболеваниях, поэтому не является специфичным.
- Гистологическое исследование биоптата кожи. Биопсия кожи - наиболее достоверный метод для постановки диагноза. Характерны следующие признаки – атрофия эпидермиса, утолщение рогового слоя эпидермиса в устьях волосяных фолликулов, разрушение волокон коллагена, отек дермы, отложения в ней гиалина, периваскулярный лимфоцитарный инфильтрат.
Важно отличать диссеминированную форму ДКВ от системной красной волчанки, требующей более агрессивной терапии. Помощь в диагностике СКВ оказывает определение антител к двуспиральной ДНК и экстрагируемым ядерным ангигенам в крови пациента. Также дискоидную красную волчанку дифференцируют с другими формами кожной волчанки (острая, подострая), ревматологическими (дерматомиозит), дерматологическими заболеваниями (красный плоский лишай, псориаз, себорейный дерматит, экзема, фотодерматозы, эозинофильная гранулема лица, ангиолюпоид Брока-Потрие).
Лечение ДКВ
В большинстве случаев пациенты проходят лечение амбулаторно, но при тяжелом течении может потребоваться госпитализация в отделение ревматологии или дерматологии. Важным моментом является исключение приема фотосенсибилизирующих медикаментов и лечение сопутствующих аллергических или инфекционных заболеваний. Рекомендуется носить закрытую одежду, применять солнцезащитные крема или мази, содержащие вещества, которые задерживают ультрафиолетовые лучи (мексорил, двуокись титана, оксид цинка).
Основное патогенетическое лечение включает антималярийные аминохинолиновые препараты (Гидроксихлорохин), топические глюкокортикостероиды (тГКС), производные витамина А - ретиноиды (Изотретиноин, Ацитретин). Ввиду частого развития ретинопатий на фоне приема гидроксихлорохина обязателен регулярный осмотр офтальмолога. В зависимости от локализации дискоидных очагов применяются тГКС разной активности. При расположении очагов только на коже лица используют тГКС слабой и средней степени активности (Гидрокортизона ацетат, Метилпреднизолон), при поражении кожи конечностей и туловища рекомендуются тГКС сильной активности (Бетаметазон, Триамцинолон). Если дискоидные очаги имеются на ладонях и подошвах, назначаются тГКС сверхвысокой активности (Клобетазон).
Для подавления свободнорадикального повреждения клеток кожи эффективны антиоксиданты (альфа-токоферол). При неэффективности стандартного лечения прибегают к средствам, обладающим выраженным иммуносупрессивным действием – Такролимус, Метотрексат, Азатиоприн.
Прогноз и профилактика
В подавляющем большинстве случаев дискоидная волчанка имеет благоприятное течение. При грамотном подборе терапии и соблюдении всех рекомендаций наступает стойкая ремиссия. Основную проблему представляет трансформация ДКВ в более тяжелые заболевания, имеющие достаточно высокий процент летальности – СКВ и плоскоклеточную карциному. Профилактика рецидивов дискоидной волчанки заключается в ограничении времени пребывания на солнце, ношении закрытой одежды, применении солнцезащитных препаратов, исключении приема лекарств, повышающих чувствительность кожных покровов к ультрафиолетовому излучению.
1. Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 2016.
3. Федеральные клинические рекомендации по ведению больных с поражениями кожи при красной волчанке/ Самцов А.В., Чикин В.В. - 2015.

Эта статья была написана, чтобы помочь Вам больше узнать о дискоидной красной волчанке. Она расскажет Вам, что это такое, что ее вызывает, какие процедуры доступны, и где Вы можете узнать больше об этом.
Что такое дискоидная красная волчанка?
Дискоидная красная волчанка – необычная кожная сыпь, обычно усугубляемая воздействием солнечного света. Термин «красная волчанка» применяется к ряду связанных расстройств. «Дискоидная» красная волчанка ограничивается кожей и не связана с расстройствами других органов. Более тяжелая форма, которая может влиять на внутренние органы, называется «системной» красной волчанкой.
Что вызывает дискоидную красную волчанку?
Причина дискоидной красной волчанки до конца не изучена, но считается аутоиммунным заболеванием. У всех нас есть иммунная система, которая вырабатывает антитела, необходимые для борьбы с инфекциями.
Обычно эти антитела не атакуют наши собственные ткани. Однако при аутоиммунном заболевании иммунная система совершает ошибку и борется с нашим собственным телом. Ошибка, допущенная иммунной системой при дискоидной красной волчанке, заключается в том, что клетки в нашей коже рассматриваются как «чужеродные», и наша имунная система начинает вырабатывать антитела, которые наносят вред собственным клеткам кожи.
Факторы, которые могут увеличить риск дискоидной красной волчанки или усугубить ее течение, включают стресс, инфекцию и травму. Некоторые лекарства также считаются пусковым механизмом. Состояние не является заразным и не связано с пищевой аллергией. Дискоидная красная волчанка редко поражает детей, хотя это заболевание в равной степени может развиваться у мужчин и женщин. Есть доказательства того, что женщины в возрасте от 20 до 40 лет более склонны к этому состоянию.
Является ли дискоидная красная волчанка наследственной?
В некоторых семьях может быть генетическая предрасположенность, повышающая риск развития дискоидной красной волчанки. Однако не совсем ясно, как это передается или в какой степени влияет на болезнь. Считается, что сочетание факторов окружающей среды и генетики, скорее всего, способствует развитию дискоидной красной волчанки.
Каковы симптомы дискоидной красной волчанки?
Иногда пятна могут вызывать некоторый дискомфорт и зуд. Когда высыпания лопаются, они могут образовывать рубцы и постоянные изменения цвета вовлеченной кожи. У большинства пациентов нет никакого влияния на общее состояние здоровья.
Как выглядит дискоидная красная волчанка?
Дискоидная красная волчанка обычно поражает лицо и волосистые участки кожи головы, но иногда может распространяться на другие участки тела, включая руки, ноги и туловище.
Сыпь состоит из красных чешуйчатых (шелушащихся) пятен, которые, как правило, в конечном итоге очищаются, что приводит к истончению, рубцеванию или изменению цвета кожи. Уплотнение иногда может быть довольно толстым и напоминать бородавку. При распространении на кожу головы волосы в пораженной области могут быть потеряны навсегда.
Как можно диагностировать дискоидную красную волчанку?
Врач общей практики или дерматолог сможет поставить диагноз по внешнему виду Вашей кожи, однако иногда могут потребоваться исследования, и Ваш доктор может затем обратиться к дерматологу для постоянного наблюдения. Иногда исследование включает биопсию кожи (удаление небольшого образца кожи для анализа под микроскопом), анализы крови и мочи.
Можно ли вылечить дискоидную красную волчанку?
Нет. Как и многие аутоиммунные состояния, дискоидная красная волчанка обычно является пожизненным состоянием. Тем не менее, есть доступные процедуры, которые эффективны и могут помочь поддерживать состояние под контролем.
Самостоятельный уход
Если Вы курите
Мы настоятельно рекомендуем прекратить. Курение может ухудшить это состояние и привести к негативной реакции на лечение.
Защита от солнца
Это должно стать частью Вашей повседневной жизни: защитите свою кожу одеждой и не забывайте носить шляпу, которая защищает Ваше лицо, шею и уши, а также солнцезащитные очки от ультрафиолетового излучения.
Рекомендуется ежедневный солнцезащитный крем
При выборе солнцезащитного крема посмотрите на SPF (SPF 30 и более) для защиты от UVB и UVA. Нанесите достаточное количество солнцезащитного крема за 15-30 минут до выхода на солнце и повторно наносите его каждые два часа и сразу после купания или вытирания полотенцем.
Одежда может быть очень эффективным солнцезащитным средством
Особенно для Ваших плеч и рук. Однако если Ваша рубашка или блузка прозрачна, солнечный свет может проникнуть в Вашу кожу. Лучше всего использовать белую, плотную, но свободно облегающую одежду.
Постоянная нехватка солнечного света может снизить уровень витамина D, поэтому, возможно, стоит принимать добавки витамина D, доступные в аптеках и супермаркетах.
Как можно лечить красную волчанку?
Существует два основных вида лечения:
1) Местные
- Сильные стероидные кремы или инъекции стероидов. Инъекции назначаются квалифицированным врачом в соответствии с местным протоколом. Они могут помочь уменьшить воспаление, но должны использоваться под наблюдением, поскольку могут истончать кожу.
- Нестероидные кремы и мази. Например, ингибиторы кальциневрина и мазь такролимус. Эти методы лечения не содержат стероидов и действуют на иммунную систему, чтобы помочь уменьшить воспаление.
- Маскировка (кумуфлирование) кожи (Skin camouflage) может использоваться для высыпаний или при возникновении рубцевания.
2) Лечение, действующее на весь организм (таблетки и инъекции)
- Антималярийные таблетки, содержащие гидроксихлорохин и мепакрин. Эти лекарства были первоначально созданы для лечения малярии, но было также обнаружено сильное влияние на воспаление, и поэтому они помогают контролировать дискоидную красную волчанку. Эти таблетки обычно безопасны в обозначенной дозировке. Вам понадобится проверить состояние зрения перед началом лечения и через 5 лет, если Вы все еще будете лечиться. Пожалуйста, сообщите своему врачу, если у Вас возникнут какие-либо проблемы с глазами при приеме лекарств.
- Стероидные таблетки. Курс таблеток может принести пользу пациентам с тяжелой, обширной или дискоидной красной волчанкой.
- Лекарства, изменяющие иммунную систему. Когда нет реакции на стандартную терапию, могут использоваться иные лекарства; например, метотрексат или мофетила микофенолат. Существуют риски, связанные с этими видами лечения, поэтому они применяются для отдельных серьезных случаев и требуют дополнительного мониторинга.
Рекомендации по витамину D
Свидетельства, касающиеся влияния уровня сыворотки витамина D, воздействия солнечного света и потребления витамина D на здоровье, остаются неубедительными. Избегая воздействия солнечного света, если Вы страдаете от легкой восприимчивости или сокращаете риск возникновения меланомы и других раков кожи, Вы можете испытать дефицит витамина D.
Лица, полностью избегающие воздействия солнца, должны рассмотреть возможность измерения уровня витамина D. Если уровень уменьшен или недостаточен, они, возможно, пожелают рассмотреть возможность приема дополнительного витамина D3, 10-25 микрограммов в день и увеличения потребления продуктов с высоким содержанием витамина D, таких как жирная рыба, яйца, мясо, обогащенные маргарины и злаки. Добавки витамина D3 широкодоступны в магазинах здорового питания.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента», адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Читайте также:

