Пилинги при дисхромии кожи
Обновлено: 26.04.2024
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения глубоких пигментаций
Оглавление
Глубокие пигментации — это врожденные или приобретенные гипермеланозы, при которых основной объем избыточного пигмента залегает в дермальном слое кожи.
В нашей компании Вы можете приобрести следующее оборудование для удаления глубоких пигментаций:
Этиология и патогенез
Врожденный дермальный меланоцитоз (монгольское пятно)
Наследственная гиперпигментация, вызванная активным привлечением меланоцитов в дерму при их миграции из нервного гребня в эпидермис. Этиологию этого заболевания связывают с нарушением структуры G-белков — это протеины-ГТФазы, которые действуют в качестве вторичных посредников при внутриклеточных сигнальных каскадах.
Распространенность монгольских пятен варьируется в различных этнических группах. Чаще всего они встречаются у восточноафриканских детей с темной кожей (до 80%), несколько реже — у латиноамериканских детей (до 46%) и крайне редко — у светлокожих европейцев (1–9%).
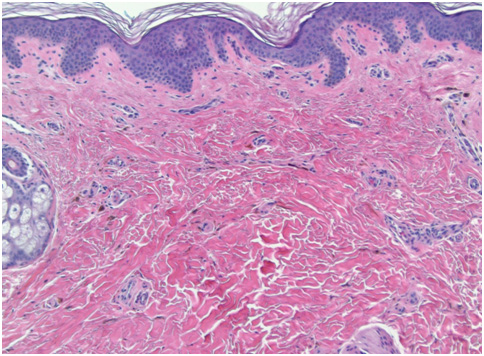
При гистологическом исследовании монгольских пятен видны сильно разветвленные меланоциты, которые располагаются в глубокой ретикулярной дерме и несут в себе много пигментированных меланосом (рис. 1). Как правило, меланоциты ориентированы параллельно эпидермису.
Рис. 1. Гистологические изменения в монгольском пятне (Dermpedia)
Меланоз (невус) Беккера
Его этиология и патогенез на сегодняшний день остаются неизученными. Определенную роль играют андрогены, о чем свидетельствует наличие сопутствующего гипертрихоза и преобладание данного гипермеланоза у мужчин. Так, исследование 19 302 мужчин в возрасте 17–26 лет выявило, что распространенность меланоза Беккера составляет 0,52%.
При микроскопии отмечается увеличение количества меланина в базальном слое эпидермиса. В кератиноцитах увеличиваются меланосомы, при этом гигантские меланосомы могут выявляться как в кератиноцитах, так и в меланоцитах. В дерме присутствуют меланофаги — макрофаги, фагоцитировавшие избыточный пигмент (рис. 2).
Рис. 2. Гистологические изменения в невусе Беккера (Parth P., et al. Sebaceus and Becker’s nevus: Overview of their presentation, pathogenesis, associations, and treatment. Am J Clinic Dermatol 2015)
Лентиго
Широко распространенная пигментная патология, обычно связанная с хроническим воздействием солнца на кожу. В США лентигиозные изменения наблюдаются у 90% людей со светлой кожей в возрасте старше 60 лет и у 20% — младше 35 лет. Основной причиной солнечного и старческого лентиго является длительная инсоляция; ПУВА-лентиго возникает после ПУВА-терапии (лечебного воздействия на кожу ультрафиолета спектра А с предварительным приемом фотосенсибилизатора псоралена); радиационное лентиго — после больших доз ионизирующего излучения.
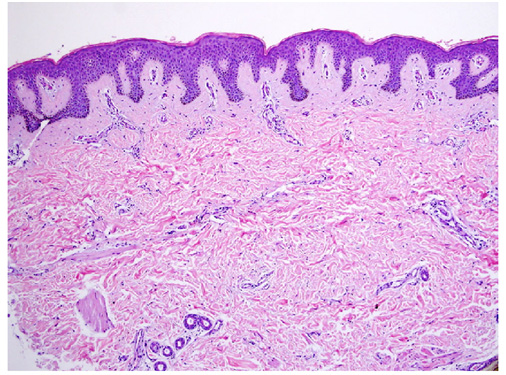
Солнечное лентиго гистологически характеризуется удлинением эпидермальных гребней, увеличением числа меланоцитов, которые производят избыточное количество пигмента, и количества меланофагов — макрофагов, поглотивших пигмент и окрасившихся в темный цвет. Атипичных меланоцитов при солнечном лентиго обычно не выявляется (рис. 3).
При ПУВА-лентиго отмечается увеличение числа гипертрофированных меланоцитов, часто с признаками клеточной атипии. Дополнительно можно увидеть удлиненные эпидермальные гребни и усиленную пигментацию клеток базального слоя эпидермиса. Эти же изменения можно увидеть и при лентиго после множественных посещений солярия (tanning-bed lentigines).
Радиационное лентиго проявляется избыточным отложением гранул меланина в базальных кератиноцитах, клеточной или ядерной атипией, ростом числа меланоцитов и уменьшением количества эпидермальных гребней.
Старческое лентиго характеризуется пролиферацией базальных клеток с образованием тяжей, содержащих избыточное число меланина. Также может выявляться увеличение числа меланоцитов в области дермо-эпидермального соединения. В целом меланоциты при старческом лентиго обладают более высокой активностью и более длинными отростками, чем в норме. При электронной микроскопии в кератиноцитах заметны крупные комплексы меланосом.
Рис. 3. Гистологические изменения при лентиго (Dermpedia)
Мелазма
Рецидивирующая приобретенная дисхромия, обусловленная повышенной активностью эпидермально-меланиновых единиц. Возникает на участках кожи, подверженных выраженной и/или регулярной инсоляции, чаще у женщин репродуктивного возраста.
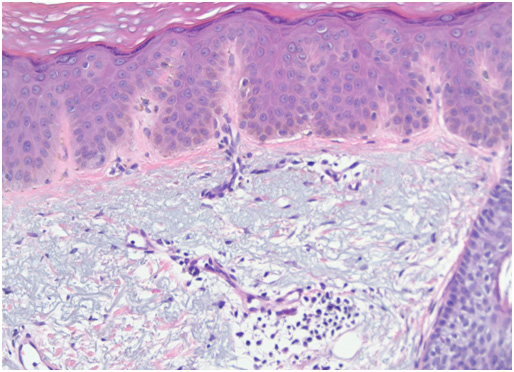
У пациентов с мелазмой отмечается увеличение объема меланина в эпидермисе, дерме или (чаще всего) в обоих указанных слоях кожи. Эпидермальный меланин выявляется в кератиноцитах базальной и супрабазальной области. Число меланоцитов в большинстве случаев не увеличивается, но имеющиеся пигментные клетки более крупные — они обладают выраженными отростками и гораздо более высокой активностью, чем в норме. Меланин также выявляется в мекрофагах поверхностной и средней дермы, которые часто собираются вокруг небольших расширенных сосудов (рис. 4).
Рис. 4. Гистологические изменения при мелазме (Nooshin B., et al. An overview on melasma. Pigmentary Disorders 2015; 2: 216)
Поствоспалительные гиперпигментации
Одно из распространенных дерматологических состояний, которое чаще развивается у людей с темными фототипами (V–VI). Патогенез связан с гиперпродукцией себума сальными железами и наличием избытка сквалена на коже (например, при акне). Солнечный ультрафиолет генерирует синглетный кислород, который окисляет сквален. Последний стимулирует выработку простагландина Е2, запускающего активный меланогенез.
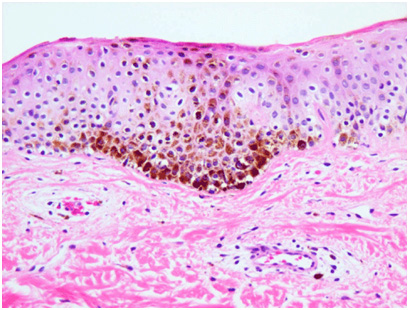
При микроскопии поствоспалительная гиперпигментация может проявляться как эпидермальным, так и дермальным увеличением количества пигмента (рис. 5). В последнем случае отмечается рост числа меланофагов в папиллярной дерме. Дермальная гиперпигментация может существовать много лет или даже оставаться на всю жизнь.
Рис. 5. Гистологические изменения при поствоспалительной гиперпигментации на фоне системной красной волчанки (Dr. Andrew Ryan, pathologist)
Гистологические изменения при поствоспалительной гиперпигментации
Клинические проявления
Врожденный дермальный меланоз (монгольское пятно)
Монгольское пятно отличается сине-серой макулярной пигментацией. Характерно изменение цвета пятна и появление голубоватого оттенка под разными углами обзора из-за эффекта Тиндаля — рассеивания света при его прохождении через неоднородную среду.
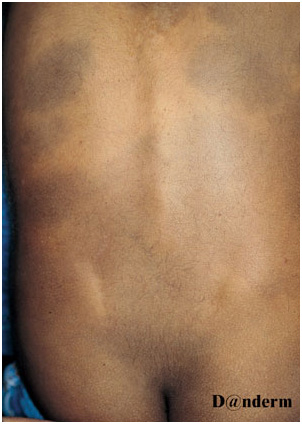
Поражения могут быть единичными или множественными, занимать площадь от нескольких квадратных сантиметров до поражения обширных участков тела. Чаще всего монгольское пятно локализуется на пояснично-крестцовой области, но может распространяться на ягодицы, спину, плечи и др. (рис. 6) Сообщалось о генерализованных монгольских пятнах, захватывающих всю переднюю и заднюю поверхность тела, включая конечности.
Монгольские пятна часто связаны с заячьей губой, менингеальной опухолью позвоночника, меланомой и пигментоваскулярным факоматозом (врожденным гипермеланозом, включающим в себя меланоцитарные и/или эпидермальные невусы).
Рис. 6. Врожденный дермальный меланоз — множественные монгольские пятна на спине (Danish national service on dermato—venereology)
Меланоз (невус) Беккера
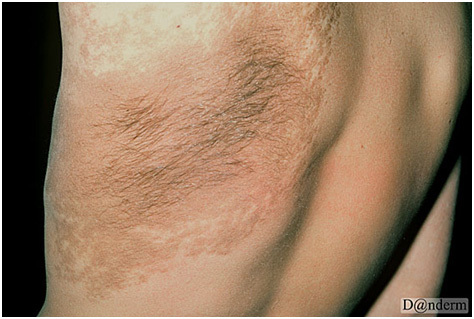
Ранним проявлением невуса Беккера является бессимптомное светло- или темно-коричневое пятно неравномерной окраски и контура. Чаще оно появляется над плечом, на верхней части груди или на спине. Спустя несколько месяцев или лет в невусе и возле него начинают расти густые волосы коричневого или черного цвета (рис. 7). Центральная область меланоза может утолщаться с развитием акне (acne vulgaris).
Рис. 7. Меланоз Беккера с наличием темных волос (Danish national service on dermato-venereology)
Лентиго
Солнечное лентиго представляет собой плоские или слегка вогнутые округлые пятна различного диаметра, светло-коричневого или темно-коричневого цвета. Обычно они возникают на открытых участках — на лице, тыльных поверхностях рук и кистей, верхней половине туловища (рис. 8). Сразу после появления размеры солнечного лентиго очень маленькие (менее 5 мм), но в дальнейшем очаги становятся больше, темнее и сливаются в крупные пятна. Они могут содержать в себе участки нормальной кожи или разделяться мелкими морщинами.
Лентиго после солярия (tanning-bed lentigines) похоже на солнечное, но выявляется в нетипичных местах на теле пациента, куда обычно не попадает много солнца — внутренняя поверхность рук и бедер, область подмышек и др. Образования имеют диаметр от 2 до 5 мм, цвет коричневый или черный. Они появляются внезапно после интенсивного загара, либо после длительного (от 1 года и более) регулярного посещения солярия. Злокачественный потенциал этих поражений до конца не изучен.
При ПУВА-лентиго пигментные пятна также похожи на солнечное лентиго, но имеют неправильные контуры. После прекращения сеансов фотолечения небольшие очаги сохраняются на коже до 3–6 месяцев, крупные — до 2 лет.
Радиационное лентиго включает в себя дополнительные признаки долговременного радиационного поражения кожи — подкожный фиброз, кератоз, телеангиэктазии.
Рис. 8. Солнечное лентиго (Danish national service on dermato-venereology)
Мелазма
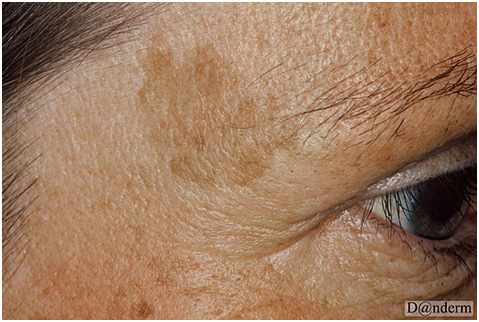
Проявляется в виде одиночного поражения или множественных очагов темно-коричневой или черной гиперпигментации, симметрично расположенных на лице и/или шее (рис. 9). По локализации мелазма может быть центрофациальной (лоб, щеки, нос, над верхней губой и на подбородке), малярной (нос и щеки) и мандибулярной (в области нижней челюсти). В редких случаях мелазма появляется на предплечье, что связано с приемом прогестерона.
Некоторые области лица у пациентов могут оставаться интактными при мелазме, и причина этого в настоящий момент не установлена. Считается, что данная особенность связана с плотностью и активностью сальных желез на коже.
Рис. 9. Мелазма (Danish national service on dermato-venereology)
Поствоспалительная гиперпигментация
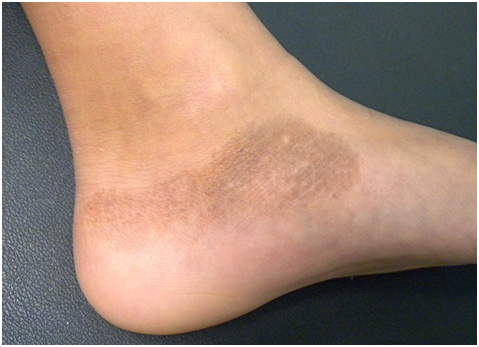
Распределение гипермеланозных поражений зависит от локализации исходного дерматоза или места травмы. Их цвет варьируется от светло-коричневого до черного — если пигмент расположен в дерме, то оттенок будет темнее (рис. 10).
Рис. 10. Поствоспалительная гиперпигментация на ноге (AboutKidsHealth)
Принципы лечения
Глубокие пигментации плохо поддаются наружным методам лечения, поскольку пигмент залегает достаточно глубоко в коже — и воздействовать на него снаружи крайне затруднительно. Определенный эффект при некоторых состояниях (например, при мелазме) могут дать отбеливающие средства — гидрохинон, транексамовая или азелаиновая кислоты. Есть данные о пользе химических пилингов, но здесь следует быть крайне осторожным, чтобы не вызвать еще большее усиление пигментации в области воздействия.
Глубокие пигментации успешно лечатся аппаратными методами — интенсивным импульсным светом (IPL) и лазерами. Принцип действия IPL-терапии основан на селективном фототермолизе — поглощении меланином энергии светового излучения с последующим разрушением нежелательного пигмента. Для более точного воздействия и профилактики нагрева окружающей кожи в IPL-модуле аппарата М22 от Lumenis используется комплект светофильтров. Каждый из этих фильтров отсекает диапазон длин волн, наиболее подходящий для определенной глубины залегания пигмента и фототипа.
Если пигмент залегает очень глубоко, интенсивный импульсный свет может оказаться недостаточно эффективным — в этом случае рекомендован неаблятивный фракционный фототермолиз на аппаратах Fraxel и M22 ResurFX. В комплектацию Fraxel входит эрбиевый лазер 1550 нм для работы на уровне дермы в глубине до 1400 мкм (1,4 мм), а также тулиевый лазер 1927 нм для воздействия на уровне эпидермиса до 210 мкм (0,21 мм). ResurFX использует одну длину волны — 1565 нм, но этот модуль может совмещаться в аппарате M22 с модулем IPL и Nd:YAG Q-Switched лазером, благодаря чему можно успешно лечить любые формы пигментаций.
Неаблятивный фракционный фототермолиз основан на создании в коже микротермальных лечебных зон — крошечных очагов термического повреждения, между которыми находятся интактные (нетронутые) области. Это позволяет не только эффективно разрушать нежелательный пигмент, но и ускоряет последующее восстановление кожи, т.к. клетки из интактных областей мигрируют в микрозоны повреждений. Неаблятивный фракционный фототермолиз является методом выбора у пациентов с IV–VI фототипами кожи, которым можно проводить IPL-терапию с ограничениями.
Этиология, особенности, актуальные вопросы и методы терапии.
Введение
Гиперпигментации — поствоспалительный гиперпигмелоноз и мелазма (хлоазма) — являются распространённой проблемой в практике врача-косметолога. Дисхромии оказывают значительное влияние на внешний вид пациента, вызывая психосоциальные и эмоциональные расстройства, снижают качество жизни. Врождённые нарушения пигментации обуславливаются генотипом, приобретённые возникают в результате воздействия внешних или внутренних факторов (гормоны гипофиза, гипоталамуса, коры надпочечников, мужских и женских половых желёз, ультрафиолетовое излучение, недостаток или избыток витаминов и микроэлементов, вредные привычки и пр.), а также сопровождают некоторые заболевания, в том числе кожные. Эти изменения могут приводить к увеличению количества меланоцитов (меланоцитарный тип) или гиперплазии пигментообразующих клеток и содержащихся в них меланосом (меланиновый тип), что влечёт за собой увеличение количества меланина в коже.
При патологии меланоцитарной системы изменения могут быть как качественными, так и количественными.
При количественных клиническая картина соответствует дисхромии кожи, а при качественных возникают новообразования. Вместе с УФ-излучением ряд внешних факторов может приводить к усилению пигментации: установлено стимулирующее действие на меланоциты серийных воздействий инфракрасным и рентгеновским излучением. На процесс образования меланина влияет избыток или недостаток витаминов в коже: стимулируют меланогенез повышенные В1 и В2 или дефицит А, С, РР.
По мнению некоторых авторов, тучные клетки, фибробласты и цитокины способствуют образованию гиперпигментации. УФ-излучение может усилить образование меланина, непосредственно воздействуя на меланоциты и стимулируя кератиноциты. В результате синтезируется альфа-меланоцитарно-стимулирующий гормон, который регулирует экспрессию мРНК-тирозиназы. УФ-излучение способствует увеличению количества свободных радикалов, что приводит к инициированию синтеза меланина, а также пролиферации и трансформации меланоцитов.
Чаще всего гиперпигментация встречается среди женщин, усиливается во время менструации, беременности, в период менопаузы и постменопаузы. Имеются исследования, подтверждающие, что использование солнцезащитного крема с высоким SPF (более 25) снижает интенсивность заболевания в 50% случаев и снижает риск развития хлоазмы во время беременности более чем на 90 %. Cуществует генетическая предрасположенность, так как более 40 % пациентов с данной патологией указывают на наличие у родственников схожих симптомов. Дисхромии встречаются во всех этнических и популяционных группах, чаще среди людей с III–V типами кожи по Фитцпатрику. Проблема гипермеланоза является наиболее актуальной в странах, где наблюдается большая подверженность ультрафиолетовому излучению. Появление гиперпигментации является характерным признаком преждевременного старения. Для диагностики используют дерматоскопию, сиаскопию, лампу Вуда, количественное определение содержания меланина в коже.
При подозрении на озлокачествление процесса применяют гистологический метод с использованием специфических маркеров. Диагноз основывается на клинической картине, дополнительные методы обследования позволяют оценить глубину залегания пигмента и дать оценку эффективности терапии.
Рис. 1. Усиление выраженности гипермеланоза после лазерного воздействия с целью коррекции участка гиперпигментации. Рис. 2. Введение препарата ГПЧ при поствоспалительном гипермеланозе.
Методы коррекции
Основные терапевтические мероприятия включают: наружную терапию (препараты, уменьшающие выработку меланина, отшелушивающие и «отбеливающие» средства), мезотерапию, эксфолиацию (пилинги, дермабразию, броссаж), физиотерапию (криотерапию, лекарственный форез), фототерапию (импульсные лазеры на красителях, лазеры на парах меди, неодимовый лазер, эрбиевый лазер, светоимпульсную терапию IPL). С целью камуфлирования участков гиперпигментации используют декоративные косметические средства.
Ультрафиолетовое облучение считается одним из основных факторов, способствующих развитию гиперпигментаций, поэтому целесообразно применение барьерных, физических и химических методов защиты: ношение закрытой одежды, очков, широкополых шляп, применение специальных фотопротекторов в виде крема, спрея или эмульсии, содержащих фильтры и экраны с высокой степенью фотозащиты. Но вопреки убеждениям некоторых пациентов, данные методы не способны полностью избавить от гиперпигментации, они могут лишь предотвратить её дальнейшее развитие.
Гиперпигментация может появиться или усугубиться после проведения косметических процедур: срединного пилинга, IPL или лазеротерапии. Они вызывают повреждение и воспаление средних слоёв кожи, тем самым активируют меланогенез, иногда приводя к более глубокому, дермальному отложению пигмента. Результатом таких процедур могут быть более тёмные и чёткие очаги гиперпигментации [Рис. 1].
Применение гидролизата плаценты человека
По мнению некоторых авторов, высокоэффективными препаратами при лечении дисхромий являются препараты на основе гидролизата плаценты человека (ГПЧ).
Их действие на процесс пигментообразования объясняется способностью к увеличению экспрессии медь-зависимого фермента тирозиназы и тирозиназа-связанных белков 1 и 2 (TRP1 и TRP2). Молекулярные компоненты ГПЧ способствуют равномерной активации меланогенеза в коже. Препараты ГПЧ увеличивают гидратацию кожи, стимулируют рост коллагеновых и эластиновых волокон, благодаря чему происходит уплотнение дермы, уменьшение выраженности морщин.
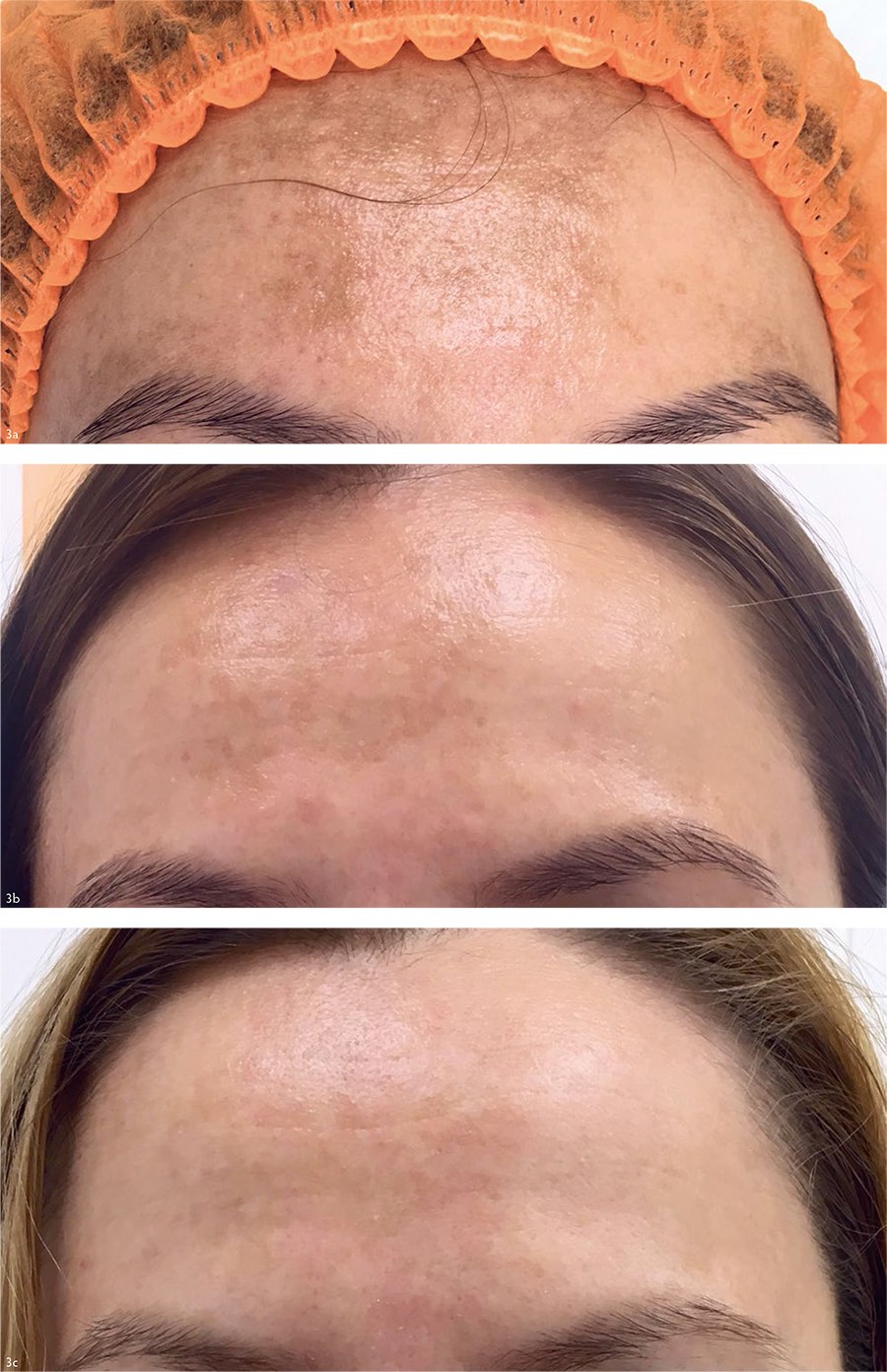
Рис. 3. Регресс участков гипермеланоза после монотерапии ГПЧ (до / после).
В результате использования препаратов ГПЧ отмечалось уменьшение интенсивности окраски очагов гиперпигментации [Рис. 3], а также снижение содержания меланина в коже [Рис. 4] даже вне зон очаговой пигментации. После курса процедур пациенты отмечали улучшение цвета лица, выравнивание общего тона кожи, разглаживание мелких морщин, повышение упругости и эластичности, уменьшение выраженности отёчности и тёмных кругов под глазами.
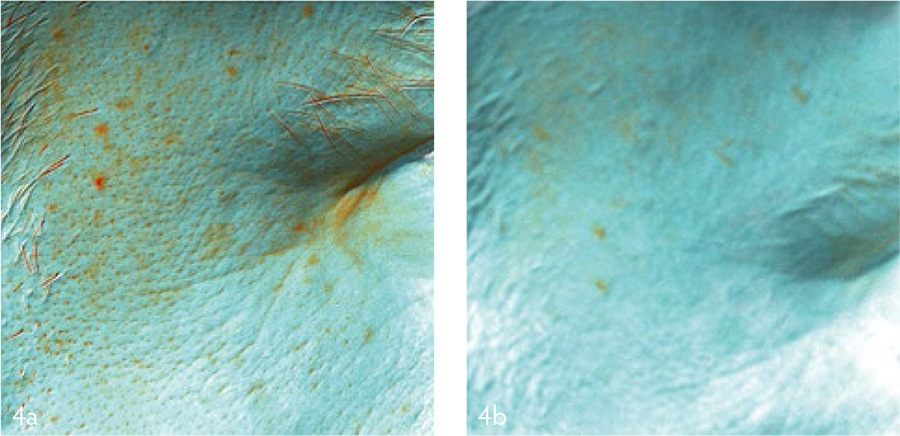
Рис. 4. Уменьшение количества гранул меланина и улучшение рельефа кожи вне участков гиперпигментации после лечения препаратом ГПЧ (до / после).
Внедрение новых методов нормализации цвета кожи и уменьшения выраженности гипермеланоза — актуальная задача повышения качества жизни при дисхромиях.
Заключение
Таким образом, использование препаратов ГПЧ является эффективным методом коррекции гиперпигментаций даже в качестве препарата монотерапии. Данные средства применяются при наличии противопоказаний к более традиционным способам коррекции гиперхромий, а также с целью лечения осложнений после косметологических процедур.
Авторы:
Наталья Бычкова, к. м. н., врач высшей категории, Ижевск.
Анна Антропова, студент, Ижевск.
Дарина Замараева, студент, Ижевск.
4 Новые косметические препараты и лечение заболеваний и косметических недостатков, под ред. А.Ф. Ахабадзе и др. – М., 1988. – с. 58;
5 Патогенез, лечение и профилактика косметических заболеваний и недостатков, под ред. А.Ф. Ахабадзе и А.П. Хруновой, – М., 1982, – с. 89;
С наступлением весенне-летнего периода, многие сталкиваются с проблемами нарушения пигментации кожи, поэтому, чтобы освежить в памяти некоторые особенности этой патологии и способы борьбы с ней, вашему вниманию представляется данный реферат.
Дисхромии - это группа заболеваний кожи, при которой происходят изменения окраски. Цвет кожи определяют четыре пигмента. Коричневый - меланин, накапливающийся в базальном слое эпидермиса. Желтый - каротин, выявляемый в кератиноцитах эпидермиса. Красный - оксигемоглобин, который содержится в капиллярах кожи, и синий - дезоксигемоглобин, находящийся в кожных венулах. Так же некоторыми специалистами выделяется пятый пигмент- меланоид. Он является продуктом распада меланина. Из всех этих пигментов определяющим является меланин, от количества и насыщенности которого зависит цвет кожи тех или иных человеческих рас.
Синтезируется меланин из аминокислоты тирозина в особых органеллах меланоцитов - меланосомах.
Тирозин гидроксилируется в дигидроксифенилаланин (ДОФА). ДОФА окисляется в ДОФА-хинон. Обе реакции катализируются тирозиназой, активирующейся в присутствии ионов меди и кислорода. Кроме того, тирозиназа является очень чувствительной к ультрафиолетовому излучению (УФИ).
В зависимости от генотипа и клеточного окружения, меланогенез через ряд химических реакций генерирует - пигмент эумеланин, красновато-желтый пигмент -феомеланин или смешанный меланин, содержащий оба компонента.
Следует отметить то, что суть меланогенеза важна для создания эффективных лекарственных средств, используемых для лечения и коррекции пигментаций кожи.
В научной литературе существует следующая классификация дисхромий.
1. Первичные гипермеланозы.
1.1. Врожденные гипермеланозы: невус пигментный, лентиго юношеское, недержание пигмента.
1.2. Наследственные гипермеланозы: веснушки, меланизм, лентигиноз наследственный, лентигиноз периорифициальный.
1.3. Приобретенные гипермеланозы:
1.3.1. Ограниченные гипермеланозы: хлоазма, линейная пигментация лба, мелазма, пигментный около ротовый дерматит, каротинодермит Брока.
1.3.2. Диффузные гиперпигментации: болезнь Аддисона, кахектическая меланодермия.
1.3.3.Токсическая гиперпигментация: меланоз Риля, сетчатая пигментная пойкилодермия лица и шеи, токсическая меланодермия Хофмана-Хабермана, медикаментозные меланодермии.
1.3.4. Артифициальные гипермеланозы: актиническая меланодермия, мраморная пигментация кожи Бушке-Эйхорна, паразитарная меланодермия.
2. Вторичные гипермеланозы.
2.1. Постинфекционная меланодермия: сифилитическая меланодермия, туберкулезная меланодермия.
2.2. Поствоспалительные меланодермии: красный плоский лишай; ограниченный нейродермит, узловатая почесуха; склеродермия; крапивница; экзема; пиодермия; буллезные дерматозы.
1. Первичные гипомеланозы
1.1. Врожденные гипомеланозы:
1.1.1. Отдельные заболевания: беспигментный невус, альбинизм частичный, альбинизм тотальный, альбинизм неполный, пьебалдизм.
1.1.2. Синдромы с депигментацией. Врожденные синдромы: туберозный склероз или Бурневилля, прингля синдром.
1.1.3. Наследственные синдромы: Чедиака-Штейнбринка-Хигаси синдром, Синдром Менде, Титце синдром, Зипрковского-Марголиса синдром.
1.1.4. Идиопатические синдромы: Алеззандрини синдром, Фогта-Коянаги-Харада синдром.
1.2. Приобретенные гипомеланозы: витилиго.
2. Вторичные гипомеланозы.
2.1. Постинфекционные гипохромии: отрубевидный лишай, простой лишай, сифилитическая лейкодерма, лепрозная лейкодермия.
2.2. Поствоспалительные гипохромии: псориаз обыкновенный, склеродермия, красная волчанка, парапсориаз, нейродермит.
Хочется отметить, что в повседневной практике врачи чаще сталкиваются с проблемами гипермеланозов, особенно приобретенного генеза.
В данной работе разобраны наиболее часто встречающиеся в жизни нарушения пигментации кожи.
Эфелиды, или веснушки, относятся к первичным наследственным гипермеланозам. Они появляются у детей, в возрасте 4-6 лет, чаще на лице, груди или конечностях, после 30 лет их количество уменьшается. Решающую роль в их появлении играет наследственный фактор и ультрафиолетовое излучение. Высыпания представлены четко очерченными пятнами диаметром 0,1-0,4 мм. В появлении которых решающую роль играет наследственный фактор и ультрафиолетовое излучение. Интересно, что количество меланоцитов в эфелидах не увеличено, а обнаруживается повышенный синтез меланина и его накопление в кераноцитах. Данное состояние не является патологическим и не требует врачебного вмешательства.
Лентиго относится к первичным гипермеланозам. Пик развития заболевания отмечается в возрасте от 10 до 70 лет. Патологический очаг представлен пятнами коричневого цвета округлой формы, от нескольких миллиметров до сантиметра в диаметре. Располагаются пятна на лице, руках, туловище. Хроническая инсоляция стимулирует активный синтез меланина и пролиферацию меланоцитов. Так же причинами возникновения данной патологии могут являться наследственность и возраст. Патоморфология зависит от клинического типа лентиго. Выделяют юношеское и сенильное (или солнечное) лентиго.
Юношеское (ювенильное или простое) лентиго способно возникать на любом участке кожи, иногда возможно поражение слизистых. Важно отметить, что содержание меланина в базальном слое повышено, но наблюдается локальная пролиферация.
Сенильное лентиго развивается в пожилом возрасте. Патогистологически наблюдается лентигинозная гиперплазия эпидермиса, гиперпигментация кератиноцитов базального слоя, незначительная пролиферация меланоцитов. В дерме - дистрофические изменения коллагеновых волокон, проявляющиеся их базофилией (солнечный эластоз). Стоит обратить внимание, что это состояние относится к предраку и может озлокачествляться. И поэтому таким пациентам требуется особое внимание и аккуратный выбор методов лечения.
Хлоазма относится к первичным приобретенным ограниченным гипермеланозам. Появление пятен чаще отмечается в возрасте от 20 до 50 лет. В патологическом очаге обнаруживаются пятна неправильного очертания, окрашенные в темно-желтый или темно-коричневый цвет. Излюбленной локализацией патологического очага является кожа лица, в области щек, верхней губы, вокруг глаз, на переносице. Хлоазма появляется у беременных, пациентов с хроническими заболеваниями печени, женщин, имеющих воспалительные процессы гинекологической сферы или использующих препараты для оральной контрацепции. Зерна меланина накапливаются в клетках базального и шиповатого слоев эпидермиса, увеличивается количество меланосом в поверхностных слоях дермы.
Отдельно выделяют околоротовой дерматоз Брока. Он появляется в возрасте от 30 до 40 лет. Патологический очаг в виде желтовато-коричневых пятен с четкими или расплывчатыми границами, в области носогубного треугольника. Интенсивность пигментации может меняться до полного ее исчезновения. Наблюдается почти исключительно у женщин, обычно на фоне овариальных дисфункций или нарушении функции пищеварительного тракта.
Перейдем к рассмотрению такой дисхромии кожи как мелазма. При подготовке данного реферата обнаружилось, что во многих источниках мелазму приравнивают к хлоазме. По сути, это одно и тоже, однако мелазма характеризуется более агрессивным течением. Причины возникновения повторяются, как при хлоазме.
Мелазмы могут носить проходящий или хронический характер. При проходящем варианте пигментация проявляется временно в весеннее-летний период или при гормональном всплеске. При хронической мелазме пигментация не исчезает совсем, а лишь бледнеет. Выделяют: эпидермальную, дермальную и смешанную мелазмы. Отличаются они глубиной залегания пигмента, что немаловажно при выборе лечения.
В последнее время, врачами и эндокринологами, и гинекологами констатируется увеличение гормональных дисфункций в женской популяции, поэтому, частота возникновения данных патологий резко возросла.
Поствоспалительные дисхромии являютя вторичными гипермеланозами. Могут быть следствием таких заболеваний, как красный плоский лишай, вульгарное акне, атопический дерматит и васкулиты.
При этом состоянии поражаются различные возрастные категории, играет роль длительность и глубина воспалительного процесса. Патологический очаг может распространяться на любых участках тела (даже на закрытых). Имеет нечеткие границы, причудливую форму, разную степень окрашенности. Гранулы меланина могут откладываться как в эпидермисе, так и в дерме, что важно учитывать при коррекции.
Борьба с гиперпигментаией может проводиться в двух направлениях: полное удаление очага или его осветление. От желаемой цели зависит выбор методики
Витилиго в классификации дисхромий кожи относится к первичным приобретенным гипомеланозам. Возникает в любом возрасте. Патоморфологически наблюдается уменьшение или полное исчезновение меланоцитов и следы их деструкции. Имеет место несколько теорий патогенеза этого недуга, но наибольшее значение специалисты уделяют генетической теории ( 2001 год открытие гена витилиго NALP 1) и аутоиммунной (недостаточность клеточного иммуннитета, приводящая к образованию аутоантител и меланосодержащим формациям). Патологический очаг представлен пятнами от 5 мм молочно-белого цвета с желтоватым оттенком. Могут быть окружены ободком гиперемии и изредка сопровождаются зудом. Форма круглая, овальная, продолговатая. Границы выпуклые, фестончатые.
Альбинизм - это наследственное состояние, возникающее в результате нарушения транспорта тирозина. Кроме отсутствия пигмента, это состояние сопровождается патологией органов зрения (косоглазие, нистагм и др.). Кожа и волосы полностью теряют свою окраску, приобретая бело-розовый цвет. Люди становятся похожи на фарфоровых кукол, часто с красными глазами. К сожалению, не существует метода лечения восполняющего отсутствие меланина.
Остальные варианты нарушения пигментации кожи встречаются реже и часто являются врожденными синдромами.
Дерматологи для диагностики дисхромий часто используют дерматоскопию и гистологию(особенно при подозрении на злокачественный процесс). Так же возможно применение сиаскопии и лампы Вуда.
Ведение больных с нарушениями пигментации проходит в нескольких направлениях ( в зависимости от патоморфологии, этиопатогенеза и пожеланий больного).
1) Осветление или устранение очагов дисхромий, которые производятся хирургическими, физическими и инъекционными методами.
2) Маскировка с использованием наружних средств, выравнивающих цвет кожи, или процедура перманентного макияжа.
3) Профилактика. Профилактика гипермеланозов в первую очередь осуществляется УФ фильтрами(SPF не менее 30), фотодесенсибилизацией (например, таким свойством обладают Витамин В, провитамин А, сорбенты, противомалярийные препараты играют большую роль), устранением провоцирующих факторов. В случае с гипопигментацией применяется фотохимиотерапия местная и общая (аласенс, фотодитазин гель, псорален) и фармакологическим лечением ( витамин А)
В повседневной практике, как врачом, так и пациентом используются наружние депигментирующие препараты в виде сывороток, мазей, кремов, которые делятся на три группы по механизму воздействия, с учетом схемы меланогенеза.
- ингибиторы тирозиназы (койевая кислота, которая сейчас отходит от широкого использования из-за осложнений; аскорбиновая кислота и арбутин, являющийся менее токсичным);
- вещества, обратимо угнетающие синтез меланина (гидрохинон, который является очень токсичным препаратом, в Европе запрещен; и азелаиловая кислота);
- фермент лигнинпероксидаза, ликвидирующий уже сформированный пигмент и не влияющий на процесс меланогенеза.
Считается актуальным применение наружных депигментирующих средств в осенне-зимний период, т.к. под влиянием УФ (солнца) быстро происходит репигментация.
Для более выраженного воздействия на патологический очаг приходится применять достаточно агрессивные методы. На практике используют химические вещесива и физическое воздействие.
Наружное применение кислот ( ТСА, салициловая, ретиноивая ) или процедура химического пилинга вызывает ускоренное отторжение слоев эпидермиса. В зависимости от глубины залегания пигмента и интенсивности окраски патологического очага осуществляют поверхностный, срединный и глубокий вариант.
- Для улучшения воздействия на пигментированную кожу химический пилинг комбинируют с процедурой мезотерапии, заключающейся в обкалывании пигментного участка растворами, содержащими такие активные вещества, как витамин С, экстракт плаценты, линолевую, альфа-линолевую, гликолевую кислоты, поливитаминные комплексы и эмоксипин.
- В некоторых случаях возможно применеие криотерапии. Однако нанесение жидкого азота на область гиперпигментации является наименее эффективным методом.
На настоящее время наибольшим эффектом обладает лазеротерпия. Метод основан на явлении фототермолиза: способности пигментных клеток поглощать энергию лазерного луча, что впоследствии приводит к их деструкции, что обеспечивает хороший отбеливающий эффект. Лазеры различаются по длине волны, чем длиннее волна, тем глубже действие лазера, тем выше эффективность процедуры.
Существует еще способ воздействия на очаг гипепигментации - это фотоомоложение или селективный фототермолиз. В большей степени стимулирует процессы омоложения кожи. Но в том числе приводит к разрушению меланинсодержащих структур.
В случае лечения и коррекции гипомеланозов также возможно использование наружних препаратов (усилители загара), гомеопатических и лекарственных препаратов, содержащих аммифурин, экстракты водорослей. Однако, следует понимать, что при серьезных системных поражениях кожи( например, альбинизме) эти средства не эффективны.
Физическое воздействие, одним из примеров которого может являться как правило фотохимиотерапия.
ПУВА-терапия и узкополостная фототерапия обладают достаточно сильным воздействием на патологический очаг. Эти методики чаще используются для лечения псориаза и атопического дерматита, но в некоторых случаях применяется и для лечения депигментаций(витилиго). Процедура повышает чувствительность кожи к ультрафиолетовому излучению и обладает выраженным побочным цитостачиским эффектом, что в некоторых случаях может приводить к нежелательным последствиям ( например, раку кожи).
В современной медицине для лечения депигментаций стали применять трансплантацию меланоцитов. Метод хирургический. Объем вмешательств зависит от размера и местонахождения депигментированного участка. Меланоциты, получают в виде аутотрансплантата с пигментированного участка кожи. Специалисты отмечают хорошие результаты, однако лечение длительное, дорогостоящее, а эффект отсроченный - репигментация наблюдается лишь через 4-6 месяцев.
Таким образом у пациентов и врачей для борьбы с меланодермиямия в арсенале имеется большое разнообразие врачебных, косметологических и хирургических методик.
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения поствоспалительных дисхромий
Оглавление
Поствоспалительные дисхромии (поствоспалительная гиперпигментация, поствоспалительная гипопигментация) — приобретенные расстройства пигментации, возникающие из-за склонности меланоцитов к избыточному или недостаточному синтезу пигмента, а также вследствие накопления в коже патологического пигмента (например, липофусцина при старении).
В нашей компании Вы можете приобрести следующее оборудование для лечения поствоспалительных дисхромий:
Поствоспалительная гиперпигментация является одним из наиболее распространенных дерматологических состояний, которое чаще развивается на темной коже. В одном из исследований было установлено, что пигментация при акне наблюдается у 65,3% афроамериканцев, 52,7% латиноамериканцев и 47,4% азиатов. Она может возникать в любом возрасте, ей в равной степени подвержены как женщины, так и мужчины.
Что касается гипопигментации, то в одной из работ с участием 423 здоровых людей у 20 (4,7%) был выявлен хотя бы один очаг осветления кожи. Локальное обесцвечивание особенно заметно на темных фототипах кожи вследствие контраста с окружающими здоровыми тканями.
Этиология и патогенез
Поствоспалительные дисхромии могут возникать после перенесенных инфекций, аллергических реакций, механических повреждений кожи, реакций на лекарства, фототоксического дерматита, ожогов и воспалительных заболеваний (системная красная волчанка, атопический дерматит и др.), а также при длительном применении гидрохинона или химических пилингов. Состояние поражений может усугубляться под влиянием ультрафиолета, различных химических веществ и лекарств — тетрациклины, доксорубицин, блеомицин и 5-фторурацил (цитостатики), клофазимин (противотуберкулезный препарат), серебро, золото, противомалярийные препараты, гормоны.
Интересно, что у разных людей под действием одних и тех же факторов может развиваться как гипер-, так и гипопигментация — некоторые специалисты связывают это с тяжестью воспалительного процесса в каждом конкретном случае. Однако есть более глубокая теория, которая называется индивидуальной хроматической склонностью (individual chromatic tendency). Она отталкивается от положения о том, что у каждого человека могут быть «сильные» и «слабые» меланоциты, число и тип которых передаются по наследству. На любое внешнее воздействие «сильные» меланоциты реагируют избыточной продукцией пигмента, что выражается гиперхромией, тогда как «слабые» меланоциты практически перестают синтезировать пигмент, что создает гипохромные участки кожи. При этом «слабые» (лабильные) меланоциты подвержены деструкции, поэтому воспалительный процесс может просто уничтожить их, в результате чего некоторые участки лица и тела станут значительно светлее окружающей кожи.
Что касается поствоспалительной гиперпигментации, то одним из патогенетических механизмов ее развития является избыток на коже сквалена вследствие гиперпродукции себума сальными железами. Попадающее на кожу ультрафиолетовое излучение генерирует в коже синглетный кислород, который под действием сквалена превращается в пероксид сквалена. В свою очередь, он стимулирует выработку простагландина Е2, который запускает меланогенез. Избыточное количество себума вырабатывается, например, при акне — соответственно, при данном заболевании содержание сквалена в поверхностных липидах повышено. Кроме того, в воспалительных очагах процессы окисления протекают особенно активно, поэтому после акне может возникать поствоспалительная гиперпигментация.
В основном поствоспалительная гиперпигментация локализуется в эпидермисе (коричневая пигментация), однако иногда пигмент может захватываться макрофагами и переносится в дерму — в этом случае участок кожи приобретает серовато-голубую окраску. Дермальная пигментация может существовать много лет или даже оставаться на всю жизнь.
Клинические проявления
Различные дерматологические заболевания и состояния с возможными исходами в гипер- или гипопигментацию представлены в табл. 1.
Табл. 1. Возможные исходы дерматологических заболеваний и состояний кожи
Основная проблема при коррекции пигментных дисхромий, как говорят специалисты, работа с пигментом большой глубины залегания, а точнее малое количество методик, позволяющих справится с избытком дермального меланина. Какие современные высокоэнергетические технологии приходят на помощь врачам и как они работают?
ЕЛЕНА БАРАНОВА — врач-дерматолог, косметолог, Академия косметологии Premium Aesthetics, Москва.
Аппаратные процедуры оказывают воздействие сразу на несколько звеньев патогенеза старения, что не под силу многим другим эстетическим методикам. Однако следует констатировать, что содружество методик (аппаратных и инъекционных, аппаратных и программ ухода и т.д.) позволяет добиться более выраженных результатов по сравнению с использованием даже самого эффективного, но моновоздействия. Скажем, биоревитализация, направленная на увлажнение кожи, дает возможность повысить не только эффективность, но и безопасность ряда лазерных процедур. Вода как один из хромофоров является точкой приложения многих лазеров, например фракционных, поэтому насыщение кожи водой помогает позитивно влиять на проведение фракционного фототермолиза. Использование различных биорепарантов, противовоспалительных агентов и антиоксидантов после агрессивных аппаратных процедур позволяет ускорить реабилитацию и сократить риск развития осложнений.
Пигментные дисхромии: какой метод коррекции выбрать
Пигментные дисхромии бывают врожденными (невус пигментный, лентиго юношеское, винное пятно, веснушки) и приобретенными (хлоазма, линейная пигментация лба, мелазма, пигментный околоротовый дерматит, каротинодермит Брока и т.д.). Врожденная пигментация даже при удовлетворительном эффекте после аппаратного воздействия в 50% случаев может вернуться. Максимального эффекта добиваются, работая с приобретенной пигментацией различного генеза (возрастными пигментными пятнами, посттравматическими дисхромиями и т.д.).
При коррекции поствоспалительных и посттравматических пигментных пятен не используют аблятивные и неаблятивные фракционные лазеры, поскольку они разрушают все слои кожи, используя эффект нагрева. При наличии у пациента в анамнезе поствоспалительной пигментации риск получить это осложнение в ответ на травмирующий нагрев очень велик. Процедурами выбора в таком случае становятся методики с использованием Q-Switch Nd :YAG-лазеров и IРL-систем, которые в гораздо меньшей степени травмируют кожу в месте дермально-эпидермального контакта: первые за счет сверхкороткого импульса, вторые — за счет контактного охлаждения.
IPL
IРL-терапия (lntensive Pulsed Light — терапия интенсивным (или широкополосным) импульсным светом) находится в мейнстриме аппаратной косметологии благодаря своей доступности, относительной простоте и безопасности. Основное назначение IPL — коррекция сосудистых и пигментных дисхромий, особенно контрастных, когда участок кожи, насыщенный меланином, окружен светлым эпидермисом. Принцип действия IPL — нагрев объектов мишеней в коже, содержащих хромофоры меланин и гемоглобин, за счет избирательного поглощения этими хромофорами световой энергии определенно го диапазона длин волн (обычно 400-1200 нм). Для IРL-аппаратов важен высокий поток энергии и возможность управлять длительностью светового импульса. Последнее необходимо для соблюдения правила термической селективности, когда объект-мишень в коже нужно нагревать быстрее, чем он остывает.
IРL-терапия не требует подготовки, анестезии и может быть проведена в день консультации. Видимые побочные эффекты от ее использования — мгновенное изменение цвета пигментного пятна после вспышки и последующее отшелушивание эпидермиса в зоне воздействия. Поскольку IPL — неаблятивная методика, практически сразу после процедуры можно использовать маскирующую косметику. Более чем за 20 лет использования метода IPL придуманы способы его сочетания с другими методиками, например биоревитализацией и контурной пластикой.
Широкополосный импульсный свет никак не влияет на препараты гиалуроновой кислоты или эффекты применения ботулотоксина, поскольку точка приложения этого света — пигмент эпидермиса и гемоглобин сосудов дермы. Классическим примером является проведение контурной пластики и последующий курс из 3-4 процедур IPL, направленный на лечение розацеа или меланодермии.
Q-Switch лазеры
Q-Switch лазеры — это тип лазеров, в которых используется модуляция добротности, — намеренное ухудшение свойств активной среды с последующим мгновенным восстановлением этих свойств. Такие лазеры генерируют мощные сверхкороткие импульсы длиной в несколько нано- и даже пикосекунд. Идея применения сверхкоротких импульсов при коррекции пигментаций вытекает из уже упомянутого правила термической селективности. Импульсы длиной в несколько наносекунд способны эффективно нагревать мишени малых размеров, например меланосомы. То есть, в отличие от длинноимпульсных лазеров и IРL-систем, Q-Switch лазеры при лечении пигментаций разрушают не тканевые структуры, а скопления пигмента с размерами на уровне органелл.
Мы применяем для лечения пигментных дисхромий Nd:YAG Q-Switch лазер. Процедуры с его использованием также не требуют подготовки и практически не имеют периода реабилитации.
Как работают современные IPL-аппараты?
Тенденцией современной косметологии стало применение на практик е аппаратов с предустановленными параметрами. Если мы говорим об IРL-терапии, то таким аппаратом является М22. Он предлагает врачу выбрать характер дисхромии (гемосидериновые пятна, лентиго, кофейные пятна, невус Беккера, гиперпигментация и т.д.), установить фототип кожи по Фитцпатрику и глубину залегания пигмента. Затем аппарат самостоятельно подбирает нужные параметры воздействия. Если врач ошибся, например, определил лентиго как показание, однако указал дерму как уровень залегания пигмента (лентиго может располагаться только в эпидермисе), то аппарат сообщит, что соответствующего этим параметрам воздействия не существует. Когда все указано правильно и предложенные параметры удовлетворяют специалиста, выполняется тестовая вспышка: если она не провоцирует развитие чрезмерной воспалительной реакции, а пигментное пятно темнеет и сереет, можно начинать работу. Если же видимых изменений не происходит, врач может пересмотреть параметры либо выставить их вручную. При этом есть возможность менять не только плотность энергии (чем больше энергия, тем агрессивнее воздействие), но и количество импульсов, деля их на подимпульсы и меняя их длительность.
Опытные специалисты могут менять абсолютно все временные и энергетические характеристики импульсов IPL М22.
Предшественником М22 был аппарат IPL Quantum, в котором использовали всего две рукоятки-фильтра (с длиной волны 560 и 696 нм). Для сравнения, у М22 девять сменных фильтров: семь обычных (от самого «короткого » 515-1200 нм до самого «длинного» 755-1200 нм), а также два отсекающих фильтра с двумя полосами пропускания (Acne: 400-650 нм и 800-1200 нм и Vascular: 530-650 нм и 900- 1200 нм). Такие возможности по выбору спектрального диапазона позволяют работать как поверхностными пигментными образованиями (веснушками, лентиго), так и с дермальной мелазмой, а также делать эпиляцию на темных фототипах кожи (вплоть до V).
Первые IРL-аппараты при неумелом обращении могли спровоцировать ожог эпидермиса, поскольку имели ограниченные возможности по выбору спектрального диапазона и врач не всегда мог понять, в каком слое он производит воздействие. Помимо этого, они не были оснащены технологией оптимизации импульса, которая используется сегодня. Световые импульсы Quantum не имеют прямоугольной формы и поэтому дают менее предсказуемые эффекты.
И все же Quantum продолжает оставаться одним из любимых аппаратов многих специалистов, которые давно на нем работают. Хотя он требует от врача огромного опыта, не умеет справляться с глубокими пигментациями, отказываться от него пока не собираются, поскольку Quantum прекрасно корректирует поверхностные сосудистые проблемы.
Современные IРL-аппараты позволяют работать даже с глубоко залегающим меланином, не рискуя повредить эпидермис (порог повреждения эпидермиса зависит от времени термической релаксации). Для этого импульс делится на три подимпульса, во время каждого из них пигмент нагревается, потом следует пауза, за время которой хромофор остывает лишь незначительно, а вот эпидермис практически полностью. Так врач добивается постепенного разрушения пигмента, не травмируя эпидермис. Есть фильтры, которые работают с «узкими» проблемами: сосудистый фильтр Vascular (530- 650 нм и 900-1200 нм), фильтр Acne (400-650 нм и 800-1200 нм).
Современные аппараты очень чуткие и прицельные, поэтому даже начинающий врач может достаточно точно подобрать параметры для каждой нозологии.
Еще одно преимущество новых IPL-систем состоит в том, что в них объединено четыре методики: IPL, Nd:YAG Q-switched-лазер, длинноимпульсный Nd:YAG лазер и неаблятивный фракционный лазер Resur FX. Такое содружество вылилось в протоколы их сочетанного использования. Если раньше для решения проблемы пигментации обычно использовали два аппарата: IPL и неаблятивный фракционный лазер, а промежутки между процедурами составляли не менее 3 недель, то сегодня для М22 существует предложенная производителем методика PhotoFractional, которая совмещает IPL и неаблятивный фракционный лазер в одной процедуре.
Пигментные дисхромии: сложности в работе
Одна из сложностей при работе с IPL — подбор параметров лечения (спектрального диапазона, плотности потока энергии, времени импульса и промежутков между подимпульсами в одной серии). Они зависят от глубины залегания пигмента, размера и плотности пигментного пятна, фототипа кожи. Несмотря на возможности современных IРL-систем в самостоятельном определении параметров воздействия, выбор их в той части, которая зависит от врача, остается непростой задачей.
Сложным случаем можно считать гиперпигментацию разной глубины залегания. Здесь при применении IPL требуется проведение последовательных вспышек разного спектрального диапазона, что достигается использованием нескольких светофильтров, имеющихся у современных аппаратов. Свет разных диапазонов проникает на разную глубину, что позволяет последовательно воздействовать на разные уровни залегания меланина.
Например, трудно установить глубину залегания гормонозависимой мелазмы. Кроме того, при повышенном гормональном фоне пигментация имеет тенденцию возвращаться, особенно при несоблюдении пациентом рекомендаций врача (в частности, по ограничению времени пребывания на солнце). Если зафиксирована предрасположенность к гормонозависимым меланозам, то инсоляция повышает риск их рецидива.
Не всегда поддается быстрому лечению поствоспалительная пигментация, возникшая после воздействия СО2-лазера, поскольку в зоне интереса присутствует не только пигмент, но и воспалительный процесс. В этом случае следует дождаться купирования воспаления.
Клинический случай 1
Пациентка Ф., 30 лет, обратилась с жалобой на пигментные пятна в области скул.
Из анамнеза: Пигментные образования возникли после беременности.
Диагноз: мелазма беременных.
Назначения: однократная процедура IPL. Работа велась на разных уровнях залегания пигмента, поэтому использовали 2 фильтра: фильтр 640 нм, три подимпульса, энергия — 21МДж; фильтр 560 нм, один импульс, энергия — 1ЗмДж.
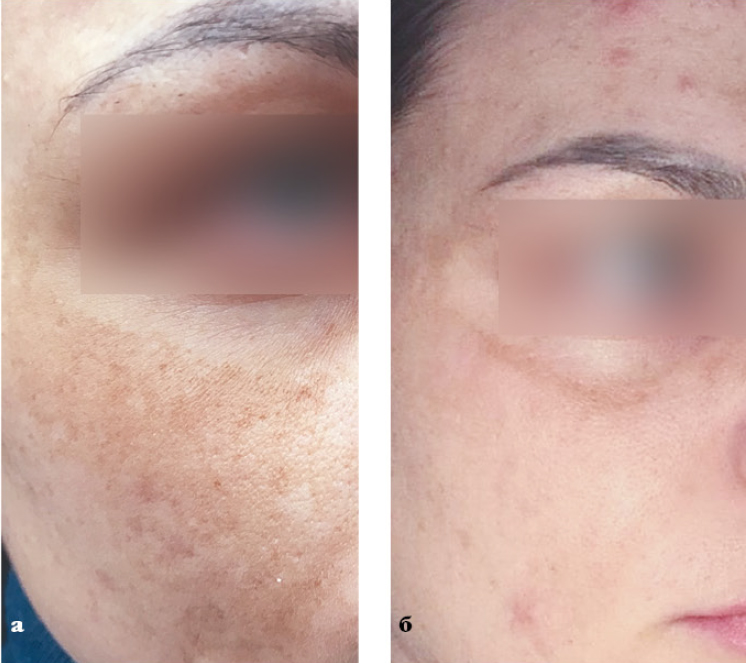
Пациентка Ф.: а — до, б — после одной процедуры фототерапии.
Результат: заметное осветление пигмента по всей площади, кроме краев периорбитальной зоны.
Клинический случай 2
Пациентка Т., 43 года, обратилась по поводу пигментных пятен на лице.
Из анамнеза: 1-1.5 года назад были назначены 2 процедуры IPL с целью борьбы с гиперпигментацией и омолаживающего эффекта.
Диагноз: мелазма.
Назначения: процедура с применением Q-Switch-лазера для борьбы с пигментацией. Диаметр пятна 6 мм, энергия 1.6 Дж; диаметр пятна 3.5 мм, энергия – 4.6 Дж. После полного восстановления кожи снова будет проведена процедура IPL, чтобы воздействовать на сосудистый компонент.
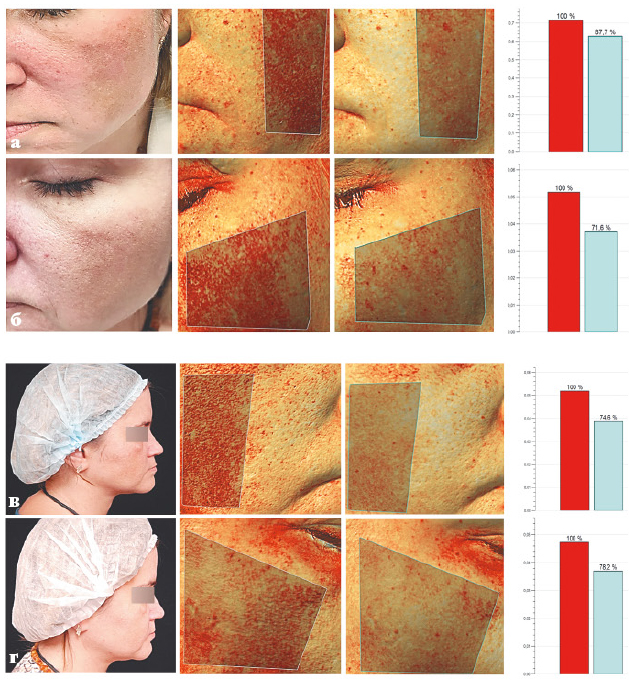
Пациентка Т.: а, в — до; б, г — после 1 процедуры с 1 с применением Q-Switch лaзepa.
Читайте также:

