Пилинг при периоральном дерматите
Обновлено: 17.04.2024
Рассмотрена проблема возникновения демодекоза, обсуждена роль клеща Demodex в формировании папул и пустул на коже лица, приведены методы диагностики и подходы к лечению пациентов, меры профилактики.
The problem of demodecosis occurrence was considered, the role of Demodex tick in formation of papula and pustula on the skin of the face was discussed, methods of the diagnostics and approaches to the treatment of the patients were given, as well as the preventive measures.
Папулопустулезные дерматозы, основной локализацией которых является кожа лица (акне, розацеа, периоральный дерматит), остаются актуальной проблемой в дерматовенерологии. Среди различных причин возникновения этих заболеваний определенная роль отводится паразитарной теории [1]. Согласно ей, формированию папул и пустул на коже лица способствует клещ-железница (Demodex). Клещ принадлежит роду Demodex, семейству Demodicidae, подотряда Trombidiformes, отряда Acariformes. Впервые клеща выявил F. Berger в ушной сере слухового прохода человека в 1841 году, в том же году F. Henle обнаружил клеща на коже человека. Через год, в 1842 году, G. Simon установил наличие паразита в волосяных фолликулах и впервые описал морфологические свойства, назвав их Acarus folliculorum (от греч. — «сальное животное»). Позже G. Simon (1842) и R. Owen (1843) отнесли найденных клещей к роду Demodex. Намного позднее, более чем через полвека, английский акаролог S. Hirst (1917–1923) выделил 21 вид и несколько подвидов клещей рода Demodex у животных. Впоследствии, изучая паразитирование клеща на коже человека, Л. Х. Акбулатова (1970) обнаружила и описала две формы: Demodex folliculorum longus и Demodex folliculorum brevis [2].
Демодекоз (Demodecosis) — распространенное хроническое заболевание, преимущественно кожи лица. По разным данным, заболеваемость демодекозом составляет от 2% до 5% и стоит на седьмом месте по частоте среди кожных болезней [3, 4]. В структуре акнеформных дерматозов демодекоз составляет 10,5% [5]. Частота осложнений демодекозом у больных розацеа встречается в 88,7%, а периоральным дерматитом в 58,8% случаев [6].
Клещи рода Demodex одинаково распространены среди всех рас и всех возрастных групп [7]. Описаны редкие случаи обнаружения клеща у новорожденных [8], и в целом у детей регистрируется невысокий уровень обсемененности. По всей вероятности, это связано с более низкой выработкой кожного сала у детей по сравнению с взрослыми людьми [9]. Так, у пациентов моложе 20 лет распространенность клещей Demodex составляет 13–20%, а к 70 годам увеличивается до 95–100% [6]. У больных после 45 лет активность клещей поддерживается возрастными изменениями кожи и желез, климактерическими гормональными перестройками, а также различной соматической патологией. Наибольшее количество случаев поражения демодекозом отмечается у людей в возрастной группе 20–40 лет [10]. В лабораторных исследованиях Demodex folliculorum longus выявляется чаще, чем Demodex folliculorum brevis [1], в соотношении у мужчин — 4:1, у женщин — 10:1 [11].
Этиология и патогенез демодекоза
Как демонстрируют многие исследования, даже при наличии на кожном покрове клещей, клиническая картина заболевания развивается не всегда. Исходя из этого, можно утверждать, что клещи рода Demodex являются условно-патогенными паразитами [7]. До настоящего времени не установлены точные причины, приводящие к патогенности клещей рода Demodex, существующие теории разнообразны и противоречивы [12].
Самое распространенное мнение, что одним из пусковых факторов развития заболевания является нарушение микрофлоры кожного покрова. Следуя данной теории, развитию патогенности клеща благоприятствуют изменения функций сальных желез с последующим изменением состава кожного сала и микробиоценоза, что приводит к дисбактериозу кожи. Пусковым фактором для развития заболевания является нарушение симбиоза коринобактерий и условно-патогенной микрофлоры [5], а также усиление микробной колонизации вследствие изменения количества поверхностных липидов [13].
Согласно мнению многих авторов, успех терапии метронидазолом, не обладающим прямым антипаразитарным действием, связан с тем, что Demodex проявляет свои патогенные свойства в качестве переносчика микробов и вирусов в более глубокие отделы волосяных фолликулов и сальных желез [14]. Дополнительным фактором для развития воспалительного гнойно-некротического процесса является возможность занесения патогенных пиококков и Pityrosporum spp. в глубокие слои фолликул и сальных желез при перемещении клещей [14, 15].
Заслуживают внимания и другие теории развития воспаления в коже при демодекозе. Бацилла (Bacilluss oleronius), найденная на поверхности клеща, в результате своей жизнедеятельности способна повышать активность самих клещей, а также стимулировать другие микроорганизмы (стрептококки, стафилококки, Propionibacterium acnes, грибы рода Malassezia) [16], вырабатывать провоспалительные белки 62-Da и 83-Da, запуская каскад иммунных реакций [17].
Благоприятным фактором для возникновения демодекоза является наличие очагов хронической инфекции, нарушения функций желудочно-кишечного тракта, печени, нервной системы, эндокринных желез, длительного применения топических кортикостероидов [18–20]. Многими авторами отмечена связь подъема заболеваемости в весенне-летний период с повышенной инсоляцией, изменением температуры внешней среды [18]. Скорее всего, это можно объяснить тем, что выработка витамина D под действием ультрафиолетового излучения вызывает повышенный синтез кателицидинов (LL-37), поддерживающих активность воспалительного процесса [21, 22].
Большую роль в развитии инвазии клещами рода Demodex играет реактивность иммунной системы. Ряд авторов показали, что Demodex folliculorum встречается чаще у пациентов декретированных групп, например, при гемодиализе и Т-клеточных лимфомах [23], первичном или вторичном иммунодефиците [24], вирусе иммунодефицита человека, острой лимфобластной лейкемии и других злокачественных новообразованиях [25], после кортикостероидной [26] или цитостатической терапии [27].
Фактором для развития клещевой инвазии, поддержания активности патологического процесса, а также неэффективности проводимой терапии, по мнению большинства авторов, является дисбаланс в цитокиновом каскаде [3, 13, 28–30]. Обнаружено наличие инфильтратов вокруг клещей Demodex из эозинофилов и типичных гранулем, состоящих из CD4+ Т-хелперов [31], повышение готовности лимфоцитов к апоптозу и увеличенное количество NK клеток с Fc-рецепторами [32], снижение абсолютного числа лимфоцитов и увеличение уровня IgM [33].
Клиническая картина заболевания
Источником заражения демодекозом является человек (больной или носитель) и домашние животные. Клещи паразитируют у собак, лошадей, крупного рогатого скота. Демодекоз может быть первичным и протекать как самостоятельное заболевание и вторичным, как следствие уже имеющихся болезней кожи (розацеа, периоральный дерматит, себорейный дерматит и др.) [34].
Основная локализация клещей — сальные железы кожи лица, ушных раковин, спины, груди, мейбомиевые железы, фолликулы кожи в области сосков, редко — в области спины [2]. Атипичные локализации, где может быть найден Demodex, — половой член, ягодицы, эктопические сальные железы, слизистая оболочка рта. N. Stcherbatchoff (1903), обнаружив клещей в ресничных фолликулах век человека, доказала роль клеща в развитии блефаритов и блефароконъюнктивитов. Этиопатогенетическое влияние клещей при заболеваниях глаз достаточно велико и в настоящее время описывается многими авторами [35].
Заболевание возникает внезапно. Субъективно у больных появляются ощущения зуда, жжения, ползания, распирания и жара. Патологический кожный процесс локализуется преимущественно в области Т-зоны лица. Классические клинические проявления демодекозной инфекции — Pityriasis folliculorum, сопровождаются ощущениями зуда и жара, кожа становится истонченной, приобретая вид папирусной бумаги [1]. Акнеформный тип характеризуется преобладанием папул на коже лица, а наличие папулопустулезных элементов и диффузной эритемы говорят о розацеоподобном типе [1]. Клиническая картина demodicosis gravis имеет схожесть с гранулематозной формой розацеа, также характеризующейся наличием гранулем в дерме [1].
Интересно, что разные виды клеща вызывают различную клиническую картину, что связано, предположительно, с размерами самих клещей. При обнаружении Demodex folliculorum чаще наблюдается эритема и десквамация эпителия, при выявлении Demodex brevis — симметричные папулопустулезные элементы [36].
При поражении глаз отмечается гиперкератоз с наличием чешуек на ресничном крае и «воротничка» вокруг ресниц [37, 38]. Пациенты жалуются на чувство зуда и ощущение инородного тела в глазах [39].
В научной литературе существует предположение о роли Demodex в формировании андрогенной алопеции [40]. Возможно, механизм развития облысения связан с формированием инфильтрата в волосяном фолликуле, вызванным присутствием клещей Demodex. Активированные воспалением Т-лимфоциты индуцируют синтез коллагена, что, в конечном счете, приводит к фиброзному перерождению волосяного фолликула [35].
Длительное хроническое течение демодекоза характеризуется утолщением кожи, чувством стягивания, уменьшением эластичности и мягкости, наличием серозных или кровянисто-гнойных корочек. Присоединение вторичной пиококковой инфекции сопровождается возникновением крупных пустул, нодулярных элементов, макроабсцессов, что может приводить к обезображиванию лица [34].
Диагностика демодекоза
Диагностика демодекоза может проводиться несколькими методами. Лабораторная диагностика является наиболее простым методом. В ходе нее составляется акарограмма, которая основывается на подсчете личинок, нимф, яиц и имаго. Клеща возможно обнаружить на поврежденном участке кожи, при экстракции содержимого фолликула или извлечении ресниц или бровей без повреждения волосяных фолликулов [41]. Исследуемый материал помещают на предметное стекло с 10% раствором щелочи (с целью определения активности клещей применяют глицерин), накрывают предметным стеклом и просматривают под малым увеличением микроскопа. Для более точного микроскопического подсчета обнаруженных клещей рекомендуется добавлять в исследуемый материал раствор красителя флюоресцеина [42]. Микроскопический метод является единственным для определения наличия клещей в волосяных фолликулах. Критерием клещевой активности служит количество более 5 взрослых особей, личинок или яиц на 1 см2 [34]. При диагностике демодекоза ресниц нормой считается обнаружение одного клеща на 2–4 ресницах [43].
Преимущество методики заключается в возможности анализа сразу нескольких участков поражения, а также извлечении клещей не только с поверхности кожного покрова, но и непосредственно из сальных желез. Здесь возникает другая проблема — не всегда удается добраться до клещей в глубине сальных желез. В связи с этим соскоб не является высокоинформативным методом и не доказывает отсутствие клещей [44]. К недостаткам метода также относятся травматизация эпителия, обследование небольших по величине участков поражения, относительная болезненность процедуры и дискомфорт пациентов после эпиляции [45].
Для оценки проводимой терапии делают повторные акарограммы, с целью подсчета количества и определения активности клещей [45]. Если в соскобе обнаружены исключительно продукты жизнедеятельности и пустые яйцевые оболочки, проводят повторное исследование, т. к. в процессе лечения Demodex перемещается в зоны, необработанные акарицидными средствами. В таких случаях чаще всего клещи локализуются у кромки волосистой части головы [5].
Другим модифицированным методом диагностики является проведение поверхностной биопсии («скотч-проба») [44]. На обезжиренное покровное стекло наносят каплю клея цианокрилата (БФ-6, сульфакрилат), затем приклеивают к пораженной поверхности на 1 минуту. Во втором варианте используют скотч, размером 1 см 2 , который после снятия приклеивается к покровному стеклу. При удалении покровного стекла или скотча на их поверхности остается слой эпидермиса, содержимое сальных желез с имеющимися там клещами. Затем наносится раствор щелочи, накрывается поверх покровным стеклом и рассматривается под микроскопом на малом увеличении. В сравнении с прямым микроскопическим исследованием данный метод позволяет диагностировать демодекоз в большем числе случаев [46]. Преимущество метода — это проведение процедуры на любом участке кожного покрова, а также простота применения. Травматизация эпителия, трудность получения материала с крыльев носа, неполная стерильность получаемых препаратов являются недостатками метода [45].
М. В. Камакина (2002) выявила достоверную статистическую вероятность отрицательного результата лабораторного анализа на наличие клещей на коже при выраженной клинической картине заболевания, которая составила 1,5% [47]. Следовательно, лабораторные методы не являются абсолютно достоверными.
Более информативным методом диагностики демодекоза является проведение кожной биопсии с последующей гистологией полученных препаратов. С этой целью пункционным (панч) или эксцизионным (скальпель) методом берут небольшой участок кожи, фиксируют его в течение суток 10% нейтральным раствором формалина, уплотняют парафином и окрашивают гематоксилин-эозином. Гистологическое исследование дает массу преимуществ. В частности, можно полностью посмотреть сальную железу и окружающие ее участки. При ретроспективном патоморфологическом исследовании биоптатов кожи головы в 15% случаев наблюдалось сочетание демодекоза с грибковыми, воспалительными поражениями, невусами, фиброзом [48]. Главным недостатком метода является травматизация кожи с образованием рубца, а также невозможность обследования большой поверхности кожного покрова [45].
В качестве диагностического инструмента для выявления Demodex R. Segal и соавт. (2010) предложили использовать дерматоскоп. Метод дерматоскопии позволяет визуализировать клещей на поверхности кожного покрова, а также расширенные сосуды кожи [49]. Другим неинвазивным методом оценки наличия клещей Demodex является применение оптической когерентной томографии, позволяющей в режиме реального времени оценить состояние кожи больных в двух проекциях [50].
С появлением конфокального лазерного микроскопа стал доступен новый метод обследования больных на наличие клещей Demodex. Конфокальная лазерная сканирующая микроскопия позволяет визуализировать поверхностные слои кожного покрова in vivo, а также получить объемное четырехмерное изображение [51]. Преимуществами метода является высокая информативность, неинвазивность и, как следствие, отсутствие дискомфорта у пациентов.
Лечение демодекоза
При выборе терапии демодекоза необходимо учитывать клиническую картину заболевания, тяжесть процесса, а также сопутствующую патологию пациента [52, 67–69].
До сих пор на протяжении многих лет самым эффективным препаратом в терапии демодекоза остается метронидазол, являющийся производным нитроимидазольной группы [53]. Метронидазол обладает выраженным противовоспалительным [22], противоотечным [54], иммуномодулирующим действием [55]. Стандартная схема лечения метронидазолом — 250 мг 3 раза в день в течение 2–4 недель [52].
Другим препаратом выбора является орнидазол, назначаемый по схеме 500 мг два раза в день курсами по 10 дней [52]. Препарат имеет как противопаразитарное, так и бактериостатическое действие, повышает активность нейтрофилов, стимулирует адренергические структуры, усиливает репаративные процессы [52, 56].
Наружная терапия также должна включать антипаразитарные средства. Наиболее часто используется метронидазол (Клион, Метрогил) в виде мази или геля 2%, применяемый в течение 14 дней. В качестве альтернативной терапии возможно применение мази бензилбензоат [1, 10, 43, 57].
С целью достижения элиминации клещей назначают акарицидные препараты. Из фармакологической группы пиретроидов, обладающих антипаразитарными свойствами, доказал свою эффективность перметрин [4, 58]. Небольшое количество мази тонким слоем наносят на пораженные участки кожи. Мазь смывают водой через 24 часа. В большинстве случаев достаточно однократного применения, но при недостаточной эффективности (появление новых элементов сыпи, сохранение зуда) процедуру рекомендуется повторить через 14 дней.
Хорошо переносится и не вызывает серьезных нежелательных лекарственных реакций препарат Спрегаль, содержащий раствор эсдепалетрина и пиперонила бутоксида [18, 59].
При наличии папулопустулезных высыпаний показано назначение классических редуцирующих мазей и паст (цинк-ихтиоловая [60], 1–2% дегтярная и 1–2% ихтиоловая мази, 1% ихтиол-резорциновая паста) [61].
Некоторые авторы высоко оценивают терапевтическую эффективность геля Демотен (сера, гиалуроновая кислота, сок алоэ вера, поливинилпирролидон) [62].
Однако, несмотря на успешную терапию с применением классических средств, в практике дерматовенеролога все чаще встречаются резистентные к терапии и рецидивирующие формы демодекоза. В связи с этим разрабатываются новые методы и методики лечения. Например, Л. Р. Беридзе (2009) рекомендует использовать сочетанную методику криотерапии с кремом Розамет (метронидазол 1%) [57].
В случае акнеформного типа демодекоза или резистентности к антипаразитарным препаратам целесообразно использовать системные ретиноиды (изотретиноин) в дозировке 0,1–0,5 мг/кг массы тела в сутки в течение 2–4 месяцев [63].
При лечении демодекоза глаз используются антихолинэстеразные средства (холиномиметики): физостигмин, 0,02% фосфакол, 0,01% армин, 0,5% тосмилен [38]. Хорошие результаты лечения наблюдаются при применении Блефарогеля 1 и 2, Блефаролосьона [64].
Из физиотерапевтических методик рекомендуется использовать свойства узкополосного синего света (405–420 нм). Длины волн голубого света несколько больше длин волн ультрафиолетового излучения, поэтому узкополосный синий свет достигает сетчатого слоя дермы, проникая на глубину до 2,5 мм, соответствующей расположению сальных желез. Единичные наблюдения свидетельствуют о высокой эффективности данного метода при лечении акне, осложненных демодекозом [65].
Меры профилактики сводятся к соблюдению общегигиенических правил, адекватного и рационального ухода за кожей лица, полноценного питания и отдыха. Важно применение защитных средств против ультрафиолетового излучения, а также ограничение пребывания на солнце [66].
Таким образом, несмотря на то, что демодекоз часто встречающееся заболевание, до сих пор не раскрыты этиологические факторы, приводящие к патогенности клеща, и не установлен точный механизм развития воспаления кожи, не оценена роль Demodex в возникновении воспалительных дерматозов на коже лица. Противоречивость мнений различных авторов вызывает много споров и вопросов, требующих дальнейшего исследования. Лечение антипаразитарными средствами не всегда эффективно и часто провоцирует развитие хронически резистентных к терапии форм.
Литература
А. А. Кубанов, доктор медицинских наук, профессор
Ю. А. Галлямова, доктор медицинских наук, профессор
А. С. Гревцева 1
Здравствуйте. В сентябре 2014 г. у меня появились высыпания вокруг рта, по незнанию применяла крем адвантан до декабря 2014, после посещения дерматолога в КВД поставили диагноз периоральный дерматит(прописали цинкокую мазь от чего стало только хуже), после адвантана, пользуюсь гелем Базирон АС через день-три, вот уже три года, пробовала его отменить, спустя 1,5 года применения, но через 1,5 месяца все вернулось обратно.и под действием Базирона начали появляться глубокие больные прыщи, которые после стадии воспаления превращаются в подкожные сальные пробки. Оральные контрацептивы никогда не принимала, беременности не было. Единственное с детства всегда были красные пятна под уголками губ, как дерматит, если ем много сладкого, во взрослом возрасте это почти прошло, но случались покраснения как в детстве, после большого количества сладкого, как стоило уменьшить и всё проходило.Подскажите какие анализы следует сдать.
Здравствуйте! Следует посетить гинеколога и сделать УЗИ органов малого таза. Также провериться у гастроэнтеролога (УЗИ органов брюшной полости). Сдать клинический анализ крови и биохимический анализ крови (базовый). По поводу лечения могу порекомендовать следующее: 1. Доксициклин внутрь по 1 капсуле 2 раза в день 10 дней. Дозировка 100 мг (0,1 г) 2. Розамет крем наружно смазывать тонким слоем область поражения утром и вечером в течение 3 недель. Допускается нанесение крема днем (по необходимости). 3. Урьяж Розельян уходовая линия за кожей наружно 4. Умывание лица утром и вечером мицеллярной водой Биодерма Сенсибио. Смочить ватные диски, протереть лицо, в течение получаса не наносить другие средства. Важно! • После применения Розамета может быть временное ухудшение, это нормально, необходимо терпение. В течение 15-20 дней наступит улучшение. • Запрещается пользоваться фторированной зубной пастой • В дальнейшем необходимо пользоваться фотозащитными средствами (защищающими от инсоляции, ибо есть риск формирования пигментации (появления темных пятен)). SPF 50. Можно из лечебной серии Урьяж • Запрещается умывание обычной водой • Запрещается применение спиртосодержащих растворов. • Запрещается применение мыла. • Запрещается применение скрабов. • Нельзя посещать солярии, бани, сауны.
Консультация врача дерматолога на тему «Периоральный дерматит» дается исключительно в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. У вас периоральный дерматит. Такой процесс развился на фоне использования гормональных мазей( акридерм, адвантан). Они абсолютно противопоказаны при периоральном дерматите. Принимайте внутрь таб доксициклин 100 мг 1 таб 1 раз в день 21 день, наружно используйте крем( не мазь) розамет 2 раза в день 3-4 месяца. Уберите уходовую косметику, фторированные пасты. Быстрых результатов излеченности не ждите. Лечение 3-4 месяца.

Здравствуйте Вероника.
Гормональные мази (адвантан) применять нельзя.
Сейчас идет синдром отмены после прекращения использования гормональных мазей. Этот период надо пережить.
Для уменьшения проявлений синдрома отмены рекомендовал бы сейчас крем Элидел 2 раза в день + крем Сенсибио форте или Толеран ультра 2 раза в день. Пока курс лечения на 2 недели. Затем необходим повторный осмотр.

Добрый день
Я бы скорее сказала, что у вас розацеа. Возможно даже на фоне бесконтрольного применения гкс мазей
Вам сейчас можно использовать минолексина 50 мг 1 таб 1 раз в день в течение месяца
Наружно гель розамет 2 раза в день длительно
Можно на ночь сейчас подключить протопик мазь 1 раз в день. Но при её нанесении первые дни - усиление эритемы. На 14 дней оставить
Далее при стихании основного процесса, если все ещё будет сохраняться небольшая эритема, можно будет по утрам использовать 1 раз в день мирвазо дерм гель

Здравствуйте! Это периоральный дерматит, в данном случае "стероидный дерматит", вызванный длительным применением гормональных наружных средств (акридерм,адвантан), лечение заключается в обязательном прекращении их использования. По режиму: исключить горячие бани, сауны, ванны, всё, что может разогревать лицо, горячие напитки, пищу, острые и солёные блюда, а также фторсодержащие зубные пасты, жевательные резинки. Наружно крем элидел 2 раза в день наружно в течение 4 недель, повторный осмотр необходим через 14 дней от начала терапии. При применении возможно появление жжения, можно наносить средство охлажденным для уменьшения данного эффекта, хранить в холодильнике. Исключить применения всех косметических средств, кроме специальных увлажняющих аптечных (ла рош позе розалик, толеран ультра, cerave, топикрем). Наносить увлажняющее средство можно непосредственно после Элидела.

Здравствуйте, у вас периоральный дерматит, отменить все гормональные мази, элидел 2 раза в день 4 недели. Убрать фторированные пасты. Толеран ультра LA Roshe posay или Bioderma sensibio 2 раза в день длительно

Здравствуйте, возможно в связи с длительным использованием стероидов на область лица развился стероидный дерматит. Отмените гормональные мази, для снятия воспаления используйте крем неотанин, элидел 2 раза в день. Для очищения и увлажнения кожи используйте средства линейки Сетафил. Для лечения периорального дерматита Азелик гель 2 р/д, розамет крем. Не используйте фторированные зубные пасты, пища должна быть не острой и не горячей

Здравствуйте! По описанию и фото стероидный дерматит.
Вам противопоказаны стероидные кремы и мази. Их отмена будет сопровождаться обострением, которое надо перетерпеть. Это долгий процесс, но иначе ситуация на фоне гормонов будет усугубляться.
Используйте наружно элидел не менее месяца. Наносите охлаждённым, т.к. в начале может пощипывать. Розамет крем продолжайте использовать.
Для ухода за кожей можно аптечные линейки косметики (rozaliac, bioderma sensibio, cetaphil pro).
Исключить фторированные зубные пасты, горячую и острую пищу, алкоголь.Избегать солнца.

По внешним признакам и описанию это стероидный дерматит.

добрый день
стероидный дерматит
оставайтесьб на поддержке антигистаминными препаратами
эриус по 1 таблетке в день 2 недели
розамет 2 раза в день 21 день
сразу результатов не ждите
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Добрый день. Смените Элидел на крем скин кап, используйте косметику для чувствительной кожи ля рош позе крем kerium ds гель для умывания rosaliac. У вас нарушена барьерная функция кожи, её нужно восстанавливать. Чем распределяете тональное средство?
Кристина, сейчас тональным кремом не пользуюсь, но вообще пальцем. У меня есть крем сенсадерм, может он подойдёт? Просто боюсь мазать удодовую косметику, так как мне тогда сказали, что это противопоказано совсем. На последнем фото не дерматит получается? Если его не надо элиделом мазать

Дерматит, конечно, но возможно он смешанной природы и тогда тут лучше сработает скин кап. Гормоны на лицо вы не хотите, хотя если честно, буквально 3 - 4 дня тридермом не навредят. Но как альтернатива все таки скин кап. Сенсадерм неного не то. Лучше конечно тот, что я вам рекомендовала
Кристина, мне ещё тогда второй дерматолог посоветовала локобейз рипеа, это что-то из серии, что мне сейчас надо? Я его просто тоже не использовала. Как долго это обычно проходит? И как понять что прошло, просто вот оно все исчезло, и вот появилось на другом месте снова

Периоральный дерматит поро сложно поддаётся лечению, если будете следовать рекомендациям, ситуация стабилизируется довольно быстро. Нет не надо тот, что вам рекомендовали, лучше тот, что пишу я
Он специализированный
Кристина, и что в какой дозировке мазать? Уходовая косметика обязательна? Просто крема дорогие, если я их куплю позже, будет в них смысл?

Да, конечно, у ходовая косметика обязательно нужна для поддержания защитного барьера кожи. Скин кап крем 0,2 ‰ 2 раза в день недели 3

Обязательно исключить средства содержащие спирт, гели для умывания сущащие. Мылом лицо не умывать, желательно использовать средства для чувствительной кожи.
Кристина, вы выше упоминали гормональный крем, вы считаете, что он будет более эффективен? Если да, то можете по нему тоже дать рекомендации и какие могут быть риски
Кристина, и вот этот крем уходовый, написано, что он предотвращает появление в течении 6 недель, это значит, что через 6 недель оно сново вылезет?



Моё мнение. 3 дня тридерм, потом скин кап до исчезновения симптомов и все время уходовый крем ?? можно ещё обратиться к гастроентерологу для обследования микробиоты, может у вас дрожжевая флора преобладает и отсюда проявления на коже
Кристина, а в чем разница между CICAPLAST BAUME B5 и тем что вы мне порекомендовали? Просто он сильно по цене приятнее. Но, если есть сильна разница, то на здоровье не жалко

Цикапласт бальзам выступает как защитное средство, тоже хорош, соглашусь с коллегой. Кериум дс в себе несёт ещё и противомикроьный компонент, потому он конечно был бы лучше, по моему мнению

Умываться я бы рекомендовала чем то типа ля рош позе розалиак. Для кожи склонной к покранеснию в общем. Кстати, этих средств хвататет очень надолго, поэтому цена конечно же тут себя окупает за счёт экономичности

Здравствуйте! Для лечения периорального дерматита можно использовать Цикопласт бальзам ( Лярош Позэ), он не содержит в своем составе гормона. Используйте для умывания гипоаллергенные средства без отдушек и консервантов, помады, блески для губ. Исключить из питания острые, соленые, копченые, жареные блюда, продукты с красителями и консервантами.
Регина, не спровоцирует ли данный крем повторное проявление? Просто первоначальный врач, строго настрого запретил какие либо удодовые средства. Так как оно лишь маскирует, а потом ещё хуже будет


Можете Элидел убрать, начать использовать данный крем 2 раза в день. Спокойно можно использовать 1 месяц без перерыва и дольше.

Здравствуйте Олеся.
Периорального дерматита на фото не вижу.
Есть только лёгкое покраснение кожи.
Тридерм и Скин-кап в этой ситуации применять не надо.
А вот уходовую косметику использовать обязательно.
Я бы порекомендовал крем Толеран ультра 2 раза в день длительно.
Михаил, спасибо большое, я тоже думала, что там уже лечить то нечего, хотела спросить какой все таки лучше по вашему мнению, CICAPLAST BAUME B5, KERIUM DS CREME или толеран ультра. И получается, мне все время пользоваться этим средством? Элидел отменить? Можно ли пользоваться тональным кремом и косметикой декоративной? Когда можно считать, что дерматит прошёл?

Кожа и предпочтения у всех людей разные. Поэтому какое выбрать средство решать Вам. Они все хорошие и их применение будет правильным в этой ситуации. Попробуйте одно из них. Не понравится - возьмете другое.
Уходовые средства необходимо использовать длительно. Косметикой пользоваться можно. Прошел дерматит или нет решается по внешним проявлениям.

Здравствуйте! Рекомендую A -derma крем восстанавливающий дермалибур или топикрем ЦИКа успокаивающий или цикапласт бальзам 2-3 раза в день на высыпания, в течение 2-3 недель. Остаточные явления периорального дерматита, необходима уходовая косметика. Для умывания тоже использовать аптечные серии для чувствительной кожи.

Здравствуйте, по фото на данный момент периорального дерматита нет. Возможно, есть небольшие явления ангулярного хейлита с вовлечением кожи периоральной зоны. Лечить такое гормонами или ИК не вижу смысла, здесь вполне будет достаточно препарата с цинком (Скин-кап, Цинокап, Циновит) и уходовых средств. Я бы еще рекомендовал месячный курс поливитаминов и общий анализ крови для исключения анемии.

Случай из практики
Ко мне обратилась пациентка 28 лет с жалобами на высыпания на коже лица, голени и кисти в виде папул и пустул на фоне эритемы, сопровождающиеся зудом и гиперестезией. Высыпания впервые появились через 5 дней после проведённого косметологом ретиноевого пилинга с содержанием ретиноевой кислоты 5%.
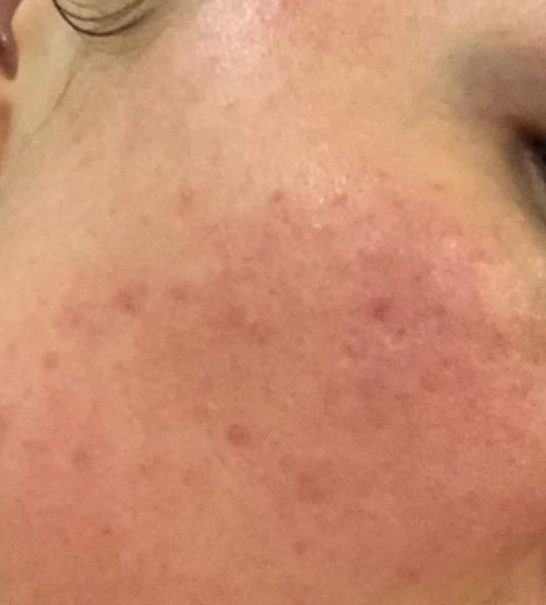
Косметолог, проводивший процедуру, порекомендовал использовать гормональную мазь 2 раза в день в течение 5–10 дней. Высыпания исчезли, но появились снова, как только пациентка прекратила использовать препарат.
Во время сбора анамнеза выяснилось, что за месяц до проведения ретиноевого пилинга пациентка проходила процедуру срединного гликолевого пилинга.
Ретиноевый дерматит
Проведённые косметологические процедуры истончили эпидермис, и регенераторные возможности кожи пациентки ослабли. В результате ретиноевый дерматит, который может развиться после ретиноевого пилинга, в данной ситуации проявился сильнее.
Следует отметить, что применение топических и системных глюкокортикостероидов уместно только при ретиноевом дерматите, который протекает с нарушениями общего состояния организма: повышение температуры тела, эритродермии. В других случаях их назначение, а потом отмена, могут привести к развитию ещё более выраженного ретиноевого дерматита.
Терапия
В результате проведённого осмотра пациентке назначена терапия, направленная на снятие симптомов ретиноевого дерматита.
- Принимать антигистаминный препарат 1 раз в день, на ночь, в течение 10 дней для снятия зуда.
- Принимать энтеросорбенты – 1 десертная ложка 1 раз в день между завтраком и обедом в течение 10 дней.
- Наносить цинковую пасту тонким слоем на участки кожи с проявлениями ретиноевого дерматита 1 раз в день, на ночь, в течение 5 дней.
- Наносить смягчающую эмульсию на участки кожи с проявлениями ретиноевого дерматита 2 раза в день в течение 2 недель.
Через 2 недели
Через две недели пациентка пришла на осмотр. Проявления ретиноевого дерматита регрессировали. Зуд прекратился. Пациентка была довольна результатом лечения.
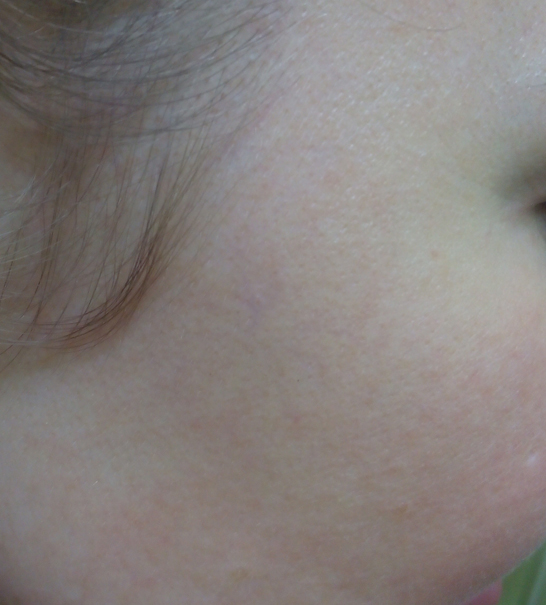
Я рекомендовала ей использовать солнцезащитные средства в течение 1 месяца и не делать процедуры пилинга ранее чем через 3 месяца. Кроме того, пациентке было настоятельно рекомендовано не применять гормональные мази без консультации с дерматологом.
Ретиноевый пилинг нередко приводит к проявлениям ретиноевого дерматита. Поэтому, выполняя такую процедуру, необходимо предупреждать пациента о возможной побочной реакции и давать рекомендации по уходу за кожей.
Если пациентке необходимо проведение нескольких процедур ретиноевого пилинга, но при этом после первой процедуры появился выраженный ретиноевый дерматит, то последующие процедуры пилинга можно заменить ежедневным нанесением раствора «Ретасола ® » в течение 7–10 дней, с перерывов между курсами в 1 месяц, но не более 3 курсов подряд и только в зимний период времени.
Пациенты будут Вам благодарны!
Анна Вячеславовна Карпова, канд. мед. наук, врач-дерматовенеролог, косметолог, доцент кафедры эстетической медицины ФНМО МИ РУДН
Задать вопрос или оставить комментарий
Наталья | 02.05.2021 00:00
Здравствуйте! Подскажите пожалуйста появление мелких красных прыщиков с белой головкой характерно для ретиноидного дерматита? Сожгла коду на щеках кремом с ретинолом и все хуже и хуже(((Здравствуйте! К сожалению, чтобы дать свои рекомендации, нам необходимо наблюдать клиническую картину. Советуем обратиться к врачу.
Юлия | 22.10.2019 22:36
Анна Вячеславовна спасибо большое за подробную тактику ведения таких пациентов.Здравствуйте, Юлия! Рада, что информация оказалась вам полезна.
Олег | 13.04.2018 16:48
Зачем в данном случае энтеросорбенты?Здравствуйте, Олег!
Задача энтеросорбентов заключается в связывании и выведении иммунных комплексов из организма и общей адсорбции.
Читайте также:

