Пигментация при контактном дерматите
Обновлено: 26.04.2024
Таня Ферейра Кестари, Лия Пеньейру Дантас, Джулиана Катуччи Боза,Федеральный университет в Рио-Гранде, Бразилия
ПРИОБРЕТЕННЫЕ ГИПЕРПИГМЕНТАЦИИ
Гиперпигментации представляют собой группу болезней, которые включают в себя как врожденные формы с различными вариантами наследования, так и вторичные приобретенные формы, обусловленные кожными или системными заболеваниями. Подавляющее большинство из них связаны с изменениями пигмента меланина, связанными с увеличением числа меланоцитов или производства меланина.
Пигментные расстройства являются частым источником жалоб, и занимают третье место среди причин обращения в кожные консультации и составляют около 8,5 % обращений в кожные клиники Бразилии. Заболеваемость выше в регионах с южным климатом. Частота обращений за врачебной помощью меняется в зависимости от возраста, являясь второй в возрастной группе 15 - 30 лет и первой у лиц в возрасте 40-54 лет и не зависит от цвета кожи и пола.
Этот обзор будет сосредоточен на основных приобретенных нарушениях гиперпигментации, связанных с повышенным образованием меланина, с учетом случаев, наиболее часто встречающихся в клинической практике. В нем также рассмотрены другие пигментные изменения с основными патогенетическими механизмами, включающими не только гипермеланизацию, но и связанные с ней факторы, такие как гиперкератоз с поверхностным окислением кератина и эпителиальной гиперпролиферацией. Главной особенностью этих дерматозов является увеличение интенсивности цвета. Их актуальность обусловлена их высокой частотой и их ролью в качестве маркеров других заболеваний.
Меланодермия
Слово мелазма происходит от греческого, где «мелас» означает «черный». Мелазма обычно поражает лицо и шею, реже, руки и область грудины, не поражая слизистые оболочки (рис. 1 и 2) . Обычно мелазма имеет три клинических варианта: центрофациальный с пятнами на лобной области, спинке носа, скулах и подбородке, который встречается в 65 % случаев; в области верхней челюсти в 20 % случаев, и нижней челюсти - около 15% случаев.(2) Второй по частоте локализацией мелазмы после лица являются разгибательные поверхности рук и предплечья, шеи, верхней трети области позвоночного столба.
Мелазма описывается во всех расовых и этнических группах, но чаще всего у лиц с более высоким типом кожи, живущих в районах интенсивного ультрафиолетового ( УФ) излучения, особенно Латинской Америки , Азии и Африки.(4, 5) Она более распространена среди молодых женщин, мужчины составляют около 10 % всех случаев , с четко обозначенной географической вариабельностьюs.(6)
Меланодермии способствуют различные факторы, среди которых наиболее значимыми являются воздействие УФ лучей и генетическая предрасположенность. (5 ,7- 11) Ультрафиолетовое излучение ( УФИ ) индуцирует выработку меланокортина – гормона гипофиза, стимулирующего меланогенез в меланоцитах и кератиноцитах. Совсем недавно, было установлено, что высокая интенсивность видимого света также способствует увеличению пигментации при меланодермии, особенно у лиц с фототипом IV -VI, что подтверждено клиническими наблюдениями.(12,13)
Последние гистологические и иммуногистохимические исследования показали, что при мелазме кожи отмечаются признаки хронического повреждения солнцем. Во время пребывания на солнце, происходят физиологические реакции в виде взаимодействий между кератиноцитами, тучными клетками, фибробластами, меланоцитами, что играет важную роль в гиперпигментации и реактивации мелазмы.(12 -15)
Другими факторами, участвующими в патогенезе меланодермии являются: беременность, применение оральных контрацептивов (ОК) , эндокринные нарушения и терапия гормональными препаратами.(16, 17) Результаты большого глобального исследования, в котором оценивали 324 женщин с меланодермией, показали, что сочетание известных триггеров, включая такие, как беременность, гормональная контрацепция, возраст, семейный анамнез и пребывание на солнце, влияют на возникновение и рецидивы мелазмы (11) Кроме того, применение некоторых косметических средств и лекарственных препаратов, таких как противосудорожные препараты и фотосенсибилизирующие вещества, также было описано как возможная причина или отягчающий фактор для гиперпигментации.(18,19)
Меланодермии обычно подразделяются на : эпидермальный тип - характеризуется интенсивностью цветового контраста между мелазмой и нормальной кожей, дермальный тип, при котором пигментация эпидермиса не усиливается под лампой Вуда, а контраст между очагами и непораженной кожей становится менее очевидным( от 10 до 15 % ) и смешанный тип, при котором под лампой Вуда некоторые участки у одного и того же пациента становятся более очевидными, а другие - менее выраженными. ( 20%)(2) Однако, недавние исследования ставят под сомнение этот диагностический метод. Кожная биопсия при меланодермиях показала, что степень отложения пигмента в уровнях кожи не всегда соответствует методу диагностики с лампой Вуда, при этом большинство поражений имели дермальный и эпидермальный компонент.(20) При меланодермии установлена повышенная плотность кожного и эпидермального меланина, а также в очагах обнаружены признаки солнечного эластоза. (9,20) Иммуногистохимически было показано , что количество эпидермальных меланоцитов может быть увеличено или равно нормальному.(10) Однако, эти клетки увеличены в размерах, что указывает на их гиперфункциональное состояние.
Целью лечения мелазмы является снижение образования меланоцитов, подавление образования меланосом и содействовие их деградации.(21)
Фотозащита имеет важное значение для лечения и должна соблюдаться строго, так как поражения усугубляются UVA , UVB излучением, а также видимым светом. Рекомендуются солнцезащитные кремы с фактором защиты от солнца (SPF) больше, чем 30 и содержанием в их составе физических фотозащитных агентов. Очень важно применять их несколько раз в день и носить головные уборы во время активного отдыха, избегая УФ излучения в часы его максимального значения. (21,22)
Классическое лечение меланодермии включает использование местного гидрохинона (ГХ) отдельно или в сочетании с ретиноевой кислотой (РК) или гликолевой кислотой ( ГК) ( двойная комбинация ) или с РК и топическими кортикостероидами ( тройная комбинация) (23) Другими агентами могут быть ГК и РК в виде монотерапии или в сочетании с другими агентами ; азелаиновая кислота, арбутин , койевая кислота и меквинол (табл. 1) .(23-26) Предпочтение отдается комбинированным методам терапии, т.к. в этих случаях наблюдается синергизм препаратов с большей их эффективностью и минимальным количество побочных эффектов. Недавнее исследование показало, что тройная комбинация является экономически более выгодной, чем двойные или одинарные виды терапии и что сочетание 0,05% РК + 4% ГХ + 0,01% фторцинолон ацетонида имеет наилучший эффект и степень доказательности, полученные при исследовании эффективности методов лечения мелазмы. (21-23,25,27) Латиноамериканской академией пигментных расстройств (Pigmentary Disorders Academy-PDA) предложен алгоритм для выбора оптимального лечения меланодермии. В соответствии с ним, у пациентов с легкой степенью меланодермии может использоваться ГХ 4% , или тройная комбинированная терапия с 0,05% РК + 4% ГХ + 0,01% фторцинолон ацетонида или двойная терапия. (21) Для случаев умеренной и тяжелой меланодермии рекомендуется использовать тройную терапию, а при ее невозможности - двойную терапию или 20% может быть использована азелаиновая кислота (AZ), монотерапия которой позволяет достичь результатов, аналогичных монотерапии гидрохиноном, но с меньшим количеством побочных эффектов.(28) В резистентных к топическим препаратам случаях рекомендовано включение к терапевтический комплекс таких процедур как пилинг и дермабразия.(29)
Таблица 1 Механизм действия основных депигментирующих агентов
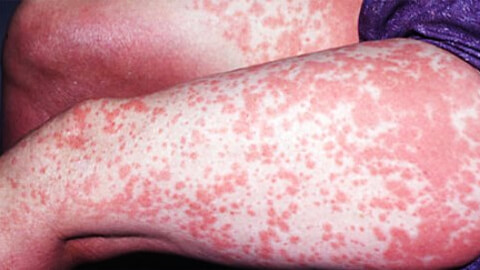
Аллергия, нетипичная реакция иммунитета на контакт с аллергенами, имеет разные варианты проявления. На коже она протекает в виде аллергического дерматита - неприятного заболевания с характерными симптомами: воспалительным процессом в слоях эпидермиса, зудом, отеком, покраснением пораженных участков.
Воспалительные процессы, локализующиеся на кожных покровах, называют дерматитом. В ряде случаев, его причиной является аллергическая реакция. В зависимости от характера симптомов, места локализации и других факторов, выделяют группу заболеваний, объединенных общим названием аллергический дерматит.
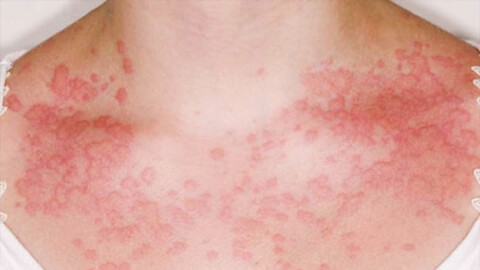
Причины заболевания
При контакте с внешними раздражителями биологического или небиологического происхождения, иммунная система запускает сложную защитную реакцию, при которой выделяется повышенное количество веществ – медиаторов воспаления. Этот процесс может затрагивать кожные покровы, провоцируя накожную аллергическую реакцию.
Развитие болезненных симптомов при этом в большей степени зависит от уровня чувствительности иммунитета к раздражителям, а не от количества самого аллергена. Также имеет значение общее состояние здоровья больного и возраст.
Самая распространенная причина возникновения аллергического дерматита – это прямой контакт кожных покровов с веществами-раздражителями. Также аллергены могут попасть в организм через органы дыхания или желудочно-кишечный тракт.
Выделяют следующие группы аллергенов:
- биологические (шерсть и слюна животных, пыльца и сок растений);
- физические (холод, воздействие ультрафиолета);
- химические (химикаты, бытовая химия, лекарства, косметические средства);
- пищевые (вещества, входящие в состав продуктов питания).
Развитие аллергической реакции организма всегда индивидуально и непрогнозируемо, не имеет инфекционного патогенеза. Поэтому аллергическим дерматитом невозможно заразиться даже при прямом контакте с пораженными участками кожи больного.
Симптомы и признаки аллергического дерматита
Аллергический дерматит – это воспалительное заболевание кожи с общими симптомами покраснения, зуда, жжения и появления сыпи. На острой стадии заболевания возможно появление мокнущих ран и пузырьков. Возможно общее снижение самочувствия с развитием общей слабости и повышением температуры тела. С уверенностью говорить об аллергическом характере недуга можно при наличии таких специфических признаков:
- замедленный тип развития аллергической реакции (симптомы развиваются по истечении некоторого срока после контакта с раздражителем);
- специфичность (в роли аллергена выступает конкретное вещество);
- интенсивность реакции, не зависящая от количества аллергена, с которым произошел контакт;
- проявление аллергической реакции осуществляться также вне зоны участков, контактировавших с раздражающим фактором.
Если заболевание принимает хроническую форму, кожа на пораженных участках становится уплотненной, шершавой с наличием рубцов и язв.
Стадии заболевания
У аллергического дерматита выделяют три основные стадии:
- Острая.
- Подострая.
- Хроническая.
Острая фаза возникает за короткий промежуток времени – иногда сразу же после контакта с аллергеном, иногда в течение 1-2 дней. Для этой фазы характерно появление болезненных симптомов – покраснений, отека, сыпи, пузырьков.
На подострой стадии воспалительный процесс утихает, но кожные покровы начинают шелушиться.
Если упущено время и не подобрана эффективная терапия, заболевание переходит в хроническую форму, которая характеризуются периодическими обострениями и утолщением кожи на пораженных участках.
Острая форма аллергического дерматита имеет три этапа развития:
- эритематозный;
- везикулезный;
- некрозный.
Эритематозный этап сопровождается появлением покраснений. На везикулезном этапе появляются везикулы – маленькие пузырьки, наполненные серозной или кровянистой жидкостью, на месте которых в дальнейшем образовываются эрозии и корочки. Некротический этап характеризуется омертвением пораженных участков эпидермиса с последующим развитием язв и рубцеванием тканей.
Виды аллергического дерматита
Токсидермия
Токсидермия или токсико-аллергический дерматит – это острое воспалительное заболевание кожи, которое провоцируется опосредованным, а не прямым контактом с аллергеном – через ЖКТ, при дыхании или инъекционным способом. Заболевание может развиться на фоне сбоев работы различных органов, при онкологии, когда в результате дисфункции выделяются токсины.
Течение болезни сопровождается болезненными симптомами в виде появления покраснений, пузырьков, папул и волдырей на поверхности эпидермиса и слизистых оболочек. На пораженных участках больной может испытывать зуд, также ощущается общая слабость, может повышаться температура тела.
Сроки инкубационного периода заболевания достигают 10-20 дней, поэтому определение причины, как и выбор терапии, затруднены.
Атопический дерматит
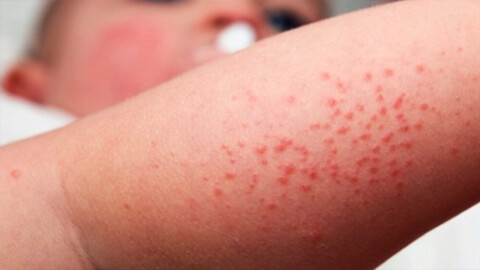
Атопический дерматит – наследственное хроническое аллергическое заболевание неинфекционного характера, причины развития которого в настоящее время не изучены до конца. Атопический дерматит развивается в раннем детстве, рецидивы в той или иной форме могут беспокоить больного в течение жизни. Течение болезни характеризуется сменой фаз обострений и ремиссий. К типичным симптомам относят сухость кожных покровов, сильный зуд и раздражение пораженных участков. Из-за сильных расчесываний может происходить вторичное инфицирование, которое усугубляет течение болезни и ухудшает состояние пациента. Атопический дерматит доставляет сильный физический и психологический дискомфорт больному.
К причинам развития этого заболевания помимо наследственных факторов, относят неблагоприятную экологическую обстановку, некачественные продукты питания, контактирование с увеличивающимся количеством аллергенов, стрессы. Решающую роль играет состояние иммунной системы ребенка и матери во время беременности. Опасность развития атопического дерматита у ребенка повышена в том случае, если у беременной матери наблюдался токсикоз, велся прием медикаментов.
Атопический дерматит развивается у детей в первые 6 месяцев жизни. К подростковому возрасту большинству удается «перерасти» заболевание, но около четверти пациентов приходится бороться с недугом всю жизнь. Важным этапом борьбы с этим неприятным заболеванием является соблюдение диеты, исключающей продукты, вызывающие пищевую непереносимость (например, содержащие лактозу и глютен) и дополнительный прием витаминов и микроэлементов.
Крапивница
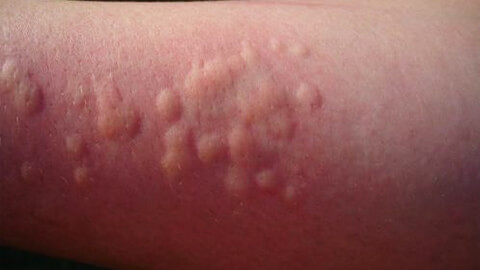
Крапивница – это один из симптомов проявления аллергической реакции, который в представлении большинства обывателей, является самостоятельным заболеванием. Для крапивницы характерно появление сыпи, напоминающей ожоги от листьев крапивы. Как правило, появление сыпи сопровождается сильным зудом, который вызывает нестерпимое желание расчесывать пораженные участки.
Крапивница может быть симптомом широкого круга заболеваний – от обычной аллергии до аутоиммунных болезней. Чаще крапивница развивается у женщин, из-за чего считается, что заболевание связано с гормональными перестройками в организме. Это действительно так, но проблема несколько шире. Крапивница, являясь аллергическим симптомом, не что иное, чем один из признаков сбоя в работе иммунной системы. Изменение гормонального фона само по себе несет дополнительную нагрузку на весь организм и на иммунитет в том числе. Соответственно, появление сыпи будет чаще беспокоить женщин со сниженным иммунным статусом, а не всех подряд.
Также крапивница может быть симптомом наличия вирусной или бактериальной инфекции в организме, реакцией на холод или свет, механическое воздействие. Высыпания, похожие на крапивную сыпь, могут появляться при лейкозе. Тяжелая форма крапивницы способна привести к развитию отека Квинке и требует незамедлительного лечения, поскольку чревата смертельным исходом.
Крапивная лихорадка поражает кожу больного на несколько дней, но в ряде случаев может развиться хроническая форма заболевания. В детском возрасте крапивница чаще развивается у малышей с атопическим дерматитом.
Диагностика
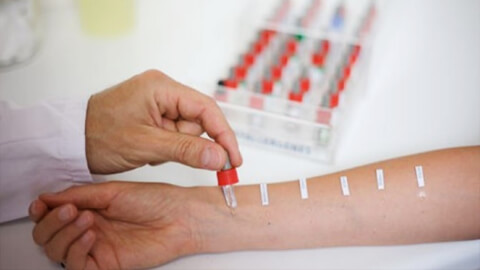
При постановке диагноза помимо общего сбора анамнеза назначают проведение кожных проб для установки аллергена. Существует два основных вида проб:
- аппликационные, при которых небольшое количество раздражителя наносят непосредственно на кожу;
- скарификационные – для них скальпелем делаются насечки на эпидермисе (в области предплечья), после чего наносится аллерген.
Наличие положительного результата – появление отека и покраснений, дает основание говорить об аллергическом происхождении дерматита.
Для полноты клинической картины также проводятся лабораторные исследования крови – анализы на аллергены, а также общий и биохимический, для исключения отклонений в функционировании почек и печени.
Лечение
Лечение аллергического дерматита у взрослых и детей должно осуществляться по двум направлениям: облегчение симптоматики и мероприятия по укреплению иммунитета для снижения риска развития рецидивов.
Для снятия симптомов применяются антигистаминные препараты и местные средства – мази, гели, примочки. Такие лекарственные средства купируют проявления аллергической реакции – отеки, зуд, покраснение. Однако стоит помнить, что эффективность терапии данными средствами зависит от того, насколько быстро они начали применяться. Антигистаминные препараты не являются панацеей и всего лишь снимают неприятные проявления заболевания, не предохраняя от рецидивов.
Помимо лекарств, применяются местные средства для ускорения заживления поврежденных участков эпидермиса. В случае, если терапия антигистаминными препаратами недостаточна, назначаются глюкокортикостероидные мази, например, Гидрокортизон или Преднизолон, имеющие в составе гормональные компоненты. При вторичном инфицировании пораженных участков могут быть назначены мази с антибиотиком, например, Тетрациклиновая или Эритромициновая. Также их можно применять для профилактики развития воспаления.
Поскольку аллергический дерматит – это заболевание, связанное с иммунным статусом организма, важную роль в предотвращении рецидивов и развитии хронической формы недуга, играют мероприятия по укреплению иммунитета. Особенно важно соблюдение сбалансированной диеты, исключающей продукты – аллергены (цитрусовые, мед, морепродукты, шоколад и другие). Следует употреблять в пищу натуральные продукты, не содержащие химических веществ (консервантов, усилителей вкуса) и достаточное количество чистой питьевой воды – до 2 литров в день.
Также при склонности к аллергическим реакциям, в том числе накожным, следует исключить полностью или максимально минимизировать употребление глютена (продуктов на основе пшеничной муки) и лактозы (молочные продукты), которые негативно отражаются на функционировании иммунной системы и ЖКТ, тесно связанных друг с другом.
Также следует контролировать грибковую флору, не допуская ее чрезмерного разрастания в организме. На повышенное количество представителей этой условно-патогенной флоры и ее активную жизнедеятельность, иммунитет может реагировать аллергией, например, крапивной сыпью.
Также следует исключать контакты с веществами аллергенами, иметь при себе антигистаминные препараты, чтобы купировать симптоматику аллергического дерматита на ранней стадии. Состояние кожи пациентов улучшается при регулярном употреблении препаратов омега-жирных кислот и витамина д3.
При соблюдении данных рекомендаций можно успешно контролировать проявление аллергического дерматита и предупреждать его развитие.
Контактный дерматит. Причины и диагностика

Тяжелый острый аллергический контактный дерматит после применения местного китайского препарата в области растяжения связок лодыжки
б) Распространенность (эпидемиология):
• Некоторые из наиболее распространенных типов контактного дерматита развиваются после контакта с ядовитым плющом, никелем и ароматизаторами.
• Данные аппликационных кожных проб указывают на пять самых распространенных более чем из 3700 известных контактных аллергенов. К ним относятся никель (14,4% протестированных пациентов), смесь ароматических веществ (14%), неомицип (11,6%), перуанский бальзам (10,4%) и тимеросал (10,4%).
• Профессиональные болезни кожи (в основном КД) занимают второе место после травм по степени распространенности среди всех профессиональных заболеваний. Причинами большинства случаев ирритантного контактного дерматита (ИКД) или контактного дерматита раздражения являются химические раздражающие вещества или ирританты, такие как растворители и охлаждающие жидкости. В 60% случаев отмечается аллергический контактный дерматит (АКД), в 32% случаев - ИКД. Преимущественное поражение кистей рук наблюдается в 64% случаев АКД и в 80% случаев ИКД.
в) Этиология (причины), патогенез (патология):
• Контактный дерматит относится к распространенным воспалительным заболеваниям кожи с характерными эритематозными зудящими очагами, возникающими после контакта кожи с раздражающим веществом.
• Ирритантный контактный дерматит (ИКД) или контактный дерматит раздражения возникает в результате раздражения кожи, вызываемого неиммунными механизмами, каким-либо веществом, что приводит к появлению кожных высыпаний.
• Аллергический контактный дерматит (АКД) представляет собой реакцию гиперчувствителъности замедленного типа на контакт раздражающего вещества с кожей. При этом образуется антигенный комплекс к кожному белку, что приводит к сенсибилизации. При повторном контакте эпидермиса с антигеном сенсибилизированные Т-клетки инициируют воспалительный каскад, который вызывает изменения кожи, характерные для АКД.
г) Анамнез. Необходимо расспросить больного о возможных контактах с известными аллергенами (например, никелем, ароматизаторами, неомицином или ядовитым плющом/дубом).
• Контакт с никелем обусловлен ношением ювелирных украшений или металлических пряжек на ремнях.
• Ароматизаторы используются в дезодорантах и парфюмерии.
• Неомицин в составе тройной мази с антибиотиками, возможно применяемой пациентом.
• С ядовитым плющом или дубом пациенты могут контактировать, пребывая на природе. Особенно это характерно для линейно расположенных высыпаний.
• Необходимо узнать о контактах с раздражающими веществами, в частности с растворителями, на рабочем месте. Например, химикаты, используемые в производстве шляп, могут вызвать ИКД на кистях.
• Лейкопластырь, которым пользуются при небольших повреждениях кожи или после хирургических процедур, также нередко является причиной контактного дерматита.
• Если контактный дерматит (КД) наблюдается на стопах, следует выяснить, не носит ли пациент недавно купленную обувь.
Контактный дерматит Профессиональный ирритантный контактный дерматит на руках у женщины, которая работает с химикатами на предприятии, изготавливающем ковбойские шляпы в Техасе Аллергический контактный дерматит, который развился в результате аллергии на никель, содержащийся в кольце АКД на металл, содержащийся в украшении для пупка, у молодой женщины АКД с эритемой, шелушением и гиперпигментацией, вызванный металлом пряжки ремня Атопический дерматит и аллергия у 14-летней девушки на металл пряжки брюк АКД, вызванный ароматической композицией в новом дезодоранте АКД, вызванный неомицином, который применялся на ноге у молодой женщины. Мазь с тройным антибиотиком пациентка наносила на квадратную салфетку, прикладывая к месту укуса насекомого. Очаг контактной аллергии повторяет форму салфетки, а высыпания наблюдаются только в области применения мази
д) Клиника. При всех типах контактного дерматита развивается эритема. Иногда аллергический контактный дерматит (АКД) и ирритантный контактный дерматит (ИКД) трудно разграничить. Дифференцировать эти заболевания помогают следующие признаки:
А. ИКД (ирритантный контактный дерматит)
• Локализация - обычно на кистях.
• Симптомы - жжение, зуд, боль.
• Сухая, растрескавшаяся кожа.
• Нечеткие границы.
Б. АКД (аллергический контактный дерматит)
• Локализация - обычно на открытых участках кожи, часто на кистях.
• Зуд является ведущим симптомом.
• Везикулы и пузыри.
• Четкие углы, линии и границы.
В некоторых случаях ирритантный контактный дерматит (ИКД) и аллергический контактный дерматит (АКД) осложняются бактериальной суперинфекцией с развитием экссудата, мокнутия и корок.
Сумаховый дерматит или дерматит вследствие контакта с растениями семейства сумаховых (ядовитым плющом, ядовитым дубом, ядовитым сумахом [Rhus]) вызывается урушиолом - органическим маслянистым токсином, содержащимся в соке растений этого семейства. После прикосновения к такому растению формируется линия везикул. Линейная форма зоны поражения обусловлена занесением эфирных растительных масел в кожу ногтями в результате расчесов.
е) Анализы при заболевании. Диагноз чаще всего устанавливается на основании анамнеза и клинического осмотра. Если имеются признаки суперинфекции и предполагается наличие устойчивого к метициллипу Staphylococcus aureus, рекомендуется проведение культурального анализа. При неясном диагнозе проводятся следующие тесты:
• Тест с КОН и тест на культуру гриба при подозрении на дерматофитию.
• Микроскопическое исследование для выявления чесоточных клещей и их яиц.
• Тест на латексную аллергию. Этот тип реакции не является пи ИКД, пи АКД. Латексная аллергическая реакция - это реакция I типа или IgE-оносредованпый ответ на латексный аллерген.
• Аппликационный тест, при котором распространенные аллергены помещают на кожу пациента. Готовые наборы для такого тестирования позволяют выполнить процедуру в амбулаторных условиях. Недавний мета-анализ системы тестирования на аллергию под названием «T.R.U.E.-test» показал, что наиболее распространенными аллергенами, идентифицируемыми при использовании этой системы, являются никель (14,7% протестированных пациентов), тимеросал (5,0%), кобальт (4,8%), смесь ароматизаторов (3,4%) и перуанский бальзам (3,0%).
• Если подозревается другое заболевание, для диагностики которого важна гистологическая картина (например, в случае псориаза) проводится биопсия.
Контактный дерматит АКД, вызванный местным антибиотиком с неомицином, на молочных железах. Женщина, кормящая грудью, применяла антибиотик для устранения дискомфорта в области сосков, после того, как у ее ребенка возникла молочница Линейное расположение высыпаний при АКД после контакта с ядовитым плющом Везикулы на руке после контакта с ядовитым дубом, расположенные вдоль нескольких линий АКД на лейкопластырь, который применялся после гистерэктомии АКД после ношения новой обуви. Типичное расположение высыпаний на дорсальной поверхности стоп АКД у 25-летнего мужчины, вызванный химикатом, содержащимся в материале ботинок, голенища которых пациент укоротил для облегчения дискомфорта на голенях Пациент с аллергией на красный краситель для татуировки. На всех участках, где применялся этот краситель, развился болезненный отек
ж) Дифференциальный диагноз контактного дерматита:
• При атопическом дерматите высыпания, как правило, более распространенные, чем при контактном дерматите. В анамнезе часто выявляются другие атопические заболевания, такие как аллергический ринит и астма. Семейный аллергологический анамнез может быть также отягощен. В то же время лица с атоническим дерматитом более склонны к развитию у них контактного дерматита.
• Дисгидротическая экзема наблюдается на кистях и стопах в виде везикул размером с просяное зерно с эритемой и шелушением. Это заболевание не вызывается первичным контактом с аллергенами, но может ухудшиться под воздействием различных раздражающих веществ.
• Для контактной IgE-реакции немедленного типа (например, на латекс резиновых перчаток) характерна мгновенная эритема, зуд и, возможно, системная ре акция после контакта с известным (или подозреваемым) аллергеном.
• Грибковая (дерматофитпая) инфекция может быть очень похожа на КД, если развивается на кистях и стонах. Дерматофития стоп обычно наблюдается в межпальцевых промежутках, на подошвах или на боковых поверхностях стоп. Контактный дерматит обычно наблюдается на дорсальных поверхностях стоп и вызван резиной или другими химическими веществами, содержащимися в обуви.
• Чесотку на кистях также можно ошибочно принять за контактный дерматит (КД). Чтобы дифференцировать ее с контактным дерматитом (КД) необходимо обнаружить клещевые ходы и обратить внимание на типичную локализацию высыпаний при чесоточной инфекции.
• Могут наблюдаться аллергии на красители, используемые для татуировок. Назвать это явление контактным дерматитом в полном смысле слова нельзя, поскольку краситель вводится под кожу, но аллергический процесс при этом тот же.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
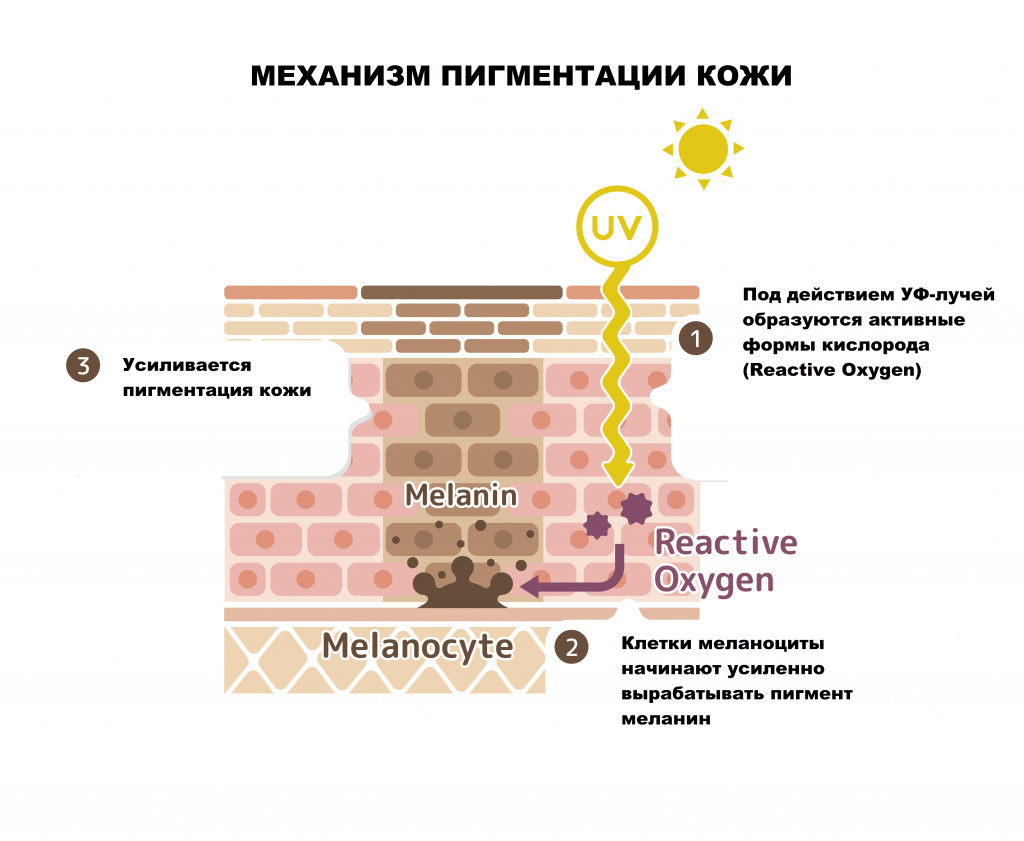
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также: