Пересадка волос при склеродермии
Обновлено: 23.04.2024

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Склеродермия - системное заболевание соединительной ткани невыясненной этиологии, в основе которого лежит прогрессирующая дезорганизация коллагена. Процесс состоит из нескольких звеньев: мукоидного набухания, фибриноидного изменения, клеточных реакций и склероза.

[1], [2], [3], [4]
Код по МКБ-10
Эпидемиология
Случаи склеродермии регистрируют во всех регионах мира, однако распространенность заболевания в различных географических зонах и этнических группах неодинакова. Первичная заболеваемость составляет от 3,7 до 20,0 случаев на 1 млн населения. Распространенность в среднем 240-290 на 1 млн населения В Российской Федерации первичная заболеваемость составляет 0,39 на 1000 населения, по Москве - 0,02 случая на 1000 населения.
По клиническим признакам, течению и прогнозу различают ограниченную и системную формы.

[5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15]
Ограниченная склеродермия
Ограниченная склеродермия проявляется в виде бляшечных, линейных, глубоких узловатых и мелкопятнистых (капельных) поверхностных очагов (болезнь белых пятен, белый лишай Цумбуша и др.).
Бляшечная склеродермия
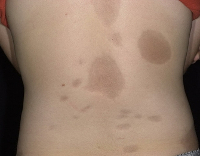
Наиболее часто встречается бляшечная форма склеродермии, клинически характеризующаяся наличием пятен различных размеров, овальных, округлых или неправильных очертаний, располагающихся преимущественно на туловище и конечностях, иногда унилатерально. В их зоне имеются поверхностные уплотнения, лишь в редких случаях процесс захватывает глубоколежащие ткани (глубокая форма). Цвет элементов вначале розовый, затем меняется на восковидно-белый в центре очага. По периферии его сохраняется узкое сиреневое кольцо, наличие которого свидетельствует об активности процесса. Иногда на поверхности отдельных бляшек могут быть пузыри. При регрессе процесса остаются атрофия, пигментация и телеангиэктазии.
Одновременно могут быть мелкие очаги поражения типа lichen aibus Zumbusch или lichen sclerosus et atrohicus, что дало основание ряду авторов рассматривать последние как поверхностный вариант склеродермии.
Линейная склеродермия
Линейная склеродермия чаще возникает в детском возрасте, но может развиваться и у пожилых. Очаги располагаются преимущественно на волосистой части головы с переходом на кожу лба, носа, сопровождаются выраженной атрофией не только кожи, но и подлежащих тканей, что придает им сходство с рубцом после удара саблей, иногда сочетается с гемиатрофией лица Ромберга. Очаги могут локализоваться также на конечностях, вызывая атрофию глубоких тканей, а также в виде кольца на половом члене.
Патоморфология ограниченной склеродермии
В ранней стадии процесса (стадия эритемы) в дерме наблюдается выраженная воспалительная реакция различной интенсивности. Она может быть периваскулярной или диффузной, вовлекает всю толщу дермы и подкожную клетчатку. Инфильтраты могут локализоваться вокруг волосяных фолликулов, эккринных желез, нервов и состоят в основном из лимфоцитов, гистиоцитов, иногда с примесью небольшого количества эозинофилов. Встречаются структуры, напоминающие лимфатические фолликулы. При электронной микроскопии воспалительных инфильтратов выявлено, что они состоят преимущественно из незрелых плазматических клеток, содержащих в своей цитоплазме расширенные цистерны гранулярной эндоплазматической сети и ядра с диспергированным хроматином. Среди них, кроме того, находится большое число макрофагов с крупными глобулами и миелиновыми фигурами. Лимфоциты по своей структуре напоминают бластные клетки с массивной цитоплазмой и большим числом свободных рибосом. Среди описанных клеточных элементов местами выявляется клеточный детрит. С помощью иммунологических методов показано, что в инфильтрате преобладают Т-лимфоциты. Среди клеток воспалительного инфильтрата можно видеть тонкие новообразованные коллaгeновые волокна, представляющие собой коллаген III типа. При прогрессировании процесса соединительная ткань уплотняется, появляются участки гомогенизации, однако среди них много фибробластов, гликозаминогликанов и гликопротеидов. С течением времени коллагеновые волокна становятся более зрелыми, их толщина достигает 80-100 нм, методом непрямой иммунофлюоресценции с использованием антител против различных типов коллагена выявлено, что в этот период обнаруживается коллаген I и III типов. Гистохимически показано наличие коллагена и гликозаминогликанов типа дерматана сульфата, хотя имеются хондроитинсульфаты - 4 или 6. Содержание гиалуроновой кислоты уменьшено, несмотря на большое число фибробластов. Это объясняется тем, что имеются разные типы фибробластов, способные продуцировать и нормальный коллаген.
В поздней (склеротической) стадии воспалительные явления исчезают, а пучки коллагеновых волокон становятся гомогенизированными и гиалинизированными. В начале процесса они окрашиваются эозином интенсивно, а затем - бледно. Клеточных элементов и сосудов очень мало, стенки последних утолщены, просветы сужены. Эпидермис обычно изменен мало, в воспалительной стадии он несколько утолщенный, в склеротической - атрофичный.
Гистогенез
У 70 % больных ограниченной склеродермией выявляют антинуклеарные антитела, нередко также обнаруживают ревматоидный фактор, антитела к нативной ДНК (nDNA) и антицентромерные антитела. TJ. Woo и J.E. Rasmussen (1985) обнаружили у 13 из 24 больных ограниченной склеродермией антинуклеарные антитела, у 7 из 17 - ревматоидный фактор, у 5 из них выявлены и антинуклеарные антитела. У 2 больных этой группы обнаружены системные проявления (нефрит, феномен Рейно), что указывает на потенциально системный характер этой формы склеродермии. При линейной форме чаще, чем при других, вовлекается в процесс нервная система.
Системная склеродермия
Системная склеродермия - аутоиммунное заболевание соединительной ткани, основные клинические проявления которого связаны с распространенными ишемическими нарушениями, обусловленными облитерируюшей микроапгиопатией, фиброзом кожи и внутренних органов (легких, сердца, пищеварительного тракта, почек), поражением опорно-двигательного аппарата.
Системная склеродермия - генерализованное поражение соединительной ткани и сосудов с вовлечением в процесс кожи и внутренних органов. Клинически может проявляться в виде диффузного поражения всего кожного покрова с наиболее значительными изменениями кожи лица и дистальных частей конечностей. Стадия отека сменяется атрофией кожи, мышц, лицо становится амимичным, наблюдаются гипер- и депигментация, телеангиэктазии, трофические расстройства, особенно на кончиках пальцев, акроостеолиз, изъязвление, кальциноз (синдром Тибьержа-Вейссенбаха), контрактуры. Сочетание кальциноза, феномена Рейно, склеродактилии и телеангиэктазии называется CRST-синдромом, а при наличии поражения пищевода - CREST-синдромом. Могут наблюдаться келоидоподобные очаги, возникновение которых рассматривается как своеобразная реакция на воспалительный компонент у лиц, предрасположенных к келоидам.
Патоморфология системной склеродермии
Изменения сходны с таковыми при ограниченной форме, в результате чего их иногда невозможно дифференцировать. Однако в ранней стадии воспалительная реакция при системной склеродермии слабая, в более поздних стадиях отмечаются выраженные изменения в сосудах, а среди гиалинизированных коллагеновых волокон находят в большем количестве фибробласты. Сосудистые изменения при системной склеродермии выражены значительно, что и определяет появление феномена Рейно. Поражаются мелкие артерии и капилляры кожи и внутренних органов. Стенки их утолщены, просветы сужены, иногда облитерированы, количество капилляров уменьшено. При электронной микроскопии обнаруживают альтерацию, вакуолизацию и деструкцию эндотелиоцитов, редупликацию базальной мембраны, удлинение перицитов и наличие мононуклеарных клеток инфильтрата периваскулярно. Вокруг них располагаются активные фибробласты с выраженной эндоплазматической сетью в цитоплазме. Капилляры субэпидермального отдела дермы, напротив, резко расширены с явлениями пролиферации эндотелиоцитов и повышенной их активности, что представляет собой, вероятно, компенсаторный акт. Методом непрямой иммунофлюоресценции в стенках пораженных капилляров и мелких артерий обнаружены субинтимальные отложения коллагена III типа и фибронектина, однако коллаген I типа отсутствует. В более поздних стадиях системной склеродермии отмечаются атрофия эпидермиса, утолщение и слияние пучков коллагеновых волокон с образованием обширных участков гиалиноза, иногда с отложением солей кальция.
Гистогенез
В развитии заболевания придается большое значение нарушениям синтеза коллагена, о чем свидетельствуют повышенная активность фибробластов в культуре и продукция коллагена в фазе обострения заболевания; усиленная экскреция оксипролина; нарушения микроциркуляции в связи с генерализованным поражением капиллярной сети и мелких артерий; дефект иммунной системы, характеризующийся наличием аутоантител - антинуклеарных, антицентромерных, против РНК (Sm, Ro (SS-A), PM-Scl-70), коллагена и др., иммунных комплексов. Антитела против ДНК в отличие от системной красной волчанки не определяются. Установлены большая частота положительных серологических реакций при системной склеродермии, неодинаковая ассоциация различных показателей с разными формами заболевания. Так, CREST-синдром ассоциирован с антицентромерными антителами, антитела к Scl-70 рассматриваются как маркер диффузной склеродермии. Отмечено состояние иммунодефицита. Показано участие гистамина и серотонина в патогенезе заболевания.
Хотя и имеются наблюдения семейных случаев заболевания, выявлена ассоциация с некоторыми антигенами тканевой совместимости, такими как В37, BW40, DR1 и DR5, однако роль наследственной предрасположенности, по-видимому, небольшая. Не доказана и роль вирусной инфекции. Высказывалось мнение о связи склеродермии с боррелиозом, вызванным спирохетами Borrelia burgdorferi, что также пока не доказано.
Склеродермоподобные изменения наблюдаются при синдроме "эозинофилия-миалгия", вызываемом приемом продуктов, содержащих L-триптофан; в поздней стадии реакции "трансплантат против хозяина"; при длительном контакте с силиконом, органическими растворителями, эпоксидными смолами, винилхлоридом; при лечении блеомицином или L-5-гидрокситриптофаном.
Очаговая склеродермия – это хроническое заболевание соединительной ткани, характеризующееся преимущественным поражением кожных покровов. Клинически проявляется уплотнением (индурацией) различных участков кожи с последующей атрофией и изменением пигментации, образованием контрактур. Диагноз ставится на основании симптоматики, обнаружения в крови антинуклеарного фактора и антицентромерных антител. В сомнительных случаях проводится гистологическое исследование кожи. Лечение заключается в применении глюкокортикостероидов, иммунодепрессантов, антифиброзных средств, блокаторов кальциевых каналов и проведении ПУВА-терапии. В ряде случаев выполняются хирургические операции.
МКБ-10
Общие сведения
Очаговая (локализованная, ограниченная) склеродермия – хроническое аутоиммунное заболевание из группы диффузных болезней соединительной ткани. Патология встречается повсеместно, распространенность составляет от 0,3 до 3 случаев на 100 000 человек. Чаще страдают женщины европеоидной расы. Возраст манифестации очаговой склеродермии зависит от формы. Бляшечная склеродермия чаще встречается у взрослых (30-40 лет), линейная - у детей от 2 до 14 лет, склероатрофический лихен – у женщин старше 50 лет. При локализованной форме, в отличие от системной, поражение внутренних органов в большинстве случаев либо минимально, либо отсутствует. Имеется ассоциация склеродермии с патологиями щитовидной железы (тиреоидитом Хашимото, болезнью де Кервена).

Причины
Точная причина заболевания неизвестна. Предполагается этиологическая роль бактерии Borrelia burgdorferi, вызывающей лайм-боррелиоз, однако убедительных данных за эту теорию на сегодняшний день нет. В развитии склеродермии важную роль играет наследственная предрасположенность. Были выявлены более частые случаи очаговой склеродермии среди близких родственников. При проведении генетических исследований обнаружена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой заболевания. Провоцирующими факторами, способствующими возникновению склеродермии, являются переохлаждения, травмы, постоянные вибрационные воздействия на кожу, прием лекарственных препаратов (блеомицина). Триггерными эффектами также обладают различные химические соединения (хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители).
Патогенез
Выделяют три основных патогенетических механизма склеродермии – фиброз (разрастание соединительной ткани), аутоиммунное повреждение и сосудистые нарушения. Иммунная аутоагрессия заключается в выработке лимфоцитами антител к соединительной ткани и ее компонентам. Также лимфоциты синтезируют интерлейкины, которые стимулируют пролиферацию фибробластов, гладкомышечных клеток и образование коллагена. Разрастающаяся при этом соединительная ткань замещает нормально функционирующую ткань. В результате повреждения эндотелия сосудов антителами и пролиферирующими гладкомышечными клетками снижается уровень простациклина (вещества, обладающего антиагрегантными и вазодилатирующими свойствами). Это приводит к спазму микрососудов, повышению адгезии и агрегации форменных элементов крови, внутрисосудистой коагуляции и микротромбозу.
Классификация
Очаговая склеродермия подразделяется на множество форм. Наиболее распространенными являются бляшечная и линейная. У ряда пациентов могут наблюдаться одновременно несколько вариантов заболевания. Существует целый ряд классификаций, но наиболее оптимальной и широко используемой считается классификация клиники Мэйо, включающей следующие разновидности очаговой склеродермии:
- Бляшечная. Данная форма в свою очередь подразделяется на поверхностную (морфеа) и узловатую (келоидоподобную). Характерны типичные участки уплотнения кожи с атрофией и нарушением пигментации.
- Линейная. К ней относятся полосовидная, саблевидная формы, а также прогрессирующая гемиатрофия лица Парри-Ромберга. Очаги располагаются в виде линий по ходу сосудисто-нервного пучка.
- Генерализованная (многоочаговая). Проявляется сочетанием бляшечного и линейного вариантов. Очаги распространены по всему телу.
- Буллезная. При данной разновидности на коже возникают пузыри с жидкостным содержимым, оставляющие после себя эрозии.
- Пансклеротическая инвалидизирующая. Наиболее неблагоприятная форма очаговой склеродермии. Характеризуется тяжелым, прогрессирующим течением, плохо поддается лечению. Поражаются все слои кожи и ткани, лежащие под ней. Развиваются грубые контрактуры суставов и длительно незаживающие язвы на коже.
- Склероатрофический лихен Цумбуша (болезнь белых пятен). Характерно образование пятен белого цвета, сопровождающихся нестерпимым зудом. Преимущественная локализация пятен – половые органы.
Симптомы
Для клинической картины типично образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию. В начале заболевания на коже конечностей, шеи или туловища появляются пятна сиреневого или лилового цвета, имеющие нечеткие края. Размер пятен может сильно варьировать – от просяного зерна до размеров ладони и больше. На этом этапе пациент не испытывает каких-либо неприятных ощущений или боли. Затем пятна начинают отекать, кожа в центре очага уплотняется, становится блестящей, приобретает цвет слоновой кости. Пациент начинает ощущать зуд, покалывания, стянутость кожи, болезненность. Далее наступает стадия атрофии. Кожа в очагах истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия (гипер- или депигментация) и телеангиэктазии. Иногда развивается атрофодермия (участки западения кожи).
При линейной склеродермии очаги расположены по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей (саблевидная форма). Прогрессирующая гемиатрофия представляет собой глубокий процесс с поражением всех тканей половины лица - кожи, подкожной клетчатки, мышц и костей лицевого скелета, что приводит к выраженной деформации лица, обезображивающей внешний вид пациента. Также происходит атрофия половины языка и снижение вкусовой чувствительности.
Из внекожных признаков очаговой склеродермии стоит отметить офтальмологические и неврологические проявления при гемиатрофии Парри-Ромберга. Они включают выпадение ресниц и бровей на стороне поражения, западение глазного яблока из-за атрофии глазных мышц и орбитальной клетчатки, нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки. Также возможно развитие феномена Рейно. Симптомы синдрома Рейно следующие – стадийное изменение окраски кожи пальцев рук вследствие вазоспазма и последующей гиперемии (бледность, цианоз, покраснение), сопровождающееся онемением, болью и покалыванием в пальцах рук. Остальные экстрадермальные проявления, характерные для системной склеродермии, встречаются крайне редко.
Осложнения
Наиболее распространенная проблема рассматриваемого заболевания – косметические дефекты. Серьезные осложнения, представляющие угрозу для жизни больного, возникают редко. К ним относятся нарушение мозгового кровообращения при гемиатрофии лица, ишемия и гангрена пальцев рук при феномене Рейно, выраженные контрактуры суставов, инвалидизирующие пациента. Через несколько лет после дебюта болезни могут развиться тяжелые поражения внутренних органов – фиброз легких, легочная гипертензия, фиброз миокарда, перикардит, стриктуры пищевода, острая нефропатия, почечная недостаточность.
Диагностика
Пациентов с очаговой склеродермией курируют врачи ревматологи и дерматологи. При постановке диагноза учитывается клиническая картина, семейный анамнез. Все методы диагностики направлены в первую очередь на определение степени вовлечения внутренних органов и исключение системной склеродермии. С этой целью применяются следующие исследования:
- Лабораторные. В анализах крови выявляются эозинофилия, повышение уровня ревматоидного фактора, гаммаглобулинов, высокие титры антицентромерных антител и антинуклеарного фактора (АНФ). Наличие антител к топоизомеразе (анти-Scl 70) свидетельствует в пользу системного процесса. При развитии «склеродермической почки» в моче появляются белок и эритроциты.
- Инструментальные. При капилляроскопии наблюдается дилатация капилляров без участков некроза. По данным ФЭГДС могут встречаться признаки эзофагита, стриктуры пищевода. При фиброзе миокарда на ЭКГ иногда обнаруживаются нарушения ритма сердца, на ЭхоКГ – зоны гипокинеза, выпот в перикардиальную полость. На рентгенографии или компьютерной томографии легких отмечаются интерстициальные изменения.
- Гистологическое исследование биоптата кожи. Заключительный этап, позволяющий достоверно поставить диагноз. Проводится при сомнительных результатах предыдущих исследований. Характерны следующие признаки - инфильтрация лимфоцитами, плазмоцитами и эозинофилами в ретикулярном слое дермы, утолщенные коллагеновые пучки, набухание и склероз сосудистой стенки, атрофия эпидермиса, сальных и потовых желез.
Очаговую склеродермию дифференцируют с другими формами склеродермии (системной, склеродермой Бушке), дерматологическим заболеваниями (саркоидозом кожи, липонекробиозом, склеродермоподобной формы поздней кожной порфирии, базально-клеточным раком), поражением мягких тканей (панникулитом, липодерматосклерозом, эозинофильным фасциитом). В дифференциальной диагностике принимают участие онкологи, гематологи.
Лечение
Этиотропной терапии не существует. Метод лечения и вид лекарственного средства необходимо подбирать с учетом формы заболевания, тяжести течения и локализации очагов. При линейной и бляшечной формах используются топические глюкокортикостероиды высокой и сверхвысокой активности (бетаметазон, триамцинолон), синтетические аналоги витамина Д. При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. В случае поражений внутренних органов с целью уменьшения фиброзообразования назначаются пеницилламин и инъекции гиалуронидазы.
При неглубоких процессах хорошим терапевтическим действием обладает ПУВА-терапия, которая включает облучение кожи ультрафиолетовыми волнами длинного спектра с одновременным пероральным или наружным применением фотосенсибилизаторов. Тяжелое поражение кожи служит показанием к применению иммунодепрессантов (метотрексата, такролимуса, микофенолата), синдром Рейно - блокаторов кальциевых каналов (нифедипина) и препаратов, улучшающих микроциркуляцию (пентоксифиллина, ксантинола никотината). При склероатрофическом лихене проводится низкоинтенсивная лазеротерапия. В случае развития контрактур суставов, значительно затрудняющих движения, или грубых деформаций скелета и косметических дефектов лица требуется хирургическая операция.
Профилактика и прогноз
В подавляющем большинстве случаев очаговая склеродермия имеет доброкачественное течение. Правильно подобранная терапия позволяет добиться регресса симптомов. Иногда наступают спонтанные ремиссии заболевания. Неблагоприятные исходы возникают при тяжелых формах (прогрессирующей гемиатрофии лица, пансклеротической инвалидизирующей склеродермии), а также поражении внутренних органов. Эффективных методов профилактики не разработано. Рекомендуется избегать или максимально ограничить контакт кожи с химическими соединениями (кремнием, сицилием, хлорвинилом, нефтепродуктами, органическими растворителями, пестицидами, эпоксидной смолой).
2. Ревматические заболевания/ Под ред. Дж.Х. Клиппела, Дж.Х. Стоуна, Л.Дж. Кроффорд, П.Х. Уайт – 2012.
3. Диффузные болезни соединительной ткани: руководство для врачей/ под ред. проф. Мазурова В.И. –2009.
Рубцовая алопеция – это облысение, вызванное необратимой деструкцией волосяных фолликулов. Сопровождается образованием участков потери волос, зудом, шелушением, эритемой, болезненностью кожи в очагах, высыпаниями (пустулами, эрозиями, чешуйками, корочками). Диагноз подтверждается данными осмотра, трихоскопии, гистологического анализа биоптата, лабораторных тестов. Лечение может быть консервативным (системная антибактериальная, иммуносупрессивная терапия, внутриочаговые инъекции ГКС, озонотерапия) или хирургическим (пересадка волос).
МКБ-10


Общие сведения
Рубцовые алопеции (РА) включают большую группу различных по своей природе поражений кожи головы, сопровождающихся стойкой потерей волос вследствие гибели волосяных фолликулов (ВФ). Различные их формы диагностируются у 3,2% трихологических пациентов или в 7,3% случаев выпадения волос. Женское население страдает рубцовыми алопециями в 2,6 раз чаще, чем мужское. Средний возраст дебюта у мужчин приходится на 36 лет, у женщин – на 43 года. Клиническая значимость рубцовых алопеций в современной трихологии связана с их необратимостью и ограниченностью возможностей терапевтического лечения.

Причины
Рубцовая алопеция вызывается множеством различных причин наследственного и приобретенного характера. Генетически детерминированные формы связаны с такими врожденными заболеваниями, как аплазия кожи, эктодермальная дисплазия, буллезный эпидермолиз, ихтиоз, невус сальных желез и др.
Приобретенные рубцовые алопеции могут развиться на фоне иммунопатологических, инфекционных, опухолевых процессов, повреждений кожи головы Необратимая гибель волосяных фолликулов с их замещение фиброзной тканью вызывается следующими группами причин:
- Болезни соединительной ткани: дискоидная красная волчанка (ДКВ), склеродермия.
- Инфекции кожи головы: стафилодермии, микозы (фавус), фолликулиты (келоидный, некротический), лейшманиоз.
- Физические факторы и травмы: химические и термические ожоги, ранения головы, патомимия, лучевой дерматит.
- Неопластические процессы:базалиома кожи головы, раковые метастазы, лимфома.
- Гранулематозные процессы: туберкулез, саркоидоз кожи.
- Другие дерматозы: плоский волосяной лишай, амилоидоз кожи.
Патогенез
Большое разнообразие клинических форм рубцовой алопеции обусловливает различие в механизмах повреждения волосяных фолликулов (ВФ). Однако во всех случаях по тем или иным причинам происходит разрушение волосяных луковиц и их замещение фиброзной тканью. При первичных формах РА ведущая роль отводится воспалению в пилосебацейном юните (комплексе, образованном стержнем волоса, волосяной луковицей, мышцей, поднимающей волос и сальной железой), которое приводит к деструкции этих структур, а также фолликулярных стволовых клеток.
Воспаление запускается антигенными триггерами и носит иммуноопосредованный характер, что подтверждается обнаружением IgM в дермальных слоях, а также макрофагов, клеток Лангерганса и Т-лимфоцитов в перифолликулярных воспалительных инфильтратах. Жизнеспособность волосяного фолликула утрачивается невозвратно, вместо него формируется рубцовая ткань. Рост волос на пораженном участке кожи головы не возобновляется.

Классификация
По своему происхождению рубцовые алопеции делятся на наследственные и приобретенные. Последние могут быть первичными и вторичными:
1. Первичные ‒ поражение ВФ происходит изолированно, остальные дермальные структуры интактны. В зависимости от характеристик воспалительного инфильтрата первичные рубцовые алопеции подразделяются на:
- лимфоцитарные: псевдопелада Брока, волчанка, фолликулярный плоский лишай, центральная центробежная рубцовая алопеция (ЦЦРА), фолликулярный шиповидный декальвирующий кератоз;
- нейтрофильные: декальвирующий фолликулит, перифолликулит Гофмана, рубцующая себорейная экзема;
- смешанные: келоидный и некротический фолликулит, пустулезный дерматоз кожи головы, келоидные акне задней поверхности шеи.
2. Вторичные РА – волосяные фолликулы поражаются вместе с другими структурами кожи в результате аутоиммунного, инфекционного воспаления, неопластических процессов, травм.
Симптомы рубцовых алопеций
Плоский волосяной лишай
На фолликулярный красный плоский лишай (КПЛ) приходится примерно 40% всех случаев рубцовой алопеции. Участки выпадения волос разного размера (изолированные или сливные) чаще локализуются в области темени. Пациенты жалуются на болезненность, зуд и жжение кожи головы в очагах облысения. Иногда в них сохраняются единичные волосы или пучки волос. В активной стадии обнаруживается перифолликулярное шелушение и эритема. Алопеция может сочетаться с другими проявлениями КПЛ.
Фронтальная фиброзная алопеция (ФФА)
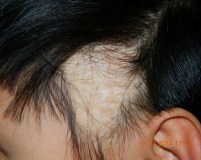
Данный вариант рубцовой алопеции характерен для женщин постменопаузального возраста. Часто выпадению волос на голове предшествует билатеральная потеря бровей или появление желтоватых папул на лице. При ФФА лобно-теменные границы роста волос постепенно смещаются кзади, оставляя полосы атрофичной бледной кожи, сквозь которую просвечивает венозный рисунок. Формируются лобно-височные залысины по мужскому типу. Иногда выпадают волосы на лобке и в подмышечных впадинах. Прогрессирование ФФА медленное.
Дискоидная волчанка
ДКВ представляет собой хронический аутоиммуный дерматоз, сопровождающийся рубцовой алопецией. В половине случаев поражение кожи головы предшествует другим клиническим проявлениям, а у 11-20% пациентов остается единственным признаком дискоидной волчанки.
Сначала на коже головы появляются зудящие красноватые пятна, покрытые чешуйками. На внутренней стороне чешуек расположены роговые шипики, исходящие из устьев фолликулов. Со временем эритема сменяется атрофией и депигментацией кожи, исчезновением устьев ВФ. У части пациентов возможна спонтанная ремиссия.
Псевдопелада Брока
При псевдопеладе Брока чаще поражается теменная область. Участки облысения представляют собой бляшки овальной или круглой формы до 1,5 см в диаметре. Кожа в очагах, лишенных волос, гладкая, здорового цвета. Отмечается незначительный зуд и гипестезия скальпа. Мелкие бляшки могут сливаться в обширные рубцовые очаги.
Декальвирующий фолликулит
Относится к гнойным фолликулитам, вызванным золотистым стафилококком. Начинается с появления на коже головы мелких, болезненно зудящих папул и пустул. Впоследствии несколько точечных пустул сливаются в микроабсцессы. На месте вскрывшихся гнойников образуются корки, а затем формируются участки рубцовой алопеции. Декальвирующий фолликулит постепенно, но неуклонно прогрессирует.
Перифолликулит Гофмана
Абсцедирующий (подрывающий) фолликулит манифестирует с образования фолликулярной пустулы на коже затылка или темени. Вскоре пустула превращается в болезненный флюктуирующий инфильтрат, из которого при надавливании выделяется гнойный экссудат. При острых неосложненных формах перифолликулита Гофмана развивается нерубцовая алопеция. Затяжное течение сопровождается формированием гипертрофических рубцов и алопеции рубцового типа.
Муцинозная алопеция
Фолликулярный муциноз также относится к алопециям, которые могут приводить как к рубцовой, так и нерубцовой потере волос. Обычно поражается голова, реже – брови. Заболевание характеризуется появлением розово-красных шелушащихся бляшек. Из расширенных устьев ВФ при надавливании выделяется прозрачная жидкость. В очагах утраты волос отмечается зуд, нарушение чувствительности, ангидроз.
Осложнения
Рубцовые алопеции приводят к формированию стойкого косметического дефекта, поскольку волосы утрачиваются безвозвратно. Некоторым больным серьезный дискомфорт причиняет зуд кожи, болезненность гнойников, насыхание корок, неприятных запах, исходящий от кожи головы. Эти обстоятельства, а также неуклонное прогрессирование облысения, отсутствие радикального лечения становятся причиной депрессий, социальной самоизоляции и даже суицидальных мыслей.
Некоторые виды рубцовой алопеции могут осложняться злокачественными процессами. Так, возможна трансформация дискоидной волчанки в плоскоклеточную карциному с высоким риском метастазирования (31%) и летального исхода (10,5%). Фолликулярный муциноз может предшествовать грибовидному микозу, лимфогранулематозу.
Диагностика
В диагностике рубцовых алопеций используются общеклинические и специальные исследования. Общие методы включают подробное изучение анамнеза, сопутствующих нарушений и факторов риска, лабораторные анализы крови, консультации ревматолога, иммунолога, онкодерматолога. Для оценки трихологического статуса проводится:
- Осмотр трихолога. При визуальном осмотре выявляются участки поредения/выпадения волос, кожа в пораженных очагах блестящая, устья ВФ не выражены. Также производится осмотр бровей, ногтевых пластин, волосяного покрова в подмышечной и лобковой области.
- Трихологические тесты. Тест натяжения положительный, по краю очагов определяются анагеновые волосы. Для получения дополнительных сведений выполняется обзорная фотосъемка, оценка выпадения волос при мытье головы.
- Трихоскопия. Дерматоскопическая картина при различных видах рубцовой алопеции имеет свои специфические признаки. Общие черты: гипопигментированные очаги рубцевания, в которых отсутствуют фолликулярные отверстия, перифолликулярная эритема и шелушение по периферии.
- Биопсия кожи. Гистология биоптатов из очагов алопеции обнаруживает отсутствие сальных желез и фолликулов. На их месте видны очаги склерозирования дермы. Этот метод является наиболее ценным для подтверждения рубцовой алопеции.
- Лабораторные тесты. Для выявления причин алопеции проводится общее и биохимическое исследование крови, гормональные анализы (тестостерон общий и свободный, ДГЭА), реакция Вассермана. Осуществляется культуральное исследование отделяемого пустул на S. aureus, микроскопическое исследование и посев соскобов кожи головы на грибы.
Дифференциальная диагностика
Разные формы рубцовых алопеций дифференцируют друг с другом, а также с другими нозологиями, сопровождающимися выпадением волос:
- нерубцовыми формами алопеции: гнездной, андрогенной, диффузной телогеновой, тракционной;
- трихотилломанией;
- себорейным дерматитом;
- псориазом кожи головы;
- микозами ВЧГ.

Лечение рубцовой алопеции
Основной целью терапии является устранение субъективных жалоб, замедление или стабилизация патологического процесса. При рубцовых алопециях применяют комбинацию системной и наружной терапии, в некоторых случаях прибегают к хирургическому лечению:
- Системная фармакотерапия. Включает назначение глюкокортикостероидов, противомикробных, антималярийных средств. При устойчивости к лечению в некоторых случаях используют ретиноиды внутрь.
- Местная терапия. Пациентам рекомендуют нанесение топических стероидов, нестероидных кремов (ингибиторы кальциневрина), по показаниям – антибактериальных мазей. Осуществляют внутрикожные инъекции ГКС, кислородно-озоновой смеси. Возможно проведение ПУВА-терапии.
- Трансплантация волос. Хирургическая коррекция рубцовых алопеций осуществляется как путем пересадки отдельных здоровых волосяных фолликулов из донорских зон, так и лоскутным методом. По желанию пациента с косметической целью может быть выполнена трихопигментация.
Прогноз и профилактика
Выпадение волос при рубцовых алопециях необратимо. При раннем начале терапии этот процесс можно приостановить, однако в некоторых случаях медленная потеря волос продолжается, несмотря на предпринимаемые меры. Пациенты с РА должны быть осведомлены о прогнозе заболевания и невозвратной потере волос.
Профилактика рубцового облысения направлена на своевременное лечение инфекций кожи головы, предупреждение ожоговых травм, поддержание ремиссии системных заболеваний. При правильном уходе за кожей головы, купировании воспалительных процессов можно избежать рецидивов основного заболевания и замедлить прогрессирование рубцовой алопеции. В косметических целях рекомендуется ношение париков, шиньонов, шляп.
1. Первичная рубцовая алопеция: случай из практики/ Тихоновская И.В., Мяделец В.О.// Вестник ВГМУ. – 2013. – Т. 12, №2.
2. К вопросу о рубцовых алопециях (обзор)/ Бакулев А.Л., Тальникова Е.Е.// Саратовский научно-медицинский журнал. – 2020.
3. Современные подходы к лечению рубцовых алопеций/ Воронкова М.В., Иванов О.Л., Кошелева И.В., Мареева Е.Б.// Российский журнал кожных и венерических болезней. – 2012.

Статьи по лечению волос
Заболеваний и факторов, вызывающих выпадение, нарушение структуры волос, существует великое множество. Давайте разберем основные, наиболее часто встречающиеся в нашей жизни.
Классические алопеции. Андрогенетическая (мужская) и диффузная (женская) алопеции
Это две наиболее часто встречающиеся во врачебной практике ситуации. Причиной андрогенетической алопеции (АГА) чаще всего является генетика, далее следуют провоцирующие факторы: стрессы, недостаток микроэлементов, витаминов, трихотоксичные препараты и т.д. Поэтому чаще мы называем АГА не заболеванием, а патологическим состоянием.
Для женского типа потери волос характерно то, что помимо генетики, на втором месте стоят проблемы с гормональным фоном (чаще половые гормоны), и в этом случае алопеция часто может возникать после различных заболеваний.
Теперь рассмотрим действие провоцирующих факторов более детально.
Гормональные факторы
Проблема с любой железой внутренней секреции может повлечь за собой патологическое выпадение волос. Чаще всего это щитовидная железа (гипо- или гиперфункция, что очень характерно для нашей страны, так как мы находимся в эндемической зоне, где наблюдается нехватка йода), яичники (чаще всего причиной является синдром поликистозных яичников, нарушения в выработке эстрадиола, дигидротестостерона), а также надпочечники (вырабатывают кортизол) и гипофиз (пролактин). Часто выпадение волос встречается при сахарном диабете, преимущественно первого типа.
В любой из этих ситуаций нарушается нормальный баланс гормонов, что приводит к усилению выпадения, нарушению восстановления или ухудшению структуры стержня волоса. В подобных случаях необходимо проводить комплексную терапию, лечение одновременно у трихолога и эндокринолога, так как только нормализация гормонального фона может остановить выпадение, но не наладить рост и улучшение структуры волос. Это одна из основных ошибок пациентов, которые думают,что нормализации уровня гормонов достаточно.
Токсические факторы
К ним относятся действие наркоза во время хирургических вмешательств, прием ряда трихотоксичных лекарственных препаратов (ретиноидная группа, антибиотики и т.д.). Отдельная группа риска – это онкологические пациенты, которым проводится лечение в виде лучевой или химиотерапии. Надо отметить, что в этих ситуациях в большинстве случаев волосы восстанавливаются самостоятельно после прекращения воздействия. Критериями для этого являются длительность выпадения не более 2–3 недель, незначительная потеря объёма, быстрое восстановление, рост волос. Если этого не происходит, то лучше обратиться к специалисту-трихологу.
![]()
Заболевания волосистой части кожи головы
Такие поражения связаны с грибковой и бактериальной флорой. Микроспория, трихофития, лишай чаще поражают не луковицу, а стержень, то есть сам волос и его прикорневую зону. Практически всегда можно добиться полного восстановления. Лечить такие заболевания должен только дерматолог!
Другая группа заболеваний – фолликулит, пиодермия – предполагает поражение корня волоса. Зачастую, когда заболевание вылечено, остаются участки рубцовой ткани без луковиц. В этом случае лечение бесполезно, поможет только пересадка.
Во всех случаях обязательна специализированная диагностика (посев на грибковую и бактериальную флору) для подбора адекватной терапии.
Атипичные виды потери волос
К так называемым идиопатическим алопециям (то есть с неустановленной причиной) относятся очаговые формы. Они характеризуются образованием областей, лишенных волос. Выделяют единичную, множественные, субтотальную, тотальную и универсальную формы алопеции. При однократном, первом случае возникновению волосяной покров чаще восстанавливается самостоятельно без лечения в течение года (исключение – универсальная форма).
Также известна рубцовая форма (псевдопелада Брока). В этом случае показана пересадка, лечение неэффективно, так как корень замещается соединительной тканью, то есть, по сути, лечить нечего.
Постковидное выпадение волос
В последнее время увеличилось количество пациентов с жалобой на очень сильное выпадение волос. Очень характерными признаками являются шквальное, резкое выпадение волос, которое возникает одномоментно, одним днем, быстрая (за 2–4 недели) потеря объема через 2–3 месяца после перенесенного заболевания COVID. Первоначально врачи полагали, что это реакция на агрессивную терапию, но затем стали приходить пациенты, которые перенесли заболевание в легкой форме или вовсе на ногах. Вывод – сам по себе вирус обладает трихотоксичным эффектом. Обязательно лечение у трихолога, если выпадение длится более 1–2 недель. Прогноз при этом, как правило, положительный.
Медицина долгое время не могла предложить лысеющим людям ровным счётом ничего. До середины XX века года людям с алопецией (облысением, проплешинами) врачи могли посоветовать только принять свою болезнь и смириться с ней. Но в 1960 году все изменилось.
Американский пластический хирург Норман Орентрейх разработал эффективный метод борьбы с облысением. В его основу легла концепция донорской доминанты. Пересадка волос по способу Орентрейха перевернула мир пластической хирургии.
Гормоны и пересадка волос
Норман доказал, что на голове есть особые донорские зоны – виски и затылок. В волосах из этих областей генетически заложена стойкость к воздействию гормонов. Именно оно в подавляющем большинстве случаев и служит причиной выпадения волос. Когда волосы с висков и затылка пересаживаются в принимающую (рецепиентную) зону в виде графтов (1-4-миллиметровых участков кожи с корешками волос в луковицах), они отлично приживаются, сохраняются на всю жизнь и не теряют своих естественных качеств.
История пересадки волос
В конце 1990-ых годов эта концепция была дополнена одной важной деталью. Оказалось, что вместо сложной процедуры нарезки графтов, волосы из донорской зоны можно удалять точечно, в виде фолликулярных групп. Они представляют с собой микроскопические пучки естественного происхождения, содержащие 1-5 корешков волос в каждой луковице. Как цветы пересаживают в клумбы, так и волосы по этому принципу стали пересаживать в лысеющие зоны. И это отлично сработало. Пересадка волос с открытием этой концепции вышла на новый уровень.
Идея пересадки фолликулярных групп перевернула индустрию создания причесок. Имплантация собственных волос людей быстро набрала огромную популярность. В 1996 году этот метод дошел и до России, где в нашей клинике была проведена первая подобная операция. После этого пересадка волос начала стремительно набирать популярность и среди наших соотечественников.
Как сейчас пересаживают волосы?
Технологии в мире пластической хирургии не стоят на месте, регулярно появляются новые методики трансплантации волос, более совершенные инструменты и современное оборудование. Всё это позволяет специалистам по пересадке шевелюры справляться с любыми залысинами. За последние годы стало возможным проводить операции по пересадки бороды, усов и бакенбардов мужчинам. Для женщин одна из самых актуальных операций по трансплантации волос – это восстановление бровей. При этом с помощью пересадки можно добиться высокой плотности волосяного покрова, до 85% от естественного показателя или 100-150 волос на квадратный сантиметр! Волосы при такой операции сохранят естественные завитки, наклон и угол роста. Трансплантация позволяет замаскировать рубцовую алопецию, к которой относятся различные травмы, в том числе и ожоги.
Потребуется ли повторная пересадка волос?
Такая необходимость может возникнуть, если облысение по мужскому типу продолжится с возрастом. Кроме того, иногда более старшие пациенты сначала останавливаются на более редкой возрастной прическе, а позже обращаются за дополнительной пересадкой волос, чтобы увеличить ее густоту. Уплотнить пересаженные ранее волосы можно в любое время.
В каком возрасте делают пересадку?
Трансплантация волос проводится пациентам в возрасте от 17 до 70 лет. В более юном возрасте гормональный фон человека нестабилен, поэтому не исключено, что потеря своих волос будет продолжаться и после операции. Наследственная потеря волос замедляется в 30–40 лет, и это средний возраст для трансплантации. У пациентов старше 70 приживаемость волос не гарантирована из-за замедления восстановительных процессов организма, поэтому в таком возрасте операция по пересадке не проводится.
Можно ли пересадить волосы на шрам?
В нашей клинике проводятся операции по имплантации волос в рубцовые ткани, чтобы восстановить естественный облик прически, бороды или усов. Мы используем малотравматичные методы пересадки, которые приносят естественный результат с минимальным периодом восстановления.

Пересадка волос – безболезненная и комфортная процедура, которая чаще всего делается за один прием в клинике. Если зона облысения большая, то может потребоваться два приема. За один раз можно имплантировать до 5000 графтов! Если операцию проводят наши хирурги, то понять, где пересаженный материал, а где нет, просто невозможно.
Противопоказания к пересадке волос
Трансплантацию волос нельзя проводить при онкологических заболеваниях, сахарном диабете, некоторых психических расстройствах, связанных с вырыванием собственной шевелюры и боязнью пластических операций. Также пересадка противопоказана при некоторых болезнях кожи головы, артериальной гипотензии.
Пациентам до 17 лет трансплантировать волосы тоже не рекомендуется. Дело в том, что у человека в этом возрасте гормональный фон нестабилен. После 70 лет восстановительные процессы в организме замедляются, поэтому приживаемость пересаженных волос нельзя гарантировать. По этой причине после 70 подобные операции также не проводятся. Однако в остальных случаях современная пересадка волос работает на отлично.
Почему пересадку волос лучше делать в RTH?
С открытия клиники в 1996 году наши специалисты-хирурги провели уже более 25 тысяч процедур по пересадке собственных волос страдающих от облысения пациентов. Процент приживаемости пересаживаемого нами материала достигает 98% и не опускается ниже 90% — такой результат считается во всем мире одним из самых высоких. Каждую процедуру проводит несколько опытных хирургов, которым ассистирует команда в составе до 10 человек. Пересадка волос в RTH – это быстрая и комфортная процедура, результат которой останется с вами навсегда.
Читайте также:


