Озонотерапия при красном плоском лишае
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Лишай – это общее название многих заболеваний различного происхождения. Объединяет их лишь определенная схожесть внешних проявлений – пятна на коже, склонные к шелушению. Эти заболевания никак не связаны между собой, имеют различную этиологию (причины) и симптоматику, соответственно, отличаются как способами диагностики, так и лечения.
Лишаями называют такие заболевания как красный плоский лишай, розовый, отрубевидный, блестящий, линейный (полосовидный), тропический, амилоидный, а также опоясывающий и стригущий.
Причины появления лишая
Поскольку термином «лишай» называют никак не связанные между собой заболевания, то и причины их возникновения совершенно разные.
Красный плоский лишай
Точные причины возникновения этого заболевания до сих пор не установлены, поэтому часто его относят к группе аутоиммунных болезней (иммунная система проявляет агрессию по отношению к собственным здоровым клеткам, в результате чего происходит самоповреждение тканей). Чаще отмечается у женщин в возрасте от 40 до 65 лет.
Провоцирующими факторами могут служить стрессовые ситуации, прием некоторых лекарственных препаратов, токсические воздействия, нарушения гормонального фона, возможно, вирусный гепатит С.
Опоясывающий лишай
Возбудитель опоясывающего лишая, или опоясывающего герпеса – вирус герпеса человека 3-го типа (Vаricella zoster virus).
Вирус способен находиться в организме человека в течение всей жизни, либо никак не давая о себе знать, либо проявляясь таким заболеванием как опоясывающий лишай.
Детская болезнь ветряная оспа (ветрянка) - сигнал о том, что встреча с вирусом состоялась. Опоясывающий герпес — это рецидив болезни в зрелом возрасте. Риск развития заболевания повышен у пациентов, инфицированных ВИЧ, после пересадки костного мозга, химиотерапии и лечения системными глюкокортикостероидами (гормонами), а также при наличии лейкоза и лимфомы.
Опоясывающий герпес может быть ранним маркером инфицирования ВИЧ, указывающим на первые признаки развития иммунодефицита.
Стригущий лишай
Возбудитель стригущего лишая, или микроспории - грибы рода Microsporum. Стригущий лишай – очень заразное заболевание. Заражение происходит в основном при контакте с больными животными или через предметы, инфицированные их шерстью.
Наиболее частый источник болезни - кошки (особенно котята), реже - собаки, кролики, морские свинки, хомяки.
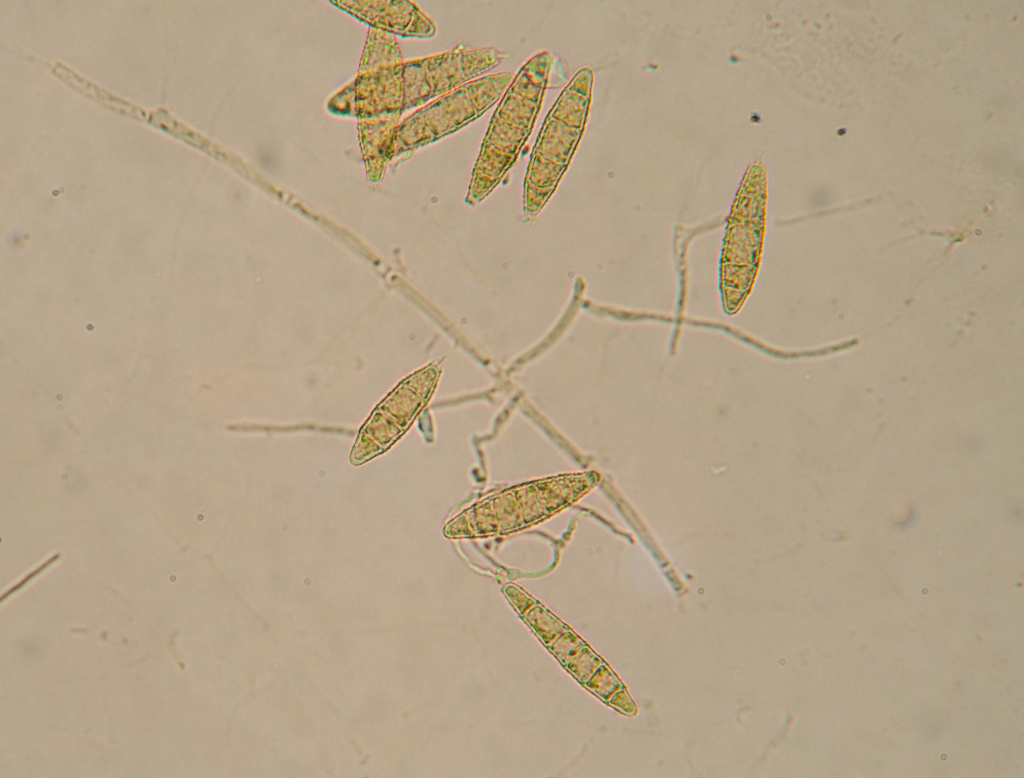
Макроконидии гриба Microsporum canis
Как правило, микроспория наблюдается в мае-июне и в сентябре-ноябре, причем болеют преимущественно дети (даже новорожденные), взрослые - редко. Однако в последние годы увеличилось число больных с хроническим течением заболевания на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
Классификация заболеваний
Формы красного плоского лишая:
- типичная,
- анулярная,
- гипертрофическая,
- атрофическая,
- эрозивно-язвенная,
- буллезная,
- пемфигоидная,
- пигментная,
- эритродермическая,
- инверсная,
- фолликулярная,
- актиническая, или субтропическая.
- опоясывающий лишай с энцефалитом (воспалением вещества головного мозга),
- опоясывающий лишай с менингитом (воспалением оболочек головного и спинного мозга),
- опоясывающий лишай с другими осложнениями со стороны нервной системы,
- опоясывающий лишай с глазными осложнениями,
- диссеминированный (распространенный) опоясывающий лишай,
- опоясывающий лишай с другими осложнениями,
- опоясывающий лишай без осложнений.
- везикулярная,
- без сыпи,
- генерализованная (высыпания по всему кожному покрову),
- диссеминированная (высыпания располагаются вдали от пораженного нервного ствола),
- опоясывающий герпес слизистых оболочек,
- офтальмогерпес (поражение глаз),
- атипичные формы: буллезная (крупные пузыри), геморрагическая (пузырьки с кровянистым содержимым, глубокое поражение кожи), гангренозная (на коже остаются рубцы), абортивная (легкая).
- поверхностная микроспория волосистой части головы,
- поверхностная микроспория гладкой кожи (с поражением пушковых волос \ без поражения пушковых волос),
- глубокая нагноительная микроспория.
Высыпания возникают на коже, локализуясь симметрично на сгибательных поверхностях конечностей, туловище, а также на слизистых оболочках полости рта, иногда пищевода, области промежности и ануса, реже поражаются ногти, волосы, ладони, подошвы и лицо.
Опоясывающий лишай
При опоясывающем лишае элементы сыпи расположены асимметрично. Клиническая картина заболевания включает кожные проявления и неврологические расстройства.
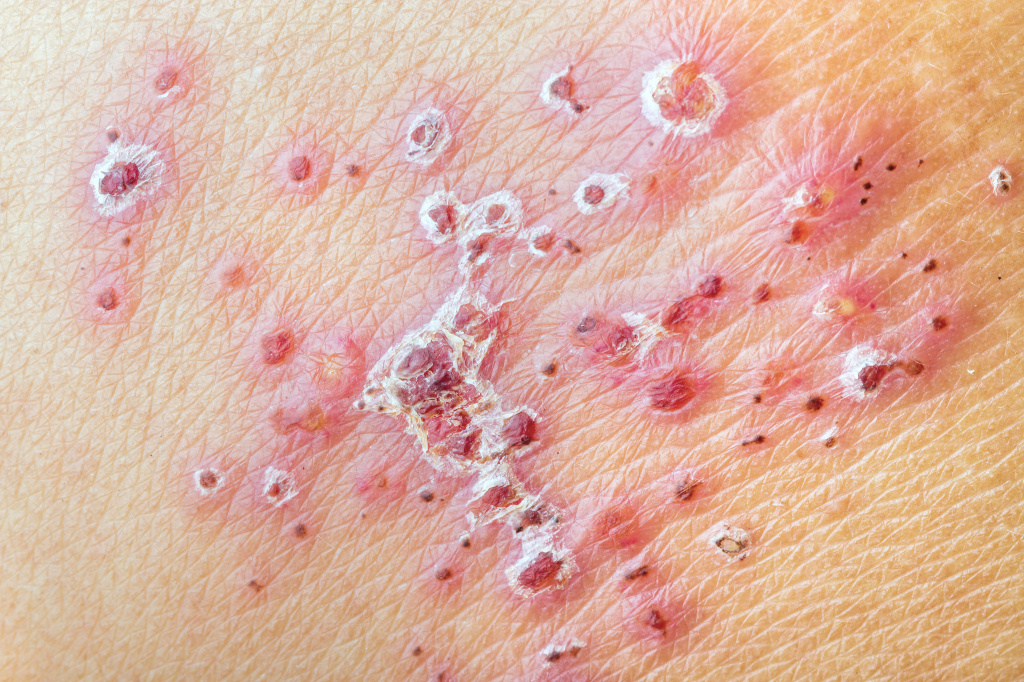
У большинства больных наблюдается повышение температуры тела, недомогание, увеличение регионарных лимфатических узлов.
При более легкой, абортивной форме заболевания пузырьки не развиваются.
Боль является основным симптомом опоясывающего герпеса. Она может быть разной интенсивности, тупой или острой, колющей, жгучей, простреливающей или ноющей. Боль часто предшествует развитию кожной сыпи и наблюдается в течение нескольких месяцев или даже лет после разрешения высыпаний (постгерпетическая невралгия).
Болевой синдром, зуд, жжение, как правило, сопровождаются нарушениями сна, потерей аппетита и снижением веса, хронической усталостью, депрессией.
Стригущий лишай
Стригущий лишай поражает волосы, гладкую кожу, очень редко – ногти. Очаги заболевания могут располагаться как на открытых, так и на закрытых частях тела. На гладкой коже они имеют вид отечных, возвышающихся красных пятен с четкими границами, округлыми или овальными очертаниями, покрытых сероватыми чешуйками. Количество очагов при микроспории гладкой кожи, как правило, не более трех, а их диаметр колеблется от 0,5 до 3 см.
У большинства больных в инфекционный процесс вовлекаются пушковые волосы, могут поражаться брови, веки и ресницы.
При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
В случае поражения волосистой части головы очаги располагаются в затылочной, теменной и височной областях. Сначала возникает небольшое шелушение, затем формируются 1-2 крупных (от 3 до 5 см в диаметре) очага и несколько мелких (0,3-1,5 см). Волосы здесь обломаны и выступают над уровнем кожи на 4-5 мм.
Диагностика лишая
Красный плоский лишай
В большинстве случаев диагноз ставится на основании данных клинической картины. Однако при наличии сложных форм заболевания для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Перед назначением терапии необходимы лабораторные исследования, включающие общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Озонотерапия является лечебным методом, находящим в последние годы все более широкое применение в клинической практике. Озон обладает большим разнообразием лечебных эффектов. Например, известно, что он оказывает антибактериальное, антивирусное, противовоспалительное и иммуномодулирующее действие, усиливает микрогемодинамику, содействует коррекции нарушений перекисного окисления липидов и повышает активность системы антиоксидантной защиты. Все это дало возможность использовать этот метод при лечении целого ряда заболеваний.
Разработанные методики общей и местной озонотерапии позволяют дифференцированно проводить назначение данного физического фактора с лечебной и профилактической целью в зависимости от характера и длительности заболевания, активности воспалительного процесса, наличия осложнений и сопутствующей патологии.
Применение озона в медицине для лечения заболеваний различной этиологии основано на уникальном спектре воздействий его на организм. Озон в терапевтических дозах действует как иммуномодулирующее, противовоспалительное, бактерицидное, противовирусное, фунгицидное, цитостатическое, антистрессовое и аналгезирующее средство. Озонотерапия успешно применяется практически во всех областях медицины: в неотложной и гнойной хирургии, общей и инфекционной терапии, гинекологии, урологии, дерматологии, гепатологии, гастроэнтерологию, стоматологии, косметологии и др.
- Зудящие дерматозы: нейродермит, экзема, крапивница и др.
- Псориаз, красный плоский лишай.
- Грибковые заболевания: онихомикозы, отрубевидный лишай, микроспория, трихофития, кандидоз.
- Вирусные заболевания: герпетические поражения кожи и слизистых, остроконечные кондиломы, бородавки.
- Пиодермии, фурункулез, угревая болезнь.
- Алопеция.
- Язвенные поражения кожи различной этиологии (трофические язвы, язвенные формы ангиитов кожи и т.п.).
- В комплексном лечении венерических заболеваний (сифилис, гонорея и др.) в качестве иммуномодулирующего средства.
- Отечно-фибросклеротическая панникулопатия (целлюлит), стрии, рубцы, телеангиэктазии.
Длительность лечения, количество и частота проводимых лечебных манипуляций могут изменяться в широком диапазоне. В ряде случаев возможно и целесообразно проведение нескольких курсов лечения.
Противопоказания для проведения озонотерапии:
- Ранний период после различных, в т.ч. внутренних кровотечений.
- Геморрагический инсульт.
- Гипертиреоз.
- Склонность к судорогам.
- Острая алкогольная интоксикация.
- Тромбоцитопения.
- Снижение свертываемости крови.
- Аллергия на озон.
В связи с тем, что озон в низких концентрациях обладает умеренным гипокоагуляционным действием, во время проведения курса лечения отменяются лекарственные препараты, способствующие снижению свертываемости крови (аспирин, антикоагулянты и др.). У женщин в период менструации в лечении делается перерыв.
Озонотерапия, как лечебный метод, может быть использован в клинической практике в изолированном виде. В то же время, его не следует противопоставлять существующим традиционным методам. Наоборот, в большинстве случаев необходимо и целесообразно сочетание его с другими физическими факторами или лекарственными препаратами, что будет способствовать уменьшению дозировок последних и повышению эффективности проводимого лечения. Частота проведения повторных курсов озонотерапии зависит от характера заболевания, наличия сопутствующей патологии и может составлять 1-3 цикла в год.
Для быстрого и эффективного лечения таких заболеваний как красный плоский лишай, грибковые заболевания, угревая болезнь, алопеция и т.п., обращайтесь к специалистам «Клиники доктора Яковлева».
Записать на прием можно по телефонам: (3812) 31-34-44, 76-45-00 или воспользоваться онлайн записью на сайте.
Красный плоский лишай (КПЛ) (lichen ruber planus, lichen planus, лишай Вильсона, красный плоский лихен) в общей структуре дерматологической заболеваемости составляет 0,16-1,2% и до 35-70% среди болезней слизистой оболочки полости рта [1–5]. Эрозивно-язвенные формы КПЛ в 4-5% cлучаев рассматривают как преканцерозы [1, 6, 7]. Число больных этим заболеванием неуклонно растет, причем чаще стали болеть дети.
Клиническая картина КПЛ характеризуется зудящей узелковой сыпью, расположенной симметрично преимущественно на сгибательных поверхностях верхних конечностей, передней поверхности голеней, стоп, в области лодыжек, половых органов; высыпания могут локализоваться и на других участках кожного покрова. Весьма часты поражения слизистых оболочек и ногтей. В настоящее время выделяют клинические варианты КПЛ в зависимости:
1) от конфигурации очагов;
2) от морфологической структуры;
3) от локализации поражения [5].
Типичные папулы могут претерпевать изменения с модификацией расположения, распространения и морфологии самого элемента. Кроме того, при оценке особенностей дерматоза и динамики его течения приходится учитывать не только характер морфологических элементов, их локализацию, но и степень распространенности высыпаний. Начальные признаки неоднотипны: у одних процесс начинается с ограниченных очагов поражения кожи, которые существуют в течение всего заболевания, у других высыпания приобретают сразу распространенный характер. У одного и того же больного по мере развития дерматоза распространенность сыпи может изменяться от локализованных до диссеминированных высыпаний и, наоборот, при регрессе диссеминированных элементов могут длительное время сохраняться отдельные очаги. По характеру морфологических элементов выделяют следующие формы: типичную (узелки полигональной формы розово-фиолетового цвета с пупкообразным вдавлением в центре и поперечной исчерченностью - сетка Уикхема); эритематозную (диффузные очаги вплоть до эритродермии); гипертрофическую (бородавчатую); пигментную; атрофическую; буллезную и пемфигоидную.
По современным представлениям, КПЛ является специфическим типом клеточно-опосредуемой реактивности кожи к ряду антигенов экзо- и эндогенного характера (вирусы, лекарства, химические вещества, собственные метаболиты), которые можно рассматривать как параэтиологические. Аутоиммунный характер патологического процесса доказан для пемфигоидной формы дерматоза (обнаружены антитела к некоторым структурным компонентам базальной мембраны) [5].
Болезни, сочетающиеся с КПЛ, предшествуют или возникают на фоне развившегося дерматоза, а нередко представляют собой результат его трансформации. С другой стороны, сопутствующие заболевания могут влиять на инициацию, характер и течение кожного процесса. При КПЛ, как при любом хроническом воспалительном дерматозе, создается благоприятная почва для появления иных поражений кожи и ее придатков, что позволило выделить характерные синдромы, например синдром Литтла-Лассуэра. Кроме того, появляются изменения, иногда заканчивающиеся малигнизацией. Иммунные и метаболические нарушения, характерные для дерматоза, изменяют гомеостаз и могут способствовать развитию заболеваний, связанных не только с поражением эпителия (кератозы, кератоакантомы, карциномы, витилиго), но и диффузных болезней соединительной ткани, а также другой аутоиммунной патологии [14].
Коморбидность может быть причинной (одна причина нескольких болезней); осложненной (результат осложнения основного заболевания); ятрогенной (проявляется при вынужденном медикаментозном воздействии, при условии заранее установленной опасности того или иного лекарства или медицинской процедуры); неуточненной (предполагает наличие единых механизмов развития заболеваний); случайной [19, 20].
При КПЛ возможны практически все виды коморбидности. Причинной коморбидностью может стать малигнизация гипертрофических очагов на коже, буллезных, эрозивных и язвенных - на слизистых оболочках рта и половых органов, кроме того, ее можно считать и осложненной. В результате лечения дерматоза глюкокортикостероидами как результат ятрогенного воздействия лекарств могут возникнуть сахарный диабет, язвенная болезнь желудка, но эти заболевания имеют и много общего в механизме развития. Сочетание КПЛ с аутоиммунными заболеваниями, гепатитом С, язвенной болезнью, билиарным циррозом печени, аденокарциномой печени, описанные многими авторами, можно трактовать как неуточненную коморбидность, которая, скорее всего, обусловлена общей патогенетической близостью.
В литературе имеется множество описаний сочетания КПЛ с различными заболеваниями, однако систематизировать их трудно. Можно выделить группу дерматозов (псориаз, кератозы, кератоакантомы, плоскоклеточный рак кожи, витилиго, дискоидную красную волчанку, ограниченную склеродермию, склероатрофический лишай, вульгарную пузырчатку и буллезный пемфигоид), но все они в своем патогенезе имеют общие нарушения: ороговения, иммунного ответа, метаболизма, функции эндотелия. КПЛ сочетается с аутоиммунными заболеваниями (нередко сразу с несколькими); с эндокринными; сердечно-сосудистыми; инфекционными. Некоторые авторы механизм возникновения красного плоского лишая объясняют снижением дезинтоксикационной функции органов пищеварения [21]. M. Rocken [22] еще в 1988 г. поставил вопрос более широко, считая, что метаболические изменения в организме могут приводить к «узнаванию» чужеродных клеток эпидермиса и эпителия, которые экспрессировали «обрывки» лекарств, химических веществ, других контактных аллергенов, собственные метаболиты, лиганды. Кератиноциты могут модифицировать под влиянием ультрафиолетового или ионизирующего облучения, вирусов, обменных реакций. Учитывая, что, согласно современным представлениям, КПЛ является специфическим типом клеточно-опосредуемой реактивности кожи (инфильтрат в дерме состоит из Т-лимфоцитов CD4 и CD8 и клеток памяти СD45RO) к ряду антигенов экзо- и эндогенного характера, развитие дерматоза на фоне любой патологии при наличии генетически обусловленных особенностей иммунитета и эпидермального барьера вполне объяснимо.
Возможно сочетание дерматоза с многоочаговой бляшечной склеродермией, склероатрофическим лишаем [1, 44]. Представлен случай буллезной формы КПЛ с последующим образованием язвенных поверхностей на подошвенной поверхности стоп, сочетающийся с синдромом Шегрена [45, 46].
Г.Ф. Романенко и соавт. [47] наблюдали больного дерматомиозитом, у которого имелась полиморфная сыпь: цианотичная эритема и отек на лице, шее, тыльной поверхности кистей и голенях. Кроме того, на кистях и внутренней поверхности предплечий преобладали папулезные высыпания, на туловище - уртикарные элементы. При гистологическом исследовании установлены признаки, характерные для КПЛ. A. Al-Najjar и соавт. [48] ставят вопрос - является ли КПЛ манифестацией дерматомиозита или случайной ассоциацией.
В литературе много описаний смешанных («мixed») форм КПЛ и дискоидной красной волчанки. Несмотря на различные клинические, гистологические и иммунопатологические черты, эти дерматозы часто сочетаются (overlap-syndrom) [49, 50].
Описаны сочетания острого генерализованного КПЛ и подострой кожной дискоидной красной волчанки, КПЛ слизистой рта и типичных очагов дискоидной красной волчанки в области век [51, 52]. Нередки сочетания системного эритематоза с различными формами КПЛ [39, 53].
T. Miller (1971), R. Tan (1986) описали одновременное появление миастении, язвенного колита и КПЛ. Ассоциацию язвенного колита и КПЛ отмечали многие авторы. Существует даже мнение, что язвенный колит - это пемфигоидная форма КПЛ 59. Множественные типичные папулы КПЛ на языке и головке полового члена возникли у больного 47 лет, длительно лечившегося у терапевтов по поводу неспецифического язвенного колита [62].
В современной литературе [63] при описании поражения кожи при неспецифических воспалительных заболеваниях кишечника (неспецифический язвенный колит и болезнь Крона) КПЛ отводится одно из первых мест.
Особенно отчетливо определяется связь дерматоза с патологией желудочно-кишечного тракта при поражении слизистой оболочки рта и красной каймы губ [1]. В 1991 г. группа итальянских ученых, обследовав 711 больных КПЛ и 1395 лиц контрольной группы, определили корреляционный риск хронического гепатита при этом заболевании равным 4,7; язвенного колита - 0,7; очаговой алопеции - 2,7 [64].
А.Л. Машкиллейсон [1] отмечает, что у 75% больных КПЛ имелись различные заболевания пищеварительной системы (гастриты, язвенная болезнь желудка и двенадцатиперстной кишки, дуоденит, перидуоденит, хронический колит, хронический проктосигмоидит и др.). Из 311 больных, у которых выявлена патология желудочно-кишечного тракта, у 242 была зрозивно-язвенная форма КПЛ слизистых оболочек рта.
Несмотря на результаты многочисленных наблюдений, еще нет прямых доказательств, является ли патология желудочно-кишечного тракта непосредственной причиной возникновения КПЛ или изменения развиваются одновременно. Возможно, поражение слизистой оболочки рта способствует желудочно-кишечным заболеваниям. Однако имеются сведения о том, что обкладочные клетки желудка при язвенной болезни претерпевают те же изменения, что и кератиноциты при КПЛ, т.е. механизм их повреждения идентичен и, скорее всего, имеет аутоиммунный характер [22]. Это можно объяснить так называемым хоминг-эффектом, когда в иммунный ответ вовлекаются все имеющие одинаковое строение клетки (в данном случае кератиноциты кожи и обкладочные клетки желудка).
Метаболические изменения в организме, связанные с изменениями функции печени, дислипидемией, метаболическим синдромом, нарушениями углеводного обмена, могут привести не только к сердечно-сосудистым заболеваниям, но и к неадекватным иммунным реакциям, поэтому сочетание КПЛ с хроническим гепатитом, биллиарным циррозом печени, ксантоматозом, сахарным диабетом, липоидным некробиозом, амилоидозом описываются в литературе довольно часто 70. В 2013 г. группа мексиканских исследователей провела анализ дерматологической заболеваемости в Мехико за 24 года, обнаружив всего 18 случаев пигментной формы КПЛ, причем в 50% случаев дерматоз сочетался с дислипидемией, в 38,8% - с сахарным диабетом, в 22,2% - с аутоиммунными заболеваниями щитовидной железы, в 11,1% - с гипогонадотропным гипогонадизмом и лишь у одного больного был обнаружен гепатит С [75].
А. Rebora и F. Rongioletti [76] считают, что хронический гепатит и КПЛ имеют общий аутоиммунный патогенез. A. Parodi и соавт. [77] описывают lichen oris как презентацию активации хронического гепатита и в целом считают его диагностическим признаком печеночной патологии. Авторы обнаружили антитела к микросомам печеночных клеток 1-го типа в крови больных КПЛ. A. Rebora и F. Rongioletti [76], публикуя ряд статей по КПЛ, в их названиях заявляют: «Красный плоский лишай как манифестация билиарного цирроза печени или манифестация аденокарциномы печени». КПЛ на слизистых оболочках полости рта или половых органов многие авторы отмечают в сочетании с гепатитом С [48, 78, 79]. Эта связь дерматоза с гепатитом С и вакцинацией против гепатита В, трактуемая общим инфекционным стимулом (вирусы гепатита С и В), продолжает обсуждаться и в плане коморбидности [43, 48, 79]. F. Femiano и соавт. [80], B. Akay и соавт. [81], A. Argawal и соавт. [82] считают, что к развитию КПЛ может предрасполагать экспрессия цитокинов, индуцированная вирусами гепатита и гриппа у лиц, страдающих данной вирусной инфекцией.
G. Mirowski и соавт. [85] в исследовании, посвященном вульвовагинальной локализации КПЛ, практически у всех больных констатируют урогенитальную инфекцию (хламидийную, кандидозную, вирус папилломы человека).
У многих больных КПЛ чаще гипертрофическая (бородавчатая) форма в виде изолированных элементов, бляшек и очагов возникает на фоне варикозного симптомокомплекса. Хроническая венозная недостаточность отмечена у 21,4% из 325 наблюдаемых больных [62].
Кроме того, описываемые многими авторами сочетания КПЛ со склеродермией или красной волчанкой подтверждают существование этой ситуации, разных ее этапов, возможно, как проявления клеточной эпидермальной и дальнейшей соединительнотканной реакции в аспекте ее защитной и агрессивной роли. Сочетания КПЛ с аутоиммунными заболеваниями, злокачественными опухолями, иногда появление акантолиза при буллезных высыпаниях, в результате чего затрудняется дифференциальная диагностика с паранеопластической пузырчаткой, позволили выделить паранеопластический аутоиммунный полиорганный синдром, в котором высыпаниям КПЛ (лихеноидным и буллезным) отводится определенное место [3, 5].
Заключение
КПЛ, рассматриваемый в настоящее время как иммунозависимое, а при пемфигоидной форме - аутоиммунное заболевание, может свидетельствовать о сопутствующей соматической патологии и даже о системности патологического процесса.
В связи с этим больной КПЛ требует определенной тактики ведения, связанной с тщательным обследованием и консультациями многих специалистов.
В последние годы среди жителей Краснодара и Краснодарского края значительно увеличилось количество больных обращающихся по поводу красного плоского лишая в полости рта. Обследовано 682 пациента в возрасте 50 – 85 лет. В результате обследования установлено, что красный плоский лишай диагностирован у 10,8% больных. Рассматривается лечение красного плоского лишая и его результаты в зависимости от сопутствующей соматической патологии и состояния полости рта. Использование патогенетической терапии в лечении красного плоского лишая позволяет устранить воспалительные процессы быстро и эффективно.

1.Анисимова И.В. Клиника, диагностика и лечение заболеваний слизистой оболочки рта и губ:учебное пособие / И.В.Анисимова, В.Б. Недосеко, Л.М. Ломиашвили. – М.: Медицинская книга, 2008. – 194 с.
2. Барер Г.Б. Рациональная фармакотерапия в стоматологии / Е.Н. Зорян, В.С. Агапов, В.В. Афанасьев и др. // Руководство для практикующих врачей. - М.: Литтерра, 2006. – 568 с.
3. Зорина В.В. Красный плоский лишай: варианты лечения // Дентал Юг. – Краснодар, 2008. - №7(56). - С. 20-21.
5. Рабинович И.М. Клинико-лабораторное обоснование комплексной терапии красного плоского лишая слизистой оболочки полости рта / И.М. Рабинович, И.В. Безрукова, В.В. Хазанова, Е.А. Земская, Н.А. Дмитриева // Стоматология. – 1997. – №4(76). – С. 12-17.
6. Рабинович О.Ф. Применение иммунокорригирующего препарата "Ликопид" в комплексном лечении плоского лишая слизистой оболочки полости рта / О.Ф. Рабинович, И.М. Рабинович, Б.В. Пинегин // Институт стоматологии. – 2001. – №3(12). – С. 29-30.
9. Цветкова Л.А. Заболевания слизистой оболочки рта и губ: Учебное пособие / Л.А. Цветкова, С.Д. Арутюнов, Л.В. Петрова, Ю.Н. Перламутров. – М.: МЕДпресс-информ, 2006. – 208 с.
10. Rebora A. Плоский лишай. Европейское руководство по лечению дерматологических болезней // Под редакцией А.Д. Кацамбаса, Т.М. Лотти. – М.: "МЕДпресс-информ", 2008. – С. 371-374.
Красный плоский лишай (КПЛ) – хроническое заболевание кожи и слизистых оболочек, этиология которого до настоящего времени остается неясной. Изолированное поражение слизистой оболочки полости рта (СОПР) КПЛ по данным различных авторов колеблется от 13,5 до 77%, а клиническая картина имеет существенные отличия от проявления его на коже. Поиск причины возникновения КПЛ вызывает затруднения, т.к. практически всегда заболевание возникает на фоне соматической патологии (заболевания желудочно-кишечного тракта, печени, сахарный диабет) [1, 5, 9]. Местные факторы в полости рта (гальваноз, кандидоз, несанированная полость рта) могут быть, как причиной КПЛ, так и отягощать течение уже возникшего заболевания. В связи с неясной этиологией и особенностями проявления КПЛ в полости рта, многообразием предлагаемых лекарственных препаратов необходим серьезный подход к выбору и назначению того или иного препарата с учетом индивидуальных особенностей пациента [2].
Из этого вытекает актуальность выбора показаний к назначению лекарственных препаратов с учетом различных форм КПЛ и сопутствующей соматической патологии.
Цель данного исследования: оценить эффективность предлагаемых схем лечения КПЛ.
· выяснить процент обращений по поводу КПЛ;
· выяснить наличие соматической патологии;
· оценить состояние полости рта;
· провести сравнительный анализ эффективности лечения КПЛ.
Материалы и методы исследования
За период времени 2010 – 2013 годы нами проконсультировано 682 пациента с заболеваниями слизистой оболочки полости рта. КПЛ диагностирован у 74 больных, что составляет 10,8%. Явления гальванизма отмечены у 97 пациентов (14,2%). Возраст пациентов колебался от 50 до 85 лет. Значительно чаще КПЛ диагностирован у женщин – 65, у мужчин – 9 (рис. 1,2).
Всем пациентам проводилось тщательное обследование. Уточнялись жалобы и анамнез заболевания, собирались сведения о сопутствующих заболеваниях, объективное обследование включало осмотр полости рта (зубов, зубных рядов, прикуса, слизистой полости рта). Проводилась оценка полноценности зубных протезов и пломб, определялись микротоки (ЭДС) в полости рта с помощью мультиметра (MASTECHMY-65). При необходимости пациентам проводились лабораторные методы исследования – клинический анализ кров, биохимический анализ крови на содержание глюкозы, исследование ЖКТ.
После постановки диагноза всем пациентам назначалось адекватное лечение в зависимости от состояния соматического и стоматологического статуса.

Рис. 1. Частота обращений по поводу красного плоского лишая
и их обсуждение
У всех больных без исключения обнаружена та или иная соматическая патология: гастрит, гепатит, панкреатит, гипертоническая болезнь, сахарный диабет. Синдром Гриншпана диагностирован у 6 больных. Всего у трех больных выявлены проявления КПЛ на коже рук, волосистой части головы, ногтях. Достаточно часто отмечено неблагополучие в полости рта: заболевания пародонта, зубные отложения, кариес зубов, явления гальваноза. Наиболее упорное течение, плохо поддающееся лечению, отмечено у больных с эрозивно-язвенной формой КПЛ, синдромом Гриншпана, на фоне гальванизма.[4] Лечение пациентов с типичной формой КПЛ и экссудативно-гиперемической, как правило, не вызывает трудностей. Эрозивно-язвенная форма КПЛ трудно поддается лечению, требует более длительного времени и часто рецидивирует.

Рис. 2. Частота обращений по поводу красного плоского лишая в зависимости от пола
При составлении плана лечения типичной формы КПЛ учитывалось, что заболевание имеет аутоиммунную природу с нарушением локальных иммунных механизмов, всегда присутствует психоэмоциональный фактор, гистологически – эпителий кератинизирован, в сосочковом слое – диффузный лимфоцитарный инфильтрат, отечность базальной мембраны [6,8,10]. Местное лечение проводилось по общепринятой схеме: санация полости рта; обезболивающие средства – холисал, камистад; эпителизирующие – аевит, тыквеол, масло шиповника, солкосерил. Хороший эффект для ускорения эпителизации, уменьшения сухости и жжения во рту дает назначения ротовых ванночек с льняным маслом, маслом расторопши. Выбор нами данного метода обуславливается их антиоксидантными и улучшающими микроциркуляцию эффектами, а также отсутствием запаха, вкуса, цвета (в отличие от аекола). Масло расторопши оказывает ранозаживляющее, противоязвенное, обезболивающее, органопротекторное, противорадиационное и общеукрепляющее действие. В связи с этим, мы рекомендовали нашим пациентам применение внутрь по 10 капсул 3 раза в день во время еды в течение месяца (при отсутствии противопоказаний).
При назначении антигистаминных препаратов предпочтение отдавали следующим: кларитин, зиртек, эриус в связи с отсутствием седативного и снотворного эффекта.
Для снятия психоэмоционального напряжения назначали Ново-Пассит по 1 таблетке 3 раза в день, глицин по 1 таблетке сублингвально 2 раза в сутки, экстракт пустырника или валерианы по 1 таблетке 2 раза в день. Транквилизаторы и антидепрессанты при необходимости назначал невропатолог.
Среди большого арсенала поливитаминных комплексов отдавали предпочтение "Алфавит" в связи с тем обстоятельством, что в нем учитывается принцип совместимости отдельных витаминов и указанием процента суточной дозы. Особо необходимые витамины при лечении КПЛ (витамины А, В, никотиновая кислота) в данном комплексе присутствуют и составляют 100% суточной дозировки.
Из современных иммуномодулирующих препаратов наибольший интерес вызывает ликопид в связи с непродолжительностью применения – сублингвально по 1 таблетке (1 мг) в течение 7 – 14 дней. Основанием для выбора данного иммунокорректора является широкая фармакологическая активность (иммунорегулирующая, противовоспалительная и стимулирующая процессы регенерации), а также удобством в применении (курс лечения 7 – 14 дней, мягкое действие, таблетированная форма препарата). Назначение имудона не давало ощутимых результатов. Возможно это связано с нерегулярным выполнением рекомендаций (6 – 8 таблеток в течение 20 дней).
В результате комплексного лечения больных КПЛ улучшалось общее самочувствие, уменьшались неприятные ощущения, исчезали участки гиперкератоза или значительно уменьшались. Как правило, этого комплекса было достаточно для получения хорошего эффекта. Однако, в некоторых случаях приходилось назначать дополнительно другие препараты. В связи с тем, что одной из причин возникновения КПЛ может быть грибковая флора [1,3] при недостаточной эффективности проводимого лечения мы назначали гризеофульвин (во время еды по 1 таблетке 0,125 4 раза в день в течение 2 – 4 недель). Гризеофульвин оказывает фунгистатическое действие на разные виды дерматофитов и считается одним из основных средств при лечении больных дерматомикозами. Следует помнить, что применение препарата противопоказано при болезнях кроветворения, печени, почек, злокачественных новообразованиях, беременности. Уже на второй – третий день после приема препарата наступало улучшение, к концу первого курса лечения исчезали очаги гиперкератоза. Таким образом, можно рекомендовать назначение гризеофульвина при отсутствии выраженного эффекта терапии КПЛ по общепринятым схемам. Назначение других препаратов (делагил, плаквенил, глюкокортикоиды) при лечении типичной формы КПЛ, как правило, не требовалось.
Лечение экссудативно-гиперемической и эрозивно-язвенной формы КПЛ вызывает определенные трудности. В план лечения таких пациентов включали дополнительные методы и средства, как для местного, так и для общего лечения. С целью исключения инфицирования назначали 0,01% раствор мирамистина для полоскания полости рта. Эрозированные поверхности обрабатывали ферментами (трипсин, химотрипсин), с последующей аппликацией кератопластических препаратов или инъекцией под очаг поражения. Очень хороший эффект дают инъекции 1% раствора никотиновой кислоты, хонсурида. Никотиновая кислота, участвуя в окислительно-восстановительных процессах, способствует заживлению ран и язв, оказывает сосудорасширяющее действие, способствует общему оздоровлению. Хонсурид (действующее вещество – хондроитинсерная кислота) – является высокомолекулярным мукополисахаридом, участвует в построении основного вещества соединительной ткани, тем самым способствуя ускорению эпителизации эрозий и язв.
В план общего лечения пациентов с эрозивно-язвенной формой КПЛ включали дополнительно плаквенил, преднизолон. Плаквенил оказывает тормозящее действие на синтез нуклеиновых кислот, на активность некоторых ферментов, на иммунологические процессы [2]. По типу действия сходен с делагилом, хингамином, однако, основным преимуществом его является лучшая переносимость. Плаквенил назначали по 1 таблетке 2 раза в день в течение 2 недель. Как показали наши наблюдения, препарат хорошо переносился, достаточно эффективен, за данный период полностью исчезали симптомы воспаления, наступала эпителизация эрозий. Добавление преднизолона в дозе 10 – 20 мг в течение 10 дней значительно улучшало эффект лечения. Преднизолон активно действует на углеводный и белковый обмены, оказывает противовоспалительное, десенсибилизирующее, антиаллергическое действие. В большинстве случаев за этот период времени эрозивно-язвенная форма КПЛ трансформировалась в экссудативно-гиперемическую, а далее в типичную. При назначении преднизолона следует помнить о побочных эффектах препарата, возможных противопоказаниях, следить за картиной крови, артериальным давлением, содержанием глюкозы в крови и состоянием психики. Если процесс излечения затягивался, мы назначали гризеофульвин, что улучшало эффект лечения (рис. 3,4).
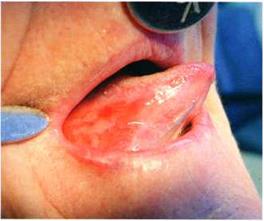
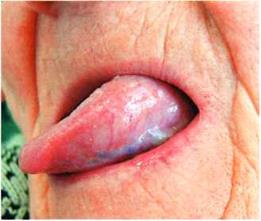
Рис.3. Состояние слизистой языка до (а) и после лечения (б)
Следует отметить, что в случае возникновения КПЛ на фоне гальваноза, рано или поздно наступает рецидив заболевания, если не устранить причину. Нами отмечены также рецидивы заболевания в случае возникновения стрессовых ситуаций, обострения общесоматической патологии, погрешностей в питании.
Другие формы КПЛ – буллезная, гиперкератотическая и атипичная встречаются крайне редко и нами за период наблюдения не выявлены.
Проведенное исследование показывает, что в последние годы отмечается тенденция к увеличению пациентов с КПЛ (10,8%), особенно на фоне гальваноза (14,2%).
Полученные результаты подтверждают тот факт, что КПЛ не существует изолированно, а протекает на фоне соматической патологии, что следует учитывать при составлении плана лечения пациентов с КПЛ. В связи с чем, необходим индивидуальный подход в выборе схемы лечения КПЛ с учетом фармакологического действия препарата, побочных эффектов, ответной реакции организма на назначаемое лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красный плоский лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Красный плоский лишай - хроническое воспалительное заболевание кожи и слизистых оболочек неизвестной этиологии. Встречается достаточно редко (по данным ВОЗ 0,5% всех кожных заболеваний) и, как правило, у людей в возрасте от 45 до 60 лет.
Причины появления красного плоского лишая
Причины возникновения красного плоского лишая до сих пор остаются невыясненными. Специалисты относят его к группе аутоиммунных заболеваний, когда организм начинает вырабатывать антитела, разрушающие собственные ткани.
Провоцирующими факторами могут служить стрессовые ситуации, прием некоторых лекарственных препаратов, возможно, вирусный гепатит С, снижение иммунитета.
Замечено, что больные красным плоским лишаем нередко отличаются повышенной возбудимостью, страдают бессонницей и склонны к частой смене настроения. Некоторые ученые считают, что красный плоский лишай является отсроченной реакций гиперчувствительности на различные химические вещества.
Приверженцы инфекционной природы заболевания говорят о случаях развития красного плоского лишая после различных травм.
Классификация заболевания
У больных красным плоским лишаем различают следующие наиболее часто встречающиеся формы поражения кожи:
- типичную (однотипные высыпания в виде папул),
- гипертрофическую (бородавчатые высыпания с углублениями),
- буллезную (волдыри, переходящие в бляшки),
- актиническую (крупные бляшки, светлые по краям и темные в центре),
- кольцевидную, или анулярную (высыпания в виде колец с возвышающимися краями),
- атрофическую (узелки, возвышающиеся над кожей и оставляющие после себя рубцы),
- пигментную (бурые высыпания, сливающиеся в очаги),
- эрозивно-язвенную (кроме папул присутствуют эрозии и реже - язвочки),
- фолликулярную (остроконечные папулы, покрытые плотными роговыми чешуйками).
При красном плоском лишае высыпания возникают на коже, локализуясь симметрично на сгибательных поверхностях конечностей, туловище, а также на слизистых оболочках полости рта, иногда пищевода, области промежности и ануса, реже поражаются ногти, волосы, ладони, подошвы и лицо.
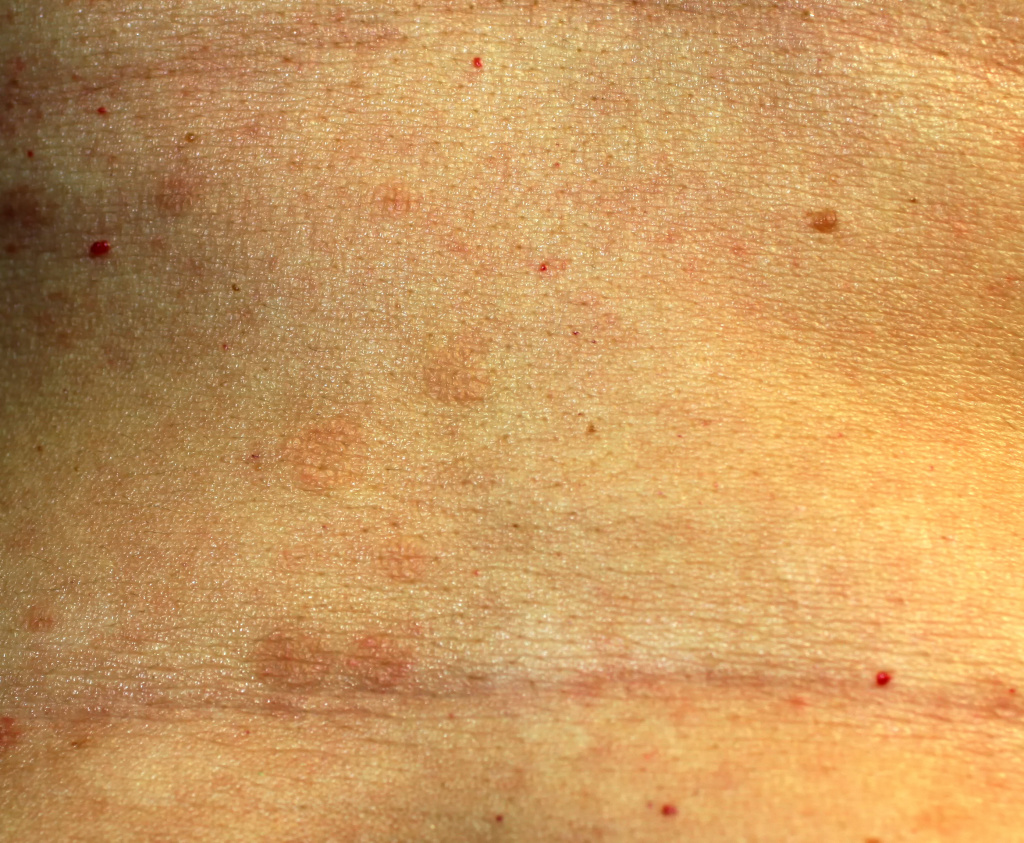
Больных беспокоит зуд, выраженность которого зависит от формы заболевания. Наличие папул на слизистой полости рта вызывает дискомфорт, при эрозивно-язвенной форме возможна кровоточивость десен, поступают жалобы на сухость во рту и боль при приеме горячей пищи. Язвенные поражения кожи при эрозивно-язвенной форме характеризуются болезненностью, усиливающейся во время движения, если расположены на нижних конечностях.
В редких случаях болезнь затрагивает ногти. Можно наблюдать истончение ногтевой пластины, продольные борозды, расслоение ногтя, изменение цвета ногтевой пластины и даже ее отторжение от ногтевого ложа.
Диагностика красного плоского лишая
В большинстве случаев диагноз «Красный плоский лишай» ставится на основании данных клинической картины. Однако при наличии у пациентов гипертрофической, атрофической, пигментной, пузырной, эрозивно-язвенной и фолликулярной форм типичные элементы, присущие этому заболеванию, могут отсутствовать. Для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Перед назначением лекарственной терапии необходимо проведение лабораторных исследований, включающих общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

