Ожог пищевода при эзофагите
Обновлено: 19.04.2024
Представлен анализ 203 случаев химических ожогов пищевода у детей за период 2006–2012 гг. Изучена структура прижигающих веществ, выраженность клинических проявлений, лабораторных показателей в зависимости от степени повреждения пищевода. Изложена тактика лечения и эндоскопического обследования послеожоговых эзофагитов у детей. Приведены частота развития осложнений у анализируемой группы пациентов и методы их выявления.
Ключевые слова: химические ожоги пищевода, эзофагит, стеноз пищевода.
Presents analysis 203 cases of chemical burns of the esophagus in children for 2006–2012 Studied the structure cauterizing substances, the severity of clinical manifestations, laboratory parameters depending on the degree of damage to the esophagus. Set out the tactics of treatment and endoscopic examination after-burn esophagitis in children. Given the frequency of complications in the analyzed group of patients and methods for their detection.
Key words: chemical burns of the esophagus, esophagitis, esophageal stenosis.
Химические ожоги пищевода (ХОП) остаются одними из частых заболеваний пищевода у детей. Число их постоянно растет в связи с увеличивающимся применением в быту различных агрессивных веществ в ярких упаковках, которые привлекают внимание ребенка.
Пищевод является наиболее уязвимой частью пищеварительного тракта при приеме прижигающих веществ. Глубина повреждения зависит прежде всего от химического состава выпитого реагента. Наибольшую опасность в этом отношении представляют щелочи, вызывающие колликвационный некроз стенки пищевода [3]. Согласно классификации Д.А. Босквика (1987 г.) и С.И. Алексеенко (2006 г.) многокомпонентные прижигающие вещества можно разделить по степени агрессивности на «низкую», «среднюю» и «высокую» по тяжести поражения пищевода. К «низкой» степени агрессивности отнесли вещества (окислители и нарывные), приводящие ко второй–третьей степени ожога в случаях от 17,4 до 36,8%; к «средней» (солеобразующие) – в 45,5% и к «высокой» (коррозивы и обезвоживатели) – от 53,2 до 59,1% [4].
Согласно эндоскопической классификации С.Д. Терновского, применяемой в нашей стране, выделяют три степени ожога пищевода (соответствуют повреждениям слизистой оболочки, подслизистого слоя и тяжелому поражению глубоких слоев). Зарубежные авторы применяют классификацию B.M. Camara, S. Yassibanda, R.E. Camara (1993 год), в которой критерием также является очаговость или циркулярность поражения пищевода (соответственно IIа, IIb степень и IIIa, IIIb степень) [5].
Клинически химические ожоги пищевода проявляются беспокойством ребенка, болями при глотании, слюнотечением и рвотой. В тяжелых случаях у ребенка могут наблюдаться признаки ожога верхних дыхательных путей, поражение центральной нервной системы, печени, почек, что может привести к летальному исходу.
Осложнениями химических ожогов верхних отделов пищеварительного тракта являются развитие рубцовых стенозов пищевода и желудка, ранние и поздние кровотечения, перфорации пищевода [2].
В лечении химических ожогов пищевода большую роль играет оказание неотложной медицинской помощи сразу же после приема агрессивного вещества. Остается спорным вопрос промывания желудка [6]. Важным является обезболивание пострадавшего и скорейшая его госпитализация. В условиях стационара проводятся меры по борьбе с шоком, ацидозом, кровотечением, предотвращению почечной и печеночной недостаточности [3]. Длительность антибактериальной терапии определяется с учетом степени повреждения пищевода [4]. В настоящее время признана комбинация антибактериальной терапии и кортикостероидов коротким курсом для профилактики рубцового стеноза пищевода [6]. Местное лечение ХОП сводится к применению антацидов и различных лечебных смесей [7].
В лечении рубцовых стенозов используют различные виды дилатационной терапии и иногда оперативное лечение [8].
Все большее значение в формировании рестенозов придают формированию гастроэзофагеального рефлюкса у детей [6].
По данным международного медицинского сообщества риск развития плоскоклеточного рака у пациентов, перенесших химический ожог пищевода, повышается в 1000 раз [9].
Цель исследования: изучить структуру химических ожогов пищевода у детей в Нижнем Новгороде, оценить эффективность медицинской помощи пострадавшим и уровень развития осложнений.
Материал и методы
В ГБУЗ НО «Детская городская клиническая больница № 1 Приокского района г. Нижнего Новгорода» за период 2006–2012 гг. обратились 334 пациента после употребления прижигающих веществ. После проведения фиброэзо-фагогастродуоденоскопии (ФЭГДС) на 1–2-е сутки диагноз коррозивного эзофагита подтвердился у 203 детей (рис. 1).

Рис. 1. Распределение поступивших с ХОП за период 2006–2012 гг
Возраст пострадавших варьировал от 1 месяца до 14 лет, причем средний возраст пострадавших составил 2 года 3 месяца. Пик травматизма приходится на возраст от 1 года 2 месяцев до 4 лет (89,1%).
Химический ожог пищевода у большинства пациентов вызван в результате случайного употребления прижигающих веществ, у 1 ребенка (14 лет) была попытка суицида. Мальчиков было 124, девочек 79.
В структуре прижигающих веществ более 50% составили однокомпонентные химикаты, из которых 41% составила уксусная кислота различной концентрации, 11% – неорганические окислители (перманганат калия, перекись водорода), 2% – 96-градусный спирт, 2% – нашатырный спирт, 1% – настойка йода.
38,5% составили многокомпонентные химикаты (согласно классификации Босквика и Алексеенко). 1% пострадавших употребили автошампунь, химический состав которого уточнить не удалось, и 7 человек (3,5%) выпили неизвестные жидкости (рис. 2).

Рис. 2. Структура прижигающих веществ у пострадавших (в %)
В условиях стационара всем больным было проведено комплексное клинико-диагностическое обследование, которое включало в себя: изучение жалоб, анамнеза заболевания, объективный осмотр, лабораторные данные, эндоскопическое исследование.
Поступивших с подозрением на ХОП в приемном покое осматривал врач – детский хирург, отоларинголог и реаниматолог-токсиколог.
В зависимости от тяжести состояния дети были госпитализированы в реанимационное и хирургическое отделения.
Показатели общего анализа крови определялись унифицированными методами, а также при помощи анализатора Sysmex XS-1000i (Япония).
Общий анализ мочи, включая качественную реакцию на свободный гемоглобин, выполнялся на качественных тест-полосках Combur Test UX с помощью мочевого анализатора Urisys 1100 (Roche, Германия).
Определение ферментов крови проводилось кинетическим методом на автоматических биохимических анализаторах Konelab 20XT (Thermo Fisher, Финляндия) и Flexor Е (Vitalab, Нидерланды). Субстраты (общий белок, билирубин) определялись с помощью стандартных унифицированных методик по конечной точке, глюкоза крови – глюкозо-оксидазным и гексокиназным методом.
Фиброэзофагогастродуоденоскопию проводили аппаратами Olympus – GIF-XPE, GIF-XQ 40 (Япония), а также видеоэндоскопами Pentax EG-2490K, EG-2990K (Япония).
При подозрении на гастроэзофагеальный рефлюкс проводилась суточная ацидогастрометрия при помощи аппарата «Гастроскан-24» (Россия).
При эндоскопическом выявлении признаков формирования аксиальной диафрагмальной грыжи диагноз уточняли при помощи рентгено-контрастного обследования с проведением нагрузочных проб на стационарном рентгенодиагностическом аппарате Dong-Alfa (TOSHIBA, Южная Корея).
Бужирование пациентам со стенозом пищевода осуществляли при помощи полых бужей Safe Guide (Medovations, США).
Для определения статистически значимого отличия показателей общего анализа крови между группами пациентов использовался пакет прикладных программ STATISTIKA 5.0. При этом применялся t-критерий Стьюдента, если обе сравниваемые выборки имели нормальное распределение, и критерий Манна-Уитни, если хотя бы одна из выборок имела распределение, отличное от нормального. Для сравнения долей пациентов со II и III степенями ожога по степени выраженности клинических проявлений применялся двусторонний точный критерий Фишера.
Результаты и их обсуждение
Количество обратившихся за медицинской помощью детей после приема прижигающих химических веществ за последние четыре года значительно возросло. Причем в структуре прижигающих веществ по-прежнему превалирует уксусная кислота различной концентрации (41%). Употребление многокомпонентных средств бытовой химии составило 38,5% от общего числа пострадавших.
Пациенты с ХОП поступали в сроки от 20 минут до 3 суток с момента употребления прижигающих веществ.
Наибольшее количество пострадавших после приема уксусной кислоты отмечено в июле, что, очевидно, связано с процессом консервации в домашних условиях. Дети с коррозивными ожогами пищевода от бытовых химикатов поступали в течение всего года (рис. 3).

Рис. 3. Распределение пострадавших в течение года
При поступлении у 31 ребенка клинические проявления отсутствовали, причем у 29 из них при дальнейшем обследовании был диагностирован химический ожог 1-й степени, а у двоих подтвержден ХОП 2-й степени. У остальных детей отмечались: выраженное беспокойство, слюнотечение, явления дисфагии, в некоторых случаях рвота. Причем степень выраженности клинических проявлений достоверно выше при тяжелом повреждении пищевода по сравнению с ожогом 2-й степени (р=0,004). У 15 (7,3%) пациентов диагностировано отравление, которое проявлялось усугублением тяжести общего состояния, повышением уровня печеночных ферментов, у 1 (0,5%) ребенка – специфическими изменениями в общих анализах мочи (протеинурия, эритроцитурия, свободный гемоглобин), у 2 детей (1%) отмечены признаки острого панкреатита.
В общем анализе крови в большинстве случаев выявлены лейкоцитоз, нейтрофилез со сдвигом лейкоцитарной формулы влево, причем выраженность этих проявлений статистически достоверно отмечалась у пострадавших с ХОП II–III степени (таблица).
Таблица. Сравнительная характеристика показателей общего анализа крови у пациентов с I, II и III степенями ХОП
Эритроциты, х10 12
Лейкоциты, х10 9
У одного ребенка отмечалась клиника ожога верхних дыхательных путей, потребовавшая продленной интубации в течение трёх дней.
После проведения ФЭГДС в первые двое суток ожог 1-й степени был выявлен у 117 детей (57,7%) при эндоскопических признаках катарального эзофагита. У 86 детей (42,3%) с проявлениями фибринозного эзофагита был установлен химический ожог пищевода 2–3-й степени (рис. 4).

Рис. 4. Химический ожог пищевода 2–3-й степени. Фибринозный эзофагит
Диагноз химического ожога пищевода 3-й степени выставлялся при признаках рубцовых изменений. Таким образом, ожог пищевода III степени выявлен у 22 детей (10,8%) с признаками стенозирования на 9–40-е сутки. Два пациента поступили на этапное лечение через год после ожога из другого стационара. Сужение пищевода в верхней трети обнаружено у 6 (25%) пациентов, средней трети – у 9 (37,5%), нижней трети – у 6 больных (25%). У 3 детей (12,5%) выявлены множественные рубцы пищевода. Эндоскопический контроль проводили на 7–10-е сутки, 18–22-е сутки (рис. 5).

Рис. 5. Формирующийся стеноз пищевода
При анализе прижигающих веществ у пациентов со стенозами пищевода у 18 пострадавших ожог вызвала 70% уксусная кислота, у 4 детей – жидкость для плит «Селена», 2 обожженных употребили жидкость для труб «Крот».
Химический ожог желудка выявлен у 24 пациентов (11,8%): 1-й степени у 15 пациентов, 2-й степени у 8 детей и 1 ребенок поступил на этапное лечение с рубцами желудка из другого стационара (рис. 6).

Рис. 6. Множественные рубцы желудка
Экстренная помощь пострадавшим оказывалась бригадами скорой медицинской помощи. Проводилось промывание полости рта, зондовое промывание желудка, введение обезболивающих и кортикостероидов.
Дети в среднетяжелом состоянии госпитализировали в хирургическое отделение, тяжелых больных – в отделение реанимации и интенсивной терапии. При выраженных явлениях интоксикации и признаках отравления проводилась инфузионная терапия с применением глюкозо-солевых растворов, реамберина, дотация электролитов и коррекция кислотно-щелочного равновесия, парентеральное питание. В качестве антибактериальной терапии применялись цефалоспорины 2–3-го поколения из расчета 100 мг/кг, аминогликозиды – 15–30 мг/кг. Длительность применения антибиотиков определялась степенью ожога пищевода и наличием вторичных осложнений. Кортикостероиды (преднизолон, дексаметазон) назначались коротким курсом до 5 дней у детей с ХОП 2–3-й степени. В качестве местного лечения применялись антациды (альмагель). Физиотерапевтическое лечение назначалось при затянувшемся эзофагите и признаках стенозирования (магнитотерапия, электрофорез с калия иодидом на область проекции пищевода). С целью воздействия на рубцовую ткань применялась лидаза внутримышечно 34–62 ед., 10 инъекций.
Бужирование как основной способ коррекции после-ожогового стеноза осуществлялся до 2010 года включительно у всех пациентов с тяжелыми ожогами с 7–10-х суток. Таким образом, процедуре подверглись дети в том числе со 2-й степенью ожога пищевода. Размеры бужей определялись по шкале С.Д. Терновского с последующей гиперкоррекцией. У 2 пациентов после процедуры профилактического бужирования произошла перфорация пищевода, что потребовало дренирования средостения. С 2011 года бужирование пищевода методом «вслепую» стало проводиться лишь при признаках стенозирования пищевода, что позволило избежать осложнений. Применение бужирования «по струне» под эндоскопическим контролем позволило корригировать рубцовый стеноз пищевода с эксцентрично расположенным входом у 1 ребенка. Кратность процедур определялась жалобами пациента и эндоскопической картиной.
Все пациенты с 3-й степенью ХОП наблюдались в течение 2–3 лет от момента ожога с эндоскопическим контролем каждые 3–6 месяцев. 6 детям потребовались повторные этапные госпитализации с проведением клиниколабораторного обследования, контрольной эзофагоскопии, бужирования и физиолечения. При проведении суточной ацидогастрометрии у 2 (1%) пациентов подтвердился гастроэзофагеальный рефлюкс. У 3 (1,5%) детей эндоскопически выявлена аксиальная диафрагмальная грыжа. Диагноз был подтвержден рентгенологически (рис. 7).

Рис. 7. Аксиальная диафрагмальная грыжа (инверсионный осмотр)
Средняя продолжительность пребывания в стационаре составила 10,3±0,7 койко-дня (у пациентов с 1-й степенью 5,1±0,3, со 2-й степенью 12,8±0,8 койко-дня, при 3-й степени 30,6±2,8 койко-дня).
Все дети были выписаны в удовлетворительном состоянии. Летальных исходов не отмечено.
Количество обратившихся в Детскую городскую клиническую больницу города Нижнего Новгорода с подозрением на химический ожог пищевода увеличивается в связи с расширением применения агрессивных химических веществ в быту. Число тяжело пострадавших среди них остается на постоянном уровне. Ожоги пищевода 3-й степени вызвали 70%-я уксусная кислота и многокомпонентные вещества группы коррозивов («Селена», «Крот»). Количество ожогов, осложнившихся рубцовым стенозом, составили 10,8%. Послеожоговые гастриты отмечались в 11,8% случаев. Признаки отравления наблюдались у 8,8% пострадавших. Выраженность клинической картины, специфические изменения гемограммы позволили прогнозировать тяжелый ожог пищевода. Объективным способом диагностики степени ХОП, стенозирования и выявления отдаленных осложнений (аксиальная диафрагмальная грыжа, рефлюкс-эзофагит) остается эндоскопический. Адекватная медицинская помощь пострадавшим, оказанная с первых минут после употребления прижигающих веществ, позволила избежать ранних осложнений у пострадавших. Лечение послеожоговых эзофагитов, включающее дезинтоксикацию, обезболивание, антибактериальную терапию, короткий курс кортикостероидов, местное лечение не предотвращает развития сужений пищевода у детей. Основным методом коррекции рубцовых стенозов остается бужирование.
Учитывая высокий риск малигнизации у пациентов с послеожоговыми рубцами пищевода, необходима разработка порядка диспансерного наблюдения данной группы пациентов. Общемировой опыт наблюдения за пострадавшими от употребления прижигающих веществ указывает не только на необходимость дальнейших медицинских исследований в этой области, но и ужесточение требований к упаковке и применению бытовой химии.
1. George D Ferry, Douglas S Fishman, Craig Jensen, Alison G Hoppin, Caustic esophageal injury in children. 2013.
2. Sakineh Fallahi, Seyed M.V. Hosseini Soghra Fallahi, Morteza Salimi, Ali Akbar Hesam, Seydeh Hamideh Hoseini. Extent of Injury of Gastrointestinal tract due to accidental ingestion of chemicals among children at Bandar Abbass Children Hospital 2009–2011. Life Science Journal 2012; 9(4): 2054–2057.
3. Лужников Е.А. и соавт. Клиническая токсикология. М., 1999.
Luznikov E.A. i soavt. Clinicheskaya toxikologia. M, 1999 г.
4. Алексеенко С.И. Химические ожоги пищевода у детей: особенности диагностики, лечения и профилактики осложнений. Дис. … канд. мед. наук. СПб; 2006.
Alexeenko S.I. Khimicheskie ozhogi pishchevoda detey: osobennosti diagnostiki, lecheniya I prophilaktiki oslogneniy. Diss. CMN, SPB, 2006.
5. Волков С.В., Ермолов А.С., Лужников Е.А. Химические ожоги пищевода и желудка (Эндоскопическая диагностика и лазеротерапия) М: Издательский дом «Медпрактика-М»; 2005; 120 с.
Volkov S.V., Ermolov AS., Luzhnikov E.A. Khimicheskie ozhogi pishchevoda (endoscopycheskaya diagnostika i lazeroterapiya). Moscow: Izdatelskiy dom «Medpraktika-M»; 2005, 120 s.
6. Салахов Э.С. Лечение химических ожогов пищевода у детей. Дисс…к.м.н Москва, 2007.
Salakhov AS. Lechenye chimicheskih ozhogov pishchevoda и detey Diss. CMN Moscow, 2007.
7. Кожевников В.А., Смирнов А.К., Полухин Д.Г. Местная терапия химических ожогов пищевода //Материалы Всероссийской научно-практической конференции, посвященной 40-летию педиатрического факультета АРМУ «Педиатры Алтая - будущему России» — Барнаул -2006 г. - С 258 -262.
8. Макарова О.Л., Королев М.П., Федотов Л.Е. Тактика лечения больных с сочетанными рубцовыми стриктурами пищевода и желудка после химических ожогов// Украинский журнал малоинвазивной и эндоскопической хирургии. Киев, 2003.- №3.-Т.7.- С.39-40
Makarova О. L, Korolev M.P., Fedotov L.E. Taktika lechenya bol'nih s sochetannymi rubcovymi strikturami pishchevoda i zheludka posle khimicheskikh ozhogov. Ukrainskiy zhurnal maloinvazivnoy i endoscopicheskoy khirurgii. 2003.- №3.-T.7.-s. 39-40.
9. Corrosive esophageal injury. Professional health care portal «Health writing» Nov, 2007
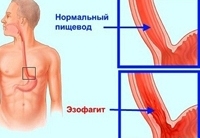
Эзофагит - это поражение слизистой оболочки пищевода воспалительного характера. Проявлениями эзофагита могут служить жгучая боль за грудиной, нарушения глотания, изжога, повышенная саливация. Осложнением эзофагита могут явиться пептическая язва, стеноз, перфорация пищевода, болезнь Барретта. Диагностический минимум состоит из проведения эзофагоскопии, эндоскопической биопсии и рентгенографии пищевода. Лечение назначается с учетом этиологии эзофагита; включает диету, медикаментозную терапию, физиотерапию; при необходимости – хирургическое лечение сужения пищевода (бужирование, рассечение рубцовых стриктур и др.).
МКБ-10



Общие сведения
Эзофагит – воспалительное заболевание стенки пищевода острого или хронического течения. При эзофагите воспалительный процесс развивается во внутренней, слизистой оболочке пищевода и при прогрессировании может поражать более глубокие слои. Среди заболеваний пищевода эзофагит является наиболее частым, в 30-40% случаев заболевание может протекать без выраженной симптоматики.
Эзофагиты могут быть следствием различного рода повреждений слизистой пищевода или развиться вследствие инфекционного поражения, гастрита, заброса желудочного сока (иногда с желчью) из желудка. Эзофагит вследствие рефлюкса (заброса) желудочного содержимого выделяется как отдельное заболевание – гастроэзофагеальная рефлюксная болезнь.

Причины эзофагита

Острый эзофагит развивается вследствие повреждающего фактора кратковременного действия:
- острые инфекционные процессы (грипп, грибковое поражение, дифтерия и др.);
- физическое повреждение (ожог, травмирование при введении зонда, повреждение инородными телами);
- химический ожог (повреждение едкими химическими веществами);
- аллергическая реакция на пищевые продукты (как правило, сочетается с другими признаками аллергии).
Наиболее тяжелыми бывают повреждения пищевода после ожогов. В патогенезе инфекционного эзофагита основным фактором развития воспаления считается снижение иммунных свойств организма.
Причины развития хронических эзофагитов также разнообразны:
- алиментарный эзофагит (употребление очень горячей, острой пищи, крепкого алкоголя);
- профессиональный эзофагит (работа, связанная с вдыханием паров едких химических веществ);
- застойный эзофагит (раздражение слизистой остатками скопившейся пищи при разного рода затруднениях эвакуационной функции пищевода);
- аллергический эзофагит (развивается в связи с пищевой аллергией);
- дисметаболический эзофагит (связан с нарушениями обмена – гиповитаминозами, недостаточностью микроэлементов и тканевой гипоксией, продолжительной интоксикацией организма и т. п.);
- идиопатический ульцерозный эзофагит (особая форма хронического воспаления пищевода неясной этиологии, морфологически подобная язвенным колитам и гранулематозу пищевода (неспецифический регионарный стенозирующий эзофагит).
В качестве отдельного заболевания выделяют пептический, или рефлюкс-эзофагит. Он развивается вследствие гастроэзофагеального рефлюкса (заброса желудочного содержимого в пищевод). Иногда сочетается с дуодено-гастральным рефлюксом. Рефлюкс из желудка в пищевод может возникать по следующим причинам: недостаточность кардии (нижнего пищеводного сфинктера); хиатальная грыжа (грыжа пищеводного отверстия диафрагмы); недостаточная длина пищевода.
Классификация
Эзофагит по течению может быть острым, подострым и хроническим. По характеру воспалительного процесса и его выраженности в гастроэнтерологии различают катаральный, отечный, эрозивный, псевдомембранозный, геморрагический, эксфолиативный, некротический и флегмонозный эзофагиты.
Катаральный и отечный эзофагит (наиболее часто встречающиеся формы) ограничиваются гиперемией слизистой и ее отеком. При остром инфекционном процессе, а также химических и тепловых ожогах пищевода возможно развитие эрозий слизистой оболочки (эрозивный эзофагит). При тяжелом течении инфекции нередко происходит развитие некротической формы. Геморрагический эзофагит сопровождается кровоизлияниями в стенку пищевода. При псевдомембранозной форме фиброзный экссудат не сращен с подслизистой тканью в отличие от эксфолиативного эзофагита. Флегмона пищевода, как правило, развивается при повреждении стенки пищевода инородным телом.
По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит. Классификация эзофагита по степени поражения имеет различия для острого и хронического течения заболевания. Острые эзофагиты и ожоги пищевода делят на три степени:
- поверхностное поражение без эрозивных и язвенных дефектов;
- поражение всей толщи слизистой с язвенными дефектами и некрозом;
- поражение распространяется на подслизистые слои, образуются глубокие дефекты с возможностью перфорации стенки пищевода, кровотечения. После залечивания возможно образование рубцовых стриктур.
Хронический эзофагит по выраженности поражения стенки делят на 4 степени согласно классификации Савари и Миллера (классификация эндоскопических признаков хронического эзофагита):
- гиперемия без эрозивных дефектов в дистальных отделах;
- разрозненные мелкие эрозивные дефекты слизистой;
- эрозии слизистой сливаются друг с другом;
- язвенное поражение слизистой, стеноз.
Симптомы острого эзофагита
Выраженность симптоматики при остром эзофагите имеет прямую зависимость от выраженности воспалительного процесса в слизистой пищевода. При катаральной форме эзофагит может протекать без клинических симптомов, только иногда проявляясь повышенной чувствительностью пищевода к горячей или холодной пище. Тяжелые формы эзофагита проявляются выраженным болевым симптомом (острая, сильная, жгучая боль за грудиной, отдающая в шею и спину), расстройством глотания (дисфагия) из за сильной боли, изжогой, повышенным слюноотделением.
В крайне тяжелых случаях – кровавая рвота вплоть до шокового состояния. Тяжело протекающий эзофагит спустя неделю может смениться периодом мнимого благополучия (резкое стухание симптомов, возможно даже употребление твердой пищи), но без адекватного лечения спустя несколько недель (до 3-х месяцев) заживления тяжелых дефектов пищеводной стенки может привести к образованию грубых рубцов и стеноза, что приведет к прогрессированию дисфагии и регургитации пищи.
Симптомы хронического эзофагита
При рефлюкс-эзофагите основным клиническим проявлением является изжога (жжение в области эпигастрия и за грудиной). Как правило, изжога усиливается после приема жирной, острой пищи, кофе, газированных напитков. Переедание также способствует развитию симптоматики. Другими вероятными симптомами могут быть: отрыжка (воздухом, кислым, горьким с примесью желчи); ночью может проявляться регургитация. Нередки присоединения расстройств дыхания, ларингоспазм, бронхиальная астма, частые пневмонии. Симптомы нарушения дыхания проявляются, как правило, ночью, в горизонтальном положении тела.
Хронический эзофагит может протекать с болями за грудиной в районе мечевидного отростка, иррадиирующими в спину и шею. Для хронического эзофагита характерна умеренная выраженность болевого симптома.
У детей первого года жизни недостаточность сфинктера пищевода можно диагностировать по многократным умеренным срыгиваниям сразу после кормления в горизонтальном положении. При упорных срыгиваниях могут развиться симптомы гипотрофии.
Осложнения

Осложнениями эзофагитов могут стать следующие заболевания и состояния:
- пептическая язва пищевода (часто развивается при болезни Баррета), характеризуется образованием глубокого дефекта стенки пищевода, может вести к грубому рубцеванию и укорочению пищевода;
- сужение (стеноз) просвета пищевода (ведет к нарушению прохождения пищи в желудок, снижению массы тела);
- прободение стенки пищевода (перфорация) – осложнение, опасное для жизни, требует срочного хирургического вмешательства;
- гнойные осложнения эзофагита – абсцесс, флегмона (как правило, являются следствием повреждения пищевода инородным телом);
- болезнь Барретта (при продолжительном рефлюкс-эзофагите без адекватного лечения развивается перерождение эпителия пищевода – метаплазия). Пищевод Баррета – предраковое состояние.
Диагностика

Если острый эзофагит проявляется клинической симптоматикой, то диагностика этого заболевания, как правило, не составляет проблем – локализация болевого симптома весьма специфична и характерна. Опрос позволяет выявить вероятную причину развития эзофагита. Для подтверждения диагноза используется:
- Эзофагоскопия. Показывает изменения в слизистой, их выраженность. Проведение эндоскопического обследования пищевода проводят не ранее чем на шестой день после проявления выраженной клинической картины. Показания для эндоскопического обследования выявляются индивидуально. При необходимости берут эндоскопическую биопсию слизистой и исследуют гистологически.
- Манометрия. Нарушения моторной функции пищевода выявляются с помощью эзофагоманометрии.
- Рентген.Рентгенография пищевода позволяет выявить изменения контуров пищевода, изъязвления, отек стенки и скопление слизи.
Лечение эзофагита
Острый эзофагит
Эзофагит вследствие химического ожога требует срочного промывания желудка для удаления химического агента. Для лечения легких форм острых эзофагитов больным рекомендовано воздерживаться от приемов пищи 1-2 дня, медикаментозное лечение заключается в приеме антацидов и препаратов группы фамотидина. После начала питания исключают продукты, способные повредить слизистую (алкоголь, кофе, горячая, острая, грубая пища) и пища, активизирующая выработку желудочного сока (шоколад, жирные продукты). Всем больным эзофагитом рекомендован отказ от курения.
При тяжелом протекании болезни - бережное питание вплоть до отказа от энтерального питания, обволакивающие и гелевые антацидные препараты. При выраженной интоксикации проводится инфузионная терапия с помощью дезинтоксикационных растворов. Для подавления инфекционного процесса показана антибиотикотерапия.
При язвенном эзофагите с выраженным болевым симптомом прописано обезболивание и противопоказано промывание желудка. При безуспешности массированного лечения антибиотиками очагов гнойного воспаления (флегмона, абсцесс) – хирургическая санация. Также показанием к хирургическому лечению эзофагита является развитие тяжелой стриктуры пищевода, не поддающейся дилатации.
Хронический эзофагит
В терапии хронического эзофагита основное значение играет устранение фактора его возникновения. Важнейшей составляющей лечения является строгое соблюдение диеты и режима питания и образа жизни. Рекомендации по диете в период острых клинический проявлений: употребление умеренного количества мягкой протертой пищи комнатной температуры. Исключение из рациона продуктов, оказывающих раздражающее действие на слизистую – острые, жирные, жареные, газированные, алкоголесодержащие продукты. Также исключают пищу, содержащую большое количество клетчатки.
Больным эзофагитом необходимо отказаться от курения и приема лекарственных препаратов, влияющих на тонус сфинктера пищевода (седативные препараты, транквилизаторы, теофиллин, простагландины и т. п.). Также следует отказаться от приемов пищи не менее чем за полтора-два часа до сна, не принимать горизонтальное положение после еды, не проводить много времени наклонясь. Спать рекомендуется на приподнятом изголовье. Терапия хронического эзофагита:
- препараты, снижающие кислотность желудочного сока (антациды – оптимальным выбором являются гелевые антациды с анестетиками, ингибиторы протоновой помпы, блокаторы Н2-гистаминовых рецепторов);
- препараты, усиливающие тонус кардии (нижнего сфинктера пищевода и ускоряющие продвижение пищевого комка из желудка в двенадцатиперстную кишку (блокаторы дофа-рецепторов и холиномиметики).
- при рефлюкс-эзофагите хороший результат дает амплипульстерапия;
- снижение болевого синдрома достигается сеансами электрофореза ганглиоблокаторов;
- грязелечение и бальнеотерапия.
При тяжелом течении рефлюкс-эзофагита со стриктурами, язвами и стенозом физиотерапия противопоказана. Операции при стенозе пищевода заключаются в эндоскопическом рассечении стриктур, расширении или бужировании пищевода. По показаниям проводится резекция и пластика пищевода.
Прогноз и профилактика
При отсутствии осложнений (стеноз, перфорации, кровотечение, воспаление средостения и т. п.) прогноз благоприятен. Важным фактором в перспективе излечения эзофагита является строгое соблюдение режима питания, образа жизни и рекомендаций по диете.
Профилактика эзофагитов подразумевает избегание причин его развития – ожогов горячей пищей, химическими веществами, повреждений инородными телами и т. п. Профилактика хронического эзофагита – регулярное диспансерное обследование у гастроэнтеролога и при необходимости – лечение. Больным хроническим эзофагитом в качестве профилактики обострений показано санаторно-курортное лечение.
Эзофагит - заболевание пищевода, сопровождающееся воспалением его слизистой оболочки вследствие различных причин.
Примечание 1
В данную подрубрику включены:
1. Абсцесс пищевода.
2. Эзофагит:
- неуточненный;
- лекарственный, по сути - химический без ожога;
Следует использовать дополнительные коды V01-Y98 "Внешние причины заболеваемости и смертности", если это необходимо для определения причины эзофагита.
Примечание 2. Приведенные в данной подрубрике описания отдельных форм и этиологий эзофагита выполнены для общего представления о данном заболевании.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
При классификации эзофагита выделяют следующие виды заболевания:
А. Клинические формы эзофагита
1. Острый эзофагит – воспаление стенки пищевода, проявляющееся болями, наиболее выраженными при прохождении пищи. В основной массе случаев он протекает в сочетании с болезнями желудка (ГЭРБ) или регургитацией и поражает обычно нижнюю часть пищевода. Возникновению заболевания способствуют нарушения питания, ожоги, химические вещества, обширная инфекция, полигиповитаминоз. Продолжительность острого эзофагита - до 3 месяцев.
2. Хронический эзофагит – хроническое воспаление стенки пищевода. Заболевание может развиться при недостаточно вылеченном остром эзофагите или как первично-хронический процесс. Хронический эзофагит может также возникать при длительном приеме слишком грубой или острой пищи, крепких алкогольных напитков. Течение хронического эзофагита характеризуется периодическими обострениями и ремиссиями. При позднем начале лечения и неуклонно прогрессирующем эзофагите, могут образовываться рубцовые изменения пищевода.
По выраженности поражения стенки хронический эзофагит делят на 4 степени согласно классификации Савари и Миллера (классификация эндоскопических признаков хронического эзофагита):
- I - гиперемия без эрозивных дефектов в дистальных отделах;
- II - разрозненные мелкие эрозивные дефекты слизистой;
- III - эрозии слизистой сливаются друг с другом;
- IV - язвенное поражение слизистой, стеноз.
3. Особые формы:
3.1 Идиопатический язвенный (ульцерозный) эзофагит (имеет некоторые общие морфологические черты с неспецифическим язвенным колитом) см. K22.1 Язва пищевода.
3.2 Неспецифический регионарный стенозирующий эзофагит (гранулематоз пищевода) - особая форма хронического эзофагита, для которой характерны трансмуральное неспецифическое гранулематозное воспаление пищевода, утолщение его стенки и почти полная облитерация просвета. Поражение пищевода при этом напоминает болезнь Крона, но в отличие от последней, в клеточном составе гранулёмы отсутствуют эозинофилы и гигантские клетки. Этиология заболевания неизвестна. Заболевание развивается преимущественно у молодых лиц (до 25-30 лет) одинаково часто у женщин и мужчин. Начало заболевания постепенное.
Б. Морфологические формы эзофагита:
1. Катаральная (отечная) форма характеризуется гиперемией и отечностью слизистой оболочки пищевода, является наиболее распространенной формой эзофагита.
2. Эрозивная форма наиболее часто развивается при острых инфекционных болезнях и действии на стенку пищевода раздражающих веществ.
3. Геморрагическая форма развивается при некоторых инфекционных и вирусных болезнях (например, при сыпном эпидемическом тифе, гриппе).
4. Псевдомембранозная форма наблюдается при дифтерии, скарлатине, при данной форме фибринозный экссудат не спаян с подлежащими тканями.
5. Эксфолиативная форма наблюдается при дифтерии, скарлатине, при этой форме фибринозный экссудат прочно связан с подлежащими тканями.
6. Некротическая форма встречается при тяжелом течении таких инфекционных болезней, как корь, скарлатина, брюшной тиф и др., а также при кандидозе, агранулоцитозе , сопровождается образованием глубоких язв (см. K23.8* Поражения пищевода при других болезнях, классифицированных в других рубриках).
7. Флегмонозная форма образуется в результате внедрения в стенку пищевода инфицированного инородного тела (T18.1 Инородное тело в пищеводе) или инфекции. Процесс склонен к абсцедированию и может распространиться вдоль пищевода и в сторону средостения .
В. Этиологические формы эзофагита:
1. Поражения при ГЭРБ (наиболее частая причина) - см. Гастроэзофагеальный рефлюкс с эзофагитом (K21.0).
2. Алиментарый эзофагит - возникает вследствие злоупотребления чрезмерно горячей и острой пищей, крепкими спиртными напитками.
3. Профессиональный эзофагит - возникает в результате воздействия вредной среды (пары концентрированных кислот и едких щелочей, соли тяжелых металлов и др. во время исполнения профессиональных обязанностей).
7. Инфекционные эзофагиты (вирусные грибковые, бактериальные).
8. Поражения при приеме некоторых лекарств.
9. Радиационные (в дозе поглощенного облучения >30 Грей).
Г. По локализации процесса
По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит.
Этиология и патогенез
Основные причины
Желудочно-пищеводный рефлюкс является основной причиной возникновения эзофагита. Он приводит к повреждению слизистой пищевода вследствие воздействия кислотно-пептического фактора. Эзофагит, вызванный рефлюксом, называется рефлюкс-эзофагитом (см. "Гастроэзофагеальный рефлюкс с эзофагитом" - K21.0).
Эзофагит может быть вызван химическим ожогом щелочью или кислотой, растворителем (бензин, ацетон), сильным окислителем типа перманганата калия. Такой эзофагит обычно регистрируется у детей в результате случайной пробы, также наблюдается у взрослых после попытки суицида с применением щелочи, кислоты, растворителя или окислителя ("Химический ожог пищевода" - T28.6).
Эзофагит часто встречается у алкоголиков, в качестве повреждающего фактора выступает спирт.
Возможно развитие эзофагита как профессионального заболевания (при контакте с парами различных повреждающих веществ).
Физическое повреждение пищевода вследствие лучевой терапии, введения зонда ("Инородное тело в пищеводе" - T18.1) также может быть причиной эзофагита.
- лекарственной терапией (в 90% случаев антибиотики из группы тетрациклинов, НПВС, хинидина, фосамакса, эмперониума бромида. Важными факторами являются химическая природа лекарства, его растворимость, время контакта с слизистой оболочкой, размер, форма и покрытие таблетки, малое количество воды при глотании таблетки, существующие изменения пищевода (например, стриктуры, ахалазия);
- ингаляционным наркозом (видимо связан с рефлюксом или раздражающим действием паров анестетиков);
- аллергической патологией (с 2007 года эозинофильный эзофагит выделен в отдельное заболевание, связанное с аллергической реакцией по типу атопии, сезонными обострениями, семейной предрасположенностью. Предположительно 6 основных продуктов связаны с большинством случаев обострения - пшеница, молоко, яйца, рыба / морепродукты, бобовые / арахис, соя);
Морфологические варианты острого эзофагита:
1. Язвенный процесс характерен для поражения пищевода вирусами группы герпеса, отмечается и при туберкулезе.
3. Мембранозный эзофагит возникает при ожогах пищевода и тяжелых инфекционных заболеваниях. Пленки отторгаются болезненно, оставляя рубцовые изменения.
4. Некротический эзофагит развивается в случае поражений пищевода при сепсисе, кандидамикозе, лучевой терапии, на фоне лечения болезней крови цитостатиками. Эндоскопически выявляются некроз и изъязвления слизистой оболочки пищевода; исходом воспалительного процесса являются рубцовые образования.
5. Септический эзофагит встречается при гнойном воспалении стрептококковой этиологии, ранениях пищевода инородными телами.
Эпидемиология
Признак распространенности: Редко
Частота случаев инфекционного эзофагита, наблюдаемого у иммунокомпрометированных лиц высока, у лиц без поражения иммунитета является казуистикой или следствием другой патологии (травмы, туберкулез и т.д.).
Аллергический (эозинофильный) эзофагит регистрируется в с распространенностью 45-55 случаев на 100 000 населения в развитых странах.
Факторы и группы риска
- погрешности питания;
- употребление недостаточного количества воды при проглатывании таблеток;
- прием некоторых лекарственных препаратов;
- прием алкоголя;
- курение;
- семейная (генетическая) предрасположенность к аллергии;
- недостаточность иммунитета;
- вредная профессиональная среда.
Клиническая картина
Клинические критерии диагностики
боль при глотании, дисфагия, одинофагия, кровавая рвота, рвота кофейной гущей, мелена, саливация, боль за грудиной, боль в эпигастрии, изжога, регургитация
Cимптомы, течение
Симптомы эзофагита: затруднения и/или болезненные ощущения при глотании, изжога, боли во рту, ощущение чего-то застрявшего в горле, тошнота, рвота.
При остром эзофагите возможно повышение температуры тела, наблюдается общее недомогание, возникают неприятные ощущения по ходу пищевода во время продвижения пищи, может беспокоить жжение, иногда резкая боль в пищеводе. Больные могут жаловаться на боль в области шеи, отрыжку, нарушенное глотание, слюнотечение.
Примечание
В зависимости от этиологии эзофагита, могут появляться дополнительные признаки, связанные с непосредственной причиной заболевания. Например, пузырьковая сыпь при герпесе, молочница слизистой рта, связь с приемом определенной пищи, сезонные обострения, ассоциированная патология (астма) и прочие.
Радиационный эзофагит может возникнуть спустя значительное время после лучевой нагрузки.
Эозинофильный эзофагит не имеет четкой клинической картины и может не распознаваться длительное время.
Любые пациенты с клиникой хронического рефлюкс-эзофагита, резистентные к проводимой антирефлюксной терапии, должны рассматриваться как пациенты с вероятными редкими причинами эзофагита (все причины кроме ГЭРБ Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) - хроническое рецидивирующее заболевание, обусловленное спонтанным, регулярно повторяющимся забросом в пищевод желудочного и/или дуоденального содержимого, что приводит к поражению нижнего отдела пищевода. Часто сопровождается развитием воспаления слизистой дистального отдела пищевода - рефлюкс-эзофагитом, и/или формированием пептической язвы и пептической стриктуры пищевода, пищеводно-желудочных кровотечений и других осложнений
Подробно ).
Диагностика
Лабораторная диагностика
Обязательные исследования:
- общий анализ крови с определением ретикулоцитов, тромбоцитов;
- общий анализ мочи.
Дополнительные исследования: биохимический анализ крови (общий белок, альбумин, С-реактивный белок, сиаловые кислоты, глюкоза, АлАТ, АсАТ, билирубин, амилаза, ЩФ, мочевина, креатинин, электролиты).
Дифференциальный диагноз
Дифференциальный диагноз при эзофагите проводится в первую очередь с ГЭРБ (отсутствие эффекта от антирефлюксной терапии).
Также необходима дифференциальная диагностика с врожденными мембранами пищевода, стриктурами пищевода, неврогенной анорексией, поражениями пищевода при склеродермии, опухолями пищевода, термическими, химическими, лучевыми поражениями и т.д.
При первичном эозинофильном гастроэнтерите (Аллергический и алиментарный гастроэнтерит и колит - K52.2), наряду с эозинофильной инфильтрацией слизистой желудка и тонкой кишки, также возможны подобные изменения и в пищеводе. Помочь дифференцировать эозинофильный эзофагит от первичного эозинофильного гастроэнтерита могут отрицательные по эозинофильной инфильтрации образцы биопсии из желудка, двенадцатиперстной и толстой кишки.
Инфекционный эзофагит имеет, как правило, признаки инфекции другой локализации и сочетается с иммунодефицитом.

Причины возникновения
Наиболее частой причиной эзофагита является заброс кислого содержимого в пищевод, так называемый желудочно-пищеводный рефлюкс (врачи называют его чаще гастроэзофагеальным), приводящий к повреждению слизистой пищевода вследствие воздействия содержимого желудка на его стенки. В случае, если эзофагит вызван рефлюксом, он называется рефлюкс-эзофагитом.
Другие причины эзофагита включают в себя инфекции (наиболее часто грибки рода кандида, вирус простого герпеса, цитомегаловирус). Эти инфекции наиболее часто встречаются у больных с пониженным иммунитетом, в частности, у страдающих СПИДом или получающих иммуносупрессивную терапию, глюкокортикоиды, противоопухолевые химиопрепараты.
Эзофагит может быть вызван воздействием внешних факторов, таких, как химический ожёг щёлочью или кислотой, растворителем (например бензин, ацетон), сильным окислителем типа перманганата калия. Такой эзофагит обычно наблюдается у детей после случайной пробы или у взрослых после попытки суицида с использованием щелочи, кислоты, растворителя или окислителя.
Часто эзофагит наблюдается у алкоголиков - в данном случае повреждающим фактором является этиловый спирт. Провоцирует эзофагит употребление очень горячей, острой пищи - алиментарный эзофагит.
Физическое повреждение пищевода вследствие лучевой терапии или введения зонда также может быть причиной эзофагита.
Симптомы, течение эзофагита
Эзофагиты проявляются дисфагией (чувством замедления либо препятствия при прохождении еды по пищевому тракту), одинофагией (болью при прохождении еды), болью за грудиной (в данном случае необходимо проводить дифференциальную диагностику со стенокардией), изжогой (жжение за грудиной при контакте слизистой оболочки пищевого тракта с кислым желудочным содержимым — характерный признак рефлюкс-эзофагита). При геморрагическом эзофагите могут быть рвота красной кровью и мелена (черный полужидкий стул).
Виды эзофагита
По течению различают острый и хронический эзофагит.
Острый эзофагит – воспаление стенки пищевода, проявляющееся болями, особенно выраженными при прохождении пищи. В подавляющем большинстве случаев он протекает в сочетании с болезнями желудка и поражает обычно нижнюю часть пищевода.
Началу заболевания способствуют нарушения питания, ожоги, химические вещества, полигиповитаминоз, обширная инфекция.
При остром эзофагите может повышаться температура тела, отмечается общее недомогание, появляются неприятные ощущения по ходу пищевода во время продвижения пищи, может беспокоить жжение, иногда резкая боль в пищеводе. Больные могут жаловаться на боль в области шеи, отрыжку, слюнотечение, нарушается глотание.
Хронический эзофагит – хроническое воспаление стенки пищевода. Болезнь может развиться при недостаточно вылеченном остром эзофагите либо как первично-хронический процесс. Хронический эзофагит может развиться при длительном приеме чрезмерно грубой или острой пищи, крепких алкогольных напитков.
Эозинофильный эзофагит - клиническая форма поражения пищевода, развивающаяся на фоне аутоимунных заболеваний. Симптомы эозинофильного эзофагита сходны с симптомами у больных гастроэзофагеальной рефлюксной болезнью, однако антисекреторная терапия не приносит результатов. Предполагают, что причиной такой формы эзофагита является пищевая или респираторная аллергия. Такая форма эзофагита требует иного, отличного от ГЭРБ, лечебного подхода, в частности соблюдение диеты и назначения гормональных противоаллергических препаратов.
По характеру воспалительного процесса и его выраженности различают катаральный, отечный, эрозивный, псевдомембранозный, геморрагический, эксфолиативный, некротический и флегмонозный эзофагиты.
Катаральный и отёчный эзофагит ограничиваются гиперемией (покраснением) слизистой и её отёком.
Эрозивный эзофагит характеризуется возникновением эрозий (повреждение поверхностного слоя) слизистой. Они возникают при остром инфекционном процессе, при химических и тепловых ожогах пищевода.
Геморрагический эзофагит сопровождается кровоизлияниями в стенку пищевода.
Некротический эзофагит развивается при тяжелом течении инфекции и сопровождается омертвением тканей стенки пищевода.
Флегмонозный эзофагит развивается при повреждении стенки пищевода инородным телом, а также после инструментальных исследованиях пищевода (эзофагоскопии).
По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит.
Диагностика эзофагита
Диагностика эзофагита включает в себя рентгенологическое исследование, эзофагоскопию, эзофагоманометрию, которая фиксирует различные по характеру нарушения моторики пищевода, суточную рН-метрию пищевода.
Лечение эзофагита
Лечение эзофагита зависит от тяжести заболевания и может быть консервативным и хирургическим.
Консервативное лечение основывается на приёме антацидов и производных альгиновой кислоты, антисекреторных препаратов, прокинетиков. Дополнительно к медикаментозному лечению применяют эндоскопическую лазеротерапию, гипербарическую оксигенацию, прямую внутрипищеводную электростимуляцию кардии, электрофорез с новокаином на эпигастральную область.
Хирургическое лечение необходимо в тех случаях, когда не помогло консервативное лечение, при осложнениях эзофагита (стриктуры, повторные кровотечения), при частых аспирационных пневмониях, при пищеводе Барретта (из-за опасности малигнизации, т.е. перерождения в онкологию).
- После принятия пищи избегать наклоны вперед и не ложиться в течение 1,5 часов.
- Спать с приподнятым не менее чем на 15 см головным концом кровати.
- Не носить тесную одежду и тугие пояса.
- Ограничить потребление продуктов, агрессивно действующих на слизистую оболочку пищевода (жиры, алкоголь, кофе, шоколад, цитрусовые и др.).
- Отказаться от курения.
Врачи относят эзофагит к рубрике K20 в Международной классификации болезней МКБ-10.
Материалы для профессионалов здравоохранения, затрагивающие проблемы эзофагита
Литература
Видео

Кадр «Сравнительная эффективность и переносимость ингибиторов протонной помпы (ИПП)» из видео Маев И.В. Боли за грудиной как проявление ГЭРБ
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это состояние, при котором количество рефлюкса желудочного сока в пищевод превышает нормальный предел и вызывает или не вызывает симптомов повреждения слизистой оболочки пищевода. Это означает, что ГЭРБ не может вызывать недомогание пациента до тех пор, пока болезнь не обострится.
Патофизиология
В нормальных условиях (у здорового человека) содержимое желудочного сока с повышенной кислотностью периодически попадает в пищевод, но внутренние защитные механизмы либо снижают количество выделяемой кислоты до минимума, либо удаляют кислоту, которая быстро удаляется путем «очищения» пищевода. Поэтому симптомы кислотного раздражения пищевода не ощущаются или минимальны.
Механизмы, которые защищают пищевод от желудочной кислоты, включают нижний сфинктер пищевода (сфинктер) и нормальную перистальтику пищевода (моторику). Когда эти механизмы нарушаются, возникает рефлюкс и возникают симптомы ГЭРБ.

Гастроэзофагеальный рефлюкс
Этиология: новый подход
Согласно преобладающей теории (с 1935 г.), ГЭРБ возникает, когда кислый желудочный сок выливается из желудка в пищевод, химически и механически повреждая слизистую оболочку пищевода, вызывая ее ожоги, раздражение, эрозии и, в конечном итоге, более серьезные последствия. Однако эта традиционная теория химического и механического раздражения слизистой оболочки пищевода не может полностью объяснить многие вещи, связанные с началом, симптомами и течением ГЭРБ.
Предварительные данные этого исследования показали, что Т-лимфоцитарный эзофагит, гиперплазия базальных клеток и клеток селезенки наблюдались у пациентов с тяжелой ГЭРБ, эффективно лечившихся ингибиторами протонной помпы (ИПП) после отмены ИПП, но с устойчивыми поверхностными клетками.
По словам руководителя исследования из Далласского медицинского центра ветеранов д-ра. Керри Данбар, это открытие предполагает, что патогенез рефлюксной болезни может быть связан больше с медиаторами воспаления и цитокинами, чем с химическим повреждением слизистой оболочки пищевода.
Воспалительная иммунная теория ГРЭБ могла бы легче и лучше объяснить не только начало и течение типичных симптомов этого заболевания, но и патофизиологию осложнений этойпатологии — метаплазию пищевода и слизистой оболочки Барретта.

Пищевод Барретта
Недавние экспериментальные исследования на крысах также предполагают, что ГЭРБ более связана с иммунным, а не химическим кислотным поражением слизистой оболочки пищевода. Считается, что рефлюкс и химическое кислотное раздражение только инициируют иммунные воспалительные реакции в слизистой оболочке пищевода и, следовательно, играют менее важную роль.
Если иммуно-воспалительная теория этиопатогенеза ГЭРБ окажется верной, возможно, потребуется пересмотреть существующий режим лечения и профилактики рецидивов ГЭРБ. Не исключено, что расположение и роль антисекреторных препаратов (ИПП, блокаторы H2) могут измениться.
Предполагается, что иммунная теория рефлюксной болезни может более подробно объяснить причины и сущность не только типичных, но и недавно описанных атипичных форм (так называемых подтипов) ГЭРБ.
Исследователи предполагают, что ИПП и блокаторы H2 могут оставаться наиболее важными препаратами для лечения ГЭРБ, но схема лечения этого заболевания также должна включать препараты, влияющие на каскад иммунно-воспалительного ответа, особенно для более тяжелых и рефрактерных форм ГЭРБ.
Лечение гастроэзофагеальной рефлюксной болезни
Согласно действующим руководствам, ГЭРБ лечится поэтапно. Цель лечения: контролировать симптомы заболевания, лечить эзофагит, предотвращать рецидивы эзофагита и осложнения заболевания.
Лечение ГЭРБ состоит из следующих этапов:
- Изменение образа жизни и контроль секреции желудочного сока (антациды, PSI, H2B).
- При необходимости применяется хирургическое лечение, проводится корректирующая антирефлюксная операция.
Немедикаментозные меры предполагают следующее:
- Уменьшение лишнего веса;
- Отказ от определенных напитков и продуктов (алкоголь, шоколад, цитрусовые, помидоры), мяты, кофе, лука, чеснока;
- Частое питание через равные промежутки времени ;
- Сон минимум через 3 часа после еды, с поднятой головой (~ 20 см);
- Ограничение приседаний, наклонов туловища и т. д.
Медикаментозное лечение
Для лечения ГЭРБ используются несколько групп препаратов:
- антисекреторный (PSI, H2A);
- прокинетики (гидроксид алюминия и др.);
- антациды (гидроксид алюминия, гидроксид магния).
Антациды
До 1980-х годов антациды были стандартным средством лечения легкой формы ГЭРБ. Они по-прежнему используются для уменьшения симптомов легкого рефлюкса. Антациды принимают после каждого приема пищи и перед сном.

Прием антацидов перед сном
Антациды также полезны при побочных эффектах: они облегчают запор (алюминиевые антациды: ALternaGEL, Amphojel), могут усиливать жидкий стул (магниевые антациды: Phillips Milk of Magnesia). Гидроксид алюминия увеличивает pH содержимого желудка до >4 и подавляет протеолитическую активность пепсина, уменьшает симптомы расстройства желудка. Антациды не снижают частоту рефлюкса, но снижают кислотность текучего содержимого.
Гидроксид магния подавляет симптомы ацидоза, улучшает пищеварение. Антациды гидроксида магния осмотически задерживают жидкости в кишечнике, что растягивает стенки кишечника, стимулирует перистальтику кишечника и смягчает стул (слабительный эффект). При взаимодействии с соляной кислотой желудочного сока гидроксид магния превращается в хлорид магния.
Новые антациды и антирефлюксанты
Соли альгиновой кислоты используются в клинической практике для облегчения симптомов изжоги и эзофагита более 30 лет. Соли альгиновой кислоты обладают своеобразным механизмом действия: при взаимодействии с желудочной кислотой альгинаты выпадают в осадок и образуют гель, который покрывает слизистую пищевода защитным слоем и способствует ее восстановлению.
Исследования in vitro и in vivo показали, что альгинаты сочетают в себе углекислый газ и некоторые антацидные компоненты. Недавние кинетические исследования показали, что альгинаты обходят кислое содержимое и достигают пищевода раньше, чем содержимое пищевода, защищая слизистую оболочку органа от механического и химического раздражения соляной кислотой. Согласно клиническим исследованиям, альгинаты также действуют как физический барьер, тем самым более активно подавляя рефлюкс.
Альгинатные препараты содержат антациды, нейтрализующие кислоты, уменьшающие изжогу, но исследования не показали, что эффективность этих комбинированных препаратов зависит от их нейтрализующих свойств.
Клиническая эффективность альгинатных препаратов зависит от многих факторов: количества и проникновения выделяемого углекислого газа, особенностей молекулы, дополнительных ингредиентов (алюминий, кальций), обладающих положительным потенцирующим действием.
Альгинатные препараты остаются в желудке в течение нескольких часов, поэтому они действуют значительно дольше и более эффективны в подавлении симптомов ГЭРБ, чем традиционные антациды, они начинают действовать быстро и действуют долго. Альгинатные препараты полностью безопасны и поэтому используются для уменьшения симптомов рефлюкса у младенцев, детей и беременных женщин.
Например, один из таких п репаратов альгината магния Refluxaid применяется в европейских странах для уменьшения симптомов рефлюкса и ацидоза при ГЭРБ, язвенной болезни, эзофагите, функциональной диспепсии, других функциональных и воспалительных заболеваниях желудочно-кишечного тракта, проявляющихся изжогой, рефлюксом, дискомфортом в эпигастрии.

Препарат Refluxaid
Альгинат магния в Rexluxaid — это натуральное вещество, извлеченное из морских водорослей. Препарат обладает высокой вязкостью, что увеличивает антирефлюксную эффективность и продолжительность действия. Обладает эмульсионными и набухающими свойствами.
Исследования показали, что высоковязкое соединение Refluxaid при попадании в желудок создает физический барьер, который связывает и нейтрализует желудочный сок, тем самым защищая пищевод от симптомов рефлюкса: изжоги, жжения за грудиной, боли в груди, дискомфорта в эпигастрии и т. д. Прием подобных лекарств ослабляет изжогу, срыгивание кислоты, уменьшается дисфагия и одинофагия (затруднение при глотании и болезненность), также подавляются экстразофагинитные симптомы ГЭРБ — кашель, охриплость голоса.
Refluxaid — это лекарство, отпускаемое по рецепту. Оно используется для эпизодического уменьшения симптомов ацидоза, рефлюкса и эзофагита, по запросу или в сочетании с антирефлюксными лекарствами (антисекреторными ИПП, блокаторами H2, прокинетиками).
Было обнаружено, что когда человек спит, альгинат магния может оставаться в желудке до 8 часов без разрушения — достаточно времени для пациента, чтобы хорошо выспаться. Прием рефлюкса перед сном может улучшить качество сна у пациента с ГЭРБ, поскольку симптомы, вызванные ночным рефлюксом, будут подавлены.
Антисекреторные препараты, блокаторы Н2-рецепторов
Это лечение первой линии при ГЭРБ легкой и средней степени тяжести и эзофагите I-II степени. В клинической практике обычно используются четыре блокатора H2: ранитидин, фамотидин, циметидин и низатидин. Они более эффективны в подавлении нестимулированной секреции желудочного сока с пищей и поэтому рекомендуются «натощак» или на ночь.
Н2-блокаторы эффективны при лечении легкого эзофагита (70-80% пациентов выздоравливают), а также в антирецессивном лечении и профилактике рецидивов. Эффективность блокаторов H2 снижается при длительном применении, что приводит к тахифилаксии. Блокатор H2 рекомендуется для пациентов, страдающих ночными симптомами рефлюкса, особенно в виске Барретта.
Ингибиторы протонной помпы (ИПП)
Это сильнейшие препараты, подавляющие желудочную секрецию. Клинические исследования показали, что они наиболее эффективны при лечении ГЭРБ. ИПП обычно хорошо переносятся, вызывая относительно мало побочных эффектов. Однако ИПП могут нарушать гомеостаз кальция, усугубляя существующие нарушения сердечной проводимости. ИПП повышают риск переломов бедренной кости у женщин в постменопаузе.
На основании множества клинических испытаний были сделаны выводы, что ИПП более эффективны, чем блокаторы H2, в контроле симптомов ГЭРБ в течение 4 недель. И более эффективны при лечении эзофагита в течение 8 недель. Также сообщается, что не обнаружено, что какой-либо препарат PSI более эффективен, чем другие, в борьбе с симптомами ГЭРБ в течение 8 недель.
Хотя ИПП являются наиболее эффективными антисекреторными препаратами, их применение, особенно в течение длительного периода времени, связано со многими побочными эффектами. Во-первых, у ИПП есть ограничения по применению: их нельзя применять детям до 1 года, беременным и кормящим женщинам. Было показано, что использование ИПП во время беременности увеличивает риск врожденных дефектов (пороков сердца).

Ограничения по применению ИПП
Исследования, проведенные в США, показывают, что чрезмерное использование ИПП имеет опасные последствия. Поэтому FDA США предупреждает врачей и пациентов о том, что в год не должно быть более трех 14-дневных курсов лечения. Длительное или частое использование ИПП связано с повышенным риском переломов костей, гиповитаминоза B12, электролитного дисбаланса (в первую очередь гипомагниемии), мышечных спазмов и даже судорог.
Чрезмерное подавление секреции желудочного сока при приеме ИПП может вызвать дискомфорт в эпигастрии, расстройство желудка, усиление кишечных инфекций (C. difficile и др.), Риск аспирационной пневмонии. Риск инфекционных осложнений еще выше, когда ИПП используются с блокаторами Н2-рецепторов.
Прокинетики
Прокинетики эффективны только при лечении легкой формыГЭРБ. Если ГЭРБ протекает тяжелее, помимо прокинетиков обычно назначают препараты, угнетающие секрецию желудочного сока.
Из прокинетиков в Европейских клиниках назначают метоклопрамид (10 мг/день перорально) — это наиболее часто назначаемая схема у взрослых с ГЭРБ. Длительное лечение прокинетиками может быть опасным, с серьезными, даже со смертельным исходом, осложнениями.
Читайте также:

