От чего у новорожденных темные пятна на спине
Обновлено: 18.04.2024
Пятна типа кофе с молоком у ребенка
Дискретные светло-коричневые пятна типа «кофе с молоком» появляются при рождении или в детстве у 10-20% здоровых детей. Размер их варьирует от небольших веснушек до пятен диаметром более 20 см, при этом они могут располагаться на любом участке кожи.
Хотя большинство детей с такими пятнами здоровы, наличие шести и более очагов при диаметре каждого очага >5 мм у ребенка младше 15 лет (и очагов диаметром > 1,5 см у лиц старшего возраста) является диагностическим маркером классического нейрофиброматоза (т.е. болезни Реклингхаузена или по классификации Национального института здравоохранения - нейрофиброматоза типа 1).
С другой стороны, 90% лиц с нейрофиброматозом имеют как минимум одно пятно типа «кофе с молоком». Часто присутствуя при рождении, такие пятна у детей с нейрофиброматозом обычно увеличиваются в размерах и числе во время периода детства, особенно в первые несколько лет жизни.
Другие признаки нейрофиброматоза, такие как веснушчатость в подмышечной области (симптом Кроу), нейрофибромы и гамартомы радужки (например, узелки Лиша), могут появиться только в позднем детском или подростковом возрасте.
Гистологические признаки включают увеличение количества меланоцитов и повышенное содержание меланина в меланоцитах и кератиноцитах. В пятнах «кофе с молоком» при нейрофиброматозе обнаружены гигантские гранулы пигмента, но их можно также наблюдать в таких пятнах, возникающих спорадически, а также в невусах, веснушках и лентиго.
Лазеры для терапии пигментированных очагов (рубиновый с модуляцией добротности, неодимовый на иттрий-алюминиевом гранате и лазер на александрите) предоставляют безопасную, эффективную и сравнительно безболезненную терапевтическую альтернативу для удаления пятен типа «кофе с молоком».
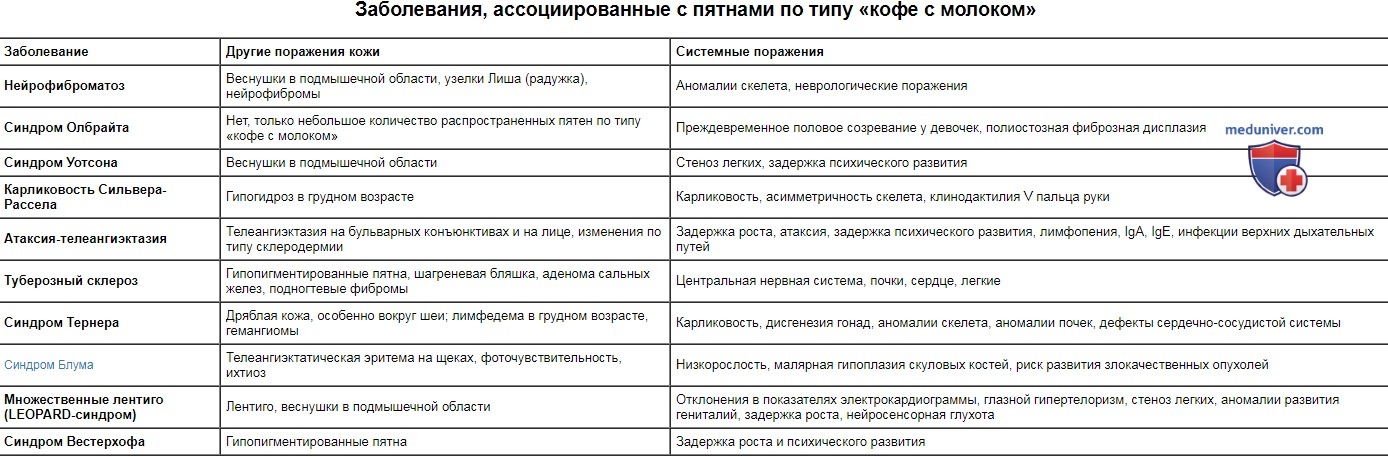
Пятна «кофе с молоком» не являются специфичными для нейрофиброматоза, они ассоциируются также с другими заболеваниями, в том числе туберозным склерозом, синдромом Мак-Кьюна-Олбрайта, LEOPARD-синдромом, синдромом эпидермального невуса, синдромом Блума, атаксией-телеангиэктазией и синдромом Сильвера-Рассела.
Заболевания, ассоциированные с пятнами по типу «кофе с молоком»
| Заболевание | Другие поражения кожи | Системные поражения |
| Нейрофиброматоз | Веснушки в подмышечной области, узелки Лиша (радужка), нейрофибромы | Аномалии скелета, неврологические поражения |
| Синдром Олбрайта | Нет, только небольшое количество распространенных пятен по типу «кофе с молоком» | Преждевременное половое созревание у девочек, полиостозная фиброзная дисплазия |
| Синдром Уотсона | Веснушки в подмышечной области | Стеноз легких, задержка психического развития |
| Карликовость Сильвера-Рассела | Гипогидроз в грудном возрасте | Карликовость, асимметричность скелета, клинодактилия V пальца руки |
| Атаксия-телеангиэктазия | Телеангиэктазия на бульварных конъюнктивах и на лице, изменения по типу склеродермии | Задержка роста, атаксия, задержка психического развития, лимфопения, IgA, IgE, инфекции верхних дыхательных путей |
| Туберозный склероз | Гипопигментированные пятна, шагреневая бляшка, аденома сальных желез, подногтевые фибромы | Центральная нервная система, почки, сердце, легкие |
| Синдром Тернера | Дряблая кожа, особенно вокруг шеи; лимфедема в грудном возрасте, гемангиомы | Карликовость, дисгенезия гонад, аномалии скелета, аномалии почек, дефекты сердечно-сосудистой системы |
| Синдром Блума | Телеангиэктатическая эритема на щеках, фоточувствительность, ихтиоз | Низкорослость, малярная гипоплазия скуловых костей, риск развития злокачественных опухолей |
| Множественные лентиго (LEOPARD-синдром) | Лентиго, веснушки в подмышечной области | Отклонения в показателях электрокардиограммы, глазной гипертелоризм, стеноз легких, аномалии развития гениталий, задержка роста, нейросенсорная глухота |
| Синдром Вестерхофа | Гипопигментированные пятна | Задержка роста и психического развития |
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Пятно монгольское
Синонимы: наследуемый кожный меланоцитоз, сакральное голубое пятно новорожденных.
Определение. Врожденное серовато-синее пятно, обычно расположенное на коже поясничной и/или крестцовой области.
Историческая справка. Антропологи Эрвин Бельц (1849-1913), Отто Финш (1839-1917), Бунтаро Адахи (1865—1945) первыми обратили внимание на факт образования синих пятен на крестце новорожденных младенцев цветных рас. В силу частоты встречаемости именно у представителей монгольской расы они и получили свое название. Их возникновение у других цветных народов наблюдается реже, а у белых европеоидов они практически не встречаются. Английский ученый сэр Герберт Рисли в 1901 г. по заданию колониального правительства проводил расовое освидетельствование населения Индии и установил, что во множестве областей этой страны от 80 до 90% новорожденных младенцев имеют данный признак.
Известный русский гематолог Б. Н. Вишневский в книге «Человек как производительная сила» (1925) также писал: «Акушерки, фельдшерицы, врачи легко могли бы наблюдать новорожденных и отмечать у них частоту появления, главным образом, на крестце своеобразных сине-черных пятен. Этот признак считается характерным для новорожденных монгольской расы. Подобные «монгольские пятна» не остаются на всю жизнь и скоро проходят». В мире существует разное отношение к появлению данного образования. В Азии монгольское пятно называют еще «отметиной Чингисхана». Оказалось, что в каждом двухсотом жителе Азии присутствует особый ген, принадлежавший одному человеку, жившему в XII веке. Ученые назвали его «геном Чингисхана». Математическими расчетами и предположениями они доказывают, что сегодня в мире 16 млн человек являются потомками Чингисхана.
У мусульман монгольское пятно называют «шлепком аллаха». Буряты называют пятно «мэнгэ» и оно традиционно считается небесной отметиной. Аналогично рассуждают калмыки, считая себя особым, богом избранным народом. Во Франции после войны с Наполеоном рождались младенцы с монгольским пятном, что, конечно же, объясняется участием в войне 1812 г. астраханских и ставропольских калмыцких полков в составе русской армии. У большинства новорожденных хакасов и хакасок есть монгольское пятно. Такое же пятно есть у большинства корейцев и японцев, что является доказательством родства всех этих народов. В Эквадоре и Бразилии матери европейского происхождения воспринимают как неприятность наличие у новорожденного ребенка данного пятна («медаль на попе»). У эскимосов и полинезийцев сакральное пятно, наоборот, считается знаком «чистой породы».
Этиология и патогенез монгольского пятна. Клетки монгольского пятна являются меланоцитами, которые в процессе эмбриональной миграции из нервного гребня не достигли эпидермиса, а остались в дерме. Существует мнение, что у всех новорожденных детей (независимо от расы) в дерме присутствуют меланоциты. Различия существуют в количестве этих клеток в дерме. Данный кожный меланоцитоз развивается при наличии большого числа дермальных меланоцитов.
Возраст и пол. Существует с рождения. Пол значения не имеет.

Раса. Встречается у 90—100% детей-азиатов, у 63% детей-индийцев, у 65—96% детей негроидной расы, у 46% детей-испанцев, у 85—90% детей-южноамериканцев, у 1-13% белокожих детей, у 85—90% детей американских индейцев. Такие пятна имеют 99,5% японских годовалых детей, к 10 годам — эти пятна остаются только у 6% японцев. Монгольские пятна встречаются и в Европе, хотя и очень редко (например, в Болгарии — 0,6%). Распространены у монголов, китайцев, индонезийцев, казахов, киргизов, якутов, айнов, корейцев, бурятов, калмыков, тувинцев и эскимосов.
Элементы сыпи монгольского пятна. Обычно единичное образование, но бывает и несколько очагов поражения. Это отграниченное и обычно неправильной формы округлое плоское пятно. Размер варьирует от 1 см до целых анатомических областей (в 85% случаев вовлечено менее 5% поверхности тела и только в 5% — более 15% поверхности кожного покрова). Описываются случаи диффузного поражения кожного покрова. Так, у 9-месячного ребенка мужского пола было выявлено монгольское пятно, которое располагалось на туловище, голове, шее, ладонях и подошвах, в области половых органов. В возрасте 16 месяцев интенсивность серо-голубой пигментации существенно снизилась. Также опубликован случай обширного поражения у китайского ребенка. Отмечалось поражение волосистой части головы в области затылка. Кроме того, очаги имелись на шее, пояснице, крестце и ягодицах.
Цвет синюшный, зеленовато-синий, серовато-синий или реже коричневатый. Пятно напоминает кровоподтек в стадии инволюции.
Локализуется, как правило, в поясничной и крестцовой областях.
Гистология монгольского пятна. В дерме, особенно в ее средней части, имеются веретенообразные и звездчатые клетки, заполненные зернами коричневого пигмента. Эти клетки расположены как небольшими группами, так и рассеянно. Они являются меланоцитами.
Диагноз устанавливается клинически.
Дифференцируют с невусами Ота и Ито. Иногда монгольские пятна принимают за повреждение мягких тканей от жестокого обращения с детьми.
Течение и прогноз монгольского пятна. Данный меланоцитоз развивается внутриутробно и наиболее заметен при рождении. Образования являются более темными до одного года и могут увеличиваться в размере до двух лет. Монгольское пятно исчезает к 6—12 годам. Так, у нигерийских новорожденных детей кожный меланоцитоз наблюдался в 74,8% случаев, у детей дошкольного возраста — только в 13,6% случаев. У всех наблюдаемых детей пятна разрешились к 6-летнему возрасту. Только 3—4% этих образований остаются в течение жизни. При обширном распространении данного кожного меланоцитоза следует заподозрить наличие пигментоваскулярного факоматоза 2-го и 4-го типов. Меланома на месте данного образования не развивается.
Лечение монгольского пятна не проводится. Если монгольские пятна сохраняются после пубертатного периода, то эти образования можно скрыть с помощью косметических средств или осветлить лазером.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Почему они появляются, проходят ли самостоятельно и когда может потребоваться консультация педиатра? Родовые пятна у младенцев называют и «лососевыми», и «винными», и «поцелуем ангела», и «укусом аиста». Чем различаются эти «отметины» на коже ребенка и влияет ли на их появление способ родоразрешения?
Невус Унны
«Лососевые пятна» — это плоские розовые образования на коже. У них неправильная форма и относительно четкие края. Свое название получили за окрас, напоминающий по цвету филе красной рыбы.
Встречается простой невус на лбу, верхних веках, переносице, верхней губе, затылке, макушке и задней поверхности шеи. Даже в медицинской литературе в зависимости от локализации пятно у ребенка называют «укусом аиста», если оно на затылке или задней поверхности шеи (нес в клюве, остались следы). Если образования у детей на лбу или веках, их принято называть «поцелуями ангела».
Появляется невус задолго до родов и от способа появления на свет не зависит. Это участки кожи, в которых произошла закладка сосудов, и они оказались немного расширенными по сравнению с соседними участками, в них более интенсивный кровоток, и из-за этого кожа более насыщенного цвета.
Если невус Унны расположен в области крестца, необходимо показать ребенка неврологу для исключения spina bifida (расщепления позвоночника).
Когда проходят такие родовые пятна? Уже в первые месяцы жизни они начинают светлеть, а к двум годам их практически не видно. Так что специфического лечения или пластической операции эта косметическая особенность не требует. Иногда пятна на затылке не проходят до конца, просто бледнеют.
Пламенеющий невус («винные» пятна)
Иногда даже специалисты путают простой невус с огненным, в народе такие образования на коже называют «винными». У них более темный оттенок, четче контур, и главное, с возрастом они не становятся светлее.
Это пятно может проявиться в любом месте на коже ребенка и уже не исчезнет. Иногда «винные» пятна, расположенные в области лица, выступают проявлением редких синдромов: определить, так ли это, может только врач. При подозрении на эти синдромы проводится дополнительное исследование и консультация врача-невролога. «Винные» пятна без следа удаляются лазером. Удалять их следует как можно раньше, так как в период полового созревания они становятся ярче и могут даже возвышаться над поверхностью кожи.
Младенческие гемангиомы
Это сосудистые образования, чаще всего они заканчивают свой рост к 5 месяцам жизни, и только небольшой процент гемангиом растет до 9 месяцев и дольше. Это доброкачественные образования. которые чаще встречаются у девочек, у недоношенных детей и при многоплодной беременности. Ведущий фактор в развитии гемангиом — гипоксия (недостаточное поступление кислорода к органам).
Гемангиома растет максимально быстро в первые три месяца жизни. Чаще всего при рождении гемангиомы отсутствуют. До 90% гемангиом проходят самостоятельно к 9 годам. Но примерно в 70% случаев сохраняются остаточные явления.
Глубокие гемангиомы появляются позже и существуют длительнее. Чаще всего бесследно не исчезают, оставляют после себя фиброзную ткань или пигментацию.
В 80–90% случаев лечения гемангиом не требуется, но если гемангиома располагается на лице, затрагивает жизненно важные органы или представляет угрозу жизни для пациента, тогда требуется лечение.
В лечении гемангиом применяют пропранолол как в виде таблеток, так и в виде наружной терапии (тяжелые формы или гемангиомы на лице), но чаще они проходят самостоятельно без лечения. Лечение топическими стероидами, лазером и криодеструкцией (жидким азотом) на сегодняшний день не входит в протоколы лечения гемангиом.
Другие пятна
Среди прочих родовых пятен на теле новорожденного можно выделить:
Пигментные «кофейные» пятна — обычно небольшие, цвета кофе с молоком. Редко проходят сами. Обычно их удаляют по эстетическим соображениям. Если же таких пятен на теле ребенка 6 или более — это тревожный звонок, покажите их врачу.
Монгольские пятна — серые крупные образования, которые обычно встречаются у грудничков с азиатскими корнями. Появляются в области спины и ягодиц и по виду напоминают синяки, которые пропадают сами к 5 годам.
Гигантские пигментные пятна — по своей природе это родинки [4], которые могут быть черного или коричневого цвета, с волосами или без. За ними необходимо наблюдать и регулярно показывать дерматологу.

Врожденными невусами (родинками), принято считать те, с которыми ребенок рождается, либо появившиеся в первый год жизни. Они отличаются от привычных темных пятнышек, которые появляются у всех людей позднее, так как обладают довольно высокой активностью. Если у младенца есть образования на коже, их должен осмотреть дерматолог.
Клетки таких невусов могут располагаться глубоко — в нижней трети сетчатого слоя дермы, иногда в подкожно-жировой клетчатке, мышцах, и даже костях. А могут иметь поверхностное расположение. Поверхностные невусы чаще имеют темные оттенки коричневого цвета. Это может способствовать появлению меланоцитарной дисплазии (озлакочествлению).
Происходит этот процесс за счет воздействия внутренних факторов, таких как гормональная стимуляция, или внешних, например под действием ультрафиолетового облучения, из-за травматизации.
Риск опасного поведения врожденных невусов напрямую зависит от:
- размера
- наследственности, случаев меланомы в семейной истории
- фототипа кожи (1, 2, 3, 4, 5 или 6)
- вредных факторов окружающей среды
- гормональной стимуляции
- травматизации
Для каждого ребенка с врожденным невусом тактика ведения подбирается дерматологом/дерматоонкологом индивидуально, с учетом всех данных.
Наибольшее значение имеет размер образования. Поэтому рассмотрим классификацию по размеру и риски внутри каждой группы:
- Врожденный невус мелкий. Имеет размер менее 15 мм. Риск развития злокачественного процесса в этой группе по одним данным составляет менее 1%; по другим от 1 до 4% в течение жизни. В случае возникновения, меланома чаще появляется после возраста 20 лет. В детском возрасте характеризуется спокойным течением, поэтому обычно достаточно планового наблюдения дерматологом.
- Врожденный невус средний от 15 до 100 мм. До начала гормональных изменений пубертата, в среднем до 12 лет, риск озлокачествления низкий. Далее, в течение жизни, по разным данным, от значений менее 1% до 5%.
Тактика ведения таких невусов, удаление или наблюдение, определяется врачом с учетом наличия или отсутствия тяжелых соматических заболеваний, особенностей кожи, например склонности к формированию рубцов, эстетической задачи.
В целом, считаю более безопасным удаление в возрасте от 7 до 12 лет при отсутствии противопоказаний. Противопоказания могут быть, например, для использования общей анестезии или в виде тяжелой кожной патологии.
Также важно учитывать расположение невуса. После удаления невуса остается рубец, если он будет на лице, нужно очень взвешенно принимать решение об операции. На волосистой части головы, при глубоком расположении, в результате удаления может остаться безволосый участок.
- Особое место в классификации занимают крупные от 100 до 200 мм и гигантские, более 200 мм образования. Они могут занимать целую анатомическую область. Имеют наибольший риск озлокачествления, в сравнении с указанными выше. Основная отличительная особенность больших невусов заключается в том, что на их фоне меланома может формироваться в первые годы жизни ребенка. Средние риски появления злокачественных клеток в течение первых 20 лет жизни составляют порядка 5%. Поэтому считаю основной тактикой удаление.
Наблюдают такие невусы при невозможности удаления. Это может быть связано со сложностью расположения, либо с чрезмерно крупными размерами, когда недостаточно возможностей кожной пластики.
В тех случаях, когда невус расположен на волосистой части головы и области позвоночника дополнительно рекомендуется сделать МРТ для исключения поражения нервов. В некоторых из этих случаев необходимо исключать нейрокожный меланоз. Эта патология является отдельной темой.
Необходимо иметь в виду, что даже в случаях принятия нелегкого решения об удалении крупных и гигантских невусов, это не будет являться гарантированным фактом того, что меланома не появится на других участках.
Основное, что нужно запомнить родителям:
- Если у новорожденного ребенка или у малыша до года есть родинки, осмотр дерматологом/дерматоонкологом обязателен.
- Мелкие врожденные невусы нужно наблюдать у специалиста до 20 лет (если не возникнут причины удалить раньше). В случаях изменения характеристик невуса после 20 лет, может потребоваться его удаление.
- Средние врожденные невусы, удаляют в плановом порядке в возрасте от 7 до 12 лет, при отсутствии противопоказаний. Более раннее удаление может быть рекомендовано по результатам контрольных осмотров.
- Крупные и гигантские невусы нужно удалять, если это возможно, с участием пластического хирурга, под общим наркозом. В случае невозможности удаления – наблюдение, осмотр один раз в 3-6 месяцев. При появлении подозрительного участка, выполняется фрагментарное гистологическое исследование.
- Для кожи с врожденными невусами необходимо соблюдение общих мер защиты от ультрафиолетового излучения: избегать прямых солнечных лучей, не находиться на открытом солнце в период с 11 утра до 17 вечера, использовать средства фотозащиты с SPF 50+ и механическую защиту одеждой и головными уборами.
- Стараться не травмировать родинки.
- При назначении стимулирующих медикаментозных препаратов, обсуждать с врачом дерматологом целесообразность и безопасность их приема с учетом наличия врожденного невуса.
К счастью, крупные невусы встречаются редко. Родинки могут быть красивыми и даже пикантными, придавая внешности особую изюминку. Главное владеть информацией о возможных рисках и держать их под наблюдением грамотного специалиста. В нашем центре врачи готовы оказать квалифицированную помощь и ответить на все волнующие вопросы.
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .

Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1–3 % детей, крупные или гигантские — примерно у одного из 20–50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.

Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.

Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.

В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .

Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:

Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2–5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .

Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.

Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .

МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
Читайте также:

