От чего появляются припухлость и синяки под глазами
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
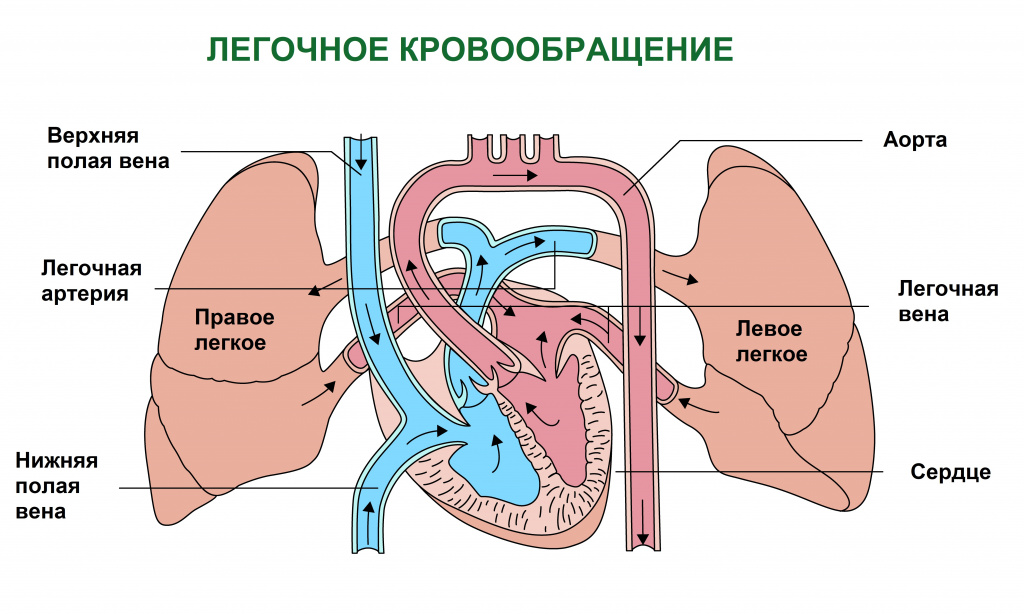
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
-
Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Мешки под глазами – это на 99% возрастной недостаток. Более того – под этим термином разные люди часто подразумевают разные смыслы. Для того понять "что есть что" и "отчего это происходит", нужно углубится в анатомию.
Мешки, грыжи или отёки?
Для начала перечислим все те образования, которые можно найти у возрастного пациента.
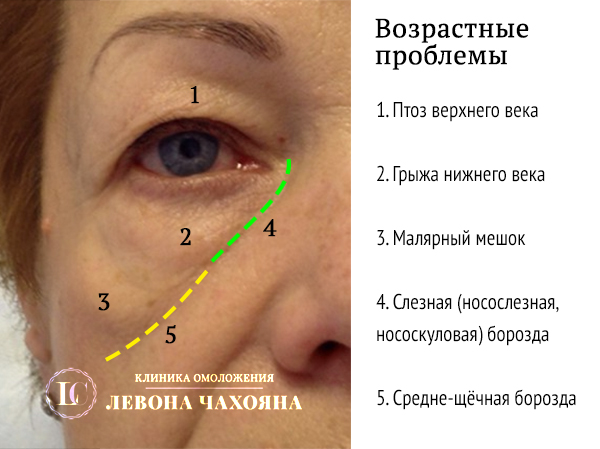
Образования под глазами могут быть отёками, могут быть провисаниями кожи нижнего века, а могут быть жировыми грыжами.
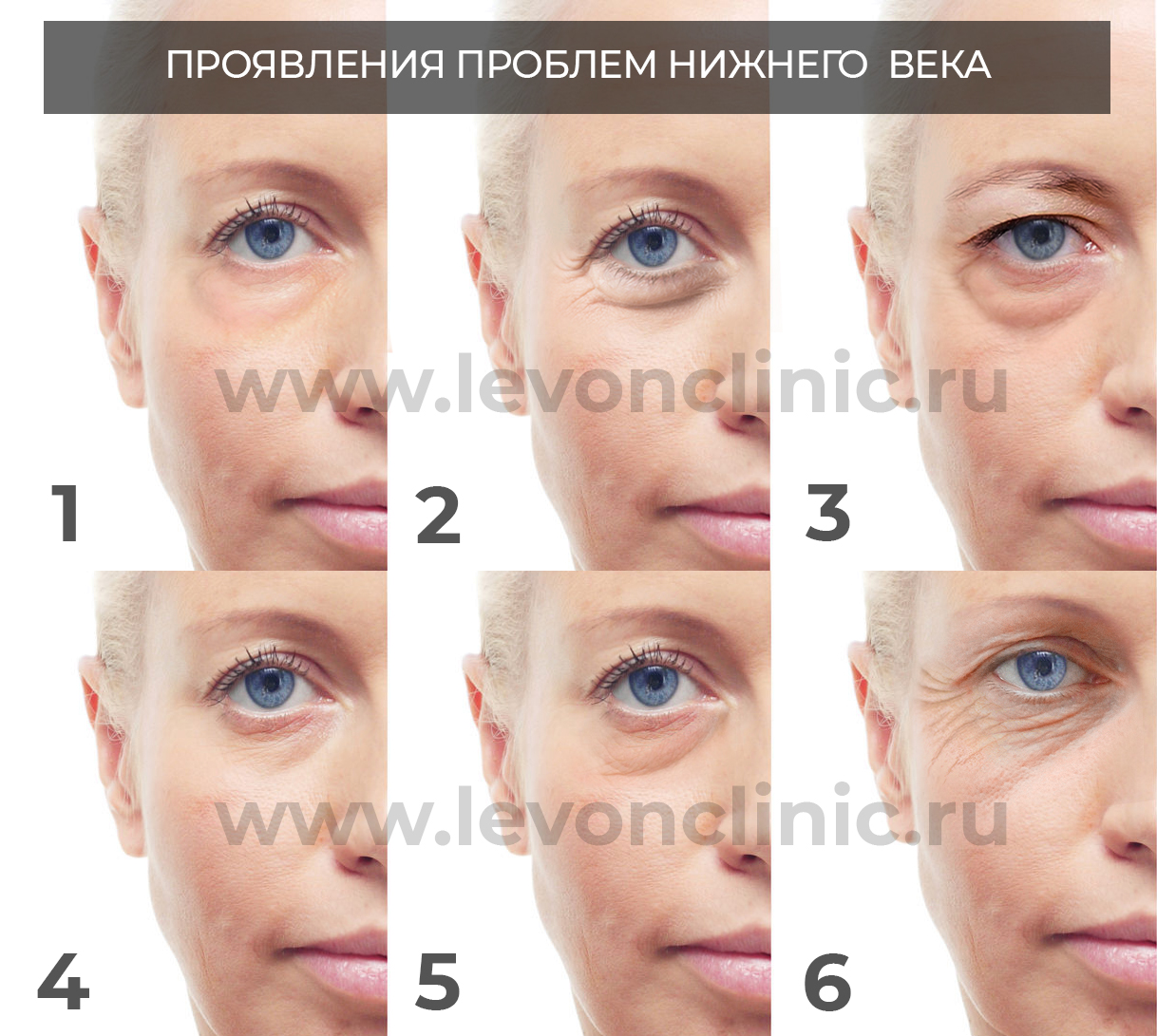
Рис.1. 1 - отёки под глазами; 2 - валик нижнего века при мимической активности; 3 - грыжа нижнего века; 4,5 - проявления носослёзной борозды; 6 - провисания кожи нижнего века, мимические морщины.
Часто пациенты называют мешками отёчные образования области нижнего века. Их происхождение никак не связано с перераспределением жировых пакетов, обычно это застой жидкости и проблемы с лимфодренажной системой.
Истинные причины образования грыж под глазами.
А теперь покажем вам несколько картинок из учебника анатомии, чтобы вы понимали строение этой области, это очень важно для определения тактики лечения этих образований.
Обратите внимание на связки, которые крепят мышцы и жировые пакеты, особенно на их изменение с возрастом.
С возрастом все наши ткани изнашиваются и растягиваются, включая кожу, мышцы и связки.

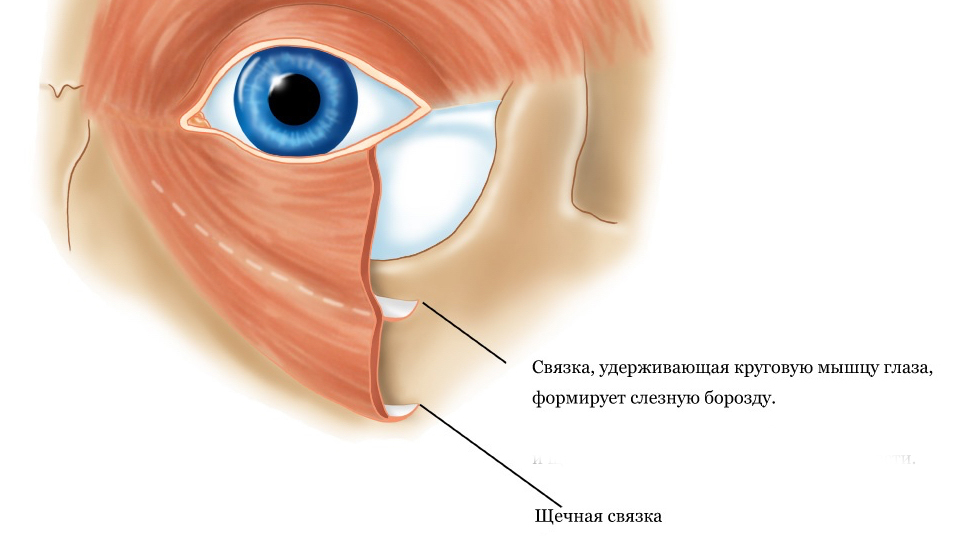
Более того, с возрастом изменяется наш череп - глазницы расширяются, а кости черепа как бы отступают назад.

В связи с этими изменениями, глубокие жировые пакеты глазницы, которые служат как бы "амортизаторами" глазного яблока, начинают выпирать вперёд, растягивая связки и мышцу.
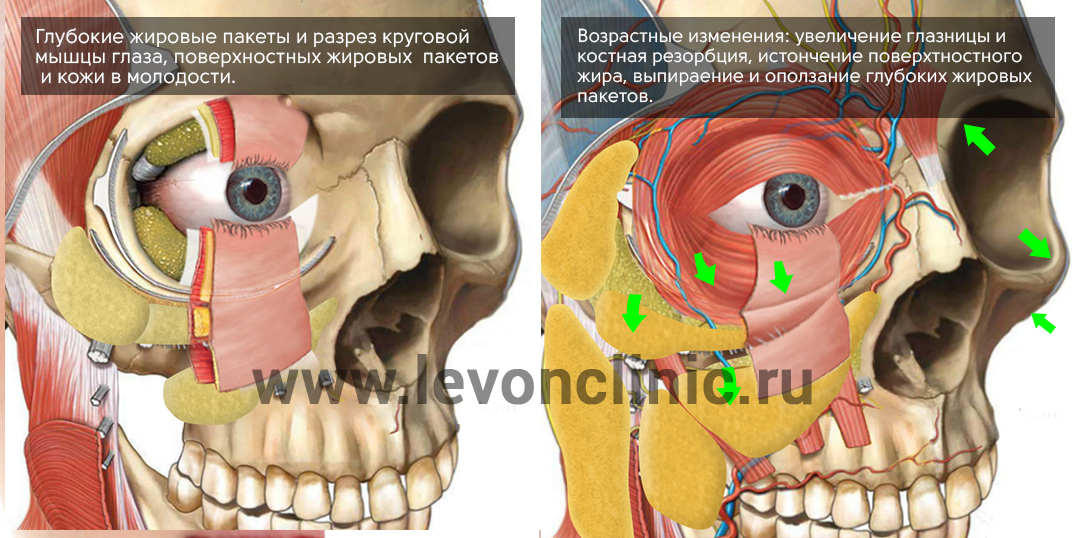
Выпирающий из глазницы жир и является причиной возникновения мешков под глазами.
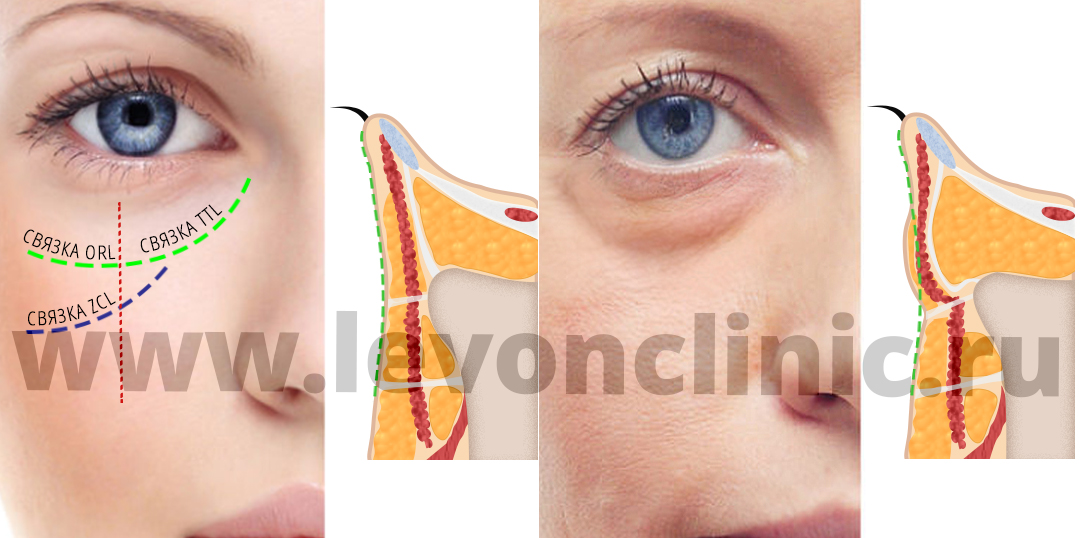
Поздравляем, теперь вы знаете даже больше, чем некоторые косметологи, которые советуют лечить и устранять малярные мешки и грыжи нижнего века кремами и мазями.
Итак, важные выводы –
- Классический «мешок под глазом» называется грыжей нижнего века.
- Отёк на скуле под глазом называется малярным мешком и средне-щёчная борозда разделяет эти образования.
- Если кожа растянулась сильнее мышцы и связок, то могут образовываться так называемые "кожные" мешки нижнего века.
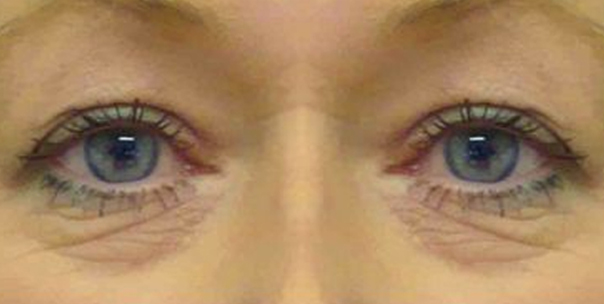
Кожные мешки в области нижнего века образуются при сильной мимической активности и растянутой коже, а также возможно их образование в молодом возрасте после похудения.
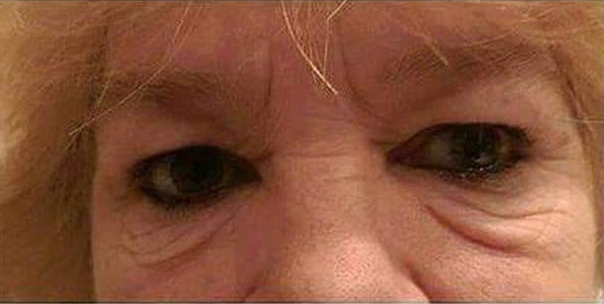
Причины образования отёков
В достаточно молодом возрасте образование мешков под глазами может быть вызвано излишней отёчностью. Обычно, в этом случае выраженные малярные мешки не проявляются, однако от недуга может страдает вся область под глазами, вплоть до скуловой части.

Источником возникновения отеков под глазами может быть внешнее воздействие различных факторов, возраст, а также заболевания.

Темные круги и мешки под глазами — это явление, с которым хотя бы раз сталкивались практически все. Данное состояние доставляет множество проблем и переживаний, особенно женщинам и девушкам. Они пытаются замаскировать дефекты при помощи корректоров и тональных кремов. Однако подобным способом не удается кардинально изменить ситуацию пока причина не найдена.
Этот косметический недостаток может быть как следствием неправильного образа жизни, так и серьёзных заболеваний органов или систем.
Наиболее распространенные причины возникновения темных кругов и мешков под глазами
Регулярное недосыпание
Наиболее частый повод образования темных кругов и мешков – 2 или 3 бессонные ночи. Необходимо нормализовать свой сон, а также не помешает долгая пешая прогулка домой, а не езда на машине.
Многочасовое сидение перед монитором компьютера
Если вам приходится сидеть перед компьютером по 10 часов в день, обязательно старайтесь делать перерывы. Отличной реабилитацией для организма после сидячих рабочих дней будут активные выходные: бассейн, велосипед, коньки, лыжи.
Нередко эта проблема возникает у людей, которые испытывают чрезмерные физические нагрузки (например, летчики, хирурги, шахтеры). К истощению организма и дефициту сил ведёт не только недосыпание, но и наличие слишком интенсивных нагрузок.
Нерациональное питание
Всё, что мы едим, отражается на нашей коже. Если вы будете употреблять соль больше средней нормы, у вас появятся отеки под глазами.
В качестве профилактики мешков под глазами включайте в рацион больше продуктов, обогащенных витаминами (овощи и фрукты) . Важно также не переедать, особенно на ночь.
Алкоголь и курение
Сигареты и алкоголь являются токсическими веществами для клеток организма
Когда в организм попадают токсины, то нарушается кровообращения, возникают застойные явления в кровеносных сосудах, которые приводят к появлению кругов и покраснению самих глаз.
Избыточная инсоляция
Лучи солнца, лампы в солярии могут негативно влиять на состояние подкожно-жировой клетчатки вокруг глаз. Поэтому не стоит пренебрегать использованием солнцезащитных средств.
Обезвоживание
К сожалению, большинство людей пьет очень мало жидкости в течение дня. При постоянной нехватке влаги кожа не может быть нормальной. Также нарушается кровоток, происходит застой крови. В следствие этого возникает синий окрас под глазами. Чтобы ваше лицо выглядело свежо и красиво, рекомендовано выпивать 1.5-2 литра воды в сутки, небольшими порциями между едой.
Старение организма
Еще одной причиной появления мешков под глазами является естественный процесс старения. С возрастом кожа становится менее эластичной, более тонкой и дряблой. Сосуды начинают просвечиваться через кожу, все отчетливее выделяясь. Поэтому она приобретает синюшный оттенок.
Наследственность
Темные круги под глазами могут иметь генетическую предрасположенность и, зачастую, становятся заметными с самого раннего детства.
Это может быть связано с анатомическими особенностями: очень светлой и тонкой кожей подглазничной области, близким расположением сосудов, гиперпигментацией ко
Косметика
Большую роль при выборе косметических средств играет качество, поэтому на кремах и косметике для чувствительной кожи вокруг глаз не стоит экономить. При использовании некачественной продукции или при индивидуальной непереносимости некоторых компонентов могут наблюдаться побочные эффекты, такие как отек и покраснение век. Также чрезмерное использование декоративной косметики может приводить к закупорке пор кожи, приводя к возникновению мешков.
Ношение неправильно подобранных очков или контактных линз
Иногда неправильно подобранные очки способствуют появлению дискомфорта в глазах и напряжению глазных мышц и, как следствие — появлению отеков под глазами.
Заболевания как причина мешков и синяков под глазами
Однако не всегда «мешки» и синяки под глазами являются признаком неправильного образа жизни. Нередко причина заключается в наличии определенных заболеваний.
Аллергии
Для аллергических реакций характерны такие признаки, как круги под глазами, отеки век, покраснение глаз, зуд в периорбитальной области, чихание и сухой кашель.
Заболевания печени
Круги под глазами не являются основным симптомом поражения печени, однако наряду с другими симптомами могут указывать на наличие заболевания.
Печень осуществляет метаболизацию практически всех веществ. При поражении данного органа появляется гиперпигментация кожи, поражаются сосуды, токсические вещества накапливаются в организме. Могут появляться такие симптомы как ощущение горечи во рту, тупые боли в области правого подреберья, нарушение нормальной деятельности желудочно-кишечного тракта.
Заболевания почек
При заболеваниях органов мочевыделительной системы, как правило, происходит задержка жидкости в организме, что сопровождается формированием отеков периорбитальной области.
Заболевания щитовидной железы
Из-за нарушений функции щитовидной железы, происходит гормональный сбой. Могут проявляться отеки не только под глазами, но и на ногах, руках и даже отеки внутренних органов. К отекам присоединяется хроническая усталость и нарушается терморегуляция.
Сердечная недостаточность
Сердечная недостаточность – еще одна возможная причина образования припухлости под глазами. Следует отметить, что при сердечной недостаточности отечность появляется сначала на ногах, к ним постепенно присоединяются одышка и тахикардия. И только потом отеки проступают и на лице.
Заболевания кожи
Экзема и дерматит.
Как избавиться от проблемы
Чтобы избавиться от отеков, сначала необходимо выяснить причину их появления, Самое важное и первостепенное — это исключить наличие проблем со здоровьем. Для этого рекомендовано пройти полное комплексное обследование.
Кроме того, следует больше времени проводить на воздухе, отказаться от вредных привычек (алкоголя и курения), выбирать качественную косметику, которая соответствует типу вашей кожи и её чувствительности.
Для улучшения эластичности кожи и усиления её тургора, следует обязательно включать в свой рацион овощи и фрукты с высоким содержанием витаминов С и Е, а также микроэлементов: цинка, калия, кальция и пр., выпивать не менее 1,5 литров воды в сутки.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.

Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отечность век: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Отечность век – это патологическое состояние, обусловленное скоплением жидкости в рыхлой подкожно-жировой ткани периорбитальной зоны. Оно может быть единичным или редким, вызванным, например, недостаточным количеством сна. В норме отек век проходит самостоятельно в течение суток. Если же неприятный симптом приобретает постоянную форму, требуется проведение полной диагностики организма.
Отек век в большинстве случаев сигнализирует о развитии в организме серьезных патологических процессов.
Разновидности отеков век
Отечность век может быть классифицирована по нескольким параметрам.
Во-первых, отек может иметь воспалительное (инфекционное, аллергическое) и невоспалительное происхождение. В первом случае отеки век сопровождаются их покраснением, болью, повышением температуры тканей периорбитальной зоны, слезотечением. Для невоспалительных отеков вышеуказанные признаки не характерны.
Во-вторых, отечность век может быть односторонней или двусторонней. Так, односторонний отек чаще является инфекционным, в то время как двусторонние отеки имеют более широкий спектр вызвавших их причин.
В-третьих, отечная ткань может быть мягкой и плотной, что играет немаловажную роль в определении причины развития отеков.
Наконец, отеки век могут быть единственным проявлением отечного синдрома, а могут сочетаться с отеками других локализаций, в т.ч. с отеками, распространенными по всему телу.
Возможные причины развития отечности век
Отек представляет собой скопление избыточного количества жидкости в тканях вне кровеносных и лимфатических сосудов. Существует несколько факторов, способствующих выходу и накоплению жидкости в ткани. К ним относятся:
- высокое давление, создаваемое потоком крови внутри сосудов;
- повышение проницаемости стенки сосуда;
- уменьшение концентрации белков плазмы крови, которые за счет осмотических сил удерживают жидкую часть крови внутри кровеносного сосуда;
- увеличение концентрации белков и неорганических ионов в тканях, притягивающих к себе воду подобно магниту.
Симметричные отеки век, появляющиеся по утрам, могут быть следствием потребления чрезмерного количества жидкости накануне перед сном. Такие отеки обычно исчезают самостоятельно при соблюдении питьевого режима.
При каких заболеваниях возникают отеки век
В первую очередь отеки век могут свидетельствовать о заболеваниях почек:
- гломерулонефрит – воспалительное поражение клубочков почек после перенесенной стрептококковой или иной инфекции;
- вторичное поражение почечных клубочков при сахарном диабете, хронической гипертонической болезни;
- пиелонефрит– заболевание (чаще инфекционно-воспалительного происхождения), характеризующееся повреждением чашечно-лоханочной системы почек и интерстиция;
- тубулоинтерстициальные нефриты – группа заболеваний, первично поражающих канальцы почек, например токсическое поражение почек солями тяжелых металлов;
- иные патологические процессы в почках, приводящие к развитию острого почечного повреждения или хронической болезни почек.
Данное состояние является жизнеугрожающим и возникает в ответ на контакт организма с аллергенами, поступающими с пищей, с вдыхаемым воздухом и т.д.
Плотные стойкие отеки век типичны для микседемы – приобретенной недостаточности функции щитовидной железы, для которой характерно состояние гипотиреоза – снижения концентрации гормонов тироксина и трийодтиронина.
Распространенные отеки, в т.ч. отеки век, развиваются при тяжелой сердечной недостаточности, однако для «сердечных» отеков характерно их распространение снизу вверх: от стоп и голеней к верхней половине туловища.
Также отеки развиваются при нарушении синтеза белков плазмы печенью, что имеет место, например, при циррозе печени.
К каким врачам обращаться при появлении отечности век
Поскольку существует множество причин развития отеков, первым врачом, к которому следует обратиться, является врач обшей практики или терапевт . После развернутого клинического, лабораторного и инструментального обследования пациент может быть направлен к узким специалистам - нефрологу (врачу, специализирующемуся на заболеваниях почек), эндокринологу , кардиологу , аллергологу-иммунологу, офтальмологу, гепатологу.
Диагностика и обследование при отеках век
Основная цель диагностики – установить причину появления отеков век. Тщательный клинический осмотр дает врачу много информации. Однако заболевания почек, одна из основных причин развития отечности век, могут иметь слабо выраженные клинические проявления. В этом случае требуется лабораторно-инструментальная диагностика, которая обычно включает следующие исследования.
-
клинический анализ крови с развернутой лейкоцитарной формулой для определения наличия воспалительного процесса в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ячмень и халязион: причины появления, симптомы, диагностика и способы лечения.
Ячмень, гордеолум - это острое гнойное воспаление, возникающее в результате попадания инфекции в сальные или потовые железы, расположенные по краям века (наружный ячмень), или в мейбомиевые железы, которые находятся в толще века (внутренний ячмень).
Часто ячмень путают с халязионом, поскольку внешне они действительно похожи. Однако это два совершенно разных заболевания, и объединяет их только локализация – кожа век. Халязион – это неинфекционное хроническое воспаление хряща вокруг мейбомиевой железы.
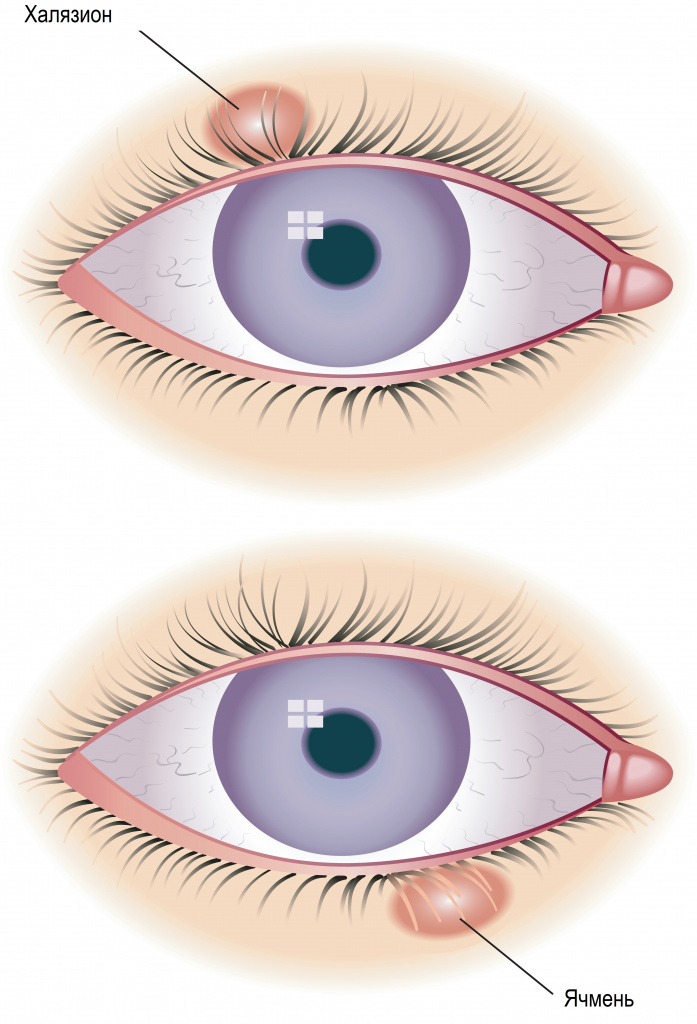
Причины появления ячменя и халязиона
Непосредственной причиной развития гордеолума является бактериальная инфекция. В 90% случаев его возбудителем служит золотистый стафилококк. Попадание микроорганизмов внутрь железы века приводит к закупорке выводного протока и скоплению гнойного секрета. Развитию инфекционного процесса способствуют нарушения правил гигиены при использовании контактных линз, привычка тереть глаза руками, расчесывание век, использование грязного полотенца, а также применение некачественной косметики и обсемененных приспособлений для нанесения макияжа.
Нередко ячмень развивается у пациентов с сахарным диабетом, различными иммунодефицитными состояниями, при гиповитаминозах, хронических заболеваниях желудочно-кишечного тракта.
Отмечается предрасположенность к формированию ячменя у людей с жирной кожей, угревой сыпью, фурункулезом.
Халязион не связан с инфекционным воспалением и возникает в результате закупорки выводного протока мейбомиевой железы; что приводит к ее растяжению с последующим прорывом секрета в окружающие ткани хряща. В результате в толще века формируется плотно-эластичный безболезненный узелок (гранулема) размером до горошины. Кожа над узелком подвижна, не изменена.
Классификация ячменя, халязиона
Ячмень и халязион могут быть как единичными, так и множественными.
В зависимости от локализации ячмень классифицируют как наружный и внутренний.
Наружный ячмень располагается на ресничном крае века с внешней стороны, связан с гнойным воспалением сальных или потовых желез.
Внутренний ячмень, или мейбомит, формируется на внутренней стороне века в результате гнойного воспаления мейбомиевых желез и встречается значительно реже, чем наружный.
В зависимости от глубины поражения различают поверхностный халязион (воспаление присутствует только в мейбомиевой железе) и глубокий (воспаление развивается в хряще века). Клинические проявления при этом никак не различаются.
Симптомы ячменя и халязиона
Ячмень. В самом начале заболевания при зажмуривании у пациента появляется ощущение дискомфорта у свободного края века. По мере развития воспалительного процесса возникают боль, покраснение и отек участка века. Интенсивность боли обычно соответствует степени выраженности отека. Через 1-3 дня в центре очага формируется гнойничок, который через 2-3 дня прорывается наружу. После самопроизвольного вскрытия и при адекватной терапии воспалительные явления (покраснение, отечность, болезненность) постепенно стихают, наступает излечение.
Внутренний ячмень можно увидеть только при вывороте века. Отмечаются локальный отек и воспаление конъюнктивы (слизистой оболочки) века.
Халязион представляет собой безболезненное локальное подкожное образование в форме шарика. При неосложненном течении кожа над ним обычно не изменена.
Диагностика ячменя и халязиона
Диагноз устанавливается на основании жалоб и данных осмотра пациента.
В случае ячменя при осмотре выявляют локальную гиперемию (покраснение) и отек края века в области волосяного фолликула ресницы. При пальпации века пациент жалуется на боль.
При неосложненном халязионе болезненность и покраснение века, как правило, не обнаруживаются.
В начале заболевания клинические проявления внутреннего ячменя и халязиона могут быть схожи. От ячменя халязион отличается лишь большей плотностью, отсутствием признаков острого воспаления, а кожа над ним легко смещается.
Установить правильный диагноз и назначить адекватное лечение может только врач.
Лабораторная и инструментальная диагностика в большинстве случаев не требуется.
К каким врачам обращаться
Лечением пациентов с воспалительными заболеваниями век занимаются офтальмологи.
Лечение ячменя и халязиона
Во избежание осложнений категорически не рекомендуется выдавливать или прокалывать ячмень. Поскольку причина гордеолума – бактериальная инфекция, основа лечения – антибактериальные средства. Используют глазные капли и мази, содержащие антибиотик. Как и при любом другом лечении антибиотиком, крайне важным является соблюдение кратности использования и продолжительности курса, согласно рекомендациям врача.
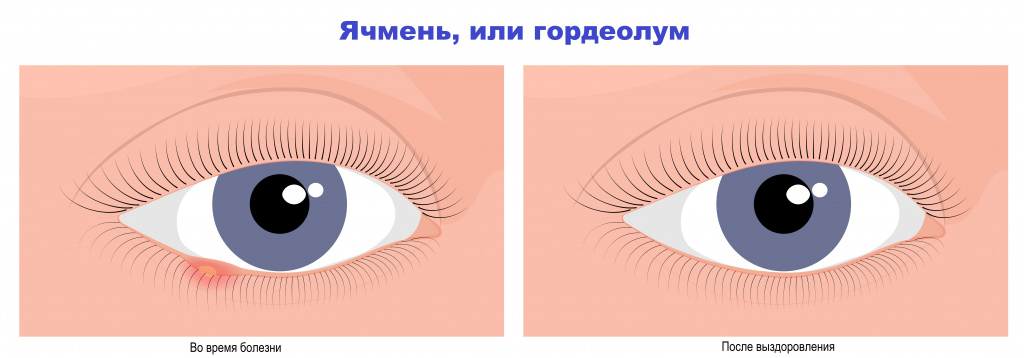
Несоблюдение схемы назначения антибиотиков может привести к формированию антибиотикорезистентности (устойчивости бактерии к данному антибиотику), неэффективности терапии и необходимости повторного курса уже другого лекарственного препарата.
Лечение халязиона включает применение противовоспалительных средств – глюкокортикостероидов в форме мазей для обработки век или введение раствора в толщу халязиона. Врачом могут быть рекомендованы теплые компрессы, массаж век. При крупных размерах халязиона, а также при неэффективности медикаментозной терапии применяют хирургическое лечение – удаление халязиона, в том числе лазерным методом.
Осложнения ячменя, халязиона
Осложнения, которые могут развиться из-за выдавливания ячменя – распространение инфекции на окружающие ткани: конъюнктивит, флегмона глазницы, менингит и даже сепсис. Кроме того, описаны случаи воспалительных изменений в сосудах с развитием их закупорки (тромбоз вен в области глаза).
Халязион может осложниться бактериальным воспалением, а халязион крупных размеров - вызвать нарушение зрения.
Профилактика ячменя, халязиона
Основа профилактики формирования ячменя и халязиона - соблюдение правил личной гигиены: необходимо пользоваться только личной косметикой и личным полотенцем, правильно хранить контактные линзы, не прикасаться грязными руками к глазам.
Для предупреждения рецидивов халязиона может быть рекомендован массаж век для улучшения оттока секрета мейбомиевых желез, очищение век с помощью специальных косметических средств.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

